Сердце является одним из главных жизненно важных органов человека. Орган располагается в грудной полости, при этом имеет смещение в левую сторону. Точное месторасположение и масса мышцы зависит от нескольких факторов. К ним относятся телосложение человека, половое различие, возрастные особенности и форма грудной клетки. Средняя масса органа для женщин составляет примерно 250 г, для мужчин показатели немного выше, достигают 300 г. Сердце является мышцей, поэтому способно увеличиваться в ходе различных тренировок. Поэтому у спортсменов и людей, активно занимающихся физическим трудом, мышца растет и увеличивается в объемах.
Особенности строения сердечной мышцы
Сердце представляет собой группу мышечных волокон, имеющих полое пространство внутри. Внутри органа находятся четыре полости:
- Правое предсердие;
- Левое предсердие;
- Правый желудочек;
- Левый желудочек.
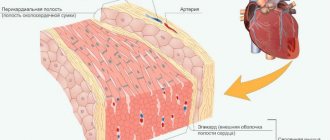
Строение сердечной мышцы включает три вида слоев стенок. К первому относится внутренний эндотелиальный слой совместно с клапанами, имеющий название эндокард. Далее располагается средний слой — миокард. Следом наружный слой — эпикард, который имеет покрытие однослойным эпителием. Все сердце снаружи покрыто околосердечной сумкой — перикардом. К особенностям строения относится также серозная жидкость, расположенная между перикардом и эпикардом. Данная жидкость необходима для того, чтобы снизить трение тканей во время сокращения мышечных волокон при биении.
Строение сердечной мышцы также включает клапана. Первый располагается в левой стороне между желудочком и предсердием. В медицине данный клапан классифицируется как митральный или двухстворчатый. С правой стороны находится второй клапан, называющийся трехстворчатым. В устье аорты располагаются полулунные клапаны. С их помощью обеспечивается перекрытие потока крови обратно к сердцу, в желудочек. Средний слой сердца образуется при помощи мышечных клеток — кардиомиоцитов. В области предсердий миокард более тонкий, в желудочках уплотняется, особенно в левом желудочке. Миокард является поперечно — полосатой мышцей, которая в свою очередь имеет целый ряд отличительных особенностей. Кардиомиоциты очень плотно прилегают друг к другу, и образуют единую тканевую структуру — синцитий. Именно благодаря такой особенности строения сердечной мышцы обеспечивается очень быстрое возбуждение и одновременное сокращение всего сердца.
Свойства миокарда и функциональная нагрузка
Благодаря особенностям строения миокарда, его клеткам, данная группа мышцы обладает целым рядом характерных особенностей:
- автоматия (функция генерирует различные импульсы, направленные от внешних воздействий);
- проводимость (способность органа к передаче возбуждения);
- возбудимость (клетки сердца возбуждаются от импульсных сигналов, исходящих от проводящей системы органа);
- сократимость (возможность сокращаться в итоге получения импульса).
Импульсные сигналы возникают в пейсмейкере, расположенном в правом предсердие в устье полых вен. Строение и свойства сердечной мышцы главным образом направлено на сокращение органа, обеспечение кровоснабжения всех тканей в организме кислородом и питательными веществами. Сократительная функция должна работать правильно и четко. В случае нарушения налаженной работы возникают различные проблемы со здоровьем не только самого органа, но и всего тела человека.
Глава 5. ФИЗИОЛОГИЧЕСКИЕ СВОЙСТВА СЕРДЕЧНОЙ МЫШЦЫ
Основные вопросы: Строение сердца человека, большой и малый круги кровообращения. Морфо-функциональные особенности и физиологические свойства сердечной мышцы. Проводящая система сердца. Градиент автоматии сердца. Потенциал действия рабочих кардиомиоцитов. Соотношение фаз возбуждения и периодов возбудимости рабочих кардиомиоцитов. Экстрасистолы и их виды.
Сердечный цикл. Фазы сердечного цикла и их характеристика.
Сердце человека – полый мышечный орган, разделенный на четыре камеры – два предсердия
и два
желудочка
.
Работа сердца представляет собой непрерывное циклическое чередование систолы — сокращения и диастолы – расслабления. Периодичность сокращений и расслаблений предсердий и желудочков обеспечивает нагнетание крови в магистральные сосуды большого и малого кругов кровообращения.
Предсердия сообщаются с желудочками через атриовентрикулярные отверстия
. В левой половине сердца они закрываются
двустворчатым клапаном
(
митральным
), а в правой –
трехстворчатым
(рис.20
)
. Эти клапаны могут пропускать кровь только в одном направлении – от предсердий к желудочкам.
Рис.20. Строение сердца человека
От левого желудочка отходит аорта
, с которой начинается
большой круг кровообращения
(рис.21). Артериальная кровь, поступающая в сосуды большого круга, снабжает все органы и ткани организма кислородом и питательными веществами. Заканчивается большой круг в правом предсердии, куда венозная кровь, оттекающая от органов и тканей, вливается через
верхнюю
и
нижнюю полые вены
. Отсюда кровь через атривентрикулярное отверстие проходит в правый желудочек.
От правого желудочка отходит легочная артерия
, которая является началом
малого круга кровообращения
. Кровеносные сосуды малого круга, проходя через легкие, обеспечивают обогащение крови кислородом и удаление из нее углекислого газа. Заканчивается малый круг кровообращения в левом предсердии.
Отверстия, от которых начинаются аорта и легочная артерия, прикрыты полулунными клапанами
–
аортальным
и
легочным
(рис.20). Они пропускают кровь только в одном направлении – из желудочков в магистральные сосуды.
Рис.21. Схема большого и малого кругов кровообращения
Сердечная мышца – миокард,
представляющий собой совокупность мышечных клеток, обладает шестью физиологическими свойствами:
1) раздражимость;
2) возбудимость;
3) проводимость;
4) сократимость;
5) лабильность;
6) автоматия.
Раздражимость — это общее свойство всех живых тканей (растительных и животных) отвечать на раздражение изменением обмена веществ и энергии, а также изменением процессов размножения, роста и дифференцировки клеток.
Некоторые из живых тканей обладают способностью генерировать биоэлектрические потенциалы. Такие высокоспециализированные живые ткани (нервная, мышечная и железистая) называют возбудимыми.
В состоянии покоя клетки возбудимых тканей поляризованы
, их цитоплазма заряжена отрицательно относительно межклеточной жидкости. Такую, существующую в покое относительную разность потенциалов между внутренней и наружной сторонами клеточной мембраны, называют
мембранным потенциалом покоя (МПП).
Поляризация обусловлена ионной асимметрией
и неодинаковой
пропускной способностью
полунепроницаемой клеточной мембраны для различных ионов.
В мембране возбудимой клетки имеются поры, которые называют ионными каналами
. В зависимости от пропускаемых ионов различают натриевые, калиевые, кальциевые и хлорные ионные каналы.
Цитоплазма нервных клеток содержит в 50 раз больше ионов К+, в 10 раз меньше ионов Na+, чем внеклеточная жидкость. Следствием такой ионной асимметрии является концентрационный, электрический и электрохимический градиенты
.
Концентрационный градиент – сила, которая обеспечивает перемещение вещества из области с большей концентрацией в сторону меньшей.
Электрический градиент – сила, обеспечивающая движение заряженных частиц от одноименного электрического полюса – к противоположному.
Сумма или разность концентрационного и электрического градиента составляет электрохимический градиент.
Основной вклад в формирование мембранного потенциала покоя вносят ионы К+. Это обусловлено тем, что в покое проницаемость клеточной мембраны для ионов К+ в десятки раз больше, чем для ионов Na+.
В состоянии покоя, ионы К+ пассивно, по концентрационному градиенту выходят из клетки (рис.22).
Рис.22. Схема ионных механизмов МПП
КГ – концентрационный градиент; ЭХГ – электрохимический градиент.
Пассивное перемещение из клетки положительно заряженных частиц К+ вызывает увеличение электроотрицательности цитоплазмы. Возникает трансмембранная разность потенциалов
– разность электрических потенциалов по обе стороны клеточной мембраны.
Вследствие низкой проницаемости в состоянии покоя лишь небольшое число ионов Na+ пассивно, по электрохимическому градиенту может диффундировать в цитоплазму. Поступая в клетку в небольших количествах, положительно заряженные ионы Na+ несколько уменьшают электроотрицательность цитоплазмы и трансмембранную разность потенциалов, а значит и величину мембранного потенциала покоя.
Дополнительный вклад в формирование МПП мышечных клеток вносят ионы Cl-. В состоянии покоя, ионы Cl- пассивно, по концентрационному градиенту проникают в клетку из межклеточной жидкости. Поступая в клетку отрицательно заряженные ионы Cl- увеличивают электроотрицательность цитоплазмы, а следовательно, приводят к повышению уровня трансмембранной разности потенциалов, т.е. величины мембранного потенциала покоя.
Под влиянием раздражителей высокоспециализированные клетки из состояния покоя переходят в состояние деятельности, которое проявляется в виде местного или распространяющегося возбуждения.
Возбуждение — это биоэлектрический процесс, возникающий в живой возбудимой ткани в результате действия раздражителя и характеризующийся деполяризацией клеточной мембраны в виде генерации распространяющегося потенциала действия (ПД) или местного (локального), нераспространяющегося ответа (ЛО).
Основная причина деполяризации под влиянием раздражителя – повышение проницаемости клеточной мембраны для ионов Na+ . Это ведет к увеличению входящего в клетку потока ионов Na+. Положительно заряженные ионы Na+ пассивно, по электрохимическому градиенту поступают в цитоплазму, где частично нейтрализуют отрицательные внутриклеточные анионы. Электроотрицательность цитоплазмы, а значит и трансмембранная разность потенциалов уменьшаются.
Вид возбуждения (ЛО или ПД) зависит от силы раздражителя.
Раздражитель — это фактор внешней или внутренней среды, действующий на ткань и обладающий достаточной для ее возбуждения силой, продолжительностью и быстротой нарастания силы во времени.
Раздражители минимальной силы, еще способные вызывать при действии на ткань генерацию распространяющегося возбуждения, называют пороговыми. Раздражители меньшей силы, чем пороговые, не способные вызвать генерацию распространяющегося возбуждения, называются подпороговыми. Раздражители большей силы, чем пороговые, способные вызвать генерацию распространяющегося возбуждения, относятся к надпороговым.
Способность возбудимой ткани реагировать на раздражение процессом возбуждения называют возбудимостью.
Мерой возбудимости является порог возбудимости – минимальная сила раздражителя, вызывающего при действии на ткань генерацию распространяющегося ПД. Между порогом возбудимости и возбудимостью существует обратная зависимость: чем меньше порог, тем выше возбудимость и наоборот. Возбудимость миокарда меньше, чем у скелетной, но больше, чем у гладкой мускулатуры.
Распространяющееся возбуждение вызывает специфическую реакцию возбудимой ткани. Специфической способностью мышечной ткани реагировать на распространяющееся возбуждение процессом сокращения является сократимость
.
Сократимость — специфическое свойство мышечной ткани отвечать на раздражение процессом сокращения.
Миокард является функциональным синцитием
– объединением мышечных клеток-волокон, каждая из которых соединена с другими при помощи
нексусов – щелевидных контактов, снабженных вставочными дисками, обладающими низким электрическим сопротивлением. Возникнув в каком-либо участке миокарда, возбуждение беспрепятственно распространяется по синцитию и, переходя от одной мышечной клетки к другой через нексусы, охватывает всю мышцу в целом, вызывая ее сокращение. Благодаря нексусам сердечная мышца функционирует как единое целое и сокращается по закону «все или ничего»: на действие пороговых и надпороговых раздражителей, вызывающих распространяющееся возбуждение, сердце отвечает максимальным сокращением всех рабочих мышечных волокон («все»), а на подпороговые стимулы сократительной реакции миокарда не возникает («ничего»).
В сердечной мышце различают два вида клеток — рабочие
(
типичные
)
кардиомиоциты
и
атипичные
(
проводящие
)
кардиомиоциты
.
Основная задача атипичных мышечных клеток сердца — спонтанная (самопроизвольная) генерация возбуждения. Они образуют проводящую систему сердца
, которая обеспечивает:
1) ритмическую самопроизвольную генерацию возбуждения;
2) проведение возбуждения;
3) последовательность сокращений предсердий и желудочков;
4) синхронность вовлечения мышечных клеток миокарда в процесс возбуждения и сокращения.
Автоматия сердца — способность атипичных кардиомиоцитов самопроизвольно генерировать ПД под влиянием метаболических процессов, протекающих в этих клетках.
Атипичные мышечные клетки проводящей системы сердца человека формируют два основных узла автоматии
(рис.23
)
:
1) синоатриальный узел (синусно-предсердный узел);
2) атриовентрикулярный узел (предсердно-желудочковый узел).
Рис.23. Проводящая система сердца
Синоатриальный узел расположен в месте впадения полых вен в правое предсердие. Он является главным, ведущим центром автоматии сердца – водителем ритма
(
пейсмекером
) первого порядка. Синоатриальный узел задает темп возбуждений, а значит, и сокращений другим отделам сердца. Клетки синусно-предсердного узла называют
пейсмекерными Р-клетками
, а потенциал действия, который они спонтанно генерируют —
пейсмекерным потенциалом
(рис.24).
Мембранный потенциал покоя (МПП) пейсмекерных Р-клеток во время диастолы сердца не превышает -60 мв. Он характеризуется нестабильностью: под влиянием процессов метаболизма периодически происходит медленная диастолическая деполяризация — постепенное уменьшение трансмембранной разности потенциалов. Это обусловлено самопроизвольным снижением проницаемости Р-клеток для ионов К+, которые выходят из клетки и повышением проницаемости для ионов Са2+ и Na+, поступающих в нее.
При достижении критического уровня (около -50 мв) скорость деполяризации мембраны Р-клетки возрастает — медленная диастолическая деполяризация переходит в быструю деполяризацию.
После полной деполяризации, когда трансмембранная разность потенциалов становится равной нулю, поток положительно заряженных ионов, поступающих в клетку (Са2+ и Na+), все еще превышает поток положительно заряженных частиц, покидающих ее (К+). Поэтому происходит реверсия (до +10 мв) — перезарядка Р-клетки, которая внутри становится заряженной положительно, а снаружи — отрицательно.
Затем, проницаемость Р-клеток для ионов К+ повышается, а для ионов Са2+ и Na+ снижается. Поэтому фаза реверсии сменяется сначала фазой быстрой, а затем медленной реполяризации. В процессе медленной реполяризации мембранный потенциал достигает исходного уровня -60 мв. После этого весь цикл самопроизвольного возбуждения повторяется снова.
Медленная диастолическая деполяризация — это местное, нераспространяющееся возбуждение, которое называют препотенциалом Р-клетки
. Только при достижении критического уровня этот препотенциал трансформируется в распространяющее возбуждение, которое вызывает сокращение миокарда. Поэтому скорость и продолжительность медленной диастолической деполяризации (МДД) предопределяют частоту сердечных сокращений. Чем больше скорость МДД и меньше ее продолжительность, тем больше частота сердечных сокращений (ЧСС).
Рис.24. График потенциала действия пейсмекерных Р-клеток сердца
1) медленная диастолическая деполяризация, 2) быстрая деполяризация, 3) реверсия, 4) быстрая реполяризация, 5) медленная реполяризация.
Скорость и продолжительность МДД может изменяться под влиянием различных биологически активных веществ. Так, ацетилхолин — медиатор парасимпатической нервной системы, повышает проницаемость Р-клеток для ионов К+. Вследствие этого затрудняется деполяризация, снижается скорость и увеличивается продолжительность МДД. Это ведет к уменьшению частоты сердечных сокращений. Под влиянием адреналина и норадреналина увеличивается проницаемость Р-клеток для ионов Са2+ и Na+. Вследствие этого облегчается деполяризация, увеличивается скорость и уменьшается продолжительность МДД, что ведет к повышению частоты сердечных сокращений.
От синоатриального узла возбуждение со скоростью около 1 м/с распространяется по миокарду предсердий и по проводящей системе сердца к атриовентрикулярному узлу.
Атриовентрикулярный узел — это центр автоматии второго порядка, который расположен в сердечной перегородке на границе предсердий и желудочков. У здорового человека он возбуждается в ритме синоатриального узла. В нормальных условиях возбуждение может проходить через него только в одном направлении — к желудочкам. При этом происходит атриовентрикулярная задержка проведения возбуждения
– снижение скорости распространения возбуждения до 0,02-0,05 м/с. Это обеспечивает последовательность сокращений предсердий и желудочков.
От атриовентрикулярного узла возбуждение со скоростью 4-5 м/с распространяется по пучку и ножкам Гиса
к верхушке сердца, а оттуда по
волокнам Пуркинье
возвращается к его основанию. Значительно медленнее, со скоростью около 1 м/с, возбуждение диффузно распространяется через нексусы по волокнам рабочего миокарда желудочков. Однако благодаря высокой скорости распространения возбуждения по проводящим путям сердца мышечные клетки миокарда обоих желудочков вовлекается в процесс сокращения почти одновременно, т.е. синхронно.
Способность различных узлов проводящей системы к автоматии выражена неодинаково и характеризуется градиентом автоматии
. Градиент автоматии убывает от основания к верхушке сердца: в синусно-предсердном узле собственная частота генерации ПД составляет 60-80 импульсов/мин, в предсердно-желудочковом — 40-50, в клетках пучка Гиса — 30-40, а в волокнах Пуркинье — около 20 импульсов/мин.
В обычных естественных условиях синусно-предсердный узел подчиняет себе все нижележащие образования проводящей системы сердца. Однако если автоматическое возбуждение в нем не возникает или блокируется его передача, роль водителя ритма берет на себя атриовентрикулярный узел.
В случае невозможности передачи возбуждения к желудочкам они начинают сокращаться в режиме автоматии пучка Гиса. Однако собственная частота автоматии пучка Гиса и особенно волокон Пуркинье не может обеспечить нормальный кровоток и поддерживать жизнедеятельность на протяжении длительного периода времени. Повреждение всех потенциальных водителей ритма ведет к остановке сердца.
Типичные (рабочие) кардиомиоциты миокарда не обладают способностью к автоматии. Однако они способны возбуждаться и сокращаться под влиянием электрических импульсов, поступающих к ним от клеток проводящей системы сердца. Основная функция типичных кардиомиоцитов — обеспечение процесса сокращения и нагнетательной (насосной) функции сердца.
Биопотенциалы типичных кардиомиоцитов характеризуются:
1) стабильным уровнем МПП по сравнению с атипичными кардиомиоцитами;
2) большей продолжительностью по сравнению с ПД скелетной мускулатуры.
Мембранный потенциал покоя рабочих кардиомиоцитов составляет -90 мв (рис.25). В результате стимуляции типичных кардиомиоцитов очередным электрическим импульсом, который поступает из проводящей системы сердца, происходит их медленная деполяризация – уменьшение трансмембранной разности потенциалов. Причиной деполяризации рабочих кардиомиоцитов является повышение их проницаемости для ионов Na+.
Фаза медленной деполяризации рабочих кардиомиоцитов занимает очень небольшой промежуток времени (около 0,01 с). При достижении критического уровня (около -70 мв) скорость деполяризации возрастает — медленная деполяризация переходит в быструю деполяризацию.
После полной деполяризации, когда разность потенциалов по обе стороны от клеточной мембраны равна нулю, поток положительно заряженных ионов Na+, поступающих в клетку, все еще повышен по сравнению с состоянием покоя. Поэтому происходит реверсия — перезарядка типичного кардиомиоцита, который внутри заряжается положительно, а снаружи — отрицательно.
После достижения пика ПД (+30 мв) происходит быстрое снижение проницаемости мембраны рабочего кардиомиоцита для ионов Na+, поступающих в клетку, и одновременное повышение проницаемости для ионов К+, покидающих ее. Поток положительно заряженных частиц, выходящих из клетки (К+), превышает поток положительно заряженных частиц, поступающих в нее (Na+). Вследствие этого начинается реполяризация – восстановление мембранного потенциала покоя.
Однако вскоре после начала реполяризации активируются медленно реагирующие кальциевые ионные каналы. Суммарный поток положительно заряженных частиц (Са2+ и Na+), поступающих в клетку, вновь увеличивается. Поэтому скорость реполяризации существенно замедляется, и она переходит в фазу плато, которая характеризуется относительно стабильным уровнем мембранного потенциала (около нуля).
Затем кальциевые ионные каналы инактивируются. Поэтому скорость реполяризации существенно возрастает — плато переходит в фазу быстрой реполяризации, которая заканчивается достижением исходного уровня поляризации клеточной мембраны в состоянии покоя (-90 мв). К этому времени проницаемость мембраны рабочих кардиомиоцитов для ионов К+, Na+ и Са2+ обеспечивает поддержание мембранного потенциала покоя до поступления следующего электрического импульса от синоатриального узла.
Рис.25. График ПД рабочих (типичных) кардиомиоцитов
1) медленная деполяризация, 2) быстрая деполяризация, 3) реверсия, 4) плато, 5) быстрая реполяризация.
Определенным периодам цикла возбуждения (ПД) в клетках рабочего миокарда, соответствуют фазные изменения возбудимости (рис.26).
Рис.26. Соотношение фаз ПД с периодами возбудимости рабочего кардиомиоцита
1) первичная супернормальная возбудимость, 2) абсолютная рефрактерность, 3) относительная рефрактерность, 4) экзальтация (вторичная супернормальная возбудимость).
В исходном состоянии покоя (во время диастолы сердца) возбудимость типичных кардиомиоцитов условно принимается за 100%. Медленной деполяризации соответствует период первичной супернормальной (повышенной) возбудимости, которая продолжается около 0,01 с.
Быстрая деполяризация, реверсия и плато соответствуют фазе абсолютной рефрактерности (невозбудимости), которая длится приблизительно 0,27 с (270 мс). В это время сердечная мышца не реагирует ни на пороговые, ни на надпороговые по силе раздражители.
Начальная часть быстрой реполяризации (до критического уровня) соответствуют периоду относительной рефрактерности (около 0,03 с), во время которого миокард способен отвечать возбуждением и сокращением только на надпороговые раздражители.
Конечной части быстрой реполяризации соответствует относительно короткий период (0,03 с) вторичной супернормальной возбудимости (экзальтации), во время которого рабочие кардиомиоциты способны отвечать распространяющимся возбуждением и сокращением даже на подпороговые раздражители.
Период рефрактерности длится столько же времени, сколько продолжается сокращение мышечных волокон миокарда — систола. Длительная рефрактерность предохраняет миокард от слишком быстрого повторного возбуждения, а значит, исключает возможность слитного непрерывного сокращения сердца. Благодаря этому сердце работает его в ритме одиночных мышечных сокращений, что обеспечивает нагнетание крови в магистральные сосуды.
Раздражение миокарда в период его расслабления (диастола), когда возбудимость уже достаточно восстановлена, вызывает экстрасистолу — внеочередное преждевременное сокращение, временно нарушающее ритм сердца.
Очаг внеочередного возбуждения, возникающего в миокарде за пределами проводящей системы сердца, называют эктопическим. Экстрасистолы в зависимости от расположения эктопического очага по отношению к синоатриальному узлу подразделяются на предсердные
и
желудочковые
.
Если эктопическое возбуждение возникает в миокарде предсердий, когда рефрактерный период уже закончился, но очередной автоматический импульс в синоатриальном узле еще не генерировался, то возникает внеочередное сокращение сердца — синусовая (предсердная) экстрасистола. Пауза, которая следует за синусовой экстрасистолой, длится такое же время, как и обычная.
Внеочередное сокращение сердца, возникающее во время диастолы желудочков или общей паузы сердца, когда эктопическое возбуждение возникает в миокарде желудочков, называют желудочковой экстрасистолой. Внеочередное возбуждение, возникшее в желудочках, не отражается на автоматии синусно-предсердного узла. Он своевременно посылает очередной импульс, который достигает желудочков в тот момент, когда они еще находятся в рефрактерном состоянии после экстрасистолы. Поэтому миокард желудочков не отвечает на очередной своевременный электрический импульс, поступающий из синоатриального узла, что приводит к продолжительной компенсаторной паузе
желудочков (ощущается в виде перебоев в работе сердца).
В связи с длительным периодом абсолютной рефрактерности рабочий миокард характеризуется низкой лабильностью.
Лабильность — это скорость, с которой ткань, отреагировав на раздражение возбуждением, становится вновь способной генерировать новый ПД в ответ на очередное раздражение.
Лабильность измеряется максимальным количеством ПД в 1 секунду (1 с = 1000 мс), которое ткань может воспроизвести без искажения ритма раздражения. Она зависит от продолжительности фазы абсолютной рефрактерности живой ткани во время генерации ПД. Чем больше период абсолютной рефрактерности, тем ниже лабильность.
Для подсчета лабильности необходимо 1000 мс разделить на продолжительность абсолютной рефрактерности. Лабильность миокарда составляет 1000 мс:270 мс=3,7 ПД/с (лабильность скелетной мышцы — 200 ПД/с, нервной ткани — 1000 ПД/с). Низкая лабильность, как и длительная рефрактерность, обеспечивает сокращение миокарда в режиме одиночного мышечного сокращения, что необходимо для осуществления нагнетательной (насосной) функции сердца.
Работа сердца представляет собой непрерывное циклическое чередование периодов сокращения (систолы) и расслабления (диастолы).
Сердечный цикл — это последовательное, периодически повторяющееся, строго координированное чередование сокращений и расслаблений предсердий и желудочков.
Сердечный цикл подразделяется на три фазы (рис.27): I — систола предсердий, диастола желудочков
(0,1 с), II —
систола желудочков, диастола предсердий
(0,33 с), III —
общая пауза
(0,37 с).
Рис.27. Фазы сердечного цикла
Во время систолы предсердий, мышечные пучки миокарда сжимают отверстия полых вен, впадающих в правое предсердие. Кровь по градиенту давления (около 7 мм рт. ст.) через открытые атриовентрикулярные клапаны поступает в желудочки, дополняя объем крови, заполняющий желудочки в общую паузу сердца.
Затем начинается систола желудочков. Она подразделяется на несколько периодов и фаз:
1) период сокращения (0,08 с): а) фаза асинхронного сокращения (0,05 с),
б) фаза изометрического сокращения (0,03 с);
2) период изгнания (0,25 с): а) фаза быстрого изгнания (0,12 с),
б) фаза медленного изгнания (0,13 с).
Систола желудочков начинается с асинхронного сокращения мышечных волокон миокарда, возникающего в результате неравномерности распространения возбуждения по миокарду желудочков. Поэтому давление в желудочках при этом практически не меняется. Оно начинает расти только тогда, когда возбуждение охватывает все мышечные волокна. Когда давление в желудочках достигает величины, достаточной для закрытия атриовентрикулярных клапанов, но недостаточной для открытия полулунных, наступает фаза изометрического сокращения.
Во время изометрического сокращения полость желудочков герметически замкнута, так как атриовентрикулярные и полулунные клапаны закрыты. Длина волокон миокарда не меняется, увеличивается только их механическое напряжение. При этом давление в желудочках стремительно нарастает до 70-80 мм рт. ст. в левом и 12-15 мм рт. ст. в правом. Когда давление в желудочках превышает давление в магистральных сосудах на 1 мм рт. ст., открываются полулунные клапаны и начинается период изгнания крови.
Во время фазы быстрого изгнания давление крови в полости желудочков продолжает расти, достигая примерно 130 мм рт. ст. в левом и 25-30 мм рт. ст. в правом. Это обеспечивает сначала быстрое, а затем медленное поступление крови в аорту и легочную артерию.
Затем миокард желудочков начинает расслабляться, давление в них уменьшается и наступает диастола, которая включает в себя:
1) протодиастолический период (0,04 с);
2) период изометрического расслабления (0,08 с);
3) период наполнения кровью (0,25 с), который подразделяется на две фазы: а) фаза быстрого наполнения (0,08 с), б) фаза медленного наполнения (0,17 с);
4) пресистолический период (0,1 с), который совпадает с систолой предсердий.
Промежуток времени от начала расслабления желудочков до закрытия полулунных клапанов называется протодистолическим периодом.
В магистральных артериях давление снижается значительно медленнее, чем в желудочках, что обеспечивает захлопывание полулунных клапанов и предотвращает обратный ток крови. После захлопывания полулунных клапанов объем крови, оставшейся в желудочках, и длина волокон миокарда не изменяются, но давление продолжает падать, т.е. начинается период изометрического расслабления.
Когда давление в желудочках становится чуть меньше, чем в предсердиях, открываются атриовентрикулярные клапаны и кровь устремляется в желудочки — начинается период наполнения кровью. Давление в желудочках в этот период изменяется незначительно, а объем крови возрастает — сначала быстро (фаза быстрого наполнения), затем медленнее (фаза медленного наполнения). В течение этого времени происходит непрерывное поступление крови из магистральных вен через предсердия в желудочки.
К концу фазы медленного наполнения вновь начинается систола предсердий — пресистолический период. К моменту сокращения предсердий заполнение кровью желудочков практически завершается, и, поэтому, при систоле предсердий внутрижелудочковый объем крови увеличивается не более, чем на 8%. Затем начинается новый цикл деятельности желудочков.
Основные заболевания органа
Любое отклонение в работе сердца приводит к патологическим процессам. К самым распространенным заболеваниям относятся следующие болезни:
- Миокардит. Это воспалительный процесс, локализующийся в органе. Причиной становится бактериальная или вирусная инфекция. В ряде случаев развивается дистрофия миокарда;
- Кардиомиопатия. Чаще всего причиной становится злоупотребление алкогольными напитками;
- Тахикардия. Проявляется учащенным сердцебиением, повышенной пульсацией;
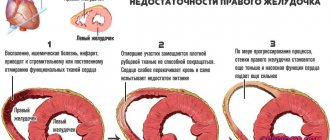
- Аритмия. Неправильное сокращение сердечной мышцы. В ряде случаев может полностью излечиваться. В других требуется регулярного и систематического лечения.
Одышка, нехватка кислорода, болевые ощущения к грудной клетке, под лопаткой или подреберье указывают на различные заболевания органа. В этом случае требуется обследование у специалистов. Для предупреждения патологических процессов необходимо регулярно тренировать мышцу и не злоупотреблять вредными привычками. В профилактических целях рекомендуется употреблять витаминные комплексы, включающие С, В6, Е, F витамины. Среди медицинских препаратов хорошо зарекомендовали себя такие средства, как Аспаркам, Рибоксин, а также Родиола розовая. Все медикаменты рекомендуется употреблять только с разрешения лечащего врача.
Каковы первые симптомы проблем с сердцем?
Конгестивная кардиомиопатия
Конгестивная кардиомиопатия — распространенная болезнь сердечно-сосудистой системы. Чаще страдают мужчины.
Заболевание можно распознать по характерным симптомам сердечной недостаточности и нарушению сердечного ритма: одышке, свистящему дыханию, неритмичному сердцебиению, отекам вокруг лодыжек, усталости; в некоторых случаях возможны боли в области сердца и кровохарканье.
Конгестивную кардиомиопатию обычно лечат с помощью лекарств, предназначенных для устранения нарушений сердечного ритма и сердечной недостаточности. .
Самый первый признак зарождающихся сердечных проблем. Одышка проявляется, когда сердце еще незначительно поражено, но уже не может прокачивать достаточное количество крови.
Статья по теме
Отеки на ногах
Это признаки сосудистых нарушений. Отеки при заболеваниях сердца начинают появляться в случаях, когда сердце перестает справляться с возросшей нагрузкой и наступает декомпенсация.
Синюшные губы
При недостаточности кровообращения сердца отмечается бледный или синеватый цвет губ. Если губы совсем бледные – следует исключить малокровие (анемию).
Если вы видите перед собой человека, страдающего ожирением, – у него почти гарантированно можно заподозрить сердечно-сосудистые заболевания. Лишние килограммы – это серьезная дополнительная нагрузка на сердце.
Синевато-красный цвет щек может быть показателем нарушений в работе митрального клапана.
Красный бугристый нос
Красный бугристый нос с прожилками кровеносных сосудов позволяет заподозрить гипертонию.
поверхностная одышка, при которой больной не может сделать полноценный вдох; сильная бледность или ненормально красный цвет лица; слабо прощупываемый, но частый пульс; внезапно помутневший взгляд; появление невнятной речи; неспособность больного реагировать на обращенную к нему речь; потеря сознания.
Не следует оставлять без внимания ощущение дискомфорта в груди, тяжесть или боль за грудиной, боль, отдающую в руку, в спину, под лопатку, в горло, в челюсть, нехватку воздуха – это симптомы сердечного приступа.