Сердце — анатомические данные
Строение сердца
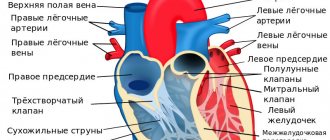
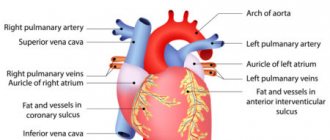
Итак, сердце (греч. kardia, отсюда название науки о сердце — кардиология) — представляет собой полый мышечный орган, который принимает кровь из впадающих венозных сосудов и нагнетает уже обогащенную кровь в артериальную систему. Сердце человека состоит из 4-ех камер: левое предсердие, левый желудочек, правое предсердие и правый желудочек. Между собой левое и правое сердце разделены межпредсердной и межжелудочковой перегородками. В правых отделах течет венозная (не насыщенная кислородом кровь), в левых — артериальная (насыщенная кислородом кровь).
Причины систолической аритмии
Заболевание чаще всего связано с другой кардиальной патологией. Самый высокий процент встречаемости — при ишемической болезни сердца. При этом нарушении наблюдается органическое поражение миокарда ввиду недостаточного коронарного кровообращения, что сказывается на работе отдельных отделов или сердца в целом.
Среди других кардиальных причин следует выделить:
- сердечную недостаточность;
- приобретенные и врожденные пороки сердца;
- кардиомиопатии;
- инфекционные поражения миокарда.
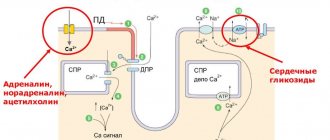
Внешнее воздействие на сердце также играет важную роль в развитии аритмий. Это могут быть неправильно подобранные дозировки лекарственных препаратов, которые усиливают фракцию выброса — адреномиметики, или наоборот ослабляют его — сердечные гликозиды, антиаритмические препараты, диуретики.
Электролитное нарушение нередко становится причиной аритмии, поскольку деятельность сердца немало зависит от концентрации в крови таких микроэлементов, как магний и калий. Негативно сказывается на работе сердца как недостаток калия и магний, так и переизбыток первого и превышение количества кальция в крови.
При некоторых болезнях учащается работа сердца с возможным развитием систолических аритмий. В первую очередь это касается тиреотоксикоза, когда щитовидная железа начинает усиленно продуцировать тироксин и трийодтиронин. На фоне сахарного диабета также может появляться систолическая аритмия, поскольку нарушение углеводного обмена затрагивает работу многих систем и органов, в том числе сердца.
Общие функции сердца
В данном разделе мы опишем общие функции сердечной мышцы, как органа в целом.
Автоматизм
Автоматизм работы сердца
В состав клеток сердца (кардиомиоцитов) входят и так называемые атипичные кардиомиоциты, которые подобно электрическому скату спонтанно вырабатывают электрические импульсы возбуждения, а они в свою очередь способствуют сокращению сердечной мышцы. Нарушение данного свойс свойства приводит, чаще всего, к остановке кровообращения и без оказания своевременной помощи является летальной.
Проводимость
В сердце человека есть определенные проводящие пути, которые обеспечивают проведение электрического заряда по сердечной мышце не хаотично, а направленно, в определенной последовательности, от предсердий к желудочкам. При нарушении в проводящей системе сердца выявляются различного рода аритмии, блокады и прочие нарушения ритма, которые требуют медицинского терапевтического, а иногда и хирургического вмешательства.
Сократимость
Сокращение сердца
Основная масса клеток системы сердца состоит из типичных (рабочих) клеток, которые обеспечивают сокращение сердца. Механизм сравним с работой других мышц (бицепс, трицепс, мышца радужки глаза), так в мышцу поступает сигнал из атипичных кардиомиоцитов, после чего они сокращаются. При нарушении сократимости сердечной мышцы чаще всего наблюдаются различного рода отеки (легких, нижних конечностей, рук, всей поверхности тела), которые образуются из-за сердечной недостаточности.
Тоничность
Это способность, благодаря особому гистологическому (клеточному) строению, сохранять свою форму во все фазы сердечного цикла. (Сокращение сердца — систола, расслабление — диастола). Все вышеописанные свойства делают возможной сложнейшую, и, пожалуй, самую важную функцию — насосную. Насосная функция обеспечивает правильное, своевременное и полноценное продвижение крови по сосудам организма, без данного свойства, жизнедеятельность организма (без помощи медицинской техники) невозможна.
Эндокринная функция
Предсердный натрийуретический гормон
Эндокринная функция сердечной и сосудистой системы обеспечивается секреторными кардиомиоцитами, которые встречаются преимущественно в ушках сердца и правом предсердии. Секреторные клетки вырабатывают предсердный натрийуретический гормон (ПНГ). Выработка данного гормона происходит при перегрузке и перерастяжении мышцы правого предсердия. Для чего же это делается? Ответ лежит в свойствах данного гормона. ПНГ главным образом действует на почки, стимулируя диурез, также под действием ПНГ происходит расширение сосудов и снижение артериального давления, что в купе с повышением диуреза вызывает уменьшение лишней жидкости в организме и снижает нагрузку на правое предсердие, как следствие выработка ПНГ уменьшается.
Изолированная систолическая гипертония у пожилых
Изолированная систолическая гипертония определяется как повышение систолического артериального давления при нормальном или пониженном диастолическом давлении. При этом заболевании имеет место повышение пульсового давления, определяемого как разница между систолическим и диастолическим артериальным давлением. Изолированная систолическая гипертония может быть представлена как вариант первичной гипертонии, обычно наблюдающийся у лиц пожилого возраста, или носить вторичный характер (вторичная изолированная систолическая гипертония), будучи проявлением различных патологических состояний, включая умеренную и выраженную аортальную недостаточность, артериовенозные фистулы, тяжелые анемии и поражения почек. В случае вторичной гипертонии при устранении первопричины возможна нормализация артериального давления.
Диастолическое кровяное давление многие годы рассматривалось как маркер диагностики и прогноза гипертонической болезни, а большинство исследований было посвящено оценке влияния диастолического давления на сердечно-сосудистые осложнения и летальность. Однако такой подход оказался нерациональным и претерпел изменения в связи с результатами ряда недавних крупных исследований. Они показали ведущую роль именно систолического артериального давления в развитии сердечно-сосудистых поражений. Так, было показано, что систолическое давление в большей мере, чем диастолическое, определяет частоту развития инсультов и ишемической болезни сердца у лиц старше 45 лет. Согласно исследованию, у лиц с изолированной систолической гипертонией в 2-3 раза повышен риск сердечно-сосудистых осложнений и смертности. Причем, существенное повышение риска сердечных и мозговых осложнений имело место даже при небольшом повышении систолического артериального давления (не выше 160 мм рт.ст.). С возрастом прогностическая роль систолического кровяного давления повышалась.
Насколько сильная у вас изолированная систолическая гипертония?
Диагноз “изолированная систолическая гипертония” устанавливается при уровнях систолического давления больше или равного 140 мм рт. ст., при уровнях диастолического давления ниже 90 мм рт. ст. Выделяются 4 степени изолированной систолической гипертонии в зависимости от уровней систолического артериального давления:
Степень ИСГ
Систолическое артериальное давление, мм рт. ст.
| I | 140-159 |
| II | 160-179 |
| III | 180-209 |
| IV | 210 и выше |
Примечание. При любой степени изолированной систолической гипертонии — диастолическое («нижнее») артериальное давление не превышает 90 мм рт. ст.
Распространенность изолированной систолической гипертонии в различных сообществах довольно широко варьирует (от 1 до 43%), что обусловлено неоднородностью обследуемых групп населения. Однозначно отмечается увеличение распространенности изолированной систолической гипертонии с возрастом. Анализ 30-летнего Фремингемского исследования показал наличие этой проблемы у 14% мужчин и 23% женщин, при этом у лиц старше 60 лет она отмечена в 2/3 случаев.
- Лучший способ вылечиться от гипертонии (быстро, легко, полезно для здоровья, без “химических” лекарств и БАДов)
- Гипертоническая болезнь — народный способ вылечиться от нее на 1 и 2 стадии
- Причины гипертонии и как их устранить. Анализы при гипертонии
- Эффективное лечение гипертонии без лекарств
С возрастом у человека наблюдается повышение систолического артериального давления, при этом не происходит существенного повышения среднего давления, так как после 70 лет происходит снижение диастолического давления, в связи с развитием жесткости артериальной системы.
Гипертония уйдет, и давление будет 120 на 80, если включить в рацион…
Гипертония исчезнет навсегда! Вот секрет…
Механизмы развития изолированной систолической гипертонии у пожилых представляются сложными и окончательно невыясненными. Развитие гипертонии классически связывается с уменьшением калибра и/или числа мелких артерий и артериол, что вызывает повышение общего периферического сосудистого сопротивления. Изолированное повышение систолического артериального давления может быть обусловлено снижением податливости и/или увеличением ударного объема сосудов. Кроме того, в развитии изолированной систолической гипертонии определенную роль играют такие факторы, как возрастные изменения ренин-ангиотензиновой системы, почечной функции и электролитного баланса, а также увеличение массы жировой ткани.
Являясь результатом атеросклеротического поражения артерий, повышение систолического артериального давления и пульсового давления, в свою очередь, ведет к увеличению механической «утомляемости» артериальной стенки. Это способствует дальнейшему склеротическому поражению артерий, обусловливая развитие «порочного круга». Жесткость аорты и артерий ведет к развитию гипертрофии левого желудочка сердца, артериальному склерозу, сосудистой дилатации и ослаблению кровоснабжения сердца.
Диагностика изолированной систолической гипертонии
Как и при других вариантах гипертонической болезни, диагноз изолированной систолической гипертонии не должен выставляться на основании однократного измерения давления. Рекомендуется устанавливать наличие устойчивой патологии только после второго визита обследуемого, который должен быть осуществлен в течение нескольких недель после первого визита. Такой подход рекомендуется для всех обследуемых, за исключением лиц с высокими уровнями артериального давления (систолическое давление выше 200 мм рт.ст.) или с клиническими проявлениями ишемической болезни сердца и/или атеросклероза мозговых сосудов.
Для пожилых лиц с выраженными склеротическими поражениями брахиальной артерии, препятствующими компрессии манжетой тонометра и завышающими показатели давления, применяется термин «псевдогипертония».
Временное ситуационное повышение артериального давления при визите пациента к врачу, получившее название «гипертония белого халата» (white coat hypertension), не следует рассматривать как истинную артериальную гипертонию. Для уточнения диагноза в таких случаях показано амбулаторное (на дому) мониторирование кровяного давления.
В ряде случаев изолированная систолическая гипертония своевременно не диагностируется. Причиной этому может служить наличие тяжелого атеросклероза подключичной артерии, что проявляется существенными различиями систолического давления на левой и правой руках. В таких ситуациях истинным давлением следует считать кровяное давление на руке, где более высокие его уровни. У некоторых пожилых лиц наблюдается послеобеденное снижение артериального давления продолжительностью до 2 часов, что также может быть причиной «псевдогипотензии». В связи с этим при измерении давления следует учитывать время приема пищи.
И, наконец, у пожилых лиц часто имеет место ортостатическая гипотензия. Ее диагностируют при понижении систолического артериального давления на 20 мм рт. ст. и более после перехода из горизонтального положения или положения сидя в вертикальное. Ортостатическая гипотензия (гипотония) часто ассоциируется со стенозом сонных артерий и может приводить к падению и травмам. Для установления ее наличия необходимо осуществлять измерение давления через 1-3 минуты после перехода в вертикальное положение.
Учитывая, что изолированная систолическая гипертония может быть первичной и вторичной, для уточнения ее диагноза у конкретного пациента недостаточно только измерения артериального давления. По показаниям необходимо провести дополнительные лабораторные исследования.
Лечение изолированной систолической гипертонии
В прошлом довольно широко было распространено негативное отношение к лечению изолированной систолической гипертонии. Такая позиция аргументировалась следующими моментами. Во первых, изолированное повышение систолического давления не считалось значимым фактором риска развития сердечно-сосудистых заболеваний и их осложнений. Во-вторых, достижение оптимальных уровней систолического давления считалось трудной и часто невыполнимой задачей. В третьих, применение лекарств от гипертонии ассоциировалось с высоким риском серьезных побочных эффектов. Например, считалось, что снижение диастолического артериального давления менее 85 мм рт. ст.сопряжено с повышением заболеваемости и летальности.
Однако в крупном исследовании SHEP не было получено доказательств повышенного риска повышения летальности как при снижении диастолического артериального давления, так и при снижении систолического давления у пожилых больных, проходивших лечение гипертонии.
Результаты крупных исследований, проведенных в последние 10-15 лет продемонстрировали существенное снижение сердечно-сосудистых и мозговых осложнений при адекватном контроле систолического давления у больных с изолированной систолической гипертонией. В частности, было установлено значительное уменьшение развития инфаркта миокарда (на 27%), сердечной недостаточности (на 55%) и инсультов (на 37%), а также снижение депрессии и тяжести деменции при проведении адекватной терапии гипертонической болезни больным с изолированной систолической гипертонией.
Приведенные выше данные о высокой эффективности грамотного лечения при изолированной систолической гипертонии убедительно аргументируют необходимость строгого контроля артериального давления у больных с этой проблемой.
Назначение лекарств от гипертонии для пожилых людей должно проводиться с особой осторожностью и только после многократных измерений артериального давления (при необходимости и его суточного мониторирования), подтверждающих реальное наличие заболевания. С целью уменьшения риска развития ортостатической гипотензии как перед началом терапии, так и в ходе ее проведения необходимо контролировать давление в положениях лежа, сидя, а также в вертикальном положении. Пожилые больные часто принимают различные лекарственные средства по поводу сопутствующих заболеваний, в связи с чем следует учитывать возможность взаимодействия с ними назначаемых лекарств от гипертонии, что может влиять на эффект препаратов и вызывать дополнительные осложнения терапии.
В современных рекомендациях о лечении изолированной систолической гипертонии целевым значение “верхнего” давления считаются цифры менее 140 мм рт. ст. Однако здесь уместно отметить, что в крупных исследованиях благоприятный эффект достигался уже при показателях систолического давления ниже 150 мм рт.ст., а дополнительный эффект — при достижении значений систолического давления менее 140 мм рт.ст.
Обязательным требованием является медленное постепенное снижение артериального давления. Если мероприятия, направленные на изменения стиля жизни, оказываются несостоятельными в достижении оптимальных уровней кровяного давления, требуется применение лекарств от гипертонии. При этом (если еще нет критических поражений внутренних органов) рекомендуется первоначально назначать небольшие дозировки препаратов, с постепенным их увеличением до достижения целевых уровней систолического давления (т.е. менее 140 мм рт.ст.).
Какие таблетки принимать при изолированной систолической гипертонии?
У больных с изолированной систолической гипертонией также важную проблему составляет выбор одного или нескольких лекарств, позволяющих успешно достигать целевых значений артериального давления при низком уровне побочных эффектов. Широкое применение при лечение этой болезни традиционно находят тиазидные диуретики и бета-блокаторы. Аргументацией этому явились результаты нескольких крупномасштабных исследований, посвященных оценке эффективности различных лечебных режимов у пожилых людей с изолированной систолической гипертонией. Так, в шведском исследовании, в которое вошли 1 627 больных-гипертоников в возрасте 70-84 лет (у 61 % из них была изолированная систолическая гипертония), на фоне применения этих групп препаратов был установлен благоприятный клинический эффект (существенное снижение частоты инсультов и инфарктов миокарда, общей смертности и летальности при инсультах).
Другое исследование было также посвящено оценке эффективности лечения изолированной систолической гипертонии у пожилых. В нем участвовали 4 736 человек в возрасте 60 лет и старше с систолическим артериальным давлением > 160 мм рт.ст. и диастолическим давлением < 90 мм рт.ст. Средние сроки наблюдения составили 4,5 года. Первоначальный лечебный режим включал хлорталидон (12,5-25 мг/сутки). При отсутствии адекватного контроля артериального давления дополнительно назначались атенолол (25-50 мг/сутки) или резерпин (0,05-0,1 мг/сутки).
Средние уровни артериального давления за период наблюдения составили 155/72 и 143/68 мм рт.ст. соответственно для группы плацебо и группы, получавшей лекарства. 5-летняя частота инсультов в группе больных, принимавших лекарства от гипертонии, была на 36% ниже, чем в группе плацебо. В группе больных, где проводилась терапия гипертонической болезни, имело место снижение частоты нефатальных инфарктов миокарда и сердечно-сосудистой смертности на 27%. В исследовании были отмечены хорошая переносимость лекарств от гипертонии, отсутствие с их стороны неблагоприятного влияния на психоэмоциональную сферу.
В 80-90-х годах ХХ века были опубликованы данные о высокой способности ингибиторов АПФ и антагонистов кальция (дилтиазема, амлодипина, фелодипина) эффективно контролировать артериальное давление у больных с изолированной систолической гипертонией. В крупном шведском исследовании STOP-2 (Swedish Trial in Old People) участвовали 6614 больных с гипертонией в возрасте от 70 до 84 лет, с фоновыми уровнями артериального давления около 190/100 мм рт.ст. и целевыми значениями давления около 160/80 мм рт.ст. Авторы исследования отметили такой же благоприятный эффект при использовании небольших дозировок ингибиторов АПФ и антагонистов кальция, как и при применении тиазидных диуретиков и бета-блокаторов. При этом среди указанных сравниваемых 4-х классов лекарств от гипертонии не было выявлено различий в способности контролировать артериальное давление, а также в предупреждении сердечно-сосудистой смертности.
В последние годы представлены данные о хорошем эффекте по снижению артериального давления у блокаторов рецепторов ангиотензина II для больных с первичной гипертонией, в том числе для пожилых с изолированной систолической гипертонией. Препараты этого класса (в частности, эпросартан) являются эффективными лекарствами для нормализации систолического артериального давления. В недавно опубликованных сообщениях представлены также данные о достаточно высокой эффективности и безопасности применения при изолированной систолической гипертонии небольших дозировок спиронолактона.
- Гипертония у пожилых людей — общие сведения)
- Какие лекарства от гипертонии назначают пожилым пациентам
- Лекарства для лечения гипертонического криза
Функция правого желудочка (ПЖ)
Механическая функция правого желудочка
ПЖ преимущественно выполняет механическую функцию. Так при его сокращении кровь попадает через легочной клапан в легочной ствол, а далее непосредственно в легкие, где происходит насыщение крови кислородом. При снижении данного свойства ПЖ происходит застой венозной крови сначала в ПП, а потом и во всех венах организма, что приводит к отекам нижних конечностей, образованию тромбов, как в ПП, так и преимущественно в венах нижних конечностей, что при отсутствии лечения может привести к жизнеугрожающиму, а в 40% случаев даже летальному состоянию — тромбоэмболия легочной артерии (ТЭЛА).
Постнагрузка
Постнагрузка — это сопротивление изгнанию крови из желудочков в аорту и легочную артерию. Основным фактором постнагрузки является увеличение общего периферического сосудистого сопротивления (ОПСС). Причинами повышения постнагрузки, препятствующей изгнанию крови из сердца, могут быть артериальные гипертензии, стеноз аортального отверстия, коар-кгация аорты и сужение просвета легочной артерии, гидроперикардит.
Величина ударного объема напрямую зависит от степени укорочения волокон миокарда желудочка. Скорость и степень укорочения мышечных волокон стенки желудочка при том или ином значении длины миокардиального волокна в диастолу и сократимости миокарда обратно пропорциональны постнагрузке, испытываемой миокардом.
Величина постнагрузки при здоровом сердце зависит от уровня давления в аорте, но постнагрузка может быть определена и как напряжение или сила, развиваемые стенкой желудочка во время выброса крови. Следовательно, постнагрузка, испытываемая волокнами сердечной мышцы, также зависит от размеров сердца, что согласуется с законом Лапласа, в соответствии с которым напряжение мышечных волокон равно произведению давления в полости желудочка на радиус желудочка, деленному на толщину стенки желудочка.
Таким образом, при одном и том же аортальном давлении постнагрузка, испытываемая дилатированным желудочком, выше, чем желудочком с нормальными размерами. Более того, при любом давлении в аорте и объеме левого желудочка постнагрузка на миокард обратно пропорциональна толщине его стенки.
В свою очередь давление в аорте во многом зависит от периферического сосудистого сопротивления, физических характеристик артериального русла и объема крови, находящегося в нем в момент выброса крови из желудочка. При любом значении конечно-диастолического объема желудочка и уровне сократимости миокарда величина ударного объема левого желудочка находится в прямой зависимости от постнагрузки.
Как уже отмечено выше, повышение преднагрузки и сократимости миокарда стимулирует укорочение волокон миокарда, а постнагрузки замедляет этот процесс. Основными детерминантами ударного объема являются степень укорочения волокон миокарда и размеры левого желудочка.
Артериальное давление — это функция сердечного выброса и системного периферического сосудистого сопротивления. Величина постнагрузки зависит от размеров левого желудочка и уровня артериального давления. Повышение артериального давления, вызванное вазоконстрикцией, например, приводит к возрастанию постнагрузки, что по механизму обратной связи оказывает депрессивное влияние на процесс укорочения волокон миокарда, снижает величину ударного объема и сердечного выброса. Это в свою очередь способствует восстановлению артериального давления до исходного уровня.
Таким образом, миогенные механизмы регуляции деятельности сердца могут обеспечивать значительные изменения силы его сокращений.
Петля «давление-объем» — графический образ насосной функции сердца
Для удобства и объективизации анализа сердечной деятельности взаимосвязь преднагрузки, инотропного состояния и постнагрузки, т.е. факторов, определяющих насосную функцию сердца, нередко взаимоотношения между давлением и объемом крови в полостях сердца, интегрируют графически в виде соответствующих диаграмм (син: петель) «давление-объем» [в контексте излагаемого материала «петля» — это научное понятие (син.: цикл Карно), которое используют для обозначения обратимого кругового процесса (исторически оно вошло в научный лексикон при изучении термодинамики)].
Динамика «построения» такой петли (на примере насосной функции левого желудочка) представлена ниже.
Когда открывается митральный клапан, левый желудочек начинает заполняться кровью. Объем желудочка постепенно растет, а в конце его диастолы происходит систола левого предсердия, которая активно увеличивает наполнение желудочка и соответственно давление в его полости — это преднагрузка. Наклон кривой диастолического давления является показателем диастолической «жесткости» (сопротивляемости, растяжимости) левого желудочка.
Затем начинается систола (период изоволюмического сокращения): давление в желудочке резко возрастает (кривая идет вверх) и когда оно превысит давление в аорте, открываются аортальные клапаны, а кровь начинает поступать в аорту. Сопротивление току крови в момент открытия аортальных клапанов — это постнагрузка (сопротивление опорожнению сердца). Далее кровь поступает в сосуды, объем желудочка уменьшается сначала медленно, а затем быстро падает давление в его полости. Окончание систолы зависит от сократительной способности миокарда (чем лучше сократимость, тем левее будет расположен этот угол и шире петля объем—давление).
Площадь петли численно равна работе, т.е. насосной функции, левого желудочка за один сердечный цикл, а форма петли отражает механизмы выполнения данной работы. Разумеется, площадь и форма петли зависят от конкретных условий функционирования сердечной помпы.
Таким образом, петля «объем — давление» позволяет визуализировать, т. е. формировать зрительный образ насосной функции сердца,проводить объективный анализ состояния внутрисердечной гемодинамики и ее изменений под влиянием различных факторов, в т.ч. лекарственных средств, действующих на инотропное состояние миокарда, преднагрузку и постнагрузку. В интегрированном виде данное утверждение проиллюстрировано на рис. 1.16.
При увеличении постнагрузки петля «объем-давление» перемещается вверх. Такой сдвиг связан с тем, что аортальные клапаны (правый верхний угол петли) открываются лишь тогда, когда систолическое изоволюмическое давление желудочка превысит давление в аорте. Сопротивление току крови в момент открытия аортальных клапанов — это постнагрузка, которая определяется двумя факторами: сопротивлением опорожнению сердца и напряжением волокон миокарда. В изоволюмическую фазу систолы напряжение волокон должно увеличиваться для преодоления сопротивления току крови. При этом очевидно, что чем меньше сократимость миокарда, тем меньше будет ширина петли и правее расположен ее левый верхний угол (окончание систолы).
При увеличении преднагрузки петля «объем-давление» смещается вправо. Левый нижний угол петли — время открытия митрального клапана (начало диастолического наполнения левого желудочка).Объем левого желудочка постепенно растет, а в конце диастолы увеличивается также давление в его полости (правый нижний угол петли соответствует окончанию диастолы) — это преднагрузка. Данный угол смещается вправо из-за повышения конечного диастолического давления в левом желудочке.
Таким образом, на приведенном примере можно убедиться, что петля «объем — давление», а точнее — ее площадь графически (количественно) отражает насосную функцию левого желудочка по преодолению аортального давления крови, а форма петли, т. е. ее структура, — механизм выполнения данной работы.
(No Ratings Yet)
Функция левого желудочка
Стенка ЛЖ 10-12 мм
Между ЛП и ЛЖ находится митральный клапан, именно через него кровь попадает в ЛЖ, а далее, через аортальный клапан в аорту и всему организму. В ЛЖ самое большое давление из всех полостей сердца, именно поэтому стенка ЛЖ наиболее толстая, так в норме она достигает 10-12 мм. Если левый желудочек перестает выполнять свои свойства на 100%, происходит повышенная нагрузка на левое предсердие, что также, впоследствии, может привести к отеку легких.
Преднагрузка
Преднагрузка является мерой объема крови, поступающей в камеры сердца, который создает давление наполнения полостей сердца (прежде всего, желудочков), необходимое для растяжения кардиомиоцитов по отношению к их исходной длине. Увеличение преднагрузки наблюдают при гиперволе-мии и недостаточности сердечных клапанов. В этом случае независимо от инотропного состояния сердечной мышцы ее работу регулирует в основном длина мышечных волокон желудочка в конце диастолы, т. е. конечно-диастолический объем желудочка.
Закон Франка—Старлинга
Еще в XVIII в. было установлено, что повышение наполнения желудочка, т.е. увеличение конечного диастолического объема или преднагрузки, приводит к возрастанию силы сердечных сокращений и УО. Это свойство сердца является проявлением закона Франка—Старлинга. В экспериментах на изолированных мышечных клетках с их растягиванием (увеличением длины) подвешенными грузиками было доказано, что при последовательном увеличении преднагрузки [на рисунке — это сила тяги (вес) подвешенных гирь — А, В, С, D] в активированном миоците повышается его напряжение без реального сокращения.
Закон Франка—Старлинга: сила сокращения желудочков сердца, измеренная любым способом, является функцией длины мышечных волокон перед сокращением
В графической форме показана зависимость силы сердечного сокращения от величины конечного диастолического объема. При кровенаполнении интактного левого желудочка в умеренном количестве (объемы А, В, С) внутриполостное давление медленно повышается, что затем обеспечивает увеличение силы сердечных сокращений. Давление, создаваемое в период изоволюмической (начальной) фазы систолы, отражает увеличение сократимости желудочка. При увеличении инотропного состояния желудочка кривая изоволюмического систолического давления смещается вверх (пунктирная линия)].
Это так называемое изометрическое сокращение (фрагмент I). Создаваемое напряжение мышц в ответ на воздействие каждой из четырех преднагрузок показано на фрагменте И. Воздействие увеличивающихся преднагрузок А, В и С вызывает возрастание напряжения миоцита. Однако при дальнейшем увеличении преднагрузки (гиря D) перекрытие толстых и тонких филаментов начинает уменьшаться, что выражается в падении напряжения активированного миоцита во время его изометрического сокращения (фрагменты I и II, фрагмент III).
Если левый желудочек будет наполняться кровью в возрастающем количестве, но при этом сохранять свой объем неизменным, ход кривой изоволюмического систолического давления будет отражать напряжение, т.е. сократительную способность, син: инотропное состояние) желудочков. Эта кривая аналогична кривой напряжения (изометрического сокращения), установленной для изолированных мышечных клеток.
В физиологических условиях наполнение желудочка в возрастающем объеме приводит к повышению внутриполостного давления, которое детерминирует увеличение силы сокращения желудочков.
Если на сердце действуют симпатомиметики, которые, опосредуя свои эффекты через (1-адренорецепторы, повышают концентрацию внутриклеточного Са2+, то это приводит к увеличению сократимости миокарда. Чем больше повышается внутриполостное давление крови при данном неизменном объеме наполнения желудочков, тем больше смешается вверх кривая изоволюмического давления отражая повышение сократимости стенки желудочка.
Когда давление в полости левого желудочка поднимается выше давления крови в аорте, аортальный клапан открывается и кровь изгоняется из левого желудочка. При повышении аортального давления сила сокращения желудочка должна также увеличиваться — это ответ на увеличение постнагрузки. В определенном лимитированном диапазоне наполнение желудочка в возрастающих количествах приводит к увеличению силы его сокращения благодаря возрастанию внутриполосгного давления.
Функция межжелудочковой перегородки
Главной функцией межжелудочковой перегородки служит препятствие смешивания потоков из левого и правого желудочков. При патологии МЖП возникает смешивание венозной крови с артериальной, что, впоследствии, приводит к, заболеваниям легких, недостаточности правых и левых отделов сердца, такие состояния без хирургического вмешательства чаще всего заканчиваются летально. Также в толще межжелудочковой перегородки проходит путь, проводящий электрический заряд от предсердий к желудочкам, что вызывает синхронную работу всех отделов сердечной и сосудистой системы.
Водитель ритма сердца
Что заставляется сердце биться? Как работает наш далеко не вечный двигатель? Отвечает за работу сердечного «насоса» водитель ритма сердца. В силу разных внешних и внутренних причин его функция может нарушаться. К каким последствиям приводит миграция водителя ритма и можно ли восстановить его нормальную работу?
Природный водитель ритма
Анатомически водитель сердечного ритма расположен в правом предсердии там, где в него впадает верхняя полая вена. Этот участок мышечной ткани называется синусовым узлом. Он отвечает за зарождение импульсов, образующих волну возбуждения, которая идет далее по всем отделам сердца и регулирует его нормальную работу. Такая система возбуждения и передачи обеспечивает ритмичность и синхронизацию работы всех камер – и предсердий, и желудочков.
Природа предусмотрела в сердце несколько водителей ритма. Основным является синусовый узел (водитель первого порядка). Он обеспечивает нормальную частоту сердечных сокращений – 60 – 90 в минуту. В патологическом состоянии при отказе синусового узла в работу включается водитель ритма второго порядка – предсердно-желудочковый (атриовентрикулярный) узел. Он генерирует меньшее количество сокращений – от 40 до 50. Если и этот узел отказывается производить импульсы, эту функцию берет на себя проводящий пучок Гиса. В норме именно он является проводником импульсов, посылаемых синусовым узлом. Число сердечных сокращений, производимых пучком Гиса в качестве водителя ритма, не превышает 30 – 40 в минуту.
Миграция водителя и блокада сердца
Иногда сердце начинает биться неровно – ритм замедляется или ускоряется, оно «пропускает» удар или, наоборот, выдает «лишний». Такой сбой в его работе называют аритмией. Это означает, что нарушилась последовательность передачи импульса. Переход функции синусового водителя к предсердно-желудочковому называется миграцией. Возникая сначала в водителе ритма второго порядка, он подавляет волну от синусового узла. При этом нарушается синхронность сокращения всех камер сердца и прохождение импульса от основного генерирующего пучка к проводящему (гисовскому). Такое состояние врачи называют блокадой сердца.
Неравномерное сокращение предсердий и желудочков, нарушает нормальный ток обогащенной кислородом крови и ее поступление ко всем тканям и органам. В первую очередь «голодает» головной мозг. При частичной блокаде человек может не ощущать специфических симптомов. Аритмия сопровождается признаками, которые можно отнести и к другим заболеваниям:
- общее недомогание и снижение работоспособности;
- головокружение;
- повышение давления;
- ощущение перебоев и боли в сердце.
Одной из причин нарушения сердцебиения является АВ-блокада. Она имеет три степени:
Степень
Нарушения
| 1 степень | Нарушается проведение импульса от синусового узла через предсердно-желудочковый узел. Увеличивается интервал его прохождения |
| 2 степень | 1 тип – увеличивается интервал прохождения импульса через предсердно-желудочковый узел с периодическим выпадением сокращений желудочков; |
| 2 тип – интервал не сокращается, но выпадают сокращения желудочков; | |
| Нарастает патология прохождения импульса | |
| 3 степень | Прекращается передача импульсов через предсердно-желудочковый узел, начинается самопроизвольное сокращение желудочков |
Особую опасность представляет брадисистолия. Это состояние, когда предсердия сокращаются в нормальном ритме, а желудочки — в замедленном. Человек ощущает одышку, сильное головокружение, потемнение в глазах. Объективно это происходит по причине резкого ухудшения кровообращения и ишемии головного мозга, особенно при падении ЧСС до 15 ударов в минуту. Возможна потеря сознания, чувство сильного жара в голове и резкое побледнение кожи. Среди всех сердечных болезней, приводящих к летальному исходу, десятая часть приходится на аритмии.
Показания для установки кардиостимулятора
Вернуть больного к нормальной жизни при блокаде сердца и других нарушениях ритма может искусственный водитель ритма сердца (ИВР). Работа кардиостимуляторов основана на возможности улавливать с помощью электроники изменения в работе сердца и корректировать его ритм, если это необходимо. Показания для установки:
- патологическая брадикардия (замедление сердцебиения);
- несоответствие ЧСС физиологическим потребностям при физической нагрузке;
- желудочковая тахикардия (желудочковая экстрасистолия);
- постоянная или транзиторная (преходящая) АБ-блокада сердца 2 и 3 степени после инфаркта миокарда;
- мерцательная аритмия предсердий (фибрилляция и трепетание).
Противопоказаниями для операции являются острые инфекционные заболевания и психические расстройства пациента, с которым невозможен продуктивный контакт для настройки аппарата.
Виды искусственного водителя ритма
Вид искусственного водителя ритма (пейсмейкера) зависит от проблемы, которую необходимо решить:
- кардиовертер — дефибриллятор предназначен для коррекции ритма при желудочковой пароксизмальной тахикардии (учащенном сердечном ритме);
- электрокардиостимулятором (ЭКС) приводят в норму замедленное сердцебиение, стимулируя синусовый узел.
Электроимпульсная терапия, к которой относится применение кардиовертеров — дефибрилляторов, зарекомендовала себя как эффективное средство коррекции нарушений сердечного ритма. Суть методики заключается в электрической «перезагрузке» сердца. На миокард производится кратковременное воздействие током, который деполяризует активные мышечные клетки и заставляет их работать в правильном режиме.
Принцип работы ИВР
Основной деталью ЭКС является микросхема. Фактически она непрерывно снимает электрокардиограмму, контролируя сердечный ритм. Прибор снабжен батареей, с помощью которой осуществляется воздействие на миокард. Стимулирование правильной работы сердца производится электродами, которые вживляются в сердечную мышцу. Настройка и контроль работы ЭКС осуществляется через программатор – компьютер, находящийся в клинике, где ЭКС был имплантирован.
Как проходит операция?
Имплантация проводится под местным наркозом и под рентгеновским контролем. Врач делает надрез и через подключичную вену вводит электрод в правое предсердие. Опытным путем с помощью электрокардиограммы он выбирает наилучшее положение электрода и закрепляет его в сердечной мышце. Корпус ЭКС вшивается в толщу левой грудной мышцы.
Программирование кардиостимулятора производится по следующим параметрам:
- режим записи ЭКГ;
- режим стимуляции;
- распознавание степени физической активности;
- работа в аварийном режиме (например, при преждевременной разрядке батареи).
После операции больной находится под наблюдением врача еще несколько дней. Батарея устройства рассчитана на бесперебойную работу в течение 8 – 10 лет.
Возможные осложнения
Осложнения встречаются редко и могут быть следующими:
- заражение раны с нагноением и формированием свища;
- смещение электрода в полости сердца;
- скопление жидкости в перикарде и кровотечение;
- воздействие тока (стимуляция) на грудные мышцы и диафрагму;
- истощение стимулятора и утрата его чувствительности;
- повреждение электрода.
Предупредить осложнения можно, соблюдая все требования по установке устройства, проведя адекватную лекарственную терапию после операции и своевременно перепрограммируя ЭКС.
Выводы
Насосная деятельность желудочков
Все вышеперечисленные свойства являются очень важными для нормальной работы сердца и жизнедеятельности организма человека в целом, так как нарушение хотя бы одной из них влечет за собой различной степени угрозы жизни человека.
- Насосная функция — важнейшее свойство сердечной мышцы, обеспечивающая продвижение крови по организму человека, ее обогащение кислородом. Насосная функция осуществляется за счет некоторых свойств сердца, а именно:
- автоматизм — способность спонтанной выработки электрического заряда
- проводимость — способность проводить электрический импульс по всем отделам сердца, в определенной последовательности, от предсердий к желудочкам
- сократимость — способность всех отделов сердечной мышцы сокращаться в ответ на проведенный импульс
- тоничность — способность сердца сохранять свою форму во все фазы сердечного цикла.
- Нейроэндокринная функция — выработка натрийуретического гормона происходит именно в сердечной мышце, он (гормон) обеспечивает увеличение диуреза, снижение АД и расширение сосудов, а благодаря этому снижается нагрузка на сердце.
Здоровое сердце
Все эти свойства обеспечивают стабильную и беспрерывную сердечную деятельность, и при отсутствии хотя бы одного из вышеперечисленных свойств жизнедеятельность (без внешней медицинской аппаратуры) невозможна.
Каждый из отделов сердечной и сосудистой системы несет свою очень важную функцию. Правые отделы сердца перекачивают кровь в легкие, где и происходит насыщение венозной крови кислородом, а левые отделы способствуют продвижению артериальной крови из сердца по всему организму. Поэтому важно понимать, что синхронная работа каждого отдела способствует нормальной жизнедеятельности организма и нарушение строения или работы хотя бы одного из них со временем повлечет за собой патологические процессы и в остальных отделах.
Функция сердечно-сосудистой системы
Основное назначение сердечно-сосудистой системы — обеспечение кровообращения, то есть постоянная циркуляция крови в замкнутой системе сердца.
Функции сердечно-сосудистой системы:
- транспорт веществ, необходимых для обеспечение функций клеток организма;
- доставка к клеткам организма химических веществ, регулирующих их обмен;
- отвод от клеток их метаболитов;
- гуморальная связь органов и тканей между собой;
- доставка тканям средств защиты;
- удаление вредных веществ из организма;
- обмен тепла в организме.
Нагнетательная функция сердца основана на чередовании расслабления (диастолы) и сокращения (систолы) желудочков.
От сердца кровь уходит по артериальным сосудам, а приходят по венозным.
Деятельность сердца: сокращение сердца наблюдается вследствие периодически возникающих процессов возбуждения в сердечной мышце.
Просчет пульса — и есть количество ПД.
Для эффективной насосной деятельности нужна синхронная работа мышечных волокон миокарда.
Глобальная систолическая функция
Глобальная систолическая функция
Для аккуратного изучения функции ЛЖ требуется получение нескольких позиций из парастернального и апикального доступов. Вначале обычно получают изображение ЛЖ из парастернального доступа по его длинной (рис. 2.1) и короткой (рис. 2.9, 2.10) осям. Двумерные изображения ЛЖ позволяют точно направить ультразвуковой луч для М-модального исследования (рис. 2.3, 2.4). Нужно подбирать параметры усиления таким образом, чтобы на изображении был хорошо виден эндокард ЛЖ. Трудности в определении настоящих контуров ЛЖ — наиболее частый источник ошибок в определении его функции.
Из апикального доступа визуализация ЛЖ производится в двумерном режиме в четырех и двухкамерной позициях (рис. 2.11, 2.12, 2.14). Также возможно исследование ЛЖ из субкостального доступа (рис. 2.16, 2.18).
Из параметров функции ЛЖ, получаемых с помощью М-модальной эхокардиографии, наиболее информативны следующие: переднезаднее укорочение короткой оси ЛЖ, расстояние от Е-пика движения передней створки митрального клапана до межжелудочковой перегородки [20], амплитуда движения корня аорты.
Переднезаднее укорочение
характеризует отношение диастолического (совпадающего с вершиной зубца R электрокардиограммы) и систолического (окончание зубца T) размеров ЛЖ. В норме переднезадний размер короткой оси ЛЖ уменьшается на 30% и более. На рис. 2.4 приведена запись М-модального исследования ЛЖ при нормальном его переднезаднем укорочении, на рис. 5.15C — при дилатационной кардиомиопатии.
Если ориентироваться только на М-модальные измерения, можно допустить серьезные ошибки в оценке функции ЛЖ, так как эти измерения учитывают лишь небольшую часть ЛЖ у его основания. При ишемической болезни сердца сегменты с нарушенной сократимостью могут быть удалены от основания ЛЖ; при этом переднезаднее укорочение ЛЖ создаст ложное представление о глобальной систолической функции ЛЖ. М-модальные измерения размеров ЛЖ не учитывают его длины; при расчете объемов ЛЖ по Teichholz [37] длина короткой оси ЛЖ возводится в третью степень; эта формула крайне неточна. К сожалению, в ряде лабораторий она все еще применяется.
Расстояние от Е-пика движения передней створки митрального клапана до межжелудочковой перегородки
— это расстояние между точкой наибольшего раскрытия митрального клапана (в фазу ранней диастолы) и ближайшим участком межжелудочковой перегородки (во время систолы). В норме это расстояние не превышает 5 мм. При снижении глобальной сократимости ЛЖ количество крови, остающейся в его полости в конце систолы, увеличивается, что приводит к дилатации ЛЖ. В то же время снижение ударного объема приводит к уменьшению трансмитрального кровотока. Митральный клапан в этом случае открывается не так широко, как в норме. Амплитуда движения межжелудочковой перегородки также снижается. По мере ухудшения глобальной сократимости ЛЖ расстояние между Е-пиком движения передней створки митрального клапана и межжелудочковой перегородкой все больше увеличивается. В Лаборатории эхокардиографии UCSF данные М-модального исследования для количественной оценки функции ЛЖ не используют, предпочитая им параметры двумерной и допплеровской эхокардиографии.
Амплитуду движения аорты у основания сердца
также следует оценивать только качественно. Она пропорциональна ударному объему. Поведение аорты зависит от наполнения левого предсердия и от кинетической энергии крови, выбрасываемой левым желудочком в систолу. В норме корень аорты смещается в систолу кпереди более чем на 7 мм. Следует с осторожностью относиться к этому показателю, так как низкий ударный объем не означает непременно снижение сократимости ЛЖ. Если створки аортального клапана хорошо визуализируются вместе с аортой, легко рассчитать систолические временные интервалы. Степень открытия створок аортального клапана и форма их движения также являются показателями систолической функции ЛЖ.
В прошлые годы появлялось много публикаций, посвященных методам компьютерной обработки М-модальных изображений ЛЖ. Но мы не будем на них останавливаться, так как в большинстве клинических лабораторий эхокардиографии компьютеры для этих целей не используются, и кроме того с развитием эхокардиографической техники появились более надежные способы оценки глобальной сократимости ЛЖ.
При двумерном эхокардиографическом исследовании производится как качественная, так и количественная оценка глобальной сократимости ЛЖ. В повседневной практике эхокардиографические изображения оценивают так же как вентрикулограммы: определяют приблизительное соотношение систолического и диастолического размеров сердца. Ряд исследователей считают, что можно весьма точно оценить фракцию выброса, не прибегая к измерениям [25]. Мы, однако, сопоставляя результаты такой оценки с количественным расчетом фракции выброса при вентрикулографии, обнаружили недопустимо большое количество ошибок.
Наиболее аккуратный способ оценки глобальной сократимости ЛЖ — количественная двумерная эхокардиография. Этот метод, конечно, не лишен погрешностей, но он все-таки лучше, чем визуальная оценка изображений. По всей вероятности допплеровские исследования глобальной систолической функции ЛЖ еще точнее, но пока они выполняют вспомогательную роль.
Для количественной оценки глобальной сократимости ЛЖ принципиален выбор стереометрической модели ЛЖ [29, 31, 32, 33, 34, 39, 42, 43]. После выбора модели производится вычисление объемов ЛЖ, основанное на планиметрических его измерениях по алгоритму, соответствующему выбранной модели. Для вычисления объемов ЛЖ существует множество алгоритмов, на которых мы не будем останавливаться подробно. В Лаборатории эхокардиографии UCSF пользуются модифицированным алгоритмом Simpson, который правильнее называть методом дисков (рис. 5.1). При его использовании точность измерений практически не зависит от формы ЛЖ: в основе метода лежит реконструкция ЛЖ из 20 дисков — срезов ЛЖ на разных уровнях. Метод предполагает получение взаимно перпендикулярных изображений ЛЖ в двух- и четырехкамерной позициях. В нескольких центрах проведено сопоставление метода дисков с рентгеноконтрастной и радиоизотопной вентрикулографией. Главные недостатки метода дисков заключаются в том, что он занижает (приблизительно на 25%) объемы ЛЖ и предполагает использование компьютерных систем. Со временем стоимость компьютерных систем снизится, а качество изображений будет улучшаться; поэтому количественные методы оценки сократимости ЛЖ будут более доступны.
Рисунок 5.1. Расчет объемов левого желудочка по двум алгоритмам. Вверху: расчет объема левого желудочка по методу дисков в двух плоскостях (модифицированный алгоритм Simpson). Для расчета объема левого желудочка (V) по методу дисков необходимо получить изображения в двух взаимно перпендикулярных плоскостях: в апикальной позиции четырехкамерного сердца и апикальной позиции двухкамерного сердца. В обеих проекциях левый желудочек делится на 20 дисков (ai и bi) одинаковой высоты; площади дисков (ai ? bi ??/4) суммируются, сумма умножается затем на длину левого желудочка (L). Метод дисков — самый точный метод расчета объемов левого желудочка, так как на его результаты деформации левого желудочка влияют в наименьшей степени. Внизу: расчет объема левого желудочка по формуле «площадь-длина» в одной плоскости. Этот метод, изначально предназначенный для расчетов объемов левого желудочка при рентгеноконтрастной вентрикулографии, является наилучшим, если удается получить хорошее изображение левого желудочка только в одной апикальной позиции. А — площадь левого желудочка на изображении, L — длина левого желудочка. Schiller N.B. Two-dimensional echocardiographic determination of left ventricular volume, systolic function, and mass. Summary and discussion of the 1989 recommendations of the American Society of Echocardiography. Circulation 84(Suppl 3):280, 1991.
Верхнее давление высокое, нижнее нормальное — что это значит?
Артериальная гипертензия постепенно становится болезнью, которая все чаще присуща и относительно молодым людям. Расхожее мнение, что это болезнь пожилых, не так уж и правдиво.
Все чаще врачи диагностируют гипертонию у мужчин до 40 и у женщин, которые еще не вошли в климактерический период. Но все же именно изолированную систолическую артериальную гипертензию (ИСАГ), недуг, при котором повышенное верхнее давление, наблюдают в большей степени у людей категории 60+.
Характеристика изолированной гипертензии
Почему эту болезнь выделяют в отдельный класс, а не называют просто артериальной гипертензией? Дело в разнице механизмов развития, т.е. ИСАГ и так называемая классическая гипертензия развиваются по-разному, на органы-мишени болезни также влияют по-своему, и прогнозы будут разниться.
ИСАГ – не такой частый недуг, диагностируют его не более чем в 14% случаев, и это максимальный порог частоты встречаемости. В группе риска – люди за 60. Увеличивается процент заболевших именно пропорционально возрасту, у людей 70-80 лет в 80% случаев выявляется именно изолированная гипертензия.
Высокое верхнее давление при нормальном нижнем обусловлено сниженной растяжимостью основных артерий, и, главным образом, аорты. Физиологической нормой главной артерии считается прием и подавление силы сердечного выброса именно за счет собственной эластичности. Кровь пропускается далее по организму.
Но если стенка главного сосуда приобретает чрезмерную жесткость, то чтобы вытолкнуть из сердечной мышцы кровь, давление требуется уже иное, показателям его приходится повышаться. Функции более мелких сосудов в это время не меняются, потому диастолический показатель АД остается прежним.
К чему приводит высокое давление в артериях
Верхнее давление высокое приводит к:
- Разросшейся мышечной ткани левого желудочка, в связи с чем постепенно снижается его функция, что ведет к
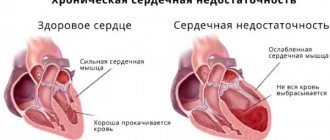
- Сердечной недостаточности;
- Тому, что скорость хода крови по большим сосудам нарушается;
- Тому, что внутренний сосудистый слой, называемый эндотелием, повреждается, и деформированный участок замещается соединительной более жесткой тканью;
- Продукции активных ферментов, таких как ренин, оксид азота, ангиотензин, и они действуют на сосудистую стенку негативно.
Высокое систолическое давление опасно тем, что человек не просто плохо себя чувствует, происходит ухудшение работы главных сосудов. Отдельному риску подвергаются органы-мишени.
Органы-мишени: как на них влияет ИСАГ
Гипертония изолированная систолическая – это патология, риск тяжелейших осложнений которой сравнительно с обычной формой гипертензии в несколько раз выше. Однако, если не лечить и ИСАГ, и гипертензию с двумя повышенными показателями, вероятность развития серьезнейших поражений мозга и сердца равен более чем 80%.
Как страдают органы-мишени?
- Головной мозг. Отмечается потеря некоторых интеллектуальных способностей. Инсульт – это либо серьезная инвалидизация, либо смертельная опасность.
- Сетчатка. Хроническая форма болезни приводит к потере остроты зрения. Острая форма – это полная потеря зрения за быстрый период.
- Почки. При хронической недостаточности разрастается соединительная ткань, и функциональность органа постепенно снижается. Острая форма имеет малозаметное течение, если функциональны обе почки.
- Сердце. Хроническая недостаточность лишает человека сил выдерживать обычные физические нагрузки. Инфаркт пролеченный приводит к недостаточности сердечной мышцы, а обширное поражение – это фатальный исход.
Что означает первичная форма ИСАГ
Изолированная гипертензия систолическая называется иначе первичной или эссенциальной. Механизмы ее прогрессирования обусловлены комбинацией факторов риска. И данные факторы идентичны каждой форме гипертензии.
Факторы риска АГ (в том числе и ИСАГ):
- Генетические нарушения;
- Атеросклероз;
- Сахарный диабет;
- Возрастные деформации сосудистых тканей;
- Курение;
- Избыточный вес;
- Алкоголизм;
- Женский пол (здесь заболеваемость в два раз выше).
Надо сказать, что в 50% всех случаев ИСАГ не имеет симптоматики. Их нет, пока не появляются признаки нарушения сердечного кровотока и кровотока в мозге. И признаки эти одинаковы – это разного рода и длительности головные боли, это и тяжесть в области грудной клетки, зрительные дефекты.
Больше чем половина больных не может ни на что пожаловаться – выраженных симптомов действительно нет. Высокое давление может обнаружиться случайно, обычно на приеме в поликлинике. Общее самочувствие при этом может не страдать вообще.
Диагноз ИСАГ справедлив, если верхнее давление стойко выше 140 мм рт. ст., а нижние показатели менее 90 мм рт. ст. Чтобы дать более точную оценку, необходим суточный мониторинг АД (не в условиях медучреждения).
Как лечить ИСАГ
Безусловно, принимать лекарства самостоятельно, без специальных назначений крайне опасно. Да и не получится у гипертоника снизить верхнее давление, при этом, не влияя на нижнее. Каждый препарат имеет свои противопоказания, имеет и свою силу действия.
Какими препаратами снижается АД?
- Диуретики (или группа мочегонных средств). Нормализация состояния происходит за счет выведения лишней воды из организма.
- в-блокаторы. Лекарства этой группы обычно прописывают людям с патологиями печени, а также тем, кто перенес инфаркт миокарда.
- Антагонисты кальция. Больший процент средств данной группы позволяет опустить давление на короткой срок. Есть препараты и более длительного действия, они назначаются часто, так как эффективность их высока.
- Ингибиторы АПФ. Медикаменты этой группы позволяют благотворно влиять на почки и ЦНС.
При первичной форме ИСАГ лечение будет длительным, в большинстве случаев – пожизненным.
Коррекция образа жизни гипертоника
Невозможно снизить показатели высокого систолического давления без корректировки образа жизни. Как понизить высокое давление? Нужно пересмотреть свое меню, свою физическую активность, подверженность стрессом и реакцию на них.
Активный образ жизни сообразно своим возможностям и силам вести может каждый. Хотя бы грамотная утренняя зарядка, плавание, пешие прогулки – тот минимум, который максимально доступен и под силу практически всем.
Неплохо гипертонику посещать занятия лечебной физкультурой, где под руководством специалиста он будет работать над своим телом, повышая его физические возможности.
Питание должно быть правильным: откажитесь от жирной и жареной пищи, редко позволяйте себе сладкое и мучное. Но обязательно должны быть в ежедневном меню фрукты и овощи, клетчатка которых очень нужна организму и сосудам в том числе. Она выводит из сосудов вредный холестерин и препятствует его попаданию в систему.
Безопасные способы снижения давления в домашних условиях
Опять же, начать можно с диеты. Буквально каждый день рекомендуется пить соки из свежих овощей. В меню также должно быть достаточно свеклы, моркови, капусты, бобовых, томатов, бананов и зелени. Полезны будут нежирные молочные продукты, нежирные сорта рыбы и мяса. Серьезно следует уменьшить потребление соли. Полезны будут гречневая, овсяная и рисовая каши.
Есть некоторые конкретные домашние способы понижения давления. Они универсальны, но могут не подойти конкретно вам. Потому каждый из способов следует обсудить с врачом, получив его одобрение на то или иное действие.
Способы понижения давления:
- Уксусный компресс. Яблочный уксус следует разбавить водой 1:1, а потом встать на полотенце, пропитанное таким составом.
- Перепад температуры. В один таз наливается горячая вода, в другой – холодная. Три-пять раз нужно чередовать погружения ног в оба таза. В горячую воду допустимой температуры ноги ставят на две минуты, а в холодную – на полминуты.
- Массаж головы. Предполагает легкий массаж лба, височной части и теменной с переходом к массажу более интенсивному.
- Холодный компресс. Делать его нельзя чаще, чем раз в три дня. Это лед в полотенце, приложенный к шейному позвонку с двух сторон. Лед нужно держать, пока тот не растает. Потом это место следует смазать любым маслом и растереть.
- Настойка календулы. Принимается по 30 капель трижды в сутки.
Еще раз стоит напомнить: эти рецепты условно безопасны, но всем они не подойдут. Важны и сопутствующие болезни, и конкретные цифры на тонометре, и подготовленность пациента. Обязательно обсудите предложенные методы с лечащим врачом.
О том, как снизить высокое давление, не снижая нижнего, вам скажет только врач. Он учтет динамику и прогрессирование болезни, пропишет ту комбинацию препаратов, которая будет эффективна конкретно для вас.
Профилактика ИСАГ
То, что за своим здоровьем нужно следить, вряд ли кто-то не знает. Но то, что заниматься предупреждением болезни нужно не менее ответственно, чем лечить ее, многие не считают важным. Полноценно жить, не преодолевая ежедневные физические трудности и боль, можно только при соблюдении целого ряда условий.
В профилактику АД входят:
- Сброс лишнего веса. Ожирение влечет за собой огромный пласт проблем. Оно практически всегда влияет на давление, и пока лишние килограммы имеются, о лечении гипертонической болезни не приходится говорить. Разумным действием будет поход к диетологу, который поможет желанию похудеть стать четким выполнимым планом.
- Сокращение соли в рационе. Не стоит отказываться от соли совсем, но и не нужно ждать, когда врачи будут умолять вас забыть о соленой пище. Просто не приучайте себя к ней. Начните уменьшать ее потребление постепенно. Овощной салат заправляйте лимонным соком, зеленью, отказываясь от щедрого посола.
- Продукты с содержанием магния, калия и кальция также полезны для здоровья сердечно-сосудистой системы.
- Отказ от алкоголя. И это тоже следует сделать как можно раньше. Более того, на здоровье влияет не только частота злоупотребления, дозировка, качество спиртного. Если человек пьет крайне редко, но однажды выпивает серьезно, цифры на тонометре могут стать резко другими – давление подскакивает прилично, и это опасно.
- Антистрессовая терапия. Это профилактика стрессов, эмоциональных перегораний, депрессивных состояний. Нужно учиться справляться с потрясениями и негативными событиями, так, чтобы сила стресса не сказывалась на физиологическом состоянии.
- Контроль сахарного диабета, если такое заболевание имеется. Этот недуг также тесно связан с повышением давления, но многие осложнения сознательные пациенты способны предупредить.
- Внимательность к другим применяемым лекарствам. Некоторые препараты среди своих побочных действий имеют именно повышение АД. Например, обладают таким качеством гормональные контрацептивы. Но не только эти таблетки могут повысить АД, потому любое назначение лекарства должно рассматриваться и со стороны возможных побочных действий.
Состояние сосудов и сердца, влияние физкультуры на обменные процессы невозможно отрицать, потому еще до возникновения первых тревожных звоночков следует ввести физическую активность в свою жизнь. И речь не идет о спорте, о серьезных тренировках, это могут быть пешие длительные прогулки, домашняя зарядка, плавание и т.д.
Почему может повышаться верхнее давление у беременных
Этот вопрос имеет смысл рассмотреть отдельно. В кровеносном русле будущей мамы объем крови серьезно увеличивается, что может привести к систолической гипертензии. И это, безусловно, требует наблюдения и адекватной терапии. Данный симптом действительно опасен – он может быть маркером начинающегося гестоза и плацентарной недостаточности.
Классический гестоз – это триада таких серьезных нарушений, как сбой в работе почек, отечный синдром и гипертензия. Признаки могут быть и не выраженными равнозначно, но практически всегда они наблюдаются одновременно. Состояние угрожает тяжелейшими осложнениями, потому беременная должна часто приходить к врачу, и на каждом приеме ей, в числе прочих процедур, измеряют давление.
Повышение верхнего давления при нормальном нижнем – это повод обратиться к врачу. Возьмите талон на прием к терапевту, а далее врач назначит диагностические мероприятия, направит по необходимости к узким специалистам. Быстрое реагирование – залог успешного лечения и возможность избежать негативных последствий.
Видео – Высокое верхнее давление
Классификация
Все вышеописанные варианты ведут к нарушению сократительной способности миокарда, то есть сказываются на кровообращении. Причиной развития дисфункции может быть фиброз сердечной мышцы, ее тотальная или очаговая гипертрофия, ишемия, в том числе с развитием постинфарктного кардиосклероза.
Одним из средств диагностики этого отклонения от нормы является УЗИ сердца с оценкой ТМДП (трансмитрального диастолического потока). Этот поток является количественным показателем крови, попадающей в левый желудочек через митральный клапан, который соединяет левое предсердие с левым желудочком.
В середине восьмидесятых годов прошлого века выяснилось, что оценка спектра ТМДП довольно точно совпадает со степенью тяжести хронической сердечной недостаточности, что позволяет выставить различные варианты прогноза течения заболевания.
Вообще, диастолическая дисфункция и ее показатели гораздо лучше связаны с оценкой степени хронической сердечной недостаточности, чем нарушения систолического кровотока. Именно диастолические расстройства и определяют всю тяжесть сердечных застойных явлений, таких, например, как отеки.
Лечение такого нарушения обязательно является комплексным. Обязательно нужна профилактика аритмии – восстановление ритма при мерцании предсердий. Кроме этого, рекомендуются препараты, которые замедляют проведение импульсов от предсердий к желудочкам.
Это позволяет лучше расслабиться предсердиям. Также показан прием нитратов, диуретиков (с целью ликвидировать отеки и застой в легких), а также ингибиторов АПФ, которые расслабляют миокард. Если есть сохранность систолической функции, прием сердечных гликозидов не разрешается.
Определение диастолической дисфункции (или типа диастолического наполнения) основано на нескольких признаках. При большинстве (если не при всех) заболеваниях сердца сначала нарушается процесс расслабления миокарда.
При прогрессировании болезни и повышении давления в ЛП от легкого до умеренного скорость ТМП напоминает нормальную (псевдонормализация). При дальнейшем снижении податливости миокарда ЛЖ и увеличении давления в ЛП диастолическое наполнение становится рестриктивным.
Степень 1 (легкая дисфункция) нарушенная релаксация с нормальным давлением наполнения; степень 2 (умеренная дисфункции) — псевдонормальная картина ТМП; степень 3 (тяжелая обратимая дисфункции) — обратимая рестрикция (высокое давление наполнения);
Для диастолической дисфункции степени 1 характерно нормальное давление наполнении, несмотря на имеющееся нарушение расслабления миокарда. Однако у больных С выраженным нарушением релаксации, например при ГКМП, давление может быть повышенным (Е/А 2 10 меск).
У молодых пациентов пластическое притяжение ЛЖ в норме сильно выражено, что связано с нормальной релаксацией , поэтому основное наполнение ЛЖ происходит в раннюю диастолу. В результате обычно Е/А {amp}gt;
1,5, DT = 160-240 мсек (в области перегородки), Еа {amp}gt; 10 см/сек, E/Еа 50 см/сек. Такое сильное расслабление у здоровых лиц проявляется активным движением митрального кольца от верхушки в раннюю диастолу при парастернальной позиции но длинной оси и апикальной четырехкамерной позиции.
При нормальном миокардиальным расслаблении картина скорости продольного движения митрального кольца во время диастолы является зеркальным отражением нормального трансмитрального кровотока: скорость кровотока в раннюю диастолу (Еа) выше, чем скорость кровотока в позднюю диастолу (Аа).
Скорость латерального отдела кольца МК всегда выше (в норме {amp}gt; 15 см/сек), чем септального. Еа у здоровых лиц увеличивается при нагрузке, однако соотношение Е/Еа остается таким же, как в покое (обычно {amp}lt; 8).
ПОДРОБНОСТИ: Появление систолического шума при инфаркте миокарда
С возрастом происходит постепенное снижение скорости расслабления миокарда, а также эластического притяжения, что приводит к более медленному снижению давления в ЛЖ. Наполнение его становится более медленным, что способствует развитию картины, сходной с диастолической дисфункцией степени 1.
Реверсия соотношения Еа/Аа наступает на 10-15 лет раньше, чем Е/А. Скорость кровотока н легочных венах с возрастом также меняется: скорость ортоградного диастолического кровотока снижается по мере наполнения ЛЖ во время сокращения предсердий, и скорость ортоградного систолического кровотока становится более значительной.
Изучение диастоличсской функции у 1012 лиц без ССЗ в анамнезе при двухмерной ЭхоКГ показали, что все параметры диастоличсской функции ассоциированы с возрастом.