0
Автор статьи: Марина Дмитриевна
2017.12.18
9 770
Препараты
Кардиопротекторы используются для профилактики инфаркта, инсульта и других сердечно-сосудистых нарушений. Они помогают укрепить сердечную мышцу, ускоряют процессы регенерации клеток и снижают концентрацию вредных веществ в организме.
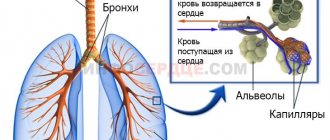
Сердце
Что такое кардиопротекторы?
Кардиопротекторы – препараты, которые улучшают функциональное и структурное состояние сердечной мышцы. Большинство лекарств с кардиопротекторными свойствами либо улучшает метаболические процессы в миокарде, либо снижает нагрузку на сердце.
Список групп препаратов, которые улучшают работу сердца:
- Таблетки со статинами;
- Бета-блокаторы (или хондропротекторы);
- Антиагреганты.
Статины снижают концентрацию ЛПНП, ЛПНОП и общего холестерина в кровеносном русле. Они модулируют синтез и распад ЛПНП-рецепторов, влияют на ферменты, участвующие в синтезе холестерина. Холестерол – липофильный спирт, который считается ведущей причиной развития атеросклероза.
Холестерин
Адреноблокаторы – это антагонисты адренергических рецепторов. В медицинской практике выделяют селективные и неселективные бета-антагонисты. Связываясь с рецептором, они препятствуют действию эндогенных катехоламинов: адреналина, норадреналина и дофамина. В итоге уменьшается рефрактерный период AV-узла, снижается потребление кислорода миокардом, и падает артериальное давление.
Адренорецепторы
Антиагреганты – препараты, «разжижающие» кровь. Они используются для предотвращения образования сгустков крови (тромбов) и бляшек (атеросклероза). Тромбоциты играют важную роль в свертывающей системе человека. При сильных кровотечениях они способны быстро закупорить очаг повреждения. Однако избыточная концентрация тромбоцитов в кровеносном русле «сгущает» кровь и может стать причиной развития тромбов.
Внимание! Перечисленные выше препараты назначаются в комбинации или по отдельности. В рандомизированных испытаниях все три группы медикаментов продемонстрировали статистически значимое снижение смертности от сосудистых болезней.
Существуют и другие препараты, которые, однако, не обладают клинически значимым эффектом. Перечень названий препаратов, эффект которых сравним с плацебо:
- Триметазидин;
- Милдронат;
- Глицин.
Статины
Снижение концентрации липидов в крови у пациентов после острого инфаркта миокарда (ОИМ) имеет первостепенное значение в клинической практике. Быстрое начало высокоинтенсивной терапии статинами настоятельно рекомендуется для каждого пациента после ОИМ в течение 1-4 дней после сердечно-сосудистой катастрофы. Выбор типа и дозы должно обеспечивать снижение ЛПНП <70 мг/дл (менее 1,8 ммоль/л) или по меньшей мере на 50%.
Специалистам в области здравоохранения необходимо знать, что на острой стадии после ОИМ уровни ЛПНП оценивают с осторожностью, поскольку данные свидетельствуют о снижении уровня липидов после ОИМ. Поэтому рекомендуется провести повторный анализ в течение 4-6 недель после сосудистого события.
Атеросклероз
Для достижения снижения> 50% ЛПНП рекомендуется использовать дозу 40 или 80 мг аторвастатина или 20 мг или 40 мг розувастатина. Дозировка корректируется в зависимости от показателей ЛПНП пациента.
Если требуемые значения ЛПНП не достигаются с максимально доступной или переносимой дозой статинов, следует тщательно рассмотреть вопрос о добавлении эзетимиба (10 мг один раз в день), поскольку он действует эффективнее.
Ингибиторы HMG-CoA-редуктазы
За счет ингибирования активности HMG-CoA-редуктазы в гепатоцитах статины снижают синтез холестерина в печени, что приводит к снижению уровня внутриклеточного холестерина. Это, в свою очередь, вызывает повышенную регуляцию ЛПНП-рецептора на поверхности гепатоцита, что приводит к увеличению поглощения холестерина. Степень действия статинов зависит от дозы и типа препарата.
Важно! Данные 26 рандомизированных контролируемых исследований (РКИ), показывают, что снижение ЛПНП на 40 мг/дл приводит к 10% уменьшению количества сосудистых событий и 20% снижению смертности от острых коронарных синдромов.
При вторичной профилактике, особенно после ОИМ, благоприятные результаты действия статинов сопровождаются потенциально противовоспалительными или антиатеросклеротическими эффектами.
Ингибиторы PCSK-9
После поглощения липопротеинов низкой плотности PCSK-9 связывается с внутриклеточными ЛПНП-рецепторами, вызывающими лизосомальную деградацию. Ингибирование PCSK-9 замедляет распад ЛПНП-рецепторов, тем самым увеличивая экспрессию рецепторов на гепатоците. Это приводит к снижению общей концентрации ЛПНП в крови.
Ингибиторы PCSK-9 вводят подкожно каждую неделю или месяц. Эффективность в снижении ЛПНП очень высока, при этом сообщалось о снижении на 50-70% независимо от фоновой терапии. Рандомизированные клинические исследования тоже указывают на то, что ингибиторы эффективны во вторичной профилактике инфаркта миокарда.
От атеросклероза
Рекомендуемые дозы статинов в терапии ХСН
К подобным медикаментам относятся:
- Статины. Эти препараты являются самыми эффективными среди своих сородичей. За рубежом эти препараты используются уже очень давно, однако, стоит отметить, что большинство из этих средств оказывает негативное влияние на психоэмоциональное состояние больных. В основном это касается пациентов женского пола.
- Никотиновую кислоту принято использовать в уколах, а Никошпан исключительно в таблетках. Совместный приём часто сопровождается значительным расширением всех периферических сосудов, а также покраснением кожи в области лица.
- Колестипол и Холестирамин назначают для увеличения объёма жирных кислот, которые вырабатываются желчью.
- Практикуется применение фибратов, самым популярным препаратом является Трайкор.
При наличии некоторых заболеваний сердечной системы назначаются такие средства, как:
- Противоспалительные.
- Иммунокорректирующие.
- Тромболетические.
Практически все лекарственные препараты полностью разрушаются в печени. Остатки выводятся почками и кишечником. Поэтому всегда очень важно быть уверенным, что все системы и органы организма работают как положено.
Бета-блокаторы
Бета-блокаторы противодействуют эффекту бета-адренергических стимуляторов. Бета-блокаторы снижают сердечный ритм, сократительную способность сердца и систолическое артериальное давление. Они обладают и антиаритмическими эффектами, поскольку уменьшают спонтанное возбуждение в кардиомиоцитах, проводимость и увеличивают рефрактерный период атриовентрикулярного (AV) узла.
Бета-блокаторы разделяют на неселективные (блокирующие как β1, так и β2-рецепторы) и кардиоселективные β1-антагонисты.
Бета-блокаторы снижают смертность и и количество повторных инфарктов на 20-25% у больных. Пероральное лечение бета-блокаторами следует рассматривать для всех пациентов с инфарктом миокарда, если отсутствуют противопоказания. Они также показаны при дисфункции левого желудочка и миокардиальной недостаточности (МН).
Бета-адреноблокаторы являются очень эффективными препаратами для симптоматического лечения, отдельно или в комбинации с другими препаратами, для большинства пациентов с классической стенокардией.
Бета-адреноблокаторы или блокаторы кальциевых каналов – препараты первой линии для контроля частоты сердечных сокращений и ангинальных симптомов.
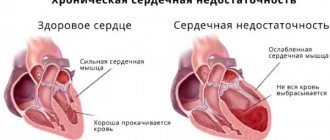
Сердечная недостаточность
Было показано, что бета-блокаторы снижают смертность и сердечную недостаточность у пациентов с уменьшенной фракцией выброса ЛЖ.
Блокаторы адренергических рецепторов рекомендуются, помимо ингибиторов АПФ, для лечения пациентов со стабильной симптоматической МН.
Бисопролол, карведилол, метопролол и небиволол лицензированы для использования при МН и считаются препаратами первого выбора.
Аритмия
Бета-блокаторы могут использоваться для замедления сердечного ритма у пациентов с аритмиями, такими как трепетание или фибрилляция предсердий.
Они эффективны в борьбе с желудочковыми аритмиями, связанными с симпатической активацией, острым коронарным синдромом и сердечной недостаточностью. Блокаторы адренорецепторов используются для профилактики внезапной коронарной смерти.
При аритмии и тахикардии
Сердечные препараты при тахикардии назначаются особенно тщательно, предварительно обследовав больного и выявив возможные противопоказания. Каждому специалисту известно, что нарушения в сердечном ритме существуют разного происхождения, поэтому препарат назначается всегда с учётом тех или иных особенностей сбоя.
Единого препарата для лечения просто не существует. Тем более, если у человека отмечались блокады различного происхождения и уровня, то с используемыми препаратами необходимо быть особенно осторожным, так как некоторые из них могут только усилить их.
Если экстрасистолия сердца слабо выражена, то эффективным будет использование магния и калия. Оба эти вещества имеют тесную взаимосвязь, так как они поддерживают весь механизм сокращений в мышцах органа.
Эти два вещества в необходимой дозировке содержатся в таких препаратах, как Аспаркам и Панангин. Оба препарата часто используются в качестве профилактических средств. Основным различием между этими медицинскими препаратами является то, что Панангин покрыт верхней оболочкой, а Аспаркам нет. Поэтому некоторая часть употреблённой дозы растворяется в ЖКТ.
Если отмечается тахиаритмическая форма, то чтобы снизить частоту сердцебияения рекомендуется использование адреноблокаторов.
К наиболее популярным сердечным препаратам при сердечной аритмии относятся:
- Анаприлин.
- Обзидан.
- Пропранолол.
- Ритмилен.
При наличии обтурирующих заболеваниях дыхательной системы допустимо использование следующих средств:
- Вазокардин.
- Беталок.
- Атенолол.
- Небиволол.
- Ацебуталол.
- Метопролол.
При наличии индивидуальных показаний рекомендовано использование такого сердечного гликозида, как Дигитоксин.
Скорость действия сердечных гликозидов
Если присутствует необходимость в осуществлении блокировки очага внезапного перевозбуждения в случаях мерцательной аритмии, в этой ситуации большинство кардиологов рекомендуют использовать:
- Прокаиномид.
- Хинидин.
- Новокаиномид.
- Норпэйс.
- Ритмилен.
- Лидокаин.
- Ксилокаин.
- Ритмонорм.
- Этацизин.
- Этмозин.
- Пропанорм.
- Броннекор.
Список препаратов сердечных блокаторов:
- Кордарон.
- Бретилий.
- Амиодарон.
- Тедисамил.
- Нибентан.
- Ибутилид.
Блокаторы для сердца обычно предназначены для полного восстановления мощности сокращений в миокарде:
- Изоптин.
- Кардил.
- Верапамил.
- Финоптин.
- Дилтиазем.
- Галлопамил.
В качестве терапии при блокаде и ярко выраженной брадикардии сердца рекомендуется:
- Атропин.
- Эфедрин.
- Эуфиллин.
- Изадрин.
Антиагреганты
Тромбоциты играют важную роль в патогенезе атеросклероза, поэтому антиагреганты используются для профилактики развития данного заболевания. Необходимость назначения этих препаратов, особенно при вторичной профилактике рецидивирующих сердечно-сосудистых событий, подтверждается несколькими исследованиями, в которых оценивалась их эффективность и безопасность. При первичной профилактике потенциальную пользу превентивного использования ацетилсалициловой кислоты (АСК) следует тщательно оценивать лечащему врачу.
Аспирин
Достижения в понимании механизмов, с помощью которых тромбоциты участвуют в атеросклеротических процессах, привели к поиску новых лекарств, способных последовательно ингибировать активность тромбоцитов с максимальной безопасностью.
Различные рецепторы тромбоцитов активируются разными агонистами и служат мишенью для тромболитиков, которые были оценены в крупных рандомизированных клинических испытаниях.
Ацетилсалициловая кислота
Благоприятные эффекты АСК (ингибитора циклооксигеназы), по-видимому, возникают в дозе минимум 75 мг в день. Риск кровотечения увеличивается при приеме аспирина и, по-видимому, при дозах выше 100 мг. Кровотечения с АСК чаще всего происходят из желудка и с частотой ≈2% в год.
Биохимическая толерантность к АСК у пациентов возникает редко. Пациенты, которые реагируют аллергией на прием аспирина, стратегия десенсибилизации может помочь избавиться от симптомов в течение нескольких дней.
P2Y12 ингибиторы
Учитывая синергетическое значение аденозиндифосфата и тромбоксана в активации тромбоцитов, двойная антиагрегатная терапия ингибитором P2Y 12 в сочетании с аспирином является наиболее широко используемой стратегией лечения постинфарктных пациентов. Доступными в настоящее время пероральными блокаторами рецепторов P2Y 12 являются тиенопиридины (клопидогрель, прасугрель) и тикагрелор.
Тиенопиридины принимают перорально. Большая часть этих препаратов – пролекарства, которые требуют метаболической активации цитохромом Р450. Тиолактон – активный метаболит тиенопиридинов, который необратимо предотвращает индуцированную АДФ-рецепторную сигнализацию и агрегацию тромбоцитов путем связывания с рецептором ADP P2Y12. Тикагрелор не препятствует связыванию АДФ с P2Y12, но вместо этого обратимо ингибирует конформационное изменение рецептора АДФ и активацию G-белка.
Тикагрелор имеет быстрое начало действия, более высокий уровень ингибирования и эффективность по сравнению с клопидогрелем.
Ворапаксар
Ворапаксар – синтетический трициклический 3-фенилпиридин, полученный из природного гимбацина. Является первым селективным антагонистом тромбиновых рецепторов с высокой аффинностью, который избирательно ингибирует индуцированную тромбином агрегацию тромбоцитов. Его антиагрегантный эффект практически необратим из-за очень медленной константы диссоциации.
Какая эффективность у вышеперечисленных препаратов при ИБС?
Как упоминалось выше, атеросклероз – это важный фактор риска развития ишемической болезни сердца (ИБС). Врачи рекомендуют по меньшей мере четыре фармакологических средства для снижения риска неблагоприятных сердечных расстройств у этой группы пациентов: тромболитические препараты, β-блокаторы, ингибиторы HMG-CoA-редуктазы и ингибиторы ангиотензинпревращающего фермента.
ИБС
Предварительные исследования показывают, что пациенты перестают на каком-то этапе принимать кардиопротекторные средства, укрепляющие сердечную мышцу, что лишает их многих преимуществ. В одном исследовании только 21% пациентов с ИБС последовательно принимали комбинацию аспирина, β-блокаторов и гиполипидемических средств. Кроме того, в другом исследовании было установлено, что только 36% пациентов с ИБС все еще принимали статины через 2 года после назначения лечащим врачом. Однако предварительные исследования не оценивали связи между соблюдением приема кардиопротективных лекарств и смертностью среди пациентов с ИБС.
Целью новых исследований была оценка взаимосвязи между кардиопротекторным лекарственным средством (например, ингибиторами ангиотензинпревращающего фермента, β-блокаторами и антагонистами HMG-CoA-редуктазы) и результатами терапии среди больных ИБС.
Исследователи оценили связь между получением одного или нескольких кардиопротекторов со смертностью среди населения. Также была оценена связь между регулярностью приема препаратов и смертностью пациентов. Результаты этого исследования могут иметь важные последствия для выявления пробелов в лечении пациентов с ИБС.
Было проведено ретроспективное когортное исследование пациентов с ишемической болезнью сердца. Прием кардиопротекторных лекарств и приверженность к лечению была оценена в течение календарного 2003 года. Результаты установлены с 1 января 2004 года по 30 апреля 2005 года, что стало самой последней датой, когда были получены соответствующие данные.
Диагноз ишемической болезни сердца основывался на кодах МКБ-10 (Международная классификация болезней, 10 пересмотра). Исследователи включили пациентов с диагнозом острого инфаркта миокарда также на основании кодов МКБ-10. Было установлено, что эти критерии весьма специфичны для ИБС. Исходя из вышеуказанных критериев, было идентифицировано 3 998 пациентов.
Сердечный приступ
Демографические данные о пациентах, сопутствующие заболевания, жизненно важные признаки и лабораторные данные были получены из автоматизированных баз данных KPCO.
Важно! Клинические испытания продемонстрировали эффективность таких препаратов, как β-блокаторы, ингибиторы АПФ и статины. Однако эффективность комбинаций этих лекарств остается менее выраженной среди пациентов с хронической ИБС.
Предыдущие исследования показали, что смертность среди пациентов с высоким риском ИБС, которым предписывались комбинации кардиопротекторных препаратов, была намного ниже, чем у контрольной группы. Однако среди пациентов с ИБС только 11% пациентов получали комбинацию антиагрегантов, ингибиторов АПФ и статинов. В исследовании 78,6% пациентов получали 2 или несколько препаратов, а 38,7% принимали 3 кардиопротектора одновременно.
Ингибитор АПФ
Пациенты, получающие какие-либо кардиопротекторные препараты, имели более низкую смертность по сравнению с пациентами, не получавшими никаких лекарств. Результаты демонстрируют эффективность комбинаций кардиопротекторов и согласуются с рекомендациями о том, что пациенты с ИБС должны получать все эти методы лечения, если отсутствуют противопоказания.
Кому показаны сердечные препараты
Для того чтобы лечение было эффективным его нужно начать как можно быстрее. Важно диагностировать болезнь на начальном этапе, поэтому при наличии первых симптомов обратитесь к врачу. Прежде всего, нужно знать причины возникновения подобных заболеваний и избегать их в повседневной жизни.
Самыми первыми факторами, которые провоцируют развитие сердечных недугов это:
- Депрессии и чрезмерное употребление кофейных напитков;
- Алкоголь и курение;
- Врожденные заболевания;
- Последствия сифилиса;
- Наличие вирусов в организме;
- Атеросклероз;
- Бактериальное нарушение в организме человека;
- Ожирение;
- Большое количество соли в пище;
- Отсутствие физических нагрузок.
Увеличение количества больных сердцем также происходит по причине неблагоприятных внешних условий для жизни человека.
К таким относят:
- наличие заводов и производственных предприятий в городах,
- ухудшение экологии,
- неподходящий климат и тяжелые условия работы,
- низкий уровень жизни и другие.
Сочетание вышеописанных факторов значительно увеличивают риск получить проблемы с сердцем.
Одна из самых распространённых причин болезней сосудов является их закупорка. Нормальное кровообращение внутри сосудов ухудшается в результате блокировки тромбами узких мест в сосудах.
Подобную закупорку могут создать и атеросклеротические бляшки, которые были оторваны от больших артерий на шее или спазмы сосудов на протяжении долгого времени.
ВНИМАНИЕ!Обращение к кардиологу необходимо, если наблюдаются:
- Боли в сердце и грудине, которые возникают во время нагрузок и исчезают, когда нагрузка прекращается;
- Неоднообразный темп сокращений сердца (аритмия);
- Высокое давление (больше 140/90 мм);
- Отеки ног;
- Очень быстрый пульс, свыше 100 ударов в минуту;
- Сердцебиение меньше 50 раз в минуту;
- Отдышка и кашель во время повышенных нагрузок или во время отдыха на спине;
- Возраст 35 лет и выше.