Отсутствие общей концепции оптимального использования мочегонных средств не мешает их использованию в комплексной терапии многих заболеваний на основе личного опыта практикующих врачей.
Рассмотрим, какие диуретики показаны при заболевании гипертонией, а какие – при сердечной недостаточности, как они выводят из организма избыток солей, воды, снижают нагрузку на сосуды, сердце, предотвращают венозный застой, серьезные осложнения.
Общая характеристика мочегонных препаратов (диуретиков)
Диуретики (мочегонные препараты)
— эффективные средства лечения острой и хронической сердечной недостаточности, которые проверены временем. С одной стороны, диуретики можно назвать самыми «банальными» средствами, которые наряду с гликозидами, наверное, чаще всего применяются при сердечной недостаточности. С другой стороны, применение диуретиков при этом виде кардиологической патологии является, пожалуй, наиболее неисследованной частью в клинической практике. Прямые данные о влиянии диуретиков на клиническое течение (частоту развития декомпенсации, смертность) отсутствуют. По мнению некоторых исследователей (Opie L.H., 1997, Taylor S.H., 1995), такие исследования вряд ли будут проведены, ведь трудно представить возможность лечения ХСН только диуретиками в виде монотерапии (да еще контрольной группе больных, получать плацебо). Мы достаточно осведомлены о негативных сторонах применения диуретиков, однако отказ от них в большинстве случаев приведет к увеличению отечного синдрома и декомпенсации кровообращения.
Если при назначении ингибиторов АПФ или β-блокаторов мы используем целевые дозы, четко представляем этапы титрования препаратов, то в лечении сердечной недостаточности диуретиками руководствуемся лишь общими принципами и именно здесь вынуждены «импровизировать».
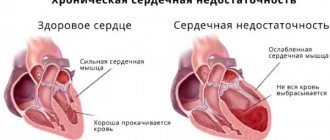
Главным патогенетическим механизмом и основным клиническим симптомом застойной сердечной недостаточности
является задержка натрия и жидкости в организме, что приводит к развитию отеков, или, точнее, формирование отечного синдрома. Однако, необходимо понимать, что этот постулат часто преувеличивается и не всегда при хронической сердечной недостаточности, в частности I и II ФК (функционального класса) имеет место очевидная задержка жидкости, и все же мочегонные средства, и в более широком смысле слова — дегидратационная терапия играет главную роль в лечении большого количества пациентов с хронической сердечной недостаточностью.
Классификация диуретиков (мочегонных препаратов)
Классификация базисных лекарственных препаратов, которые позволяют усилить выведение излишней воды из организма, то есть тех, что мы можем отнести к мочегонным средствам или диуретикам, традиционно основывается на месте локализации их действия непосредственно в нефроне.
К основным классам мочегонных препаратов (диуретиков)
относятся лекарственные средства, которые оказывают воздействие на проницаемость канальцев относительно воды и натрия, а также способны ингибировать процессы реабсорбции. Указанные лекарственные препараты за счет своего воздействия на процессы реабсорбции ионов натрия и хлора получили свое название — салуретики.
Основная масса современных диуретических препаратов (за исключением урегита) представляет собой дериваты сульфаниламидов, точнее производные сульфомоильной кислоты. Остаток сульфомоильнои кислоты также имеется в молекулах тиазидов (гидрохлортиазида или гипотиазида), ингибиторов карбоангидразы (ацетазоламида или диакарба), петлевых диуретиков (буметанида, фуросемида или буфенокса). Общеизвестным является тот факт, что различные по механизму действия, силе и локализации фармакологического эффекта в нефроне диуретики не имеют принципиальных различий в химической структуре.
Ниже мы рассмотрим только те препараты, которые наиболее показаны при лечении застойной недостаточности кровообращения. До последнего времени при лечении ХСН широко использовались петлевые диуретики. Однако, по общему мнению ведущих специалистов, их надо назначать только тем больным, которые имеют выраженные проявления недостаточности кровообращения, тогда как на ранних стадиях могут применяться тиазидные диуретики самостоятельно, либо в комбинации с калийсберегающими мочегонными препаратами, или в виде комбинированных препаратов, такие как диуретидин.
Разница в фармакологическом действии мочегонных препаратов
зависит от места локализации их действия непосредственно в нефроне и собственного механизма воздействия на процессы реабсорбции.
На область проксимальных почечных канальцев воздействуют ингибиторы карбоангидразы и осмотические диуретики.
Осмотические диуретики (мочегонные препараты) в терапии сердечной недостаточности
Осмотические мочегонные лекарственные средства
(такие как маннитол) имеют весьма ограниченное применения для коррекции сердечной недостаточности, а во многих клинических рекомендациях они даже противопоказаны при тяжелой декомпенсации кровообращения. Хотя следует отметить, что опытные врачи-кардиологи, особенно в экстренных и нестандартных ситуациях, помнят об этом опасном, но в иногда последнем из гипотетических средств терапии критических больных с хронической сердечной недостаточностью.
Ингибиторы карбоангидразы в терапии сердечной недостаточности
На эту же зону в области проксимальных почечных канальцев также оказывают влияние и ингибиторы карбоангидразы, которые имеют такое название благодаря уникальному механизму фармакологического действия. Из лекарственных средств данной группы в медицине обычно применяют диакарб (ацетазоламид).
Диакарб (ацетазоламид) – представляет собой достаточно слабое мочегонное средство из фармакологической группы ингибиторов карбоангидразы, который воздействует на область проксимальных ренальных канальцев. Диакарб — единственный из мочегонных препаратов, который подкисляют среду и повышает рН. Ацетазоламид используют в качестве средства дополнительной терапии при продолжительном применении мощных мочегонных препаратов для профилактики формирования рефрактерности к петлевым диуреткам
. С этой целью человеку назначают диакарб в дозе 250 мг 2-3 раза в день в течение 3-4 суток с последующим перерывом в лечении.
Следует отметить, что при нормальных показателях кислотно-щелочного равновесия организма (то есть в ситуациях, когда отсутствует алкалоз) диуретическое действие диакарба очень слабое. Другая ситуация возникает при метаболическом алкалозе, при котором возникает избыток бикарбонатов. Мочегонное действие ингибиторов карбоангидразы значительно потенцируется, что сопровождается активизацией обмена ионов натрия на ионы водорода, ингибированием реабсорбции ионов натрия и повышение уровня диуреза. В таких случаях ингибиторы карбоангидразы могут стать очень важным подспорьем в терапии диуретиками пациентов с декомпенсированными стадиями застойной сердечной недостаточности, о чем обычно, к сожалению, забывают врачи общей практики и даже узкопрофильные специалисты.
Противопоказания
Диуретики для лечения гипертонии и других заболеваний запрещено принимать при наличии следующих противопоказаний:
- гипокалиемия;
- сахарный диабет;
- индивидуальная непереносимость и гиперчувствительность к действующим веществам препаратов;
- почечная недостаточность;
- цирроз печени;
- дыхательная недостаточность;
- желудочковая аритмия;
- сердечная недостаточность.
Противопоказаны мочегонные препараты также беременным женщинам и кормящим грудью матерям!
Диуретики — препараты мочегонного действия, применяемые для комплексного лечения гипертонии и стабилизации кровяного давления. Поскольку данные медикаменты имеют много разновидностей, противопоказаний и побочных действий, подбирать препарат должен только лечащий врач в индивидуальном порядке!
Тиазидные диуретики (мочегонные препараты) в лечении сердечной недостаточности
Тиазидные мочегонные препараты
оказывают воздействие на петлю Генле в области кортикального сегмента и в проксимальном участке дистальных почечных канальцев, путем блокады активности натрий-хлорного транспортера («насоса»). Эффект тиазидных диуретиков на уровень реабсорбции ионов натрия и, соответственно, на объем диуреза несущественный (на уровне от 30 до 50% от исходного мочеотделения) и наблюдается только при нормальной функции почек (клиренс креатинина более 30 мл / мин).
Гидрохлоротиазид
(гипотиазид, гидрекс, диклотиазид, дигидрохлоротиазид, эзидрекс, оретик, бензотиазид и др.) – представляет собой средство выбора для терапии умеренных стадий хронической сердечной недостаточности. При дозах гипотизида человеку до 25 мг практически не вызывает развитие электролитных нарушений и побочных эффектов. При дозах выше 75 мг частота встречаемости побочных эффектов достоверно возрастает. Максимальный фармакологический эффект при пероральном применении гипотиазида наступает через 60 минут после приема при продолжительности его действия 12 часов. Абсорбция гидрохлортиазида (как и диуретиков других групп) достоверно снижается на фоне приема пищи, поэтому рекомендуемое время приема препарата — утром натощак. Наилучшее сочетание тиазидных диуретиков — с ИАПФ, что дает возможность потенцировать диуретический эффект при снижении количества побочных эффектов.
Индапапамид
имеет более слабое натрийуретическое действие по сравнению с тиазидными диуретиками, но в отличие от них, обладает выраженными вазорелаксующими свойства. Это обусловлено способностью индапамида усиливать сосудисто-расширяющие гуморальные механизмы (синтез простагландина ПГЕ2) и тормозить прессорные стимулы путем снижения чувствительности сосудистой стенки к действию катехоламинов и ангиотензина II. Благодаря высокой липофильной плотности индапамид селективно накапливается в сосудистой стенке, что обеспечивает его длительное вазорелаксирующее действие. Назначается 1 раз в сутки.
Хлорталидон
(гигротон, оксодолин, салуретин, урандил) — характеризуется наибольшей среди диуретиков продолжительностью действия — 24-72 часов.
Клопамид (бринальдикс, аквекс)
— в отличие от других диуретиков не снижает, а повышает тонус вен, благодаря чему не вызывает ортостатических реакций.
Метолазон (зароксолин)
— по химической структуре является производным квиназолина, по механизму действия относится к фармакологической группе тиазидных мочегонных средств. Метолазон – является жирорастворимым фармакологическим препаратом, который легко диффундирует в эпителиоциты кортикального сегмента дистальной части петли Генле. Абсорбция и диссеменация метазолана очень хорошая несмотря на развитие декомпенсированной сердечной и даже почечной недостаточности. Данный эффект с позитивной точки зрения дифференцирует метазолан от других тиазидных мочегонных средств. Другое преимущество метолазона — продолжительное (до 24 часов) действие. Вышеуказанные свойства делают в комбинацию метолазона с петлевыми диуретиками одной из наиболее эффективных в терапии
хронической сердечной недостаточности
.
Петлевые диуретики (мочегонные препараты) и лечение сердечной недостаточности
Самыми мощными диуретиками считаются петлевые мочегонные препараты (например, урегит, фуросемид, торасемид, буметанид), которые ингибируют активность специального ионного транспортера Na + / 2Сl- / K + в эпителиоцитах почечных канальцев на протяжении всей восходящей части петли Генле. Диуретический эффект этих лекарственных препаратов наиболее мощный (прирост уровня диуреза при адекватном дозировании более 100% от исходного) и, что важно, сохраняется даже при развитии почечной дисфункции (при креатининовом клиренсе не ниже 5 мл в минуту).
Аддитивными свойствами петлевых мочегонных препаратов является их способность стимулировать синтез ренальных вазодилатирующих простагландинов, прежде всего простагландина Е2 (PГE2), и несколько ингибировать активность карбоангидразы. Увеличение синтеза PГE2 связан с дополнительным потенцированием реабсорбции ионов натрия в восходящей петле Генле и угнетением реабсорбции воды в собирательных трубочках. Исходя из вышесказанного, петлевые мочегонные препараты по праву считаются препаратами выбора в терапии пациентов с застойными формами хронической сердечной декомпенсации.
Наиболее изученный, известный и применяемый из мощных петлевых мочегонных препаратов является фуросемид (синоним — лазикс). Начало эффекта фуросемида развивается спустя 20-30 минут после применения, максимальный диуретический эффект развивается спустя 1-2 часа, при продолжительности выраженного диуретического эффекта до 6 часов. Лазикс имеет почечный путь экскреции из организма в такой пропорции: 60% — нативный препарат и 40% — его метаболиты. Назначают чаще всего фуросемид утром натощак один раз в день. При развитии выраженной сердечной недостаточности дозы фуросемида человеку варьируют от 20 до 500 мг и выше, особенно, при рефрактерных к терапии отеках.
Этакриновая кислота
(синоним — урегит) — также представитель петлевых диуретиков, который применяется по тем же показаниям и с той же целью, что и фуросемид. Имеет схожие фармакодинамические эффекты, но оказывает влияние на другие ферментные системы дистальной части петли Генле. Урегит экскретируется почками в пропорции: 65% — нативный препарат и 35% — метаболиты этакриновой кислоты. Поэтому при тяжелых отеках использование урегита вмессто фуросемида или их комбинация может дать дополнительный мочегонный эффект. Стандартные дозы урегита человеку 50-100 мг, при особой клинической необходимости могут быть повышены до 200 мг.
Буфенокс (Буметанид) — мощный диуретик
, который нарушает процессы реабсорбции ионов хлора и натрия в толстом отделе восходящей петле Генле. В стандартных ситуациях назначается человеку в дозах 0,5-2 мг (однако максимальная его доза может составлять 10 мг в сутки). Назначают буфенокс утром натощак, как и все другие классы диуретиков. Начало мочегонного эффекта развивается спустя 15-30 минут, максимум через 1-2 часа, при его продолжительности до 6 часов. Имеет ренальный путь экскреции в пропорции: 60% — нативный препарат и 40% — метаболиты буметанида. Можно проводить замену буфенокса на урегит или фуросемид, а также назначать его комбинации с ними у пациентов с тяжелыми формами отечного синдромам при хронической сердечной недостаточности III — IV функциональных классов (ФК).
Демадекс (действующее вещество — торасемид)
— наиболее эффективный современных диуретиков. Торасемид относится к группе петлевых диуретиков. Биодоступность торасемида в несколько раз выше, чем фуросемида (показатели биодоступности его достигают 85-90% даже при декомпенсированной хронической сердечной декомпенсации). Лекарственное средство на 80% метаболизируется в гепатоцитах, благодаря чему почечная недостаточность практически не оказывает влияние на фармакодинамические свойства торасемида.
Народные средства
Более мягкое мочегонное действие оказывают лечебные настои, отвары, которые готовятся из трав, ягод. Народные средства также обладают менее выраженными побочными эффектами. Наиболее действенными считаются отвары, настои из нижеуказанных лекарственных растений:
- бузина, калина;
- хвощ полевой;
- рябина черноплодная, можжевельник;
- почки березовые;
- череда, ромашка;
- толокнянка (побеги, листья);
- клюква;
- крапива.
Среди весьма эффективных и при этом безопасных средств укажем травяной сбор «Бруснивер». Он включает следующие растительные компоненты:
- череда;
- брусничный лист;
- зверобой;
- плоды шиповника.
Для усиления лечебного эффекта в препарат добавлены листья толокнянки, которые оказывают противомикробное, антисептическое, противовоспалительное действие.
Пьют этот травяной сбор в виде обычного чая. Также из трав можно готовить настой. Заливаем одни пакет препарата водой (100 мл), накрываем крышкой, настаиваем. По прошествии 30 мин. настой готов к употреблению. Выпить готовое средство нужно за 3 раза (подогревать жидкость следует до 30 градусов). Лечебный курс длится 2 – 3 недели. После перерыва в 10 дней его можно повторить.
Еще одним безопасным диуретиком считается «Канефрон». В его составе листья любистка, розмарина, золототысячника. Препарат устраняет отечность, уменьшает спазмы, расслабляет гладкие мышцы, дезинфицирует мочеиспускательный канал, купирует воспалительные процессы мочеполовой системы.
Принимают «Канефрон» таким образом:
- взрослые пациенты – 2 драже или 50 капель раствора (трижды за день);
- детям от 6 лет – 1 драже или 25 капель (трижды за день);
- пациенты младше 6 лет – 15 капель раствора (трижды за день).
У данного препарата практически отсутствуют противопоказания. Его не назначают только детям до года, пациентам с язвой (стадия обострения).
Важно: Лекарственные растения способны вызывать аллергическую реакцию организма, поэтому их применение требует предварительной консультации с врачом. . Диуретики считаются эффективным дополнением к антигипертензивной терапии, но не следует ими злоупотреблять
Медикаменты из этой группы также применяют для экстренной помощи при сильном отечном синдроме. Принимают их небольшими курсами под контролем врача.
Диуретики считаются эффективным дополнением к антигипертензивной терапии, но не следует ими злоупотреблять. Медикаменты из этой группы также применяют для экстренной помощи при сильном отечном синдроме. Принимают их небольшими курсами под контролем врача.
Калийсберегающие диуретики (мочегонные препараты) и терапия сердечной недостаточности
Следует отметить, что в зоне дистальных почечных канальцев осуществляется активный ионообмен, в частности ионов натрия на ионы калия. Данный ионообменный процесс регулируется в первую очередь системой альдостерона, который оказывает влияние на специфические рецепторы, которые расположенны в зоне дистальных ренальных канальцев. Исходя из вышесказанного, лекарственные средства, оказывающие влияние на дистальные ренальные канальцы, называются калийсберегающими диуретиками. Указанные диуретики вызывают относительно слабый прирост диуреза (не более 20% к исходному уровню). Механизм их действия базируется за счет ингибирования реабсорбции натрия. Благодаря этому ингибируется экскреция с мочой ионов калия.
К вышеуказанной группе фармакологических препаратов относится конкурентный блокатор альдостерона, который широко используется в клинической практике – альдактон (верошпирон).
Альдактон (верошпирон, спиронолактон)
— собственно мочегонное действие не очень сильное, потому что реабсорбируется незначительное количество натрия в дистальных ренальных канальцах. При комбинированном применении с тиазидными и петлевыми диуретиками фармакологический эффект альдактона (спиронолактона) значительно потенцируются. Следует отметить, что не доказана целесообразность продолжительного использования высоких доз препарата человеку, собакам и кошкам с начальными и умеренными стадиями сердечной недостаточности. Если возникает декомпенсация недостаточности кровообращения, то необходимость использования верошпирона (альдактона, спиронолактона) в высоких дозировках, а также в комплексе с другими диуретиками не вызывает никакого сомнения. Однако продолжительное использование альдактона, в частности в комбинации с ингибиторами АПФ, вызывает сомнения.
Альдактон людям используют в дозе 150-300 мг (по 6-12 табл.). Всю дозу спиронолактона лучше применять утром, в крайней ситуации два раза в день с приемом в первой половине дня (например в 8-00 и 12-00), это обусловлено тем, что концентрация альдостерона в крови максимальная с утра.
Кроме этого, в группу калийсберигающих диуретиков
входят прямые ингибиторы натриевых каналов дистальных ренальных канальцев (в апикальных клетках) — амилорид и триамтерен. Неконкурентным блокатор (антагонист) альдостерона является триамтерен (амтерен, дирениум, дитекс, норидил), который применяют в дозе 50-150 мг в сутки. Начало действия через 2 часа после приема, продолжительность — 12 часов. Диурез, натриемия растут в пределах 20% при сочетанном уменьшении уровня экскреции калия (до 30%). Оптимальными считается комбинация тиазидных диуретиков с триамтереном с в соотношении 1:2. На базе указанных выше свойств был создан препарат диуретидин, который содержащит в одной таблетке 25 мг триамтерена и 12,5 мг гидрохлоротиазида. Минимальная суточная доза диуретидина человеку при сердечной недостаточности — 2 таблетки, оптимальная – 4 таблетки, максимальная — 8 таблеток.
Возможные осложнения
При приеме диуретиков больным с сердечной недостаточностью нужно систематически посещать врача и проходить обследования на выявление возможных осложнений.
Чаще всего у пациента возникает риск нарушения метаболизма, усиления азотемии или дегидратации. Как часто больной должен посещать больницу определяет доктор. Частота будет зависеть от тяжести заболевания, здоровья организма, функционирования почек и дозировки препарата. Кроме того, если у человека диагностированы еще какие-либо патологии, то систематический осмотр может быть учащен.
Прием лекарственных средств может вызвать недостаток калия в организме, это становится причиной появления острой аритмии. На быструю потерю биологически активного вещества влияет как сам препарат, так и систематическое употребление поваренной соли в больших количествах.
Использование антагонистов альдостероновых рецепторов одновременно с ИАПФ чаще всего грозит прогрессированием гиперкалиемии. Дополнительное употребление калия обычно исключают из терапии после применения антагонистов альдостерона. Врач обязан предупредить пациента о том, что он должен исключить из своего ежедневного рациона все продукты с высоким содержанием калия. Но, если в организм была введена достаточно большая доза вещества, то прием добавок придется продолжить уже в минимальных количествах.
При диагностировании гипокалиемии прием дополнительных средств нельзя прекращать, так как у пациента ухудшается метаболизм, понижается уровень электролитов в крови. Из-за этого повышается риск появления гипонатриемии, гиперурикемии, метаболического алкалоза и ГЛП.
Гипонатриемия обычно диагностируется у больных с ХСН, при слабой подвижности, при РАС и повышенных уровнях АФП. Прием таблеток может провоцировать появление гипонатриемии, только в том случае, если лекарство было принято в больших дозах. Признаки заболевания быстро устраняются с помощью значительного потребления жидкости.
Если появились первые симптомы патологии, в организм вводят магний. Он назначается для восстановления организма пациентов, которым прописан курс лечения диуретиками.
Принципы выбора мочегонных препаратов (диуретиков) при хронической сердечной недостаточности
Принципы выбора диуретиков (мочегонных препаратов) при хронической сердечной недостаточности
. При начальных стадиях хронической сердечной недостаточности (I ФК; первая стадия ХСН по классификации В.Х.Василенко и Н.Д.Стражеско) мочегонные препараты применять не следует.
При умеренной ХСН (II ФК, а иногда даже III ФК; IIА стадия по классификации В.Х.Василенко и Н.Д.Стражеско) и сохраненной функции почек препаратами выбора являются тиазидные диуретики
.
При нарастании тяжести декомпенсации сердечной дисфункции назначать более сильные петлевые диуретики или комбинацию из двух-трех мочегонных препаратов. Всегда полезная комбинация петлевых или тиазидных диуретиков с ингибиторами карбоангидразы. Через 2 недели активной терапии диуретиками в организме формируется метаболический алкалоз. Вследствие метаболического алкалоза эффективность петлевых и тиазидных диуретков падает, а мочегонных препаратов — производных ингибиторов карбоангидразы — повышается. Исходя из вышесказанного, применение диакарба по 0,25 мг 3 раза в сутки в течение 3-4 суток может быть вдвое полезным.
Очень эффективной может быть и сочетание калийсберегающих препаратов с активными (петлевыми или тиазидными) диуретиками. Триамтерен или альдактон профилактируют развитие осложнений со стороны электролитного баланса и так же как ингибиторы карбоангидразы, обладают подкисляющим эффектом, потенцируют действие активных диуретиков. Примером такой комбинации может быть препарат диуретидин
.
В тяжелых стадиях целесообразно комбинация тиазидного диуретика с петлевым (наилучшее сочетание с метолазоном) или двух петлевых диуретиков с антагонистом альдостерона, дополнительно к этой комбинации 1 раз в 2 неделю по 3 дня – диакарб — ингибитор карбоангидразы.
Петлевые лекарственные средства
Петлевые мочегонные средства обладают сильным диуретическим и артериолодилатирующим воздействием на организм. Они максимально эффективны при почечной недостаточности и когда уровень плазмы больного приходит в норму. Петлевые препараты действуют быстрее и сильнее остальных за счет самого механизма воздействия. При всех преимуществах данной группы их нельзя принимать постоянно или на протяжении длительного периода, так как они приводят к привыканию и развитию метаболического алкалоза, гипергликемии, гипонатриемии и других побочных проявлений. У больного появляется аритмия, ухудшается общее состояние, отмечаются судороги и мышечное напряжение. Это выражается в потере больших доз калия и нарушении водно-солевого баланса. Применение данных мочегонных средств зависит от тяжести состояния больного, содержания электролитов в крови, состояния почек и т.д. Поэтому петлевые мочегонные препараты назначают для однократного приема при острых состояниях или 1 раз в несколько дней для устранения отечности.
Тактика терапии мочегонными препаратами (диуретиками)
Тактика терапии мочегонными препаратами (диуретиками). Терапия мочегонными препаратами пациентов с хронической сердечной недостаточностью проходит в 2 фазы
:
- активная терапия
- поддерживающая терапия
Задача активной фазы терапии — ликвидация избытка накопленной жидкости в организме, что клинически проявляется в виде отеков. В эту фазу требуется обеспечить форсированный диурез с избыточной экскрецией мочи, в сравнении с потребляемой водой на 800 — 1000 мл в сутки. Также необходимо, чтобы масса тела ежедневно снижалась на 750 г — 1000 г в сутки.
Принцип расчета дозы и кратности использования мочегонных препаратов — quantum satis или их доза титруется с низких доз до максимальных для достижения нужного клинического эффекта. Лечение начинается с невысоких стартовых доз мочегонных препаратов (для гидрохлоротиазида ≤ 50 мг, для фуросемида ≤ 20-40 мг, для урегита ≤ 50 мг для буфенокса ≤ 1 мг), которые затем, если есть необходимость, могут быть повышены. Следует помнить, что диуретики всегда нужно назначать совместно с ингибиторами АПФ. Такая комбинация очень эффективна, так как оба ее компонента значительно усиливают и потенцируют фармакологическое действие и нивелируют побочные эффекты друг друга. Широкоформатными клиническими исследованиями установлено, что комбинация диуретиков и ингибиторов АПФ является безопасной, что дает возможность избежать развитие множественных побочных эффектов, свойственных мочегонным препаратам.
Важнейшее значение в адекватном использовании диуретков имеет сбор анамнеза, который позволяет оценить эффективность ранее назначенной мочегонной терапии. Следует добавить, что наличие в анамнезе указаний на использование петлевых мочегонных препаратов (вчастности, у пациентов с компенсированными стадиями сердечной недостаточности) не противоречат тому факту, что тиазидные препараты, которые считаются более слабыми, могут показать более высокую эффективность дегидратационной терапии. Однако, у пациентов с IV ФК хронической сердечной недостаточности, которые используют по 80 мг фуросемида в сутки без достаточного эффекта, попытка применения 50 мг гидрохлоротиазида является нецелесообразной.
Когда состояние оптимальной дегидратации у пациента достигнуто его переводят на поддерживающую фазу терапии. В указанный период объем выпитой воды не должен превышать количества экскретируемой мочи (в оптимальном случае больной должен выделять мочи на 200 мл больше выпитой жидкости). Следует акцентировать внимание на том факте, что масса тела пациента должна оставаться стабильной. Главным принципом поддерживающей фазы терапии является применение подобранных диуретиков каждый день, что дает возможность поддерживать стабильными как массу тела пациента, так и диурез. Практика использования «ударных» доз диуретиков в течение 2-3 дней является нецелесобразной и тяжело переносится пациентами с хронической сердечной недостаточностью
. Лучше назначить пациенту 12,5-25 мг гидрохлоротиазида в сутки, нежели 40-80 мг фуросемида 1 раз в 5-7 дней.
Дегидратация на разных стадиях СН
Активная стимуляция мочевыделения показана только при наличии тяжелых застойных процессов. В таком случае нужно добиться выведения мочи на 1 литр больше, чем было выпито жидкости, то есть каждый день вес тела снижается примерно на 1 кг. После этого переходят на поддерживающие дозы, которые обеспечат равенство принятой воды и выведенной мочи, а масса тела остается постоянной.
В зависимости от функционального класса СН есть особенность назначения препаратов.
| Функциональные классы СН | Рекомендации |
| Первый и второй без застоя | мочегонные не требуются |
| Второй с застоем | Гипотиазид, Трифас |
| Третий (декомпенсация) | Лазикс или Гипотиазид с Верошпироном, для поддерживающего лечения нужны их низкие дозы с Диакарбом |
| Четвертый | Лазикс, Гипотиазид, Индапамид вместе с Верошпироном и Диакарбом. Три дня в неделю, затем неделя перерыва, потом повторить. |
Характеристика формирования рефрактерности к диуретикам (мочегонным препаратам)
Поскольку практически все современные диуретики являются производными сульфомоильной кислоты, для них характерны общие принципы формирования рефрактерности к лечению мочегонными препараты и соответственно общие принципы профилактики создавшейся ситуации.
Этиология развития рефракторного отечного синдрома, являются:
- Прогрессирование хронической сердечной недостаточности.
- Развитие и прогрессирование преренальной хронической почечной недостаточности.
- Артериальная гипотония.
- Чрезмерная гиперактивация нейрогуморальных систем.
- Наличие нарушений кислотно-щелочного обмена и дисбаланс электролитов в сыворотке крови.
- Гипопротеинемия и кахексия.
- Формирование толерантности к фармакологическому действию мочегонного средства.
«Ранняя рефрактерность» к мочегонным препаратам или «стадия торможения». Она формируется буквально спустя нескольких суток активного лечения диуретиками. Этиология данного явления — активация нейрогормонов (ангитензина, катехоламинов, альдостерона и вазопрессина), а также реакция на гиповолемию, которая резко развилась. Вероятность «ранней рефрактерности» к диуретикам тем выше, чем более упорно врач начинает дегидратационную терапию больного. Чрезмерно высокий диурез с превышением суточного объема выделенной мочи над количеством принятой жидкости на ≤ 2,5 л гарантирует развитие «рикошетной» рефрактерности к терапии. Для профилактики «ранней рефрактерности» к диуретикам требуется совместить мочегонные с ингибиторами АПФ.
«Поздняя рефрактерность» к терапии диуретиками формируется спустя 1-3 месяца от начала лечения. Этиология «поздней рефрактерности» — гипертрофия эпителиоцитов в ответ на повышенную абсорбцию электролитов.
Преодоление рефрактерности к диуретикам (мочегонным препаратом)
Для профилактики развития рефрактерности к терапии диуретиками
требуется использовать комплекс превентивных методов.
- Строгое ограничение употребления кухонной соли, а не воды!
- Применение диуретиков строго внутривенно.
- Использование высоких доз диуретиков. Есть сведения, что в ряде случаев удалось преодолеть рефрактерность к диуретикам при внутривенном применении фуросемида (лазикса) в суточной дозе до 2000 мг. В особо трудных ситуациях имеется рекомендация болюсного введение фуросемида (лазикса) внутривенно в дозе 40-80 мг с последующей его инфузией со скоростью 10-40 мг в час в течение 2 суток.
- Нормализация уровня артериального давления: — отмена вазодилататоров, особено нитратов, которые назначаются без показаний, относительно диагноза ишемическая болезнь сердца — если есть необходимость использовать стероидные гормоны (внутривенно преднизолон в 180-240 мг перорально), кордиамин; — в критических случаях используется внутривенная инфузия допамина
- Стабилизация нейрогуморального профиля (применение ингибиторов АПФ и антагонистов альдостерона, в частности альдактона / верошпирона).
- Нормализация белкового профиля, коррекция гипоальбуминемии — использование альбумина человеческого донорского (людям по 200-400 мл в сутки), совместно с мочегонными препаратами.
- Возможно дополнительное применение лекарственных средств, которые способствуют увеличению скорости клубочковой фильтрации (например, эуфиллин и позитивные инотропные препараты).
- Комбинирование нескольких представителей мочегонных фармакологических лекарственных средств.
Комбинированное использование активных диуретикив. Считается, что все три наиболее часто используемых петлевых диуретика – урегит, лазикс (фуросемид) и буметанид — имеют высокую и примерно одинаковую диуретическую эффективность.
Хотя в современной терапии внутренних болезней человека и животных имеется огромное количество зарубежных и отечественных клинических исследований, согласно которым имеются рекомендации к использованию нового и наиболее мощного петлевого диуретика — торасемида, достаточный опыт по его использованию пока не накоплен.
Наиболее выгодной является комбинирование петлевых диуретиков с тиазидными
, благодаря которым происходит блокировка реабсорбции натрия на различных участках нефрона. Указанная комбинация клинически более оправдана, чем использование сочетания двух петлевых диуретиков, например фуросемида с урегитом, фуросемида с буфеноксом, фуросемида и торасемида. Очевидно, что комбинация двух препаратов из группы петлевых диуретиков может реализовать преодоление толерантности к продолжительному применению одного из них. Однако, тиазидные мочегонные препараты оказывают действие на дистальные отделы нефрона, соответственно комбинация лазикса (фуросемида) с гипотиазидом существенно расширит зону ингибиции реабсорбции натрия в канальцах. Кроме этого, указанная выше комбинация оказывает воздействие на два разных транспортера электролитов в канальцев на уровне апикальных клеток.
Наиболее популярной комбинацией мочегонных в мире является сочетание лазикса с метолазоном. Как ранее уже говорилось, метолазон является самый липофильным и долговременно действующим тиазидным диуретиком, который обеспечивает аддитивный эффект указанной комбинации, в частности при развитии поченой недостаточнсти. Однако и комбинация петлевого диуретика (фуросемида или торасемида) с гипотиазидом и, пожалуй, с индапамидом (пока, к сожалению данное мочегонное средство при хронической сердечной недостаточности не изучено) тоже может существенно повысить эффект дегидратационной терапии.
Можно заключить, что оптимальный принцип комбинированной терапии диуретиками при рефрактерной к терапии застойной сердечной недостаточности заключается в комбинации высоких доз (фуросемида) лазикса, который необходимо вводить внутривенно, с верошпироном и тиазидным диуретиком, а через 2 недели от начала терапии должен добавлятся к указанным выше препаратам ингибитор карбоангидразы (диакарб) на 3-4 суток.
Следует также отметить, что возникают такие ситуации, когда даже приведенные выше меры не всегда дают возможностьпреодолеть рефрактерность к дегидратационной терапии. В таких случаях следует использовать механическое удаление избытка жидкости из полостей тела (плевроцентез, перикардиоцентез и лапароцентез) или к методам экстракорпоральной дегидратации (гемодиализ либо изолированная ультрафильтрация).
Дегидратационная терапия является важнейшей составляющей успешной терапии пациентов с застойной сердечной недостаточностью. Стоит помнить, что в формировании отечного синдрома принимают участие сложные патогенетические нейрогуморальные механизмы и неправильная дегидратация может вызывать лишь развитие тяжелых побочных эффектов и рикошетную задержку ионов натрия и воды в организме. Применение диуретиков должно быть четко обоснованным
, обязательно комбинировать с препаратами, обеспечивающими нейрогормональную модуляцию, таких как антагонисты альдостерона и ингибиторы АПФ, быть только одним из звеньев рациональной терапии декомпенсированных больных с использованием индивидуального подхода в каждом конкретном случае.
^Наверх
Побочные эффекты
Применение препарата Фуросемид может обернуться следующими побочными действиями:
- Нарушения функций нервной системы, проявляющиеся головокружением, мышечной слабостью, головной болью, тетанией, апатией, адинамией, парестезиями, сонливостью, вялостью, слабостью, спутанностью сознания;
- Кровь и система кровообращения: апластическая анемия, гемолитическая анемия, эозинофелия, тромбоцитопения, агранулоцитз, лейкопения, снижение объема циркулирующей крови, тахикардия, аритмия, понижение артериального давления (в том числе и ортостатическая гипотензия), коллапс;
- Расстройства водно-солевого обмена, включая дегидратацию и, как следствие этого, повышение риска тромбоза/тромбоэмболии, гиповолемию, гипомагниемию, гипохлоремию, гипокалиемию, гипокальциемию, гипонатриемию, метаболический ацидоз;
- Пищеварительная система: раздражение и сухость слизистой оболочки ротовой полости, колики, анорексия, увеличение активности ферментов печени, печеночная энцефалопатия у пациентов с заболеванием печеночно-клеточной недостаточности, обострение панкреатита, холестатическая желтуха, запор и диарея, рвота, жажда, тошнота, снижение аппетита;
- Мочеполовая система: снижение потенции, интерстициальный нефрит, гематурия, олигурия, острая задержка мочи (у пациентов с гипертрофией предстательной железы);
- Реакции гиперчувствительности, включая эксфолиативный дерматит, крапивницу, пурпуру, некротизирующий ангиит, васкулит, мультиформную эритему, озноб, кожный зуд, фотосенсибилизацию, лихорадку, анафилактический шок;
- Прочие: буллезный пемфигоид, озноб, лихорадка.
При введении внутривенно: незаращение Боталова протока, нефролитиаза, нефрокальциноз у недоношенных детей, тромбофлебит.