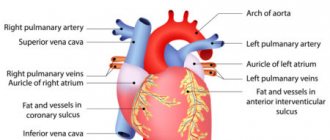
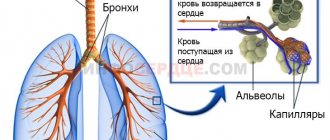
Большинство заболеваний протекает наиболее сложно и грозит самыми тяжёлыми последствиями, появляясь у детей.
Их организм ещё не получает нужной устойчивости к болезням, а выявление симптомов бывает осложнено.
Поэтому столь важно следить за состоянием ребёнка и внимательно относиться к любым тревожным сигналам. Далее в статье очень нужная и важная информация о том, каковы симптомы и лечение сердечной недостаточности у детей.
Причины развития и факторы риска
Причины заболевания почти не отличаются у детей разного возраста:
- врождённые пороки сердца;
- перенесённая травма, операция на сердце или тяжёлое инфекционное заболевание;
- миокардиты;
- заболевания лёгких, почек, ревматизм;
- прочие болезни сердца и сосудов.
Особенно велика вероятность заболевания в следующих случаях:
- ребёнок имеет плохую наследственность (имелись проблемы с сердцем у одного или обоих родителей);
- у малыша наблюдается ишемическая болезнь;
- чадо страдает хронической аритмией или гипертонией.
Классификация: степени заболевания
У детей и взрослых существует два этапа сердечной недостаточности – хронический и острый. Второй является осложнением и связан с резким усилением симптомов, при которых патологию уже невозможно не заметить.
Заболевание бывает диастолическим и систолическим.
В первом случае возникают проблемы с наполнением сердца кровью, во втором – со снижением его сократительной способности и недостаточным выбросом крови.
Также сердечная недостаточность подразделяется на левожелудочковую, или сердечно-лёгочную, при которой под ударом оказываются лёгкие, входящие в малый круг кровообращения, и правожелудочковую, которая затрагивает печень и почки. Кашель и затруднённое дыхание характерны для первого типа, отёки и проблемы с селезёнкой – для второго.
Выделяют четыре стадии заболевания:
- На первой симптомы остаются почти незаметными, физические нагрузки вызывают значительную усталость и одышку, ребёнок старается избегать активных игр.
- На второй стадии ускоряется сердцебиение, повышается темп дыхания при левожелудочковом типе либо печень начинает выпирать из-под нижнего ребра на несколько сантиметров.
- Третью стадию характеризуют ускоренный до полутора раз сердечный ритм, одышка, кашель и хрипы в лёгких либо выпирание печени вместе с заметным увеличением шейных вен.
- Наихудшие из симптомов четвёртой стадии – отёк лёгких или общая отёчность организма в зависимости от типа заболевания.
Возможные причины
Серьезные заболевания сердечно-сосудистой и дыхательной систем могут приводить к развитию сердечной недостаточности
На развитие данного заболевания может влиять множество факторов, которые могут отличаться в зависимости от возрастной принадлежности ребенка.
- У новорожденных и малышей первых месяцев жизни заболевание проявляется, как правило, впоследствии наличия врожденного порока сердца или миокардита, сопровождаемого сердечными сбоями, пневмонии или сепсиса.
- У малышей от года до трех лет может развиться недостаточность после перенесения миокардита подострой формы.
- К общим причинам, вызывающим данное заболевание, относят:
- генетическая предрасположенность;
- воспаление миокарда инфекционной природы, кардиты;
- перенесение тяжелой легочной патологии;
- серьезные приступы бронхиальной астмы;
- острая гипоксия;
- патологии органов дыхания;
- тяжелая аритмия;
- анемия;
- острый неврит;
- наличие нервно-мышечных патологий;
- патологический процесс в соединительной ткани;
- опухоль клапанного аппарата или находящаяся в области сердца;
- наличие васкулитов;
- порок сердца (врожденный или приобретенный);
- электролитная недостаточность;
- серьезная перегрузка сердечной мышцы в результате избыточной физической нагрузки;
- перенесенная травма грудной области;
- операция на сердечной мышце;
- наличие заболеваний почек или сосудов;
- постоянная гипертония;
- ишемическая болезнь сердца;
- последствие избыточной инфузионной терапии.
Признаки
Признаки, позволяющие выявить болезнь, зависят от возраста. Характерно, что на ранних стадиях выявить их, а тем более связать с сердечной недостаточностью, почти невозможно. Они не заметны со стороны и не отвлекают внимание ребёнка. Однако постепенно симптомы проявляются всё сильнее и становятся постоянным фактором, сильно снижающим качество жизни. У младенцев о заболевании говорят:
- беспокойство;
- плаксивость;
- неровное дыхание;
- потливость;
- быстрая потеря интереса к груди во время кормления;
- срыгивания;
- беспокойный сон.
Выявление болезни упрощается с возрастом. Привлекают внимание родителей:
- необычно низкая подвижность, проведение большого количества времени сидя или лёжа;
- одышка, не только появляющаяся при физической активности, но и со временем становящаяся постоянным спутником;
- кашель и хрипы;
- головокружения;
- болезненные ощущения за грудиной;
- бледность кожи;
- обмороки;
- синеватость губ либо пальцев;
- лёгкая утомляемость;
- потемнения в глазах, чёрные «мушки» перед ними;
- нарушения в работе желудка и кишечника, тошнота и рвота;
- возможны набухание шейных вен и отёчность нижней половины тела – признаки поздней стадии сердечной недостаточности.
Ряд этих симптомов в отдельности можно списать на проявление привычной простуды или иной болезни. Однако несколько признаков одновременно могут говорить в серьёзности ситуации, и при подозрении на сердечную недостаточность медлить нельзя.
У детей заболевание лечится исключительно в стационарных условиях, и чем быстрее врач обследует ребёнка, тем выше шансы успешного лечения без осложнений.
Появление тревожных сигналов: к какому врачу обратиться
Нередко родители обращаются к педиатру или ЛОРу из-за кашля и одышки, а настоящая причина проблем выявляется уже в кабинете врача.
Другим вариантом является самостоятельное выявление симптомов и обращение к педиатру.
В любом случае в итоге ребёнок должен попасть на приём к кардиологу, который подтверждает или исключает заболевание.
Заметить сердечную недостаточность можно и в ходе обследования другими специалистами при следующих способах диагностики:
- Мануальном обследование, или аускультации, когда врач ощупывает брюшную полость пациента. Этот способ позволяет выявить увеличение страдающих при болезни внутренних органов.
- Измерении артериального давления и частоты сердечного ритма.
- Рентгеноскопии грудной клетки, в ходе которой можно заметить слишком большой размер сердца или накопившуюся в лёгких жидкость.
- ЭКГ, ЭхоКГ или томографии.
- Сдаче анализа крови.
Диагностика: как распознать по отклонениям в результатах обследования
Уточнением диагноза, стадии сердечной недостаточности и назначением лечения занимается кардиолог. Необходимые методы обследования включают:
- ЭКГ;
- ЭхоКГ;
- томографию;
- рентгенографию грудной полости;
- анализ крови;
- суточное ношение допплер-монитора, снимающего кардиограмму и показывающего полную картину сердечных сокращений.
В результате врач определяет степень повреждений сердца, его увеличение в размере, состояние лёгких, почек и печени.
Смотрите видео, в котором о заболеваниях сердца расскажет детский врач-кардиолог:
Классификация патологии
Заболевание классифицируют следующим образом:
| Классификация | Форма | |
| По локализации | левожелудочковая | правожелудочковая |
| По форме протекания | острая | хроническая |
| По степени компенсированности | компенсированная | декомпенсированная |
Левожелудочковая сердечная недостаточность возникает на фоне инфаркта, ишемии мышцы сердца, стеноза аортального и митрального клапана. Подразумевает под собой застой крови в легочном циркулирующем круге.
Правожелудочковая недостаточность ˗ застой крови в большом циркулирующем круге. Предпосылкой для возникновения является левожелудочковая недостаточность, заболевания сердца, легких и их сосудов.
Хроническая форма характеризуется медленным развитием болезни, в то время как острая обладает выраженными симптомами и быстрым течением.
При компенсированной форме больной чувствует симптомы болезни при физической нагрузке и сразу после нее, а при декомпенсированной они беспокоят его даже в состоянии покоя.
Лечение
Эффективность и сроки избавления от болезни зависят от своевременности выявления проблемы. Обязательным спутником медикаментозной терапии является постельный режим, исключающий нагрузки на сердце.
Если потребовался вызов скорой помощи, покой нужно обеспечить, приведя ребёнка в полулежачее состояние, создав удобное место при помощи нескольких подушек и одеял. Грудничкам может потребоваться питание через зонд и введение успокоительного.
Терапия ведётся в следующих направлениях:
- Стимулирование способности сердечной мышцы к сокращению: для этого пациенту дают сердечные гликозиды (например, дигоксин).
Лекарство начинают вводить в виде внутривенных инъекций, со временем переходя на таблетки. - Снижение сердечных нагрузок: приём диуретиков (например, урегита) позволяет избавиться от отёков тела и внутренних органов.
- Ингибиторы АПФ действуют с первыми двумя группами препаратов, позволяя постепенно снижать их дозировки при сохранении высокого эффекта.
- Схожие функции выполняют бетаадреноблокаторы.
- В то же время проводят терапию сопутствующих заболеваний и лечат другие пострадавшие органы.
Весь курс лечения происходит в стационарных условиях. Излишне напоминать, что приём лекарств должен строго соответствовать указаниям лечащего врача и контролироваться им.
Хорошим дополнительным средством лечения (именно дополнительным!) является народная медицина.
Применение желтушника, лекарственной спаржи, витаминных настоев (из шиповника или рябины, к примеру) снабдят организм нужными для борьбы с болезнью питательными веществами.
Неотложная помощь при острой сердечно-сосудистой недостаточности
Острая сердечно-сосудистая недостаточность как самостоятельный синдром встречается редко. В большинстве случаев она развивается как сопутствующий синдром на фоне токсической или токсико-септической пневмонии, токсической диспепсии и других инфекционных заболеваниях.
За последние годы введено новое понятие — синдром малого выброса, обозначающее снижение сердечного выброса независимо от причины, вызвавшей его.
Сердечно-сосудистая недостаточность, наступившая в результате синдрома малого выброса, может быть обусловлена внезапно возникшими ухудшением сократительной способности миокарда; уменьшением объема крови; снижением сосудистого тонуса.
Наиболее частой причиной остро развившегося ухудшения сократительной способности миокарда в детском возрасте является паренхиматозный миокардит (сепсис, дифтерия, вирусная инфекция), врожденные пороки сердца в фазе адаптации, результат действия больших доз анестетика (фторотан, барбитураты), отравления некоторыми ядами, уремия. При этих заболеваниях и состояниях происходит повреждение паренхимы миокарда (некробиоз, некроз мышечных волокон, дистрофические изменения). Кроме того, развиваются полнокровие и отек стромы. В случаях остро развившегося падения сократительной способности миокарда сосудистая реакция может быть компенсаторной (вазоконстрикция), что в конечном итоге может привести к централизации кровообращения.
При внезапном уменьшении объема крови (острая кровопотеря, токсикоз с эксикозом) развивается синдром малого выброса вследствие венозного возврата.
Внезапное снижение сосудистого тонуса (анафилактическая реакция, анафилактический шок, обморочное состояние) приводит к перераспределению крови в сосудистом русле и резкому уменьшению венозного возврата.
Недостаточность кровообращения может развиваться и на фоне увеличенного ударного объема крови, при переливании неадекватного количества водно-солевых растворов, кровезаменителей и крови,
Клиника. Острая левожелудочковая недостаточность характеризуется одышкой, тахикардией, цианозом и циркуляторной гипоксией. Застой в малом круге кровообращения и повышение гидростатического давления в легочных венах приводят к гипоксии, развитию сердечной астмы и отеку легких, то есть к острой левожелудочковой недостаточности присоединяется острая дыхательная недостаточность (выпотевание жидкой части крови в альвеолы, нарушение вентиляции легких).
Лечение. Для улучшения сократительной способности миокарда назначают быстродействующие сердечные гликозиды (коргликон, строфантин). Вводят в 2—3 приема в течение 24—36 ч, кроме того, назначают кокарбоксилазу.
При отеке легких, сопровождающемся повышением артериального давления, сердечные гликозиды не показаны. В этом случае необходимо внутривенно вводить 5 % пентамин (от 0,5 до 1,5 мг/кг, что соответствует 0,1— 0,3 мл раствора, медленно на 40 % растворе глюкозы под контролем артериального давления) для увеличения объема сосудистого русла.
Свободную проходимость дыхательных путей (отсасывание слизи) можно обеспечить с помощью противопенной терапии (ингаляция кислорода, пропущенного через спирт, ингаляция 10% антифомсилана в течение 10— 15 мин). Применение пеногасителя необходимо в связи с тем что белок, проникший в альвеолы, вспенивает всю находящуюся там жидкость. Оксигенотерапию с парами спирта или пеногасителем следует применять длительное время. Ее проводят через носовые катетеры в положении больного полусидя. Необходимо уменьшить кровенаполнение сосудов легких наложением нетугих жгутов на ноги для задержки венозной крови. Кровопускание до 50—75 мл у детей старшего возраста производят редко, поскольку при этом удаляется большое количество эритроцитов.
Для уменьшения объема циркулирующей крови следует назначить 1 % раствор лазикса 10—40 мг внутримышечно или внутривенно. Оправдано назначение эуфиллина для улучшения кровообращения в легких.
С целью поддержания функции надпочечников показано внутримышечное или внутривенное введение преднизолона (15—30 мг).
Уменьшение проницаемости сосудов можно обеспечить введением препаратов кальция, аскорбиновой кислоты и рутина, а также противогистаминных препаратов: дипразина внутривенно или внутримышечно, димедрола, супрастина. Применение этих препаратов оправдано при гипоксическом возбуждении, т. к. они оказывают седативное действие. Назначать промедол опасно, поскольку это может вызвать блокаду дыхательного центра.
Обязательно проводят коррекцию кислотио-основного состояния. Назначают капельно внутривенно 10—20 % раствор глюкозы с 3 % раствором калия хлорида и инсулином. Внутривенно вводят также 10 % раствор альбумина или концентрированной плазмы.
В терминальной стадии отека легких больного переводят на управляемое дыхание и производят пункцию подключичной вены, через которую осуществляют инфузионную терапию и измеряют центральное венозное давление.
Острая левожелудочковая недостаточность сопровождается синдромом централизации кровообращения (вазоконстрикция периферических сосудов компенсаторного происхождения). В результате увеличивается периферическое сопротивление, что усиливает нагрузку на левый желудочек. При наличии синдрома централизации кровообращения нельзя вводить катехоламины. Для снятия спазма периферических сосудов используют целый ряд препаратов (см, «Нейротоксикоз»),
При острей правожелудочковой недостаточности для улучшения сократительной функции миокарда и разгрузки большого круга кровообращения следует назначить сердечные гликозиды, диуретические средства, эуфиллин, кокарбоксилазу, препараты калия.
При тотальной недостаточности необходимо применить весь вышеприведенный комплекс мероприятий.
Острая сосудистая недостаточность может клинически проявляться обмороком и коллапсом.
Обморок — это кратковременная потеря сознания, обусловленная острым малокровием головного мозга, возникшим вследствие психогенного или рефлекторного воздействия на регуляцию кровообращения. При обморочном состоянии необходимо уложить ребенка без подушки с приподнятыми ногами, дать доступ свежему воздуху, освободить шею и грудь от одежды. Лицо и грудь смочить холодной водой, поднести к носу тампон, смоченный раствором аммиака. Если эти мероприятия не эффективны, следует ввести подкожно один из препаратов: кофеин, эфедрин или кордиамин в возрастной дозировке.
Коллапс — это остро развивающееся нарушение кровообращения, первично проявляющееся расстройством экстракардиального кровообращения в результате поражения сосудодвигательного центра и вторично возникающей на этой основе сердечной недостаточности. Последнее связано с тем, что синдром малого выброса при коллапсе развивается вследствие недостаточного венозного возврата.
В основе коллапса лежит несоответствие (превышение) между объемом сосудистого русла и объемом циркулирующей крови из-за депонирования и выключения из циркуляции.
Наиболее надежным дифференциально-диагностическим критерием острой сердечной и острой сосудистой недостаточности служит исследование центрального венозного давления. Снижение его свидетельствует об уменьшении объема притекающей к сердцу крови, то есть сосудистой недостаточности, а повышение — о застое крови, то есть сердечной недостаточности (табл. 22).
Емкости сосудистого русла и ОЦК находятся в строгом соответствии. Гиповолемия может быть абсолютной (кровопотеря, эксикоз) или относительной за счет расширения сосудистого русла (шок). Компенсация гиповолемии происходит в результате выброса ранее депонированной крови, спазма периферических сосудов и развития синдрома централизации кровообращения. Благодаря спазму периферических сосудов, сосудов печени и почек обеспечивается достаточное кровоснабжение головного мозга и сердечной мышцы. Однако при продолжительном спазме сосудов печени и почек в дальнейшем может развиться почечная и печеночная недостаточность. Кроме того, известно, что кровь из артериол в венулы может поступать, минуя капилляр, по так называемому артерио-венозному шунту. Стенка последнего непроницаема для кислорода, в результате чего накапливаются недоокисленные продукты (бескислородный распад углеводов), и развивается метаболический ацидоз.
Нормализация нарушенного кровообращения невозможна без восстановления периферического кровообращения.
Для лечения острой сосудистой недостаточности необходимо следующее:
- восстановить объем циркулирующей крови посредством внутривенного вливания 5—10 % раствора альбумина (5—7 мл/кг), полиглюкина (5— 10 мл/кг), желатиноля {5—10 мл/кг), плазмы (5—10 мл/кг);
- нормализовать метаболизм клеток и кислотно-основное состояние.
При выраженной интоксикации для улучшения микроциркуляции и дезинтоксикации необходимо назначить низкомолекулярный гемодез, неокомпенсан (5—10 мл/кг), низкомолекулярный поливинол (10 мл/кг), 10 % альбумин (3—5 мл/кг).
Все эти коллоидные растворы следует вводить медленно капельно, не более 50—100 мл за 1 раз. Только после этого вводят глюкозо-солевые растворы;
- восстановить регуляцию сосудистого тонуса с учетом различных видов коллапса.
При симпатотоническом коллапсе противопоказано применение прессорных аминов (адреналина, норадреналина, мезатона), а также кордиамина и коразола, поскольку они усиливают имеющийся уже при этом виде коллапса спазм сосудов. Для снятия спазма периферических сосудов используют ряд препаратов (см. «Нейротоксикоз»), при паралитическом и ваготоннческом коллапсе показаны прессорные амины: 1 % раствор мезатона (0,1 мл на 1 год жизни), 0,2 % раствор норадреналина (0,1—0,3 мл в зависимости от возраста на 100—200 мл 5 % глюкозы, капельно внутривенно), адреналин, кордиамин, эфедрин, кофеин в возрастных дозировках.
Кроме этого, применяют подкожно стрихнин (0,1 % раствор 0,1—0,15 мл 1—2 раза в день). Он повышает тонус сосудодвигательного центра и суживает сосуды брюшной полости. Противопоказаниями к назначению прессорных аминов являются левожелудочковая недостаточность и гипертензия в малом круге кровообращения.
Вследствие вторично развивающейся сердечной недостаточности при коллаптоидном состоянии показано применение быстродействующих сердечных гликозидов: коргликона или строфантина, кокарбоксилазы и препаратов калия.
В комплексном лечении всех видов сосудистой недостаточности применяют глюкокортикоиды (преднизолон 1—2 мг/кг массы внутривенно на 20 % растворе глюкозы), оксигенотерапию и раствор натрия гидрокарбоната для борьбы с ацидозом.
Тяжелые формы нарушения ритма сердечной деятельности, возникающие вследствие резкого снижения кровотока по венечным сосудам, могут вызвать острую сердечную недостаточность, лечение которой, кроме вышеприведенного, должно включать и дополнительные мероприятия.
Наиболее тяжелые формы сердечной аритмии: приступ пароксизмальной тахикардии, мерцательная аритмия и приступы Морганьи—Эдемса— Стокса.
Мерцательная аритмия. В неотложной помощи нуждаются лица, страдающие тахиаритмической формой мерцательной аритмий. Последняя способствует развитию сердечной недостаточности гиподиастолического типа. Основными лекарственными средствами для купирования мерцательной аритмии являются препараты наперстянки. Чем больше частота желудочковых сокращений, тяжелее степень сердечной недостаточности и меньше давность мерцательной аритмии, тем быстрее необходимо проводить дигитализацию. В этих случаях обычно используют быстрый темп насыщения препаратами типа изоланид, дигоксин. При хронической мерцательной аритмии дигитализацию обычно проводят внутрь в умеренно быстром темпе насыщения. В данном случае препаратом выбора может явиться и дигитоксин. Независимо от способа насыщения, непосредственно после получения положительного терапевтического эффекта от гликозидов, переходят на длительное лечение этими препаратами в поддерживающих дозах.
Для ликвидации тахиаритмии одновременно с сердечными гликозидами применяют противоаритмические препараты. Их назначают на фоне предварительной дигитализации, что нивелирует отрицательное инотропное действие большинства противоаритмических средств. Среди противоаритмических препаратов при данном нарушении ритма наиболее эффективны β-адреноблокаторы. В экстренных случаях p-адреноблокаторы (индерал, тразикор) вводят внутривенно, затем внутрь.
Для купирования пароксизма мерцания применяют изоптин (см. «Пароксизмальная тахикардия»). Часто терапевтический эффект достигается одновременным назначением сердечных гликозидов, β-адреноблокаторов и изоптина.
Применение других противоаритмических средств зависит от индивидуальной чувствительности к тем или иным препаратам.
Неотложная помощь при синдроме Морганьи—Эдемса—Стокса должна быть направлена на улучшение предсердно-желудочковой проводимости и увеличение электроактивности водителя ритма второго порядка. В экстренных случаях вначале проводят внутривенную капельную инфузию симпато-миметических препаратов: изопреналина (норадреналина 1—2 мг) или алупента (10—20 мг на изотоническом растворе глюкозы). Скорость введения — 10—12 капель в 1 мин под контролем ЭКГ. Могут применяться также препараты с аналогичным действием (новодрин, изадрин, эфедрин и др.). Одновременно целесообразно проводить лечение 0,1 % раствором атропина сульфата.
Показано назначение больших доз кортикостероидов, например гидрокортизона (до 200 мг, затем по 100 мг 3—4 раза в день в течение 1 нед) или преднизолона (2—3 мг/кг). Они обладают противовоспалительным действием и устраняют электролитные нарушения в миокарде.
Кроме медикаментозных средств проводят непрямой массаж сердца, дыхание рот ко рту, кардиостимуляцию.
Пароксизмальная тахикардия. Приступ пароксизмальной тахикардии может явиться одной из причин острой гемодинамической недостаточности. Обычно он возникает внезапно и характеризуется значительным учащением сердечных сокращений. Наряду с этим наблюдается энергетическая недостаточность миокарда, снижается эффективность отдельных сердечных систол. Вначале падает ударный, а затем и минутный объем сердца. Нарушается кровоснабжение органов и тканей, замедляется скорость кровотока, нарастают явления гипоксемии и гипоксии. Ухудшается кровоснабжение и самого сердца, что усугубляет сдвиги метаболических процессов в миокарде. Затяжные и частые приступы снижают сократительную способность сердца, что влечет за собой развитие тотальной недостаточности кровообращения.
Возникновение пароксизмальной тахикардии у детей может быть обусловлено рядом причин как врожденного, так и приобретенного характера. К первым относятся пороки сердца, фиброэластоз эндокарда, врожденная патология проводящей системы сердца и др.
Во второй группе причин выделяют:
- нарушение регулирующего действия на сердце вегетативной нервной системы;
- возникновение очага повышенного возбуждения в проводящей системе сердца или в собственной ткани миокарда при воспалительных поражениях его различной этиологии, склерозе, некоторых эндокринных заболеваниях, лекарственных интоксикациях (сердечными гликозидами, симпатомиметическими средствами и др.);
- кардиотрофические изменения на фоне вирусных или инфекционных заболеваний;
- рефлекторное влияние при воспалительных поражениях других органов (желчного пузыря, мочевых путей, кариозных зубов).
В значительной степени прогноз пароксизмальной тахикардии зависит от длительности приступа. В связи с этим необходимо проводить комплекс мероприятий, способствующих максимально быстрому купированию пароксизма. Для снятия приступа следует использовать средства, воздействующие на патологический очаг в миокарде, нормализующие соотношение вегетативных влияний на сердце либо понижающие возбудимость миокарда.
Тактика лечения зависит прежде всего от уровня патологической импульсации. В зависимости от расположения очага гетеротопной импульсации различают суправентрикулярную и вентрикулярную формы пароксизмальной тахикардии. Так, в ряде случаев приступ удается прервать с помощью методов рефлекторного повышения тонуса блуждающего нерва. Однако следует помнить, что у детей до 3-летнего возраста, а также при желудочковой форме тахикардии они не эффективны.
У детей старше 3 лет, а также при суправентрикулярной форме пароксизмальной тахикардии, когда приступ связан с нейровегетативными расстройствами, можно вначале лечения применить метод рефлекторного повышения тонуса блуждающего нерва:
- рефлекс Ашнера, возникающий при надавливании на внутренний угол глазных яблок;
- рефлекс сонного синуса, который возникает при массаже области у места разветвления сонной артерии или при охлаждении области синуса, что достигается прикладыванием ваты, смоченной эфиром, в месте его проекции;
- рвотный рефлекс вызывается раздражением корня языка;
- прием Вальсальвы (натуживание).
Нарушение функции возбудимости сердца и пароксизмальная тахикардия, как правило, сопровождаются сдвигом ионных соотношений в миокарде в сторону внутриклеточной гипокалиемии. Назначение достаточных доз препаратов калия уменьшает возбудимость миокарда. Улучшению проницаемости клеточной мембраны для ионов калия во время приступа способствует поляризующая смесь (5—10 мл 10 % раствора глюкозы, необходимое количество инсулина и одного из препаратов калия — 3 % или 7,5 % раствор калия хлорида, панангин). Ее вводят внутривенно капельно под обязательным контролем ЭКГ. Действие смеси основано на способности инсулина ускорять процессы реполяризации клеточной мембраны и способствовать проникновению ионов калия внутрь клетки.
Внутривенное введение калия хлорида целесообразно сочетать с пероральной дачей препаратов. Так может быть использован 10 % раствор калия хлорида или ацетата по 1 чайной, десертной или столовой ложке (в зависимости от возраста) с интервалом в 2 ч.
Препарат оказывает раздражающее действие на слизистую оболочку желудка, поэтому его необходимо запивать фруктовыми соками.
Из таблетированных препаратов калия используют панангин (калия и магния аспарагинат) по 10 мг/кг или калия оротат в той же дозировке 3 раза в день.
К основным средствам лечения суправентрикулярной формы пароксизмальной тахикардии относятся сердечные гликозиды. Препараты этой группы обладают положительным инотропным действием, то есть способностью повышать сократительную функцию миокарда. При этом увеличивается ударный и минутный объемы сердца, улучшается коронарный кровоток, нормализуются обменные процессы в миокарде. После расчета полной дозы насыщения обычно используют быстрый тип дигитализации при внутривенном капельном введении препарата. В экстренных случаях отдают предпочтенне быстродействующим гликозидам с большим коэффициентом элиминации (0,05 % раствор строфантина, 0,06 % раствор коргликона или 0,02 % раствор изоланида). После купирования приступа необходимо продолжить прием гликозидов в поддерживающей дозе. При этом могут быть использованы препараты с выраженным хронотропным действием и умеренным коэффициентом элиминации (целанид, изоланид, ацедоксин, дигоксин или лантозид). Следует помнить, что чувствительность миокарда к сердечным гликозидам значительно варьирует. Так например, при острых миокардитах она повышена, поэтому лечение гликозидами необходимо проводить при тщательном клиническом и ЭКГ-контроле, а исходные дозы препаратов должны быть минимальными.
В силу повышения гликозидами электрической активности миокарда желудочков и вероятности возникновения мерцания желудочков при вентрикулярной форме пароксизмальной тахикардии их назначение должно быть обусловлено только симптомами быстро нарастающей недостаточности кровообращения., а также отсутствием эффекта от применения других противо-аритмических препаратов.
За последние годы для ликвидации пароксизмальных атак с успехом используют препараты, относящиеся к группе β-адреноблокаторов. Они обладают отрицательный — хронотропным действием, подавляют эктопические очаги возбуждения в предсердиях и желудочках, оказывают коронарорасширяющий и гипотензивный эффект. Препараты можно назначать парентерально и внутрь. Лечение следует проводить при обязательном ЭКГ-контроле и контроле артериального давления. Из препаратов этой группы может быть использован индерал (пропранолол) — в дозе от 0,5 до 2 мг/кг массы в сутки. В ряде случаев его применение может сопровождаться развитием нежелательных явлений, таких, как возникновение атриовентрикулярной блокады вплоть до полной гипотензии, бронхоспазма, усугубления нарастания недостаточности кровообращения. Более «мягким» β-адреноблокатором является тразикор. Он обладает основными (5-адреноблокирующими свойствами, однако отличается хорошей переносимостью, невысокой токсичностью, минимальными побочными действиями. Доза препарата для взрослых составляет 60—80 мг в сутки внутрь или внутривенно. Для детей ее подбирают строго индивидуально: для младшего возраста составляет 10 мг в сутки, после 3 лет — до 20 мг в сутки. При рецидивирующих формах пароксизмальной тахикардии с целью предупреждения приступа препарат в оптимальной дозе может применяться длительно — 3 и более месяцев.
Для снятия приступов может быть применен изоптин. Препарат обладает β-адреноблокирующим и Са-антагонистическим действием. Назначают внутривенно в дозах: новорожденным 0,3—0,4 мл; детям до 1 года — 0,8 мл; 3—5 лет —0,8—1,2 мл; 5—10 лет—1,2—1,6 мл; 10—14 лет—1,6—2,0 мл 0,25 % раствора. При рецидивирующих формах пароксизмальной тахикардии препарат применяют внутрь в течение 1,5-2 мес.
Применение аймалина — одного из алкалоидов раувольфии — основано на способности его оказывать адренолитический эффект. Препарат назначают внутривенно по 50 мг (2 мл 2,5 % раствора) на изотоническом растворе натрия хлорида или 5 % растворе глюкозы. Дозу препарата подбирают индивидуально под контролем ЭКГ. Вводят медленно в течение 3— 5 мин. При необходимости и при отсутствии побочных эффектов в течение дня первоначальная доза препарата может быть введена повторно. Аймалин вводят и внутримышечно с интервалом в 8 ч. Максимальная доза для взрослых составляет 150 мг. После достижения терапевтического эффекта следует продолжить прием препарата внутрь в дозе 50—150 мг/сут.
Противоаритмическое действие новокаинамида заключается в его способности понижать возбудимость миокарда, увеличивать время проведения импульса по проводниковой ткани сердца, подавлять эктопические очаги возбуждения в миокарде. Препарат назначают в ориентировочной дозе 0,2 мл/кг массы тела (10 % раствора). Растворяют в изотоническом растворе натрия хлорида или в 5 % растворе глюкозы. Вводят медленно капельно. При этом постоянно следят за артериальным давлением и функцией проводимости (по ЭКГ). При отсутствии эффекта можно повторно ввести препарат через 1—2 ч, несколько увеличив дозу. В последующем для закрепления терапевтического эффекта и с целью предупреждения повторных пароксизмов препарат можно вводить внутримышечно или внутрь.
При желудочковой форме пароксизмальной тахикардии внутривенно струйно (медленно!) или капельно может быть применен лидокаин в виде 1 % или 2 % раствора. Средняя суточная доза препарата составляет 50— 100 мг. При необходимости под контролем ЭКГ ее увеличивают до 200 мг.
Для купирования вентрикулярного пароксизма можно применять кордарон, который обладает противоангинозным и противоаритмическим действием. Последнее связано со способностью препарата вызывать частичную блокаду α- и β-рецепторов. Отличительной особенностью препарата является его незначительный кардиодепрессивный эффект. Препарат во время приступа вводят внутривенно струйно в дозе 5 мг/кг массы тела. Скорость введения — от 30 с до 3 мин. При необходимости можно вводить внутривенно капельно на изотоническом растворе глюкозы. В последующем для профилактики вторичных приступов аритмии кордарон используют парентерально в течение 4—5 дней, затем в виде таблеток в течение 2—3 нед.
Наряду с вышеизложенными противоаритмическими средствами во время приступа показано внутривенное введение кокарбоксилазы (50— 100 мг). Последняя участвует в декарбоксилировании пировиноградной и альфа-кетоглутаровой кислот, накопление которых в избытке может обусловить возникновение очага повышенного возбуждения в миокарде и спровоцировать пароксизмальную атаку.
В комплекс терапии необходимо включать аскорбиновую кислоту, седативные, снотворные, при необходимости — противовоспалительные препараты, диуретические средства.
Все противоаритмические препараты являются методом выбора и могут быть использованы у детей с самого раннего возраста. При отсутствии терапевтического эффекта применяют электроимпульсную терапию (табл. 23).
Диета и образ жизни
Какая диета при сердечной недостаточности должна быть у ребенка? Диета является одним из важнейших факторов реабилитации и должна соответствовать рекомендациям врача после выписки.
Нужно есть много свежих фруктов и молочных продуктов. Пища должна содержать значительное количество калия и небольшой объём соли, дабы избегать отёчности. Рекомендуется пищу солить не на этапе готовки, а во время подачи на стол.
Физические нагрузки должны соответствовать состоянию ребёнка.
Имевшим сердечную недостаточность первой степени показаны аэробные нагрузки, прогулки (пешие летом и лыжные зимой).
Обычно они освобождаются от занятий физкультурой или переводятся в особую группу.
После заболевания второй степени к быстрой ходьбе и бегу нужно относиться очень аккуратно, а после третьей предпочтительны прогулки в сидячем положении.
В любом случае стоит подчеркнуть необходимость свежего воздуха и пребывания на улице от 2 часов в день.
Причины возникновения сердечной недостаточности у детей в более старшем возрасте
Дилатационная кардиомиопатия
Если возникают симптомы, свидетельствующие о кардиальной недостаточности у ребенка старшего возраста, причиной ее развития может стать:
- перенесенная ревматическая атака,
- кардиомиопатии,
- гипертензия в малом круге, развивающаяся на фоне декомпенсации легочной патологии (бронхиальной астмы, хронических обструкциях) или пневмонии, туберкулеза,
- инфекционный эндокардит,
- миокардиты,
- нарушения сердечного ритма.
Меры профилактики
Никогда не столкнуться с сердечной недостаточностью у своих детей (или застраховаться от возвращения болезни) помогут меры профилактики. Соблюдать их несложно, однако это поможет сделать жизнь ребёнка здоровой, а его самочувствие – стабильно замечательным:
- Физическая активность. Даже умеренные занятия спортом (пешая дорога до школы или подъём по лестнице вместо лифта) значительно снижают риски сердечной недостаточности.
- Правильное питание. Исключение избытка соли, пряностей и жирных продуктов вкупе с достаточным количеством минералов, витаминов и аминокислот – ключ к здоровью на многие годы.
- Контроль массы тела. Зачастую родители делают отпрыскам медвежью услугу, следя, чтобы они всегда были сытыми.
Стоит прислушиваться к ребёнку, когда он заявляет о сытости, и не приучать к чрезмерному количеству жирной пищи, выпечки и сладостей. - Отдых. Количество учебных заданий и дополнительных кружков нужно соизмерять с возможностями детей. Также не стоит позволять им привыкнуть жертвовать сном в пользу компьютерных игр.
- Сильным фактором риска оказывается стресс, поэтому исключение нервных ситуаций положительно скажется на здоровье отпрыска.
Каковы же прогнозы при лечении сердечной недостаточности у детей? В большинстве случаев своевременное врачебное вмешательство и точное следование рекомендациям докторов способны эффективно избавлять от симптомов заболевания.
Дети, перенёсшие его, способны полностью вернуться к жизни без оглядки на проблемы с сердцем и с надеждой смотреть в счастливое будущее.
И в завершение еще много полезной информации о сердечно-сосудистой недостаточности (острой и хронической) и других заболеваниях сердца у детей:
Причины возникновения сердечной недостаточности в раннем детском возрасте
Хронический алкоголизм женщины
Сердечная недостаточность — это состояние кардиальной мышцы, при котором она должным образом не способна сокращаться и выбрасывать нужное организму количество крови, следствием чего являются застойные явления крови в кругах кровообращение, обеднение тканей и клеток кислородом и расстройства гемодинамики.
Сердечная недостаточность у детей может возникать как у новорожденных и детей раннего возраста, так и у более старших детей. У грудничков и детей первых лет жизни симптомы сердечной недостаточности в основном развиваются по причине врожденных пороков сердца. Факторами риска возникновения пороков еще внутриутробно у малышей являются следующие: генетическая предрасположенность, прием лекарств матерью во время беременности, хронический алкоголизм женщины, заболевания матери (эндокринные нарушения, системные болезни, сахарный диабет), а также перенесенная на ранних сроках вирусная инфекция.
Тяжелые кардиальные врожденные пороки (транспозиция магистральных сосудов, атрезия клапанов, стенозы магистральных сосудов) могут сразу после рождения вызывать клинику острой сердечной недостаточности у детей: нарастает цианоз кожных покровов, одышка, усиливается беспокойство, возбуждение, возможны судороги и потеря сознания. Без экстренного хирургического вмешательства в таких случаях развившаяся острая сердечная недостаточность может привести к летальному исходу.
Сердечная недостаточность
При врожденных пороках менее гемодинамически значимых, клиническое течение сердечной недостаточности у ребенка может протекать по следующему сценарию:
- Стадия адаптации. Организм малыша приспосабливается к нарушениям кровообращения из-за патологических особенностей в развитии сердца и сосудов.
- Компенсаторная стадия. Если стадия адаптации успешно пройдена, может наступить стадия мнимого благополучия: к 2-3 годам малыша его состояние якобы улучшается. На самом деле уменьшение клинических проявлений сердечной недостаточности происходит из-за увеличившегося в объеме сердца, т.к. ему приходилось испытывать слишком сильную нагрузку. И миокард, как и любая мышца, гипертрофировался.
- Терминальная стадия. Наступает вслед за стадией компенсации, поскольку любые компенсаторные возможности не безграничны. Гипертрофические изменения миокарда ребенка сменяются дистрофическими, развивается кардиосклероз, понижается ток крови по коронарным артериям. Состояние маленького пациента резко ухудшается, наступает декомпенсация сердечной деятельности, хроническая сердечная недостаточность переходит в острую. Без оказания специализированной медицинской помощи декомпенсация сердечной недостаточности опасна своими осложнениями: отеком легких, кардиогенным шоком, тяжелыми аритмиями, которые могут стать угрозой для жизни малыша.