0
Автор статьи: Марина Дмитриевна
2017.06.02
140
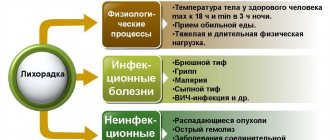
Инфаркт
Об инфаркте миокарда слышал практически каждый. Но мало кто знает, что к его симптомам относится не только боль в сердце. Проявления инфаркта миокарда могут почти в точности совпадать с обыкновенной простудой. Именно поэтому есть риск ошибиться с диагнозом и допустить смертельную ошибку. Чтобы этого избежать, стоит помнить – температура тела при инфаркте тоже может подниматься.
Может ли быть жар в предынфарктном и остром периоде?
Незадолго до инфаркта у человека ослабевает иммунная защита из-за сбоев в гемодинамике, что приводит к попаданию инфекции в организм. Вялотекущее состояние может сохраняться в течение нескольких недель или месяцев.
Признаки простуды иногда проявляются на фоне проблем с легочной вентиляцией в предынфарктном состоянии. Человек чувствует першение в горле и постоянно кашляет. Характерны процессу кратковременные подъемы температуры.
Для острой фазы инфаркта характерна клиническая картина сердечной недостаточности и высокая температура тела вплоть до 39º, связанная с развитием воспалительного процесса. Он призван изолировать участки сердца, подвергшиеся омертвлению, от здоровых тканей. Данная стадия иногда напоминает лихорадку по своим проявлениям и часто провоцирует осложнения.
Второй причиной жара являются продукты разложения некротических тканей. Они всасываются в кровь, вызывая лихорадку и увеличение уровня лейкоцитов, среди которых доминируют нейтрофилы.
Они представляют собой клетки, поедающие продукты разложения. Организм реагирует на них развитием воспаления. В анализах крови проявляется процесс возрастанием СОЭ и сдвигом крови влево.
Признаки лихорадки возникают в острой фазе болезни на 2 день. Сколько она будет держаться, зависит от реакции организма на патологический процесс, наличия прочих заболеваний сердечно-сосудистой системы и размера омертвевшего участка.
Причины повышения температуры в предынфарктном периоде
При предынфарктном состоянии постепенно нарушается кровоснабжение, организм слабеет и становится уязвимым, легко воспринимающим инфекции. В этот период запросто можно простудиться. Затруднённая лёгочная вентиляция также вызывает признаки, похожие на начало простудного инфекционно-вирусного заболевания. Лёгкое горловое першение, желание откашляться очень характерно. Вот тогда первоначально наблюдается небольшой подъём температуры тела, который обычно быстро проходит. Однако вялотекущее состояние перед инфарктом часто напоминает простуду с температурными изменениями. Оно может продлиться несколько месяцев, что уже должно настораживать.
Особенности проявление жара из-за воспаления
Некротические изменения при инфаркте поражают миокард и постепенно достигают эндокарда, представляющего внутренний слой сердечной мышцы. Проявляется процесс воспалением и пристеночным тромбоэндокардитом (образованием тромбов в полостях сердца), что обусловливает жар у больного.
Лихорадочное состояние может быть следствием прочих осложнений, возникающих на фоне инфаркта:
- Для экссудативного эндокардита свойственно развитие воспаления перикардиальных листков. В полости перикарда начинает скапливаться выпот из-за сбоев при всасывании, что приводит к проявлению жара у больного.
- При фибринозном перикардите температура первоначально возрастает из-за процесса некроза тканей на фоне лейкоцитоза.
Что вызывает гипертермию (причины)?
Тяжелое развитие инфаркта миокарда влияет на выработку лейкоцитов. Это может привести до лейкопении (процент выработки лейкоцитов резко снижается). Такие процессы наблюдаются у пациентов пожилого возраста. Скорость оседания эритроцитов повышается, что приводит до лихорадочного состояния.
Причинами таких изменений является следующее:
- инфекционные процессы при поражении сердца и артерий;
- снижение тонуса сердечной мышцы;
- анемия;
- тканевые воспаления и их разрушение.
Причины изменения температуры
Температура тела при инфаркте может меняться в зависимости от его формы и реакции организма. Для патологического процесса, перешедшего с острейшей стадии в острую, характерно понижение сосудистого тонуса и давления, что обусловлено уменьшением количества поступающей венозной крови к сердечной мышце. Постепенно развивается гипоксия (голодание) головного мозга. Из-за нее возникают дисфункции внутренних органов и неврологическая симптоматика. Подобное состояние называется коллапсом сердца. Если не проявляются прочие осложнения, то температура будет нормальной или даже низкой.
При обширном инфаркте и его тяжелой переносимости организмом уменьшается синтез лейкоцитов. Проблема касается больных преклонного возраста. В несколько раз чаще она встречается у женщин. На фоне развития патологических изменений увеличивается СОЭ, на что организм реагирует стойким повышением температуры. Причины у данного явления следующие:
- развитие инфекции;
- анемия;
- серьезное поражение тканевых структур;
- миомаляция;
- перифокальное воспаление.
О наличии инфекции можно говорить при развитии лихорадочного состояния. Для него свойственна высокая температура после инфаркта, сохраняющаяся более 1-2 недель.
Инфаркт миокарда
Инфаркт миокарда – одна из клинических форм ИБС, которая сопровождается развитием ишемического некроза миокарда вследствие нарушения кровообращения этого участка. Согласно статистике, данное заболевание чаще всего развивается у лиц мужского пола (у женщин в два раза реже) в возрастном промежутке от сорока до шестидесяти лет. Риск смерти при инфаркте миокарда особенно высок на протяжении двух первых часов от его начала
Инфаркт миокарда – причины
В большинстве случаев инфаркту миокарда подвержены люди, ведущие недостаточно активный образ жизни на фоне психоэмоциональных перегрузок. Однако малоподвижный образ жизни не является определяющим фактором развития данного заболевания и инфаркт может неожиданно сразить даже молодых людей с хорошей физической подготовкой. К основным причинам, способствующим развитию инфаркта миокарда относят: вредные привычки (курение, употребление алкоголя), гипертоническую болезнь, недостаточную двигательную активность, переизбыток в употребляемой пище животных жиров, неправильное питание, переедание, ожирение. У физически активных людей вероятность развития инфаркта в несколько раз меньше, чем у ведущих в силу определенных причин малоподвижный образ жизни.
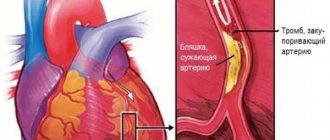
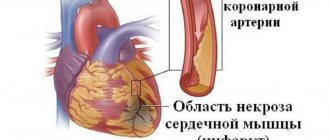
Сердце – мускулистый мешок, работающий как насос и перегоняющий через себя кровь. Снабжение самой сердечной мышцы кислородом происходит через подходящие к ней снаружи кровеносные сосуды. По каким-либо причинам часть этих сосудов закупоривается атеросклеротическими бляшками, вследствие чего не может пропускать необходимые объемы крови. Развивается ишемическая болезнь сердца (ИБС). Инфаркт миокарда развивается вследствие внезапной полной остановки кровоснабжения части сердечной мышцы из-за происходящей закупорки коронарной артерии. Чаще всего к этому приводит развившийся тромб на атеросклеротической бляшке, гораздо реже – спазм коронарной артерии. Лишенный питания участок сердечной мышцы погибает. Инфаркт – мертвая ткань (лат.)
Инфаркт миокарда – симптомы
Основным типичным симптомом данного заболевания является интенсивная боль в области сердца и за грудиной. Боль возникает неожиданно, в кратчайшие сроки достигая большой выраженности и «отдавая» в межлопаточное пространство, левую лопатку, нижнюю челюсть и левую руку. В отличие от боли наблюдаемой при стенокардии, болевые ощущения при инфаркте миокарда гораздо более интенсивные и не проходят после приема нитроглицерина (иногда не устраняются даже инъекциями морфина). У таких больных необходимо учитывать наличие ИБС в течении болезни, а также смещение боли в левую руку, нижнюю челюсть и шею. Помимо этого у лиц пожилого возраста данное заболевание может проявляться в виде одышки и потери сознания.
У 50% больных предвестниками возникновения инфаркта являются измененные по интенсивности и частоте приступы стенокардии. Они становятся более упорными, возникают гораздо чаще уже при незначительном физическом напряжении (иногда могут возникать даже в состоянии покоя), продолжаются дольше, а в их промежутках в области сердца остается чувство давления или тупая боль. Иногда инфаркту могут предшествовать не болевые ощущения, а головокружение и проявление общей слабости.
У 15% больных приступ боли продолжается не более одного часа, у 40% больных от двух до двенадцати часов, у 45% больных – порядка одних суток.
У некоторых больных инфаркт миокарда сопровождают развивающиеся внезапно шок и коллапс. Больной бледнеет, чувствует головокружение и резкую слабость, покрывается потом, может наступить кратковременная потеря сознания, тошнота, рвота, понос (редко). Больного преследует ощущение сильной жажды. Кожа становится влажной, постепенно принимая пепельно-серый оттенок, а кончик носа и конечности холодными, резко падает артериальное давление (иногда может вообще не определяться). Пульс на лучевой артерии не прощупывается совсем или очень слабого напряжения. Во время коллапса число сердечных сокращений может быть слегка уменьшенным, немного увеличенным или нормальным (чаще наблюдается тахикардия), температура тела слегка повышена. Если коллапс и шоковое состояние продолжаются на протяжении многих часов и даже суток, прогноз нормального исхода значительно ухудшается. При инфаркте миокарда могут наблюдаться серьезные нарушения со стороны ЖКТ – парез кишечника, боли в подложечной области, тошнота и рвота. Не менее серьезные нарушения могут наблюдаться со стороны ЦНС – обморочное состояние, кратковременная потеря сознания, общая слабость, трудно устранимая упорная икота. При инфаркте миокарда могут развиться серьезные нарушения мозгового кровообращения, проявляющиеся парезами, судорогами, коматозным состоянием, нарушением речи.
Помимо вышеописанной специфической симптоматики у больных могут наблюдаться общие симптомы: в крови повышается количество эритроцитов и наблюдаются другие биохимические изменения, появляется лихорадка, температура тела не превышает порог в 38*С
Клинические формы инфаркта миокарда :
— Астматическая форма (заболевание начинается приступом сердечной астмы)
— Ангинозная форма (инфаркт начинается с болевых приступов в области сердца и за грудиной)
— Абдоминальная форма (начинается с диспептических явлений и болей в верхнем отделе живота)
— Коллаптоидная форма (болезни предшествует коллапс)
— Церебральная форма (болезнь начинается с очаговой неврологической симптоматики)
— Смешанная форма
— Безболевая форма (начало инфаркта миокарда скрытое)
Атипичные формы инфаркта миокарда
Помимо характерной для инфаркта раздирающей резкой боли за грудиной, различают несколько форм инфаркта, никак себя не проявляющих, или маскирующихся под другие различные заболевания внутренних органов.
Безболевая форма инфаркта. Данная форма проявляется ощущением дискомфорта в грудной клетке, выраженным потоотделением, ухудшением настроения и сна. Данная форма инфаркта чаще всего встречается в старческом и пожилом возрасте, особенно при сопутствующем сахарном диабете.
Астматическая форма инфаркта миокарда. Данный вид инфаркта своими проявлениями очень схож на приступ бронхиальной астмы и проявляется чувством заложенности в грудной клетке и сухим надсадным кашлем.
Гастритическая форма инфаркта миокарда. По своей симптоматике очень напоминает обострение гастрита и характеризуется выраженной болью в надчревной области. При пальпации отмечается напряженность и болезненность мышц передней брюшной стенки. При гастритическом варианте чаще всего поражаются прилежащие к диафрагме нижние отделы миокарда левого желудочка
Диагностика инфаркта миокарда
Диагноз устанавливают основываясь на клинической оценке общего состояния больного и после дифференциальной диагностики с такими заболеваниями как: острый перикардит, расслаивающая аневризма аорты, эмболия легочной артерии и спонтанный пневмоторакс. Одним из ведущих диагностических методов является электрокардиографическое исследование (ЭКГ), на основании данных которого можно судить о локализации и обширности повреждения миокарда и давности развившегося процесса. Для инфаркта характерным является изменение лабораторных показателей крови: увеличивается уровень кардиоспецифических маркеров – кардиомиоцитов
Инфаркт миокарда – лечение
Основной целью лечения больного острым инфарктом миокарда является как можно более быстрое возобновление и дальнейшее поддержание кровообращения к пораженной области сердечной мышцы. Для этого применяются следующие лекарственные средства:
— Ацетилсалициловая кислота (аспирин) – вследствие угнетения тромбоцитов предотвращается образование тромбов
— Прасугрел, Тиклопидин, Клопидогрел (Плавикс) – также предотвращают образование тромба, однако действуют гораздо мощнее аспирина
— Бивалирудин, Фраксипарин, Ловенокс, Гепарин – антикоагулянты, препятствующие образованию и распространению тромбов и действующие на свертываемость крови
— Ретеплаза, Алтеплаза, Стрептокиназа – мощные препараты тромболитики, способные растворить уже сформировавшийся тромб
Все вышеперечисленные препараты применяются комбинированно и жизненно необходимы для успешного лечения инфаркта миокарда.
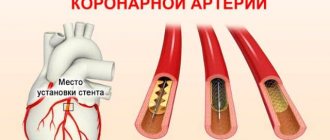
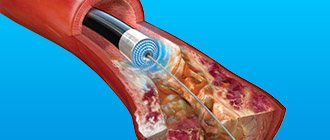
Наилучшим современным методом восстановления кровотока в коронарной артерии является немедленная ангиопластика коронарной артерии с последующей установкой коронарного стента. В случае если по каким-либо причинам ангиопластика не может быть проведена на протяжении первого часа инфаркта – предпочтительным является применение тромболитических препаратов.
В случае, если все вышеописанные меры невозможны или не помогают, единственным средством для восстановления кровообращения (спасения миокарда) является срочное проведение аорто-коронарного шунтирования.
Наиболее критическими являются первые сутки заболевания. Дальнейший прогноз напрямую зависит от степени поражения сердечной мышцы, своевременности принятых мер и наличия сопутствующих сердечно – сосудистых заболеваний.
Еще статьи по данной теме:
Клиническая картина
Показатели температуры могут меняться в зависимости от особенностей организма больного и стадии болезни:
- В первые дни с момента приступа больной испытывает жар ближе ко сну. Иногда он проявляется через пару часов после прекращения острой боли из-за нервно-рефлекторной реакции.
- Ближе к третьему дню наблюдается температурный рост вплоть до 38º. Он характерен большинству пациентов и сохраняется фактически до окончания острой фазы.
- Жар из-за воспалительного процесса не превышает 38º и держится в течение 3-5 дней.
- Обширному инфаркту свойственна высокая температура на протяжении 1-2 недель.
- Жар, не спадающий в течение 14 дней и более, свидетельствует о переходе болезни в осложненную форму.
- Повышение показателей вплоть до 39-40º является частым признаком присоединения к инфаркту прочих болезней (пневмонии, пиелонефрита).
На температурную реакцию влияет возраст пациента. У молодых людей жар более выражен, а в пожилом возрасте показатели могут оставаться в рамках нормы.
При развитии кардиогенного шока температура падает на фоне снижения сократительной функции и нарушения питания миокарда.
Повышение температуры при болезнях сердца: причины, симптомы, лечение
Не только высокая, но и постоянная субфебрильная температура может стать причиной осложнений у людей с заболеваниями кардиологической сферы.
Что же делать при ее повышении и как предотвратить опасные проблемы со здоровьем? Итак, сегодня стоит рассказать вам про резкое повышение и понижение температуры тела без симптомов у взрослого человека и ребенка, связанное с проблемами кардиологического характера.
Чем опасно такое явление
Пациенты с сердечными болезнями постоянно страдают от самых разных симптомов. Высокая температура тела и лихорадочное состояние могут быть спровоцированы разными факторами, но при кардиологических проблемах даже недолгое ее повышение негативно влияет на сердце. Происходит увеличение числа сокращений (иногда в 2 раза!), сердце переносит чрезмерные нагрузки.
Этот видеосюжет расскажет про внезапное повышение температуры без симптомов:
Разновидности признака
Повышение температуры подразделяют по категориям:
- очень высокая (более 39 C);
- повышенная умеренно (37-38 C);
- субфебрильная.
Про признаки процесса повышения температуры тела расскажем ниже.
Народные средства
Рецептов из нетрадиционной медицины, которые обладают жаропонижающим действием, достаточно. Вместе с назначенными лекарствами еще стоит применять отвары, направленные на укрепление мышцы и на снижение воспаления (из шиповника, боярышника). По поводу применения каждого рецепта лучше проконсультироваться с врачом.
Помочь при сердечной патологии, провоцирующей повышение температуры, могут следующие рецепты:
- Обильное питье включает в себя не только воду, но и, например, морсы. Особое внимание обратить нужно на отвары и морсы из клюквы, брусники, облепихи, смородины.
- Отвар можно готовить из яснотки, листьев бузины и крапивы. Шиповник, рябина и липовый чай тоже имеют жаропонижающие свойства.
- Мед (0,5 ст.) смешивают с прополисом и раздавленным чесноком (по 1 ч. л.). Принимают в день по 4-5 ложек.
- Сок лимона размешивают в воде и добавляют мед. Настаивают средство 20 минут и выпивают. Повторять прием можно до 4 раз в день.
- Для снятия жара на лоб накладывают картофельный компресс. Кашицу из сырой картофелины смешивают с яблочным уксусом (1 ст. л.), прикладывают ко лбу (в марле). При необходимости компресс периодически меняют.
Среди народных средств при температуре отказаться нужно от рецептов, имеющих в составе родиолу розовую, зверобой. И, конечно же, самолечение может быть опасно, поэтому пренебрегать квалифицированной помощью не рекомендуется.
Про народные средства и способы, помогающие понизить температуру, расскажет данное видео:
Источник: https://gidmed.com/kardiologiya/simptomy-kard/povyshenie-i-ponizhenie-temperatury.html
Диагностика инфаркта при гиперемии
Жар при инфаркте миокарда позволяет врачу заподозрить развитие новых некротических очагов, так как ему сопутствуют изменения состава крови:
- Снижение концентрации зернистых эозинофилов (одной из разновидностей эритроцитов) происходит в первые дни после инфаркта. Их уменьшение связано со скоплением продуктов распада некротических тканей.
- Увеличение СОЭ (скорости оседания эритроцитов) обнаруживается на 3 день. Своего пика оно достигнет к 10 дню. На нормализацию уровня СОЭ уйдет примерно 1 месяц. Особо важен данный признак при дифференцировании со стенокардией. Она не проявляется повышением скорости оседания эритроцитов и высокой температурой.
- Рост активности КФК (креатинфосфокиназы) воспринимается в качестве маркера инфаркта. Он достигает своего максимума ко второму дню. Причина повышения фермента заключается в омертвлении сердечных тканей и попадании в кровь продуктов распада. При болезнях печени, легких и стенокардии его уровень не изменяется.
- Возрастает активность ферментов печени (трансаминазы). В норму они приходят спустя неделю.
«Немая» форма инфаркта, часто проявляющаяся у представительниц женского пола, страдающих от сахарного диабета, может не проявлять себя. Жар, возникший на 2 день, станет единственным симптомом, свидетельствующим об интоксикации продуктами распада тканей, повергшихся некротическим изменениям.
Какой механизм лежит в основе гипертермии
В ответ на образовавшийся некротический очаг в организме развивается воспалительный процесс. Это универсальная защитная реакция, призванная устранить травмирующий фактор и восстановить поврежденную ткань. Причиной развития воспаления служат продукты метаболизма, изменившие собственные свойства в результате некроза, кровоизлияния или тромбоза.
Любой воспалительный процесс в организме сопровождается повышением температуры под влиянием пирогенов (биологических соединений, способных влиять на центр терморегуляции).
В случае неосложненного инфаркта лихорадка имеет неинфекционный характер. К омертвевшему участку мигрируют нейтрофильные лейкоциты, макрофаги и мононуклеары для ограничения очага воспаления и поглощения продуктов распада тканей.
Лейкоциты продуцируют пирогенные вещества, которые вызывают повышение температуры: интерлейкины, интерфероны, фактор некроза опухолей.
Высвобождаясь в кровь, лейкопирогены провоцируют:
- быстрое повышение температуры тела;
- ускорение пульса;
- повышение потоотделения;
- головную боль.
Возникновение лихорадки возможно также вследствие осложнений.
На 5-7 сутки от начала заболевания появляется гипостатическая пневмония. Ее причины:
- уменьшение кровоснабжения легких;
- ухудшение их вентиляции;
- вынужденная гиподинамия;
- наличие условно-патогенной микрофлоры, внутрибольничных инфекций;
- нарушение правил ухода за больным в условиях интенсивной терапии;
- снижение общей сопротивляемости организма.
В дополнение к повышению температуры у пациента наблюдается кашель, одышка, общая слабость, клинически – уменьшение количества кислорода в крови, нейтрофильный лейкоцитоз, очаги затемнения на рентгенограмме. В случае пневмонии лихорадка имеет инфекционный характер и требует терапии антибиотиками.
В отдаленном периоде лихорадку вызывает развитие пристеночного тромбоэндокардита и постинфарктного синдрома (Дресслера).
Пристеночный тромбоэндокардит развивается на 3-4 неделе у больных, перенесших обширный трансмуральный или субэндокардиальный инфаркт миокарда. Мелкие оторвавшиеся тромбы, попадая в системный кровоток, вызывают закупорку сосудов мозга, почек, кишечника, что может сопровождаться лихорадкой.
Синдром Дресслера развивается на 3-6 неделе заболевания. В основе процесса лежит реакция гиперчувствительности замедленного типа. Образованные с аутоантителами циркулирующие иммунные комплексы оседают на серозных оболочках, вызывая их воспаление.
Клинические признаки:
- Лихорадка до 39-400С.
- Полисерозит (пневмонит, плеврит, перикардит, синовит крупных суставов).
- Болезненность при пальпации грудинно-реберных и грудинно-ключичных сочленений.
- Ускорение СОЭ, эозинофилия, лейкоцитоз.
- Редко – гемморагический васкулит, поражение почек.
В редких случаях возможно повышение температуры тела одновременно с началом сердечного приступа. Это объясняется выбросом в кровь большого количества адреналина и психогенной стимуляцией центра терморегуляции. Также временная лихорадка сопровождает реперфузию миокарда после проведения балонной ангиопластики, стентирования коронарных сосудов.
Температурная реакция на прочих стадиях инфаркта
Больной, находящийся в подострой стадии развития болезни, испытывает облегчение состояния. Болевой сидром проходит, а температура тела становится нормальной. Пациента выписывают для прохождения периода реабилитации в домашних условиях, но под контролем лечащего врача.
Затяжная форма рецидивирующего инфаркта проявляется из-за повторного попадания инфекции в организм. Вина лежит на незавершенном процессе распада тканей пораженного участка миокарда и медленном рубцевании. Температура может повыситься даже спустя 2-3 месяца с момента первого проявления болезни. Зачастую проблема касается больных преклонного возраста или людей с запущенным атеросклерозом. Некротические изменения задевают не только пораженные первым приступом ткани, но и находящиеся рядом.
Народные средства и советы
Чтобы устранить неприятный симптом, можно воспользоваться такими народными рецептами:
- Ягодный чай от повышенной температуры. Понадобятся ягоды клюквы, малины, клубники. В ёмкость засыпать промытый сбор. Залить кипятком на 20 минут. Процедить и пить в теплом виде с добавлением 1 столовой ложки мёда. Желательно отвар пить на ночь. Он обладает жаропонижающим свойством.
- Отвар на основе сухого сырья. В стеклянную ёмкость насыпать по 2 столовые ложки цветков ромашки, шиповника, сухих листьев клубники и малины. Залить горячей водой. Настаивать не больше 1-го часа. Процедить. Перед каждым употреблением разогревать до теплого состояния.
- Ягодное пюре. Перетереть на мелкой терке свежую клюкву и калину. Добавить 2 столовые ложки сахара или мёда. Принимать за четверть часа перед едой. Запивать отваром из ромашки.
- Компот из сухофруктов. В эмалированную кастрюлю насыпать по 1 жмене кураги, изюма и чернослива. Залить водой и поставить на медленный огонь на 40 минут. Настаивать 20 минут. За это время компот станет теплым. Пить в любое время суток.
- Средство от температуры на основе лимона. Выжать лимонный сок, добавить 1 ч. л. меда и залить исключительно теплой водой. Лимон богат витамином С, но при контакте с кипятком происходит процесс распада. И такое средство не приносит никакого эффекта.
- Уксусный компресс. Уксус является сильным средством от повышенной температуры. Подойдет яблочный или столовый.
Развести 1 ст. л. продукта в 1 литре теплой воды. Больного положить на кровать и снять верхнюю одежду. Предварительно смоченной тряпкой или полотенцем в растворе растирают ноги и руки. Нижние конечности необходимо растирать от самых бедер до пальцев. Руки – от плеча. Также обрабатывается грудная клетка и ключицы. Намочить платок и положить больному на лоб. Повязку менять каждые 5 минут.
Каждые 30 минут меряйте температуру тела. Если она спадает медленно, намочите носки (желательно из хлопка) и оденьте на больного. Снять носки через 40 минут. Помните, что если у человека прохладные ноги, компресс желательно не делать, т. к. это может спровоцировать спазмы.
- Спиртовые растирания. Развести спирт или водку, соблюдая пропорции 1:1. Смочить натуральную ткань и растереть локтевые поверхности, запястья рук и подмышки.
- Картофельные компрессы. Сырой картофель почистить и промыть. Натереть на терке и добавить 1 чайную ложку уксуса. Завернуть в марлевую повязку или бинт и приложить к вискам и лбу. Выдержать 20 минут. Если температура не спадает, повторять компресс каждые 30-40 минут.
- Луковые компрессы. Очищенный лук измельчить в кашеобразное состояние, и добавить уксус (1 чайную ложку). Завернуть в марлю и положить на лоб. Чтобы не вызвать реакцию слез, положите смоченные холодной водой тампоны или платок на глаза. Луковую кашу можно использовать и на ступнях.
«Бабушкины» рецепты на практике зарекомендовали себя наилучшим образом, но все же перед решением ими воспользоваться посоветуйтесь со специалистом. Следует исключить индивидуальную непереносимость компонентов средств и другие возможные противопоказания.
Реакция на рецидивы
Под влиянием болезней сердечно-сосудистой системы (гипертонии, ишемии, сердечной недостаточности) и прочих факторов (вредных привычек, ожирения) может случиться повторный инфаркт. Он проявляется, независимо от стадии процесса рубцевания пораженных тканей. Возникает рецидив чаще всего в первый год после пережитого приступа. Особенно у представителей мужского пола в возрасте от 40 до 60 лет. Значительно выше шансы на повторное развитие патологии у людей, имеющих обширное поражение миокарда.
Рецидив инфаркта с трудом определяется с помощью электрокардиографа и может проявляться атипично (необычно). Течение его тяжелое. Больной страдает от высокой температуры, сбоев в сердцебиении и признаков сердечной недостаточности. Значительно возрастает шанс летального исхода. Для скорейшей постановки диагноза и составления эффективной схемы лечения приходится изучать в течение недели изменения в составе крови.
Признаки заболевания сердца: симптомы и рекомендации
Последнее обновление статьи 09.09.2019
Повышенная температура тела не является признаком сердечной недостаточности, но относится к данному симптому следует с особой настороженностью. Люди страдающие от сердечной недостаточностью, особенно пожилые, предрасположены к любым инфекциям и переносят их тяжелее других. Банальная простуда может ухудшить течение сердечной патологии и привести к тяжелым последствиям.
Прежде всего, нужно сказать, что температура ниже 37-37,3 градусов расценивается как норма. Если цифры более высокие, то — необходимо искать источник.
Ранние признаки сердечного приступа
Повышение температуры подразделяют по категориям:
- очень высокая (более 39 C);
- повышенная умеренно (37-38 C);
- субфебрильная.
Про признаки процесса повышения температуры тела расскажем ниже.
Как уже говорилось, дискомфорт в груди может иметь разные причины. Заболевания сердца определяют по некоторым характерным признакам.
Следует знать, что «сердечник» нередко не испытывает никаких неприятных ощущений. В то же время человек с другими патологиями может жаловаться, что ему трудно дышать, болит сердце.
Однако эти симптомы не будут иметь никакого отношения к кардиологическим заболеваниям.
1. Сжимающие, давящие боли за грудиной, отдающие в спину, руку, шею, челюсть, особенно в левую сторону. Сопровождаются одышкой, потливостью, тошнотой.
2. Боли возникают после нагрузок, физических или психологических, проходят при отдыхе и после приема нитроглицерина.
3. Возникает одышка при нагрузках, даже при повседневной не слишком тяжелой работе, во время приема пищи, при нахождении в положении лежа. Накануне приступа человек может спать сидя или мучиться бессонницей.
4. Повышенная усталость от обычной работы может преследовать человека за несколько месяцев до приступа.
5. Мужчины могут страдать эректильной дисфункцией в течение нескольких лет до того, как им будет поставлен диагноз «ишемическая болезнь сердца».
6. Отеки — один из характерных признаков нарушения работы сердца. Первое время они незначительны, но постепенно становятся более заметными, особенно это видно по кольцам на пальцах и по обуви. При появлении отеков необходимо пройти обследование у кардиолога или терапевта.
7. Ночные апноэ, или остановка дыхания во сне, и храп могут сигнализировать о предрасположенности к сердечному приступу.
очень высокая (более 39 C); повышенная умеренно (37-38 C); субфебрильная.
Температурная реакция на тромболитическое лечение
Инфаркт миокарда является следствием развития атеросклероза. На стенках коронарных сосудов постепенно начинают образовываться атеросклеротические бляшки, сужающие просвет и усугубляющие нехватку питания сердечной мышцы. Со временем на них возникают трещины, в которые направляются тромбоциты, что ведет к образованию тромбов. Тромболитическая терапия способствует восстановлению кровотока. Особо важна она в первые часы после начала проявления патологии, так как повысится вероятность спасения большого участка миокарда от некротических изменений.
Для растворения тромбов применяют медикаменты («Тенектеплаза», «Альтеплаза»), направленные на усиление фибринолитической активности крови. Осуществляется воздействие благодаря переходу плазминогена в плазмин. Вводят лекарство внутривенно. Улучшение состояния происходит постепенно. На фоне тромболитического лечения часто возникают побочные реакции (температура, аритмия, рвота, гипотония). Для их предотвращения желательно совмещать ввод тромболитиков с «Ацетилсалициловой кислотой» и «Гепарином». Подобные препараты нужно вводить сразу после постановки диагноза, чтобы остановить образование тромбов.
Осложнения
Температура часто повышается при развитии осложнений инфаркта миокарда:
- Проявление отека легких (накопления жидкости в легочной интерстиции) на фоне некротических изменений в сердечной мышце является следствием сужения просвета сосудов и образования тромбов в правом желудочке. Иногда причина заключается в недостаточности левого желудочка, которая привела к развитию застойного процесса в малом круг кровообращения и образованию тромбов в легочных артериях. Проявляется осложнение жаром, аритмией, одышкой, болью в области грудной клетки и кашлем с выделением мокроты.
- В период восстановления температура может повыситься из-за развития ишемической кардиопатии и воспаления перикарда. Болевые ощущения напоминают острую стадию инфаркта сердечной мышцы и могут усиливаться из-за дыхания и положения тела.
- Развитие постинфарктного перикардита способствует повышению количества лейкоцитов, на фоне которого у больного проявляются признаки простуды, в том числе жар.
Реакция на синдром Дресслера
Воспаление тканей сердечной мышцы и легких, возникшее спустя 1-2 месяца после пережитого инфаркта миокарда, называется синдромом Дресслера. Открыл его ученый Уильям Дресслер в 50 годах предыдущего века. Данный постинфарктный синдром представляет собой аутоиммунный сбой, для которого характерно воспаление плевры, легких, перикардиального слоя сердца и суставов. Сопровождает его высокая температура тела.
Причина развития осложнения заключается в атаке иммунной системы собственных клеток. Выражается синдром Дресслера в одном или нескольких патологических процессов:
- Перикардит проявляется значительно легче, чем обычно. Температура не превышает 38º. Снижается выраженность симптоматики через 2-3 дня.
- Плеврит характеризуется кашлем, одышкой, невысокой температурой и острой болью, которая заметно усиливается при дыхании. Ее очаг локализуется в области грудной клетки.
- Пневмония, вызванная аутоиммунным сбоем, проявляется жаром и выраженной одышкой.
- Артрит касается в большинстве своем левого плечевого сустава. Воспаляется его внутренняя оболочка, что выражается болевым синдромом и субфебрилитетом (незначительным повышением температуры).
- Полиартрит имеет воспалительно-аллергический характер проявления. Ему свойственно чувство онемения и боли рядом с пораженными суставами.
Совокупность очагов воспаления усугубляет течение инфаркта и делает температурную реакцию организма более сильной и стойкой. Не менее опасны слабовыраженные формы предынфарктного синдрома. Их обнаруживают лишь по анализу крови. Заподозрить наличие патологического процесса можно по не проходящим болевым ощущениям в суставах и субфебрилитету.
Возникают подобные формы синдрома Дресслера из-за гипоксии миокарда и прочих органов. Кардиомиоциты (клетки сердца) повреждаются, что приводит к продукции антител. Их уничтожает иммунная система, а затем она переключается на здоровые клетки собственного организма. Характерен аутоиммунный процесс обширной форме инфаркта.
В качестве лечения используют нестероидные противовоспалительные препараты. Запущенные случаи требуют применения кортикостероидных гормонов.
Хроническое течение инфаркта
Хроническая разновидность инфаркта сердечной мышцы проявляется приступообразно. Больной периодически ощущает признаки (одышку, боль в груди) характерные его острой фазе. На фоне проявление болевого синдрома часто повышается температура тела. Снижается выраженность симптомов лишь через 2-3 дня.
В редких случаях сохраняется субфебрилитет даже после окончания болевого приступа. По его возвращении жар усиливается. Подобное волнообразное лихорадочное состояние напоминает течение ревматического эндокардита и даже может проявляться из-за него. В таком случае при аускультации отчетливо будут слышны систолические шумы.
Может ли повышаться температура при инфаркте
По своей сути острый инфаркт миокарда (ОИМ) является асептическим некрозом ткани сердца. Кардиомиоциты отмирают через 6-8 часов после приступа, начинается воспалительный процесс и повышается температура.
Гипертермия появляется зачастую на 2-4 сутки и может держаться до 10 дней – до момента формирования соединительной ткани и начала консолидации рубца.
Также лихорадка может быть проявлением осложнений инфаркта миокарда: эмболии в большом круге кровообращения, гипостатической пневмонии. В отдаленном периоде высокой температурой сопровождается постинфарктный синдром Дресслера.
Обычно лихорадка при ОИМ имеет субфебрильные показатели (37,5-390С) и колеблется в течение суток в пределах 1-20С.
Важно учитывать, что изолированное повышение температуры без динамики биохимических маркеров инфаркта (тропонинов, МВ-КФК) и изменений на ЭКГ не может быть следствием некроза миокарда.
Температурная реакция на проведенную операцию
Процедура стентирования проводится для расширения коронарных сосудов, суженных из-за образования атеросклеротических бляшек. Стент представляет собой каркас, сделанный из металла и надетый на маленький баллончик. Его вводят в бедренную артерию, а затем направляют в сердечную мышцу. В необходимом месте он раздувается, расширяя просвет сосуда и восстанавливая кровоснабжение сердца.
Повышение температуры тела является одним из послеоперационных отклонений:
- появление болевых ощущений и отеков на месте прокола;
- возникновение симптомов развития инфекции;
- онемение участка, где был совершен прокол для ввода катетера;
- чрезмерное потоотделение;
- непрекращающиеся рвотные позывы;
- болевые ощущения в области груди;
- аритмия;
- проявления кашля и одышки;
- проблемы с мочеиспусканием.
Обнаружение любых симптомов после стентирования должно стать сигналом для похода в больницу. Они часто являются следствием занесения инфекции или некорректно выполненной процедуры, поэтому необходимо срочно проконсультироваться с врачом во избежание развития осложнений.
Температура является одним из признаков инфаркта миокарда. Она свидетельствует о развитии воспалительных процессов, характерных некротическим изменениям тканей сердечной мышцы. Понять, почему появился данный симптом, может лишь лечащий врач, ориентируясь на результаты инструментальной диагностики и лабораторных тестов. Простому человеку достаточно своевременно обратиться к специалисту, чтобы предотвратить развитие осложнений и облегчить свое состояние.
Как предотвратить гипертермию?
После курса терапии больной должен пройти реабилитацию. Далее заниматься физическими упражнениями в домашних условиях. Обязательно надо ежедневно измерять температуру тела, чтобы снова не возникла гипертермия. Также необходимо придерживаться следующих рекомендаций, которые кардиологи дают своим пациентам:
- правильный режим дня;
- правильное питание без переедания;
- избегание конфликтов и стрессовых ситуаций;
- полноценный сон не менее 8-ми часов;
- исключить пагубные привычки (табакокурение, злоупотребление алкогольными напитками и т. д.).
Меры для предотвращения гипертермии фактически сводятся к профилактике повторного инфаркта миокарда. Если человеку удастся избежать нового приступа, то соответственно, и повышения температуры на этом фоне не произойдет.
Высокая температура тела является одним из симптомов инфаркта миокарда. И, как бы это странно не звучало, но в некоторых случаях гипертермия вызывает серьезные осложнения. Поэтому не стоит игнорировать столь привычный для нас симптом, а обращаться за квалифицированной медицинской помощью.