Подготовка
Операция на сердце при инфаркте невозможна без проведения ряда диагностических мероприятий:
- УЗИ сердца;
- ЭКГ;
- ЭхоКГ;
- сцинтиграфия;
- коронарография;
- анализ крови, показывающий, есть ли в ней тропонин — белок сократительного типа, которого нет в организме здоровых людей.
После поставки точного диагноза врач решит, какой будет операция: экстренной или плановой. Первая всегда рискованней второй, ведь времени на подготовку к ней практически нет.
Важно! Коронарографию проводят перед каждой операцией на сердце, чтобы проверить насколько поражены сосуды. Для этого через бедренную вену вводится катетер вплоть до аортального клапана и по нему пускают контраст, который и даст четкую картину состояния сосудистой системы больного. Контролирует и записывает процесс рентгеновский аппарат, данные из которого будут присоединены к истории болезни пациента.
Операцию при инфаркте миокарда могут провести 2 способами:
- Чрескожным.
- Открытым.
Какой вариант будет лучше, решается индивидуально. Однако есть и общие моменты:
- в каком состоянии коронарное русло;
- как сильно распространился некроз миокарда;
- насколько стабильна работа сердца;
- общее состояние пациента и т. п.
Больного тщательно обследуют на совместимость с препаратами, используемыми в терапии, особенно с контрастом, делают повторную проверку резус-фактора и группы крови. Операция поможет устранить последствия первопричины болезни, но не ее саму.
Экстренная операция при инфаркте миокарда
Операция при инфаркте миокарда необходима в большинстве случаев. Она помогает восстановить работоспособность сердца и наладить кровоток. Без хирургии высок риск летального исхода, поэтому при подозрениях на острый инфаркт пациента нужно срочно доставить в больницу и сделать необходимые обследования. В первую очередь осматривается стенка поврежденного сосуда.
Важность своевременной операции
На данный момент самая популярная процедура, которая проводится при инфаркте, – это АКШ (аортокоронарное шунтирование). В 13 больницах столицы делается другая операция – баллонная ангиопластика. Скоро к их числу прибавится еще 7 лечебных учреждений.
Такой способ хирургии подразумевает не только устранение коронекротических тканей, но и предотвращение дальнейших проблем. Например, глиобластома головной вены в результате долгого кислородного голодания. Практика подобной инновации еще недостаточно обширная.
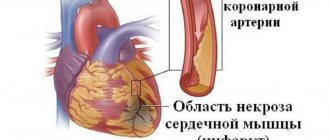
При инфаркте миокарда операция на сердце не может делаться по желанию: она обязательна. Из-за приступа отмирает часть мышечной ткани. Вместе с ней выходит из строя одна из нескольких вен или артерий.
Ее закупоривает тромбный элемент, в результате чего происходит либо прекращение циркуляции крови, либо разрыв сосудистого сообщения.
При отсутствии хирургического вмешательства за таким явлением следует смерть.
Операции снижают риск летального исхода, но не устраняют недуг полностью. Важно помнить, что по вине врачей или пациента могут появиться осложнения, несовместимые с жизнью.
Правильно осуществленные действия устраняют последствия инфаркта, а нахождение в реанимации и стационаре снижает риск повторного возникновения проблемы. Но в дальнейшем сам пациент должен поддерживать свое здоровье путем приема медикаментов и соответствующего образа жизни.
Прогноз после операции
Эффективность хирургического вмешательства зависит от времени его проведения. При инфаркте миокарда существует необходимость сделать операцию не позднее 6 часов с момента появления проблемы. Если устранить тромб и пересадить вену в течение первого часа, то никаких отрицательных последствий для организма не возникнет.
Если хирурги вмешались уже после первого часа с момента инфаркта, возможны побочные проблемы:
- Повышается риск повторного приступа.
- Развивается аневризма.
- Увеличивается шанс развития инсульта.
- Соседствующие с сердцем органы могут оказаться поврежденными, этот процесс способен затронуть почки и желчный проход.
Учитывая эти данные, при первых признаках острого некротического процесса пациента нужно доставить в больницу как можно скорее. Там определяется причина отклонения и варианты лечения.
Делают ли операцию при остром инфаркте тем, кто попадает в категорию безнадежных больных? Даже при отрицательных предположениях хирургические манипуляции начинают, но редко завершают успехом.
Неутешительные прогнозы делаются в том случае, если операция после инфаркта началась уже спустя 6 часов с момента некроза. За это время клетки сердца могут полностью омертветь. Итогом станет прекращение биения главной мышцы тела и летальный исход.
После поражения миокарда активируются дополнительные ресурсы организма, обеспечивающие кровообращение. Но их в очень редких случаях хватает больше, чем на 6 часов.
Предоперационные процедуры
При доставке пациента в больницу в обязательном порядке проводится коронарография. Она позволяет сделать предположения о размере пораженной области сердца. На основе этих данных выбираются инструменты для операции, определяется точный способ хирургического вмешательства.
В случае если пациент поступил с подозрением на тромб, но инфаркт еще не развился, и сердцебиение нормальное, его направляют на дополнительное обследование. Оно включает в себя коронарографию, эхо сердца. Собирается вторичная информация.
Поводом к отказу от операции могут послужить:
- сахарный диабет;
- сопутствующие сосудистые болезни или сердечная недостаточность;
- обширный некроз артерий или ряд заболеваний кровеносной системы.
Дополнительные хирургические манипуляции позволяют корректировать уровень наркоза, выбрать оптимальный вид вмешательства. В случае слабого организма проводятся только поддерживающие процедуры, а устранение тромба назначается уже тогда, когда произошел инфаркт.
- Очистить грудь от волос, чтобы ничто не мешало сделать надрез.
- Рассчитать необходимую дозу наркоза;
- Подписать некоторые бумаги (согласие или отказ пациента по поводу используемых медикаментов и процедур).
Если человек поступил в больницу с уже прогрессирующим инфарктом, то операция на сердце делается в срочном порядке. Ее проводят без предварительной подготовки. Единственной необходимой мерой считается коронарография, которая не отнимает много времени.
Этапы проведения операции
Перед началом операции задача хирургов – обеспечить пациенту максимально комфортные условия пребывания, качественный наркоз и систему поддержания жизни.
На время вмешательства подключается аппарат искусственного кровообращения, который выполняет за сердце его работу.
Также необходим прибор для обеспечения дыхания и тщательно подготовленная операционная со всеми инструментами и стопроцентной гигиеной.
Первый шаг непосредственно во время операции – это разрез, который делается на грудной клетке. Он нужен, чтобы хирурги могли добраться до сердца и провести с ним необходимые манипуляции. Нарушается целостность надкостницы.
Все надрезы нужно делать очень осторожно, дабы не задеть крупные сосуды и не вызвать анемию или смерть от потери крови. Иногда найти вены вокруг сердца бывает слишком сложно, потому что их закрывают жировые отложения.
Чтобы капилляры проступили, и было легче понять, сколько из них лежит в оперируемой области, при остром инфаркте предварительно делается массаж сердца.
Источник: https://tepcontrol.ru/ekstrennaya-operatsiya-pri-infarkte-miokarda/
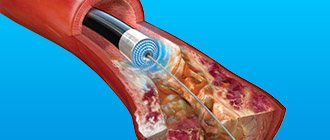
Стентирование
Установку стента часто сравнивают с баллонопластикой. Нередко эти два способа чрескожного вмешательства объединяют для большей эффективности. На баллон насаживают сетчатое кольцо — стент, который после удаления спущенного баллона будет установлен. Сетка не сжимается и остается в вене.
Эта методика одна из самых малоагрессивных, госпитализация после нее минимальная, как и летальный исход. Пациент быстро приходит в норму. Минус — больному нужно постоянно пить препараты, влияющие на кровь. Разжижение позволяет избежать тромбов возле стента, но такая вероятность не исключена, и может привести к повторной операции после инфаркта.
Поэтому в клиниках сейчас предпочитают работать с современными стентами, которые пропитаны веществами пробив тромбоза.
Баллонная ангиопластика и стентирование
Чрескожное вмешательство может выполняться одномоментно с коронарографией. Если эндоваскулярная операция проводится отдельно, в сердце через паховую вену продвигается длинный катетер и под контролем рентгена вводится контраст. На экране монитора виден сосудистый рисунок сердца.
Далее, хирург проходит через суженое место катетером с баллончиком, при надувании которого артерия раскрывается, и кровоток миокарда восстанавливается. Манипуляция может быть на этом закончена. Баллон после сдувания извлекается. Пациент выписывается через 3 дня. Но сужение нередко повторяется. Для того чтобы стабильно обеспечить доставку кислорода, на участке сосуда, суженном бляшкой, устанавливается сетчатая спираль.
Иногда стентирование проводится как отдельная процедура. Выполнение манипуляции сходно с баллонной ангиопластикой. Отличие в том, что на баллон насажен стент – специальная цилиндрическая спираль из металла или пластика. Во время процедуры баллон раздувается, при этом раскрывая сетку. В следующий момент баллон сдувается, а сетка остаётся на суженом месте. После окончания эндовазального вмешательства катетер с баллоном извлекается.
Внутрисосудистая ангиопластика проводится в экстренных случаях при обширном инфаркте. Современная методика имеет преимущества. Бескровная и безболезненная манипуляция длится всего 20–30 минут. Больной выздоравливает на операционном столе и быстро выписывается. Недостатком операции является зависимость от антиагрегантов – лекарств, препятствующих тромбозу на месте установки сетки. Продолжительность приёма Аспирина, Клопидогрела – от 6 месяцев до года.
Стенки сосудов могут снова сужаться спустя некоторое время. Чтобы этого не произошло, применяют самый подходящий вариант из всех возможных, включающий в себя методику стентирования. Суть метода заключается в применении специальных стентов цилиндрической формы, изготовленных из пластика или металла. Стенты вводят в сосуды и расширяют их до приемлемых размеров.
Зачастую стентирование, которое назначают после инфаркта миокарда, объединяют с дилатацией: в этом случае стент закрепляется на баллоне, который расправляет его в процессе раздувания. Такая методика считается более щадящей, поскольку процесс восстановления пациента проходит заметно быстрее, а также наблюдается заметное улучшение состояния.
В перечень операций, назначаемых при инфаркте, также входит и ангиопластика лазерного типа, во время которой в сердечную артерию вводится тонкий катетер. Благодаря ангиопластике можно в кратчайшие сроки устранить бляшки из холестерина, мешающие полноценному кровотоку. Они устраняются лазером: во время операции хирург находит поврежденную артерию и воздействует на нее лазерным лучом, что позволяет растворить бляшку, превратив ее в газ.
Коронарная ангиография
Баллонная транслюминальная дилатация
Суть процедуры заключается в том, что в пострадавшей от болезни коронарной артерии делают небольшой разрез, через который в нее введут катетер, имеющий на конце баллон. В месте сужения артерии его надуют, чтобы увеличить просвет в коронарном сосуде. Это восстановит кровоток. Потом баллон извлекут, а задняя и передняя стенки артерии придут в норму. Контролирует процесс рентгеновский аппарат.
Для операции могут использовать как руку, так и ногу больного. Недостаток процедуры — вероятность повторного сужения сосуда, что приведет к сбою в кровотоке. Чтобы этого избежать, баллонную транслюминальную дилатацию проводят совместно со стентированием.
Виды операций
Какую операцию делают при инфаркте, зависит от состояния пациента. При выборе хирургического метода учитывается степень:
- стабильности работы сердечной мышцы;
- поражения коронарного русла;
- распространения некроза на сердечном миокарде.
Операции делятся на 2 вида:
- чрескожные, или малоинвазивные;
- открытые.
Преимущество в хирургическом лечении инфаркта отдается чрескожным операциям. Малоинвазивные процедуры имеют минимальные риски осложнений. Отсутствие необходимости в открытом доступе намного сокращает и упрощает реабилитационный период.
Чрескожное вмешательство
К чрескожным методикам относятся:
- баллонная дилатация;
- стентирование;
- лазерная ангиопластика.
Во многих случаях для лечения сердечно-сосудистых патологий, которые привели к тяжелому инфаркту, могут совмещать одновременно несколько малоинвазивных методик.
Важная информация: Симптомы и варианты лечения абдоминальной формы инфаркта миокарда
Стентирование
Данный вид хирургического вмешательства подразумевает установку в кровеносный сосуд специального стента, который не дает сосуду со временем сузиться (сужение приводит к нарушению кровообращения, и инфаркт может случиться повторно)
Стент представляет собой сетку, которая, расправляясь в кровеносном сосуде, расширяет и фиксирует его стенки в нужном объеме. Вводится стент в полый кровеносный сосуд. Проводится при инфаркте миокарда операция под контролем рентгена и оптического оборудования.
Инфаркт после этого оперативного вмешательства может возникнуть вновь, т.к., несмотря на эффективность данной методики, она не устраняет саму причину патологии. Через время сужение стенок может возникнуть на другом кровеносном сосуде.
Баллонная транслюминальная дилатация
Этот вид хирургического малоинвазивного вмешательства подразумевает проведение маленького разреза в коронарной артерии, через который вводится катетер, оснащенный баллоном. В том месте, где стенки сосуда сильно сужены и препятствуют нормальному кровообращению, баллон надувают, в результате стенки расширяются, восстанавливается нормальный кровоток.
После извлечения баллона стенки сосуда остаются в исправленном положении. Для проведения процедуры может быть использована артерия верхней конечности. Проводится баллонная дилатация под контролем рентгеновского оборудования.
Недостаток такой методики в том, что есть вероятность повторного сужения артериальных стенок. Для предотвращения данного осложнения баллонную дилатацию проводят совместно с установкой стента. Сначала стенки артерии расширяют баллоном, потом устанавливают сетку, препятствующую повторному сужению кровеносного русла.
Эксимерная ангиопластика с помощью лазера
Чрескожная лазерная ангиопластика является современным методом хирургического лечения инфаркта. Преимущество процедуры в минимальных рисках повреждения артерии.
Для расширения стенок сосуда используется генератор эксимерного ксенохлоридного типа, который генерирует ультрафиолетовые волны. Под их воздействием в кровеносном сосуде разрушается тромб, препятствующий полноценному кровотоку.
Важная информация: Какие препараты принимать после инфаркта миокарда
Попеременное нагревание и охлаждение волнами тромба способствует полному вымыванию его частиц из артерии. Для нагревания и охлаждения тромба в кровеносное русло вводится физиологический раствор через катетер.
Вмешательство открытого типа
Операции при инфаркте миокарда, требующие открытого доступа к сердечной мышце, бывают таких видов:
- удаление аневризмы;
- шунтирование.
Задачи открытых операций:
- устранение невроза и пораженных им тканей;
- активизация процессов быстрой регенерации и заживления;
- нормализация кровообращения с исключением из него поврежденных сосудов;
- восстановление полноценной работы сердечной мышцы.
Хотя открытые операции являются технически более сложными, чем чрескожные, и имеют риски осложнений, они обеспечивают максимальный эффект в лечении инфаркта.
Шунтирование сосудов
Операция способствует устранению дефектов на сердце, носящих необратимый характер. Длительность операции около 4 часов. В ходе операции требуется подключение пациента к аппарату искусственного кровообращения.
В ходе оперативного вмешательства осуществляется вшивание в поврежденную артерию специального шунта, который восстанавливает кровообращение. Для проведения шунтирования требуется сделать полостной разрез в грудине. Для шунтов используются биологические материалы пациента — бедренная вена, лучевая артерия из руки.
Иссечение аневризмы
Данный метод хирургического лечения инфаркта миокарда является самым сложным. В ходе операции вскрывается грудная клетка, врач получает открытый доступ к сердечной мышце. Цель процедуры — восстановить кровообращение, используя сердечные камеры, с удалением поврежденной соединительной ткани и растворением тромбов.
Если есть необходимость, проводится укрепление стенок сердца с помощью методики их зашивания специальными соединительными материалами. Иссечение аневризмы — сложная процедура хирургии после инфаркта, есть риски того, что организм пациента не перенесет нагрузки в процессе открытой операции.
Важная информация: Комплекс упражнений ЛФК для восстановления после инфаркта миокарда в домашних условиях
Прибор «водитель ритма»
Эта методика оперативного лечения инфаркта миокарда относится к малоинвазивным и считается экстренным способом восстановления работы сердца, когда случай острый и нет времени на проведение обследования пациента для выявления точного месторасположения поврежденного коронарного сосуда.
Метод заключается в том, что к участкам миокарда, в которых имеется наименьшая степень сопротивления, подключаются электроды. Алгоритм проведения:
- введение местного наркоза;
- разрез, сделанный параллельно линии ключицы;
- введение в малую вену электродов;
- присоединение электродов к кардиостимулятору;
- вживление кардиостимулятора в жировую ткань;
- зашивание разреза.
Проводится хирургическая процедура под контролем рентгена.
Эксимерная ангиопластика с помощью лазера
Это самый современный и эффективный метод чрескожного оперативного вмешательства при инфаркте. При нем устранение атеросклеротических тканей происходит с минимальным воздействием на стенки коронарного сосуда, что практически исключает их травмирование. Для этого используют эксимерный ксенонхлоридный генератор, вырабатывающий УФ-волны с минимальной длиной.
Под воздействием импульсов периодического типа жидкость испаряется, что приводит к акустическим волнам, которые идут по внутренней стенке артерии и разрушают тромбы в ней. В процессе происходит нагрев и охлаждение, позволяющие вымывать из катетера кровь и контраст.
В этом помогает физиологический раствор, который постоянно вводится в течение всей процедуры. Абляции – лазерные воздействия – длятся по 5 секунд нагрева и 10 секунд охлаждения. Это дает возможность врачу установить нахождение кончика катетера и контролировать процесс.
Реабилитация и осложнения
После операции при инфаркте пациент в течение минимум 10 суток должен находиться в условиях больничного стационара под постоянным наблюдением медицинского персонала.
Обязательно назначается соблюдение диеты с исключением жирной и жареной пищи, соли. Диета необходима для предотвращения тяжелых послеоперационных последствий — формирования тромбов, развития атеросклероза, повышения давления. После открытых операций проводится ежедневная обработка швов. С целью профилактики образования тромбов прописывается прием антикоагулянтов.
После выписки назначается ежедневное проведение дыхательной гимнастики, постепенное усиление интенсивности физических нагрузок, диета. Через 3 месяца после проведенной хирургии пациент должен пройти тест с нагрузкой, который показывает степень насыщения сердечной мышцы кислородом и то, насколько правильно проходит реабилитационный период.
- формирование тромбов;
- сердечная недостаточность;
- инсульт;
- дисфункция почек.
После иссечения аневризмы есть риск развития аритмии, скопления в перикарде крови. Вероятность развития всех этих осложнений присуща преимущественно открытым операциям.
Шунтирование сосудов
Эта процедура позволяет предотвратить необратимые деформации мышцы сердца, что делает сократимость миокарда лучше, а значит, продлевает жизнь и ее качество. Время процедуры около 4 часов, при которых и хирург, и вся его команда должны быть максимально сконцентрированы.
Ее проводят с использованием аппарата искусственного кровообращения. По показаниям оперируют и при работающем сердце. Сколько она будет длиться, и как шунтирование проведут зависит от того, насколько поражены коронарные сосуды, и нужно ли проводить дополнительную процедуру, например, реконструкцию клапана.
Также читают: Абдоминальный инфаркт — особенности проявления и лечения
Преимущества коронарного шунтирования сосудов:
- исключены травматические повреждения клеток крови;
- нужно меньше времени на процедуру по сравнению с другими аналогичными вмешательствами;
- реабилитация более быстрая;
- меньше осложнений.
Сейчас для процедуры используют графты из:
- грудной артерии внутреннего типа;
- лучевой артерии;
- большой подкожной вены нижних конечностей.
Последние две проводят как открытым, так и эндоскопическим способом. Это влияет на внешний вид разреза и длительность восстановления.
Иссечение аневризмы
Обширный инфаркт лечат иссечением аневризмы, которое в хирургии считается сложнейшей процедурой. При нем врачу нужно вскрыть грудную клетку, чтобы иметь широкий доступ к сердцу. После останавливают кровоток через сердечные камеры и осуществляют его по основным сосудам с помощью специального насоса.
Суть метода — отрезание мешка и удаление пораженных соединительных тканей. Если есть тромбы в желудочке сердца, их также удалят. Стенка сердца зашивается. В ряде случаев используют специальные соединительные материалы, чтобы сделать ее крепче. Часто эту процедуру совмещают с шунтированием, что убирает боли ангинозного типа и будет профилактикой будущего повторения болезни.
Нежелательные последствия после иссечения аневризмы:
- в перикарде соберется кровь;
- СН левостороннего типа;
- образование тромбов;
- аритмия.
Прием специальных таблеток позволяет избежать этого. Если поставлен диагноз «ложная аневризма», то врач просто ушьет дефект, разрежет спайки листков перикарда и удалит кровь из него. Длится процедура несколько часов и проводится под общим наркозом. Больше всего времени врачи тратят на вскрытие грудины и введение аппарата для искусственного перекачивания крови.
Важно! При иссечении аневризмы вероятность летального исхода при условии правильно проведенной процедуры около 10%.
Как и зачем проводится лечение аритмии прижиганием
Операция имеет другое название – «абляция». Она относится к малоинвазивным вмешательствам и входит в раздел эндоваскулярной хирургии. Она назначается не каждому человеку. При образовании патологического очага, в котором изменяется нормальное проведение электрических импульсов, требуется лечение.
При прижигании сердца при аритмии создается искусственным путем очаг некроза, в котором кардиомиоциты становятся больше не способными выполнять свои функции. Под влиянием лучей формируется блокада. Она препятствует возникновению импульсов, которые вырабатывает водитель ритма в момент расслабления миокарда (диастола). Они нарушают работу сердца, что может привести к отрицательным последствиям.
Выделяют следующие показания, когда операция считается жизненно необходимой:
- Мерцательная аритмия, при появлении которой проводится диагностика и медикаментозное лечение. Мышечные волокна начинают сокращаться не синхронно, как это должно быть у здорового человека. Создается циркуляция импульсов, на определенном участке формируется в предсердии у пациента патологический очаг возбуждения. Через некоторое время, если не будет положительной динамики, либо наблюдается прогрессирование состояния, назначается абляция.
- Тахикардия желудочкового типа. Такое нарушение считается самым опасным. У человека ускоряется частота сердечных сокращений и может развиться фибрилляция. Она способна привести к остановке деятельности миокарда (асистолии).
- Нарушение ритма других форм, при которых целесообразно применять хирургическое вмешательство.
- Расстройство проводящей системы миокарда, которое через определенное время приведет к присоединению осложнений без лечения. Оно чаще всего врожденное, что влечет за собой склонность к нарушению ритма.
- Увеличение сердца в размерах (кардиомегалия) и недостаточность его деятельности.
Важно учитывать вероятность неблагоприятных исходов. Чтобы значительно уменьшить риск их возникновения, прижигание проводится только после исключения противопоказаний для назначения процедуры. При наличии сахарного диабета и возраста пациента старше 75 лет вопрос решается индивидуально.
Прибор «водитель ритма»: установка
Иногда временить с операцией при инфаркте нельзя. Когда приступ острый, требуется срочная процедура, необходимость которой — полная обязанность и прерогатива врача. Нужный метод подбирается индивидуально, и в ряде случаев это установка прибора «водитель ритма». С ним шанс на полноценную жизнь выше, как и выживание пациента, когда нарушения в работе сердца достигли апогея.
Это прибор, который контролирует работу мышцы сердца, заставляя ее правильно сокращаться, чему помогает специальная пружинка. Важно, что «водитель ритма» определяет сбой в функционировании сердечной мышцы и включается. Медики используют ИВР, состоящие из 1–3 камер, чтобы регулировать проблемные полости сердца.
Проводят процедуру так:
- Пациенту делают местную анестезию.
- Делают разрез, который идет параллельно ключице.
- В малую вену вводятся электроды. Все контролируется рентгеновским аппаратом, чтобы выявить участки наименьшего сопротивления, где их и подключат.
- С другой стороны электроды присоединяют к кардиостимулятору, вживленному в подкожную жировую клетчатку. Так располагают прибор при установке эндокардиального типа, если это наружное размещение, то блок будет в брюшной полости.
- Зашивают рану.
Цена на такие приборы начинается от 550 долларов.
Потенциальные осложнения
Неблагоприятные последствия в результате инфаркта возникают не сразу. Осложнения могут развиваться постепенно и затрагивать не только сердце, но и другие органы. Наибольшую опасность для человека представляет первый год жизни после инфаркта. Именно в этот период проявляется большинство последствий, которые приводят к летальному исходу.
Часто возникают осложнения виде таких заболеваний:
- Сердечная недостаточность.
- Экстрасистолия.
- Аневризма.
- Тромбоэмболия артерии легкого.
- Тромбоэндокардит.
- Перикардит.
Известно, что от неосложненного инфаркта человек, в принципе, не умирает. Смерть возникает от осложнений. Какие осложнения бывают у коронарного тромбоза? Разве мало омертвевшего участка сердца? Оказывается, мало. Инфаркт может осложниться:
- Отеком легких (одышка, цианоз, холодный пот, кашель с пенистой мокротой, хрипы, пена изо рта);
- Кардиогенным шоком, развивающимся на фоне обширного инфаркта и связаный со снижением функции сердца — включает в себя болевой и аритмический шок;
- Фибрилляцией желудочков, являющаяся самым опасным нарушением ритма. Без дефибрилляции неизбежен летальный исход. Развивается уже в первые часы после начала инфаркта;
- Желудочковые экстрасистолы, идиовентрикулярный ритм и другие аритмии;
- Нарушения проводимости импульса и тяжелые блокады;
- Асистолия (полное электрическое «молчание» сердца);
- Разрыв сердца (стенки левого желудочка). Возникает при обширной трансмуральной зоне некроза;
- Внутриполостной тромбоз;
- Разрыв межжелудочковой перегородки и отрыв папиллярных мышц, сердечных клапанов.
Кроме этих очень тяжелых осложнений, некоторые из которых, безусловно, смертельны, может возникнуть некроз миокарда в правом желудочке, как осложнение некроза слева.
В довершение всего, после попадания в кровь большого количества мышечных структур развивается синдром Дресслера, связанный с аутоиммунным воспалением, и проявляется лихорадкой, полиартритом и перикардитом. Он возникает спустя 2 недели после инфаркта.
Осложнения чаще возникают после проведения операции открытого типа. Такое вмешательство может вызвать следующие последствия:
- тромбоз сосудов;
- анемию;
- сердечную недостаточность;
- инсульт;
- нарушение функционирования почек.
Операция при инфаркте может быть выполнена различными способами. Подходящий вариант подбирают индивидуально по показаниям. После операции важен реабилитационный период. При соблюдении рекомендации специалиста риск возможных осложнений значительно снижается.
После операции при инфаркте миокарда могут возникнуть осложнения. Часто это бывает в результате возникновения воспалительного процесса в месте операции. Но воспаление провоцирует не инфекция, а ответная реакция организма на вмешательство в его работу. Могут возникнуть:
- повышение температуры;
- слабость;
- аритмия;
- боль в грудной клетке;
- болезненные ощущения в суставах.
В редких случаях происходит несращение грудины, образование тромбов, нарушение в работе почек. После шунтирования пациент может обнаружить проблему с дыханием. Восстанавливается оно с помощью специальных упражнений. Самым неприятным осложнением является сужение шунтов, в таком случае надо будет проводить повторное шунтирование.
Увеличивает риск возникновения осложнения плохое состояние сердечной мышцы, значительные нарушения в работе левого желудочка, хроническая сердечная недостаточность, сахарный диабет. У женщин операции при инфаркте проходят сложнее. У представительниц женского пола атеросклероз развивается позже, то есть на операцию поступают пациентки старшего возраста со многими хроническими заболеваниями и слабым здоровьем.
Если пациенту был установлен клапан, либо врачу потребовалось ввести стент в несколько сосудов, а также в ряде других операций при инфаркте могут возникать осложнения. Нередко в месте хирургического вмешательства развивается воспаление, которое спровоцировано не инфекционным процессом, а ответной реакцией организма.
Восстановление после операции
Перед тем, как сделать операцию одного из типов, описанных выше, хирург оценивает возможные риски и осложнения, учитывает состояние пациента и его возраст, а также наличие других заболеваний, при которых оперативные вмешательства противопоказаны. При наличии сахарного диабета, хронической недостаточности сердца, проблемах с работой левого желудочка у пациентов могут возникать осложнения, которые в ряде случаев поддаются коррекции сразу после операции. В видео, представленном внизу, подробно рассказывается о процедурах стентирования и ангиопластики.
Реабилитация
После оперативного вмешательства за пациентом нужен неотложный уход, который проводят в реанимационном отделении как минимум 10 дней. Помимо соблюдения диеты, которая предотвращает атеросклероз, варикоз и образование тромбов, больному восстанавливают работу сердца, легких и остальных важных систем организма. Если будут послеоперационные осложнения, на этом этапе их активно устранят. Идет обработка швов. Полное заживление грудной клетки длится около 6 месяцев.
По выходу из реанимации больного переводят в обычную палату, где ему назначат дыхательные упражнения, постепенное увеличение физической нагрузки и полноценное питание. И в больнице, и после нее пациент будет принимать антитромбозные средства, препараты для нормальной работы сердца. Симптоматическое лечение проводят при необходимости.
Реабилитация после операции
Чтобы минимизировать риск осложнений нужно пройти правильную реабилитацию после серьезного вмешательства. Первые дни после операции пациент проводит в условиях реанимационного отделения, где сердце адаптироваться к условиям работы. На это уходит около 10 дней. Все это время швы обрабатывают антисептиками и делают перевязки. Через 14 дней швы можно снять.
После снятия швов наращивают физические нагрузки. Сначала допускается спокойная пешая прогулка на расстояние до 1 км, дистанцию увеличивают. Всем пациентам после операции рекомендовано восстановить силы в санаторно-курортных условиях, где предусмотрена программа реабилитации после инфаркта.
Спустя три месяца от операции проводят тест под нагрузкой – пациенту предлагается выполнить ряд упражнений, а в это время врач оценивает благодаря приборам насыщения миокарда кислородом, работу шунтов. Если все в порядке, можно возвращаться к трудовой деятельности – все зависит от возраста пациента, общего состояния здоровья и характера трудовой деятельности.
Прогноз по большей части благоприятный – десятилетия активной жизни. Главное – следовать рекомендациям врачей и контролировать состояние здоровья.
Осложнения
Открытые операции на сердце требуют впоследствии полного изменения жизни и длительного восстановительного периода. Самыми опасными считают первые 3 дня после вмешательства, когда присутствует высокий риск:
- тромбоза сосудов;
- возникновения инсульта;
- сердечной недостаточности;
- анемии;
- сбоя работы почек;
- Не сращивания костей грудной клетки и т. п.
При своевременном обращении за помощью и трепетном отношении к своему здоровью, даже инфаркт можно вылечить и избежать осложнений после него. Придется пить много витаминов, железо, чтобы восстановить организм. Не всегда жизнь возвращается в привычное русло, но она есть, и это главное.
Показания и противопоказания
При инфаркте операция на сердце является экстренным методом лечения, проводится только в том случае, когда острое течение патологии было упущено или длительный прием медицинских препаратов, направленных на восстановление работы и состояния сердечной мышцы, не дает положительного эффекта.
Противопоказания для хирургического лечения:
- поражена одновременно более чем 1 артерия;
- гепатит;
- сахарный диабет;
- некроз, поразивший обширную площадь мягких тканей;
- кардинальное и необратимое изменение сердца;
- сформированные на сердечной мышце рубцы;
- аневризма;
- разрыв поджелудочного пространства.
Операция при этих состояниях чревата опасными осложнениями, которые тяжело поддаются корректировке и могут стать причиной летального исхода.