Как лечат инфаркт миокарда в стационаре и сколько лежат в больнице?
Медицинская помощь при инфаркте миокарда направлена в первую очередь на сохранение жизни пациента. Затем врачи стараются ограничить зону поражения, предотвратить появление сердечной недостаточности. Выделяют такие фазы лечения:
- Неотложные мероприятия. Включают постановку диагноза, устранение боли.
- Ранняя помощь. Начало реперфузионной терапии, лечение шока, аритмий, острой сердечной недостаточности.
- Профилактика грядущих осложнений.
- Оценка риска и контроль над прогрессом имеющихся патологий.
При благоприятном течении событий пациент попадает в госпиталь уже на этапе неотложных мероприятий.
Медицинский и врачебный контроль
Лечение медикаментами играет ведущую роль в профилактике возможных рецидивов. В постинфарктный период назначаются следующие препараты:
- Средства для снижения вязкости крови: Плавикс, Аспирин, Тиклид.
- Средства для лечения аритмии, стенокардии, гипертонии (зависит от того, какое заболевание привело к развитию инфаркта): бета-адреноблокаторы, нитраты, антагонисты кальция, ингибиторы ангиотензипревращающего фермента.
- Средства для профилактики атеросклероза: фибраты, статины, секвестры желчных кислот, никотиновая кислота.
- Препараты для улучшения обменных процессов в тканях: Солкосерил, Актовегин, Милдронат, Пирацетам.
- Антиоксиданты: Рибоксин, витамин Е.
Кроме того, могут быть назначены ежегодные месячные курсы поливитаминных комплексов, которые помогут укрепить организм и предотвратить пагубное влияние внешних факторов на состояние сердечно-сосудистой системы.
Какие процедуры в стационаре делают пациенту с ИМ?
| Вид процедуры | Суть манипуляции | Ожидаемый результат |
| Сердечно-легочная реанимация | Поддержка основных жизненных функций организма | Спасение пациента |
| Электрическая дефибрилляция | ||
| Запись электрокардиограммы | Регистрация показателей сердечной деятельности | Подтверждение диагноза |
| Внутривенные инъекции | Доставка в организм медикаментов | Коррекция патологических симптомов, уменьшение вероятности возникновения осложнений |
| Перкутанные (чрескожные) коронарные вмешательства | ||
| Шунтирование коронарных артерий | Накладывание соединения (шунта) между аортой и венечным сосудом ниже места закупорки тромбом | Восстановление кровоснабжения миокарда благодаря дополнительному пути для тока крови |
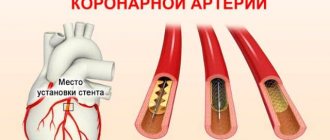
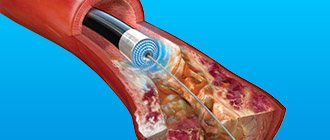
| Стентирование | Расширение патологически суженного венечного сосуда с помощью цилиндра из синтетических материалов | Реперфузия сердечной мышцы путем расширения просвета закупоренного сосуда стентом |
(Больным с уровнем холестерина меньше 4,5 ммоль/л – предписывают по решению лечащего врача).
Дополнительно назначают препараты при инфаркте в больнице. Но только в том случае, если подобного требует состояние пациента.
Это такие медицинские средства:
- наркотические и ненаркотические анальгетики (при выраженном болевом синдроме);
- ингибиторы АПФ (лечение артериальной гипертензии);
- диуретики (при острой левожелудочковой недостаточности, отеке легких);
- антиаритмические средства (при блокадах и тахиаритмиях);
- пероральные антикоагулянты длительным курсом (при наличии тромбов в полости левого желудочка).
Неотложная терапия на догоспитальном этапе
Первичную неотложную помощь оказывают медики бригады скорой помощи. Сначала они внутривенно вводят препараты для купирования острого болевого синдрома: Анальгин или наркотические анальгетики в виде Морфина, Промедола и других.
В некоторых случаях необходимо сочетание таких средств с антигистаминными препаратами Димедролом или Пипольфеном.
Также требуется введение седативных препаратов. Внутривенные инъекции обеспечивают быстрый эффект. После всех этих мероприятий проводят электрокардиограмму.
Во время оказания первой помощи больного доставляют в медучреждение. Все эти действия должны проходить в течение получаса. Если это невозможно, то в срочном порядке в вену вводят тромболитические препараты.
Для снятия нагрузки с сердечной мышцы в скорой проводят кислородные ингаляции.
Как долго находится больной с инфарктом в условиях больницы?
Логическим окончанием стационарного этапа лечения должно стать восстановление физической активности пациента. Выделяют несколько ступеней расширения режима:
- Первые 12-48 часов – в реанимации, движение запрещено. Этого времени врачам достаточно для исключения вероятности возникновения осложнений.
- 3-4 сутки – разрешено садиться, самостоятельно принимать пищу. На этом этапе легкая измельченная пища – то, что можно при инфаркте передавать в больницу.
- 5-6 сутки – разрешено вставать, а по окончании первой недели – ходить по палате. Если возникали осложнения инфаркта миокарда (сердечная недостаточность, шок, тяжелые аритмии), то пациент должен следовать правилам постельного режима дольше и расширять его медленнее.
- С 12 дня больной начинает преодолевать лестницу (прибавляют 2 ступени каждый день).
Обязательное лечение в стационаре должно составлять минимум 10-14 дней.
От чего зависит длительность госпитализации?
Психологическая помощь при этой проблеме
Переживший инфаркт человек нередко подвержен депрессивным состояниям. Его опасения вполне обоснованы – ведь приступ может случиться снова. Поэтому в постинфарктный период психологической реабилитации отводится особое место.
Основными задачами психотерапии являются предотвращение неврозов, нормализация психического состояния, устранение фобий и проблем со сном.
Для устранения страхов у больного проводится обучение техникам релаксации, мотивация к работе.
Психолог обычно работает и с родственниками пациента. Зачастую после инфаркта они начинают считать больного инвалидом, окружают чрезмерной заботой и пытаются ограничить его физическую активность – такое отношение плохо сказывается на психологическом состоянии больного и затрудняет его возвращение к полноценной жизни.
Выводы
Истории болезней пациентов, которые лежат в больнице с инфарктом миокарда, различны. Каждый случай индивидуален. У кого-то – обширное поражение сердечной мышцы, а кто-то отделался микроинфарктом. Однако принципы лечения этой патологии одинаковы.
В основе стационарного лечения инфаркта лежат такие задания: ограничить зону некроза, купировать симптомы, не допустить осложнений. Для скорейшего выздоровления больной должен соблюдать предписанный режим.
Пациентам, перенесшим инфаркт миокарда, рекомендовано находиться под наблюдением врача из поликлиники до конца жизни. Обязательны визиты в медицинское заведение раз в год.
Для подготовки материала использовались следующие источники информации.
Общие правила
Серьезные сердечные патологии с последующим осложнением в виде инфаркта требуют госпитализации и длительного лечения под постоянным наблюдением врачей. Первые трое суток пациент находится в реанимации, потом его переводят в кардиологическое отделение и дают время на восстановление. Курс терапии для людей, перенесших инфаркт, делится на две стадии:
- Острая. Длится до двух недель с момента первого проявления приступа. Подразумевает интенсивную терапию: постельный режим, наблюдение за текущим состоянием с помощью аппаратуры.
- Подострая – от 3 до 4 недель. Пациент находится в больнице, где врачи добиваются улучшения его здоровья и не допускают развитие осложнений.
Никто не может держать больного в клинике насильно. Он в праве самостоятельно покинуть стены больничного учреждения, как только почувствует себя лучше, но тогда медики снимут с себя ответственность за его жизнь. Быстрая выписка чревата серьезными последствиями, например, развитием тромбоэмболии, ХСН, аневризмов. Присмотр квалифицированных специалистов снижает риски.
Пребывание в стационаре – это база для последующего восстановления в домашних условиях: получение консультаций по предстоящему режиму и обеспечение своевременной помощи в случае осложнений.
Народные методы лечения
Выписка из больницы еще не означает полного выздоровления. Больному назначат медикаменты, физиотерапию и прочие методы ускорения восстановления. Дополнить схему лечения можно средствами народной медицины. Они не могут полностью вылечить человека, но способны повысить эффективность основного курса терапии.
В состав различных настоек, настоев и отваров входят натуральные компоненты, предназначенные для насыщения сердца полезными веществами и снижения нервной возбудимости. Использовать их допускается после одобрения кардиолога, чтобы не нарушить базовую схему терапии и не повысить шанс развития осложнений.
Злаки
Злаки представлены рожью, пшеницей, овсом и другими растениями из данного семейства. Они богаты витаминами и микроэлементами необходимыми для полноценной работы сердца. Наибольшее их количество в только лишь проросших зернах. Они проще перевариваются, следовательно, организм насытится полезными веществами в большей мере, чем при употреблении простой каши.
Для проращивания зерна с целью использования его в качестве лечения после инфаркта в домашних условиях можно применить «баночный» метод:
- Подготовить банку, например, из-под майонеза или томатной пасты, зерно в количестве 2/3 от предполагаемого размера емкости, марлю и поддон (желательно стеклянный).
- Зерно предварительно обработать: первоначально лучше применить марганцовку (25%), а затем облить кипятком.
- Заполнить обработанным зерном заранее подготовленную емкость примерно на 70%. Сверху залить водой. Желательно, чтобы она была очищена, так как от этого будет зависеть качество ростков.
- Спустя 12 часов слить всю жидкость из емкости. Далее на поверхность стеклянного поддона положить свернутую в 4 слоя и смоченную в воде марлю. Сверху поместить проросшие ростки. Затем зерно накрыть еще четырьмя слоями влажной марли.
Через 2 суток длина ростков составит примерно 1 см. Ускорить рост помогут специальные лампы по типу «Флоры». Чтобы процесс не замедлился¸ необходимо поддерживать температурный режим (около 20-25°) и контролировать влажность.
Наибольшую пользу организму представляют только лишь появившиеся белые ростки, хотя некоторые эксперты отмечают лечебный эффект зеленых побегов. Приучать себя к ним желательно постепенно, начиная с добавления в рацион 1-2 ч. л. и заканчивая 1-2 ст. л. (спустя пару месяцев). Блюда, в которые будут высыпаться проросшие зерна, не должны быть горячими, так как потеряется их ценность из-за термической обработки.
Травы
Травы с целебными свойствами обладают необходимыми для организма полезными веществами и крайне редко вызывают побочные реакции. Использовать их в качестве лечения после инфаркта можно в течение длительного времени (свыше 2 месяцев).
Готовить лекарство необходимо строго по рецепту:
- Взять в равных долях:
- пустырник;
- бессмертник;
- кора белой ивы;
астрагал;
- клевер;
- валериана;
- фенхель;
- багульник;
- сушеница.
Березовые почки
Березовые почки позволяют ускорить процесс регенерации, очистить кровь, снять воспаление и снизить количество циркулирующей крови за счет выведения лишней влаги. Для приготовления лекарственных средств подойдут почки, листья и сок. Отвар делается по такому рецепту:
- 10 г березовых почек залить 200 мл кипятка;
- поставить емкость на огонь и варить 15 минут;
- после остывания убрать сырье;
- пить по 120 мл между приемами пищи.
Вместо отвара, можно сделать настойку:
- 1 ст. л. почек залить 500 мл спирта;
- поставить емкость подальше от солнца на 2 недели;
- каждый день взбалтывать настойку;
- пить по 15 мл 2-3 раза в день.
Мумие
Водный раствор мумие применяется в качестве дополнения лечения многих патологий сердечной мышцы. Ценится средство своим свойством улучшать питание миокарда, тем самым восстанавливая обычный ритм сокращений. Использовать его следует по общепринятой инструкции:
- 2% раствор мумие применяется, начиная с 13 капель. Постепенно количество увеличить до 1 ч. л. (40 капель).
- Пить лекарство до еды в течение 2 недель. Затем сделать перерыв. Через 14 дней продолжить лечение. Всего необходимо пройти 5 курсов.
Чеснок
Чеснок способствует нормализации свертываемости крови и уменьшению концентрацию холестерина. Хорошо помогает после инфаркта его смесь с медом и лимоном:
- измельчить 1 головку чеснока и 3 лимона;
- смешать ингредиенты и залить сверху 30 мл меда;
- закрыть емкость и дать неделю настояться;
- принимать по 100 г каждый день.
Валериана
Валериана обладает выраженным седативным свойством. Готовить ее можно в чистом виде или дополнив настой календулой, шалфеем, лавандой и дягилем. Все компоненты берутся в равных долях. Затем необходимо следовать такому рецепту:
- 120 г сбора залить 1л кипятка и плотно закрыть емкость на ночь;
- утром вынуть сырье из отвара;
- принимать 2 раза в сутки по 1/3 чашки на протяжении 2 месяцев.
Боярышник
Боярышник используют для стабилизации работы сердца и снижения нервной возбудимости. Настой из него можно сделать по такому рецепту:
- 30 г плодов боярышника измельчить и залить стаканом кипятка;
- после остывания вынуть сырье;
- пить после пробуждения и перед сном по 250 мл.
Пустырник
В лечение инфаркта народными средствами часто входит настой пустырника. Он успокаивает и повышает эффективность препаратов с противосудорожным и антиаритмическим воздействием. Готовится лекарство аналогично настою боярышника. Применять его рекомендуется по 120 мл 3-4 раза в сутки.
Проросшая пшеница
Пшеница может применяться для лечения сердечно-сосудистых болезней благодаря своему составу, богатому магнием, кальцием и прочими элементам. Особо эффективны ее проросшие ростки. Их можно добавлять в ежедневное меню (салаты, напитки, смеси, соки) или есть в чистом виде по утрам в количестве 30 г на протяжении длительного времени.
Мед
Мед богат глюкозой, которая улучшает питание сердечной мышцы, расширяя коронарные сосуды. Приготовить полезное лекарство можно с добавлением прочих компонентов:
- взять по 100 г ядер орехов, изюма, кураги и тщательно измельчить;
- залить смесь 100 мл меда;
- употреблять средство по 1 ст. л. 2-3 раза в сутки.
Не менее эффективным является следующий рецепт:
- перекрутить 1 кг рябины;
- залить смесь 2 л меда;
- принимать лекарство по 30 г ежедневно.
Сроки проведения больного в реанимации
Пациентам с острым приступом инфаркта миокарда сразу после болевого синдрома оказывают медицинскую помощь в блоке реанимации интенсивной терапии (БРИТ). Там проводятся срочные лечебные мероприятия. На данном этапе врачи стремятся поддержать оптимальное снабжение кислородом миокарда и сохранить его жизнеспособность. Больному обеспечивают покой, прописывают обезболивающие, снотворное и препараты для снижения пульса.
Продолжительность курса терапии зависит от состояния пациента и успешности его восстановления. Точных сроков нет, но стандартная продолжительность нахождения в реанимации – три дня, если нет последствий и человек находится в сознании, не впал в кому.
В то время как пациент находится на попечении врачей реаниматологов, он должен быть подвергнут следующим видам оперативного вмешательства:
- катетеризация сердца (исследование коронарной артерии);
- ангиопластика (расширение или сужение поврежденных сосудов);
- АКШ – аортокоронарное шунтирование (восстановление кровотока).
Кроме этого, больному вводят препараты, устраняющие тромбы. На проведении всех процедур обычно уходит 3-7 дней. Госпитальный этап завершается в кардиологическом отделении. Современная медицина ускоряет процесс выздоровления.
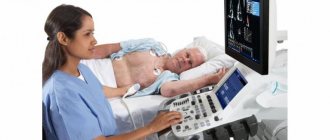
Диагностика заболевания
Перед лечением врач проводит такие исследования:
- МРТ (магнитно-резонансная томография). Благодаря этому дорогостоящему исследованию удается выявить даже самые маленькие участки повреждений.
- ЭКГ (электрокардиограмма) выявляет признаки инфаркта, процедура быстрая и незатратная.
- ЭхоКГ (эхокардиография) — безопасная ультразвуковая процедура, выявляющая место поражения, состояние сосудов и кровотока, наличие тромбов.
- Сцинтиграфия миокарда. Благодаря введённому контрастному веществу поражённое место четко видно на снимке.
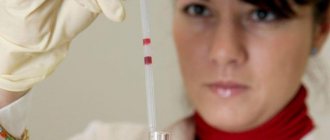
- Анализы на биохимические маркеры. Повышение некоторых показателей обычно свидетельствует об инфаркте, но может быть вызвано и другими причинами.
- Катетеризация сердца.
Схема последующего лечения зависит от результатов диагностики и тяжести перенесённого инфаркта.
Сроки последующей реабилитации
После инфаркта рекомендуется находиться под наблюдением врачей до 28 дней. Кардиолог должен представить план дальнейших реабилитационных мероприятий, которые вернут сердечной мышце способность сокращаться в привычном ритме.
Скорость восстановления зависит от нескольких факторов:
- Своевременно ли была оказана помощь во время приступа.
- Возраст больного (если менее 70 лет, домой отпустят быстрее).
- Общее состояние.
- Осложнения.
- Вид инфаркта.
По глубине поражения сердечной мышцы разделяют два вида поражений: трансмуральный и нетрансмуральный инфаркт. В первом случае очаг некроза захватывает всю или большую часть сердечной мышц. Во втором затронуты отделы левого желудочка. Общий период выздоровления при небольшом некрозе – 6 месяцев, обширный инфаркт с осложнениями увеличивает срок вдвое, потому как каждый этап восстановления проходит медленнее.
Выписка может быть произведена в кратчайшие сроки (7-10 дней после пребывания в БРИТ), только если соблюдены следующие условия:
- ритм сердца восстановился;
- последствия не выявлены;
- больному менее 70 лет.
Реабилитация продолжается после выписки. Человеку назначают постоянный прием медикаментов, особый режим питания, отказ от вредных привычек (курения, употребления алкогольных напитков) и регулярный отдых. Ограничения накладываются на многие сферы жизни. Пациента могут отправить на домашнее лечение или выписать путевку в специализированный кардиологический санаторий. Адаптация предполагает особую зарядку, медикаментозное лечение, соблюдение диеты.
Стандартный срок для того, чтобы прийти в норму в санатории: 18-21 день. Подробнее об этом расскажет специалист в видео:
Людям с нетрансмуральным поражением запрещена сильная нагрузка в спортзале, но разрешено совершать пешие прогулки и заниматься лечебной физкультурой. Пережившие трансмуральный инфаркт проходят лечение в санатории в течение первого года после приступа.
Время пребывания в больнице после пережитого инфаркта от приступа до полного выздоровления не поддается общему знаменателю. Все строго индивидуально. Но современная практика такова, что количество тяжелобольных сокращается, и врачи стремятся к скорейшей выписке пациента из стационара (10-14 дней после перенесенного инфаркта).
Особенности диеты
В первые недели после приступа необходимо соблюдать строгую диету. Рацион больного должен состоять из легких супов, каш, нежирной кисломолочной продукции. Все блюда употребляются в протертом виде без добавления специй, в том числе соли. Порции необходимо максимально уменьшить, а количество приемов пищи увеличить до 6-7 в сутки. Особую пользу принесет организму морковный сок в сочетании с растительным маслом (в соотношении 250 мл сока на 1 ч. л. масла). Его рекомендуется пить в первые дни после приступа по 1 стакану в день, разделив его на 2 приема.
Спустя месяц после инфаркта допускается ослабление диеты. Больные смогут питаться нормально, но при составлении меню придется учитывать рекомендации специалистов:
- Добавить в свой рацион проросшие ростки, представляющие семейство злаковых, отруби.
- Снизить количество потребляемой соли, а также жареной, копченой и жирной пищи.
- Вместо консервации и сладостей использовать свежие фрукты, овощи, сухофрукты и мед.
- Заменить кофе и черный чай настоями и отварами на целебных травах (боярышнике, шиповнике, валериане) и свежевыжатыми соками (клюквы, моркови).
- Перейти на 4-5 разовое питание. Порции желательно уменьшить до средних размеров, чтобы не передать (уходить из-за стола нужно с легким чувством голода). Перед сном есть противопоказано и желательно выпить стакан кефира или любой другой кисломолочной продукции.
- Отказаться от приправ (горчицы, хрена, перца) и продуктов с большим количеством холестерина.
- Обогатить меню кисломолочной продукцией. Процент жирности желательно выбирать наименьший.
- Готовить путем варки, запекания или на пару. Отличным помощником станет пароварка.
- Среди рецептов супов выбрать вегетарианские (без добавления мясной продукции).
- Количество потребляемых яиц уменьшить до 2-3 в неделю.
Как лечат инфаркт миокарда в стационаре и сколько лежат в больнице?
Медицинская помощь при инфаркте миокарда направлена в первую очередь на сохранение жизни пациента. Затем врачи стараются ограничить зону поражения, предотвратить появление сердечной недостаточности. Выделяют такие фазы лечения:
- Неотложные мероприятия. Включают постановку диагноза, устранение боли.
- Ранняя помощь. Начало реперфузионной терапии, лечение шока, аритмий, острой сердечной недостаточности.
- Профилактика грядущих осложнений.
- Оценка риска и контроль над прогрессом имеющихся патологий.
При благоприятном течении событий пациент попадает в госпиталь уже на этапе неотложных мероприятий.
К каким докторам обращаться, если у Вас инфаркт
- Бригада скорой помощи
- Кардиолог
При объективном обследовании больного обнаруживают бледность кожи с цианозом губ, кожа влажная, холодная. В самом начале заболевания наблюдается брадикардия и кратковременное повышение АД. Впоследствии обычно развивается тахикардия и гипотензия. При выслушивании сердца обнаруживают ослабление I тона над верхушкой сердца, у трети больных можно выслушать протодиастолический ритм галопа, который может быть ранним и даже единственным симптомом сердечной недостаточности.
Пресистолический ритм галопа не всегда свидетельствует о сердечной декомпенсации, он может быть связан с нарушением проводимости. Над верхушкой сердца можно выслушать и систолический шум вследствие относительной недостаточности митрального клапана и дисфункции сосцевидной мышцы. Такой тип начала острого инфаркта миокарда наблюдают не во всех случаях.
Большие трудности в диагностике инфаркта миокарда составляют формы с малосимптомным или бессимптомным течением. В таких случаях заболевание начинается с непонятной общей слабости, неопределенной боли в груди. Игнорирование таких жалоб нередко приводит к смерти.
Основным методом верификации диагноза инфаркта миокарда является исполнительный анализ клинической картины и электрокардиографических критериев нарушения коронарного кровообращения.
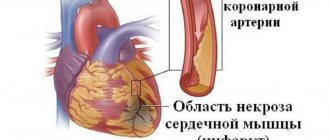
Для крупноочагового и трансмурального инфаркта миокарда, по данным ЭКГ, характерна стадийность течения: острый и подострый периоды, период рубцевания. Если же динамика этих изменений прекращается и электрокардиограмма застывает в фазе острого (более чем на 15-20 суток) или подострого (более чем на 3-4 недели) периода, то следует предположить возникновение острой или подострой аневризмы сердца, которая развивается примерно у 20% больных инфарктом миокарда. Это ограниченное выпячивание стенки левого желудочка. Некротическая область сердца, потеряв способность сокращаться, растягивается и выпячивается под влиянием внутренне-желудочкового давления. Реже развивается хроническая аневризма сердца — в период рубцевания за счет растяжения непрочного рубца.
Уже в течение первых суток заболевания появляются признаки некротического синдрома, обусловленного распадом мышечных волокон сердца и всасыванием продуктов аутолиза. Он характеризуется лихорадкой, лейкоцитозом (с 1-х по 4-5-е сутки), сдвигом лейкоцитарной формулы влево, увеличением СОЭ (с 6-7-го дня), повышением уровней тропонинов I и Т в крови, активности некоторых ферментов крови (АСТ), фермента КФК (МВ-КФК), миоглобина, С-реактивного белка.
Поскольку основным признаком инфаркта миокарда является боль в груди, то дифференциальную диагностику нужно проводить с заболеваниями, которые сопровождаются болью в левой половине грудной клетки.
Какие процедуры в стационаре делают пациенту с ИМ?
| Вид процедуры | Суть манипуляции | Ожидаемый результат |
| Сердечно-легочная реанимация | Поддержка основных жизненных функций организма | Спасение пациента |
| Электрическая дефибрилляция | ||
| Запись электрокардиограммы | Регистрация показателей сердечной деятельности | Подтверждение диагноза |
| Внутривенные инъекции | Доставка в организм медикаментов | Коррекция патологических симптомов, уменьшение вероятности возникновения осложнений |
| Перкутанные (чрескожные) коронарные вмешательства | ||
| Шунтирование коронарных артерий | Накладывание соединения (шунта) между аортой и венечным сосудом ниже места закупорки тромбом | Восстановление кровоснабжения миокарда благодаря дополнительному пути для тока крови |
| Стентирование | Расширение патологически суженного венечного сосуда с помощью цилиндра из синтетических материалов | Реперфузия сердечной мышцы путем расширения просвета закупоренного сосуда стентом |
(Больным с уровнем холестерина меньше 4,5 ммоль/л – предписывают по решению лечащего врача).
Дополнительно назначают препараты при инфаркте в больнице. Но только в том случае, если подобного требует состояние пациента.
Это такие медицинские средства:
- наркотические и ненаркотические анальгетики (при выраженном болевом синдроме);
- ингибиторы АПФ (лечение артериальной гипертензии);
- диуретики (при острой левожелудочковой недостаточности, отеке легких);
- антиаритмические средства (при блокадах и тахиаритмиях);
- пероральные антикоагулянты длительным курсом (при наличии тромбов в полости левого желудочка).
Восстановление проходимости коронарных сосудов
Нитроглицерин и бета-адреноблокаторы отличаются комплексным воздействием на организм. С их помощью также увеличивается просвет коронарных артерий.
Уменьшение сосудистого просвета снижает приток крови к сердцу. При отсутствии эффекта от медикаментов проводят хирургическое лечение. Для этого выполняют процедуру стентирования.
Также читают: Основные признаки постинфарктного кардиосклероза
Процедура проводится с применением специальных расширителей, которые называют коронарными стентами. Их устанавливают в сосуд и добиваются надежного и полноценного восстановления кровообращения.
Как долго находится больной с инфарктом в условиях больницы?
Логическим окончанием стационарного этапа лечения должно стать восстановление физической активности пациента. Выделяют несколько ступеней расширения режима:
- Первые 12-48 часов – в реанимации, движение запрещено. Этого времени врачам достаточно для исключения вероятности возникновения осложнений.
- 3-4 сутки – разрешено садиться, самостоятельно принимать пищу. На этом этапе легкая измельченная пища – то, что можно при инфаркте передавать в больницу.
- 5-6 сутки – разрешено вставать, а по окончании первой недели – ходить по палате. Если возникали осложнения инфаркта миокарда (сердечная недостаточность, шок, тяжелые аритмии), то пациент должен следовать правилам постельного режима дольше и расширять его медленнее.
- С 12 дня больной начинает преодолевать лестницу (прибавляют 2 ступени каждый день).
Обязательное лечение в стационаре должно составлять минимум 10-14 дней.
От чего зависит длительность госпитализации?
Требуется ли инвалидность или можно возвращаться к работе
Трудоспособность пациента определяется по нескольким параметрам:
- показатели электрокардиографии;
- результаты клинического обследования;
- данные лабораторных анализов;
- данные велоэргометрического исследования.
Признаются инвалидами лица, у которых наблюдаются ежедневные стенокардические приступы, не поддающиеся лечению, а также застойная сердечная недостаточность.
Восстановление трудоспособности зависит от индивидуальных особенностей течения болезни. Решение о возможности выполнять ту или иную деятельность принимает специальная комиссия.
После инфаркта запрещено заниматься следующими видами профессиональной деятельности: вождение транспортных средств, тяжелые физические работы, суточные и ночные дежурства, а также работы, требующие повышенного внимания и связанные с психоэмоциональным напряжением.
Выводы
Истории болезней пациентов, которые лежат в больнице с инфарктом миокарда, различны. Каждый случай индивидуален. У кого-то – обширное поражение сердечной мышцы, а кто-то отделался микроинфарктом. Однако принципы лечения этой патологии одинаковы.
В основе стационарного лечения инфаркта лежат такие задания: ограничить зону некроза, купировать симптомы, не допустить осложнений. Для скорейшего выздоровления больной должен соблюдать предписанный режим.
Пациентам, перенесшим инфаркт миокарда, рекомендовано находиться под наблюдением врача из поликлиники до конца жизни. Обязательны визиты в медицинское заведение раз в год.
Для подготовки материала использовались следующие источники информации.