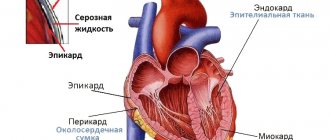
Ревматизм сердца , системное заболевание, при котором поражаются стенки органа или его отдельные слои. Патология отличается быстрым прогрессированием и распространением воспалительного процесса на другие органы и системы, развитием осложнений и ухудшением самочувствия пациента. Чаще всего возникает у детей возрастом от 3 до 15 лет.
Что такое ревматизм сердца
Необходимо рассмотреть, что такое ревматизм сердца. Это заболевание, развивающееся в виде осложнений после перенесенной стрептококковой инфекции. Для поражения сердца характерным является вовлечение в патологический процесс разных слоев органа: эндокарда и миокарда. Не ислючено поражение створок и других анатомических частей сердца, что приводит к резкому ухудшению самочувствия больного.
Хроническая ревматическая болезнь сердца (код МКБ 10 , I05-I09) , главная причина смертности в некоторых странах, среди них и Соединенные Штаты Америки. ХРБС развивается после перенесенной ревматической лихорадки, при этом характеризуется преимущественным поражением левого желудочка сердца.
Описание заболевания включает поражение не только эндокарда или миокарда, но и клапанов органа.
Определение патологии может быть осложнено отсутствием прямой связи между острой ревматической атакой и возникновением клинических проявлений.
Симптомы ревматической болезни сердца
Симптомы патологии могут быть самыми разными.
Обычно пациенты жалуются на:
- Общее недомогание, слабость и повышенную утомляемость.
- Одышку не только при нагрузке, но и в состоянии полного покоя.
- Учащенное сердцебиение.
- Боль в груди при нагрузках.
- Приступы нехватки воздуха преимущественно в ночное время, во время сна.
- Ощущение пульсации внутри грудной клетки.
- Пульсирование сосудов шеи.
- Головокружения.
На фоне болезни сердца могут возникать:
- симметричные отеки голеней и лодыжек;
- обмороки.
При осмотре больного можно обнаружить цианоз носогубного треугольника и румянец на щеках. При митральном стенозе у детей происходит отставание в развитии. Нередко пациенты жалуются на снижение массы тела, а также на кашель с мокротой (при поражениях митрального клапана). Каждый симптом является не специфическим. Поэтому очень важно контролировать состояние пациента постоянно и проводить комплексное обследование.
Особого внимания заслуживают осложнения патологии.
После перенесенной лихорадки зачастую формируется недостаточность митрального клапана. Она встречается у пациентов в 60-70 % случаев. Также возникает изолированная недостаточность аортального клапана. Реже всего встречается изолированный стеноз. Все эти патологии опасны для жизни и здоровья пациента.
Причины заболевания
Ревматизм сердца причины развития имеет различные. Они включают наличие следующих факторов:
- Стрептококковая инфекция. Этиология заболевания подразумевает проникновение в организм человека бета-гемолитического стрептококка группы А, токсины которого оказывают неблагоприятное влияние на состояние пациента. При этом развивается поражение клапанного аппарата сердца. Стрептококк становится антигеном, которым сопровождается ревматизм. Это возможно после заболевания ангиной, скарлатиной, особенно на фоне ослабленного иммунитета.
- Ослабление иммунитета. Развитие сердечного ревматизма встречается у людей, склонных к частным простудным вирусным инфекциям и соматическим заболеваниям.
- Генетическая предрасположенность. Несмотря на то что ревматизм сердца у детей не передается по наследству, существуют определенные факторы риска, при которых вероятность развития заболевания резко повышается. Это возможно в связи с наличием врожденной предрасположенности к реакциям гиперчувствительности.
- Аллергическая или иммунная реакция. Поражение сердца и суставов у детей развивается в ответ на проникновение стрептококковой инфекции. Ведь с током крови эти вещества быстро распространяются по всему организму человека, больше всего влияя на суставы и сердце.
Требуется знать, почему развивается сердечный ревматизм. Патогенез и его этапы продолжают оставаться неустановленными. Приобретенный дефект клапанного аппарата приводит к выраженному ухудшению состояния человека. Развиваются не только физические, но и психосоматические расстройства.
Причины
С точностью также сказать о них врачи не могут. Есть несколько предположение относительно генеза патологического процесса.
Примерный перечень моментов, провоцирующих нарушение:
- Перенесенное инфекционное заболевание на фоне ослабления местного и общего иммунитета.
У детей нередким вариантом оказывается сердечный ревматизм после ангины или скарлатины, спровоцированных пиогенной флорой (например, стафилококком).
У пациентов прочих групп подобную негативную роль могут сыграть другие агенты, в том числе вирусы и грибки.
- Длительное бесконтрольное применение некоторых медикаментов. Например, антибиотиков или же оральных контрацептивов, также цитостатиков, средств, направленных на снижение скорости деления «быстрых» клеток (активно применяются в лечении раковых болезней).
Среди провоцирующих факторов можно назвать еще несколько моментов:
- Генетическая предрасположенность. Играет ключевую роль в определении вероятности заболеть. Если в роду был хотя бы один человек по восходящей линии, страдавший от ревматизма (не обязательно сердечного), шансы стать «обладателем» идентичного диагноза определяются на уровне 50% или даже выше. В такой ситуации спусковым механизмом может стать переохлаждение, нервное перенапряжение. Безобидные на первый взгляд факторы.
- Наличие хронических заболеваний ротоглотки. Доказанная причина, повышающая риски.
- Пиковые состояния. Беременность, пубертат, переход в климактерический период и прочие, в том числе менструальный цикл.
Сказывается наличие гормональных дисфункциональных расстройств. Сахарного диабета, проблем со щитовидной железой и прочих.
Коррекция указанных моментов все еще не дает стопроцентной гарантии, что болезнь не проявится.
Сказанное — предположения врачей. Пока не будет известен механизм развития, точно говорить о факторах риска и причинах не выйдет.
Симптомы ревматизма
Воспалительный процесс в организме начинается с мелких суставов, которые могут поражаться при ревматизме чаще всего. Главные проявления , боль, припухлость и нарушение объема движений в сочленении, имеющие летучий характер. Со временем воспалительный процесс переходит на область костей. Первые симптомы ревматизма сердца появляются через 3-4 недели или через несколько месяцев после перенесенной стрептококковой инфекции.
При ревматизме поражается клапан сердца (митральный), что проявляется возникновением одышки, боли в сердце.
Это свидетельствует о недостаточности органа в результате неполного смыкания створок или стеноза предсердно-желудочкового отверстия. Наблюдается появление шумов, изменение частоты сердечных сокращений. Возникает аритмия, ощущение перебоев сердцебиения.
Отсутствие своевременного лечения приводит к тому, что развивается воспаление сердца. Оно сопровождается нарушением гемодинамики в большом и малом кругах кровообращения. Клиника ревматизма у детей, особенно первичной атаки патологии, сопровождается тем, что повышается температура тела, появляются признаки интоксикации , головная боль, слабость, сонливость, потливость, ухудшение аппетита.
Признаки у взрослых включают потерю работоспособности в связи с невозможностью выполнять даже простые движения.
Интенсивность клинических проявлений заболевания зависит от течения патологии, формы ревматического процесса и индивидуальных особенностей организма пациента.
какие клапаны сердца наиболее часто поражаются при ревматизме
Ревматизм сердца – серьезное хроническое заболевание, при котором воспалительный процесс, начавшийся вследствие инфекционного поражения суставов, охватывает оболочки сердца и влечет за собой дезорганизацию соединительной ткани сердца.
Существует несколько причин развития этого заболевания:
- частые и недолеченные инфекционные заболевания носоглотки (ангина, хронический тонзиллит, хронический фарингит и т.д.);
- инфицирование β-гемолитическим стрептококком группы А;
- перенесенная скарлатина;
- наследственный фактор.
У некоторых людей имеется предрасположенность организма в виде гиперреакции на стрептококковую инфекцию, которая не только вызывает ревматизм, но и выступает причиной его обострений.
Существует понятие «семейного» ревматизма сердца, который обуславливается длительным пребыванием в стрептококковом окружении и неблагоприятных бытовых условиях, а также наследуемой полигенной предрасположенности к болезни.
Признаки ревматизма сердца проявляются, как правило, через 1 – 2 недели после перенесенной стрептококковой инфекции. Однако в некоторых случаях заболевание может долго протекать практически не заметно для пациента, прогрессируя медленными темпами.
К наиболее частым проявлениям заболевания относятся:
- общая слабость, утомляемость;
- сильная боль в суставах;
- усиленное потоотделение;
- бледность кожи;
- нарушения ритма сердца;
- носовые кровотечения;
- снижение массы тела;
- отсутствие аппетита;
- одышка;
- повышение температуры тела.
Отдельного внимания стоит такой симптом при ревматизме, как боли в сердце. Эти боли, как правило, носят тянущий, колющий характер и нередко сочетаются с учащенным сердцебиением.
Если не начать лечение этого заболевания вовремя, оно может привести к пороку сердца или деформации суставов. Порок сердца – это дефект структуры сердца, приводящий к сбою его нормальной работы. Ревматические пороки сердца зачастую развиваются при повторных ревматических приступах.
Наиболее часто при ревматизме сердца поражается митральный клапан – происходит сужение просвета, или клапан начинает пропускает кровь в неправильном направлении. Несколько реже наблюдаются пороки аортального и других клапанов сердца.
Стоит учитывать, что пороки сердца могут долго не давать симптомов и выявляются лишь при тщательной диагностике.
Ревматизм сердца требует комплексного лечения в условиях стационара, основными принципами которого являются:
- Постельный режим
– рекомендуется на весь период лечения. Последующее восстановление физической активности должно проходить медленными темпами. - Соблюдение диеты:
отказ от соли, ограничение жидкости и углеводов, достаточное употребление белка, калийсодержащих продуктов (курага, гречневая каша, картофель и т.д.). - Медикаментозная терапия:
назначение антибиотиков, противовоспалительных и витаминных препаратов. В некоторых случаях проводится сердечная терапия. - Санаторно-курортное лечение
– рекомендуется в восстановительный период после лечения и в дальнейшем в качестве поддерживающих мероприятий.
Лечение ревматизма сердца народными средствами
Народная медицина предлагает применять целебные растения для лечения этого заболевания. Приведем несколько рецептов:
- Столовую ложку сбора из 10 г коры крушины, 40 г листьев березы и 50 г коры ивы залить стаканом кипятка. Настоять в течение часа, процедить и принимать дважды в день по стакану настоя.
- Приготовить настойку из веточек желтой акации с листьями, залив 30 г сырья 200 г водки. Настаивать в темном месте 10 дней, затем процедить и принимать по 20 капель трижды в день, запивая водой.
- Принимать натощак сок из половины лимона, разбавленный наполовину горячей водой.
Источник: womanadvice.ru
Какие клапаны сердца наиболее часто поражаются при ревматизме
ЛЕКЦИЯ № 7. Ревматизм (болезнь Сокольского—Буйо)
Ревматизм – системное токсико-иммунологическое воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе. Заболевание развивается в любом возрасте, главным образом среди подростков и детей (7—15 лет). Женщины заболевают чаще мужчин.
Этиология
. Заболевание вызывается ?-гемолитическим стрептококком группы А.
Патогенез
. Выделяемые стрептококковые антигены (стрептолизин-О, стрептокиназа, стрептогиалуронидаза) приводят к развитию острой фазы воспаления с клеточной экссудацией и фагоцитозом.
В соединительной ткани происходит развитие репаративных процессов: клеточной пролиферации, стимуляции образования мукополисахаридов. Активизируется работа иммунной системы через усиление функционирования системы комплемента, лизосомальных ферментов.
Постепенно формируется хроническое воспаление с переносом активности на иммунные механизмы, коллагенообразование с формированием процессов фиброза.
Патологическая анатомия
. Существуют 4 фазы развития морфологических изменений, длительность каждой составляет 1–2 месяца.
I фаза – мукоидное набухание межуточной ткани и коллагеновых волокон.
II фаза – фибриноидные изменения с дезорганизацией коллагеновых волокон, образованием бесструктурных полей, пропитанных фибрином.
III фаза – образование ашофталлалаевских гранулем с появлением околососудистых скоплений лимфоцитов и других клеток.
IV фаза – склероз (фиброз) с трансформацией клеток в гранулемах в фибробласты и постепенным формированием рубца.
Сердце является основным органом-мишенью при ревматизме. Деформация клапанов сердца приводит к формированию их недостаточности, затем – к сужению и деформации предсердно-желудочковых отверстий.
Развитие пороков сердца чаще происходит в виде сочетанных и комбинированных форм.
Классификация
. В клинической классификации по Нестерову А. И. (1990 г.) учитываются:
1) фаза болезни (активная или неактивная с уточнением степени активности процесса – минимальная, средняя, высокая);
2) клинико-анатомическая характеристика поражения сердца и других органов;
3) характер течения заболевания (острое, подострое, затяжное, непрерывно рецидивирующее, латентное);
4) состояние кровообращения (0, I, IIа, IIб, III степень нарушений).
Клиника
. Первый период называется предревматизмом. Он длится 2–4 недели с момента окончания стрептококковой инфекции до начала проявлений заболевания. Ревматизм никогда не начинается на высоте инфекции.
Появляются: недомогание, утомляемость, потеря аппетита, сердцебиение, покалывание в суставах, гипергидроз, бледность кожи. Второй период представляет ревматическую атаку.
Может появляться лихорадка с синдромами поражения суставов, сердца (ревмокардит первичный) и других органов. Третий период представляет длительный период клинических проявлений.
Отмечается возвратный ревмокардит с прогрессирующим поражением сердца, формированием сложных пороков сердца.
Возможно воспаление всех оболочек сердца (панкардит), наиболее часто поражаются эндокард и миокард. Появляется тахикардия, реже брадикардия. Границы сердца нормальные или умеренно увеличенные.
При аускультации выслушивается приглушенный I тон, мягкий систолический шум на верхушке (связан с миокардитом). Иногда может появляться III тон.
При нарастании интенсивности шума возможно формирование недостаточности митрального клапана (не ранее 6 месяцев от начала атаки).
Происходит формирование новых дефектов клапанного эндокарда в виде сочетанных и комбинированных пороков сердца.
Диагностические критерии ревматизма
по Киселю-Джонсу (в модификации Американской ревматологической ассоциации, 1982 г.). Выделяются большие и малые критерии течения заболевания.
К большим критериям относятся: кардит, полиартрит, хорея, кольцевидная эритема, подкожные ревматические узелки. К малым критериям относятся: предшествующий ревматизм, артралгии, лихорадка, повышенная СОЭ, увеличение С-реактивного белка, лейкоцитоз, удлинение интервала PQ на ЭКГ, повышенный титр противострептококковых антител в крови, обнаружение стрептококкового антигена.
При наличии двух больших и одного или двух малых критериев диагноз считается достоверным, при наличии одного большого и двух малых – вероятным.
Дополнительное диагностическое исследование
.
Из лабораторных показателей диагностическое значение имеют исследование общего анализа крови (гипохромная анемия, лейкоцитоз со сдвигом влево, увеличение СОЭ), биохимическое исследование крови (появление С-реактивного белка, повышение фибриногена, диспротеинемия, ?2 —гиперглобулинемия, повышение содержания гаптоглобина, церулоплазмина, кислой фосфатазы).
Должно проводиться иммунологическое исследование для определения повышения титра антител АСГ, АСЛ-О, АСК, миокардиальных антител.
Из инструментальных методов исследований проводится снятие ЭКГ (определение различных нарушений ритма, проводимости), допплер-ЭхоКГ.
Рентгенологическое исследование бывает информативным при тяжелом процессе, когда отмечается увеличение левых отделов сердца. При первой атаке изменений сердца не выявляется.
Дифференциальная диагностика
. Должна проводиться с инфекционным миокардитом. Заболевание развивается в разгар инфекции, ему не свойственны прогрессирование, признаки вальвулита.
Из заболеваний соединительной ткани необходимо учитывать узелковый периартериит, системную красную волчанку, склеродермию.
При нейроциркулярной дистонии по кардиальному типу имеются многообразные жалобы, объективные признаки заболевания отсутствуют.
При синдроме первичного туберкулеза отсутствуют рентгенологические симптомы первичного комплекса, противострептококковые антитела. Проводятся пробы Манту, Пирке, исследуются туберкулезные микобактерии в мокроте.
Лечение
. При активном ревматизме проводится обязательная госпитализация до 40–60 дней и более.
Назначается соответствующий режим: при отсутствии кардита – полупостельный 7—10 дней, затем свободный; при наличии кардита – строгий постельный 2–3 недели, затем полупостельный и свободный.
Из питания назначается стол № 10 с содержанием белка не менее 1 г/кг, ограничением поваренной соли до 6 г/сутки.
Проводится обязательное раннее назначение антибиотиков: бензилпенициллина 1,5–4 млн ЕД в сутки (в зависимости от степени активности) в течение 2 недель. Затем переходят на пролонгированную форму: бициллин-5 по 1,5 млн ЕД каждые 2 недели в течение 2 месяцев.
После этого антибиотикотерапия проводится каждые 3 недели ежемесячно в течение не менее 3 лет больным без кардита в анамнезе и не менее 5 лет больным с кардитом в анамнезе.
При наличии аллергии к пенициллину используются антибактериальные препараты других групп – макролиды, оральные цефалоспорины.
Глюкокортикоидные препараты назначаются только при выраженном кардите, остром (реже – подостром) течении заболевания: преднизолон по 20–30 мг/сутки 2–3 недели, затем доза снижается до полной отмены препарата, курс лечения – 1,5–2 месяца.
Источник: https://folkmap.ru/krov/kakie-klapany-serdtsa-naibolee-chasto-porazhayutsya-pri-revmatizme/
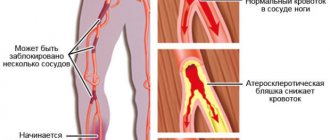
Факторы риска
Ревматическое поражение сердца чаще всего развивается в том случае, когда у человека присутствуют факторы риска.
К ним относится следующее:
- История болезни включает факты о заболевании родственников ревматоидным артритом, красной волчанкой и другими системными нарушениями.
- Половая принадлежность. Женщины болеют ревмокардитом чаще, чем мужчины.
- При поражении стрептококком сердца ревматизм с большей вероятностью возникнет у детей до 15 лет, чем у взрослых. Склонны к заболеванию и люди старшего пожилого возраста.
- Расположенность к частым вирусным инфекционным заболеваниям.
- Опасно ослабление иммунитета. Организм не сможет самостоятельно противодействовать возбудителю из группы гемолитического стрептококка, в результате чего риск заболевания повышается. Это бывает после физического или психического перенапряжения, голодания, перенесенных операций, тяжелых соматических и инфекционных патологий.
- В сочетании с пороком сердца, имеющим врожденный характер. Клапанный аппарат отличается слабостью, что бывает при пороках.
Классификация
Классификация заболевания подразумевает несколько видов деления. Они базируются на распространенности патологии, степени поражения структур сердца и других признаках.
По степеням активной фазы и выраженности проявлений выделяется острая и хроническая ревматическая болезнь сердца.
В зависимости от фазы различаются:
- Активная фаза рс. Различают минимальную, умеренную и высокую активность.
- Неактивная фаза рс. Клинические проявления заболевания отсутствуют, чем характеризуется хронический ревматизм во время ремиссии.
На основании того, что стало причиной развития патологии, бывают ревматические и неревматические миокардиты. Спровоцировать поражение клапанов сердца при ревматизме может не только бета-гемолитический стрептококк, но и другие возбудители , вирусы, бактерии, грибы и пр.
В соответствии с клинико-анатомическими особенностями поражения сердца выделяют:
- Воспалительный процесс , локализуется в пределах сердца и не распространяется на другие отделы.
- Поражение других органов (почки, суставы, легкие, кожа и подкожная жировая клетчатка). Заболевание Хорея относится к осложнениям ревматизма так же, как и другие синдромы, включающие кольцевидную эритему и подкожные узелки.
Острая ревматическая лихорадка и хроническая ревматическая болезнь сердца отличаются поражением разных слоев миокарда. Виды заболевания:
- Эндокардит. Воспаление внутренней оболочки органа. Это приводит к поражению клапанов сердца при ревматизме, поскольку в результате патологического процесса ткани имеют тенденцию к уплотнению и деформации.
- Миокардит. Поражение мышечной оболочки, что провоцирует развитие сердечной недостаточности.
- Перикардит. Появление изменений в наружной оболочке.
- Панкардит. Вовлечение в патологический процесс, который вызывает острая ревматическая болезнь сердца, всех оболочек. Это грозит нарушением работы органа и его остановкой.
Ревматический порок сердца: виды и коды по МКБ-10, лечение и профилактика ревматизма
Ревматический порок сердца – это группа приобретенных хронических дегенеративных заболеваний сердечных клапанов, характеризующаяся прогрессирующим поствоспалительным фиброзом и разрушением клапанных створок.
Болезнь развивается в течение 1-3 лет с момента перенесения острой ревматической лихорадки. Частота встречаемости – 2 случая на 100 000 населения.
Что это такое?
В первую очередь ревматические пороки сердца сопровождаются гемодинамическими значимыми нарушениями сердечных клапанов — аортального, митрального или трикуспидального. Вторичным признаком считаются изменения в камерах сердца. Аутоиммунные антитела — причина нарушения соединительной ткани створок в клапанах.
После такой дезорганизации створки клапана уже не в состоянии закрыть клапанное отверстие. Усиленный ток крови в систолу увеличивает левое предсердие, что приводит к застою крови сначала в малом, далее в большом круге кровообращения.
Среди взрослых такие пороки распространены у женщин 40–60 лет, чуть меньший показатель заболеваемости у мужчин того же возраста. Чаще же ревматизм проявляется у детей от 6 до 16 лет.
Здесь большое значение имеет наследственная и конституциональная предрасположенность к заболеванию. Ревматизм у детей имеет инфекционно-аллергическую природу, он невозможен без предшествующей стрептококковой инфекции (фарингита, скарлатины, ангины).
Больше полезного о ревматическом пороке сердца узнайте из видео Елены Малышевой:
Осложнением каких заболеваний выступает ревматизм, провоцирующий пороки сердца?
Ревматизм — это осложнение острых инфекционных заболеваний горла, кожи, почек и других органов, вызываемых бета-гемолитическим стрептококком группы А.
| Причинное заболевание | Частота, % |
| Тонзиллит (ангина) | 33 |
| Острый гломерулонефрит | 23 |
| Рожистое воспаление кожи | 7 |
| Стрептодермия | 7 |
| Фарингит | 5.2 |
| Скарлатина | 3.3 |
| Менингит | 2.1 |
| Эндокардит | 1.3 |
| Пневмония | 1.2 |
К развитию пороков сердца при ревматизме приводят:
- Ревматический миокардит — воспаление мышечной оболочки сердца, чаще всего не приносящее серьезных осложнений.
- Ревматический эндокардит — воспалению подверглась внутренняя оболочка. Часто является причиной недостаточности митрального клапана.
- Ревматический перикардит — воспаляется внешняя оболочка. Характерен для тяжелого течения ревмокардита.
- Панкардит — наиболее сложный случай, при котором воспалены все слои сердца, и оно не в состоянии нормально сокращаться. Является причиной серьезных осложнения и нарушений кровообращения, а также может привести к остановке сердца.
Классификация, клиника и осложнения
| Нозология | Клиника | Осложнения |
| Митральный стеноз | Одышка, кровохарканье, посинение носогубного треугольника, бледность (в последующем – цианоз) и похолодание кожи | Легочная гипертензия, отек легких |
| Митральная недостаточность | Кашель с прожилками крови, артериальная гипертензия, диффузный цианоз, увеличение печени и живота, плотные отеки | Мерцательная аритмия, острая недостаточность правого желудочка |
| Аортальный стеноз | Бледность и сухость кожных покровов, артериальная гипертензия, обмороки | Сердечная астма |
| Аортальная недостаточность | Бледность, набухание и пульсация вен шеи, лабильность артериального давления, ощущение сердцебиения | Гипертрофия левого желудочка |
| Трикуспидальный стеноз | Посинение кожи, плотные отеки ног, увеличение массы тела, «лягушачий» живот | Острая правожелудочковая недостаточность, фибрилляция желудочков |
| Трикуспидальная недостаточность | Теплые отеки ног, скопление жидкости в брюшной полости, набухание и извитость поверхностных вен | Аритмия, фибрилляция предсердий и желудочков |
Коды по МКБ-10
Митральные:
- I05.0 — стеноз;
- I05.1 — недостаточность;
- I05.2 — сочетанное поражение.
Аортальные:
- I06.0 — стеноз;
- I06.1 — недостаточность;
- I06.2 — сочетанное поражение.
Трикуспидальные:
- I07.0 – стеноз;
- I07.1 — недостаточность;
- I07.2 — сочетанное поражение.
Комбинированные:
- I08.0 – аортально-митральный;
- I08.1 — митрально-трикуспидальный;
- I08.2 – аортально-трикуспидальный;
- I08.3 – аортально-митрально-трикуспидальный.
Другие:
- I09.8 — поражение легочного клапана.
Частота встречаемостиу
| Митральный | 48.3% (70-85% больных — женщины) |
| Аортальный | 32.3% (60-75% больных — мужчины) |
| Трикуспидальный | 14.7% |
| Сочетанные пороки | 4.1% |
| Комбинированные | 2.8 % |
Почему чаще всего поражается митральный клапан?
Преобладающее поражение митрального клапана связано с особенностями его анатомического строения. Клапан состоит из двух створок, поддерживаемых тонкими и растяжимыми волокнами (хордами). В момент сокращения желудочка кровь оказывает на хорды выраженное давление, что приводит к прогибанию створок (пролапсу).
Пролапс в большинстве случаев не имеет клинических проявлений, но является фактором задержки в этой области аутоиммунных комплексов, образующихся при ревматизме, что и вызывает более частое поражение митрального клапана.
Во сколько лет чаще формируется?
Средний возраст развития патологии – 35-45 лет. При естественном течении болезни пятилетняя выживаемость составляет 50%.
Может ли быть врожденным?
Данное заболевание является приобретенным (полученным в течение жизни). У плода вследствие генетических мутаций могут развиться только врожденные аномалии, в образовании которых ревматизм принимает косвенное участие (если обнаруживается у беременной).
У плода ревматизм развиться не может благодаря наличию плацентарного барьера и отсутствию антител против стрептококка.
Методы диагностики
Как выявляются ревматические пороки сердца? Подтвердить ревматическую природу болезни позволяют:
- Опрос и изучение медицинской документации (наличие стрептококковой инфекции в анамнезе);
- Определение уровня антистрептолизина-О в крови (уровень АСЛ-О повышен);
- Выделение стрептококка из зева (мазок);
- Биопсия с последующей гистологией (в микропрепарате сердца выявляют иммунные комплексы).
Cначала врач проводит осмотр и опрос пациента. Обращают внимание на неестественную бледность кожи, доходящую в некоторых местах на лице до синюшности, одышку и отеки. Прослушивание сердца проводится для выявления аритмии и посторонних шумов, природу которых определяют дальнейшие исследования.
Опрос нужен для обозначения возможных причин ревматизма и следующих за ним пороков, больной рассказывает врачу о перенесенных инфекционных заболеваниях и болезнях близких родственников.
При подозрении на ревматические пороки врачи берут у пациента кровь на общий, биохимический и иммунологический анализ. Эти исследования информируют о наличии воспаления и инфекций в организме.
Среди инструментальных исследований самым простым является электрокардиограмма (ЭКГ), которая проверяет ритм сердца и выявляет вид аритмии, блокады, признаки ишемии. С помощью фонокардиографии (ФКГ) определяется наличие шумов в сердце и их отношение к порокам. Размеры сердца проверяют с помощью рентгена грудной клетки.
Главным обследованием, благодаря которому зачастую подтверждается или опровергается гипотеза о наличии порока, является эхокардиограмма (ЭхоКГ, по-другому — УЗИ сердца).
С помощью него диагностируют понижение сократительной способности сердца и нарушения в его структуре.
Большинство методов диагностики могут проводиться на первичном осмотре, когда диагноз еще не подтвержден, или же в диспансерных группах при уже обнаруженном ревматическом пороке.
Применяемые схемы лечения
Консервативное (нехирургическое) лечение направлено на снижение риска осложнений ревматизма, а также на коррекцию сердечного ритма и профилактику недостаточности. Принимать меры рекомендуется сразу же после обнаружения ревматизма. В лихорадочный период больной лечится стационарно, необходим строгий постельный режим.
Прописываются антибактериальные и противовоспалительные препараты. После последней ревматической атаки проводится обязательная профилактика рецидивов в течение следующих пяти лет.
Все пациенты с приобретенными пороками направляются на прием к кардиохирургу, который определяет актуальные сроки для хирургического вмешательства.
Больным со стенозом делается комиссуротомия, сопровождающаяся разъединением створок клапана — это обеспечивает нормальный ток крови. При недостаточности операция сводится к протезированию пораженных клапанов. Сочетанный порок лечится заменой поврежденного клапана на искусственный, изредка вместо этого делают протезирование вместе с комиссуротомией.
Последствия
- Мерцательная аритмия;
- Трепетание и фибрилляция желудочков;
- Острая лево- или правожелудочковая недостаточность;
- Хроническая сердечная недостаточность;
- Отек легких.
Меры первичной и вторичной профилактики при стрептококковых заболеваниях
Своевременные профилактические мероприятия позволяют предупредить развитие ревматизма и поражение сердца.
Первичная профилактика:
- Гигиена и закаливание;
- Санация очагов инфекции (лечение ангины, рожистого воспаления и других стрептококковых инфекций) препаратами пенициллинов, макролидов;
- Ежегодные врачебные осмотры со взятием мазком на определение стрептококка.
Вторичная профилактика показана людям с перенесенной инфекцией и проводится с помощью антибиотиков пенициллинового ряда (бициллинопрофилактика):
- Экстенциллин 2,4 млн ЕД внутримышечно;
- Бензатин-бензилпенициллин – 0.6-2.4 млн ЕД внутримышечно.
Незначительные преобразования в клапанном аппарате без нарушений в миокарде поначалу остаются в фазе компенсации и не отражаются на трудоспособности больного.
Переход в фазу декомпенсации и прогнозы определяются многими обстоятельствами: инфекциями, перенапряжением, повторными атаками, беременностью и родами.
Усиливающиеся поражения клапанов — причина развития недостаточности, а наиболее острая декомпенсация часто приводит к летальному исходу.
Условно положительный прогноз в большинстве случаев возможен только при условии качественного хирургического лечения. При этом нередко полностью излечиваются изменения гемодинамики.
При ревматических пороках рекомендуется отказаться от вредных привычек и стараться уменьшить физическую активность, соблюдать особую диету, заниматься лечебной физкультурой и проходить курсы лечения на кардиологических курортах.
Сердце — один из главных органов человека, и даже небольшие нарушения его работы приводят к серьезным последствиям. Ревматизм и сопровождающие его пороки сердца могут развиться неожиданно, после перенесенных инфекционных заболеваний, но в наибольшей группе риска — люди, расположенные к кардиологическим заболеваниям генетически.
Чтобы избежать осложнений, нужно своевременно обратиться к врачу при первых подозрениях. Современные методы диагностики и лечения позволяют частично или полностью избавиться от приобретенного ревматического порока.
2 Комментария
Источник: https://oserdce.com/serdce/poroki/priobretennye/revmaticheskie.html
Диагностика
Диагностические методики по установлению заболевания подразумевают комплексный поход. Пропедевтика включает не только ревматологические обследование, но и тщательный сбор анамнеза.
Следует выяснить, перенес ли человек скарлатину, ангину или другие инфекционные заболевания незадолго до появления первых признаков патологии, а также имеется ли наличие продолжительной лихорадки неясного генеза,
Установить диагноз поможет осмотр пациента. О заболевании свидетельствуют: бледность кожных покровов, отеки конечностей, синюшный оттенок губ, ушей и кончика носа, появление специфических узелков на коже.
Определить ревматизм поможет аускультация и дополнительные лабораторные исследования:
- Общий анализ крови. Выявляется повышение скорости оседания эритроцитов, увеличение количества лейкоцитов со сдвигом формулы влево.
- Анализы, ревматизм выявляющие. Проводятся исследования на ревматоидный фактор, гликопротеиды, антистрептолизин и сиаловые кислоты.
- Определение С-реактивного белка.
- Анализ на титр антинуклеарных антител к двуспиральной ДНК и уровень циркулирующих иммунных комплексов. Наличие определенных лейкоцитарных аллоантигенов дает возможность подтвердить патологию.
Важную роль в диагностике заболевания и приобретенных пороков сердца играют диагностические методики. Они являются предписанием, которые человек обязательно должен выполнить. Диагностируют, используя главные методы:
- Ультразвуковое исследование сердца. Позволяет установить размеры органа, состояние внутренней стенки, изменение структуры сердечных клапанов (митральный, аортальный). УЗИ сердца является золотым стандартом в диагностике.
- Электрокардиограмма (ЭКГ). По данным обследования определяется нарушение ритма сердечных сокращений.
- УЗИ почек, печени, селезенки, рентгенография органов грудной клетки. Необходимы для дифференциации заболевания с другими патологиями.
Диагностика ревматизма
Для того чтобы поставить диагноз какой-либо патологии митрального клапана, следует в комплексе оценить жалобы пациента, данные опроса (возможно перенесенный ранее ревмокардит), объективного осмотра (аускультации) и дополнительных исследований.
Внешний вид больного, у которого есть ревматический порок митрального клапана, имеет следующие признаки:
- типичный пациент имеет астеническое телосложение с неразвитой мышечной массой и холодными верхними конечностями;
- цианоз губ, подбородка, носа, ушей в сочетании с ярким синюшно — розовым румянцем на щеках и бледностью вокруг глаз (из-за расширения сосудов кожи и длительной гипоксемии).
Аускультативная картина митральных пороков достаточно яркая и грамотный специалист, владеющий этим методом, без труда сможет заподозрить данную патологию.
Электрокардиография (ЭКГ) помогает выявить утолщение или повреждение миокарда, обнаружить изменение размеров полостей, верифицировать аритмии.
Рентген грудной полости — важен для диагностики дилатации полостей сердца и тяжести поражения бронхо–легочного дерева.
Однако «золотым стандартом» для выявления пороков сердца является эхокардиография. Ценность ультразвукового исследования определяется тем, что оно позволяет не только выявить степени сужения либо расширения атриовентрикулярного отверстия, оценить анатомию самих клапанов, а и дает данные о внутрисердечном кровообращении.
Диагноз сложен, поскольку его проявления неспецифичны. Необходимо учитывать связь с перенесенной стрептококковой инфекцией, повышение в крови уровня противострептококковых антител. Помогает диагностике учет больших и малых Сочетание двух больших критериев или одного большого и двух малых при указании на перенесенную стрептококковую инфекцию делают диагноз весьма вероятным. проводят в первую очередь с инфекционно-аллергическим миокардитом (ИАМ) и нейроциркуляторной дистонией (НЦД). В отличие от ревматизма ИАМ возникает в разгар инфекции без латентного периода, не сопровождается суставным синдромом, симптомами васкулита, лабораторными признаками высокой активности процесса. Для больных с НЦД характерно многообразие кардиальных жалоб, субфебрилитет при отсутствии признаков поражения миокарда (изменение тонов сердца, появление шумов) и изменений в анализах крови, свойственных ревмокардиту.
В ряде случаев первичный ревматизм дифференцируют с системной красной волчанкой, инфекционным эндокардитом и др. В качестве иммуносупрессивной терапии у больных с высокой активностью процесса, протекающего с признаками серозита, васкулитов, назначают кортикостероиды: преднизолон по 20–30 мг в сутки в течение 10–14 дней с постепенным снижением дозы на 2,5 мг каждые 3–4 дня до 10 мг, после чего дозу снижают еженедельно. При меньшей активности процесса, а также после лечения кортикостероидами назначают аминохинолиновые производные в течение от 6–8 мес. до 1–2 лет.
Шабалов Н.П.
Лечение ревматизма
Лечение ревматической болезни сердца , длительный процесс. Заболевание требует ответственного подхода. Только своевременно начав терапию, можно вылечить ревматизм и предотвратить развитие осложнений.
Клинические рекомендации по лечению заболевания включают применение комплексной схемы. Это медикаментозная терапия, народные методы, физиотерапия, использование лечебной физкультуры, массажа и других вспомогательных методов.
Первая помощь при острой ревматической лихорадке заключается в применении противовоспалительных препаратов, антибиотиков и глюкокортикостероидов.
Дальнейшее лечение назначается с учетом клинической картины заболевания и результатов обследования.
Медикаментозная терапия
Требуется рассмотреть, как лечить ревмокардит. Терапия заболевания предполагает одновременное применение разных групп лекарственных средств.
Лечение хронической ревматической болезни сердца включает:
- Неспецифические противовоспалительные препараты. Они оказывают комплексное влияние: снимают боль, воспаление, уменьшают отек. К ним относятся: Парацетамол, Мелоксикам, Ибупропрофен, Индометацин, Вольтарен и др.
- Глюкокортикостероиды. Обладают мощными противовоспалительными, антигистаминными и обезболивающими свойствами. Использовать гормональные препараты от ревматизма нужно только по рекомендации врача.
- Антибиотики при ревматизме суставов и сердца являются ключевым этапом лечения. При этом используют средства на основе пенициллина или сульфаниламидов.
- Препараты хинолинового ряда. Показаны к применению при рецидивирующих формах ревматического процесса. К ним относятся: Плаквенил, Делагил. Одновременно с ними рекомендуется использовать салицилаты, в частности, Аспирин.
- Цитостатические иммунодепрессанты. Применяются при отсутствии положительного результата от глюкокортикостероидов и средств хинолинового ряда, когда сильно повреждаются ткани сердца. Во время приема цитостатиков необходимо контролировать главные гематологические показатели.
- Диуретики и сердечные гликозиды. Таблетки, препараты может подобрать только врач, ведь их применение показано в случае тяжелого поражения сердечно-сосудистой системы.
- Гамма-глобулины. Способствуют десенсибилизации организма. Лекарства используют только при отсутствии острого воспалительного процесса в оболочках сердца.
- Витамины. Предназначены для укрепления иммунитета и повышения собственных защитных сил организма больного. При ревматизме используют аскорбиновую кислоту и рутин.
- Симптоматическая терапия. Высокая температура при острой ревматической лихорадке сбивается жаропонижающими средствами.
Проводя терапию, необходимо учитывать и то, сколько длится лечение заболевания. Лекарства при ревматизме сердца назначаются длительно, до полной стабилизации состояния пациента и нормализации лабораторных показателей. В дальнейшем может возникнуть необходимость в проведении поддерживающей терапии.
При вовлечении в патологический процесс суставов целесообразным является применение наружных средств: мазей, кремов, гелей на основе НПВС.
Вспомогательная терапия
Лечение ревматизма сердца проводится не только медикаментозными препаратами, но и вспомогательными методами.
Хорошие результаты показывают гомеопатические препараты. Однако для достижения положительного эффекта требуется длительное время.
В период выздоровления рекомендуется применение физиотерапевтических методов: ультрафиолетового облучения суставов, электрофореза, грязелечения, сухого тепла и др.
Массажем и лечебной физкультурой при ревматизме можно активизировать кровообращение, улучшить обменные процессы в пораженных тканях, предотвратить атрофию мышц, сохранить подвижность в суставах и не допустить нарушения функций конечностей.
Массаж при ревматизме осуществляется только специалистом. Проведение процедуры показано вне периода обострения или если клиническая симптоматика выражена слабо.
Полудрагоценные камни излечивают ревмокардит, слабость сердечной деятельности, воспаление в суставах, помогут справиться с лихорадкой. Целебными свойствами обладают: рубин, кошачий и тигровый глаз, сапфир.
Прогноз
Хронические ревматические болезни сердца имеют неблагоприятный прогноз, особенно если присутствуют тяжелые поражения клапанного аппарата.
Важную роль играет то, в каком возрасте был зарегистрирован первый приступ ревматической атаки. У детей патология проходит тяжелее, чем у взрослых, что может грозить формированием пороков сердца.
Некоторых больных интересует вопрос о том, дают ли инвадность при ревмокардите. Национальное руководство предполагает проведение экспертизы для установления необратимых изменений сердечно-сосудистой системы. В дальнейшем ребенок-инвалид подлежит медицинскому наблюдению.
Ревматический порок сердца: симптомы, диагностика, лечение
Ревматический порок сердца может развиваться у людей любого возраста. Патологию чаще диагностируют у женщин после 40 лет, хотя она встречается также у мужчин и детей. Это самое распространенное органическое поражение клапанного аппарата сердца.
Механизм возникновения
Ревматизмом называют тяжело развивающееся осложнение заболеваний инфекционного происхождения. Для проблемы характерно поражение соединительной ткани воспалительным процессом.
Чаще всего от этого страдает сердечно-сосудистая система. Ревматические изменения приводят к изменению границ сердца и сопровождаются формированием узелковых образований на стенках желудочков и сердечной мышцы.
С развитием воспалительного процесса узелки рубцуются.
Из-за этого впоследствии возникает кардиосклероз, эндокардит и другие патологии.
В результате пороков нарушается работа клапанов, которые обеспечивают нормальный ток крови. Под влиянием ревматизма развивается клапанная недостаточность. Из проявлений наиболее распространено нарушение оттока крови в период диастолы.
Узелками и рубцами нарушается прохождение крови, из-за чего орган перегружается, лежащие клапаны расширяются, и развиваются гипертрофические изменения в тканях сердца. Такие трудности в работе органа вызывают кислородное голодание и застойную сердечную недостаточность.
На начальных стадиях развития ревматические пороки сердца слабо выражены. С развитием болезни функции митрального клапана ухудшаются, и он не закрывает отверстие полностью, из-за чего большие объемы крови поступают внутрь органа.
Усиленное поступление крови приводит к увеличению левого предсердия. Это опасно развитием застойного процесса в обоих кругах кровообращения. Болезнь прогрессирует под влиянием наследственной и конституционной предрасположенности. Это связано с тем, что не всегда инфекционные болезни вызывают ревматизм, а он не всегда приводит к развитию пороков.
Как классифицируют
Ревматические пороки могут быть изолированными, когда нарушена работа одного клапана, и сочетанными, при них наблюдается сбой в нескольких клапанах.
В связи с патологическими изменениями может наблюдаться развитие:
- Стеноза. При этом сращиваются створки, и уменьшается проходимость между камерами. В связи с аномалией необходимое количество крови не проникает в полость. Патология обычно возникает у людей пожилого возраста.
- Недостаточности. Для болезни характерно неполное смыкание клапанов. Из-за дисфункции нарушается отток крови, и ее часть возвращается обратно в сердце и там застаивается. Это вызывает повышение нагрузки на орган и увеличение его в размерах.
- Комбинированных пороков. В этом случае недостаточность сочетается со стенозом. Болезнь отличается тяжелой клинической картиной и осложнениями.
В зависимости от поражения сердечной оболочки патология развивается в виде:
- Ревматического миокардита. Воспалительный процесс поражает мышечную сердечную оболочку. Болезнь не сопровождается осложнениями.
- Ревматического эндокардита. Недостаточность митрального клапана вызывается поражением внутренней оболочки.
- Ревматического перикардита. Воспаление перикарда приводит к разрушению внешней оболочки. Патология обычно протекает в тяжелой форме.
- Панкардита. Это наиболее опасный вариант развития событий. При этом воспаляются все слои сердца, и нарушается его сократительная способность. Заболевание сопровождается серьезными нарушениями кровотока и внезапной остановкой сердца.
Последствия зависят от вида патологического процесса.
Диагностика
Ревматоидный порок сердца диагностируют с помощью физикального осмотра, лабораторных и инструментальных обследований.
При подозрении на патологический процесс берут кровь на общее и биохимическое исследование для определения воспалительного процесса и наличия инфекции. После этого для подтверждения диагноза назначают инструментальные методики. К ним относят:
- Электрокардиограмму. С ее помощью выявляют нарушения сердечного ритма и определяют вид аритмии. Также определяют ишемические нарушения и сердечные блокады.
- Фонокардиографию. Она необходима для фиксирования посторонних шумов и связи их с пороками.
- Рентгенографическое исследование грудной клетки. Процедура определяет наличие гипертрофических изменений в сердце. Снимок показывает также наличие застойных явлений и поражения предсердий.
- Эхокардиографию. С помощью ультразвука определяют, насколько снизились сократительные способности сердца, и выявляют изменения структуры сердечной мышцы и клапанов.
После подтверждения диагноза и определения вида патологии назначают лечение.
Осложнения
Поражение сердца ревматической болезнью приводит к:
- нарушениям ритма сердца;
- хронической форме сердечной недостаточности;
- инсульту;
- закупорке тромбом легочной артерии;
- инфекционному эндокардиту.
Патологии развиваются, если не проводить лечение болезни.
Возможные осложнения
Осложнения ревматизма обусловлены поражением клапанов и других структур сердца.
Главные последствия:
- Нарушение насосной функции сердца. Это грозит развитием сердечной недостаточности.
- Переход патологического процесса в хроническую стадию. При этом не исключено возникновение рецидивов, что приводит к склерозу миокарда.
- Возникновение ревматического порока сердца. Клапаны сердца наиболее часто поражаются при ревматических атаках. В результате рубцовых изменений образуются спайки, приводящие к формированию стеноза и других нарушений. К ним относятся: митральный стеноз и митральный порок сердца, недостаточность митрального клапана и аортальные пороки.
- Увеличивается вероятность возникновения инсульта, инфаркта, что обусловлено повышенной склонностью к тромбообразованию при ревматизме.
- Остановка сердца. Возможна в результате острого нарушения сердечного ритма.
Симптомы, признаки и основные жалобы пациентов
Клиническая картина заболевания зависит от вида самого порока, степени нарушений внутрисердечной и системной гемодинамики, длительности патологического процесса и уровня проблем со стороны других органов и систем.
В стадии компенсации, которая протекает без признаков сердечной недостаточности, пациенты не жалуются на свое самочувствие и длительное время могут не попадать в поле зрения врача. И уже только при развитии декомпенсации появляются следующие жалобы и признаки:
- одышка – связана с повышением давления в малом круге кровообращения (МКК);
- кровохарканье – вследствие пропотеванияформенных элементов крови при выраженном застое в венах МКК;
- тупые кардиалгии;
- перебои в работе кардиальной системы – сердцебиения, аритмии, фибрилляция предсердий, экстрасистолы.
Сочетанный (не комбинированный) порок митрального клапана очень быстро декомпенсируется, в результате чего к нему присоединяется застой крови в большом круге кровообращения, что клинически проявляет себя набуханием шейных вен, тяжестью в правом подреберье и увеличением печени (гепатомегалия), отеками нижних конечностей.
Диета при ревматизме
Питание при ревматизме должно быть полноценным и сбалансированным. В рационе должны присутствовать продукты, содержащие большое количество белка и мало углеводов. Принимать пищу нужно часто, не менее 5-6 раз в сутки.
Хроническая ревматическая болезнь сердца предполагает обогащение меню кисломолочными продуктами. Полезны свежие овощи и фрукты.
В меню должны присутствовать нежирные сорта рыбы и мяса, куриные яйца, смородина, ревень и др.
Диета при ревматизме ограничивает употребление соли, острых, соленых, жареных, жирных продуктов.
Профилактика заболевания
Существует первичная и вторичная профилактика ревматизма сердца. Первичные меры направлены на предотвращение заражения стрептококком. Для этого нужно заняться укреплением иммунитета , закаляться, посещать сауну, бассейн. Организовать полноценное, сбалансированное питание.
Чтобы предотвратить осложнения, нужно своевременно обращаться к врачу за медицинской помощью при ОРВИ или ангине. Не игнорировать антибактериальную терапию при развитии ангины.
Вторичная профилактика направлена на то, чтобы не допустить ревматические пороки сердца. Для этого используют бициллинопрофилактику пролонгированного действия.
Предупреждением формирования пороков занимается врач-ревматолог, у которого пациенты наблюдаются в течение всей жизни.
Митральный порок сердца (сочетанный, ревматический и пр): симптомы, лечение, диета и др
Порок сердца – заболевание, вызванное патологическими изменениями клапанов или отверстий, которые нарушают функционирование сердечной мышцы. Согласно статистике, по частоте выявлений болезнь уступает лишь атеросклерозу и гипертонии.
Митральный порок развивается вследствие поражения двустворчатого клапана, который находится в левой части сердца. При нормальной работе створки открыты, кровь продвигается в левый желудочек, а оттуда в аорту, после чего клапан закрывается. Сужение сосудов митрального отверстия, недостаточность левого желудочкового клапана вызывают сбой кровотока, что приводит к нарушению работы сердца.
Виды и причины
Пороки делятся на врождённые и приобретённые. Врождённые — формируются во время вынашивания плода. Могут быть следствием нарушенного внутриутробного развития плода или перенесённой инфекции. Патология выявляется во время ультразвукового исследования. Сразу после рождения у ребёнка развивается гипоксия (кислородное голодание) и нарушение дыхательной функции.
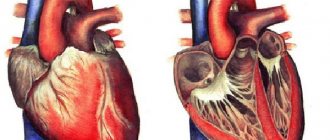
Нормальное строение сердца
Приобретённый порок развивается в течение жизни. Специалисты выделяют комбинированные и сочетанные пороки. При комбинированных одновременно присутствуют сужение отверстий и недостаточность клапанов.
Сочетанные пороки выражаются в поражении одного или нескольких клапанов: трехстворчатого, митрального и аортального.
Провоцирующими факторами являются:
- аутоиммунные болезни, вызванные стрептококковой инфекцией;
- инфекционные заболевания;
- туберкулёз;
- болезни соединительной ткани.
Основной причиной митрального порока считаются ревматоидные проявления. Патология встречается в 80% случаев. Ревматизм поражает все структурные составляющие сердечной мышцы. После перенесённого воспаления на митральном клапане происходит утолщение фиброзной ткани (разновидность соединительной ткани). Рубцевание укорачивает створки, не давая нормально открывать клапан.
Митральный порок подразделяют на:
- митральный стеноз;
- недостаточность сердечного клапана;
- сложный (сочетание первых двух форм).
Достаточно часто кардиологи выявляют пролапс митрального клапана. Это провисание одной или обеих стенок клапана в левое предсердие при сжимании левого желудочка. Патология не оказывает серьёзного влияния на самочувствие человека. Встречается у 25% населения, чаще страдают женщины в возрасте до 30 лет.
Митральный стеноз сердца
Характеризуется слипанием стенок клапана. Со временем створки склеиваются, что вызывает сужение отверстия.
В результате кровь плохо перераспределяется в левый желудочек из левого предсердия, вызывая его переполнение. Норма митрального отверстия составляет от 2–6 см2.
При сужении до 1 см2 давление в лёгочном предсердии увеличивается до 200 мм рт. ст., заставляя с усилием проталкивать кровь.
Стенки клапана склеиваются, вызывая сужение отверстия
Повышенное давление и увеличенное кровенаполнение вызывает рост левого предсердия. Если болезнь прогрессирует, возможен отёк лёгкого. Со временем застойные проявления распределяются на правую часть сердца, вызывая отёчность всего тела.
Митральная недостаточность
При этой аномалии створки клапана закрываются не полностью, кровь идёт обратно в левое предсердие, которое постепенно растягивается и гипертрофируется.
Первое время организм использует защитные механизмы, но застойные явления в итоге вызывают увеличение правого отдела сердца.
Комбинированный порок
Если ревматоидный артрит поражает несколько отверстий и клапанов сердечной мышцы, говорят о комбинированном или сложном пороке. Проявляется в недостаточности митрального и аортного клапанов, сужении устья аорты и ограниченности двустворчатого клапана.
Вызывают серьёзные нарушения в работе сердца. Осложнениями выступают: хаотичный ритм сердца, тромбоэмболия (острая закупорка кровеносного сосуда тромбом). Течение болезни часто неблагоприятно и приводит к смерти.
Симптомы
Клинические характеристики зависят от степени поражения сердечного клапана. На первых порах болезнь протекает бессимптомно, человек чувствует себя здоровым. По мере прогрессирования заболевания появляются следующие симптомы:
- одышка;
- кашель;
- нарушение ритма сердца (появляется аритмия или тахикардия);
- отёк конечностей;
- быстрая утомляемость.
Основной жалобой больного является изматывающий кашель с прожилками крови.
При митральном пороке для пациента характерен желтоватый цвет лица, акроцианоз губ (окрашивание губ в тёмно-синий цвет ввиду недостаточного кровоснабжения) . Вследствие значительного выделения гистаминоподобных веществ на щеках появляется яркий румянец.
От момента поражения сердечного клапана до полной клинической картины латентный период продолжается около 20 лет. В основном поражает женскую половину в возрасте от 30 до 40 лет. Митральным стенозом страдают 76% женщин от общего количества больных.
Митральную недостаточность, наоборот, чаще диагностируют у мужчин. Выражается в одышке и нарушении сердечного ритма. Иногда появляется чувство давление в груди, ноющая, тупая боль.
Диагностика заболевания
Порок сердца диагностируют с помощью:
- электрокардиографии;
- суточных показателей ЭКГ;
- фонокардиографии;
- МРТ;
- ревматестов;
- рентгенографии.
Сочетанные пороки сердца диагностировать сложно, поскольку идёт наслаивание клинических симптомов. Первичный диагноз ставится при визуальном осмотре пациента. Инструментальное обследование позволяет обнаружить гипертрофию сердечной мышцы, сбой ритма.
С помощью фонокардиографа оцениваются шумы и тоны в сердце, рентгенография выявляет застойные явления в лёгких, разрастание камер, гипертрофию миокарда. При необходимости больному проводят зондирование, флебографию, аортографию.
Исследования не только с большой точностью выявят порок, но и покажут степень и форму тяжести заболевания.
При комбинированном пороке на фонокардиограмме регистрируются шумы, характерные для стеноза и митральной недостаточности. Рентгенография позволяет выявить расширение границ сердца, видоизменение лёгочного рисунка. Эхокардиография и допплерэхокардиография подтверждают диагноз, уточняют изменения, величину давления и регуртитации (обратный ток крови) в клапанах.
Лечение
Митральные пороки сердца лечат медикаментозным и хирургическим способами.
Важно! Пациентам необходимо пересмотреть свой образ жизни и режим питания, чтобы предотвратить процессы, которые могут привести к сердечной недостаточности.
Рекомендуется уменьшить физическую нагрузку, избегать всего, что приводит к тяжёлому дыханию, учащённому сердцебиению.
Следует ограничить потребление соли, поскольку она задерживает жидкость в организме, что создаёт дополнительную нагрузку на мышцу. В питании отдают предпочтение молочно?растительной диете, необходимо полностью отказаться от жирных продуктов. В них содержится много холестерина, что приводит к образованию бляшек и развитию атеросклероза.
Алкоголь, крепкий чай, кофе провоцируют учащение сердцебиения и нехватку питательных веществ в миокарде, в результате сердце быстрее изнашивается.
Медикаментозная терапия
Лечение лекарственными средствами направлено на предупреждение рецидивов, тромбоэмболических осложнений, нормализации сердцебиения. Для улучшения работы сердца приписывают:
- антикоагулянты;
- диуретики;
- панангин, рибоксин;
- бета-адреноблокаторы.
Хирургическое вмешательство
Операцию проводят, только если у пациента обнаружен митральный стеноз. Больному вводится специальный катетер, который направляют к митральному клапану, и расширяют его отверстие. Такую операцию можно выполнять на сердце ребёнка, который находится в утробе матери. В этом случае катетер вводится через кровеносные сосуды пуповины женщины.
Чаще всего пациентам проводят протезирование створок. При сочетанных пороках выполняют пластику одного или нескольких клапанов.
Хирургическое вмешательство противопоказано при эмфиземе лёгких, диффузном кардиосклерозе, гепатите, обострении ревматизма.
Народная медицина
Средства народной медицины действуют как поддерживающая, укрепляющая терапия. Отвары и настои лекарственных трав необходимо применять только в комплексе с медикаментозным лечением.
Важно! Отказ от традиционных методов лечения может привести к летальному исходу.
Рецепты народной медицины:
- настой пустырника – 4 ст. л. травы заварить стаканом кипятка. Поставить на водяную баню на 15 мин. Профильтровать. Принимать по 100 мл 2р/сутки за 30 мин. до еды.
- Сок свёклы – смешать свежевыжатый сок с мёдом в пропорции 2:1.
- Настой любистока – 40 г сушёных корней залить 1 л воды, кипятить 5–7 мин. отвар настаивать 3 ч., процедить. Пить по 100–120 мл 3р/сутки. Помогает при пороках средней тяжести и отёчностях.
- Сбор трав – пить как обычный чай. Заварить львиный зев, татарник колючий, траву льнянки, золототысячник.
Прогноз и профилактика
Прогноз митральных пороков в большинстве случаев неблагоприятен. Если сочетанные пороки не лечить, выживаемость составляет до 5 лет у 45% больных и только у 6% — до 10 лет.
После проведения операции ситуация улучшается. При поражении только одного клапана прогноз выживаемости составляет 72%.
При комбинированных пороках исход болезни определяется ревматическими поражениями сердечной мышцы, частотой приступов. В случае выраженных гемодинамических нарушений (кровоснабжение нарушено, организм недополучает кислорода и питательных веществ) резко снижается функция изрубцованного миокарда, что впоследствии приводит к кончине.
Профилактика заключается в предупреждении ревматоидных атак, которые провоцируются тонзиллитом, фарингитом, скарлатиной.
Рекомендуется постоянное наблюдение у кардиолога, кардиохирурга, ревматолога. Беременность допускается при условии полного компенсированного кровообращения.
Митральный порок сердца – серьёзное заболевание, которое в большинстве случаев приводит к летальному исходу. Чтобы не допустить развитие болезни, необходимо придерживаться здорового образа жизни, сбалансировать питание и мыслить позитивно.
- Анатолий Куприянов
- Распечатать
Источник: https://creacon.ru/bolezni-serdtsa/mitralnyie-poroki-serdtsa-raznovidnosti-simptomyi.html