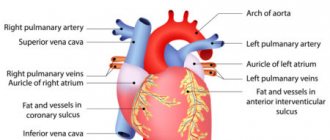
14 июня в мире отмечают Всемирный день донора крови. Москве как огромному мегаполису ежедневно требуется донорская кровь для переливания. В ней нуждаются пострадавшие в серьезных авариях, люди с заболеваниями крови, роженицы. За раз донор сдает 450 миллилитров крови. Этот, казалось бы, небольшой объем может спасти жизнь даже не одного, а трех человек.
Сегодня, когда заболеваемость коронавирусной инфекцией в столице снижается, а больницы возвращаются к прежнему режиму работы, снова возрастает и потребность в донорской крови.
Портал mos.ru узнал у тех, кто регулярно сдает кровь, что мотивирует их помогать совершенно незнакомым людям и как агитировать друзей стать донорами.
Нет верхней планки
Быть донором может только здоровый человек. Отказать в сдаче крови могут тем, кто болен ВИЧ или гепатитом, а также страдает хроническими заболеваниями — например, язвенной болезнью желудка, имеет воспалительные заболевания типа акне или сильного кариеса, а также варикозное расширение вен. В крови таких людей могут быть бактерии, что делает ее непригодной для переливания. Решение об отводе, временном или пожизненном, принимают врачи-трансфузиологи.
«Именно для этого и существует консультация врача перед донацией. Не медицинской сестры, как во многих странах, а именно полноценный врачебный осмотр и опрос. В случае если потенциальный донор приписан к московской поликлинике, мы смотрим данные о его здоровье в системе ЕМИАС», — рассказывает главный врач Центра крови имени О.К. Гаврилова Ольга Майорова.
Оптимальный возраст для того, чтобы стать донором, — 18–20 лет. (По закону граждане России не могут быть донорами до 18 лет.) Начинающим позже стоит быть готовыми получить временный отвод. Если у человека есть хроническое заболевание и он давно не был у врача, его могут направить на дополнительную консультацию.
«Первичный возрастной донор редко становится им с первого раза. Может потребоваться заключение от врача о состоянии здоровья, наличии хронических заболеваний, мы даем направление в соответствующую поликлинику с четким перечнем вопросов, которые нас интересуют. И уже дальше по результатам принимается решение — может ли человек быть донором», — говорит Ольга Майорова.
Однако верхней планки — до какого возраста можно быть донором крови — не существует. Если человек здоров и хорошо себя чувствует, его допустят до донации.
«У нас есть доноры, которые перешагнули 60- и даже 70-летний рубеж. Но это, как правило, те, которые начинали сдавать кровь или ее компоненты в юности. Подавляющее число доноров — это люди в возрасте до 45–50 лет. Позже у многих накапливается груз заболеваний, который не позволяет стать донором», — поясняет Ольга Майорова.
Кто может стать донором
Завещать свое сердце вправе только люди, которые соответствуют критериям:
- не страдают сердечно-сосудистыми патологиями, эта система должна быть полностью здоровой;
- в возрасте меньше 60 лет;
- не страдали ВИЧ, гепатитом В и С;
- им диагностирована смерть мозга.
Чаще всего донорами становятся люди, погибшие в ДТП, после получения смертельных травм на производстве. Они попадают в клиники неотложной помощи, куда отправляют запросы трансплантологи. Если человек при жизни не изъявил желание стать донором, то родственники больных, стоящих в очереди на пересадку сердца, обращаются к близким людям погибшего. Именно в этом случае можно говорить о «продаже» органа, вознаграждение выплачивают за разрешение пересадить человеческое сердце.
В России на законодательном уровне закреплено положение, что человек, не изъявивший при жизни желания стать донором, может им являться после смерти. Медики вправе изъять его органы для пациентов в них нуждающихся. Родственники погибшего имеют основания запретить это делать, чтобы они отозвали свое вето и платятся деньги. Причиной продажи часто становится тяжелая жизненная ситуация, потеря кормильца. Но платить за сердце можно только в том случае, если известно, что конкретная человеческая сердечная мышца предназначалась больному, имеющему возможность его купить. Распределение органов происходит по донорским спискам, коммерческая продажа запрещена.
Примерная стоимость проведения трансплантации
Цены на покупку человеческого сердца очень разнятся. Дело в том, что стоимость самой сердечной мышцы может составлять порядка 13 000 000 рублей. В эту сумму, помимо самого органа, входят также услуги специалистов для профессиональной транспортировки сердца от донора к пациенту, а также использование в процессе трансплантации высококачественных материалов и оборудования.
Возможность приобретения сердечной мышцы на «черном рынке» является довольно редким явлением. Однако, при условии его наличия, стоимость будет составлять приблизительно от 3 000 000 до 4 000 000 рублей.
Иногда, для проведения удачной операции, необходима пересадка не только сердца, но и обоих легких. В этом случае, стоимость увеличивается до 50 000 000 рублей.
Трансплантация органов — необычайно сложный процесс, в котором принимает участие большое количество специалистов. Средняя стоимость операции по пересадке сердечной мышцы достигает 60 000 000 рублей.
В случае, когда необходимо оперативное вмешательство медиков с целью немедленной пересадки здоровых органов пациенту, сумма возрастает до 100 000 000 рублей, в зависимости от наличия дополнительных обременяющих факторов: возраст реципиента, наличие у него серьёзных заболеваний, способных повлиять на ход и успешность проведения операции и т.д.
Мифы и легенды о кроводаче
Помимо объективных причин, потенциальных доноров останавливают иррациональные страхи.
«Один из устойчивых мифов — что донор в учреждении службы крови может заразиться какими-либо заболеваниями, которые передаются с кровью. Это абсолютно невозможно. Во время процедуры используются одноразовые расходные материалы. Их просто физически нельзя использовать повторно. Кроме того, персонал регулярно меняет перчатки, проходит медицинское освидетельствование», — рассказывает Ольга Майорова.
Еще одно популярное опасение — боязнь ехать на процедуру с утра пораньше на голодный желудок. Однако доноры как раз, наоборот, должны обязательно позавтракать перед процедурой. Утренний прием пищи, правда, должен быть очень легким, содержащим в основном углеводы. Это может быть каша на воде, фрукты, чай с печеньем. Никаких молочных или жирных продуктов.
Популярный страх упасть в обморок, безусловно, имеет под собой основания. Однако при грамотных действиях риски минимальны.
«При малейшем недомогании следует сразу обратиться к медицинскому персоналу. После донации важно отдохнуть. Не надо сразу бежать на работу. Нужно спокойно 15–20 минут посидеть, выпить воды, чай или сок и только после этого отправляться по своим делам», — говорит Ольга Майорова.
Записался или просто шел мимо
По словам Ольги Майоровой, вся процедура сдачи крови занимает около двух часов. Столько времени потребуется на регистрацию, первичный анализ крови, медицинское освидетельствование, саму донацию, получение всех справок и отдых.
Обычный донор проводит в кресле около 15 минут. За это время он сдает 450 миллилитров крови. Забор плазмы длится около 40 минут, тромбоцитов — до полутора часов.
Доноры могут рассчитывать на освобождение от работы или учебы на два дня. Те, кто пришел на сдачу, но не подошел для донорства по каким-то параметрам, получают справку, в которой указывается время их присутствия в центре. Оплату за эти дни или часы работодатель вычитать не должен.
Для удобства на сайте Центра крови имени О.К. Гаврилова в ряде других служб крови работает предварительная запись, как и в обычную поликлинику.
«Если человек не пользуется интернетом или, в конце концов, просто шел мимо и ему сегодня захотелось совершить подвиг, мы, конечно, его примем. Просто он потратит больше времени. Мы находимся рядом с Боткинской больницей, здесь большой поток посетителей, у которых там лечатся родственники. Если родственнику несколько дней назад перелили кровь, они могут высказать желание стать донорами и помочь кому-то другому», — рассказывает Ольга Майорова.
Из-за распространения коронавируса и переносе некоторых плановых операций потребность города в донорской крови временно уменьшилась. Однако лечение гематологических больных и травматизм никто не отменял. Доноры продолжали посещать станции переливания крови даже в период ограничительных мер. Для их удобства была организована возможность бесплатной поездки на такси.
С постепенным выходом столицы из режима ограничительных мер потребность в донорской крови будет расти, а значит, станции ждут новых желающих помочь.
Кстати, в преддверии Всемирного дня донора первыми откликнулись и приняли участие в сдаче крови добровольцы Москвы — участники марафона взаимопомощи #МыВместе (от ресурсного ). Волонтеры-медики и студенты столицы провели акцию «Следуй за мной! #ЯответственныйДонор». На базе медицинских вузов и учреждений здравоохранения развернули пункты сдачи крови. В донации приняли участие более 200 человек. Помимо этого, на сайте мывместе.мосволонтер.рф есть страница, посвященная донорству. Там каждый может узнать о том, как стать донором и как к этому подготовиться.
Доноры в приказном порядке
– Александр Михайлович, как обстоит дело с трансплантациями сердца в стране?
– В центральных регионах более успешно решается проблема трансплантологии, чем в СФО и ДВФО. В Москве и Санкт-Петербурге хорошо работают центры трансплантационной координации, они поддержаны властями. Определенный толчок отрасль получила в Самаре, Казани, Уфе. Но в среднем по России уровень охвата операциями невысокий. Это связано с проблемой донорских органов и недостаточным финансированием. Хотя многие регионы, Алтайский край например, недавно заявили, что станут «центрами трансплантации». Хорошо, когда за словами идут дела: сказано это было еще год назад, но действий пока нет, и даже трансплантация почки, которая активно шла в регионе в течение последних лет, теряет объемы.
– Подключаются ли к программе новые регионы?
– Да, так, в Красноярском крае за последние полгода были выполнены две пересадки сердца. Рад, что это произошло и мы к этому причастны. СФБМИЦ им. ак. Е.Н. Мешалкина совместно с ФМБА развивали в регионе донорскую службу. Мы успешно трансплантировали сердца из Красноярска в Новосибирске, наши наработки – кондиционирование и ведение эффективного донора – сейчас используются местными специалистами. Это к лучшему, поскольку довезти сердце из Красноярска в Новосибирск в кратчайшее время никак не получается, минимальное время – выше среднего. Это всегда ведет за собой непростой послеоперационный период, сердечную слабость, с которой нам приходится бороться дополнительными методами.
Развивать донорство нужно во всех регионах. Понятно, что если трансплантология будет активнее развиваться в Красноярске, мы будем получать оттуда меньше органов. Но в крае не полностью реализованы потенциальные возможности донорских баз – работы хватит и нам, и им.
– Сколько времени требуется на доставку донорского сердца из другого города Сибири в вашу клинику?
– Оптимальное время в пути должно быть меньше 4 часов. Пребывание в аэропортах и дорога в клинику занимают столько же времени, сколько перелет. Самолет из Красноярска в Новосибирск летит 1,5 часа, а время доставки органа – 6 часов. Наши машины так же проходят проверки и ожидания в аэропортах… При определенных условиях качественная консервация донорского сердца возможна до 8 часов. Мы пытаемся максимально сократить это время, получается до 5-6 часов. В таких случаях для восстановления нормальных функций сердца требуется больше времени, финансовых затрат.
– Какова стоимость одной пересадки сердца?
– Около 800 тысяч рублей государство платит по госзаказу. Может показаться, что это колоссальные средства. Однако только одна доза препарата (а их требуется две на одного пациента) для подавления реакции отторжения органа стоит 80 тысяч. Если трансплантация прошла без сучка и задоринки, пациент выписывается на 3-4 неделе, мы укладываемся в эти деньги. Но остальные задачи, в частности транспортировку органа из другого города, медицинские учреждения решают за свой счет.
– Сколько жителей Сибири нуждаются сейчас в донорском сердце?
– Население СФО –18 миллионов человек. Если учесть, что потребность в трансплантации сердца составляет в среднем в мире 6 пациентов на 1 миллион населения, то нам нужно делать около 100 трансплантаций в год. В прошлом году мы сделали 9 операций, в Красноярске — одну, в Кемерове пять – вот насколько мы отстаем. Госзаказ на 2020 год в нашей клинике – 11 трансплантаций сердца и 4 трансплантации искусственного сердца.
Существует актуальный лист ожидания – это пациенты, которые ведутся по всем правилам подготовки к трансплантации. Они два раза в год проходят полное обследование в стационаре, поскольку переходят из одного статуса в другой (первая, вторая, третья срочность, а также А и Б). 1 А — пациенты, которые ходят с искусственными сердцами, они находятся в первой очереди, особенно если идет сбой системы (неритмичная работа механической поддержки сердца вследствие разных причин). 1 Б — это пациенты, которые находятся в стационаре на медикаментозной поддержке. Конечно, мы можем сделать лист ожидания в 100 и больше человек, но в этом нет смысла: мы просто не сможем с ним справиться. Поэтому сейчас в этом списке в клинике Мешалкина находится 35-40 пациентов.
Среднее ожидание трансплантации сердца у нас превышает два года. Ежегодно мы получаем 3-4 искусственных сердца, которые используем для спасения жизни пациентов, находящихся в критическом состоянии. Это позволяет продлить им жизнь на несколько месяцев и дождаться трансплантации.
– С чем связан недостаток донорских органов? Не хватает финансирования?
– С 2020 года больницы, которые занимаются донорством, начали получать компенсацию. И это приличная сумма: за один мультиорганный забор больница может получить 150-200 тысяч рублей. В Новосибирской области на эти цели будет направлено около 6 миллионов рублей. В Новосибирске пять медицинских учреждений, которые должны дать около 50 эффективных доноров в год. К сожалению, они дают гораздо меньше. Кроме того, существуют районные базы… В конце прошлого года местный Минздрав выпустил постановление по трансплантологии, где говорится о приоритетности развития органного донорства. Но пока эффективности от этих приказов мы не видим.
Материальная стимуляция уже есть, а результатов – нет. Играет роль человеческий фактор, инертность, страх. Я считаю, что должен быть подключен серьезный административный ресурс. Как решили эту проблему в Белоруссии: президент сказал, чтобы донорство развивали, и все, кто не будет с этим справляться, не должны работать главными врачами больниц. И все сразу встало на свои места. По тому же пути пошли наши коллеги из Краснодарского края: в свое время губернатор Александр Ткачев в приказном порядке обязал развивать в регионе трансплантологию. И у них теперь нет проблем с донорством. Новосибирский центр транспланткоординации никак административно не поддержан, только на словах. Самые продуктивные больницы в плане органного донорства не работают.
Еще один тормоз для отрасли – страх перед уголовным наказанием. Так, в Хабаровске около 15 лет назад нашли серьезные нарушения в процедуре трансплантации. И хотя они касались заполнения документации, врачу дали тюремный срок. С тех пор о пересадке органов никто из местного врачебного сообщества и слышать не хочет. У министра здравоохранения (Александр Витько) есть желание развивать отрасль, и в этом году мы будем обсуждать конкретные шаги для ее реанимации.
– Как вы можете улучшить ситуацию?
– Мы сейчас выходим с предложением к Правительству РФ о помощи со стороны Министерства чрезвычайных ситуаций. К программе органного донорства присоединяются отдаленные территории, например, Хакасия, юг Красноярского края. Больницы начинают сертифицироваться для получения статуса донорских баз. Подготовили письмо полномочному представителю президента в СФО Сергею Меняйло, в котором просим рассмотреть вопрос об улучшении транспортировки донорских органов из удаленных регионов. Мы хотели бы пойти по пути Белоруссии, где среднее время доставки сердца из Бреста в Минск (700 км) 3,5 часа. Транспортировку органа обеспечивает воздушный транспорт МЧС. У нас доставка осуществляется на самолетах гражданской авиации, на обычных рейсах, просто врачи подстраиваются под самолеты, – а во всем мире делается наоборот.
– Александр Михайлович, сколько живут пациенты с донорскими сердцами?
– Цифры в мире примерно одинаковые: из стационара мы выписываем 90% пациентов после трансплантации. Погибают крайне тяжелые больные, когда трансплантация – это шаг отчаяния. В течение года выживаемость составляет 75-78%. 10-летняя выживаемость приближается к 50%. К сожалению, многие пациенты погибают по врачебному незнанию, на фоне вирусной пневмонии или других патологий, которые нужно лечить у человека с донорским сердцем по особому протоколу. Такие случаи в последние годы были на Камчатке, в Магадане.
«Хочу стать почетным донором»
Елизавета Червякова — студентка третьего курса Московского государственного медико-стоматологического университета имени А.И. Евдокимова, будущий врач-терапевт. За три неполных года она сдала кровь уже шесть раз. Еще раньше девушка стала вузовским активистом и организатором подобных акций.
«Я узнала, что у нас в вузе есть донорское движение, вступила в него, являлась организатором, дождалась, когда мне по всем показаниям было разрешено сдавать кровь, и стала донором. Я очень-очень ждала этого дня», — говорит Елизавета.
Девушка планирует стать почетным донором Москвы, затем — России. Для этого необходимо сдать кровь 20, а потом 40 раз соответственно. Университетские акции проходят раз в полгода, поэтому Елизавета ездит на станцию крови в Научно-исследовательский институт скорой помощи имени Н.В. Склифосовского.
«У тех, кто регулярно сдает кровь, она быстрее восстанавливается, регенерируется. При донорстве организм привыкает к тому, что можно при кровопотере функционировать дальше. Я изначально выбрала профессию, которая будет спасать жизни. Так как у меня пока нет квалификации, я ищу какие-то другие пути, чтобы помогать людям. И сдача крови — одна из таких мер», — говорит Елизавета Червякова.
«Никто не застрахован»
Мурад Ибрагимов — будущий стоматолог. Он оканчивает пятый курс и готовится к поступлению в ординатуру.
«Первый раз я сдавал кровь на первом курсе. Сначала попал как волонтер в отряд доноров “Надежда”. Мне понравилось движение, и я начал интересоваться. С тех пор уже четыре года я сдаю кровь во время каждой акции», — рассказывает Мурад.
Молодой человек активно агитирует своих знакомых и друзей стать донорами.
«Жизнь такая штука, что никто не застрахован от того, что с их родственниками или близкими людьми не произойдет несчастье, когда они будут нуждаться в переливании крови. Это нужно осознавать. Почти все мои одногруппники и знакомые были донорами или пытались ими стать. Иногда бывают отводы — низкий гемоглобин или другие показания. Но все пытались, и все хотели. И у многих получилось», — говорит Мурад Ибрагимов.
Зачем при гипертонии сдают анализы
Стать донором при гипертонии нельзя за исключением особых случаев, да и то, только под наблюдением специалистов. А вот для контроля за своим здоровьем надо сдавать кровь на исследование обязательно. Биохимический и общий анализ крови позволяет определить степень тяжести заболевания, а также служат таким целям:
- контролировать состояние пациента;
- подобрать оптимальную тактику лечения;
- выявить развитие осложнений до того, как они нанесут существенный вред.
Гипертоникам сдавать кровь рекомендуется из пальца, так безопаснее для пациента. Если нужна венозная, тогда перед и после процедуры измеряют АД. Только если давление в пределах нормы или незначительно повышено, делают забор.
Важным показателем для гипертоника является такая величина, как гематокрит, на него в первую очередь обращают внимание. Этот показатель отображает соотношение красных кровяных телец к общему количеству крови. Если их мало, даже незначительная потеря уже опасна.
Гипертония, особенно та, что мучает уже несколько лет, негативно отражается на работе всех внутренних систем. Больше всего она давит на сердце, а наблюдают эти отклонения в работе органа на ЭКГ. Далее следуют почки, поэтому почечные пробы важно делать при развернутом анализе. Такие показатели, как креатинин и мочевина позволяют определить, насколько хуже стали работать эти органы.
А также не менее важны показатели электролитов и уровень глюкозы. Нередко у гипертоников наблюдается дисбаланс калия и натрия или развивается сахарный диабет. Повышенное давление оказывает влияние на состояние сосудов и становится причиной развития атеросклероза, поэтому за показателями липидного обмена, концентрацией холестерина важно следить регулярно. Какие анализы нужно сдавать, расскажет лечащий врач. Получив результаты, он определит, можно ли назначать исследования при повышенном давлении.