Причины аритмии
Нарушение ритма сердца (причины, симптомы и лечение описаны далее в статье) нередко диагностируется и у вполне здоровых людей.
Предрасполагающие факторы, провоцирующие аритмию, условно можно разделить на 2 категории:
- первичные патологии;
- нарушения проводящей сердечной системы.
К первичным заболеваниям, способным спровоцировать аритмию, относят следующие патологии:
- пороки сердца (включая врожденные);
- сердечную недостаточность;
- атеросклероз.
Причины нарушений ритма сердца
В группе риска находятся люди, систематически злоупотребляющие спиртными напитками, наркотическими веществами и табачными изделиями. Сердечный ритм часто нарушается вследствие бессмысленного и бесконтрольного приема лекарственных средств (при самодиагностике и самолечении).
При нарушениях работы проводящей сердечной системы сбивается кровообращение. Ее образуют несколько узлов, каждый из которых представляет собой скопление клеток, создающих и проводящих электрические импульсы к волокнам. В верхней части правого предсердия располагается синусовый узел (узел Кис Фляка).
Он осуществляет контроль за сердечными сокращениями. Синусовый ритм считается нормальным, если пульс у человека не превышает 80-85 ударов в мин. Любые отклонения (в меньшую или большую сторону) называют аритмией.
Замедление ЧСС
Нарушение ритма сердца (симптомы, причины и лечение, представленные далее, нельзя считать призывом к самодиагностике) может быть вызвано расстройствами психоэмоционального фона. Выделяют физиологические и патологические причины замедления сердечного ритма.
К 1 категории относят:
- занятия спортом;
- состояние сна или покоя;
- нехватка витаминов, макро — и микроэлементов в организме.
К патологическим причинам можно отнести следующие заболевания:
- злокачественные опухоли в области сердца;
- хирургические вмешательства;
- порок сердца;
- кардиосклероз;
- миокардит;
- миокардиодистрофию;
- нейроциркуляторную дистонию.
В зоне риска находятся люди, страдающие:
- расстройствами эндокринной системы;
- язвенными поражениями двенадцатиперстной кишки и желудка;
- внутричерепной гипертензией.
Замедление пульса наблюдается при развитии интоксикации, вызванной приемом лекарств или отравлением химическими веществами.
Ускорение пульса
Учащенное сердцебиение возникает по ряду причин.
К предрасполагающим факторам относят:
- естественные;
- кардиологические;
- внесердечные.
Естественные причины:
- Стресс. В стрессовой ситуации в кровь выбрасываются кортикостероиды и катехоламины. Под воздействием гормонов, синтезируемых гипофизом и корой надпочечников, сужаются сосуды и повышается кровяное давление. Это приводит к учащению сердцебиения.
- Испуг. В этом случае в кровь выбрасывается адреналин, кортизол и норадреналин. Их концентрация повышается за несколько секунд, что провоцирует моментальное учащение пульса. Состояние временное, оно проходит через 3-5 мин. самостоятельно.
- Физическая активность. Увеличение частоты сердечных сокращений наблюдается во время тренировок. В этом состоянии нормой считают 110-120 ударов в мин.
- Злоупотребление кофеинсодержащими напитками. В их составе присутствуют вещества, способные ускорить пульс. Чтобы нормализовать частоту сердечных сокращений, необходимо воздержаться от употребления кофе и энергетических напитков.
- Беременность. В период вынашивания ребенка наблюдается учащение пульса. Без кардиологического обследования трудно определить причину развития нарушения. Каждый случай индивидуален.
Кардиологические факторы:
- Стеноз артерии и аорты. Кровоток нарушен вследствие закупорки сосудов жировыми бляшками. Частота сердечного ритма увеличивается прямо пропорционально повышению кровяного давления.
- Стеноз митрального клапана. Сужение просвета митрального клапана приводит к увеличению пульса.
- Сердечная недостаточность (хроническая или острая). В этом случае орган не способен насытить кровью организм. Для поддержания деятельности сердце вынуждено ускорить частоту сокращений.
Внесердечные факторы:
- Кахексия. Повышенное сердцебиение наблюдается у людей, злоупотребляющих диетами. При отсутствии аппетита и снижении веса организм уничтожает липидные отложения.
- Нейрологические состояния. Учащенное сердцебиение наблюдается вследствие нарушения кровообращения в головном мозге или росте в нем опухолей.
На фоне остеохондроза развивается вертебробазилярная недостаточность. Помимо учащения сердечного ритма, больные жалуются на вертиго, тошноту и головную боль.
Нерегулярные сокращения
Неравномерный пульс может быть спровоцирован следующими факторами:
- дефицит калия в организме;
- психоэмоциональные расстройства;
- злоупотребление кофеинсодержащими напитками;
- низкий уровень глюкозы в крови.
Неровный пульс диагностируется при патологических изменениях работы сердечно-сосудистой системы.
К ним относят:
- кардиомиопатию;
- порок сердца;
- ишемическую болезнь сердца.
Для стабилизации самочувствия больному назначают медикаментозное лечение. В тяжелых случаях предписывается хирургическое вмешательство.
Трепетание предсердий
При таком, диагнозе ЧСС увеличивается уже до 200-400 сокращений, например, на фоне правильного ритма предсердий.
Причинами здесь, как правило, являются органические болезни сердца, операции на сердце (особенно первая неделя после вмешательства). Зачастую спровоцировать трепетание предсердий может гипертония, дистрофия миокарда.
В группу риска входят мужчины старше 60 лет, курильщики, люди с нехваткой калия или чрезмерной выработкой гормонов щитовидки. Приступ такой аритмии могут вызвать сильная жара, физическое перенапряжение, стресс, употребление алкогольных или наркотических веществ.
Симптомы – сильное увеличение ЧСС, слабость, резкое снижение давления с развитием полуобморочного состояния, головокружение. Наряду с этим часто наблюдается пульсация вен на шее.
Как определить на ЭКГ. На ЭКГ трепетание обозначается F-волнами, возникающими вместо зубца Р. ЧСС при этом 240-350 ударов в минуту. Бывает еще атипичное трепетание, при котором эти же волны возникают при ЧСС 340-430 ударов.
Классификация нарушений сердечного ритма
Нарушение ритма сердца (симптомы, причины и лечение — индивидуальные факторы) классифицируют по характерным признакам.
Основные типы:
- синусовая тахикардия;
- брадикардия;
- фибрилляция желудочков и предсердий;
- экстрасистолия;
- АВ-блокада;
- пароксизмальная тахикардия.
Аритмия нередко возникает на фоне неврологических нарушений. Чаще всего этот тип патологии диагностируется у женщин.
Диагностика аритмии
Некоторые виды аритмии абсолютно не ощутимы человеком, поэтому выявить их возможно с помощью таких видов диагностики, как:
— электрокардиография (ЭКГ); — эхокардиография; — суточное или многодневное мониторирование ЭКГ; — УЗИ.
Читать также Бруцеллез – первые признаки, симптомы, причины, лечение и профилактика бруцеллеза
Самым главным методом диагностики аритмии является, конечно же, ЭКГ. Но она не всегда может показать аритмию, так как она показывает сердечный ритм только за промежуток времени, в который пишется, а приступы аритмии могут возникать внезапно и быть непродолжительными.
Признаки патологий
Нарушение ритма сердца (симптомы, причины и лечение, описанные в этой статье, нельзя считать руководством к самостоятельной постановке диагноза) сопровождается характерными признаками. Они могут разниться в зависимости от типа патологии. Пациент может испытывать головокружение во время приступа.
Проявления синусовой тахикардии
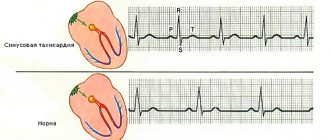
Синусовая тахикардия сопровождается учащением сердечного ритма (свыше 90 ударов в мин.). У детей данное расстройство диагностируется реже, чем у взрослых.
Степень выраженности характерной симптоматики напрямую зависит от следующих аспектов:
- длительность приступа;
- тяжесть протекания;
- наличие предрасполагающих факторов.
Если синусовая тахикардия протекает в легкой форме, то симптомокомплекс отсутствует практически полностью.
Патология умеренного типа также нередко протекает бессимптомно, но иногда на развитие заболевания могут указывать следующие признаки:
- перепады настроения;
- усталость, быстрая утомляемость;
- нарушение сна;
- одышка;
- ощущение скованности или дискомфорт в области грудины;
- стук в ушах.
Синусовая тахикардия, протекающая в тяжелой форме, сопровождается следующими симптомами:
- нарушение оттока мочи (включая уменьшение ее объема);
- онемение конечностей;
- снижение кровяного давления;
- обмороки;
- потеря аппетита;
- отвращение к еде;
- длительная бессонница;
- одышка, возникающая в состоянии покоя;
- приступы удушья;
- боли в левом подреберье;
- головокружение.
Если человек внезапно потерял сознание, то в первую очередь ему прощупывают пульс. При условии, что частота сердечных сокращений увеличена, необходимо как можно скорее вызвать бригаду скорой помощи.
Симптомы брадикардии (урежения ЧСС)
При брадикардии наблюдается снижение сердечного ритма (менее 60 раз в мин.).
К характерным симптомам патологии относят:
- черные точки перед глазами;
- повышенную потливость;
- головокружение;
- шум в ушах;
- спутанность сознания;
- невозможность сконцентрировать внимание на определенном предмете;
- частичную амнезию;
- боли в области грудной клетки;
- скачки кровяного давления;
- сонливость, усталость.
Если у пациента пульс снизился до 35-40 ударов в мин., то риск развития синдрома Адамса-Стокса достаточно высок.
К характерным признакам патологии относят:
- расширение зрачков;
- посинение носогубного треугольника;
- панические атаки, перевозбуждение.
При снижении сердечного ритма до 30-35 ударов в мин. человек теряет сознание, появляются судороги, кровообращение головного мозга нарушается. Состояние опасно для жизни.
Фибрилляция предсердий или желудочков
На фоне фибрилляции желудочков пульс увеличивается до 450-480 ударов в мин. Сокращение непродуктивное, хаотичное и нерегулярное. Состояние опасно для жизни, у человека может остановиться сердце при неоказании помощи.
К симптомам фибрилляции относят:
- слабость и головокружение, появляющиеся через 5-7 сек. после начала приступа;
- потеря сознания спустя 17-20 сек.;
- возникновения тонических судорог через 40 сек.;
- расслабление сфинктеров, расширение зрачков через 50-70 сек.
Через 1,5 мин. после начала приступа у больного диагностируют клиническую смерть. Реанимационные действия необходимо провести в течение 1,5-2 мин., чтобы восстановить работоспособность головного мозга.
При развитии фибрилляции желудочков больной начинает дышать шумно. При клинической смерти пульс на сонных артериях практически не прощупывается. Зрачки расширены, кожный покров приобретает бледно-серый цвет.
Экстрасистолия
Симптомокомплекс экстрасистолии может варьироваться в зависимости от самочувствия больного, его возраста и причин развития нарушений. Единичные приступы, возникшие на фоне стресса, злоупотребления кофеинсодержащими напитками, могут протекать бессимптомно. Изредка человек ощущает резкие толчки миокарда, часто болезненные.
Клиническая картина для экстрасистол, развившихся на фоне патологий сердечно-сосудистой системы:
- слабый нитевидный пульс;
- боли в груди и левом подреберье;
- повышенная потливость;
- беспокойство, тревога, приступы паники.
- болезненные толчки миокарда;
- приступы удушья.
На фоне групповых экстрасистол, сопровождающихся частым нарушением сердечного ритма, высок риск развития гипоксии головного мозга.
Признаки АВ-блокады
Симптомы артриовентрикулярной блокады могут разниться зависимости от степени течения. Предсердно-желудочковая блокада нередко сопровождается брадикардией или протекает бессимптомно.
Самостоятельно выявить признаки развития патологии невозможно, для диагностики используют электрокардиографию. Признаки АВ блокады 1 степени выражаются при физической нагрузке одышкой, слабостью, головокружением или спутанностью сознания.
Признаки АВ блокады 2 степени:
- быстрая утомляемость;
- слабость;
- боль в груди.
При развитии предсердно-желудочковой блокады 3 степени появляются симптомы синдрома Адамса-Стокса:
- судороги;
- онемение лица;
- снижение пульса до 35-40 ударов в мин.;
- обморок;
- боли в груди;
- головокружение;
- потемнение в глазах.
При выявлении АВ блокады 3 степени больному ставят кардиостимулятор.
Пароксизмальная тахикардия
При пароксизмальной тахикардии наблюдается учащение сердечного ритма (до 180-300 ударов в мин.). Распространение импульсов частое и регулярное.
К сопутствующим симптомам патологии относят:
- утомляемость;
- общую слабость;
- беспокойство;
- тревожность;
- раздражительность;
- повышенную потливость;
- приливы жара к лицу;
- боли в области груди (по левой стороне).
На начало приступа указывает учащенное дыхание и побледнение кожного покрова. Пульс становится болезненным.
Аритмии сердца
Аритми́и сердца
(греч. arrhythmia отсутствие ритма, неритмичность)
различные расстройства функций автоматизма, возбудимости и проводимости миокарда, часто приводящие к нарушению нормальной последовательности или частоты сердечных сокращений.
Изменения собственно ритма и темпа сердечных сокращений могут ощущаться самим больным и легко распознаются при аускультации сердца. В то же время многие А. с. обнаруживаются только при регистрации ЭКГ, а некоторые удается выявить только с помощью записи внутрисердечных электрограмм.
К наиболее частым формам А. с. относятся мерцательная аритмия, пароксизмальная тахикардия, экстрасистолия, аритмии при нарушениях проводимости (см. Блокада сердца, Синдром преждевременного возбуждения желудочков сердца).
Аритмии сердца полиэтиологичны. Их происхождение может быть обусловлено нарушением регуляции сердечной деятельности, патологией миокарда и проводящей системы сердца (Сердце), а также их сочетанием. А. с. в связи с нарушением регуляции сердца возможны при психоэмоциональном напряжении, могут иметь нервно-рефлекторную природу при заболеваниях других органов (холецистите, диафрагмальной грыже и т.п.), нередко возникают при органическом поражении центральной и вегетативной нервной системы (например, при черепно-мозговой травме, опухолях мозга, нарушениях мозгового кровообращения, после ваготомии), а также при расстройствах эндокринной регуляции вегетативных функций (например, при климаксе). Патологические изменения в миокарде являются причиной А. с. при ишемии и инфаркте миокарда, миокардите, кардиомиопатиях, легочном сердце, кардиосклерозе, различных формах миокардиодистрофии, в т.ч. при эндокринопатиях (гипотиреоз, тиреотоксикоз и др.) и интоксикациях, когда они могут иметь обратимый характер. Ряд лекарственных средств (препараты группы дигиталиса, хинина, стимуляторы и блокаторы β-адренергических рецепторов, средства, используемые для местной анестезии, и др.), а также яды (бактериальные токсины, окись углерода, фосфорорганические соединения и др.) могут вызывать А. с., прекращающиеся после устранения воздействия токсического фактора. У лиц пожилого и старческого возраста А. с. обычно возникают на фоне кардиосклероза, но в их происхождении нередко участвуют ишемическая дистрофия миокарда, а иногда также нарушения электролитного обмена в связи с возрастными изменениями функции почек. Органические изменения в миокарде более всего способствуют возникновению А. с., когда они локализуются в области синусового узла и в проводящей системе. Причиной аритмий сердца могут быть также врожденные аномалии этих образований.
В патогенезе А. с. большая роль принадлежит сдвигам в соотношении содержания ионов калия, натрия, кальция и магния внутри клеток миокарда и во внеклеточной среде. Эти сдвиги приводят к изменениям возбудимости, рефрактерности и проводимости синусового узла, проводящей системы и сократительного миокарда. А. с. развиваются при следующих нарушениях перечисленных функций: усиление, угнетение или полное подавление активности синусового узла; повышение активности очагов автоматизма низшего порядка; укорочение и удлинение рефракторного периода; снижение или полное прекращение проводимости по проводящей системе или сократительному миокарду; патологическое проведение импульса в направлении, противоположном нормальному (ретроградное проведение), или по путям, в нормальных условиях не функционирующим. Большая часть А. с. обусловлена возникновением в сердце патологической циркуляции волны возбуждения.
В основу классификации А. с. положены патофизиологические механизмы их возникновения. Среди последних выделяют нарушения формирования импульсов в синусовом узле, пассивный и активный гетеротропный автоматизм, нарушения проводимости, а также комбинированные нарушения.
Нарушения формирования импульса в синусовом узле и пассивный гетеротропный автоматизм. Синусовая аритмия — непостоянство темпа сердечных сокращений, связанное с колебаниями активности синусового узла. В физиологических условиях наблюдается преимущественно у молодых людей и связана с актом дыхания (дыхательная аритмия); при повышении внутригрудного давления, т.е. в начале выдоха или в результате натуживания, повышается тонус блуждающего нерва, что ведет к временному замедлению темпа сердечных сокращений. Изредка встречается синусовая аритмия, не связанная с фазами дыхания, вызванная различными патологическими процессами в миокарде (инфаркт, миокардит, пороки сердца) и нервно-регуляторными нарушениями. Синусовую аритмию больные не ощущают. Дыхательную аритмию нетрудно распознавать клинически по связи частоты пульса с фазами дыхания; для точной диагностики синусовой аритмии иного происхождения необходимо электрокардиографическое исследование. Отмечается неравномерность интервалов между желудочковыми комплексами при нормальной конфигурации зубца Р и постоянной, находящейся в пределах нормы продолжительности интервала PQ (R). Лечение при патологических формах синусовой аритмии направлено на основное заболевание.
Синусовая брадикардия — см. Брадикардия.
Синусовая пароксизмальная тахикардия — см. Пароксизмальная тахикардия.
Синусовая тахикардия — см. Тахикардия.
Синусовая экстрасистолия — см. Экстрасистолия
Асистолия предсердий (остановка предсердий) связана с полным подавлением активности синусового узла или с синоаурикулярной блокадой, отсутствием в миокарде предсердий гетеротопных очагов возбуждения и отсутствием ретроградной проводимости из желудочков в предсердия. Роль водителя ритма принимают на себя центры автоматизма низших порядков. Возникает так называемый узловой (атриовентрикулярный) или желудочковый (идиовентрикулярный) ритм (см. ниже). Точное распознавание затруднительно: на ЭКГ отсутствуют зубцы Р, волны трепетания или мерцания предсердий. В сомнительных случаях прибегают к записи внутрипредсердной электрограммы.
Блуждающий водитель ритма в синусовом узле. Этиология и патогенез не известны. Вероятная причина — колебания тонуса парасимпатической нервной системы, что ведет к меняющемуся порядку распространения возбуждения в области синусового узла. Электрокардиографически проявляется меняющейся в разных циклах формой зубца Р (или петли Р векторкардиограммы) при нормальном и одинаковом во всех циклах интервале PQ (R).
Миграция водителя ритма в предсердиях. Предположительная причина — колебания тонуса блуждающего нерва. Электрокардиографически проявляется меняющейся формой зубца Р и петли Р векторкардиограммы и изменениями интервала PQ (R) в разных сердечных циклах.
Выскакивающие атриовентрикулярные (узловые) импульсы. Если активность синусового узла полностью подавлена, а также при полном перерыве проводимости на том или ином уровне роль водителя ритма принимает на себя один из очагов автоматизма низшего порядка. При непостоянном угнетении автоматизма синусового узла (например, при синусовой аритмии, синоаурикулярной блокаде, кратковременном раздражении блуждающего нерва) в периоды удлинения паузы между его импульсами может проявиться автоматизм атриовентрикулярного соединения (в норме подавляемый, как и автоматизм желудочков, более частой импульсацией из синусового узла). Возникает единичный узловой импульс, отличающийся от узловой экстрасистолы только тем, что ему предшествует на ЭКГ не укороченная, а удлиненная диастолическая пауза. Точная диагностика возможна только по данным ЭКГ (рис. 2).
Атриовентрикулярный (узловой) ритм появляется при резком повышении тонуса блуждающего нерва или угнетении синусового узла, вызванном другими причинами. Атриовентрикулярный узел не обладает автоматизмом и фактически так называемые узловые ритмы возникают либо на границе между миокардом предсердий и атриовентрикулярным узлом, либо на разных уровнях пучка Гиса — от его начала до разветвления. Тем не менее ритмы, возникающие в этой области, называют узловыми. Клинически проявляется брадикардией; иногда появляется пульсация яремных вен, что связано с одновременным или почти одновременным сокращением предсердий и желудочков. Точный диагноз возможен только на основании анализа изменений ЭКГ: отрицательный зубец Р и укороченный интервал PQ (источник ритма — на границе предсердий и верхней части узла); отсутствие зубца Р, который накладывается на комплекс QRS и несколько деформирует его (среднеузловой ритм); отрицательный зубец Р следует за комплексом QES (ритм исходит из нижележащих участков пучка Гиса до его бифуркации, однако по традиции его принято называть нижнеузловым. Указанные критерии признаются не всеми исследователями. Существует мнение, что изменения формы зубца Р связаны с нарушениями внутрипредсердной проводимости, почти всегда выявляемыми при атриовентрикулярной тахикардии, или с наличием аномальных дополнительных проводящих путей в самом атриовентрикулярном узле. Вариантом узлового ритма считают ритм коронарного синуса, напоминающий изменениями ЭКГ верхнеузловой ритм (рис. 3); диагностическими признаками считаются отрицательный зубец Р в отведениях II, Ill aVF, положительный зубец Р в отведении aVL и очень редко отрицательный зубец Р в отведениях V4—V6. Различать функциональный и органический узловой ритм помогает атропиновая проба: после введения подкожно 1 мл 0,1% раствора сульфата атропина функциональный узловой ритм сменяется синусовым.
Идиовентрикулярный (желудочковый) ритм возникает при подавлении активности очагов автоматизма первого и второго порядков и при полной поперечной блокаде сердца. Если подавление активности очагов первого или второго порядков кратковременно, могут возникать выскакивающие желудочковые сокращения. На ЭКГ на фоне синусового или атриовентрикулярного ритма после удлиненной диастолической паузы появляется деформированный комплекс QRS. Собственно желудочковый ритм всегда связан с тяжелыми органическими поражениями сердца. Частота сердечных сокращений может быть достаточной для поддержания жизнедеятельности организма только в том случае, если очаг импульсации в желудочках расположен достаточно высоко. Медленный идиовентрикулярный ритм встречается в терминальных состояниях. Диагноз основывается на анализе ЭКГ.
Лечение при А. с., обусловленных нарушением формирования импульса в синусовом узле, направлено на основное заболевание, а если А. с. приводят к нарушениям внутрисердечной и общей гемодинамики, проводится симптоматическая (антиритмическая) терапия. Из медикаментозных средств при брадикардии могут быть показаны атропин, β-адреностимуляторы (изадрин и др.), при тахикардии — β-адреноблокаторы (анаприлин и др.). В случаях органического поражения синусового узла с асистолией предсердий или резко выраженной брадикардией либо чередованием бради- и тахиаритмии (синдром слабости синусового узла), особенно при наличии синкопальных состояний (см. Морганьи — Стокса синдром (Морганьи — Aдамса — Cтокса синдром)) или сердечной недостаточности показана имплантация искусственного водителя ритма.
Активный гетеротропный автоматизм. Выделение этой группы А. с., включающей предсердные, узловые и желудочковые нарушения ритма, наиболее условно, т.к. в большинстве случаев они, по-видимому, вызваны не только появлением в миокарде очага с патологической частотой импульсации, но и наличием нарушений проводимости, а также рефрактерности, что приводит к возникновению циркуляции волны возбуждения (см. Мерцательная аритмия, Пароксизмальная тахикардия, Экстрасистолия).
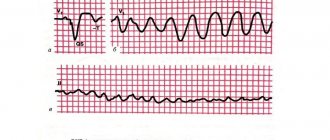
Трепетание (тахисистолия) и мерцание (фибрилляция) желудочков. Терминальные формы А. с., выражающиеся в резком нарушении (при трепетании) или полном расстройстве координации деятельности всего миокарда, обычно возникают при грубых и обширных повреждениях миокарда (например, при инфаркте, тяжелых миокардите, кардиомиопатиях, пороках сердца), а также при поражении электрическим током. Механизм развития трепетания и мерцания желудочков сходен с патогенезом трепетания предсердий и мерцательной аритмии, но некоординированная деятельность присуща всему миокарду вообще, а не только миокарду предсердий. В связи с тем, что пропульсивная деятельность сердца при этих А. с. отсутствует, они проявляются клинической смертью. Отличить мерцание и трепетание желудочков от других форм терминальных А. с. можно только электрокардиографически. Трепетание желудочков характеризуется наличием на ЭКГ частых (200 в 1 мин и более) высоких регулярных волн (рис. 4), мерцание желудочков — еще более частыми волнами различной величины и формы, следующими одна за другой без всякого порядка (рис. 5). Если не предпринимаются реанимационные меры, средняя амплитуда волн мерцания постепенно уменьшается и через некоторое время наступает асистолия. Лечение — срочная электрическая Дефибрилляция сердца.
Аритмии смешанного генеза. Атриовентрикулярная диссоциация — полная или частичная независимость сократительной деятельности желудочков от сокращений предсердий. Полная атриовентрикулярная диссоциация возникает при предсердно-желудочковой блокаде III степени. Неполная атриовентрикулярная диссоциация связана с понижением активности синусового узла и повышением активности очагов импульсации низшего порядка, когда частота импульсации в двух источниках автоматизма становится почти одинаковой (изоритмическая диссоциация, рис. 6). Она возникает также, если ритм гетеротропного очага автоматизма чаще, чем ритм синусового узла, и отсутствует ретроградная проводимость из желудочков в предсердия (рис. 7). Последнюю форму называют интерферирующей диссоциацией. Различные формы атриовентрикулярной диссоциации могут встречаться как у практически здоровых людей (например, выскакивающие узловые сокращения), так и в результате лекарственных воздействий (дигиталис, противоаритмические средства) и многих заболеваний (инфаркт миокарда, миокардиты различной этиологии). Субъективно обычно ничем не проявляются, изредка больные жалуются на ощущение перебоев. Диагноз устанавливают с помощью электрокардиографии. Лечение направлено на борьбу с состоянием (заболевание, интоксикация), вызвавшим аритмию.
Реципрокные ритмы (эхоритмы. возвратные, взаимообратные ритмы). Сущность этих аритмий заключается в том, что один и тот же импульс в результате наличия в атриовентрикулярном узле патологической ретроградной проводимости возвращается к тому отделу сердца, в котором возник, и вызывает его повторное возбуждение. Источником реципрокных ритмов могут быть различные отделы сердца: предсердия, атриовентрикулярный узел и желудочки. Диагноз ставится на основании анализа ЭКГ. Для предсердных форм характерно наличие положительного зубца Р, нормальной продолжительности интервала PQ, правильной формы желудочкового комплекса и следующего за ним с укороченным интервалом отрицательного второго зубца Р (рис. 8). Наиболее часто встречающаяся атриовентрикулярная форма (рис. 9) характеризуется наличием на ЭКГ парных желудочковых комплексов, между которыми расположен деформированный отрицательный зубец Р (так называемые сэндвичи), причем расстояние между парными желудочковыми комплексами не превышает 0,5 с. Желудочковые формы также имеют вид спаренных желудочковых комплексов, но первый из них деформирован по типу желудочковой экстрасистолы, а второй имеет обычную форму; между ними расположен отрицательный зубец Р. Лечение малоэффективно. При атриовентрикулярных формах помогает атропинизация.
Парасистолии обусловлены одновременным существованием в миокарде двух очагов импульсации, один из которых генерирует импульсы с меньшей частотой, но будучи огражден от действия импульсов другого (так называемая блокада вдоха), вызывает периодически сокращение всего сердца или его отделов. Встречаются (редко) у практически здоровых людей, чаще наблюдаются при различных заболеваниях миокарда. Субъективно могут восприниматься как перебои. При анализе ЭКГ на фоне основного ритма видны деформированные зубцы Р (предсердная экстрасистолия), узловые или желудочковые комплексы, которые повторяются через одинаковые промежутки времени или кратные им интервалы. Второй патогномоничный признак парасистолии — отсутствие четкой постоянной временной связи («интервала сцепления») между зубцом R основного ритма и зубцом R парасистолы. При экстрасистолии такая связь прослеживается всегда (рис. 10). Лечение — см. Экстрасистолия.
Внутрипредсердная и межпредсердная диссоциация. Редкая форма А. с., заключающаяся в независимой деятельности правого и левого предсердий или в различных видах ритма на разных участках одного предсердия. Наблюдается, в частности, после пересадки сердца, когда сохранившаяся часть сердца реципиента работает в ином ритме, чем сердце донора. Поставить диагноз по данным обычной ЭКГ удается очень редко (разные формы суправентрикулярных аритмий в разных отведениях). Лечение не разработано.
Электрическая альтернация сердца — неравномерность высоты комплексов QRS на ЭКГ. Встречается при заболеваниях миокарда, интоксикации наперстянкой. Чаще всего на ЭКГ она отображается уменьшением амплитуды QRS в каждом четном комплексе; при этом расстояние между желудочковыми комплексами одинаково и каждому из них предшествует нормальный зубец Р.
Лечение при устойчивых А. с. смешанного генеза разрабатывается с участием кардиолога, консультации или наблюдению которого подлежат все больные с устойчивыми А. с. Нередко оно определяется только после специального диагностического обследования больного в стационаре. Во всех случаях проводится лечение основного заболевания. Т.к. при многих А. с. смешанного генеза антиаритмические средства мало эффективны, лечение может быть ограничено воздействием только на аппарат регуляции кровообращения — назначают ЛФК, индивидуальный режим нагрузок и отдыха, иногда седативные средства.
Особенности аритмии сердца у детей. А. с. у детей могут быть врожденными (при пороках развития проводящей системы сердца, незрелости вегетативной регуляции) и связанными с заболеваниями, при которых поражается сердце либо аппарат регуляции его деятельности; большое значение имеют психовегетативные отклонения.
Частота А. с. у детей, по данным разных авторов, составляет 0,6—8%, причем в общей структуре экстрасистолия составляет 40—45%, пароксизмальная тахикардия — 10%, непароксизмальная тахикардия — 10—14%, трепетание и мерцание предсердий —до 6%.
Синусовая аритмия, связанная с неравномерным генерированием импульсов в синусовом узле на фоне избыточных вагусных влияний, характерна для детей старше 5 лет. Наиболее часто она наблюдается в форме дыхательной аритмии. На высоте вдоха частота сердечных сокращений увеличивается, на выдохе — уменьшается. Синусовую А. с. дифференцируют с экстрасистолией, синоаурикулярной блокадой. Синусовая брадикардия (урежение сокращений сердца до 100 и менее в 1 мин у детей первых 2 лет жизни и до 80—60 в 1 мин у более старших) может быть проявлением гиперактивности вагуса, иногда генетически детерминированной, но чаще наблюдаемой у детей с признаками спортивного сердца, при гипотиреозе, черепно-мозговой травме. При резкой и стойкой брадикардии больные могут жаловаться на головокружение, слабость, утомляемость; возможны синкопе. В этих случаях необходимо исключать связь брадикардии с узловым ритмом, атриовентрикулярной или синоаурикулярной блокадой сердца. Функциональную и органическую природу стойкой синусовой брадикардии различают с помощью проб с физической нагрузкой и 0,1% раствором атропина, который вводится внутривенно в дозе 0,02—0,025 мг/кг в 4 мл изотонического раствора хлорида натрия. Увеличение частоты сокращений сердца при пробах менее чем на 30% от исходной, свидетельствует в пользу органического поражения синусового узла. Синусовая тахикардия (частота сокращений выше 140—200 в 1 мин у детей раннего возраста и выше 100—110 в 1 мин у более старших) также может быть и функциональной, обусловленной вегетативной дисрегуляцией, и органической. Функциональный ее генез подтверждается положительной пробой с обзиданом (0,5—1 мг/кг): происходит урежение сокращений не менее чем на 10—12 в 1 мин.
Миграция водителя ритма у детей выявляется по ЭКГ так же, как у взрослых. Ее связь с ваготонией предполагают, если она исчезает в вертикальном положении, при физической нагрузке или пробе с атропином; стойкость нарушений характерна для слабости синусового узла.
Экстрасистолия у детей выявляется чаще других А. с., причем преобладают суправентрикулярные экстрасистолы. Диагноз и лечение строятся на тех же принципах, что и у взрослых (см. Экстрасистолия).
Пароксизмальная тахикардия у детей также чаще бывает суправентрикулярной и в большинстве случаев не связана с приобретенным органическим поражением сердца; нередко в основе ее возникновения лежит вегетативная дисфункция на фоне врожденных особенностей проводящей системы сердца. Желудочковая пароксизмальная тахикардия встречается у детей очень редко. Диагноз и лечение — как у взрослых. Иногда у детей наблюдается непароксизмальная хроническая гетеротропная тахикардия, которая может существовать от нескольких недель до нескольких лет. Она может быть заподозрена при аускультации сердца по частому ригидному темпу сердечных сокращений (130—180 в 1 мин), который может чередоваться с несколькими сердечными сокращениями нормальной частоты. Ее происхождение связано с замедленным созреванием ц.н.с., несовершенством регуляции ритма сердца. Дети с хронической гетеротропной тахикардией обязательно подлежат обследованию в стационаре.
Распознавание и лечение мерцания предсердий и желудочков, атриовентрикулярной блокады и других нарушений функций автоматизма и проводимости сердца у детей, в основном, такие же, как у взрослых — см. Блокада сердца, Мерцательная аритмия, Синдром преждевременного возбуждения желудочков сердца.
Библиогр.: Белоконь Н.А. и Кубергер М.Б. Болезни сердца и сосудов у детей, т. 1—2, М., 1987; Детские болезни, под ред. П.Н. Гудзенко, с. 502, Киев, 1984; Детские болезни, под ред. А.Ф. Тура и др., с. 385, 388, М., 1985; Мазур Н.А. Пароксизмальные тахикардии, М., 1984; Мазурин А.В. и Воронцов И.М. Пропедевтика детских болезней, с. 143, М., 1985; Сумароков А.В. и Михайлов А.А. Аритмии сердца, М., 1976; Томов Л. и Томов Ил. Нарушения ритма сердца, пер. с болг., София, 1976; Чазов Е.И. и Боголюбов В.М. Нарушение ритма сердца, М., 1972; Янушкевичус З.И. и др. Нарушения ритма и проводимости сердца, М., 1984.
Рис. 3. ЭКГ при ритме коронарного синуса. Зубец Р в отведениях II, III и aVF отрицательный, в отведениях I и V6 сглажен, в отведении aVL зубец Р положительный. Внизу — отметчик времени (0,05 с). Частота сердечных сокращений равна 48 в минуту.
Рис. 1а). Электрокардиограмма здорового человека. Схематическое изображение электрокардиограммы (ЭКГ). Р — зубец, отражающий ход распространения возбуждения по предсердию, интервал Р—Q — время прохождения возбуждения по атриовентрикулярному соединению. QRST — желудочковый комплекс электрокардиограммы, отражающий распространение возбуждения по желудочкам сердца (комплекс ORS — фаза деполяризации желудочков, сегмент ST — состояние полной деполяризации, зубец Т — фаза поздней быстрой деполяризации). Волна U, происхождение которой точно не установлено, в норме наблюдается не всегда. Длина стороны маленькой клеточки по горизонтали соответствует 0,04 с, по вертикали — 0,1 мВ.
Рис. 2. Выскакивающее узловое сокращение (обозначено крестиком) на фоне синоаурикулярнои блокады. R1R2R4 — нормальные синусовые сокращения, им предшествуют предсердные зубцы Р1, Р2, Р4. САБ (синоаурикулярная блокада) — участок, на котором должны были бы находиться очередные нормальные зубцы Р, отсутствующие вследствие блокады между синусовым узлом и миокардом предсердий. В связи с длительной паузой проявляется автоматизм атриовентрикулярного соединения (зубцы R3 и R5, которым не предшествует предсердный зубец Р; однако вследствие отсутствия ретроградного проведения в атриовентрикулярном соединении нормальный очередной зубец Р регистрируется после выскакивающего узлового сокращения — Р3 и Р5). Цифрами обозначены интервалы между зубцами R в секундах.
Рис. 9. Нижнеузловой ритм (верхняя ЭКГ), перешедший в реципрокный атриовентрикулярный ритм (нижняя ЭКГ) (по Л. И. Фогельсону). ЭКГ зарегистрированы во II отведении. На верхней кривой — правильный нижнеузловой ритм (за каждым желудочковым комплексом следует отрицательный зубец Р; частота импульсов 32 в 1 минуту). Кривой — спаренные желудочковые комплексы (так называемые сэндвичи).
Рис. 8. ЭКГ при предсердной форме реципрокного ритма. Р — нормальный предсердный зубец. В третьем комплексе отчетливо виден зубец Р (отрицательный, следующий за неизмененным желудочковым комплексом), который отражает возвращение волны возбуждения в предсердие из области атриовентрикулярного соединения (см. схему на рис. 8, С). Вертикальными черточками обозначены предсердные зубцы Р и Р’.
Рис. 7. ЭКГ (во II отведении) при неполной атриовентрикулярной диссоциации типа интерференции с диссоциацией. Частота импульсации из гетеротропного очага автоматизма выше, чем частота импульсации синусового узла (предсердные зубцы Р обозначены стрелками). Ретроградная проводимость из желудочков в предсердия отсутствует, поэтому большинство желудочковых комплексов не связано с предсердными зубцами Р. Однако, если импульс возбуждения случайно достигает желудочков после окончания периода их рефрактерности, в фазу возбудимости, возникает синусовое «захваченное» сокращение (ЗС). Внизу — отметчик времени (0,1 с).
Рис. 5. ЭКГ при мерцании желудочков.
Рис. 10. Желудочковая парасистолия (ЭКГ во II отведении). На фоне синусового ритма видны появляющиеся почти через равные промежутки времени деформированные желудочковые комплексы, расстояние между которыми соответствует 302—324 с. Частота импульсации в синусовом узле — 78 в 1 мин, в очаге гетеротропного автоматизма — 19 в 1 мин. Цифры на рисунке — интервалы времени в сотых долях секунды.
Рис. 1б). Электрокардиограмма здорового человека в 12 общепринятых отведениях: стандартных (I, II, III), однополюсных от конечностей (aVR, aVL, aVF) и грудных (V1—V6).
Рис. 4. ЭКГ при трепетании желудочков: внизу — отметчик времени (0,1 с).
Источник: Медицинская энциклопедия на Gufo.me
Значения в других словарях
- аритмии сердца — Аритмии сердца — группа нарушений формирования и проведения импульса возбуждения в сердечной мышце; любое отклонение от нормального синусового ритма. Медицинский словарь
- АРИТМИИ СЕРДЦА — мед. Аритмии сердца — группа нарушений формирования и проведения импульса возбуждения в сердечной мышце; любое отклонение от нормального синусового ритма. Справочник по болезням
- аритмии сердца — АРИТМИИ СЕРДЦА, нарушения ритма сердечной деятельности; наблюдаются у животных чаще при болезнях миокарда с вовлечением в патол. процесс проводящей системы сердца. Многие из А. с. могут быть обнаружены лишь при электрокардиографии. А. Ветеринарный энциклопедический словарь
- Блог
- Ежи Лец
- Контакты
- Пользовательское соглашение
© 2005—2020 Gufo.me
Диагностика патологий
При обращении в медицинское учреждение врач должен внимательно осмотреть пациента и опросить его. После сбора анамнеза больного отправляют на электрокардиограмму. Диагностический метод поможет подтвердить аритмию, если патология носит устойчивый или постоянный характер. При наличии подозрений на тахикардию, электрокардиограмма должна регистрироваться круглосуточно.
Холтеровское мониторирование не всегда способно зафиксировать заболевание. Дополнительно проводят чреспищеводную стимуляцию сердца. Это более глубокий метод, который позволяет подтвердить или опровергнуть синдром слабости синусового узла. Чтобы выявить аритмию, используют титл-тест.
Методика способна определить первопричину развития патологии. Наиболее информативным исследованием считают инвазивную (внутрисердечную) электрофизиологическую диагностику.
Редкие варианты аритмии на ЭКГ
При проведении электрокардиографии докторам удается выявить любые разновидности аритмии сердца. Одни нарушения встречаются чаще, другие – реже. Наиболее редко врачи сталкиваются с таким проявлением на электрокардиограмме как синдром дисфункции синусового узла.
Данное заболевание характеризуется сбоем сердечного ритма, возникшим вследствие ухудшения автоматизма или резкого прекращения функционирования предсердного узла. Спровоцировать развитие болезни могут такие факторы как:
- Нарушение формирования импульса.
- Замедленный пульс.
- Эктопические патологии.
Данный синдром представляет опасность для жизни человека, так как способен вызвать внезапную остановку сердца. Также он может сочетаться с такими заболеваниями как легочный отек, коронарная недостаточность, инфаркт сердечной мышцы.
Таким образом, существует несколько классификаций аритмии, которые отличаются друг друга разными критериями. Определить тип патологии по одним только симптомам невозможно, для этого требуется проведение обследования сердца. Это важно, так как от вида нарушения зависит дальнейшая тактика лечения.
Неотложная помощь при экстрасистолии
Чтобы купировать приступ экстрасистолии, пациенту назначается медикаментозная терапия.
В нее входят:
- Препараты хитиноподобного действия. При приступе вводят Новокаинамид внутримышечно или внутривенно (5 мл 10% р-р) до 2 раз в сутки.
- Антиаритмические лекарством. К этой категории относят Хинидин. Препарат способен ослаблять возбудимость миокарда и уменьшать его активность. При экстрасистолии лекарство можно принимать до 4 раза в день (по 10 мг однократно).
- Калийсодержащие препараты. При приступе экстрасистолии принимают соли калия, Тромкардин или Панангин по 1-2 таблетки однократно 3-4 раза в день.
- Седативные медикаменты. В экстренных случаях вводят парентерально Седуксен (10 мг в/в) или дают больному Корвалол, Валокордин (по 35-45 капель однократно).
Чтобы стабилизировать состояние, в период реабилитации пациенту назначают рыбий жир и витаминно-минеральные комплексы.
Как действовать при аритмиях
При приступе аритмии больного необходимо уложить горизонтально и объяснить ему основные принципы дыхательной гимнастики. Пациент должен сделать глубокий вдох, задержать дыхание и медленно выдохнуть воздух. Чтобы стабилизировать частоту сердечных сокращений, слегка массируют сонную артерию в месте пульсации. Больной должен закрыть глаза и пальцами надавить на глазные яблоки.
Если аритмия проявляется уменьшением частоты сердечных сокращений, то больного укладывают на спину, приподнимая ему ноги выше головы. При болях в области сердца пациенту дают нитроглицерин. До прибытия скорой помощи больному обеспечивают покой. Помещение рекомендуется проветрить.
Диагностика
Диагностика аритмии включает проведение комплексного обследования больного. Одним из самых простых и достоверных методов диагностики является электрокардиографическое исследование.
Поскольку аритмии могут быть преходящими, и в течении суток они могут возникать и исчезать несколько раз, то для наиболее точного определения аритмий необходимо провести холтеровское мониторирование. Это то же электрокардиографическое исследование, только регистрация происходит в течение суток. При этом пациент должен в специальном блокноте отмечать по часам свои действия (поднялся по лестнице, поругался с другом и т. д.). Холтеровское мониторирование является наиболее точным видом исследования.
При расшифровке электрокардиограммы врачи могут оценить сердечный ритм (синусовый, предсердный, атриовентрикулярный, желудочковый), его регулярность или нерегулярность. Затем происходит оценка проводимости. Для этого измеряется длительность зубцов и интервалов, при их расширении отмечается замедленная проводимость. Далее определяется электрическая ось сердца, подсчитывается частота сердечных сокращений. После этого переходят к оценке каждого зубца и интервала в отдельности.
Для диагностики также проводят эхокардиографическое исследование, с целью выявления структурных изменений в сердце. Если причина аритмии неизвестна, то проводят комплексное исследование всех органов и систем, на основании жалоб и анамнеза для исключения сопутствующих заболеваний.
Блокады и остановка синусного узла
При появлении характерных признаков АВ блокады необходимо незамедлительно вызвать скорую помощь. Больные с нарушениями проводимости сердечной системы подлежат обязательной госпитализации. В условиях стационара им обеспечивают ЭКГ-наблюдение и строгий постельный режим. Медикаментозная терапия назначается индивидуально, в зависимости от выраженности симптомокомплекса.
Перед транспортировкой в стационар пациенту с полной АВ блокадой вводят Атропин (1 мл 0,1% р-р). Если нарушения проводимости сопровождаются приступом Адамса-Стокса, то приезда скорой помощи больному проводят непрямой массаж сердца и вводят внутривенно Новодрин (0,05% р-р, 2 мл).
Отличия понятий частота пульса и ритмичность.
Не следует путать понятия частоты пульса и ритма пульса человека. В чем же разница? Легче всего объяснить эту разницу на простом примере. Известно, что частота пульса – это количество пульсовых колебаний в минуту. Так вот, предположим мы насчитали 60 ударов пульса в минуту. В этом случае мы можем сказать, что частота пульса 60 в минуту. Теперь попробуем оценить ритмичность. Ведь все 60 ударов могут быть равномерно распределены в течение этой минуты, в таком случает пульс мы охарактеризуем, как ритмичный. Но если мы видим, что пульс то ускоряется, то замедляется, то появляются внеочередные сокращения сердца, то как будто «выпадает», то мы охарактеризуем такой пульс, как неритмичный. В отличие от частоты пульса, которая в норме отличается в зависимости от возраста: у детей – чаще, у взрослых – реже, правильный ритм пульса у детей подразумевает то же, что и у взрослых : упорядоченные сокращения сердца.
Действия при слабости синусового узла
Восстановить пульс при синдроме слабости синусового узла помогут вагусные методы (надавливания на глазные яблоки и глубокое дыхание). В первую очередь необходимо вызвать скорую помощь, особенно если приступ носит острый характер. Больному измеряют артериальное давление и частоту сердечных сокращений.
Если оба показателя имеют отклонения от нормы в сторону увеличения, то пациента укладывают горизонтально в хорошо проветриваемом помещении и прикладывают ко лбу холодный компресс. Больному необходимо обеспечить полный покой. Людям, находящимся в обморочном состоянии, к носу подносят вату, смоченную нашатырным спиртом.
Классификация
Можно выделить несколько основных классификаций аритмий. По скорости образования импульса аритмии можно разделить на тахиаритмии (учащения сокращения сердца) и брадиаритмии (урежение сердечных сокращений).
По месту образования выделяют следующие виды аритмии: наджелудочковые (предсердные), желудочковые и атриовентрикулярные.
В соответствии с типом нарушения классификация аритмий предусматривает деление на три основные группы:
I. Нарушение ритма.
- Нарушение автоматизма пейсмейкера (синусового узла):
- тахиаритмия;
- брадиаритмия;
- простая синусовая аритмия;
- синдром слабости синоатриального узла.
- Аритмии, обусловленные возникновением эктопических водителей ритма (не синусовый узел):
- медленные предсердные, желудочковые или атриовентрикулярные замещающие ритмы или комплексы;
- ускоренные предсердные, желудочковые или атриовентрикулярные замещающие ритмы или комплексы.
- Аритмии, возникающие из-за повторно возникающей волны возбуждения в проводящих путях:
- экстрасистолы (предсердная, желудочковая, атриовентрикулярная);
- пароксизмы тахикардии (может возникать в предсердиях, желудочках, в атриовентрикулярном узле);
- трепетание желудочков/предсердий;
- фибрилляция желудочков/предсердий.
II. Нарушение проводимости импульса.
- блокада синоатриального узла;
- блокада атриовентрикулярного соединения (трех степеней);
- внутрижелудочковая блокада пучка Гиса и его ножек;
- асистолия желудочков;
- синдром преждевременного сокращения желудочков.
III. Смешанные нарушения.
Помощь при развитии брадикардии
При приступе брадикардии нужно предложить больному принять теплую ванну. Водные процедуры помогут увеличить частоту сокращений сердечного ритма. При внезапном приступе брадикардии человек может выпить кофе или крепкий чай. В составе этих напитков присутствует кофеин, способный восстанавливать ЧСС.
Если пульс составляет 50-55 ударов в мин., то физические упражнения (пробежка, прогулка быстрым шагом, подъем по лестнице) помогут стабилизировать частоту сокращений сердца. При снижении пульса до 30-40 ударов в мин. высок риск потери сознания. В этом случае необходимо вызвать скорую помощь.
АВ-блокада
АВ-блокада развивается, когда сердце частично или полностью прекращает проводить импульс от предсердия к желудочкам. Из-за этого сердечный ритм сбивается, органы и ткани не получают достаточного количества крови и кислорода.
Симптомы. При заболевании развиваются:
- слабость, одышка;
- стенокардия – боль в грудине;
- головокружение, потемнение в глазах;
- брадикардия – уменьшение частоты сердцебиения до 30-50 ударов в минуту.
Диагностика и лечение. АВ-блокаду диагностируют на ЭКГ и эхокардиографии. Если проблема появилась из-за приема некоторых медикаментов (например, папаверина или дротаверина) для ее устранения достаточно прекратить принимать препараты. Если есть сопутствующие сердечные болезни, назначают β-адреностимуляторы, в тяжелых случаях имплантируют кардиостимулятор.
Препараты для лечения аритмий
Нарушение ритма сердца — серьезная патология, требующая своевременного лечения. Выраженность симптомов напрямую зависит от причин развития заболевания.
В состав медикаментозной терапии входят следующие препараты:
- Хинидин. Относится к группе мембраностабилизирующих лекарственных средств. Поступает в продажу в форме таблеток. Принцип действия основывается на способности увеличивать скорость прохождения электрических импульсов к волокнам. Препарат нормализует артериальное давление. Режим дозирования — в сутки не более 400 мг (по 100 мг однократно). Таблетки пьют до еды или после нее. Противопоказаниями считают нарушение проводимости желудочков и гиперчувствительность к действующим компонентам.
- Дигоксин. Сердечный гликозид способствуют улучшению работы мышечного органа и увеличению стадий расслабления миокарда. В продажу поступает в форме таблеток. Режим дозирования — 1-2 таблетки в сутки, в зависимости от клинической картины. Противопоказания — инфаркт миокарда (острый), гиперчувствительность к основным компонентам, отравление гликозидами.
- Варфарин. Угнетает синтез веществ, принимающих участие в процессе свертывания крови. Форма выпуска — таблетки. Суточная доза —не более 5 мг. С разрешения врача терапевтическую норму увеличивают до 10 г. Прием препарата осуществляется в одно и то же время ежедневно, в течение 10-20 суток. Противопоказания — период вынашивания ребенка, плохая свертываемость крови, заболевание печени и почек (включая недостаточность).
- Бисопролол. Бета-адреноблокатор, действующий избирательно. Эффективен при аритмии. Выпускается в форме таблеток. Суточная норма — не более 10 мг. Противопоказания — детский возраст, острая сердечная недостаточность.
Вышеперечисленные препараты нужно принимать с разрешения врача. Самостоятельный подбор медикаментозной терапии категорически запрещен.
Особенности
Признаки заболевания могут очень испугать больного, даже если именно этот тип патологии не опасен. Человеку зачастую кажется, что ритм его сердца серьезно нарушен или орган полностью остановился. Особенно часто такое состояние возникает при экстрасистолии. Следует учитывать, что даже безобидные разновидности аритмии необходимо лечить, чтобы пациент чувствовал себя нормально и проявления болезни не мешали ему полноценно жить.
Сердечный ритм при подобном заболевании может не только быть беспорядочным, но и учащаться или становиться реже нормы, поэтому недуг классифицируется медиками.
Виды:
- Синусовый тип аритмии связан с дыхательным процессом, скорость сокращения органа увеличивается при вдохе и снижается на выдохе. Иногда эта форма болезни появляется независимо от дыхания, но говорит о повреждениях в сфере сердечно-сосудистой системы. Подростковый возраст, в котором нередко возникает аритмия, отличается тем, что вегетативные нарушения провоцируют заболевание. Такой вид болезни опасности не представляет и терапии не требует.
- Синусовый тип тахикардии обусловлен увеличением скорости сердечных сокращений более 90 ударов за 1 минуту. Конечно, физиологические факторы, способствующие такому усилению деятельности органа, в расчет не берутся. При подобном отклонении ЧСС (скорость сердечных сокращений) увеличивается, но не более чем до 160 ударов за 1 минуту, если человек не испытывает волнения и других подобных явлений.
- Синусовый тип брадикардии представляет собой правильный темп работы органа, но замедленный, ниже 60 ударов за 1 минуту. Подобное нарушение связано с понижением автоматической функции синусового узла, что появляется на фоне физической активности у людей, профессионально занимающихся спортом. Патологические факторы тоже вызывают развитие такой формы аритмии. Есть медикаментозные средства, способные снижать скорость биения сердца.
- Экстрасистолия является состоянием органа, при котором возбуждение возникает преждевременно, а сокращается один из отделов сердца или все сразу. Эту форму заболевания делят на несколько разновидностей, в зависимости от места локализации нарушения, в котором образовывается импульс, приводящий к отклонению. Есть желудочковый, предсердный, антриовентрикулярный вид.
- Пароксизмальный тип тахикардии схож с экстрасистолией, которая начинает проявляться внезапно и также резко прекращается. ЧСС в подобном состоянии может быть выше 240 ударов за 1 минуту.
- Нарушенная проводимость или блокада является отклонением, которое хорошо выявляет электрокардиограмма. Эта форма болезни может возникать по многим причинам, а устранить ее возможно только после лечения основного недуга. Блокады представляют собой неотложный случай, требующий немедленного врачебного вмешательства. Некоторые виды подобных нарушений нельзя убрать с помощью медикаментов. Только после установки кардиостимулятора стабилизируется работа сердца.
- Мерцательный тип аритмии или фибрилляция желудочков являются самыми тяжелыми разновидностями заболевания. Возбуждение и сокращение органа формируется только в отдельно взятых волокнах предсердия. Это беспорядочное возбуждение не позволяет электрическим импульсам нормально проходить в область антриовентрикулярного узла и желудочки.
Нарушение ритма на ЭКГ выглядит по-разному, но можно однозначно сказать, что аритмия данным методом диагностики выявляется сразу. Если дело касается ребенка, то такой способ обследования тоже применяется. Своевременное проведение изучения работы сердца позволяет незамедлительно назначить лечение. При резких возникновениях приступа этого недуга нужно обратиться в скорую помощь, фельдшер сделает ЭКГ-диагностику даже на дому, что вовремя позволит выявить пароксизм и купировать его.
Народные методы лечения аритмии
При аритмии эффективны средства на основе боярышника. Растительные экстракты нормализуют кровяное давление и стабилизируют пульс.
Настои:
- Из ягод. 100 г сухих плодов заливают кипятком (1 л). Термос герметично закупоривают и настаивают средство 30 мин. По истечении положенного времени в настой добавляют 3 ст. л. любого цветочного меда. В день принимают по 100 мл средства.
- Из листьев. 1 ст. л. сухих листьев боярышника заливают кипятком (300 мл). Емкость с настоем герметично закупоривают и настаивают 5 часов. Остывший напиток принимают по 100 мл 2 раза в день за 30 мин. до ужина и завтрака.
Лечение народными средствами достаточно длительное. Настои, отвары и чаи рекомендуется принимать регулярно, в течение 25-30 дней.
Осложнения
При отсутствии надлежащего лечения риск развития осложнений достаточно высок.
К ним относят:
| Патология | Симптомы | Лечение |
| Вегетососудистая дистония | Головная боль, скачки температуры, шум в ушах, обмороки, головокружение, сонливость, ипохондрия. | Мануальная и медикаментозная терапия, отказ от вредных привычек, коррекция образа жизни. |
| Гипертония | Головокружение, слабость, головная боль, шум в ушах, легкая тошнота. | Медикаментозное лечение, правильное питание, избавление от лишнего веса (при ожирении). |
| Тромбоэмболия | Сильные боли в области брюшины, повышенное газообразование, коллапс, головокружение, астения, сонливость. | Если медикаментозная терапия (на ранней стадии) не принесла ожидаемого результата, требуется хирургическое вмешательство. |
| Ваготония | Одышка, приступы удушья, мучительный сухой аппетит, тошнота, изжога, головная боль, изжога. | Медикаментозная терапия в комплексе со средствами народной медицины. |
Фибрилляция желудочков может привести к смерти. Людям, страдающим аритмией, необходимо регулярно проходить кардиологическое обследование и принимать назначенные врачом препараты.
Нарушение ритма сердца приводит к расстройствам сосудистой системы, симптомы которых проявляются не всегда. Причины развития патологий определяются лабораторным путем, лечение назначается только после постановки точного диагноза.
Типы аритмии по электрофизиологическим критериям
Данная классификация аритмии сердца учитывает тип нарушения, происходящий во время патологии. Выглядит она следующим образом:
- Сбой создания импульса.
- Нарушение проведения сигнала.
- Комбинация этих патологических изменений.
Первый вид относится к тахикардии, брадикардии, второй – к сердечной блокаде, третий сочетает оба варианта.
Разновидности аритмии по Лауну
Классификация по Лауну подразумевает деление патологии на классы по мере прогрессирования болезни. Чем больше класс, тем опаснее болезнь и выше риск развития серьезных осложнений.
Прогрессивная болезнь имеет больший класс по Лауну
Выделяют следующие классы:
- 0 – отсутствие аритмии.
- 1 – присваивают, когда экстрасистол менее 30 в час, при этом есть только один источник.
- 2 – экстрасистол повышаются более 30 в час, источник остается также один.
- 3 – наблюдается уже несколько очагов патологических импульсов.
- 4а – возникают парные экстрасистолы из одного источника.
- 4б – появляются полиморфные экстрасистолы, которые сочетаются с иными аритмиями.
- 5 – экстрасистолы «по типу R на T».
Данная классификация была создана уже много лет назад, но до сих пор применяется в медицинской практике.