На ЭКГ можно диагностировать большинство патологий сердца. Причины их появления обусловлены сопутствующими заболеваниями и особенностями образа жизни пациента.
Что же это значит, если на ЭКГ обнаружили изменения миокарда? В большинстве случаев пациенту требуется консервативное лечение и коррекция образа жизни.
Описание процедуры
Электрокардиограмма (ЭКГ) – одно из самых информативных, простых и доступных кардиологических исследований. Оно анализирует характеристики электрического заряда, который способствует сокращениям сердечной мышцы.
Динамическая запись характеристик заряда проводится на нескольких участках мышцы. Электрокардиограф считывает информацию с электродов, наложенных на щиколотки, запястья и кожу груди в районе проекции сердца, и преобразует их в графики.
Каждый их этих графиков отражает работу определенного участка сердечной мышцы. Узнайте о нормах расшифровки ЭКГ сердца из отдельной статьи.
Виды заболевания
- Острая форма ишемии. Сюда относится инфаркт миокарда и внезапная смерть, также называемая коронарной.
- Коронарная форма ишемии. Это сердечная недостаточность , все виды аритмии и стенокардия. Симптомы могут проявляться все сразу или только один.
Также существует преходящая форма, которая может возникнуть даже у совершенно здорового человека. Это может быть, своего рода, реакцией на холод, физические нагрузки или стресс из-за спазма неизмененной артерии.
Норма и отклонения – возможные причины
В норме электрическая активность участков миокарда, которую регистрирует ЭКГ, должна быть однородной. Это значит, что внутриклеточный биохимический обмен в клетках сердца происходит без патологий и позволяет сердечной мышце производить механическую энергию для сокращений.
Если равновесие во внутренней среде организма нарушено различными причинами –
на ЭКГ регистрируются следующие характеристики:
- диффузные изменения миокарда;
- очаговые изменения миокарда.
Причины таких изменений миокарда на ЭКГ могут быть как безобидными состояниями, не угрожающими жизни и здоровью обследуемого, так и серьезными дистрофическими патологиями, требующими неотложной медицинской помощи.
Одна из таких серьезных патологий – миокардит, или воспаление сердечной мышцы. Независимо от его этиологии участки воспаления могут располагаться как в виде очагов, так и диффузно по всей ткани сердца.
Причины миокардита:
- ревматизм, как следствие скарлатины, ангины, хронического тонзиллита;
- осложнения сыпного тифа, скарлатины;
- последствия вирусных заболеваний: грипп, краснуха, корь;
- аутоиммунные заболевания: ревматоидный артрит, системная красная волчанка.
Одной из причин изменения ткани мышцы может быть кардиодистрофия – нарушение обмена веществ в клетках сердца без поражения коронарных артерий. Недостаток питания клеток приводит к изменению их нормальной жизнедеятельности, нарушению сократительной способности.
Причины кардиодистрофии:
- Попадание в кровь токсических продуктов обмена вследствие тяжелых нарушений функции почек и печени;
- Эндокринные заболевания: гипертиреоз, сахарный диабет, опухоль надпочечников, и, как следствие, избыток гормонов или нарушение обмена веществ;
- Постоянные психоэмоциональные нагрузки, стресс, хроническое переутомление, голодание, несбалансированное питание с дефицитом питательных веществ;
- У детей сочетание повышенных нагрузок с малоподвижным образом жизни, вегето–сосудистая дистония;
- Нехватка гемоглобина (анемия) и ее последствия – кислородное голодание клеток миокарда;
- Тяжелые инфекционные заболевания в острой и хронической форме: грипп, туберкулез, малярия;
- Обезвоживание организма;
- Авитаминоз;
- Интоксикации алкоголем, профессиональные вредности.
Что такое умеренные изменения в миокарде?
Умеренные изменения в миокарде чаще всего выявляются на обследовании ЭКГ, ультразвуковой диагностики или проведения эхокардиографии.
Обусловлены изменения в миокарде воспалительными процессами, заболеваниями, гормональными сбоями и некоторыми внешними факторами. Также в большинстве случаев причиной может стать и возраст.
В пожилом возрасте в результате старения организма, а в подростковом и детском – это еще незавершенные процессы развития сердца.
Изменения в миокарде
В результате сердечной деятельности организм человека получает с током крови необходимый ему кислород и питательные вещества. Поэтому, если диагностировать какое-либо нарушение, это может сказаться на функциональных особенностях других органов и повлечь за собой различные неприятности.
Умеренные изменения бывают несколько характеров:
- Диффузные. Само по себе такое нарушение не может быть отдельным заболеванием, а является лишь синдром, причину которого нужно обязательно выявить при обследовании у врача. Объяснить подобное явление можно так. Некоторая часть клеток, которая имеет непосредственное участие в биохимических процессах, начинает неправильно работать и сокращаться. В результате этого электрическая активность будет неоднородной. Простым словом под диффузными изменениями в миокарде понимают часть измененных клеток, по которым проведение электрических импульсов нарушено.
- Очаговые. В этом случае происходит формирование крупных либо же мелких рубцов в миокарде. Сами рубцы состоят из соединительной ткани, которая не является инертной и не может проводить электрические импульсы.
Чтобы выяснить, с чем связаны такие изменения, необходимо тщательно обследоваться. Для более детального понимания этиологии выделяется некоторая разновидность изменений в миокарде.
Виды изменений и причины
Как мы уже поняли, этиология подобного нарушения включает в себя как безобидные причины, так и вполне серьезные заболевания. Патологические изменения бывают обусловлены разными процессами, например, воспалительные изменения.
Здесь первопричиной является миокардит (воспаление сердечной мышцы) инфекционной или асептической природы происхождения.
В области левого и правого желудочков, а также левого и правого предсердий может встречаться миокардит при таких заболеваниях:
- ревматизм;
- инфекционные заболевания (краснуха, корь, скарлатина, сыпной тиф, дифтерия и т. д.);
- системные аутоиммунные заболевания.
Такие измененные участки располагаются чаще всего диффузным образом, но все же встречаются и очаговые поражения.
В зависимости от причин и специфики проявлений выделяются такие изменения:
1. Диффузные. Поражение сердечной мышцы происходит равномерное по всем отделам – это и область желудочков и предсердий. Появляется чаще в результате воспалительных явлений (описано выше), либо же при нарушении водно-солевого баланса или после приема некоторых групп лекарственных препаратов.
2. Метаболические. Возникает в результате нарушения обмена веществ и недополучения сердцем по этой причине питательных веществ. Эта проблема обратимая и может возникать в результате таких факторов:
- наличие избыточного веса;
- переохлаждение организма;
- нервные и физические перенапряжения;
- наличие хронических заболеваний.
Умеренные изменения могут быть связаны и с нарушением чувствительности к раздражителям и нагрузкам. Также могут возникать и в результате постоянных сбоев в организме.
3. Дистрофические. Здесь можно сказать о несоответствии между расходом энергии и ее поступлением в сердечную мышцу. Чаще всего такие умеренные изменения «не дают знать о себе», но могут и проявляться в виде одышки, повышенной утомляемости.
Изменения в миокарде могут распространяться по всему сердцу или локализироваться в определенном участке.
Изменения миокарда левого желудочка
Диффузные изменения в миокарде левого желудочка занимают особое место среди сердечно-сосудистых нарушений. Такая патология левого желудочка может являться причиной состояний, угрожающих жизни и здоровью больного.
Вероятные шансы на то, что такое нарушение появится у человека, напрямую зависит от функционирования сердечной деятельности, возраста пациента, его пола и наличия гипертонической болезни. Поэтому в такой ситуации можно смело говорить о том, что любые изменения мышечного слоя левого желудочка чаще всего возникают у пожилых людей, в анамнезе которых есть гипертония.
У детей же по причине еще не до конца сформированного обмена веществ, изменения миокарда левого желудочка могут считаться вполне допустимой нормой. Лица в зрелом возрасте с такой проблемой должны обязательно обследоваться, чтобы выявить причину. Возможно, что тканевое изменение было вызвано каким-либо серьезным нарушением.
Неспецифические изменения
Неспецифические изменения в миокарде появляются в результате тех провоцирующих факторов, которые не связаны с сердечной деятельностью. В этом случае трансформации мышечного слоя правого или левого желудочка, правого или левого предсердия могут быть следствием таких явлений:
- гормональный сбой в организме человека;
- перенесенные заболевания в анамнезе;
- неправильный рацион питания;
- курение и злоупотребление алкоголем;
- нарушение обмена веществ и т. д.
Само по себе такое нарушение не требует какого-либо определенного лечения, т. к. не несут опасности. Умеренные изменения считаются обратимыми и в этом случае необходимо вести здоровый образ жизни, а также заняться лечением сопутствующих заболеваний.
Если же человек продолжит неправильно питаться, подвергать организм физическим перенапряжением и не будет уделять здоровью должного внимания, то в частых случаях это может «перерасти» в серьезную патологию, например, стенокардия, инфаркт миокарда и сердечная недостаточность.
Необходимо ли лечение?
Поводом для обращения к врачу могут стать симптомы в виде:
- появление болей и неприятных ощущений в области сердца;
- нарушение сердечного ритма;
- одышка;
- перебои в работе сердечной мышцы.
Врач, собрав анамнез и выслушав жалобы пациента, отправит на обследование, чтобы понять общую картину нарушения. Далее будет назначаться лечение в зависимости от вида и степени нарушения:
- правильное рациональное питание;
- соблюдение режима сна;
- избавление от вредных привычек;
- назначение медикаментозных препаратов.
Нужно всегда прислушиваться к работе своего сердца. Иногда даже незначительные изменения в миокарде становятся поводом для развития серьезных заболеваний. Как только вы обнаружите неприятные симптомы, необходимо тут же пройти обследование, чтобы выявить причину их появления.
(5 4,40 из 5) Загрузка…
Источник: https://SosudInfo.com/heart/umerennye-izmeneniya-v-miokarde.html
Определение по кардиограмме
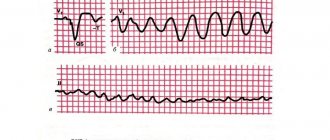
При диффузных поражениях сердца отклонения от нормальной картины отмечаются во всех отведениях. Они выглядят, как многочисленные участки с нарушенным проведением электрических импульсов.
Это выражается на кардиограмме, как снижение зубцов Т, которые отвечают за реполяризацию желудочков. При очаговом поражении такие отклонения регистрируются в одном или в двух отведениях. Эти отклонения выражены на графике, как отрицательные зубцы Т в отведениях.
Если очаговые изменения представлены, например, рубцами, остающимися в соединительной ткани после инфаркта, они выглядят на кардиограмме, как электрически инертные области.
Дополнительно ЭКГ сможет показать признаки увеличения отделов сердца (гипертрофии правого или левого желудочка, правого или левого предсердия), нарушения ритма, проводимости.
Признаки болезни
Симптомы заболевания зависят от его формы. Однако можно выделить общие признаки, которые говорят от том, что в работе сердца произошел сбой.
Первое, о чем стоит сказать — это любые тягостные ощущения. Конечно, это субъективные признаки, однако, чем раньше обратить на них внимание, тем меньше будет последствий по причине вовремя назначенного лечения. Кроме того, в загрудинной области может возникнуть боль при нагрузке разного рода, эмоциональной или физической.
Ишемия сердца иногда развивается десятилетиями. Во время прогрессирования могут измениться формы заболевания и клинические проявления. Симптомы могут проявляться как отдельно, так и в разных сочетаниях. Также могут возникнуть осложнения, например сердечная недостаточность, внутрисердечная проводимость и нарушение сердечного ритма. Давайте уточним симптоматику, которая характерна для разных форм коронарной болезни.
Стенокардия проявляется в виде приступов за грудиной. Они носят периодичный характер и проявляются в период эмоциональных или физических нагрузок. Кроме того, может ощущаться дискомфорт и жжение. Приступ прекращается, как только исчезает нагрузка или после приема нитроглицерина.
Боль может иррадиировать в левую лопатку или руку. Стабильная стенокардия напряжения может быть поставлена в результате изменений ЭКГ или устойчивого проявления болезни. Если не будет назначено эффективное лечение, эта стадия перерастет в прогрессирующую, признаки которой более частые и тяжелые, а также могут проявляться даже в состоянии покоя.
Основной признак острой формы ишемии, то есть инфаркта миокарда , – это боль за грудиной. Может ощущаться дискомфорт, боль в левой лопатке, руке, животе. Боль может держаться от 15 минут до часа. Могут выявиться симптомы сердечной недостаточности, например, аритмия, обильное потоотделение и кашель. Инфаркт на начальной стадии можно спутать со стенокардией. Однако последующее течение болезни, неэффективность нитроглицерина, невозможность купирования приступа в первые часы, аритмии, повышенное давление и температура говорят о том, что это вовсе не стенокардия, а инфаркт миокарда.
На ЭКГ можно диагностировать большинство патологий сердца. Причины их появления обусловлены сопутствующими заболеваниями и особенностями образа жизни пациента.
Что же это значит, если на ЭКГ обнаружили изменения миокарда? В большинстве случаев пациенту требуется консервативное лечение и коррекция образа жизни.
Электрокардиограмма (ЭКГ) – одно из самых информативных, простых и доступных
кардиологических исследований. Оно анализирует характеристики электрического заряда, который способствует сокращениям сердечной мышцы.
Динамическая запись характеристик заряда проводится на нескольких участках мышцы. Электрокардиограф считывает информацию с электродов, наложенных на щиколотки, запястья и кожу груди в районе проекции сердца, и преобразует их в графики.
Диагностика
Расшифровка данных электрокардиограммы занимает 5-15 минут. Ее данные могут выявить:
- Размер и глубину ишемического поражения;
- Локализацию инфаркта миокарда, как давно он случился у пациента;
- Нарушения электролитного обмена;
- Увеличение сердечных полостей;
- Утолщение стенок сердечной мышцы;
- Нарушения внутрисердечной проводимости;
- Нарушения сердечного ритма;
- Токсическое поражение миокарда.
Особенности диагностирования при различных патологиях миокарда:
- миокардит – на данных кардиограммы ясно видно снижение зубцов во всех отведениях, нарушение сердечного ритма, результат общего анализа крови показывает наличие воспалительного процесса в организме;
- миокардиодистрофия – показатели ЭКГ идентичны данным, полученным при миокардите, дифференцировать этот диагноз можно только с помощью данных лабораторных исследований (биохимия крови);
- ишемия миокарда – данные на ЭКГ показывают изменения амплитуды, полярности и формы зубца Т, в тех отведениях, которые связаны с зоной ишемии;
- острый инфаркт миокарда – горизонтальное смещение сегмента STвверх от изолинии, корытообразное смещение этого сегмента;
- некроз сердечной мышцы – необратимая гибель клеток миокарда отражается на графике ЭКГ как патологический зубец Q;
- трансмуральный некроз – это необратимое поражение стенки сердечной мышцы по всей толщине выражается в данных кардиограммы, как исчезновение зубца R и приобретение желудочковым комплексом вида QS.
В случае гипертонического криза, декомпенсированной сердечной недостаточности, электролитных нарушений или подозрения на острый инфаркт миокарда – на графике ЭКГ появляется коронарный рубец Т.
При постановке диагноза дополнительно следует обратить внимание на симптомы сопутствующих заболеваний. Это могут быть боли в сердце при ишемии миокарда, отеки ног и рук при кардиосклеротических изменениях, признаки сердечной недостаточности как следствие инфаркта, перенесенного на ногах, дрожание рук, резкое похудание и экзофтальм при гипертиреозе, слабость и головокружение при анемии.
Сочетание таких симптомов с выявленными на ЭКГ диффузными изменениями требует проведения углубленного обследования.
Особенности, лечение и последствия инфаркта задней стенки сердца
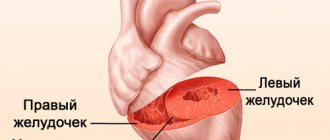
Для начала попробуем разобраться, что представляет собой задняя стенка левого желудочка. Сердце – это полый мышечный орган, который обеспечивает циркуляцию крови по всему телу. Оно состоит из 4 камер: 2 желудочка и 2 предсердия. Главным компонентом мышечного насоса является левый желудочек, который обеспечивает подачу крови, обогащённой кислородом, всем тканям организма.
Толщина миокарда левого желудочка примерно в 2-3 раза больше прочих отделов органа и составляет в среднем от 11 до 14 мм.
Поэтому, ввиду большого размера, данному участку сердца требуется больший объём крови, которую он получает по правой коронарной артерии и её огибающей ветви.
Любое поражение приносящих свежий кислород сосудов быстро отражается на функциональной активности и может привести к гибели кардиомиоцитов.
Ввиду описанных выше особенностей инфаркт миокарда в 99,9 % случаев затрагивает исключительно левый желудочек.
Порядка 10-15 % сосудистых катастроф приходится на заднюю стенку, которая, для удобства врачей, разделяется на два основных отдела:
- диафрагмальный;
- базальный.
Последние научно-исследовательские работы кардиохирургов, а так же мой личный опыт позволили придать данной проблеме большую актуальность.
Если развивается инфаркт миокарда задней стенки левого желудочка, то он практически невидим на ЭКГ, часто прячется под маской стенокардии. В результате пациент не получает необходимого комплекса лечебных мероприятий.
Клетки органа продолжают погибать, наблюдается множество неблагоприятных последствий в будущем.
К счастью, в 60-70 % наблюдений инфаркт задней стенки сердца сочетается с некрозом соседних областей (задненижний, заднеперегородочный, заднебоковой), что чётко отражается на кривой электрокардиограммы.
Причины
На самом деле существует огромный перечень факторов, приводящих к поражению коронарных артерий, однако наиболее значимыми являются:
- Атеросклероз. Встречается у большинства лиц старше 60 лет на фоне нарушения обмена липидов (повышение общего холестерина, ЛПНП и ТАГ, снижение ЛПВП). В результате формирования патологических наложений на стенках сосудов происходит их обструкция. Состояние дополнительно усугубляется оседанием тромботических масс. Я не встречал больных кардиологического профиля без признаков данного заболевания.
- Миграция тромбов из отдалённых участков. Подобное явление наиболее характерно для лиц, страдающих варикозной болезнью вен нижних конечностей, значительно реже встречается на фоне длительной гиподинамии (течение тяжёлых соматических заболеваний) при отсутствии антиагрегантной терапии. Как правило, лица среднего и пожилого возраста вообще не обращают внимания на изменения венозного русла на ногах. Однако молодые девушки, которые беспокоятся о своей привлекательности, заботятся об этом куда больше.
- Спазм сосудов. Может иметь место на фоне расстройств центральной нервной системы (неврозы, систематические стрессы).
Предрасполагают к развитию инфаркта миокарда такие факторы, как:
- артериальная гипертензия;
- ожирение (повышение ИМТ более 30 кг/м2);
- гиподинамия (ВОЗ рекомендует ежедневно проходить не менее 8 000 шагов);
- нарушения со стороны липидного профиля;
- наличие вредных привычек (курение, систематическое употребление алкогольных напитков и наркотических средств);
- мужской пол;
- возраст от 45 лет.
Произвести оценку наличия факторов риска вы можете самостоятельно. Если имеется хотя бы 3 из выше описанных, то вероятность фатального осложнения со стороны сердечно-сосудистой системы повышается в 2.5 раза. Ещё не поздно всё изменить и обеспечить себе здоровое будущее.
Клинические проявления
Заподозрить приближающийся задний инфаркт миокарда и прочие сосудистые осложнения (например, инсульт или кровоизлияние в глазное яблоко) вполне можно в бытовых условиях.
Как правило, им предшествуют такие состояния, как:
- гипертонический криз;
- приступ нестабильной стенокардии (при течении ИБС в анамнезе);
- эпизоды аритмий;
- изменение общего состояния и поведения (внезапные резкие головные боли, повышенная потливость, слабость, озноб).
Боль
Болезненность и дискомфорт за грудиной – единственное, что объединяет всех людей с развившимся инфарктом миокарда.
Боль имеет специфические характеристики:
- продолжительность свыше 15 минут;
- локализация за грудиной;
- отсутствие эффекта от нитроглицерина и прочих нитратов;
- возможность иррадиации в левую лопатку, плечо, предплечье и мизинец.
Крайне редко выявляется «немая картина», когда боль полностью отсутствует, а наблюдается лишь слабость и повышенное потоотделение.
Важный признак – длительность болевых ощущений. Стабильная стенокардия напряжения никогда не бывает столь продолжительной. Если у вас дискомфорт за грудиной наблюдается более 15 минут – срочно вызывайте бригаду врачей, так как клетки сердца уже испытывают острую гипоксию, которая в ближайшее время может перейти в необратимую стадию (некроз).
Нарушение функциональной активности сердца
В задней стенке левого желудочка не проходят важные проводящие пути, следовательно, нарушения ритма не характерны, но иногда встречаются (на моей памяти подобных ситуаций никогда не наблюдалось).
За счёт выключения из работы значительных масс миокарда могут быть выявлены явления застоя со стороны малого (одышка, кашель с прожилками крови) и большого (отёки на ногах и в полостях организма, увеличение размеров печени, бледность кожных покровов с синеватым оттенком в дистальных отделах) кругов кровообращения.
Диагностика
Основополагающим методом постановки диагноза является электрокардиография.
Острый базальный изолированный инфаркт миокарда вообще невозможно выявить не при каких условиях. Поражение диафрагмального отдела задней стенки можно распознать по косвенным признакам. Изменения на ЭКГ, характерные для стадий сосудистой патологии (острейшая, острая, подострая, рубцевание) отсутствуют.
Итак, врач заподозрит наличие инфаркта по следующим критериям:
- возрастание амплитуды зубца R в V1 и V2;
- снижение глубины зубцов S в 1 и 2 грудных отведениях;
- вольтаж зубцов S и R в первых двух отведениях одинаковый;
- раздвоение зубца R (часто диагностируется, как блокада правой ножки пучка Гиса);
- подъём зубца T в V1-V
В национальном руководстве для врачей описаны варианты мелкоочагового диафрагмального инфаркта с появлением характерного патологического зубца Q и подъёмом сегмента ST. Однако в личной практике ни разу не удавалось зафиксировать подобных изменений на кардиограмме, хотя клиника присутствовала.
Инструментальная диагностика
Для установления дисфункции стенки сердца применяется Эхо-КГ. Ультразвуковые волны с высокой точностью выявляют участки гипо- или акинезии миокарда, позволяя заподозрить в них некротические или уже рубцовые трансформации.
Чтобы найти локализацию очага обструкции коронарных артерий широко используется коронография. После введения контрастного вещества выполняется серия рентгенологических снимков, на которых чётко видны участки сужения.
Лабораторная диагностика
Для подтверждения диагноза могут быть задействованы:
- Общий анализ крови (повышение числа лейкоцитов и СОЭ);
- Тропониновый тест – повышается при наличии некроза сердечной или любой скелетной мышцы. Поражение задней стенки всегда носит незначительный характер, ввиду чего уровень тропонина может не возрасти, приведя к диагностическим ошибкам.
Оба способа позволяют подтвердить инфаркт миокарда только спустя 6-7 часов. А золотое окно, в которое можно устранить причину окклюзии и восстановить «едва живые» кардиомиоциты составляет всего 3 часа. Крайне сложный выбор, не правда ли? Эхо-КГ и прочие высокоинформативные методы (МРТ) имеются далеко не у всех лечебных учреждений.
Экстренная помощь
Если Вам довелось встретить человека с инфарктом миокарда, то порядок действий будет следующим:
- Незамедлительно вызвать бригаду скорой помощи.
- Уложить больного на кровать, приподняв головной конец тела.
- Обеспечить приток свежего воздуха (открыть окна).
- Облегчить дыхание (снять стесняющую верхнюю одежду).
- Каждые 5 минут давать любой нитропрепарат («Нитроглицерин») под язык, попутно измеряя АД и ЧСС перед новой дозой. При повышении частоты сердечных сокращений более 100 ударов в минуту или снижении артериального давления ниже 100/60 мм. рт. ст. терапию прекращают.
- Предложить принять внутрь «Ацетилсалициловую кислоту» (0.3 г.).
Нельзя проводить попытки устранения коронарных болей обычными анальгетиками. Разве способно обезболивающее средство предотвратить некроз клеток сердца? К тому же может стереться клиническая картина, что затруднит диагностику.
Лечение
Сразу после постановки диагноза проводится экстренная терапия следующими препаратами:
Название медикамента Доза
| Аспирин (если не был дан ранее) | 0,3 |
| Метопролол | 0,0250 |
| Морфин 1% | 1 мл |
| Гепарин | До 4000 ЕД |
| Клопидогрель | 0,3 |
| Кислородотерапия (40% О2) | До устранения признаков сердечной недостаточности |
Пациент экстренно госпитализируется в отделение реанимации кардиологического профиля. Проводится системный или локальный тромболизис (если с момента начала развития заболевания прошло менее 6 часов). В отдалённые сроки показано стентирование или аорто-коронарное шунтирование.
Основные направления терапии следующие:
- Профилактика нарушений ритма. Применяются бета-блокаторы («Метопролол», «Карведилол», «Бисопролол»), антагонисты кальциевых каналов («Амлодипин», «Верапамил», «Бепридил»).
- Антиагрегантная и антикоагулянтная терапия («Клопидогрель», «Ксарелто», «Прадакса»).
- Снятие симптомов боли.
- Статинотерапия («Розувастатин», «Аторвастатин», «Симвастатин»).
Осложнения
Последствия инфаркта могут быть значительными. Обычно затрагиваются сразу несколько систем жизнеобеспечения.
Сердечная недостаточность
Погибшие клетки сердца уже не в состоянии перекачивать кровь в полном объёме. Жидкость начинает активно переходить из сосудистого русла в окружающие ткани с развитием множественных отёков.
Органы страдают от гипоксии, на фоне которой формируются очаги дистрофических изменений. Как показывает опыт, первым на себя берёт удар головной мозг (наблюдается снижение всех функций: внимание, память, мышление и т.п.).
Появляются эпизоды потери сознания, головокружение, пошатывание при походке.
Наиболее опасен отёк лёгких. Он может быть острым (возникает мгновенно) или хроническим (нарастает в течение нескольких дней или месяцев). В нижние отделы парного органа начинает просачиваться экссудат, в результате большое число альвеол перестаёт выполнять дыхательную функцию.
Прогрессирование ИБС
Как Вы знаете, наш организм имеет широкие способности к адаптации.
Работоспособная ткань сердца подвергается гипертрофии (набору мышечной массы), что значительно увеличивает объём необходимого кислорода, но функциональные возможности остальных сегментов коронарного русла не безграничны.
Нарастает частота приступов стенокардии, они становятся более выраженными и продолжительными. Риск повторного инфаркта миокарда повышается в 3-5 раз.
Ремоделирование миокарда
На фоне неадекватной нагрузки и гипертрофии миокарда через несколько лет наблюдается дилатация – истончение стенок с формированием выбуханий – аневризм. Последствие всегда одно – разрыв тканей с тампонадой сердца (излитием крови в полость перикарда). Данное осложнение летально у 8 из 10 больных.
Прогноз
Прогноз при инфаркте задней стенки сердца на фоне отсутствия оказания экстренной помощи в первые часы после развития – условно неблагоприятный.
Будет происходить постепенное нарастание дисфункции сердечной мышцы, которая в конечном счёте приведёт к гибели человека.
Чтобы избежать любого нежелательного последствия, следует стараться всеми силами предупредить инфаркт, особенно, если Вы находитесь в зоне риска.
Процесс формирования аневризмы
В заключении хочу привести интересный случай из личного опыта, доказывающий всю сложность распознавания ишемического поражения задней стенки левого желудочка.
Пациент Д., 66 лет. Неоднократно поступал в наше кардиологическое отделение по скорой помощи с диагнозом «Острый коронарный синдром». Для справки хочу сказать, что таким термином обозначают две патологии. Это инфаркт миокарда и эпизод нестабильной стенокардии. Только после проведения обследования (ЭКГ, тропониновый тест) ставится точная нозология.
Больного беспокоили жалобы на боли за грудиной, длительность 35-50 минут. Каждый раз проводилось обследование (ЭКГ, ОАК, тест на выявление тропонина), которое не обнаруживало признаков некроза. Использовались «Нитроглицерин» в виде 1% раствора, «Аспирин».
К сожалению, несколько дней назад пациент погиб в автомобильной катастрофе. На вскрытии было обнаружено, что больной в течение жизни перенёс 3 мелкоочаговых инфаркта миокарда, обусловленных поражением огибающей ветви задней коронарной артерии. С момента последнего прошло более 2 лет.
Таким образом, инфаркт задней стенки левого желудочка представляет собой колоссальную проблему для современной кардиологии ввиду практически полного отсутствия возможности своевременной диагностики.
Хотя подобное сосудистое осложнение встречается крайне редко, нельзя не учитывать вероятность его развития.
В основе профилактики всегда лежат здоровый образ жизни и адекватное лечение любых заболеваний (особенно, со стороны сердечно-сосудистой системы).
Источник: https://cardiograf.com/ibs/nekroz/infarkt-zadnej-stenki-serdca.html
Какие заболевания они сопровождают
Патологические изменения в миокарде, выявленные на ЭКГ, могут сопровождаться нарушением кровоснабжения сердечной мышцы, процессами репроляризации, воспалительными процессами и другими метаболическими изменениями.
У пациента с диффузными изменениями могут проявляться такие симптомы:
- одышка,
- загрудинные боли,
- повышенная утомляемость,
- цианоз (побледнение) кожи,
- учащенное сердцебиение (тахикардия).
Такие проявления чаще всего становятся поводом для проведения электрокардиограммы. Во врачебной практике имеется немало примеров, когда патологии миокарда не вызывали ощутимых изменений самочувствия больных и обнаруживались во время профилактических осмотров.
Заболевания, сопровождаемые изменениями сердечной мышцы:
- Миокардиодистрофия – нарушение биохимических обменных процессов, происходящих в сердце;
- Аллергические, токсические, инфекционные миокардиты – воспаления миокарда различной этиологии;
- Миокардиосклероз – замещение клеток сердечной мышцы соединительной тканью, как последствие воспаления или обменных заболеваний;
- Нарушения водно–солевого обмена;
- Гипертрофия отделов сердечной мышцы.
Для их дифференциации необходимы дополнительные обследования.
Симптомы
В своей практике я постоянно сталкиваюсь с тем, что больные с ИБС обращаются за помощью не сразу. Это происходит потому, что первые симптомы ишемической болезни нарастают постепенно.
Боль
Самой частой жалобой больного при стенокардии или инфаркте является боль в загрудинной области — у большинства она сопровождается ощущением страха и паникой. Иррадиация обычно наблюдается под лопатку, в руку, и часть нижней челюсти с девой стороны. Некоторые предъявляют жалобы на онемение верхней конечности, ломоту в лучезапястном суставе. При нехватке кислорода в области заднебазального отдела сердца болезненность распространяется на зону желудка. И совсем редко она отмечается в правой руке.
Когда я прошу охарактеризовать вид боли, человек указывает что она:
- пекущая;
- давящая;
- сжимающая.
Появление болевого синдрома связывается с физической нагрузкой — когда человек бежал, быстро шел, или поднимался по лестнице. Иногда приступ наблюдался после стресса, сильного эмоционального напряжения, выходе на улицу в холодную погоду. Резкий приток крови к сердцу отмечается также при вставании из положения лежа. Все эти факторы приводят к увеличению давления, учащению пульса и повышению потребности миокарда в кислороде.
Боль при стенокардии является кратковременной и не продолжается более 5-15 минут. Как только человек останавливается, присаживается, успокаивается, она стихает, так как устраняются причины острой ишемии. Больные со стажем всегда носят с собой нитроглицерин, который быстро снимает симптомы. Если интенсивность неприятного ощущения не стихает после приема средства, то это чаще всего свидетельствует о внесердечной патологии, либо указывает на развитие инфаркта.
При вазоспастической или спонтанной стенокардии боль и другие признаки ишемии миокарда развиваются без связи с физической нагрузкой, она отмечается в утренние часы, часто провоцируются воздействием холода. Хорошо снимаются только антагонистами кальция.
Другие частые проявления
Другие признаки ишемической болезни сердца проявляются не всегда, у некоторых пациентов в период приступа я наблюдала следующие симптомы:
- тошнота, рвота;
- сильное утомление;
- выраженная одышка с затруднением вдоха;
- потливость;
- бледность кожных покровов;
- повышение или снижение артериального давления;
- учащение (реже урежение) сердцебиения, аритмия.
В ряде случаев вместо классического приступа, указывающего на наличие ишемической болезни в сердце, можно увидеть его эквиваленты: одышку, утомляемость после минимальной нагрузки.
Дополнительные диагностические исследования
Данные кардиограммы, несмотря на их информативность, не могут быть основанием для постановки точного диагноза. Для того чтобы в полной мере оценить степень изменений миокарда, врачом–кардиологом назначаются дополнительные диагностические мероприятия:
- Общий клинический анализ крови – оценивается уровень гемоглобина и такие показатели воспалительного процесса, как уровень в крови лейкоцитов и СОЭ (оседания эритроцитов);
- Анализ на биохимию крови – оцениваются показатели содержания белка, холестерина, глюкозы для анализа работы почек, печени;
- Общий клинический анализ мочи – оцениваются показатели работы почек;
- УЗИ при подозрении на патологию внутренних органов – по показаниям;
- Суточный мониторинг показателей ЭКГ;
- Проведение ЭКГ с нагрузкой;
- УЗИ сердца (эхокардиография) – оценивается состояние отделов сердца для выяснения причины патологии миокарда: расширение (дилятация), гипертрофия сердечной мышцы, признаки снижения сократительной способности миокарда, нарушение его двигательной активности.
Проанализировав анамнез и данные лабораторного и инструментального обследования, кардиолог определяет методику лечения изменений.
Ишемия миокарда — Основные симптомы и методы лечения ишемии, советы врачей
Заболевания сердечно-сосудистой системы – первая причина смертности населения планеты в настоящее время.
Более 50% людей погибают из-за проблем с сосудами и сердечной недостаточности.
Вопросом, что такое ишемия сердца, ежедневно задаётся не один человек. Словосочетание «ишемия миокарда» подразумевает под собой недостаточное снабжение сердечной мышцы кислородом.
Ишемия на ЭКГ проявляется характерным набором симптомов и патологических изменений, которые невозможно перепутать с другим заболеванием.
Этиология и патогенез ишемии миокарда
Основная причина возникновения заболевания – снижение питания миокарда артериальной кровью, богатой кислородом.
Патологические процессы, вызывающие ишемию миокарда:
- атеросклеротическое сужение сердечных артерий из-за образования бляшек в строме сосуда. Каждая бляшка состоит из липопротеинов низкой и очень низкой плотности, а также тромбоцитов. При разрыве бляшки формируется острое ишемическое повреждение миокарда, иначе именуемое инфарктом;
- воспалительные изменения сосудистой стенки: васкулиты, артерииты, системные заболевания соединительной ткани ведут к нарушению проницаемости сосудов;
- вирусные и бактериальные агенты, размножающиеся в интиме сосудов;
- токсическое поражение коронарных сосудов, вызывающее их спазм. Может формироваться вследствие избыточного употребления алкоголя, никотина, отравления тяжелыми металлами и солями ртути;
- стрессовая ситуация, вызывающая массивный выброс адреналина в кровь, ведет к сужению сосудистого просвета.
- гормонозависимые опухоли различных органов и тканей.
Вследствие нарушения питания сердечной мышцы развивается спазм сосудов, нарушение окисления свободных жирных кислот, накопление недоокисленных продуктов распада белков, активируется перекисное окисление липидов.
Эти изменения приводят к нарушению питания митохондрий – основных источников продукции энергии в клетках.
Из-за дисфункции митохондрий не функционируют ионные каналы в сердечной ткани, и развивается дисбаланс ионов, что ведёт к нарушению сократительной функции сердца.
Виды ишемии миокарда
В зависимости от расположения участка сердца, который не получает кровь, ишемия всего миокарда делится на субэпикардиальную и субэндокардиальную формы.
Субэпикардиальная ишемия миокарда локализуется непосредственно под наружным слоем сердечной мышцы – под эпикардом. Зона повреждения имеет достаточную величину и протяжённость от эпикарда до эндокарда, задевая все слои передней и задней стенки.
При субэндокардиальной ишемии повреждается внутренняя часть сердечной мышцы – эндокард. Эндокард содержит большое количество мелких капилляров и кровеносных сосудов, обеспечивающих питание сердца, поэтому его повреждение переносится особенно тяжело.
Клиническая картина заболевания
Типичная ишемия всего миокарда складывается из следующих проявлений: давящая, жгучая боль за грудиной с иррадиацией в челюсть, лопатку или плечо; ощущение нехватки воздуха и одышка, слабость, холодный пот и бледность кожных покровов.
Боль сопровождается страхом смерти и проходит в течение 15-20 минут после приема нитроглицерина.
При брюшной форме заболевание начинается с тошноты и рвоты, возможно появление диареи и болей в животе.
Через несколько минут к этим неприятным ощущениям добавляется боль в груди, учащённое дыхание и сердцебиение. Симптомы проходят через несколько минут после приёма нитросодержащих лекарственных препаратов.
Если заболевание манифестирует в форме астматического приступа, существует высокая вероятность перепутать ишемию миокарда с приступом удушья. При астматической форме изначально развивается резкая нехватка воздуха, сопровождающаяся болью в грудной клетке, нарушением потоотделения и бледностью кожи.
Через некоторое время неприятные ощущения в груди проходят, и остаётся лишь нарушение дыхания. Самая тяжёлая форма для диагностики – без болевая ишемия миокарда. Она протекает практически бессимптомно для пациента, оставляя некротические изменения в поражённых сосудах.
Для без болевой формы наиболее характерно появление инфаркта миокарда в финале заболевания.
Цереброваскулярная форма протекает по типу острого нарушения мозгового кровообращения и характеризуется потерей сознания, нарушениями спинномозговых рефлексов, утратой способности к чтению и письму на короткий промежуток времени.
После окончания приступа пациента могут беспокоить следующие симптомы: головокружения, головная боль, тошнота и слабость.
Периферическая форма ишемии начинается с болей в руках или ногах, постепенно переходящих на область сердца.
Конечности становятся холодными и бледными, мокрыми на ощупь. Учащается пульс, частота дыхательных движений постепенно увеличивается. Симптомы поражения сердечно-сосудистой системы добавляются через несколько часов.
Диагностические мероприятия
Для диагностики данного заболевания используется множество достоверных лабораторных и инструментальных методик. В большинстве больниц используется первичный врачебный осмотр и опрос пациента, которые позволяют заподозрить ишемические изменения в сердце, выявить специфические симптомы и симптоматические комплексы.
При прослушивании грудной клетки больного можно выявить нарушения ритма и проводимости, свидетельствующие о протекающем в организме патологическом процессе.
Для подтверждения диагноза используют следующие лабораторные методы:
- общий анализ мочи и крови с определением количества тромбоцитов позволяют судить о нарушениях в системе кроветворения и патологии костного мозга;
- биохимические анализы предоставляют сведения об основных маркёрах некроза миокарда: тропонинах, миоглобине, фракции креатинфосфокиназы. Также нужно измерить основные показатели печени и пронаблюдать их в динамике;
- коагулограмма и гемостазиограмма используются для определения времени свертывания крови и диагностики нарушений в системе свёртывания крови.
Из инструментальных методов наибольшее распространение получило электрокардиографическое исследование сердца.
ЭКГ снимается в момент приступа, с участием нагрузочных проб (фармакологические пробы, холодовая и тепловая пробы, стресс-тест, чрез пищеводная стимуляция желудочков, велоэргометрия), а также большой информативностью обладает суточное ЭКГ-мониторирование, иначе называемое Холтеровским.
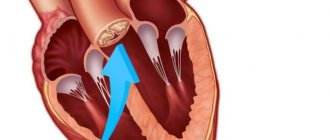
Ишемия миокарда на ЭКГ проявляется подъемом сегмента ST выше изолинии.
Рентгенографическое исследование грудной клетки в обеих проекциях позволяет выявить увеличение размера желудочков, что свидетельствует о функциональной перегрузке тех или иных отделов сердца. Также можно увидеть изменения со стороны аорты: этот сосуд наиболее подвержен изменениям.
На фонокардиографии можно увидеть изменение тонов сердца, появление патологических шумов, обозначающих нарушение ритма и проводимости, а также свидетельствующих о пороках сердца.
Эхокардиограмма сердца или УЗИ позволяют увидеть размеры полостей сердца, толщинку стенок, определить место и характер расположения некроза, патологические изменения миокарда.
Является высокочувствительным методом исследования, который позволяет минимизировать риск постановки неправильного диагноза при этих исходных данных.
Лечение ишемии миокарда
Ишемическая болезнь сердца – тяжелое мультифакториальное заболевание, которое требует комплексного подхода к лечению и профилактике дальнейших осложнений. Первым и самым важным этапом должно стать изменение образа жизни и отказ от вредных привычек.
Необходимо строго соблюдать режим труда и отдыха, избегать ненужных стрессовых ситуаций, а также регулярно применять дозированные физические нагрузки с целью оздоровления организма в целом.
Ходьба быстрым шагом до нескольких километров в день, занятия в спортивном зале или на спортивной площадке, посещение бассейна или лечебной гимнастики снижают риск повторения эпизода ишемии практически вдвое.
Изменение привычного питания является важным этапом на пути к здоровому сердцу.
Прежде всего, следует отказаться от жирной и жареной пищи с большим количеством соли и специй, избегать фастфуда, газированных и алкогольных напитков, пакетированных соков и консервантов. Следует добавить в ежедневный рацион овощи и фрукты, свежие ягоды и зелень, употреблять больше круп.
Сливочное масло необходимо заменить растительным, майонез – нежирной сметаной, а вместо сахара использовать мёд. Правильное питание снизит риск развития сердечно-сосудистой патологии и атеросклероза.
Помимо изменения образа жизни не следует забывать и о традиционной медицине.
Из лекарственных препаратов наиболее часто применяются следующие группы:
- Статины. Способствуют снижению уровня холестерина в организме, укрепляют сосудистую стенку и снижают количество «плохих» жиров, параллельно повышая уровень «хороших»
- Антикоагулянты и антиагреганты препятствуют тромбообразованию в организме, разжижают кровь, не позволяя ей формировать сгустки, которые могут вызвать ишемическое повреждение миокарда.
- Нитросодержащие препараты расслабляют сосудистую стенку, снижают тонус гладкой мускулатуры сосудов, вызывая падение артериального давления и устраняя коронарный спазм.
Лечение ишемии миокарда – длительный и трудоёмкий процесс, который должен контролироваться квалифицированным специалистом.
При соблюдении всех рекомендаций по спортивным тренировкам, питанию, медикаментозному лечению, отказу от вредных привычек можно добиться поистине ошеломляющих результатов: ишемия сердца больше никогда не побеспокоит вас и ваших близких, и в этом случае можно быть спокойным и не волноваться о дальнейших последствиях.
Загрузка…
Источник: https://KardioBit.ru/bolezni-serdtsa/ishemicheskaya-bolezn/ishemiya-miokarda
Лечение при очаговых и диффузных нарушениях
При лечении патологий миокарда используются различные группы лекарственных препаратов:
- Кортикостероидные гормоны – как противоаллергическое средство;
- Сердечные гликозиды – для лечения диффузных изменений миокарда, проявлений сердечной недостаточности (АТФ, Кокарбоксилаза);
- Мочегонные средства — для профилактики отеков;
- Средства для улучшения обмена веществ (Панангин, Магнерот, Аспаркам);
- Антиоксиданты (Мексидол, Актовегин) – для устранения негативного действия продуктов липидного окисления;
- Антибиотики – для противовоспалительной терапии;
- Препараты для лечения сопутствующих заболеваний;
- Витаминные препараты.
Если консервативное лечение не приводит к значительным улучшениям состояния пациента с заболеваниями миокарда, ему проводится операция по имплантации миокардиостимулятора.
Помимо лечебных средств больному рекомендуется изменить образ жизни и наладить рациональное питание. Для больного с такими патологическими проявлениями недопустимы физические нагрузки, употребление алкоголя и курение. Ему показана лечебная физкультура и посильный труд.
Основные положения диетического питания:
- Употребление соли и излишней жидкости ограничивается до минимума;
- Не рекомендуется острая и жирная пища;
- В меню нужно включать овощи, фрукты, нежирную рыбу и мясо, молочные продукты.
Изменения миокарда, обнаруженные на ЭКГ, требуют дополнительного лабораторного и инструментального обследования. При необходимости врач–кардиолог назначит лечение в стационаре или в амбулаторных условиях. Своевременно принятые меры помогут избежать тяжелых осложнений.
Лечение
Лечение изменения миокарда желудочков сердца построено на комплексной терапии. Начальная стадия строится на изменении привычного образа жизни и составлении рациона с учетом особенности характера заболевания.
Диета
При диффузных изменениях не воспалительного характера на начальных стадиях, правильно подобранная диета, полноценный сон и достаточный отдых имеют важнейшее значение.
Для полноценного питания сердечной мышцы нужными энергетическими ресурсами следует соблюдать диету, исключающую продукты с высоким уровнем холестерина, мучное и сладкое, алкоголь и кофе, специи, раздражающие стенки желудка.
Продукты и витамины для укрепления сердца
Рекомендуется разделить прием пиши на шесть подходов. Необходимо употреблять:
- Постное мясо и курицу.
- Морскую рыбу.
- Достаточное количество овощей и фруктов богатых железом и кальцием (абрикосы, бананы, морковь, картофель, шпинат, орехи).
- Цельномолочные продукты.
- Цельнозерновые крупы богатые сложными углеводами.
Препараты
Лекарственная терапия состоит в назначении препаратов, улучшающих клеточный метаболизм.
Обычно при изменении миокарда назначают такие препараты как:
- Панангин, аспаркам авексима, магния оротата дигидрат, магне В6 – отвечают за проведение нервного импульса, служат профилактикой аритмии сердца, стимулируют обменные процессы в миокарде.
- Актовегин, мексидол – антиоксиданты, способствует активизации энергетических процессов в клетке и влияет на ее функциональный метаболизм.
- Ретинол, аскорбиновая кислота, токоферол, тиамин и пиродоксин.
Если поводом диффузных изменений послужило кардиологическое заболевание, то терапия направлена на его лечение. Например, назначение препаратов, восполняющих дефицит железа при нарушении уровня гемоглобина, гормональной терапии при нарушениях эндокринной системы, препаратов, направленных на стабилизацию артериального давления при эссенциальной гипертензии.
Не стоит расстраиваться если по результатам ЭКГ выявлены диффузные изменения миокарда. Наличие незначительных изменений при отсутствии симптомов серьезных сердечно — сосудистых заболеваний могут встречаться при нарушении обмена веществ. Но и визит к врачу откладывать не стоит. При необходимости назначить обследование и лечение может только специалист кардиолог.