В том случае, если при обследовании пациента выявлены признаки недостаточного питания миокарда, а симптомов, похожих на стенокардию нет, то ставится диагноз безболевой ишемии. Она сопровождается нарушением обмена веществ, снижением сократительной функции и электрической активности сердечной мышцы. Ее обнаруживают при нарушении ритма, повышенном давлении крови, а также у курильщиков и диабетиков.
Особенности патологии
Бессимптомная ишемия миокарда — это довольно распространенная патология, от которой страдает практически 35% всего населения планеты. Ишемия сердца безболевая, как и стенокардия, может возникнуть из-за комбинаций самых разных причин. Это может быть как стеноз, так и проблемы с агрегацией тромбоцитов.
Важно! У каждого больного с безболезненной ишемией диагностируют множественные поражения коронарных артерий крайне тяжелой формы.
Безболевая ишемия миокарда диагностируется у:
- 55% пациентов, имеющих стабильную стенокардию;
- 75% пациентов с нестабильной стенокардией;
- 60% больных на застойную сердечную недостаточность с ишемическом генезом;
- 60% курильщиков, в то время, когда у некурящих это показатель всего 35%;
- 30% больных сахарным диабетом.
Группы риска разделяют на тех, кто:
- перенес инфаркт миокарда;
- имеет несколько факторов риска ИБС, особенно при выраженных эпизодах ББИМ;
- страдает от ИБС и гипертонии;
- болен сахарным диабетом;
- страдает от ИБС и хронической, обструктивной патологии легких;
- работает на рисковых и стрессовых работах, как водители, летчики или врачи и т. п.
Симптомы
Основным признаком безболевой ишемии миокарда является отсутствие болей в сердце. Иногда заподозрить наличие нарушения кровообращения сердечной мышцы возможно по таким общим признакам:
- нарушения пульса: учащение, урежение, аритмия;
- слабость в левой руке;
- синюшность кожных покровов;
- снижение артериального давления;
- одышка;
- изжога.
При проведении ЭКГ или ЭКГ по Холтеру в профилактических целях или при обследовании по поводу другого заболевания у таких пациентов могут выявляться частые экстрасистолы.
Безболевая ишемия может проявляться разнообразными признаками, и специалисты выделяют четыре основных варианта течения этого состояния.
I вариант
Такое течение безболевой ишемии сердечной мышцы наблюдается наиболее часто. У пациентов она протекает на фоне стенокардии и выявляется примерно у 20-40% больных. При этом почти 75% стенокардических приступов не сопровождаются болевым синдромом, а остальные 25% выражаются в кардиалгиях, характерных для этого заболевания.
II вариант
Пациенты никак не ощущают присутствие ишемии сердечной мышцы или признаки наступившего инфаркта миокарда. Их не беспокоят боли в сердце, и нередко уже наступивший некроз миокарда выявляется у них только после проведения ЭКГ.
Первыми признаками инфаркта миокарда у таких больных могут становиться аритмии или наступление внезапной коронарной смерти. По данным некоторых исследований, подобное течение безболевой ишемии, приводящей к некрозу сердечной мышцы, наблюдается у 12,5% пациентов.
III вариант
У таких больных эпизоды ишемии миокарда протекают бессимптомно, и только при наступлении инфаркта они ощущают боли в сердце. Такое нарушение кровообращения сердечной мышцы может длительное время оставаться незамеченным или случайно выявляется при выполнении ЭКГ по Холтеру или нагрузочных проб. Специалисты предполагают, что такое клиническое проявление ишемии может быть связано с повышением болевого порога и больные попросту не ощущают менее выраженные боли в области сердца.
IV вариант
В такой форме безболевая ишемия протекает нечасто, однако в последнее время количество таких пациентов кардиолога стало возрастать. У них признаки недостаточного кровоснабжения сердечной мышцы выявляются только при проведении углубленного профилактического осмотра с применением нагрузочных проб.
Причины развития
Немую ишемию могут спровоцировать тандемы разных факторов. Однако основными из них считают:
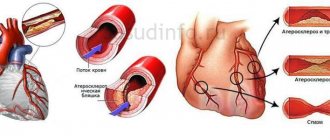
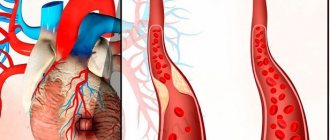
- Стеноз коронарных сосудов, который чаще всего возникает из-за атеросклероза в артериях сердца. Ее диагностируют у половины больных с БИМ, разниться только выраженность. Также это, может быть, последствие системного васкулита или ракового новообразования.
- Ангиоспазм венечных артерий, возникающий при снижении выработки сосудами вазодилатирующих веществ с увеличением выброса вазоконстрикторнарных субстанций. Чаще при стрессе или большой физической нагрузке.
- Тромбоз коронарных артерий, возникающий от изъязвлений атеросклеротических бляшек в сосудистой системе, тромбов в кровотоке, проблемах со свертыванием тромбоцитов. При частичном перекрытии сосудистого просвета возникают признаки ишемии с болью и без, а при полном — инфаркт миокарда.
Формы
Кардиологи для оценки состояния пациентов в БИМ как на стадии диагностирования, так и для лечения используют следующее разделение патологии по формам:
- Первая, имеющая точный диагноз, при этом у больного не приступов патологии. Ритм сердца не имеет патологий, как и сердечной недостаточность застойного типа.
- Вторая, при которой нет стенокардии сопутствующего типа, но с ИМ в анамнезе.
- Третья, имеющая и стенокардию, и вазоспазмы. У таких пациентов за 24 часа, может, случиться как приступ болевой ишемии, так и безболевой.
Классификация заболевания
Специалисты выделяют 2 основные формы безболевой ишемии:
Особенностью патологии является то, что пациент чувствует себя здоровым. Он может не знать о проблеме до тех пор, пока не начнут развиваться осложнения.
В некоторых случаях заболевание сопровождается:
Обычно пациенты не обращают внимания на симптом, который проявил себя однократно!
Между тем, патология прогрессирует! Она может перейти в новую форму и ярко проявить себя приступами боли.
К осложнениям заболевания относят:
нарушения сердечного ритма;
хроническую сердечную недостаточность;
В некоторых случаях ишемия становится причиной внезапной смерти. Медицинскими работниками прогноз патологии без адекватной терапии оценивается как неблагоприятный. Это обусловлено тем, что смертность достигает 35%.
Проявления
Опасность патологии в абсолютном отсутствии симптомов. Выявить это явление пациент или врач, может, только при наличии диагностированной стенокардии, ИБС и/или ИМ в медицинской карте или обнаружив его случайно. Чаще это показывает плановое ЭКГ. У 70% людей после инфаркта миокарда или с ИБС случается 4 приступа безболевой ишемии на один болевой.
Как диагностируют
Диагностика патологии основана на инструментальных методах, которые дают четкую информацию об ишемическом поражении сердечной мышцы. Диагноз «безболевая ишемия миокарда» ставят на основании результатов:
- ЭКГ, когда больной полностью спокоен и расслаблен. Именно эта методика является и простой, и доступной, и эффективной. Аппарат показывает изменения в работе сердца, которые характерны для ишемической болезни. Минус методики — точные данные можно получить только, если пациент находится в состоянии покоя, ведь нередко БИМ возникает сугубо при физических нагрузках.
- ЭКГ-мониторинг холтеровского типа дает больше информации, чем предыдущая методика, т. к. может использоваться в привычной для больного деятельности. Покажет не только сами эпизоды безболевой ишемии, но и их длительность с учетом любой деятельность и эмоционального состояния.
- Велоэргометрия, фиксирует ЭКГ и АД при планомерном увеличении нагрузки. Чем выше ЧСС, тем больше организму нужно кислорода, а при ишемии кровоснабжение нарушено, что зафиксирует электрокардиограф.
- Коронарография — основная методика при БИМ, т. к. дает информацию и о патологии, и о ее связи с коронарными артериями. Это помогает в определении природы болезни, насколько сужены сердечные артерии и степень поражения сосудистого русла, что позволит подобрать нужный метод терапии.
- Стресс-ЭХОКГ, который выявляет проблемы с сердцем при нагрузке на организм, показывая асинхронность работы миокардита с остальными участками сердца.
- ОФЭКТ миокарда — КТ эмиссионного типа, которое оценивает снабжение миокарда кровью на микроциркуляторном уровне, насколько повреждены миоциты, есть ли рубцы.
- ПЭТ-КТ информирует о глубине и площади патологий кровоснабжения в миокарде даже на уровне мельчайших функций эндотелия, который свойственен для скрытого атеросклероза.
Также читают: Как проявляются признаки стенокардии
Диагностические мероприятия
Для диагностики данного заболевания используется множество достоверных лабораторных и инструментальных методик. В большинстве больниц используется первичный врачебный осмотр и опрос пациента, которые позволяют заподозрить ишемические изменения в сердце, выявить специфические симптомы и симптоматические комплексы.
При прослушивании грудной клетки больного можно выявить нарушения ритма и проводимости, свидетельствующие о протекающем в организме патологическом процессе.
Для подтверждения диагноза используют следующие лабораторные методы:
- общий анализ мочи и крови с определением количества тромбоцитов позволяют судить о нарушениях в системе кроветворения и патологии костного мозга;
- биохимические анализы предоставляют сведения об основных маркёрах некроза миокарда: тропонинах, миоглобине, фракции креатинфосфокиназы. Также нужно измерить основные показатели печени и пронаблюдать их в динамике;
- коагулограмма и гемостазиограмма используются для определения времени свертывания крови и диагностики нарушений в системе свёртывания крови.
Из инструментальных методов наибольшее распространение получило электрокардиографическое исследование сердца. ЭКГ снимается в момент приступа, с участием нагрузочных проб (фармакологические пробы, холодовая и тепловая пробы, стресс-тест, чрез пищеводная стимуляция желудочков, велоэргометрия), а также большой информативностью обладает суточное ЭКГ-мониторирование, иначе называемое Холтеровским.
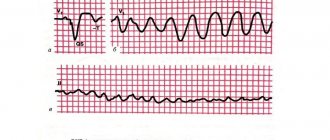
Ишемия миокарда на ЭКГ проявляется подъемом сегмента ST выше изолинии.
Рентгенографическое исследование грудной клетки в обеих проекциях позволяет выявить увеличение размера желудочков, что свидетельствует о функциональной перегрузке тех или иных отделов сердца. Также можно увидеть изменения со стороны аорты: этот сосуд наиболее подвержен изменениям.
На фонокардиографии можно увидеть изменение тонов сердца, появление патологических шумов, обозначающих нарушение ритма и проводимости, а также свидетельствующих о пороках сердца.
Эхокардиограмма сердца или УЗИ позволяют увидеть размеры полостей сердца, толщинку стенок, определить место и характер расположения некроза, патологические изменения миокарда.
Является высокочувствительным методом исследования, который позволяет минимизировать риск постановки неправильного диагноза при этих исходных данных.
Лечение
Терапию строят на комбинации консервативного лечения, медикаментозного и хирургического. Последнее используется только в тяжелых случаях.
Консервативное
Первая рекомендация врача при такой болезни — полный отказ от физических нагрузок и сбалансированности эмоционального состояния.
При это двигательная активность должна быть, какой будет ее уровень решит доктор. Обязательно последуют изменения в рационе, чтобы привести в норму углеводный и жировой обмен, а значит углеводы и животные жиры нужно существенно урезать.
При этом нужно увеличить потребление молочной продукции, рыбных, овощных и фруктовых блюд. Если диагностировано ожирение, нужно будет контролировать калорийность рациона для снижения массы тела. Полный отказ от курения и алкоголя.
Медикаментозное
Чтобы не возникла инвалидность, врачи медикаментами стараются поддержать работу миокарда на должном уровне. Для этого используют:
- Бета-блокаторы, которые снижают ЧСС, помогают миокарду лучше переносить физические нагрузки и обладают выраженным антиангинальным действием. С ними приступы любого вида ишемии становятся реже, что дает хороший прогноз больному.
- Антагонисты кальция, которые приводят к нормализации сердечного ритма за счет расширения артерий коронарного и периферического типа и уменьшения ЧСС. Угнетая метаболические процессы, делают толерантность сердца выше к любой физической нагрузке.
- Нитраты, которые делают сопротивления в артериях коронарного типа меньше. Это приводит к стимуляции коллатерального кровотока с переводом его в пораженные участки миокарда. Просвет в сосудах венечного типа становится шире, приводя к кардиопротекторному эффекту.
- Нитратоподобные вазодилататоры, которые стимулируют высвобождение оксида азота, расширяющего сосуды и артерии. Это приводит к улучшению кровоснабжения миокарда, но не лечит причину патологии.
- Статины, влияющие на атеросклероз, который нередко приводит к безболевой ишемии.
- Ингибиторы АПФ с выраженными кардио и вазопротекторными свойствами, приводящими потребность миокарда в кислороде и его обеспечение в сбалансированное состояние.
- Антитромбоцитарные средства, предотвращающие формирование тромбоза. Именно их назначают в первую очередь после инфаркта миокарда и при установленном диагнозе «безболевая ишемия» и при гипертоническом кризе.
Хирургическое
Эта методика призвана восстановить нормальную или близкую к нормальной работу миокарда. Для этого используют АКШ или стентирование артерий коронарного типа.
Какую методику выберет врач зависит от текущего состояния пациента, насколько поражены артерии сердца и их протяженности, есть ли сопутствующие патологии, велика ли площадь ишемии в миокарде.
После процедуры риск рецидива ниже на 30% и на четверть снижается риск смерти из-за патологии.
ТРАНЗИТОРНАЯ ИШЕМИЯ МИОКАРДА ИЛИ ПОСТГИПОКСИЧЕСКИЙ
СИНДРОМ ДИЗАДАПТАЦИИ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ.
Л.В. Симонова, Н.П. Котлукова
Кафедра детских болезней №2 педиатрического факультета с курсом гастроэнтерологии и диетологии ФУВ, РГМУ.
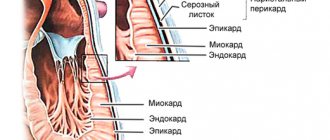
Транзиторная ишемия миокарда (постгипоксический синдром дизадаптации сердечно-сосудистой системы) – комплекс функциональных, метаболических и гемодинамических нарушений, возникающих в организме новорожденного в результате перенесённой им перинатальной гипоксии, характеризующийся повышением активности кардиоспецифических ферментов, нарушениями нейро-гуморальной регуляции сердечной деятельности и энерго-обменных процессов, приводящих к снижению сократительной способности миокарда, недостаточности атрио-вентрикулярных клапанов, а иногда – к признакам сердечной недостаточности.
«Транзиторная ишемия миокарда» (ТИМ) – патология, характерная для периода адаптации новорожденного. В последующем, при наличии клинических признаков, данных лабораторных методов исследования (повышение активности кардиоспецифических ферментов), а также результатов дополнительных методов исследований (изменения на ЭКГ, снижение фракции выброса желудочков, недостаточность атрио-вентрикулярных клапанов и т.д.), применим термин «постгипоксический синдром дизадаптации сердечно-сосудистой системы» (СД ССС).
ТИМ, так же как и постгипоксический СД ССС, характеризуется доброкачественностью течения и остаточными проявлениями в виде минимальных признаков легочной гипертензии, формирования вегетативной дисфункции и недостаточности атрио-вентрикулярных клапанов.
По данным отечественных и зарубежных авторов ТИМ встречается с частотой от 40 до 70% детей, перенесших перинатальную гипоксию. ТИМ связана с временным уменьшением или прекращением кровообращения в отдельных участках сердечной мышцы, приводящим к снижению её функциональной активности. Продолжительность подобных временных периодов острой ишемии миокарда по данным Прахова А.В. (1996 г.) составляет от 10 до 25 минут в час в зависимости от тяжести перенесенной гипоксии.
Сердечно-сосудистая система новорожденного имеет анатомо-физиологические особенности, среди которых основными являются:
1. Эмбриональное строение миокарда. Сердечная мышца представлена в виде недифференцированных волокон со слабо выраженной поперечной исчерченностью, что обусловлено меньшим количеством миофибрилл. В них преобладает В-изомер миозина с низкой АТФ-азной активностью, недостаточной функцией кальциевых каналов. Соединительная ткань стромы представлена в большем объёме, но она имеет мало эластических волокон, вследствие чего миокард менее податлив.
2. У новорожденного ребенка в сокращении участвует 30% всех кардиомиоцитов, в то время как у взрослого – 60%.
3. В митохондриях кардиомиоцитов, количество которых также снижено, отмечается очень низкое содержание витаминоподобного вещества, отвечающего за окисление свободных жирных кислот, — карнитина. Карнитиновая недостаточность в наибольшей степени выражена у недоношенных новорожденных, но имеет место и у доношенных детей в первые дни жизни. При перинатальной гипоксии созревание системы синтеза эндогенного карнитина существенно замедляется.
4. Преобладание углеводного обмена в кардиомиоците свойственно всем новорожденным.
5. Правые отделы сердца преобладают над левыми, причем, чем меньше гестационный возраст ребёнка, тем это преобладание более выражено. Левые отделы сердца начинают развиваться постнатально под влиянием механической нагрузки, существенно увеличивающейся после рождения.
6. Особенностью коронарного кровообращения является большое количество анастомозов между правой и левой венечными артериями. Такая архитектоника сосудов, сохраняющаяся в первые 2 года жизни ребенка, позволяет осуществлять коллатеральный кровоток и снабжать миокард необходимым количеством кислорода и питательных веществ.
7. Соотношение размеров артерий и вен у новорожденных составляет 1:1, что обеспечивает низкое артериальное давление и более легкое развитие сосудистого коллапса.
8. Особенностью нервной регуляции сердечно-сосудистой системы у здоровых новорожденных является преобладание симпатического отдела нервной системы. Это обеспечивает первоочередное возрастание ЧСС в ответ на стрессовое воздействие. При гипоксии приблизительно у 10% плодов отстает развитие холинергических и, особенно, адренергических нервных сплетений, которые имеют свои окончания в синусовом и атрио-вентрикулярном узлах.
9. Особую роль играет малый круг кровообращения, где давление в периоде ранней адаптации составляет 25-65 мм.рт.ст. Это обусловлено большей мышечной массой артерий и механизмами регуляции сосудистого тонуса – доминированием симпатических влияний в ответ на родовой стресс.
Таким образом, вышеперечисленные анатомо-физиологические особенности сердечно-сосудистой системы обуславливают меньшую, чем в иные возрастные периоды инотропную активность сердечной мышцы и быструю дилатацию камер сердца с развитием относительной недостаточности атрио-вентрикулярных клапанов.
Патогенез гипоксического повреждения сердечно-сосудистой системы хорошо изучен применительно к острой гипоксии. В результате выраженного дефицита кислорода в кардиомиоците отмечается угнетение аэробного гликолиза и переход на анаэробный гликолиз, вследствие чего развивается дефицит энергии; происходит накопление недоокисленных продуктов, нарушается проницаемость мембран и функция электролитных насосов. Ацидоз приводит к выраженной клеточной дисфункции вплоть до гибели клетки. Нарушение реологических и коагуляционных свойств крови на фоне гиперкатехоламинемии приводит к эффекту сладжирования эритроцитов и развитию стазов и микротромбов в мелких сосудах сердца и других органов. Нарушения микроциркуляции носят в основном диффузный характер, но наиболее часто регистрируются в субэндокардиальных участках миокарда.
В последние годы большое внимание уделяется влиянию хронической внутриутробной гипоксии (ХВГ) и компенсаторным процессам, развивающимся в организме плода. По данным Цывьян П.Б. и сотр. (1998 г) ХВГ может оказывать влияние на генетическую программу развития сердца, нарушая темпы миграции клеток нервного гребешка, замедляя тем самым кальциевый ток в мембранах кардиомиоцитов и приводя к снижению сократительной способности миокарда. В ответ на длительную ХВГ компенсаторно активизируется внутриклеточная ренин-ангиотензин-альдостероновой система, что оказывает целый ряд эффектов, таких как развитие гипертрофии кардиомиоцитов, спазм местных коронарных сосудов и проаритмогенное действие. Таким образом, в условиях длительной ХВГ у плода может сформироваться принципиально иное сердце: с гипертрофией сердечной мышцы, включая стенки желудочков и межжелудочковую перегородку, но сниженной фракцией выброса.
При ХВГ задерживается созревание многих ферментных систем, в том числе и митохондриальных ферментов и эндогенного синтеза карнитина, ответственных за β-окисление свободных жирных кислот. Если у здорового новорожденного процесс созревания вышеназванных систем занимает 2-4 суток, то у ребенка, перенесшего перинатальную гипоксию, этот процесс занимает несколько недель. Частичная карнитиновая недостаточность сопровождает ребенка на протяжении всего первого года его жизни.
Важнейшим признаком ХВГ является недоразвитие сосудов легкого, выражающееся в гипертрофии мышечного слоя артерий малого круга кровообращения. В ответ на родовой стресс происходит спазм последних и, таким образом, повышенное давление в системе легочной артерии будет поддерживать кровоток через фетальные коммуникации. Такое состояние называют неонатальной легочной гипертензией. Длительное функционирование открытого артериального протока может приводить к гемодинамическим нарушениям, что в сочетании с энерго-обменным дисбалансом может приводить к развитию сердечной недостаточности.
Клинические признаки
СД ССС неспецифичны и встречаются при различных патологических состояниях неонатального периода. Клиническая картина данной патологии в острый период полиморфна и часто маскируется под другие заболевания, а тяжесть состояния колеблется от минимальной до тяжелой. Основными клиническими проявлениями гипоксического поражения сердечно-сосудистой системы у новорожденных можно считать бледность кожных покровов и акроцианоз, наличие «мраморного» рисунка, тахипноэ, приглушение или глухость сердечных тонов, акцент II тона над легочной артерией, систолический шум недостаточности атрио-вентрикулярных клапанов, расширение границ относительной сердечной тупости, нарушения ритма сердца. Наблюдение за пациентами в Перинатальном кардиологическом центре г. Москвы позволило выделить три клинико-патогенетических варианта СД ССС:
1. Неонатальная легочная гипертензия и персистирование фетальных коммуникаций;
2. Транзиторная дисфункция миокарда (с нормальной, повышенной или пониженной сократительной способностью сердечной мышцы);
3. Нарушения сердечного ритма и проводимости;
На практике часто встречается сочетание нескольких вариантов СД ССС.
Для неонатальной легочной гипертензии и персистирования фетальных коммуникаций характерно существование двух клинических типов в зависимости от давления в системе правый желудочек (ПЖ) – легочная артерия (ЛА), и соответственно от направления тока крови через фетальные коммуникации.
Первый тип [высокое давление в малом круге кровообращения и право-левое шунтирование крови через открытое овальное окно (ООО) и открытый артериальный проток (ОАП)] характеризуется клинической картиной врожденного порока сердца синего типа, проявляющегося синдромом артериальной гипоксемии. Диффузное синюшное окрашивание кожных покровов имеется с рождения, малоэффективны проводимые тесты с кислородом (гипероксический и гипероксически-гипербарический). Цианоз усиливается при крике и кормлении ребенка. При осмотре удаётся выявить умеренное расширение границ относительной сердечной тупости. Тоны сердца, как правило, хорошо выслушиваются, имеет место акцент II тона над легочной артерией. Во II межреберье слева от грудины выслушивается систолический шум открытого артериального протока, так же хорошо выслушиваемый со спины. Диастолический компонент, как правило, отсутствует. Рентгенологическое исследование органов грудной полости выявляет умеренное увеличение кардиоторакального индекса до 65% (норма до 60%) и разной степени выраженности обеднение легочного кровотока. Данная рентгенологическая картина соответствует прекапиллярной форме легочной гипертензии по Зернову Н.Г. и Кубергеру М.Б. (1977 г.), что встречается у 40% пациентов с постгипоксическим СД ССС. Для ЭКГ у данной группы детей характерны специфические признаки: увеличенный по амплитуде зубец Р (признак перегрузки правого предсердия), а также нарушения внутрижелудочковой проводимости по системе правой ножки пучка Гиса – от неспецифических нарушений проводимости до полной блокады. Изменения ST-T-сегмента встречаются редко. Допплер-ЭхоКГ позволяет определить давление в полости правого желудочка, которое всегда повышено и составляет 35-65 мм.рт.ст. (норма до 30 мм.рт.ст.), а также право-левый сброс крови через фетальные коммуникации и их размер. В дальнейшем у таких детей сброс крови из право-левого становится сначала двунаправленным (бидиректоральным), затем может выявляться лево-правый сброс крови, причем как через открытый артериальный проток, так и через открытое овальное окно.
Для второго типа характерно преобладание лево-правого шунтирования крови, что первоначально встречается гораздо реже – в 10% случаев и может приводить к нарушению функции легких вплоть до их отёка. Рентгенологическая картина при таком типе легочной гипертензии (капиллярная форма по Зернову Н.Г. и Кубергеру М.Б.) характеризуется увеличением кардиоторакального индекса, сглаженностью талии сердца, умеренной гиперволемией в легких. Дифференциальный диагноз приходится проводить с врожденными пороками сердца бледного типа. Данное нарушение адаптации сердечно-сосудистой системы можно считать фактором риска по формированию такого порока сердца как открытый артериальный проток. Сроки его спонтанного закрытия значительно удлинены – до 2-10-месячного возраста, возможна его оперативная коррекция.
Катамнестические наблюдения за детьми, перенесшими СД ССС в виде неонатальной легочной гипертензии, свидетельствуют о наличие отклонений на рентгенограммах органов грудной полости в виде увеличения кардио-торакального индекса на 6-10%, усиления легочного рисунка в области корней и обеднения его на периферии, что соответствует минимальным признакам легочной гипертензии. У многих пациентов с отклонениями на рентгенограммах возможно выявление на ЭКГ нарушений проводимости по системе правой ножки пучка Гиса с различным видом ответа на проводимое лечение: от исчезновения нарушений проводимости до полной рефрактерности к проводимой терапии. Последнее подразумевает формирование морфологического субстрата таких нарушений проводимости.
Таким образом, причины нарушений проводимости по системе правой ножки пучка Гиса, выявляемые у детей дошкольного возраста и считающиеся вариантом нормы, следует искать в перинатальном периоде в виде неонатальной легочной гипертензии.
Транзиторную дисфункцию миокарда с нормальной или повышенной сократительной способностью сердечной мышцы наиболее трудно диагностировать клинически. К признакам, заслуживающим внимания, можно отнести бледность кожных покровов, цианоз носогубного треугольника, возникающий при крике и кормлении, умеренное расширение границ относительной сердечной тупости, приглушение или глухость сердечных тонов, транзиторные шумы недостаточности атрио-вентрикулярных клапанов. Невыраженность шумов приводит к такому аускультативному феномену как нечистота тонов. Самую важную информацию даёт в таких случаях электрокардиографическое исследование, причем в периоде адаптации новорожденного ЭКГ-изменения более выражены и встречаются гораздо чаще. По наблюдениям А.В. Прахова выявляются несколько вариантов патологических изменений желудочкового комплекса QRST, свидетельствующих об определенных нарушениях в сократительном миокарде – ишемические изменения конечной части желудочкового комплекса ST-T и транзиторные изменения желудочкового комплекса QRS. ST-T-изменения наблюдаются у всех детей с ТИМ. Пик проявлений – первые 2 суток жизни, в дальнейшем характерна быстрая положительная динамика. Ишемические изменения комплекса QRST преимущественно локализуются в определенных зонах миокарда желудочков – боковой стенке правого желудочка, переднеперегородочной и заднедиафрагмальной стенке левого желудочка и в области верхушки сердца. Транзиторные очаговые изменения желудочкового комплекса QRST в большинстве случаев регистрируются в виде патологического комплекса QS, реже в виде электрокардиографического феномена «выключения», который характеризуется значительным снижением амплитуды основных зубцов комплекса QRS в одном или нескольких рядом расположенных грудных отведениях. Транзиторные очаговые ишемические изменения чаще локализуются в области V5-V6, а также в II, III, aVF, реже в V1-V2 отведениях.
А.В. Праховым (1996 г) в ходе течения ТИМ выделено 4 варианта «естественной эволюции» ЭКГ-изменений желудочкового комплекса QRST. Первый вариант эволюции, встречающийся наиболее часто (42%), характеризуется транзиторными очаговыми изменениями комплекса ST-T, которые чаще регистрируются в раннем неонатальном периоде и исчезают на ЭКГ в течение 2-3 недель после рождения. Он наблюдается у новорожденных, перенесших умеренную гипоксию и имеет благоприятный прогноз. Второй вариант (26%) – на фоне ST-T-нарушений имеют место преходящие изменения комплекса QRS. Этот вариант характерен для новорожденных, перенесших тяжелую гипоксию, но также имеет благоприятный прогноз. Для третьего варианта характерна медленная динамика ишемических изменений комплекса QRS, которые не исчезают в течение периода новорожденности. Четвертый вариант, встречающийся наиболее редко, характеризуется ишемическими комплексами QRS с первых дней жизни и в течение всего периода новорожденности. Последние два варианта ТИМ имеют менее благоприятный прогноз.
Допплер-ЭхоКГ исследование позволяет определить фракцию выброса миокарда желудочков, наличие или отсутствие гипертрофии, что немаловажно для определения и коррекции терапевтических мероприятий у данной группы пациентов. При этом, повышенная сократительная способность сердечной мышцы (70-76% при норме 60% по Teinholz) не должна радовать врача, так как чрезмерное пережатие мельчайших коронарных сосудов во время систолы способствует самоподдержанию ишемии миокарда. Именно у детей, имеющих повышенную сократительную способность, возможны наиболее длительно сохраняющиеся ST-T-изменения — от 2,5 до 8 месяцев. Присоединение интеркуррентных заболеваний, усугубляющих гипоксию, приводят к быстрой декомпенсации сердечной деятельности вследствие падения фракции выброса желудочков. Ещё более серьёзная ситуация складывается у детей, у которых уже внутриутробно определяются снижение сократительной способности миокарда и относительная недостаточность атрио-вентрикулярных клапанов. Присоединение в интранатальном периоде даже легкой асфиксии приводит к катастрофе. При рождении имеет место картина кардиогенного шока с мраморностью кожных покровов, низким артериальным давлением, выраженными полиорганными нарушениями. Со стороны сердца выявляется кардиомегалия, значительная глухость сердечных тонов, систолический шум недостаточности атрио-вентрикулярных клапанов в соответствующих точках аускультации, признаки недостаточности кровообращения, выраженное снижение сократительной способности сердечной мышцы. В дальнейшем у таких детей сократительная способность миокарда даже на фоне проводимой терапии не достигает должных величин и остается на субнормальных значениях (55-56%).
Диагностика постгипоксического поражения сердечно-сосудистой системы в острый период предусматривает ЭКГ, рентгенографию грудной клетки, Допплер-ЭхоКГ, определение активности кардиоспецифических ферментов, таких как МВ-КФК и ЛДГ1. Повышенные показатели МВ-КФК и ЛДГ1 зависят от степени тяжести перенесенной гипоксии и определяются в течение длительного промежутка времени – до 2 месяцев жизни даже при отсутствии клинических проявлений и ЭКГ-изменений.
В катамнезе с помощью кардиоинтервалографии выявляется синдром вегетативных дисфункций, характеризующийся патологическими видами вегетативной реактивности – гиперсимпатикотонический (в основном у детей, перенесших умеренную гипоксию) и асимпатикотонический (группа наиболее тяжелых пациентов). Последний, как известно, является доклиническим маркером синдрома вегетативных дисфункций.
Третий клинико-патогенетический вариант СД ССС – нарушения ритма сердца – частая патология у новорожденных, перенесших гипоксию, особенно в сочетании с родовой травмой. Среди нарушений ритма сердца заслуженное первенство принадлежит синусовой тахикардии как естественной ответной реакции на гипоксию и родовой стресс. Однако, длительно существующую, синусовую тахикардию необходимо рассматривать как преднедостаточность сердца вследствие укорочения диастолы, снижения объёма крови, поступающего в диастолу в полость желудочков и, как следствие, ухудшения коронарного кровотока. Второе по частоте нарушение ритма сердца – экстрасистолия. В подавляющем большинстве случаев встречается наджелудочковая экстрасистолия – одиночная, по типу бигеминии, тригеминии, спаренные экстрасистолы. Грозный вид нарушения сердечного ритма – суправентрикулярная пароксизмальная тахикардия – явление в неонатальном периоде нередкое, обусловлено наличием дополнительных проводящих путей, эктопически активными очагами. Для данного нарушения ритма сердца характерно быстрое развитие признаков недостаточности сердца. В клинике отмечается резкое ухудшение состояния, рвота «фонтаном», отказ от еды, резкая вялость и сонливость ребенка. У некоторых детей складывается ургентная ситуация с остановкой сердечной деятельности и дыхания. Могут иметь место случаи трепетания предсердий, которые легче переносятся ребенком, а также непароксизмальная наджелудочковая тахикардия, пароксизмальная желудочковая тахикардия, т.е. практически все виды нарушений ритма сердца, встречающиеся у взрослых. Необходимо учитывать тесную связь нарушений ритма сердца у новорожденного ребенка с поражением центральной нервной системы, особенно в виде синдрома гипервозбудимости, гипертензионно-гидроцефального и судорожного синдромов, наличия родовой травмы.
Дифференциальный диагноз
следует проводить с врожденными пороками сердца синего (транспозиция магистральных сосудов) и бледного (ООО, коарктация аорты) типов, кардиомиопатиями, миокардитами.
ЭхоКГ практически сразу позволяет исключить ВПС, такие как транспозиция магистральных сосудов, коарктация и/или стеноз аорты, врожденная патология митрального клапана (наличие гипертрофии левого желудочка у новорожденного требует исключения именно этих пороков).
При выявлении сниженной фракции выброса в пользу гипоксического поражения сердца будет свидетельствовать умеренное снижение сократительной способности до 40-45% с последующей быстрой положительной динамикой на фоне проводимой терапии в отличие от дилатационной кардиомиопатии и миокардитов, при которых отмечается выраженное снижение сократительной способности сердца и торпидность к лечению.
Часто диагнозом исключения является врожденный кардит, особенно когда кардиомегалия сопровождается признаками декомпенсации сердечной деятельности и нарушениями ритма сердца. Снять этот диагноз помогают отсутствие других клинических признаков врожденной инфекции у ребенка и такие широко применяемые методы, как обследование на оппортунистические инфекции, биохимический профиль крови, включая СРБ, белки острой фазы воспаления, клинический анализ крови в динамике. В пользу гипоксического поражения свидетельствует также быстрая положительная динамика в ответ на проводимую терапию.
Основными принципами терапии
при синдроме дизадаптации сердечно-сосудистой системы гипоксического генеза являются: коррекция гемодинамических нарушений, улучшение метаболических процессов в миокарде, купирование аритмии, симптоматическая терапия. При наличии ургентной ситуации и необходимости быстрой коррекции нарушений (выраженная острая недостаточность кровообращения по левожелудочковому типу) с целью инотропной поддержки у новорожденных целесообразно использовать внутривенное капельное введение дофамина. Доза препарата колеблется в пределах от 2 до 8 мкг/кг в минуту, вводится на 10% растворе глюкозы со скоростью 3 мл/час.
При снижении сократительной способности сердечной мышцы и признаках НК препаратом выбора может служить дигоксин, хотя вопрос о применении его на фоне гипоксии и ишемии до сих пор остается дискутабельным. В целях предотвращения развития побочных эффектов дигоксин целесообразно назначать в поддерживающих дозах без проведения насыщения, т.е. 0,01 мг/кг в сутки в два приема через 12 часов под контролем ЧСС.
Уменьшение гемодинамической нагрузки на сердце достигается использованием мочегонных препаратов – фуросемида (1-4 мг/кг), верошпирона (2-3 мг/кг), триампура (2-3 мг/кг) и т.д. На фоне адекватной терапии признаки недостаточности кровообращения у большинства новорожденных быстро купируются.
При наличии нарушений ритма тактика их купирования определяется тяжестью состояния и степенью гемодинамических нарушений. Наличие приступа пароксизмальной тахикардии требует его медикаментозного купирования. В отличие от детей старшего возраста, у которых, независимо от механизма тахикардии, применяется АТФ, у новорожденных и детей первого года жизни данный препарат не используется в связи с высоким риском развития асистолии. Кроме того, в раннем возрасте тахиаритмия, раз возникнув, имеет тенденцию к рецидивированию. Поэтому перед медикаментозным купированием пароксизма тахикардии необходима премедикация. С этой целью назначаются финлепсин, фенибут, реланиум, ГОМК в возрастных дозировках. АТФ может использоваться для купирования приступа только в условиях специализированного реанимационного отделения на фоне премедикации. При рецидивирующих тахиаритмиях наиболее эффективны кордарон и дигоксин как раздельно, так и в сочетании, а также финлепсин в дозе 10 мг/кг в сутки. Дигоксин применяется в поддерживающей дозе – 0,01 мг/кг/сутки. Кордарон назначается сначала в дозе насыщения 10-15 мг/кг/сутки на 7-10 дней с переходом на поддерживающую дозу 5 мг/кг/сут. При неэффективности кордарона возможно применение пропафенона (ритмонорма) в дозе 10 мг/кг/сут. Сроки антиаритмической терапии определяются индивидуально, составляя в среднем 3-6 месяцев. Отмена препаратов производится постепенно через 3-6 месяцев после стойкой нормализации сердечного ритма.
Особое внимание уделяется нормализации мозгового кровообращения у новорожденных. С этой целью назначаются кавинтон, 25% раствор сернокислой магнезии, циннаризин, трентал и т.д.
При нарушениях ритма сердца: обосновано применение нейрометаболической терапии. Применяются препараты ноотропного ряда с седативным эффектом (фенибут и пантогам) и стимулирующим компонентом действия (пикамилон, пиридитол, аминалон, глутаминовая кислота), что способствует коррекции корково-подкорковых взаимоотношений, становлению защитной функции симпато-адреналовой системы, оказывает трофическое воздействие на вегетативные центры регуляции. Существенными свойствами препаратов этой группы являются также усиление биоэнергетики нервной клетки, мобилизация энергетических резервов нейронов без их истощения, защита мозга от гипоксии, повышение толерантности к экзогенным стрессорным агентам.
Целесообразным является назначение антиоксидантной терапии и мембраностабилизаторов, в частности витаминов А, С, Е, микроэлемента селена с учетом того, что нарушение функций мембран играет существенную роль в патогенезе нарушений сердечного ритма. Хороший мембраностабилизирующий эффект оказывает убихинон (коэнзим Q10, кудесан), применение которого способствуют не только снижению уровня токсичных липоперекисей, но и стабилизирует баланс незаменимых микроэлементов (цинка, железа, меди, селена).
Наряду с препаратами, оказывающими положительный инотропный эффект, при лечении синдрома дизадаптации сердечно-сосудистой системы используется кардиотрофическая метаболическая терапия, в первую очередь актовегин, цитомак, -карнитин, стимулирующая и поддерживающая углеводный компонент обмена в кардиомиоцитах, бета-окисление свободных жирных кислот. Катамнестические наблюдения показывают, что в большинстве случаев при использовании актовегина, цитомака и -карнитина нормализация размеров сердца и сократительной способности миокарда происходит значительно быстрее, чем при использовании только инотропной поддержки (дигоксин, дофамин). По данным М.Я. Ледяева и соавт. (2003 г.) применение -карнитина (Элькар) в дозе от 50 до 100 мг/кг массы тела в течение 3-4 недель способствовало достижению анаболического эффекта даже у детей с ЗУВР в сочетании гипоксией. Широкое применение нашли в практике такие препараты как рибоксин, панангин, аспаркам, ККБ и т.д.
В целом, при условии адекватного и своевременного лечения постгипоксический синдром дизадаптации сердечно-сосудистой системы имеет благоприятное течение. С целью своевременного выявления больных при скудной и неспецифической клинической симптоматике целесообразно проведение ЭКГ-обследования всем новорожденным, перенесшим перинатальную гипоксию либо перед выпиской из родильного дома, либо на первом месяце жизни. У части пациентов при катамнестическом наблюдении выявляются остаточные явления транзиторной дисфункции миокарда, которые могут сохраняться вплоть до трехлетнего возраста (снижение фракции выброса до 46-56%, недостаточность атрио-вентрикулярных клапанов, минимальные признаки легочной гипертензии, увеличение размеров сердца, нарушения его ритма и т.д.). В связи с этим, данная группа детей требует диспансерного наблюдения по наличию риска формирования миокардиодистрофии, синдрома вегетативных дисфункций. Диспансерное наблюдение за детьми, перенесшими СД ССС необходимо проводить по форме 30 вплоть до 3-х летнего возраста.
Тактика наблюдения включает:
— осмотр педиатра-кардиолога не реже 1 раза в 3 месяца;
— проведение ЭКГ 1 раз в 3 месяца, после 1 года жизни – лежа и стоя в 12 отведениях;
— проведение Допплер-ЭхоКГ не реже 1 раза в 6 месяцев с обязательным определением размеров полостей сердца и сократительной способности миокарда желудочков;
— консультации специалистов (невропатолог, иммунолог);
— при необходимости — проведение курсов кардиотрофической и метаболической терапии с включением таких препаратов как актовегин, L-карнитин, убихинон, цитомак или цитохром С, рибофлавина мононуклеотид, липоевая кислота, витамины группы В.
Осложнения и прогноз
Полностью благоприятного прогноза больным с безболевой ишемией ждать не стоит. Если ее не лечить, то инвалидность обеспечена, как и внезапная коронарная смерть.
Статистика гласит, что эта патология приводит к развитию аритмии и сердечной недостаточности хронического типа как минимум в 2 раза, а летального исхода в 6 раз. Это приводит к тому, что кардиологи уделяют проблем максимальное внимание, т. к. своевременное выявление болезни дает неплохой шанс на сохранение жизни человека, а профилактика способствует ее исключению.
Патология не менее опасна, чем ее болевая родственница, т. к. нарушение коронарного русла идет в обоих случаях. Но скрытное течение приводит к коварству патологии и печальному исходу в дальнейшем. Больной даже не догадывается о проблеме, что существенно оттягивает лечение. Это грозит развитием:
- стенокардии;
- тяжелой аритмии;
- сердечной недостаточности;
- внезапному летальному исходу.
Причины бессимптомной ишемии миокарда
Основные причины безболевой ишемии – атеросклеротические поражения сосудов. Бляшки на стенках сужают сосуды. Это приводит к нарушению кровоснабжения сердца. Также ишемия может возникать на фоне спазма коронарных сосудов.
Спровоцировать развитие патологии могут:
- повышенное артериальное давление;
- ожирение;
- частые стрессы;
- сахарный диабет;
- малоподвижный образ жизни;
- вредные привычки;
- высокий уровень холестерина в крови и др.
Специалисты выявили, что большое влияние на развитие патологии оказывает и наследственный фактор. Особое внимание здоровью следует оказывать в том случае, если в семье кто-то уже страдает от ишемической болезни сердца.
Профилактика
Чем раньше будет выявлена патология, тем выше шансы на жизнь у больного. Поэтому лучшей профилактикой болезни являются регулярные обследования у кардиолога, особенно после 45 лет. Если выявить ишемический эпизод на ранней стадии, то терапия снизит ЧСС и катастрофу, к которой она может привести.
Откажитесь от вредных привычек, ведите правильный образ жизни и питайтесь сбалансировано, это поможет в профилактике безболевой ишемии. Дети с патологиями сердца должны стоять на строгом медицинском учете, т. к. они входят в группу риска, как и люди в возрасте. На родителях лежит тяжелая ноша потому, чтобы жизнь их детей была нормальной.