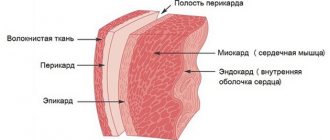
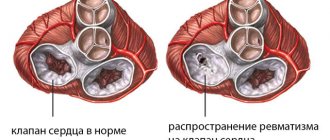
Физиологические особенности женского организма
Женщины имеют ряд физиологических особенностей, что отличает их от мужчин.
- У первых меньше размер сердца, толщина миокарда, систолический и минутный объемы крови (МОК), длительность диастолы. Прирост МОК в ответ на физическую нагрузку происходит преимущественно за счет увеличения частоты сердечных сокращений. Этот механизм неэкономный и с меньшими функциональными возможностями сердца.
- Повышенная эластичность и растяжимость связок, что приводит к частой травматизации.
- Более высокая возбудимость и реактивность нервной системы, проявляется выраженной эмоциональностью.
- Менструальный цикл, беременность, климакс – все эти особенности меняют уровень эстрогена и прогестерона, что влечет за собой лабильность настроения, сна, основного обмена, метаболизма катехоламинов.
Диф. диагностика стенокардии и болезней легких, плевры, средостения
Воспаление легких
- Пневмония. При пневмонии наблюдается повышение температуры тела, усиление боли в груди при вдохе, при аускультации — хрипы в легких, крепитация. Подтверждает диагноз рентген.
- Хроническое лёгочное сердце. Боль в груди ощущается у таких пациентов постоянно, не наблюдается иррадиации в руку, лопатку, не уменьшается приёмом нитроглицерина, но очень хорошо помогает применение бронхолитической терапии.
- Заболевания пищевода. Жгучие боли за грудиной имеют связь не с нагрузкой, а с приемами пищи: после приема пищи и при глотании они усиливаются, на ЭКГ ишемии не будет. Распознаванию патологии способствует ФГДС, рентгеноскопия пищевода.
- Медиастениты и опухоли средостения. Когда появляется болевой синдром в грудной клетке при этой патологии, как правило, есть уже и остальные признаки болезни: нарушение глотания в связи со сдавлением пищевода, набухание шейных вен, нарушения дыхания, утолщение шеи. Медиастениты сопровождаются повышением температуры, резким ускорением СОЭ. Помощь в диф. диагностике оказывает рентген.
Частые причины
Источники боли в сердце у женщин разнообразны. На сегодня принято разделять возможные этиологические факторы на две большие группы:
- Коронарогенные (истинная кардиалгия) – тип болей, который связан с органической патологией сердечно-сосудистой системы, а именно – венечных артерий. При их атеросклерозе, спазме сердце получает с кровью недостаточный объем кислорода, в результате чего наблюдают появление ишемической болезни.
- Некоронарогенные – категория болей, не связанная с нарушением кровотока по венечных сосудах. Причины – сбои сердечного ритма, психоневротические состояния, обострение сопутствующих хронических заболеваний. Ниже приведено фото с типичной локализацией точек боли в сердце у женщин.
Истинная кардиалгия
Причинами истинной кардиалгии выступают такие факторы:
- Стабильная стенокардия напряжения. Подразумевает появление боли за грудиной давящего, сжимающего характера, которая связана с физической нагрузкой или стрессовыми ситуациями. Длится не более 15 минут, хорошо купируется приемом «Нитроглицерина».
- Коронарный синдром. Загрудинные болевые приступы часто носят более интенсивный характер, хуже реагируют на «Нитроглицерин». Особенность этой патологии в том, что венечные сосуды не задействованы в развитии заболевания, и диагноз ставят методом исключения.
- Стенокардия Принцметала (вазоспастическая). Ангинозный приступ появляется чаще в утренние или ночные часы.
- Нестабильная стенокардия – комплекс возникших впервые симптомов (последние два месяца) или усугубление проявлений уже имеющейся стенокардии (боль беспокоит чаще и при меньшей нагрузке, иногда даже в покое, при этом снижается чувствительность к нитратным препаратам).
- Инфаркт миокарда – опасное состояние, угрожающее жизни человека. Типичные черты: резкая приступообразная боль в груди жгучего, раздирающего характера с возможной иррадиацией в левую руку, лопатку, ногу, локти. Приступ длится более 15 минут и не снимается нитропрепаратами. Сопровождается выраженной одышкой, потливостью, общей слабостью, частым сердцебиением.
- Расслаивающая аневризма аорты. Боль в грудной клетке возникает неожиданно, в момент физической активности, подъема АД, иррадиирует в позвоночник, верхние конечности, голову. Наблюдают признаки шока с переходом в состояние мнимого благополучия, когда боль стихает, стабилизируются АД и ЧСС. Характерна миграция боли: сначала она локализуется в области сердца, затем – в эпигастрии, пояснице, нижней конечности.
- Тромбоэмболия легочной артерии. Приступ возникает остро, при этом пациентка задыхается, кожа приобретет синюшный оттенок из-за выраженного удушья, учащается сердцебиение; впоследствии появляется кровохарканье.
- Сухой перикардит проявляется длительной болью в области сердца, одышкой, лихорадкой.
Внесердечные источники боли
- Шейный и грудной остеохондроз, спондилез. Боль колющего, иногда простреливающего характера, нарастает постепенно и длится днями, увеличивается ночью, уменьшается при ходьбе, беге, приеме НПВС. Особым признаком выступает прямая связь с движениями тела – поворотом, отведением и подъемом рук. Усиливается при вдохе и прикосновении к проблемной точке. Часто сопровождается цефалгией, головокружением.
- Межреберная невралгия. Боль резкая, жгучая, возникает по ходу ребра.
- Левосторонний плексит – воспаление плечевого нервного пучка, которое сопровождается сильной болью, онемением в левой руке. Ощущения усиливаются при движениях пораженной конечности.
- Синдром Титце – асептическое воспаление хрящей II, III, IV, V ребер в месте прикрепления их к грудине. Боль в области сердца беспокоит длительно, дополняется повышением температуры тела, припухлостью слева от грудины, выраженной парестезией, лабораторными признаками воспаления.
- Опоясывающий герпес. Сопровождается болезненной сыпью в виде покраснения кожи со сгруппированными пузырьками, наполненными прозрачной жидкостью. Возникает по ходу межреберья.
- Плеврит (базальный левосторонний). Боль колющего характера, возникает внезапно, усиливается при дыхании, сопровождается признаками воспаления. Выслушивается шум трения плевры при аускультации легких.
- Диафрагмальная грыжа – смещение органов брюшной полости (желудка, кишечника) в грудную клетку через дефект диафрагмы. В этом случае возникает синдром «острого средостения» с интенсивной болью в области сердца, частым сердцебиением, падением давления, бледностью и другими признаками шока.
- Дивертикул пищевода. Боль в груди появляется после приема пищи, при глотании, наклонении туловища вперед.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) также частая причина обращения к врачу с жалобой на боль в груди, которая носит жгучий характер и сопровождается изжогой, чувством кислоты во рту.
- Климактерические кардиалгии. За счет перестройки гормонального фона женщину беспокоит очень интенсивная боль в сердце режущего, колющего, давящего характера, не связанная с физической нагрузкой, имеющая волнообразное течение. Присутствуют приливы крови к голове, чувство жара лица, усиленное потоотделение, частое мочеиспускание, раздражительность. Кардиалгия при этом не имеет органической почвы и не сопровождается изменениями на кардиограмме.
Упомянем и о климактерической миокардиодистрофии, при которой снижение уровня эстрогена провоцирует развитие органической патологии сердца.
- При беременности изменение гормонального фона и развитие плода создают повышенную нагрузку на сердечно-сосудистую систему женщины, что вызывает кардиалгию, аритмии и артериальную гипертензию.
- Тиреотоксикоз и другие нарушения щитовидной железы. Кроме неспецифической боли в области сердца, тревожат тахикардия, аритмия (часто мерцательная), раздражительность, тремор, сонливость, апатия, низкое давление.
- Кардионевроз – функциональное нарушение, которое рассматривают как комплекс психических, вегетативных и эндокринных патологий. Симптом боли в сердце у молодых женщин присущ у эмоционально лабильных особей. Боль не имеет какой-либо причины, бывает разной по ощущениям и хорошо купируется успокоительными препаратами.
- Кардиофобия сопровождается дискомфортом в области сердца, настороженностью, страхом смерти. Тяжелым кардиофобическим синдромом считают псевдоинфарктный приступ, при котором боль возникает как следствие ожидания диагноза инфаркта миокарда. Страх сопутствует боли, и получается замкнутый круг.
Как диагностируют причину, вызвавшую ноющую боль в левой части грудины?
Своевременная диагностика при появлении симптомов неясной этиологии – первый шаг к здоровой жизни. Необходимо ежегодно проверяться у кардиолога, чтобы вовремя выявить сердечно-сосудистую патологию. При обнаружении причины болевых ощущений врач-кардиолог сможет составить правильный план лечения. Для объективной картины понадобится объемный анамнез, поэтому необходимо пройти ряд обследований:
- Клинический и биохимический анализы крови.
- Эхокардиография.
- Электрокардиограмма с нагрузкой и без.
- Рентгенография грудной полости.
- Электрофизиологическое исследование.
- Магнитно-резонансная томография.
- ЭКГ или тонометрия по Холтеру.
Если сердце «мается», и причину болей установить не удается – дают направление к психиатру. При госпитализации врач выяснит, почему колет с левой стороны грудины, и отчего постоянно сердце ноет. Иногда для выяснения причины могут понадобиться недели, но обычно нахождение в психиатрической больнице укладывается ровно в неделю.
Электрофизиологическое исследование
Как установить диагноз
Если у девушки или женщины болит сердце, в списке первоочередных исследований:
- Детальный сбор анамнеза и ознакомление с амбулаторной картой пациента. Доктор уточняет локализацию, характер, длительность боли, другие симптомы, прием лекарств. Собирают информацию о перенесенных инфекционных заболеваниях, токсических воздействиях (профессиональных и бытовых, радиации).
- Затем осматривают пациента (цвет кожных покровов, измеряют артериальное давление, частоту дыхания, пульса, проводят аускультацию сердца и легких).
- Лабораторные исследования (общий и биохимический анализ крови), которые помогают определить некоторые внесердечные причины боли.
Инструментальные методы диагностики:
- ЭКГ – высокоинформативный и доступный метод исследования, помогающий быстро определить сердечную патологию. При подозрении на инфаркт проводят анализ крови на содержание тропонина Т или І – специфических маркеров некроза миокарда;
- эхокардиография (помогает оценить структуру и функциональную способность сердца);
- велоэргометрия (определяет ишемическую болезнь сердца);
- холтеровское мониторирование ЭКГ;
- нагрузочные тесты;
- коронарография – золотой стандарт в оценке проходимости коронарных сосудов;
- мультиспиральная компьютерная томография и МРТ сердца.
Если же органическая патология сердечно-сосудистой системы исключена, диагностический поиск включает:
- рентгенографию и МРТ позвоночника (при подозрении на остеохондроз, грыжи, протрузии дисков);
- фиброгастродуоденоскопию (помогает оценить состояние пищевода, желудка и двенадцатиперстной кишки);
- определение уровня гормонов – щитовидной железы и половых.
Причины
Коронарная болезнь сердца может иметь под собой множество причин, в том числе:
- курение;
- гиподинамия;
- сахарный диабет;
- повышенное артериальное давление;
- лишний вес.
Основным фактором в возникновении коронарной болезни сердца является высокая концентрация холестерина в крови, происходящая по причине злоупотребления жареной пищей или продуктами, в большом количестве содержащими холестерин.
До недавнего времени медики полагали, что коронарная болезнь сердца чаще всего возникает у мужчин. Тем не менее, последние исследования показали, что это не так. Коронарная болезнь сердца поражает и мужчин, и женщин в равной степени, просто у женщин она возникает в более позднем возрасте.
Методы лечения и наблюдения женщин
Тактика лечения симптома боли в сердце у женщины напрямую зависит от ее этиологии.
При заболеваниях органа применяют терапию кардиологическими препаратами для нормализации давления, расширения сосудов, уменьшения холестерина, профилактики образования тромбов. В дополнение назначают медикаменты метаболической терапии: «Кверцетин», «Триметазидин», «L-аргинин».
Если же у женщины определен дисбаланс вегетативной нервной системы, доктор рассматривает как вариант средства растительного происхождения. Хороший выбор – фитопрепараты на основе боярышника, валерианы, пустырника, пассифлоры, мяты, тысячелистника, зверобоя и календулы. Безусловно, фитотерапия не всегда влияет эффективно, и ее заменяют или дополняют фармакологическими лекарствами (успокоительными, снотворными, бета-адреноблокаторами).
Действенные методы лечения психосоматической кардиалгии – психотерапия, нормализация режима дня, полноценное питание, спорт. При гормональном дисбалансе проводят соответствующую заместительную терапию. При остеохондрозе и других воспалительных заболеваниях опорно-двигательной системы боль снимают НПВС, глюкокортикостероидами, обезболивающими.
Дифференциальная диагностика болей в области сердца.
каждый приступ острой боли в области сердца медицинская сестра должна расценивать какприступ стенокардии. Боль проявляется, главным образом, за грудиной, реже в области сердца и возникает вследствие острой ишемии миокарда.Меры, направленные на устранение приступа, надо начинать немедленно!1. Необходимо успокоить пациента.2. Расположить пациента полулежа в постели или посадить его в кресло, на стул.3. Освободить грудную клетку от одежды, которая сжимает ее.4. Обеспечить доступ свежего воздуха в комнату.5. Если болевой приступ возник впервые или же пациент утверждает, что боль раньше исчезала после употребления валидола, то дайте ему под язык таблетку валидола (или 4-5 капель на кусочек сахара).6. Если приступ не исчезает через 2-3 мин после употребления валидола, то дайте пациенту под язык нитроглицерин или сустак. Если у пациента после приема нитроглицерина возникли побочные явления (головная боль, шум в голове), то успокойте пациента и объясните ему, что это не является противопоказанием к дальнейшему назначения нитроглицерина и что такие побочные явления проходят бесследно. Когда пациент впервые принимает нитроглицерин или сустак, то дайте ему сначала 1/4 таблетки и проследите за ее действием.7. Наложите пациенту на область сердца 1-2 горчичника.8. К левой лопатке приложите теплую грелку.9. В случае иррадиации боли в левую руку с онемением пальцев сделайте горячую местную ванну для левой руки.
Наиболее частые причины олей сердца — стенокордия, инфаркт Миокарда, тромбоз венечных сосудов, плеврит, переломы ребер, холецистит, желчная колика, желчекаменная болезнь, миозит (восполение межреберных мышц, межреберная невролия, остеохондроз, опоясывающий лишай.
Большое прогностическое и диагностичекое значение является выявление у больного приступов грудной жобы, который возникает вследствии ишемии миокарда, на фоне спазма или атеросклероза коронарных артерий. Этот приступ сопровождается нервнынервных рецепторов продуктации нарушенного обмена веществ.
В типичных случаях стенокардии загрудинная боль давящего характера (или сжимающего) боль иррадиируется в лев половину груд клетки, лев плечо, лев руку, лев лопатку и сопровождается несколько минут и проходят после принятие нитроглицерина. Различают стенокардию покоя и после перенапряжения.
Инфаркт Миокарда – чрезвыч опасное заболевание. При котором в серд мышце образуются очаги ишемического некроза. Хар-ся тем, что прежние стенокард боли оказ-ся более интеснивными и продолжительными и затягиваются на несколько часов. Сопровождаются страхом смерти и общей резкой слаботсью.
1 снятие болевого синдрома
2 препраты снижающие свертываемость крови
3 препараты нормолизующие Ад, ЧСС, ЧДДД
Через 5-7 дней приводят в кард отделение из реанимации. Там больной соблюдает строго постельный режим. Профилактика полежней обяз-но. Особый уод за тяжелобольными, восстановительная терапия
Недостаточное кровообращение – неспособность сердечно-сосудистой системы обеспечить органы и ткани орг-ма необ кол-вом крови.
Сердечная недостаточность – пороки сердца, ишимическая болезнь, гипертония.
Серд недост бывает острой и хронической.
Приступы сердечной астмы возникают при значит застое крови в малом круге кровообращения и хар-ся появлением у болного чувства нехватки воздуха (удушье) с тяж оддыщкой в покое и в дальнейшим цианозом. Если не оказать помощь то приступ серд астмы перейдет в отек легких признаки – клокочущ дыхпание и выделение большого колва пенистой мокроты. При неоказании помощи пациент умрет.
Помощь – полусидяч положение, поток воздуха, горчичник на нижние конечности , ножные ванны или жгут на верхнюю часть бедра. Отсосать пенистую рвоту и дать увлаженный кислород
Билет № 33
Подготовка пациента к рентгенологическому исследованию пищевода, желудка.
Подготовка больного к рентгеновскому исследованию желудка и тонкого кишечника Функции желудочно-кишечного тракта, а также анатомические его изменения изучаются рентгенологическим методом. Для исследования применяют контрастное вещество — взвесь бария сульфата (100 г в 150 г кипяченой воды; для исследования пищевода приготавливают более густую взвесь, консистенции сметаны). Во время исследования больной пьет глотками эту взвесь.
Исследование состоит в просвечивании рентгеновыми лучами (рентгеноскопия), а если возникает необходимость, можно сделать снимки (рентгенография). Медицинская сестра должна уметь подготовить больного к рентгенологическому исследованию желудка. Цель подготовки — максимальное освобождение желудка и кишечника от их содержимого: остатков пищи, жидкости и особенно газов. Подготовку больного к рентгенологическому исследованию желудка и тонкого кишечника начинают за 3 дня до исследования. В течение 3 дней больной должен получать легко усваиваемую и содержащую как можно меньше углеводов пищу. Если больного беспокоит вздутие живота, то для борьбы с повышенным газообразованием ограничивают углеводы в пище, а также в течение этих же 3 дней ему дают теплый настой ромашки (на стакан воды нужно взять одну столовую ложку, вскипятить, настоять и процедить) — один стакан в день или карболен — 2—3 таблетки 3—4 раза в день. Накануне вечером и рано утром, за 2—3 часа до исследования, кишечник промывают клизмой из 5—6 стаканов теплого настоя ромашки. Вечером больного следует предупредить, что за 7—8 часов до исследования ему ничего нельзя есть, пить, принимать лекарства и курить. Рентгенологическое исследование желудка лучше проводить утром натощак, если же это невозможно, то за 5—8 часов до исследования больному разрешают съесть легкий завтрак, состоящий из стакана сладкого чая, манной каши или киселя. Если заранее известно, что у больного нарушена эвакуация из желудка, то перед исследованием нужно ввести ему толстый зонд и отсосать содержимое желудка резиновым баллоном.
****) Подготовка к рентгенологическим исследованиям1. Рентгенологические исследования органов грудной полости, сердца с контрастированным пищеводом, гортани, околоносовых пазух, костей черепа, конечностей, шейного и грудного отделов позвоночника проводится без специальной подготовки пациента. 2. Для обследования пищевода, желудка и 12-ти перстной кишки пациенту необходимо явиться на исследование натощак (не пить, не курить, не есть). Дополнительная подготовка пациенту не требуется. При отсутствии противопоказаний первично проводится эндоскопическое исследование желудка. 3. При исследовании пояснично-крестцового отдела позвоночника, костей таза, мочевого пузыря, матки, при проведении обзорной урографии необходима очистительная клизма накануне вечером. Пациенты прибывают в рентгенологическое отделение после легкого завтрака. 4. Внутривенная урография проводится натоща
Осуществление венепункции.
Венепункция — введение иглы в вену через кожу для взятия крови или вливания лекарственных растворов, крови, кровезаменителей. Внутривенное вливание обычно производят в вену локтевого сгиба. Место предполагаемого укола необходимо тщательно обработать спиртом. Выше локтевого сгиба на среднюю треть плеча накладывают жгут или любую резиновую трубку так, чтобы вызвать набухание вен, при этом важно не сдавливать артерии. Накладывают жгут так, чтобы его можно было легко распустить. Для усиления венозного застоя больному предлагают несколько раз сжать и разжать кулак или перед наложением жгута опустить руку.
Во время процедуры больной сидит или лежит. Рука его должна лежать на столе или кровати в положении максимального разгибания в локтевом суставе; для этого под руку подкладывают плоскую подушку или валик, прикрытый стерильной салфеткой или чистым полотенцем.
необходимо иметь шприц емкостью 10-20 мл с хорошо подобранной иглой, тщательно простерилизованные. Необходимо соблюдать все правила асептики. Вводить лекарство внутривенно и забирать кровь для исследований необходимо только в резиновых перчатках .