Кардиты представляют собой воспалительные поражения сердца различной этиологии, которые не связаны с ревматизмом или другими заболеваниями системного характера. В педиатрии целесообразность применения термина «кардит» обоснована возможностью одновременного поражения двух или трех оболочек сердца (эндо-, мио- или перикарда).
На сегодняшний день неревматические кардиты диагностируются специалистами во всех возрастных группах, но в основном у детей первых лет жизни. Согласно данным аутопсии это заболевание обнаруживают у 3-9% детей, которые умерли от различных причин.
Кардиты возникают в результате действия различных факторов, чаще инфекционных, среди которых основными являются возбудители скарлатины, дифтерии и ангины, а также вирусы Коксаки, краснухи и гриппа.
К тому же неревматические кардиты бывают врожденными (ранними и поздними). Ранние врожденные кардиты развиваются у тех детей, матери которых на 1-2 месяце беременности переболели острой вирусной или бактериальной инфекцией. В свою очередь, поздние врожденные кардиты у детей возникают вследствие инфекционных заболеваний, которые возникли у женщины на последних неделях беременности.
Врожденный кардит наблюдается относительно редко. Данную патологию можно заподозрить, если состояние новорожденного характеризуется ярко выраженными симптомами перенесенной внутриутробной инфекции, которая сопровождается поражением многих систем и органов.
В развитии неревматических кардитов определенную роль играют бактериальная флора, протозойные инвазии и грибы. Помимо этого, заболевание может быть следствием аллергической реакции на введение лекарственных средств, сывороток, вакцин, а также возникать под воздействием различных токсических факторов, радиации, физических агентов.
Современная педиатрическая практика выделяет следующие виды кардитов у детей:
- врожденный и приобретенный (в зависимости от периода возникновения);
- острый, подострый и хронический (исходя их этиологической принадлежности и характера течения).
Кроме того, учитывается выраженность сердечной недостаточности, степень тяжести патологии, а также возможные осложнения и исходы.
Какие оболочки сердца поражаются при кардитах
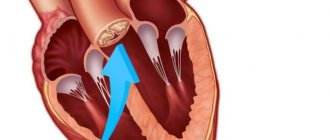
Воспаление сердца, сопровождающееся повреждением его внутренней оболочки – эндокарда, носит название эндокардита. Воспаление при эндокардитах может затрагивать клапанный аппарат сердца и аортальное отверстие, приводя к формированию приобретенных клапанных пороков различной степени тяжести.
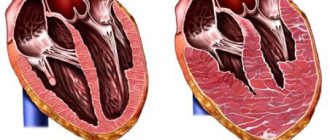
Кардит, поражающий среднюю (мышечную) оболочку, носит название миокардит. Воспаление миокарда может осложняться развитием сердечной недостаточности, жизнеугрожающих аритмий и формированием дилатационной кардиомиопатии.
Воспаление наружной сердечной оболочки (эпикада), являющейся внутренним листком перикарда (околосердечной сумки) и самого перикарда – называют перикардит. Перикардиты могут привести к развитию сердечной тампонады, сердечной недостаточности (СН) и т.д.
В случаях, если кардит охватывает все слои сердца, заболевание называется панкардит.
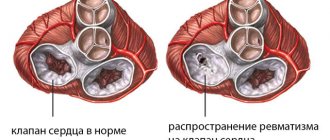
Справочно. В связи с множеством причин развития кардитов, их разделяют на ревматические и неревматические воспаления.
Симптомы
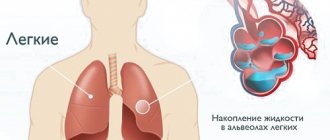
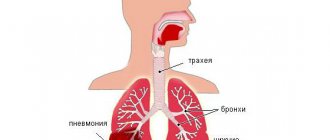
Первыми симптомами становятся затруднение дыхания, одышка, бледность или цианоз (синюшный цвет) видимых оболочек слизистой. Общая симптоматика дополняется кашлем, сбоями работы желудка, расстройствами нервной системы. На электрокардиограмме можно увидеть сбои в ритме разной степени тяжести. Первые проявления признаков воспаления оболочек сердца являются непростыми, и поэтому им необходим особенный контроль специалиста-кардиолога.
Разновидность протекания недуга нечасто позволяет выявить непосредственно кардиологические заболевания. Особенно в ситуациях, когда кардиты приобретены после инфекционной болезни. Пациент чувствует слабость, быстро устает, плохо питается, ощущает тошноту, у него понижено внимание. Подобного рода общие признаки свойственны множеству заболеваний. У маленьких детей кардиту сопутствует кашель, сердечные боли. Заявить о болезненных ощущениях малыш не в состоянии, он пытается не шевелиться резко, дышать неглубоко.
В процессе развития заболевания симптомы выражаются еще ярче и четче. Тогда начинает возникать учащенное сердцебиение, тахикардия, глухость тона сердца, часто появляется затрудненное дыхание, отеки, цианоз, боли в сердечной области, кашель. Однако и это не свидетельствует о появлении кардита, поскольку симптомы схожи с такими проявлениями сердечных болезней, как аритмия, опухолевые образования, которые поражают миокард, митральный стеноз, порок сердца.
Неревматический кардит – что это такое
Неревматический кардит – это воспаление сердца, не связанное с инфицированием бета-гемолитическими стрептококками группы А или наличием у пациента системных заболеваний, поражающих соединительную ткань.
В данной формулировке, понятие кардит – это обобщающий термин, подразумевающий, что в воспаление может вовлекаться как одна оболочка сердца, так и несколько.
Внимание. При неревматических кардитах у детей и взрослых, изолированное повреждение возникает редко. Как правило, воспаление затрагивает все сердечные оболочки с преимущественным поражением одной из них (миокардиты, сопровождающиеся признаками эндокардита, перикардит, сопровождающийся воспалением миокарда и т.д.).
От того, поражение какой сердечной оболочки является наиболее выраженным, зависит основная клиническая картина заболевания. Поэтому, при выставлении диагноза кардит, уточнение локализации поражения (миокардит, эндокардит, перикардит, панкардит) является обязательным.
Лечение
Сложное сердечное заболевание такое как ревмокардит, лечат у детей долго, поэтапно. Методика комплексного лечения определяется прежде всего от того насколько своевременно патология была выявлена и насколько запущенной она является. Учитываются причины и формы проявления болезни, сопутствующие хронические заболевания, общее состояние ребенка (психологическое, физическое).
Острые формы протекания патологии требую незамедлительной госпитализации. Ребенок может пролежать в стационаре от 10 дней до месяца. Прописывается строгий пастельный режим, курс лечения начинается с этиотропных антибактериальных препаратов. Дополнительно может назначаться кислородотерапия, когда болезнь приобрела запущенный характер и ребенок очень тяжело переносит лечение.
Лечащим врачом при ревматическом кардите разрабатывается правильная диета, конкретно для каждого ребенка. Предпочтение отдают пище, обогащенной витаминами, солями калия, кураге, изюму, печеному картофелю. Выводят из рациона соль, продукты, способствующие образованию отеков, те, что задерживают в организме жидкость (копченое, соленое). Из рациона убирают все вредное, что на данный момент ребенку противопоказано.
Чтобы снять острое воспаление оболочек сердца в некоторых случаях врачи допускают амбулаторное лечение. Около 2 месяцев назначается прием противовоспалительных нестероидных препаратов, таких как Вольтарен, Индометацин, Преднизолон. Дополнительно прописывают витаминные комплексы, антигистамины, калий. Могут прописать диуретики, сердечные гликозиды. Когда наблюдается внутрисосудистая свертываемость крови, прописывают что-то для улучшения микроциркуляции, нормализующее в миокарде процессы метаболизма.
Назначается в зависимости от протекания болезни антиаритмическая терапия, лечебная физкультура, исключающая тяжелые физические нагрузки. Затем ребенка направляют восстанавливаться в оздоровительные центры, санатории, заведения, кардиологического профиля. Кроме того, лечащий специалист постоянно на протяжении последующих 12 месяцев после лечения наблюдает ребенка, для подтверждения полной излечимости раз в три месяца ребенок проходит ЭКГ. На протяжении пяти лет после лечения запрещены любые профилактические прививки.
Неревматический кардит – причины
Кардиты относятся к полиэтиологическим заболеваниям, то есть они могут развиваться под влиянием инфекций, токсинов, различных медикаментов, аллергенов и т.д.
Важно. Одной из ведущих причин развития неревматических кардитов являются вирусные агенты, имеющие высокую тропность к клеткам миокарда.
В пользу вирусной теории свидетельствует тот факт, что частота встречаемости кардитов возрастает в сезон вирусных инфекций.
Патогенез развития кардита (схема):
Чаще всего воспаление сердца развивается при инфицировании больных вирусами:
- гриппа,
- краснухи,
- ветрянки,
- простого герпеса,
- парвовируса В19,
- ECHO,
- Коксаки А и В.
Важно. В возникновении врожденных неревматических кардитов у детей, ведущую роль играют вирусные заболевания, перенесенные матерью в период беременности.
Бактериальные неревматические кардиты у детей и взрослых возникают на фоне:
- дифтерии,
- брюшного тифа,
- хламидиоза,
- микоплазмоза,
- менингококковой инфекции,
- стафилококковых инфекций.
Паразитарные воспаления сердца чаще всего развиваются на фоне токсоплазмоза и шистосомоза.
В этиологии грибковых кардитов наибольшую роль играют кокцидиоидес (возбудитель кокцидиомикоза), аспегиллы, грибки рода кандида, гистиоплазмы.
Аллергические и аутоиммунные кардиты могут развиваться после контакта с различными аллергенами, введения вакцин или сывороток. Также, к развитию кардитов может приводить прием некоторых препаратов (метилдопа, сульфаниламидных средств, цитостатиков), воздействие токсинов, ионизирующего излучения и т.д.
Внимание. Примерно у десяти процентов пациентов, истинную причину воспаления сердечных оболочек установить невозможно.
Предрасполагающими факторами, создающими благоприятные условия для развития кардитов, служат различные васкулиты, генетические заболевания, сопровождающиеся иммунными нарушениями, первичные и вторичные иммунодефицитные состояния, наследственные заболевания с гиперчувствительностью миокарда.
Патогенез заболевания
Неревматические кардиты развиваются в результате непосредственного кардиотоксического влияния возбудителя с формированием деструктивных и воспалительных изменений в оболочках сердечной мышцы. В результате внедрения инфекционного агента происходит образование цитотоксических Т-лимфоцитов, антител к кардиомиоцитам, ЦИК, которые вызывают возникновение аллергических реакций. В итоге, деструктивным изменениям подвергаются разные структуры сердца, что вызывает:
- нарушение его микроциркуляции и сосудистой проницаемости;
- разрушение миофибрилл;
- возникновение тромбоэмболии и тканевой гипоксии.
Совместное влияние иммунопатологических процессов и инфекционного агента, в основном, вызывают развитие острого кардита. Что касается хронического процесса, то в нем ключевую роль играют аутоиммунные реакции.
Исходы и осложнения кардитов
При своевременной диагностике и адекватном лечении, воспаление сердца может протекать благополучно. Однако, кардит также может приводить к развитию:
- кардиосклероза;
- сердечной недостаточности;
- гипертрофии миокарда или формированию дилатационной кардиомиопатии;
- различных нарушений ритма и сердечной проводимости;
- легочной гипертензии;
- поражений клапанного аппарата сердца с формированием приобретенных пороков сердца;
- констриктивных миоперикардитов;
- сердечной тампонады;
- тромбоэмболических осложнений.
Режим питания
Нефармакологическое лечение включает в себя определенную диету:
- Младенцу, который питается только грудным молоком, противопоказаны другие продукты питания, назначаются дополнительно только витамины и минералы.
- Ребенку, которому обычно разрешены любые продукты, назначается диета с низким содержанием солей,
- Жидкости в сутки необходимо употреблять не больше одного литра, особенно при наличии периферических отеков,
- Ограничить потребление жиров и углеводов,
- Добавить в рацион большое количество витаминов, жирных кислот, незаменимых аминокислот.
Врожденные неревматические кардиты у детей
Врожденные неревматические кардиты у детей отличаются крайне вариабельной клинической картиной, зависящей от времени возникновения воспаления сердца и степени тяжести повреждения оболочек сердца воспалительным процессом.
Кардит у детей (схема развития):
Развитие ранних врожденных кардитов у детей, как правило, происходит на 4-7 месяце беременности.
Справочно. У детей с перенесенными ранними кардитами отсутствуют признаки воспаления, однако характерно наличие пролиферации тканей сердца, фиброэластоза и эластофиброза. То есть, ребенок рождается не с клиникой самого кардита, а с его исходом: нарушением способности сердца к сокращению, фиброзным перерождением тканей и т.д.
Подобные изменения обусловлены тем, что ткани плода еще неспособны ответить на действие повреждающих агентов полноценной воспалительной реакцией, и запускают процессы пролиферации соединительных тканей. Это приводит к формированию участков фиброза и фиброэластоза, в которых нормальные ткани сердца заменяются фиброзными и эластическими тканями, не способными к выполнению функций сердечных тканей.
Развитие поздних кардитов у детей приходится на третий триместр беременности. Чем позже происходит воздействие повреждающего агента (чаще всего это вирусная инфекция), тем сильнее выражена обычная воспалительная реакция без признаков фиброзного перерождения тканей сердца.
Справочно. При поздних кардитах ткани плода реагируют на действие повреждающего агента полноценной воспалительной реакцией. Поэтому поздние врожденные неревматические кардиты протекают также, как и приобретенные воспаления сердца.
Исходом поздних врожденных кардитов у детей может быть стойкое нарушение сердечного ритма и проводимости.
У таких детей, уже в периоде новорожденности могут быть выявлены экстрасистолии, предсердные трепетания, пароксизмальные и непароксизмальные тахикардии, атриовентрикулярные блокады и т.д.
Следует отметить, что и в случае ранних, и в случае поздних кардитов у детей, основные симптомы воспаления сердца проявляются сразу после рождения малыша, либо течение первых двух-трех месяцев жизни. При этом отсутствует контакт ребенка с вирусной, бактериальной или любой другой инфекцией.
Ранний кардит у новорожденных – симптомы
Для ранних врожденных кардитов у детей характерны признаки дилатации сердечных камер и нарушения способности сердца к сокращению с самого рождения.
Главными клиническими проявлениями ранних врожденных кардитов будут возникновение:
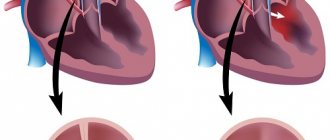
- кардиомегалии и СН (вначале, как правило, развивается недостаточность по левожелудочковому типу, а затем, присоединяется тотальная недостаточность), – учащенной частоты сердцебиений,
- выраженной бледности кожи,
- одышки,
- учащенной частоты дыхания,
- постоянного сопения и кашля (при отсутствии признаков поражения дыхательной системы).
Цианоз носогубного треугольника.
С первых дней жизни малыша обращает на себя внимание его бледность, вялость, появление цианоза носогубного треугольника (может появляться или усиливаться при кашле, кормлении, плаче, крике и т.д.).
Также отмечают плохой аппетит и низкую прибавку в весе.
При наличии СН, связанной с фиброэластозом, характерно отсутствие реакции больного на проводимую терапию.
В редких случаях, первые симптомы могут быть сглажены и усиливаться только при присоединении сопутствующего инфекционного заболевания.
Поздний кардит у ребенка – симптомы
У малышей с поздними кардитами, первые симптомы чаще всего появляются с первого по шестой месяц жизни. Более раннее или более позднее проявление кардитов встречается достаточно редко.
Признаки подострой формы
Отличительной чертой является нарушения проводимости, которые характеризуют заболевание чаще всего:
- Блокады,
- Экстрасистолы,
- Фибрилляция предсердий,
- Изменение частоты сердечных сокращений.
Обычно начинается заболевание медленно. Ребенок может жаловаться на утомляемость и потерю аппетита, будет казаться вялым и безынициативным. После появляется одышка и признаки поражения сердца.
В случае со стрептококковой этиологией, проявляются воспаление суставов, нарушение работы почек, возможно, хорея или подкожные узлы.
Диагностика
Для диагностирования воспаления сердца проводят:
- осмотр, пальпацию, аускультацию и сбор анамнестических данных;
- общие анализы крови и мочи, биохимию с определением маркеров повреждения миокарда, выполняют коагулограмму. Также оцениваются функции почек и печени;
- ЭКГ и ЭХО-КГ;
- рентгенографию ОГК (органы грудной клетки) для выявления кардиомегалии и застойных явлений в легких;
- оценку тяжести СН, риска осложнений тромбоэмболического характера, развития хронического кардита и т.д.
Классификация
Данная патология может носить приобретённый и врождённый характер. Кроме того, по МКБ 10 болезнь классифицируется по особенностям течения, согласно которым кардит может быть:
Об остром течении говорят тогда, когда болезнь длиться менее трёх месяцев, подострая прогрессирует в течение порядка полутора лет, а о хронической форме говорят, когда болезнь прогрессирует в течение нескольких лет. В то же время хроническое течение данной патологии бывает рецидивирующим и первично-хроническим.
Рецидивирующий хронический кардит характеризуется тем, что болезнь постоянно то отступает, то вновь активируется. Кардит с первично-хроническим течением может быть застойным, гипертрофическим и рестриктивным.
По формам болезнь делится на лёгкую, средней тяжести и тяжёлую. По степени сердечной недостаточности бывает кардит с левожелудочковой недостаточностью и с правожелудочковой. Не исключён и тотальный тип патологии, когда развивается общая сердечная недостаточность.
Чревата данная болезнь серьёзными осложнениями, среди которых: