- 6 Июля, 2018
- Кардиология
- Ольга Симченко
Вазоренальная гипертензия представляет собой гипертензивный синдром, который наблюдается в результате протекания различного рода нарушений кровообращения в почках. При нормальном состоянии кровь, протекающая через этот орган, проходит своего рода фильтрацию и очищение от шлаков. Они попадают в мочу и вместе с ней выводятся.
Кроме того, со стороны почек происходит контроль над артериальным давлением. При протекании нарушений почки утрачивают способность к полноценному кровоснабжению. В результате этого снижается уровень фильтрации и повышается выработка ренина, что и провоцирует повышение давления.
Стоит помнить, что при протекании этого заболевания во время беременности очень сложно выносить ребенка, так как наблюдаются постоянные скачки давления.
Что собой представляет заболевание
Патогенез вазоренальной гипертензии подразумевает под собой то, что это заболевание возникает в результате протекания сложных механизмов регуляции давления, наблюдается зачастую при гипертонической болезни, заболеваниях почек, эндокринной системы и сосудов. Продолжительное повышение давления сопровождается возникновением различного рода патологических изменений в органах и системах человека, а также требует постоянного комплексного лечения.
Кроме того, вазоренальная и ренопаренхиматозная артериальная гипертензия несут реальную угрозу для жизни человека. При неправильном или несвоевременном лечении могут возникать различного рода осложнения и нарушения, которые могут привести даже к смерти больного.
Механизм развития
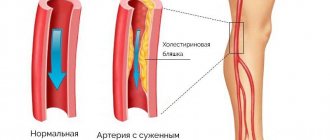
Патогенез развития вазоренальной гипертензии связан со стенозом или обструкцией почечных артерий, что приводит к уменьшению циркулирующего объема крови в органе и снижению перфузии. Расстройство кровообращения выявляется недостаточным растяжением артериол, расположенных в корковом слое почки.
Механизм развития почечной гипертензии вследствие атеросклеротического процесса
В медиальном слое локализуются гранулярные клетки, выполняющие функцию рецепторов. Они реагируют на малейшие изменения в гемодинамических показателях, выделяя в кровоток почечный инкретренин. Образование очагов ишемии в тканях парных органов приводит к увеличению количества структурных клеток ЮГА, вследствие чего наблюдается избыточная продукция ренина.
Повышенная концентрация ренина провоцирует образование ангиотензина 2, вазоконстрикторного гормона, вызывающего сосудистый спазм и увеличение периферического сопротивления. Кроме этого свойства, ангиотензин 2 активирует продукцию альдостерона корой надпочечников, что становится причиной вторичной задержки жидкости и ионов натрия в организме, вызывая дополнительный отек артериол и повышение артериального сопротивления. Накопление ионов натрия в клетках вызывает увеличение объема циркулирующей крови и увеличение сердечного выброса. Также увеличивается количество внеклеточной жидкости, происходит накопление натрия в гладкомышечном слое артерий, что провоцирует их набухание, повышение чувствительности к катехоламинам, вазопрессину, сосудосуживающим ферментам.
Органические и функциональные изменения в почечной ткани приводят к активации ренин-ангиотензин-альдостероновой системе, а затем постепенно провоцируют угнетение автономных механизмов, что обуславливает формирование стойкой почечной гипертонии.
Причины возникновения
Причины вазоренальной гипертензии могут быть самыми различными, известно множество факторов, которые могут спровоцировать развитие заболевания. Однако многие отмечают тот факт, что болезнь может возникать по причине атеросклероза, диагностируемого на фоне стеноза почечной артерии. В основном это заболевание встречается у людей старше 40 лет. Зачастую бляшки имеют злокачественный характер и образуются в артериях. Такое поражение может привести к осложнениям в виде тромбоза.
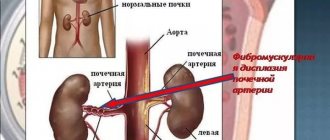
Вазоренальная гипертензия развивается вследствие протекания такого врожденного заболевания как фибромускулярная дисплазия. Это нарушение представляет собой ослабление эластичности стенок сосудов, а мышечные волокна в результате этого превращаются в рубцовую ткань. Это заболевание может возникать и по таким причинам как:
- киста и опухоли;
- гиперплазия почечных артерий;
- тромбоз;
- аневризм.
Помимо всех этих причин, могут быть также и многие другие, провоцирующие возникновение этого заболевания.
Этиология происхождения
Существуют две основные формы развития заболевания: врожденная и приобретенная. Стоит остановиться на каждой отдельно, чтобы рассмотреть более детально причины развития вазоренальной гипертензии. Их известно более сорока, но не будем останавливаться на каждой из них. Выделим лишь наиболее распространенные факторы, провоцирующие развитие болезни.
Причины развития вазоренальной гипертензии?
Врожденные факторы
Вазоренальная артериальная гипертензия развивается вследствие:
- Фиброзно-мышечной дисплазии (ФМД) почечных артерий. Возрастная категория потенциальных больных – 12-44 года. Наиболее распространен среди женского населения. Чаще диагностируется у женщин. Дистрофические изменения захватывают внутреннюю и среднюю оболочку сосудов. Снижается эластичность сосудов. За счет утолщения стенки сужается просвет. Отмечается чередование расширенных и суженных участков. Чаще диагностируется одностороннее поражение, хотя встречаются исключения. Одновременно могут наблюдаться опущение почки и изменение внутренней структуры органа.
- Гипоплазия почечной артерии, почек.
- Экстравазальная компрессия почечных артерий.
- Аневризмы артерии в почках.
- Сосудистые свищи.
Приобретенные патологии
- Атеросклероз. Лидирует среди всех патологических изменений. Может выступать как первичное заболевание, так и следствием эссенциальной гипертонии. Осложнением его выступает тромбоз.
- Аортоартериитнеспецифический или болезнь Такаясу.Входит в тройку основных причин развития вазоренальной артериальной гипертензии. Отмечается первичное поражение средней оболочки кровеносного сосуда. Наблюдается поражение аорты различной степени.
- Нефроптоз.
- Травмы.
- Инфаркт почки.
- Аневризма аорты расслаивающаяся.
Причинами вазоренальной гипертензии могут служить также новообразования в почках, тромбозы, эмболия артерии почечной, склероз сосудов, другие аномальные явления развития почек.
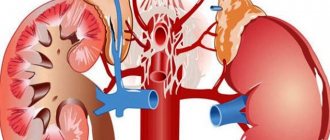
Сравнение здоровой почки и почки с нарушениями кровообращения
Степени риска у детей и взрослых
Вазоренальная гипертензия встречается в основном у женщин до 45 лет и примерно у 10% детей, страдающих от артериальной гипертонии. Зачастую у детей заболевание возникает по причине протекания гипоплазии почечной артерии.
Сужение просвета почечных артерий провоцирует их перенагрузку, снижение давления в сосудах, в результате чего возникает гиперплазия. Чтобы не допустить возникновения заболевания или облегчить его течение, нужно обязательно проводить своевременную профилактику и лечение.
Вазоренальная гипертензия патогенез
Любые причины способствуют нарушению кровоснабжения почек.
- Сужение почечной артерии приводит к снижению почечного кровотока. Перфузионное давление понижается.
- Патогенез наблюдается в нарушение растяжимости приводящих артериол мальпигиева клубочка.
- Гранулярные клетки юкстамерулярного аппарата (ЮГА) очень чувствительны к малейшим изменениям гемодинамики почек. Они выделяют почечныйинкретренин в кровь.
- Дальнейшее развитие патогенеза наблюдается в увеличениивыработки ренина, который воздействует на белок плазмы или гипертензиноген. Тот, в свою очередь, превращается в ангиотензин, который и вызывает повышение давления посредством спазмов мелких артерий. Устойчивое повышение давления обеспечивают гормон надпочечников альдостерон.
- Симпатический отдел нервной системы стимулирует выработку вазопрессина, а также сосудосуживающихпростогландинов. Вследствие этого наблюдается спазм сосудов.
- Естественное течение атеросклеротической ВРГ при водит к прогрессированию снижения кровотока.
- Результатом этого является ишемическая нефропатия, т. е. полная утрата функции почек. Характерно оно для пациентов зрелого возраста.
Нужно сказать, что в молодом возрасте часто диагностируют ФМД, особенно у женщин. Оно не склонно к прогрессированию, не приводит к развитию таких осложнений, как ишемическая нефропатия.
Основные симптомы
Симптомы артериальной вазоренальной гипертензии несколько отличаются от обычной гипертонии, так как они более быстро возникают и протекают более тяжело. Характерные признаки заболевания можно отнести на несколько категорий. Для этого заболевания характерны такие симптомы как:
- головная боль;
- тяжесть в затылке;
- ухудшение памяти;
- нарушение сна.
Так как оказывается серьезная нагрузка на сердце, то среди основных признаков можно отметить учащенное сердцебиение, тяжесть в области груди. Кроме того, могут наблюдаться основные симптомы поражения почек, которые проявляются наличием белка и крови в моче, тянущими ощущениями и болью в области поясницы. При поражении других органов может наблюдаться хромота, слабость. Все эти признаки свидетельствуют о том, что заболевание носит системный характер.
Стоит отметить, что зачастую на первоначальных стадиях болезнь совершенно никак себя не проявляет.
Симптоматика вазоренальной артериальной гипертензии
Определённых специфических симптомов у болезни нет, они могут меняться в зависимости от стадии развития патологии. Однако есть некоторые проявления, которые возникают в подавляющем большинстве случаев. К ним относятся:
- Регулярные головные боли;
- Звон в ушах, мельтешение «мушек» перед глазами;
- Нарушение сна (бессонница);
- Ощущение сдавленности грудной клетки;
- Нарушение сердечного ритма;
- Болевые ощущения в области поясницы;
- Учащённое мочеиспускание;
- Усиление жажды.
Болезнь во всех случаях сопровождается высоким кровяным давлением, иногда не поддающимся медикаментозной терапии. Чаще всего понизить показатели удаётся только после того, как будет устранена основная причина вазоренальной гипертензии.
Обратите внимание. Хотя специфической симптоматики нет, при данной патологии чаще всего повышены и диастолические, и систолические показатели, но разница между ними будет очень маленькая.
Проведение диагностики
Диагностика вазоренальной гипертензии проводится в три этапа, чтобы можно было избежать лишнего вмешательства, сократить время постановки диагноза и своевременно начать лечение. Диагностические процедуры на первоначальном этапе подразумевают под собой сбор анамнеза с учетом индивидуальных особенностей протекания заболевания. При этом учитывается возраст пациента, наличие симптоматики энцефалопатии, частоту гипертонических кризов, недостаточности мозгового кровообращения.
Для проведения диагностики пациентам назначаются:
- общий анализ крови;
- биохимические почечные тесты;
- исследование глазного дна;
- электрокардиограмму.
Затем назначается более подробная диагностика с применением медицинской аппаратуры. Доктор назначает УЗИ с допплеровским исследованием почек для выявления нарушений и отклонений.
Диагностика
Диагностические мероприятия осуществляются в несколько этапов. Изначально доктор собирает анамнез и изучает истории заболеваний пациента.
Далее обследуется сердечно-сосудистая система и почки при помощи таких методов:
- Посредством тонометра определяются показатели артериального давления. Врач назначает и суточный мониторинг. Артериальное давление измеряется различными способами – в спокойном состоянии и с физическими нагрузками. Соотношение диастолического и систолического давления дает возможность определить причину заболевания. Например, если это болезни почек, то превышено систолическое давление, если сердца или сосудов – диастолическое.
- При помощи стетофонендоскопа проводится аускультация. Врач полностью прослушивает больного, в результате чего обнаруживаются систолические шумы, локализующиеся в области пупка. Причина этому – ускоренный ток кровяной жидкости при стенозе, что и свидетельствует о наличии вазоренальной гипертензии.
- Больного обязательно направляют на осмотр к офтальмологу, который изучает глазное дно. При данном заболевании отмечается отёчность в сетчатке, а также изменение в кровеносной системе глазного дна.
- Магнитно-резонансная томография относится к наиболее информативному методу исследования при вазоренальной гипертензии. Эта методика предполагает выведение изображения послойно, благодаря чему можно рассмотреть максимально точно состояние артерий и почек в целом.
- Ультразвуковое исследование дает возможность обнаружить воспалительные процессы, опухолевые новообразования, аномальное развитие и прочие патологические нарушения. При подозрении на вазоренальную гипертензию УЗИ проводится с контрастным веществом, которое вводится в кровоток. Благодаря этому изучается кровеносная система. Также ультразвуковое исследование может проводиться с введением радиоактивного изотопа. Такая процедура называется сцинтиграфией.
- При помощи биопсии изымается кусочек ткани почек для дальнейшего лабораторного исследования. Данный метод позволит определить терапевтические методы.
Особенности лечения
Лечение вазоренальной гипертензии во многом зависит от тяжести протекания заболевания и характера патологического процесса. Основной задачей при проведении терапии считается снижение давления с сохранением полноценного функционирования почек.
Терапия может быть консервативной, если заболевание протекает на первоначальной стадии и не имеет серьезных осложнений. При более опасном и сложном состоянии, а также ухудшении самочувствия показано проведение хирургического вмешательства.
Радикальные хирургические методики
При невозможности использования малоивазивных техник или их неэффективности назначают хирургическое лечение.
Выделяют следующие основные техники открытого оперативного лечения:
- Реконструкция почечных сосудов.
- Условная реконструкция.
- Нефроэктомия.
При стенозе, нарушающем гемодинамику более 50%, назначают проведение хирургического вмешательства, цель которого – восстановление магистрального кровообращения.
Хирургия выделяет противопоказания к применению операции:
- сердечная недостаточность выраженного характера;
- первые несколько месяцев после инсульта, инфаркта;
- анатомическая деформация парных органов (сморщивание).
Как правило, у пациентов наблюдается двустороннее поражение органов, поэтому специалисты прибегают к поэтапной ликвидации патологического процесса. Так, для подготовки больного ко второму этапу первоначально выполняют реконструкцию правого сосуда с перевязкой нескольких поясничных артерий.
Метод аортального анастомоза почечных артерий
Широкое распространение получили методики:
- Аортальный анастомоз. При помощи синтетического протеза восстанавливают поврежденный участок аорты.
- Тромбоэндартерэктомия. Происходит удаление деформированной области, после чего накладывают венозный лоскут для предотвращения повторного сужения артерий.
- Альтернативные методики. Использование спленоренального анастомоза на артериях левой почки или выполнение аутотрансплантации органа при атеросклерозе выраженного характера.
Одной из техник коррекции вазоренальной гипертонии является нефроэктомия, что позволяет устранить гипертензию и уменьшить дозу гипотензивных медикаментов. Агрессивное лечение дает возможность увеличить продолжительность жизни, осуществить эффективный контроль над гипертензией, а также восстановить функциональную способность почечной системы.
Консервативное лечение
Консервативное лечение вазоренальной артериальной гипертензии подразумевает под собой применение медикаментозных препаратов. Для этого назначаются гипотензивные лекарственные средства, в частности, такие как «Эналаприл», «Катроприл». Однако не стоит проводить медикаментозное лечение на протяжении длительного времени, так как это приводит к ухудшению кровообращения почек и в результате нарушается их функциональность.
Пациентам, у которых наблюдается вазоренальная гипертензия, дополнительно назначаются такие препараты как:
- диуретики;
- ингибиторы;
- препараты для разжижения крови;
- адреноблокаторы.
В основном медикаментозное лечение назначается людям пожилого возраста при наличии противопоказаний для проведения хирургического лечения, а также системном поражении артериального русла.
Общая характеристика патологии
Вазоренальная гипертензия чаще всего возникает при тяжелом течении гипертонии, при легких формах гипертензии встречается крайне редко. Главная причина развития патологии заключается в значительном сужении артерий почек, из-за чего нарушается общее кровоснабжение. К почкам не поступает кровь в необходимых объемах, на фоне чего орган не получает питания. Сужение чаще всего происходит из-за наличия атеросклеротических бляшек. Место локализации – устье почечных артерий.
Поражению подвергается в основном только одна почка, но в 20-30 % всех случаев обнаруживается двухстороннее поражение, что приводит к возникновению ишемии тканей. Исходя из статистических данных, становится ясно, что вазоренальной гипертензией страдает до 5% всех гипертоников, причем болезнь является устойчивой к терапевтическим мероприятиям. Отмечено, что у одной трети больных заболевание развивается стремительно, вплоть до злокачественного течения.
Вазоренальная гипертензия поражает не только взрослое население, но и детей до 10-летнего возраста. Основная причина – патологическое изменение артерий почек.
Хирургическое вмешательство
Хирургическое лечение вазоренальной гипертензии имеет такие показания, как:
- локализация стеноза в устье основной почечной артерии;
- осложнения при фиброзно-мышечной дисплазии;
- прогрессирующая гипертензия или почечная недостаточность.
У больных с высокой степенью риска выполняется чрезкожная установка стента в почечных артериях. Объем проводимого оперативного вмешательства зависит от степени и локализации поражения.
Кроме того, проводится ангиопластика с реконструкцией сосудов с применением протезирования на место пораженной области. Успешным методом терапии считается резекция почки с пересадкой донорского органа.
Характерные признаки
Клинические симптомы, диагностируемые при обследовании больного, позволяют с наименьшей вероятностью заподозрить вазоренальную гипертонию. Клиническая картина обладает низкой специфичностью признаков, поэтому единственным проявлением сужения просвета почечных сосудов может быть синдром артериальной гипертензии.
Отличительными признаками патологии являются следующие симптомы:
- Стойкое повышение уровня диастолического, и в меньшей мере систолического давления.
- Устойчивость организма к медикаментозному лечению.
- Злокачественное течение болезни.
- Быстрое развитие осложнений, связанное с поражением органов-мишеней.
Возникновение патологии в детском возрасте должно насторожить специалистов, поскольку в период полового созревания может сформироваться фибромускулярная дисплазия почечных артерий.
Особенно тяжелое течение почечной гипертензии на фоне эссенциальной гипертонии, когда может наблюдаться усугубление ее течения:
- стабилизация показателей АД на высоких значениях;
- повышение диастолического давления;
- снижение терапевтического эффекта от ранее применяемых гипотензивных средств;
- формирование признаков хронической почечной недостаточности.
Важно! Характерным признаком вазоренальной гипертензии является формирование хронической почечной недостаточности, которая наблюдается при двустороннем повреждении почечных сосудов или при одностороннем при наличии сопутствующего патологического процесса в органе (пиелонефрит, хронический гломерулонефрит, нефросклероз). Появление данного синдрома указывает на наличие стенозирующего процесса в парных органах.
Реабилитационный период
После проведения хирургического вмешательства обязательно требуется проведения реабилитации, так как вазоренальная гипертензия может спровоцировать различного рода осложнения. Соблюдение определенных рекомендаций на протяжении всего реабилитационного периода позволит избежать прогрессирования заболевания и возникновения опасных осложнений. Во время реабилитационного периода обязательно нужно:
- отказаться от курения;
- принимать препараты, разжижающие кровь;
- лечить артериальную гипертензию;
- соблюдать специальную диету.
Кроме того, желательно вести активный образ жизни, ходить ежедневно на протяжении не менее часа, а также проводить специальную лечебную гимнастику. Вазоренальная артериальная гипертензия поддается терапии, самое главное своевременно заметить признаки протекания патологического процесса, определить его степень, а также правильно подобрать терапию.
Методы терапии
Лечение почечной вазоренальной гипертензии начинают сразу после постановки диагноза. В первую очередь – это прием лекарственных препаратов, входящих в определенные группы. Если терапия медикаментами не приносит положительного результата, назначают оперативное вмешательство, которое позволяет полностью вылечить почечный синдром.
Медикаменты
Из медикаментов, корректирующих уровень давления, можно выделить следующие:
- Ингибиторы АПФ и антагонисты ангиотензина. В данную группу входят такие средства, как Ирбесартан и Лозартан. В начале терапии вазоренальной гипертензии назначают наименьшую дозировку препарата, со временем постепенно увеличивая. Во время приема лекарств необходимо контролировать фильтрационные возможности парного органа.
- Препараты с мочегонным действием. Например, это может быть Гипотиазид или Фуросемид.
- Антагонисты кальция. К таковым относятся Дилтиазем и Амлодипин.
- Средства, разжижающие кровь, например, Аспирин.
- Если имеется хроническая почечная недостаточность, назначают такие препараты, как Кетостерил или Леспенефрил.
Оперативное вмешательство
Вазоренальная артериальная гипертензия трудно поддается медикаментозной терапии. По этой причине часто сразу назначают оперативное вмешательство. Это может быть рентгенэндоваскулярная пластика или открытая хирургическая реконструкция. Лекарственные средства, как правило, используют в качестве поддерживающей терапии перед проведением операции или после нее.
Рентгенэндоваскулярная ангиопластика не считается открытым хирургическим вмешательством. Это можно объяснить тем, что расширение кровеносных сосудов во время операции происходит с помощью специального баллона. В коже делают прокол, через который вводится микроскопический катетер. Действие баллона основано именно на расширении пораженных сосудов.
Открытое хирургическое вмешательство может быть 3 видов: реконструкция, условно-реконструктивный метод, нефрэктомия. Какая именно методика будет наиболее эффективной при вазоренальной гипертензии, определяет врач с учетом индивидуальных особенностей развития патологии.
Важно! В случае диагностирования вазоренальной гипертензии на запущенном этапе развития, когда наблюдается поражение почечной ткани, назначают проведение нефрэктомии (полное удаление органа). В будущем целесообразно провести трансплантацию донорской почки.
Диета, как метод лечения вазоренальной гипертензии
Специалисты рекомендуют ограничить в потреблении соль (обычную поваренную). Это можно объяснить тем, что в ее состав входит натрий, который способствует удержанию в организме жидкости. Суточная дозировка потребляемой соли должна быть в пределах 3—4 г, тогда как для здоровых людей – это 10—15 г. Такой объем соли попадает в организм из продуктов питания. По этой причине дополнительное добавление приправы в пищу не требуется.
Прогноз после лечения
Вазоренальная артериальная гипертензия относится к опасным заболеваниям, прогноз которых не очень оптимистический, даже при проведении комплексной своевременной терапии. Медикаментозная терапия значительно проигрывает в сравнении с проведением хирургического лечения. Зачастую, при своевременно проведенном хирургическом вмешательстве качество жизни пациентов заметно улучшается.
Прогноз на выздоровление зачастую зависит от степени поражения, индивидуальной чувствительности пациента, а также результативности хирургического вмешательства. У пациентов с артериальной гипертензией при наличии почечной недостаточности риск смертности значительно повышается.
Диагностику и лечение лучше всего проводить в специализированном нефрологическом центре, так как в таких клиниках имеется современное оборудование, отвечающее всем требованиям.
Хирургическое вмешательство на почечных артериях дает очень хороший прогноз для пациентов. У многих стабилизируется артериальное давление без потребности дополнительного приема медикаментозных препаратов. Некоторым требуется дополнительное применение лекарств после операции, и только лишь в 5% случаев операция не приносит совершенно никакого результата.
Диагностика вазоренальной гипертензии
Как и при любом заболевании диагностика ВРГ начинается со сбора анамнеза. Это значит, что врача интересуют все жалобы пациента. Также важно выявить в какой момент вазоренальная артериальная гипертензия начала активно развиваться.
- Были ли проявления в детском и подростковом возрасте.
- Появились ли у пациентов старше 40 лет перемежающаяся хромота или симптомы сосудисто-мозговой недостаточности.
- Связано ли развитие заболевания с периодом беременности и родов.
- Не является ли патологический процесс следствием инструментального обследования почек и мочевыводящих путей.
- Взаимосвязана ли гипертензия с хирургическими вмешательствами на почки или брюшную аорту.
- Могли ли спровоцировать заболевание боли в поясничном отделе, гематурия при пороке сердца, аритмия.
При диагностике вазоренальной гипертензии измеряется давление на обеих руках
Диагностика предполагает измерение давления на обеих руках. Также важны показатели давления, измеренные на нижних конечностях.
Важно, чтобы замеры были сделаны в горизонтальном и вертикальном положении. Это позволит исключить нефроптоз или подтвердить его.
Большое значение имеет аускультация почечных артерий и брюшной аорты. У половины больных прослушиваются шумы. Выслушивание систолического шума всонных, подключичных и бедренных артерий также имеет значение.
Диагностику реноваскулярной (вазоренальной) гипертонии значительно осложняют сопутствующие признаки. Нужно помнить, что данная форма имеет определенные особенности течения патологии, о которых мы поговорим отдельно.
Осложнения
Вазоренальная гипертензия может спровоцировать различного рода осложнения, характерные для гипертонии. Кроме того, могут возникать достаточно специфические проблемы, связанные с плохим кровотоком в почечных артериях. При недостаточном контроле артериального давления могут возникать такие осложнения как:
- аневризм аорты;
- инфаркт;
- сердечная недостаточность;
- хронические патологии почек;
- инсульт;
- проблемы со зрением;
- плохое кровообращение в ногах.
Все эти нарушения и осложнения очень опасные, а некоторые из них несут серьезную угрозу для жизни.
Эпидемиология
В силу трудности диагностики симптоматических артериальных гипертензий, данные об их распространенности существенно различаются. Так, разные авторы сообщают, что артериальная гипертензия вторична по отношению к другим заболеваниям, т.е. речь идет о симптоматической артериальной гипертензии, в 5 — 35% случаев. Среди т.н. «хирургических» форм симптоматических артериальных гипертензий, наиболее значимыми являются вазоренальная и надпочечниковые артериальные гипертензии. Вазоренальная гипертензия выявляется у 1-5% всех лиц, страдающих артериальной гипертензией, в 20% всех случаев резистентной к медикаментозному лечению артериальной гипертензии, а также в 30% случаев злокачественной и быстропрогрессирующей артериальной гипертензии. В возрасте до 10 лет повышенное артериальное давление обусловлено поражением почечных артерий у 90% детей. Частота поражения почечных артерий среди пожилых пациентов, страдающих артериальной гипертензией, составляет 42–54%, среди пациентов с хронической почечной недостаточностью — 22%. Таким образом, даже если принимать в расчет минимальный процент вазоренальной гипертензии среди артериальной гипертензии, распространенность вазоренальной гипертензии в Беларуси составляет примерно 2,25 на 1 000 населения. В масштабах Беларуси речь идет, как минимум, о 20 000 больных вазоренальной гипертензией. В то же время, количество реконструкций почечных артерий, выполняемых в РБ – около 50 в год. Также незначительно количество эндоваскулярных реваскуляризаций, хотя с открытием во всех областных центрах ангиографических кабинетов имеется тенденция к увеличению количества эндоваскулярных пособий. На сегодняшний день единственной причиной такого положения является крайне низкая выявляемость вазоренальной гипертензии. Адекватность хирургической помощи больным с вазоренальной гипертензией проиллюстрирована на рис. 1. Рис. 1. Адекватность хирургической помощи при вазоренальной гипертензии в РБ.
Рекомендации по изменению образа жизни
Если наблюдается вазоренальная гипертензия, клинические рекомендации сводятся к следующему:
- обязательно нужно соблюдать правила здорового питания;
- регулярно выполнять физические упражнения;
- отказаться от курения и потребления алкоголя;
- избегать стрессовых ситуаций;
- контролировать свой вес.
Соблюдение всех этих правил, а также проведение профилактики и постоянный контроль артериального давления помогут добиться очень хороших результатов в проведении курса терапии.
Лечение
Для лечения вазоренальной гипертензии в настоящее время существует 2 основных подхода:
- рентгенэндоваскулярная пластика;
- открытая хирургическая реконструкция.
Доказано, что медикаментозная терапия как самостоятельный метод лечения вазоренальной гипертензии неэффективна, поэтому проводится в качестве до- и послеоперационного лечения, а также в случае невозможности реваскуляризации по какой-либо причине. Медикаментозное лечение при наличии стенозирующего атеросклероза почечных артерий (на дооперационном этапе, а также у лиц, отказывающихся от оперативного лечения):
- дезагрегантная терапия (аспирин 125 мг/сут, дипиридамол 75-150 мг/сут, пентоксифиллин 600-800 мг/сут);
- ингибиторы АПФ и антагонисты рецепторов к ангиотензину II (ирбесартан, лозартан и др.). Относительно противопоказаны (могут назначаться только начиная с минимальных доз, под контролем фильтрационной функции почек) при двустороннем стенозе почечных артерий;
- диуретики (гипотиазид, фуросемид) – могут применяться в составе комбинированных препаратов;
- антагонисты кальция (амлодипин, леркандипин, дилтиазем и др.), в т.ч. пролонгированного действия;
- бета-адреноблокаторы;
- при наличии признаков хронической почечной недостаточности в зависимости от ее выраженности назначают леспенефрил (леспефлан), кафетоль, увеличивают дозу дезагрегантов (дипиридамол до 300-400 мг/сут, пентоксифиллин до 1 000-1 200 мг/сут), назначают малобелковую диету в сочетании с препаратами незаменимых аминокислот (кетостерил и др.)
Рентгенэндоваскулярные методы
Для рентгенэндоваскулярного лечения стенозирующего поражения почечных артерий применяется эндоваскулярная баллонная дилятацияи стентирование почечных артерий. Большинство стенозов почечных артерий (до 70%) может быть излечено рентгенэндоваскулярными методами. Показания к эндоваскулярной баллонной дилятации почечных артерий: фибромускулярные стенозы почечных артерий, в том числе с распространением патологического процесса на ветви II-III порядка, атеросклеротические стенозы I-III сегментов почечных артерий, кроме устьевых, критических и кальцинированных стенозов. Показания к стентированию почечных артерий: устьевые, критические и кальцинированные атеросклеротические стенозы, неудачные или осложненные эндоваскулярные баллонные дилятации (ригидные стенозы, диссекция интимы), рестенозы после эндоваскулярной баллонной дилятации. Противопоказания к эндоваскулярной хирургии почечных артерий:
- абсолютные (показано хирургическое вмешательство) — окклюзия или критический стеноз почечной артерии с уменьшением почки в размерах, фибромускулярные стенозы с выраженным избытком длины почечной артерии; техническая невозможность эндоваскулярного устранения стеноза;
- относительные (предпочтительно хирургическое вмешательство) — устьевые стенозы за счет «нависания» атеросклеротической бляшки из аорты, поражение 2 и более стволов при множественных почечных артериях,.
Проанализированы результаты эндоваскулярной баллонной дилятации у 108 пациентов (135 операций), выполненных в лаборатории симптоматических артериальных гипертензий РНПЦ «Кардиология» за период до 2000 г. Средний возраст пациентов 40±15,9 (от 13 до 63 лет). Средняя продолжительность артериальной гипертензии при первичном стенозирующем поражении почечных артерий 3,6±1,4 года, при вторичном стенозировании на фоне длительного анамнеза артериальной гипертензии — 15,2 ±4,6 лет. Непосредственный технический успех операции (остаточный стеноз ≤ 30% отмечен у 91% пациентов (123 случая); летальность 0%. Остаточный стеноз >30% — 8.9% (12 случаев). 16 пациентам в течение 12 мес. потребовалось повторное вмешательство: выполнено 13 повторных эндоваскулярных баллонных дилятации и 3 открытые хирургические реконструкции. В ближайшем отдаленном периоде (6 мес.) гипотензивный эффект сохраняется у 79,2% пациентов, через 20 мес. – у 79,4%, через 5 лет – у 65,4%.
Хирургические методы
Существует множество способов пластики почечных артерий и их модификаций. В последние десятилетия в лаборатории симптоматических артериальных гипертензий РНПЦ «Кардиология» мы отдаем предпочтение методам пластики за счет местного аутоартериального материала и практически отказались от использования синтетических протезов и аутовенозного материала. Коллектив лаборатории разработал и использует 6 защищенных патентами методов пластики почечных артерий. Наиболее часто применяемые методы пластики: реплантация почечной артерии ниже, выше первоначального устья, или «на свое место», резекция почечной артерии с анастомозом «конец в конец», чрезаортальная эндартерэктомия в собственной модификации, спленоренальный анастомоз, пластика ветвей почечной артерии с формированием новой бифуркации, формирование общего ствола удвоенной почечной артерии. В лаборатории симптоматических артериальных гипертензий РНПЦ «Кардиология» за более чем 20 лет ее существования выполнено более 600 реконструкций почечных артерий. Мы проанализировали результаты хирургического лечения 241 пациента. Средний возраст пациентов составил 48,6±1,8 года. Средний уровень артериального давления (АД) до операции составил 192±3,8/110±2,1 мм рт.ст. Средняя длительность артериальной гипертензии до операции составила 6,4±1,3 лет. Двустороннее поражение почечных артерий, требующее коррекции с обеих сторон имелось у 33 (13,7%) пациентов. 5 из них выполнена одномоментная двусторонняя пластика, 18 – поэтапная хирургическая реваскуляризация с интервалом 4-6 мес., 10 – после выполнения хирургической реваскуляризации с одной стороны была выполнена рентгенэндоваскулярная дилятация с противоположной стороны. Стенозирование почечных артерий сочеталось с различной степени выраженности поражением брюшного отдела аорты и других сосудистых бассейнов у 63 пациентов (26,1%). Признаки хронической почечной недостаточности до операции отмечены у 23 пациентов (9,5%); у 18 из них диагностирована латентная, а у 5 — интермиттирующая стадия хронической почечной недостаточности. Средний уровень креатинина плазмы в этой группе составил 192±5,1 мкмоль/л, средняя скорость клубочковой фильтрации – 41,2±1,6 мл/мин. Причиной почечной недостаточности у 7 пациентов явились двусторонние стенозы почечных артерий, у 14 – критический стеноз одной из почечных артерий в сочетании с нефроангиосклерозом контралатеральной почки, у 2 – сопутствующий хронический гломерулонефрит. Одномоментно с пластикой почечной артерии производись реконструкции брюшного отдела аорты, подвздошно – бедренного сегмента – в 10 случаях (4,15%;), вмешательства на висцеральных артериях – в 2 случаях, резекция части надпочечника в 18 случаях, нефропексия в 8 случаях. При длительном анамнезе артериальной гипертензии выполнялась ревизия надпочечника на стороне вмешательства, и при наличии признаков гиперплазии последнего производилась его резекция. Оперативное вмешательство дополнялось нефропексией у молодых пациентов, у которых фибромускулярный стеноз почечных артерий сочетался с выраженным нефроптозом. В ближайшем послеоперационном периоде гипотензивный эффект достигнут у 90,2% больных, отсутствовал – у 9,83%, летальность составила – 0,82%. Через 6 месяцев соответственно 89,6%, 10,4%, 0%. Через 5 лет – 73,1%, 25,5%, 2,4%. В сроки наблюдения до 5 лет выживаемость больных, оперированных по поводу вазоренальной гипертензии, составила 97,9%. Таким образом, в РБ нуждаются в хирургической помощи около 20 тыс больных вазоренальной гипертензией. В то же время объем хирургической помощи этой категории больных неадекватно мал, в основном вследствие низкой выявляемости этой патологии на начальных этапах диагностики. Результаты хирургического лечения вазоренальной гипертензии напрямую связаны с его своевременностью, и существенно ухудшаются при стаже артериальной гипертензии до операции более 4-5 лет. РНПЦ «Кардиология» обладает достаточным кадровым, диагностическим и лечебным потенциалом для выполнения необходимого количества реконструктивных операций на почечных артериях.
А.Л. Смоляков, В.П. Крылов, Л.И. Реут, Ю.П. Петров, И.М. Шаблыко РНПЦ «Кардиология» Минск, Беларусь.
Как проявляется патология?
Вазоренальная гипертензия имеет такую клиническую симптоматику:
- Артериальная гипертензия. Стойко повышается систолическое и диастолическое давление.
- Отечный синдром. Отеки возникают по всему телу. Основная локализация — лицо и нижние конечности.
- Головная боль. Она имеет постоянный, давящий или распирающий характер. Локализуются болезненные ощущения в затылочной и теменной областях.
- Астенический синдром. Он включает постоянную усталость, слабость и депрессивность.
- Неприятные ощущения в пояснице. Их вызывает растягивание увеличенными почками собственной капсулы, богатой нервными окончаниями.
- Ухудшение зрения. Пациенты жалуются на мелькание мушек или пелену перед глазами.
- Одышка. Она появляется на поздних стадиях, когда артериальная гипертензия успевает негативно сказаться на состоянии сердечно-сосудистой системы.
Вернуться к оглавлению