Болезнь, основным симптоматическим проявлением которой выступает стойкое повышенное артериальное давление – это артериальная гипертензия. Различают две ее формы – первичная, вторичная.
Первичная гипертнезия (эссенциальная) или гипертоническя болезнь (ГБ) встречается у, более чем четверти населения земного шара.
Она характеризуется хроническим течением, а основным клиническим проявлением выступает длительное стойкое повышение АД. Единую причину повышения выяснить не получается, поэтому основная терапия при ГБ – это пожизненный прием гипотензивных препаратов. При первичной гипертензии морфологические изменения затрагивают чаще всего сердце и сосуды, однако, в разные временные промежутки протекания патологии они бывают различны. Гипертоническая болезнь диагностируется только после исключения всех гипертензий вторичного происхождения.
Основное отличие вторичной (симптоматической) артериальной гипертензии от ГБ следующее – всегда определяется конкретная причина повышения АД, устранение которой позволяет не только понизить давление, но и предупредить возможные осложнения в будущем. Выделяют такие ее виды – эндокринная, нейрогенная, сердечно-сосудистая, лекарственная, токсическая, нефрогенная (почечная).
Нефрогенная артериальная гипертензия – один из видов симптоматической гипертонии, причиной которой выступают серьезные нарушения функций почек либо патологии (врожденные, приобретенные) их сосудов.
На долю нефрогенной, среди всех других видов вторичных, приходится порядка 30-35 процентов. Эта патология является осложнением после перенесенных серьезных заболеваний почек, оказывающих негативное влияние на состояние паренхимы и сосудистой системы этого органа.
Классификация
Классификация почечной гипертензии построена на двух основных направлениях. Выделяют три группы по причинам происхождения и две основные формы по характеру протекания болезни.
Группы
В зависимости от того, осложнением после, какой патологии почечная гипертензия выступает, выделяют такие группы болезни:
- паренхиматозная;
- вазоренальная;
- смешанная.
Развивается паренхиматозная форма после серьезных поражений почечной паренхимы – особенно это касается почечных клубочков внутри почечной сосудистой системы. Эти поражения вызываются чаще всего патологиями диффузного характера – гломерулонефриты первичные, васкулиты, вызванные системными болезнями нефриты, нефропатия на фоне диабетических поражений..
При развитии паренхиматозной артериальной гипертензии немаловажная роль отводится хроническому пиелонефриту. При одностороннем поражении гипертензия фиксируется у 35 процентов пациентов, при двухсторонней форме патологии – у 43 процентов заболевших. Кроме того, развитие данной группы нефрогенной гипертензии может быть спровоцировано опухолями почки различного генеза, туберкулезом, поликистозом, гидронефрозом, камнями в почках.
Вазоренальная почечная гипертония развивается как осложнение после одностороннего/двухстороннего нарушения нормального функционирования почечной артерии или ее крупных ветвей. Основная причина патологии – нарушение притока к почке артериальной крови.
Вазоренальная гипертензия разделяется на:
- врожденную;
- приобретенную.
Врожденная выступает следствием таких генетических изменений как:
- аорта неправильно развивается, наблюдаются аномалии;
- артериовенозная фистула;
- поражение почечной артерии аневризмой;
- фибромускулярная дисплазия артерии;
- гипоплазия почечной артерии.
Приобретенная вазоренальная нефрогенная гипертония может развиваться как осложнение после таких перенесенных серьезных патологий:
- эмболия/тромбоз главной артерии почки;
- панартериит;
- стеноз артерии атеросклеротического характера;
- стеноз артерии/вены, возникший как осложнение нефроптоза.
Смешанная почечная гипертония – этот термин говорит сам за себя. Она фиксируется, если диагностируется одновременное поражение паренхимы, почечной артерии.
Формы
Клиническое течение заболевания практически не отличается симптоматикой от обычной эссенциальной гипертонии. Хотя особенности определенные имеются – именно они и позволяют точнее определить форму почечной патологии.
Болезнь может протекать в двух формах:
- доброкачественная;
- злокачественная.
Доброкачественный вариант – повышено стабильно систолическое и диастолическое давление, тенденции к снижению не имеет. Болеющий человек быстро устает, жалуется на общую слабость. У него сильно болит и кружится голова, могут возникать дискомфортные ощущения, боль в сердце, учащение сердцебиения.
При злокачественной форме повышено, как правило, исключительно диастолическое давление (нижняя цифра на тонометре). Патологический процесс прогрессирует быстро. Главная опасность заключается в возможности развития серьезных нарушений зрения, именуемых гипертонической ретинопатией
. При злокачественном течении заболевания человека часто тошнит, рвет, сильно болит голова в затылке, наблюдаются сильные головокружения.
1.Синдром почечно-паренхиматозной гипертензии
Мочевыделительная сисема
Почечная артериальная гипертензия
Многие заболевания почек, в первую очередь такие, как острый и хронический
гломерулонефрит, пиелонефрит, нефросклероз, разнообразные по этиологии поражения
кровеносных сосудов почек, сопровождаются повышением артериального давления —
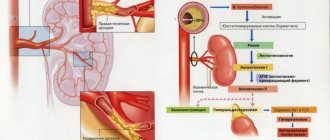
гипертензией. Это обусловлено участием почек в регуляции артериального давления. В
юкстагломерулярном аппарате почек, который представляет собой скопление особых
клеток у сосудистого полюса клубочка в месте, где приносящая артерия сближается с
начальным отделом дистального извитого канальца, в случае ишемии почечной
паренхимы усиленно вырабатывается ренин. Ренин, действуя на вырабатываемый
печенью гипертензиноген, относящийся к фракции сс2-глобулинов плазмы, превращает
его в ангиотензиноген, который под влиянием так называемого превращающего фермента
переходит в ангиотензин (гипертензии). Ангиотензин вызывает повышенную выработку
альдостерона, сужение артериол и повышение артериального давления. В последнее
время в литературе появились работы, связывающие возникновение почечной
гипертензии также с нарушением выделения пораженными почками особых веществ,
оказывающих гипотензивное действие.
По данным различных авторов, почечная гипертензия составляет около 10—12% всех
гипертензий. Следует отметить, что и сама гипертоническая болезнь, сопровождаясь
распространенным спазмом артериол и создавая предпосылки для атеросклеротического
поражения артерий, приводит к нарушению кровоснабжения различных органов, в том
числе и почек, а следовательно, способствует усиленному выделению ими ренина.
Поэтому в определенной стадии развития гипертонической болезни повышение
артериального давления уже в значительной мере обусловливается почечным
механизмом. Почечная гипертензия в отличие от гипертензий другого происхождения
нередко (приблизительно в 1/5 случаев) склонна к особенно быстрому и злокачественному
течению.
Гипертензия почечного (как и другого) происхождения проявляется рядом неприятных
субъективных ощущений: головной болью, головокружением, шумом в ушах. При резком
подъеме артериального давления головная боль особенно мучительна, нередко
сопровождается рвотой, парестезиями. Как правило, нарушаются работоспособность, сон,
больной не может длительное время сосредоточиться на выполнении какой-либо работы,
особенно умственной. При измерении артериального давления определяется повышение
как систолического, так и диастолического давления, причем последнее нередко бывает
сравнительно высоким. Обычно отмечается акцент II тона на аорте.
Вследствие высокой и стойкой гипертензии резко возрастает нагрузка на сердце.
Вначале вследствие постоянной перегрузки возникает гипертрофия мышцы левого
желудочка. О гипертрофии миокарда левой половины сердца можно судить по усилению
верхушечного толчка, некоторому приглушению I тона на верхушке, а также по
характерным изменениям, выявленным при рентгенологическом (закругление верхушки
сердца) и электрокардиографическом исследованиях (отклонение электрической оси
сердца влево, некоторое увеличение амплитуды зубца R1 в дальнейшем — опускание
сегмента ST1, ниже изолинии, отрицательный или двухфазный зубец ТI,II). В грудных
отведениях ЭКГ выявляется высокий зубец R (RV6 > RV5 > RV4).
Следует отметить, что
начальные признаки гипертрофии левого желудочка нередко удается выявить спустя
месяц от начала возникновения гипертензии.
В дальнейшем рост сосудистой сети миокарда обычно отстает от увеличения массы
мышечных волокон и потребностей миокарда в кислороде, возникают дистрофические
изменения в сердечной мышце, а затем кардиосклероз. В этот же период вследствие
свойственной гипертензии и многим заболеваниям почек, особенно протекающим с
нефротическим синдромом, склонности к нарушению липидного обмена может развиться
атеросклероз коронарных артерий сердца, что еще больше нарушает кровоснабжение
миокарда. Возникают боли в области сердца, нередко типа стенокардии. При хронических
заболеваниях почек в дальнейшем может развиться недостаточность кровообращения.
При некоторых острых заболеваниях почек, сопровождающихся быстрым и
значительным повышением артериального давления, в первую очередь при остром
гломерулонефрите, левый желудочек не успевает в достаточной мере
гипертрофироваться, чтобы компенсировать резко возросшую нагрузку. Поэтому может
наблюдаться острая недостаточность его, проявляющаяся приступом сердечной астмы и
даже отеком легкого.
Для почечной гипертензии характерны специфические изменения глазного дна,
проявляющиеся в виде почечного нейроретинита. Однако изменения глазного дна при
заболеваниях почек (в частности, при гломерулонефрите) обусловлены не только спазмом
артерий и артериол сетчатки и зрительного нерва, но и в какой-то мере нарушением
проницаемости стенки их капилляров, а также в конечный период хронических почечных
заболеваний, заканчивающихся нефросклерозом, —уремической интоксикацией. Это
объясняет наличие изменений глазного дна, обусловленных не только дистрофическим
процессом, но и повышенной транссудацией через порозную капиллярную стенку, а также
геморрагическим синдромом.
В начальной фазе наблюдаются некоторое сужение артерий и артериол сетчатки,
извитость мелких вен желтого пятна, сплющенность вен на месте пересечения их с
артериями с небольшим ампуловидным расширением перед местом пересечения (Салюс
—Гунн I). В этот период больные еще не предъявляют жалоб на нарушение зрения,
отмеченные изменения имеют функциональный характер и исчезают при нормализации
артериального давления (например, при выздоровлении после острого нефрита или
нефропатии беременных).
В дальнейшем вследствие продолжающегося спазма и гиалиноза стенок артериол их
просвет уменьшается, сужаются и становятся извитыми более крупные артерии, вены
представляются сдавленными пересекающими их артериями, более выражено их
ампуловидное расширение перед местом перекреста (Салюс—Гунн II).
В конечной фазе артерии и артериолы резко спазмированы и извиты, напоминают
серебряные проволочки. Уплотнены и склерозированы мелкие вены сетчатки, на месте
пересечения с артериями они образуют изгиб, вдавливаясь в глубь сетчатки и создавая
иллюзию перерыва (Салюс—Гунн III). Выявляются серовато-белые или желтоватые очаги
отека и дистрофии сетчатки, кровоизлияния. Отечен диск зрительного нерва. В области
желтого пятна радиально расположенные очаги дистрофии нередко напоминают фигуру
звезды. Вследствие зрительных дистрофических изменений глазного дна и кровоизлияний
нарушается зрение.
Следует отметить, что глазное дно является очень удобным местом в организме, где
можно непосредственно увидеть мелкие сосуды и проследить их изменения, а также
изменения окружающей ткани (в данном случае сетчатки) в динамике заболевания.
Поэтому исследование глазного дна дает много сведений терапевту как для диагноза
почечного заболевания, так и для оценки его стадии и прогноза. В ряде случаев
вследствие того, что многие заболевания почек могут длительное время протекать без
явных симптомов их поражения, больные могут в первую очередь обращаться к окулисту
по поводу ухудшения зрения, и только характерная картина изменений глазного дна
позволяет в этих случаях предположить почечную патологию, что и подтверждается
соответствующими исследованиями.
Наконец, как следствие гипертензии и атеросклероза могут развиваться нарушения
мозгового кровообращения с параличами, расстройствами чувствительности, нарушением
функции тазовых органов и т. д., а также инфаркт миокарда.
Причины развития почечной гипертензии
Развитие гипертонии при паренхиматозной форме провоцируется такими механизмами:
- нарушается баланс водно-электролитный;
- активируются гормональные прессорные системы;
- угнетаются депрессорные.
Поражение паренхимы снижает общую массу нефронов. Понижается фильтрация натрия и усиливается его реабсорбция. Это вызывает в организме задержку натрия и воды – развивается гипергидратация и гиперволемия, повышается сердечный выброс – как результат имеем стойкое повышение АД.
В патогенезе вазоренальной формы главную роль берет на себя ренин-ангиотензин-альдостероновая система. Недостаточность артериального притока вызывает повышенную выработку ренина. Это специальный гормон, отвечающий за тонус стенки сосуда. При его чрезмерном количестве тонус артерий повышается, суживается их просвет – как результат наблюдаем повышение давления.
Симптомы
Признаки заболевания при нефрогенной гипертензии напрямую зависят от формы болезни, характера течения. Один из основных – повышенное давление, будет всегда сопровождаться клинической картиной патологии, вызвавшей развитие почечной гипертонии.
Так, при паренхиматозной форме наблюдаются такие проявления:
- сильная жажда;
- общая слабость;
- боли в пояснице;
- учащенное мочеиспускание;
- другие явления дизурического характера;
- иногда повышенная температура.
Вазоренальная нефрогенная АГ проявляется так:
- тяжестью, несильными болями в пояснице;
- головной болью, болью в глазах;
- шумом в ушах;
- ухудшением памяти;
- бессонницей;
- тяжестью и болевыми ощущениями за грудиной, учащенным сердцебиением;
- слабостью в мышцах, судорожными приступами, парестезиями.
При злокачественной форме (чаще всего встречается при вазоренальной группе) ухудшение зрения быстро прогрессирует, фиксируются не проходящие сильнейшие боли в голове на фоне тошноты, рвоты.
Диагностика
При подозрении на нефрогенную гипертонию врач для начала внимательно собирает анамнез, данные которого помогают распознать вторичный характер патологии. Нефрогенная артериальная гипертония отличается:
- внезапным началом;
- повышением показателей давления сразу после острых болей в пояснице непонятного происхождения, после травмы почки, сразу после операции;
- злокачественным протеканием процесса;
- быстрым прогрессированием гипертонии у людей молодого возраста;
- недейственностью обычного гипотензивного лечения;
- отсутствием наследственности к ГБ.
Для постановки диагноза назначают:
- анализ крови общий;
- анализ крови биохимический – позволяет увидеть повышенный уровень мочевины, кислоты мочевой, креатинина, глюкозы (в случае сахарного диабета);
- анализ мочи общий – показывает лейкоцитурию и бактериурию при пиелонефрите, гематурию и протеинурию на фоне гломерулонефрита, глюкозурию при диабете, позволят увидеть изменения в плотности мочи;
- пробу Реберга;
- исследования на концентрацию в крови альдостерона, на активность ренина.
Также проводятся следующие диагностические процедуры:
- УЗИ почек;
- биопсия;
- динамическая нефросцинтиграфия;
- урография экскреторная;
- ангиография (артериография селективная почечная, аортография);
- исследование артерий почки допплерографическое;
- МРТ, спиральная КТ.
Лечение
Практически все виды нефрогенных артериальных гипертензий отличаются тяжелым течением.
Поэтому важно проводить эффективную терапию в самые короткие сроки после выявления патологии. Без лечения могут развиться вторичные поражения сердца, мозга, почек. Направление терапии зависит от причин развития почечной гипертензии.
Главный метод лечения вазоренальной гипертонии на сегодняшний день – это проведение баллонной ангиопластики.
Она позволяет расширить стенозированные участки артерий почки. Дабы избежать повторного стенозирования одновременно проводят стентирование почечной артерии – вовнутрь ее устанавливают сосудистый стент (особая эластичная трубка из металла). Операция назначается при атеросклерозе, фибромышечной дисплазии артерии почки. Противопоказаниями к ее проведению выступают – окклюзия либо поражение устья артерии.
Если имеются такие противопоказания, то проводят открытое хирургическое вмешательство, позволяющее нормализовать кровоток, сохранить функции почек. Операцию проводят, если не наблюдается патологий функционально активных эпителиальных клеток, пороков в развитии почки, нарушений общего кровообращения.
При паренхиматозном типе терапия включает в себя два направления – лечение главного заболевания и медикаментозное гипотензивное воздействие. Специфическое, иногда оперативное, лечение при паренхиматозной форме ставит своей целью снизить активность воспаления, восстановить отток мочи, нормализовать иммунный статус и функции свертывания крови.
Лечение нефрогенной гипертензии в домашних условиях
Лечение нефрогенной гипертензии может проходить в домашних условиях, если развившееся состояние не несет угрозы для жизни больного. Если нефрогенная гипертензия развивается по причине опасного для жизни заболевания почек, то курс лечения в медицинском стационаре будет приоритетным.
Лечение гипертензии в домашних условиях не должна подразумевать самостоятельный выбор и прием препаратов, важно пройти полноценное обследование и следовать основывающимся на нем указаниям врача.
Больные с нефрогенной артериальной гипертензией должны в течение последующих лет находиться под диспансерным наблюдением, что позволяет при необходимости постоянно корректировать гипотензивную терапию. Обследования показаны раз в 3 месяца, а при развитии хронической почечной недостаточности — ежемесячно.
Прогноз
При почечной гипертонии прогноз зависит от длительности течения патологии, а также от того, насколько своевременно и эффективно проводилась терапия. Если операция прошла успешно (АД заметно снизилось) и была выполнена до того, как во второй почке развился артериосклероз – прогноз будет благоприятный.
Если поражены две почки сразу – прогноз точно неблагоприятный.
В этом случае развиваются такие опаснейшие осложнения, как – недостаточность почечная прогрессирующая с хроническим течением, инфаркт миокарда, инсульт, нарушения функций сердечной мышцы. Эти осложнения без моментального адекватного лечения часто приводят к смерти пациента.
Следует четко уяснить, что главной составляющей успеха в лечении нефрогенной артериальной гипертензии является своевременно начатая терапия и строжайшее соблюдение всех рекомендаций специалиста. Только в этом случае можно дать уверенные гарантии благоприятного прогноза.
Признаки и симптомы
Артериальная гипертензия почечного происхождения чаще всего развивается постепенно, отличается от первичной гипертонии более высоким уровнем давления крови в момент фазы расслабления сердца. Артериальное давление устойчиво по отношению к антигипертензивной терапии. Больные жалуются на головные боли, с локализацией чаще в области затылка, жажду, постоянную усталость, снижение аппетита, что свойственно для гипертонической болезни. По утрам часто появляются отеки (преимущественно на лице – почечного генеза), которые уменьшаются к вечеру, при определенной патологии в моче при лабораторном исследовании обнаруживается определенное количество белка, превышающее норму.