© Автор: А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа, специально для СосудИнфо.ру (об авторах)
Артериальную гипертензию (АГ) относят к наиболее частым заболеваниям сердечно-сосудистой системы. По разным данным, ею страдает около четверти всего населения земного шара, и по меньшей мере, 7 миллионов смертей связывают с ее проявлениями. У 9 из 10 больных причину гипертонии найти не удается, но примерно 10 % случаев приходится на вторичную гипертензию, являющуюся симптомом другого заболевания.
Вторичная гипертония считается проявлением патологии органов, участвующих в поддержании нормальных цифр артериального давления (АД), поэтому при их поражении возможны его колебания. При этой форме патологии чаще наблюдается злокачественное и прогрессирующее течение, плохой ответ на терапию, стойкие высокие цифры АД.
Симптоматическая гипертензия чаще регистрируется у молодых людей 30-40 лет. По подсчетам, на ее долю в этой возрастной группе приходится около половины случаев повышения давления, поэтому чрезвычайно важно своевременно заподозрить вторичный характер патологии и отыскать ее причину.
Анализируя клинические данные, специалисты выделили до 70 различных заболеваний, которые могут сопровождаться симптоматической гипертензией, поэтому поиск конкретной причины часто затруднен и растягивается во времени. Между тем, гипертония прогрессирует, приводя к необратимым изменениям в органах, нарушению эндокринно-обменных процессов, что еще больше усугубляет состояние больного.
Разработка новых подходов в выявлении заболевания, использование более совершенных методик лабораторного и инструментального обследования позволили повысить уровень диагностики и ускорить назначение специфического лечения, что чрезвычайно важно при симптоматической АГ, ведь, не устранив первопричину, можно долго и безуспешно вести борьбу с вторичной гипертонией с риском опасных осложнений.
Классификация заболевания по тяжести
В зависимости от уровня артериального давления, стойкости его повышения и изменений со стороны сердца и глазного дна выделяют 4 степени тяжести гипертонии:
- Транзиторная. На этой стадии не выявляется устойчивое повышение уровня давления, и отсутствуют изменения со стороны сосудов глаз и сердца.
- Лабильная. В этом случае обнаруживается увеличение значений артериального давления, самостоятельно они не уменьшаются. Наблюдается изменение в левом желудочке (несущественное его увеличение) и сужение сосудов глазного яблока.
- Стабильная. Стойкость повышенного давления, увеличение левого желудочка, изменение сосудов глаз.
- Злокачественная. Развивается быстро, высокие цифры артериального давления (сильно повышается диастолическое давление), изменения со стороны сердца (гипертрофия миокарда), мозга, сосудов и глазного дна.
Особенности лечения
Симптоматическая артериальная гипертензия является лишь признаком основного заболевания. Для успешного лечения необходимо выявить причину и устранить ее. При одних патологиях это удаление опухоли, при других – гормонозаместительная терапия. Однако не всегда возможно проведение этиотропной терапии, в связи с чем коррекция артериального давления проводится антигипертензивными средствами: ингибиторами АПФ, антагонистами кальция и альдостерона, диуретиками, бета-адреноблокаторами. При этом выбор препарата обусловливается эффективностью в отношении воздействия на центральное звено патогенеза развития гипертензии при конкретном эндокринном заболевании.
Следовательно, эндокринные симптоматические гипертензии – это комплекс патологий, напрямую влияющих на повышение уровня артериального давления. Стандарты лечения первичной гипертонии в этом случае будут безрезультатны – сперва нужно воздействовать на эндокринную систему человека. Только наладив гормональный фон, можно добиться прогресса терапии.
Отличие вторичной гипертензии от первичной
Для эффективного лечения вторичной эндокринной гипертонии необходимо знать признаки ее отличия от первичной гипертензии. Это очень важно, так как стандартное лечение, которое проводится при гипертонической болезни, в данном случае не эффективно.
- Гипертония возникла внезапно, давление высокое и устойчивое.
- Гипертензия довольно быстро развивается.
- Возраст тоже имеет большое значение. Эндокринные артериальные гипертензии возникают у молодых (до 20 лет) и пожилых (после 60 лет) людей.
- Уровень давления не снижается при приеме гипотензивных препаратов, а максимальные их дозы не дают удовлетворительного результата (давление снижается незначительно и на короткое время).
- Диастолическое давление довольно высокое.
- Симптоматические гипертензии приводят к развитию панической атаки.
Лечение симптоматической гипертензии
Лечение вторичных гипертоний подразумевает индивидуальный подход к каждому пациенту, ведь характер назначаемых лекарств и процедур зависит от первичной патологии.
При коарктации аорты, клапанных пороках, аномалиях сосудов почек ставится вопрос о необходимости хирургической коррекции изменений. Опухоли надпочечников, гипофиза, почек также подлежат оперативному удалению.
При инфекционно-воспалительных процессах в почках, поликистозе необходимы антибактериальные, противовоспалительные средства, восстановление водно-солевого обмена, в тяжелых случаях – гемодиализ или перитонеальный диализ.
Внутричерепная гипертензия требует назначения дополнительных мочегонных препаратов, в части случаев необходима противосудорожная терапия, а объемные процессы (опухоль, кровоизлияние) удаляются хирургическим путем.
Антигипертензивная терапия подразумевает назначение тех же групп препаратов, которые эффективны в случае эссенциальной гипертензии. Показаны:
- Ингибиторы АПФ (эналаприл, периндоприл);
- Бета-адреноблокаторы (атенолол, метопролол);
- Антагонисты кальциевых каналов (дилтиазем, верапамил, амлодипин);
- Мочегонные (фуросемид, диакарб, верошпирон);
- Периферические вазодилататоры (пентоксифиллин, сермион).
Стоит отметить, что нет единой схемы лечения вторичной гипертензии у всех пациентов, так как препараты из списка, назначаемого при первичной форме заболевания, могут быть противопоказаны больным с патологией почек, мозга или сосудов. К примеру, ингибиторы АПФ нельзя назначать при стенозе почечных артерий, приведшем к реноренальной гипертензии, а бета-адреноблокаторы противопоказаны лицам с тяжелыми аритмиями на фоне пороков сердца, коарктации аорты.
В каждом случае оптимальное лечение подбирается исходя из проявлений, прежде всего, причинной патологии, которая и определяет показания и противопоказания к каждому лекарственному средству. Выбор делается совместными усилиями кардиологов, эндокринологов, неврологов, хирургов.
***
Вторичная артериальная гипертензия – актуальная проблема для врачей многих специальностей, ведь не только ее выявление, но и определение причины – сложный и зачастую длительный процесс, требующий проведения многочисленных процедур. В этой связи очень важно, чтобы пациент как можно раньше попал на прием к специалисту и как можно подробнее изложил все свои симптомы, характер развития патологии, данные анамнеза, семейные случаи тех или иных заболеваний. Правильная диагностика при вторичной гипертонии – залог успешного лечения и профилактики ее опасных осложнений.
Причины возникновения вторичной эндокринной гипертонии
Эндокринная система помогает поддерживать и регулировать равновесие внутренней среды организма человека. Это осуществляется за счет гормонов, которые вырабатываются железами внутренней секреции. В регуляции уровня артериального давления принимают участия следующие железы внутренней секреции: щитовидная железа, надпочечники и гипофиз.
Есть две основные причины, которые способствуют повышению давления при заболеваниях эндокринной природы:
- происходит задержка воды и соль в организме;
- повышение уровня гормонов, что приводит к усиленной работе симпатической нервной системы.
Активация симпатического отдела нервной системы способствует изменениям в сердечно-сосудистой системе (сужение просвета сосудов, учащенное сердцебиение, сокращение сердца с большей силой). Все эти изменения способствуют развитию вторичной гипертензии.
Меры профилактики
Необходимо соблюдать меры профилактики, направленные на предотвращение развития артериальной гипертензии, вызванной расстройствами эндокринной системы. К важным мерам относятся следующие:
- соблюдение режима дня;
- избегание стрессовых ситуаций;
- правильное питание;
- контроль веса;
- занятия спортом;
- отказ от соли;
- прогулки на свежем воздухе.
Стоит отказаться от соли, так как продукт обладает свойством накапливания жидкости. На этой почве повышается артериальное давление. Если же соблюдать все меры профилактики, можно значительно понизить риск заболеваний и улучшить самочувствие. При появлении первых признаков эндокринных симптоматических гипертензий, опасных для жизни человека, нужна срочная консультация специалиста. Важно начать лечение вовремя.
Акромегалия
Акромегалия чаще всего возникает из-за опухоли гипофиза. Она возникает у людей среднего возраста (от 30 до 50 лет). При этом заболевании увеличивается уровень гормона роста. Он оказывает большое влияние на уровень натрия в организме, что приводит к его повышению. При повышении уровня содержания натрия в крови происходит задержка жидкости, что, в свою очередь, способствует увеличению объема крови циркулирующей в организме человека. Все эти нарушения приводят к стойкому течению гипертонии.
У человека с данным заболеванием можно наблюдать внешние характерные изменения:
- увеличение надбровных дуг;
- пальцы рук становятся толстыми;
- заметно увеличивается размер стопы;
- губы, язык и нос большого размера.
Все эти изменения происходят под действием гормона роста. Они развиваются довольно медленно, поэтому отличия можно заметить лишь при сравнении фотографий разных годов.
Этот диагноз ставится на основании осмотра, наличия гипертензии, лабораторных данных. У человека в обязательном порядке берется кровь для определения уровня гормона роста после глюкозной нагрузки. Определить опухоль гипофиза поможет компьютерная и магнитно-резонансная томография.
Акромегалия лечится с помощью хирургического вмешательства. Проводится операция, направленная на удаление опухоли гипофиза через носовые ходы. Она дает положительный результат и приводит к постепенному снижению уровня гормона роста (он снижается в течение 2 лет). Если же проведение операции невозможно, то назначается лучевая терапия. Медикаментозное лечение является вспомогательным и проводится в период до операции и после нее.
Описание патологии
Артериальная гипертензия – это стабильно повышенные показатели давления на уровне 140/90 мм рт. ст. По статистике, 80-90% больных имеют первичную (эссенциальную) гипертензию, остальные 5-10% – вторичную (симптоматическую). В основе симптоматических артериальных гипертензий заложены заболевания различных внутренних органов, которые даже косвенно могут влиять на уровень артериального давления. В такой ситуации гипертензия не является отдельным заболеванием, а лишь выраженной симптоматикой другой патологии.
Симптоматические гипертензии делятся на 4 основных типа: почечные, гемодинамические, центральные и эндокринные. При развитии эндокринных заболеваний меняется количество вырабатываемых гормонов, которые воздействуют на изменение показателей на тонометре. Часто при заболеваниях эндокринной системы у больного наблюдается не только поднятие кровяного давления, но и гипертонические кризы, которые очень опасны.
Симптоматическую артериальную гипертензию отличает упорное течение заболевания и резистентность к гипотоническим препаратам. Также она негативно воздействует на органы-мишени: сердце, почки.
Симптоматическая гипертензия обладает рядом отличий:
- Вовлекает возрастную категорию людей до 20 и свыше 60 лет.
- Характерно резкое поднятие кровяного давления и его стойкое закрепление на высоких показателях.
- Интенсивное прогрессирование болезни со злокачественными проявлениями.
- Наступление периодических панических атак.
- Отсутствие положительной реакции на гипотензивные препараты.
- Увеличение нижних показателей при наличии почечной гипертонии.
- Обнаружение в сборе анамнеза причинных патологий.
Отличительная симптоматика способствует установлению рационального диагноза и правильного лечения.
Эндокринные гипертензии могут образовываться на фоне следующих патологий:
- сбои в работе надпочечников (феохромоцитома, синдром Конна);
- избыточное количество тиреоидных гормонов (гипотиреоз, тиреотоксикоз);
- нарушения в работе гипофиза (акромегалия, болезнь Кушинга).
При развитии данных патологий гипертензия выступает симптомом основного заболевания и имеет высокие показатели (от 160/100 мм рт. ст.).
Болезнь и синдром Иценко – Кушинга
Еще одна патология, которая развивается из-за опухоли гипофиза – болезнь Иценко – Кушинга. Синдром же возникает при наличии опухолей в надпочечниках. При этих заболеваниях наблюдается повышенная выработка глюкокортикостероидных гормонов (кортизола). У человека наблюдается развитие гипертонии, активация симпатической нервной системы и нарушения психики (психозы). Симптоматическая гипертензия при этом заболевании носит злокачественный характер, а повышение давление стойкое. Симптомы этого заболевания довольно разнообразны:
- образование избыточного количества жировой ткани на туловище, лице и шее;
- патология глаз (катаракта);
- щеки приобретают яркий румянец;
- наличие фолликулов;
- усиление роста волос (жестких и темных) у женщин по мужскому типу;
- растяжки и снижения тургора кожи в области живота;
- слабость мышечной ткани;
- наличие гематом;
- повышенная хрупкость костей;
- развитие сахарного диабета;
- проблемы у женщин с менструальным циклом.
Чтобы поставить этот диагноз необходимо пройти обследование, которое включает в себя анализ крови на гормоны (определение уровня кортизола в крови), МРТ (для обнаружения опухолевых образований гипофиза) а также компьютерная томография и УЗИ (поможет найти опухоль надпочечников).
Лечение направлено на удаление опухолевидных образований в гипофизе и надпочечниках. При болезни Иценко – Кушинга проводится лучевая терапия. Медикаментозное лечение недостаточно эффективно, поэтому оно используется в качестве вспомогательной терапии при лечении синдрома и болезни Иценко – Кушинга. Рентгенография поможет в диагностике аденомы гипофиза. В этом случае делается снимок области турецкого седла.
Проявления и методы диагностики вторичных гипертоний
Симптоматика вторичных гипертензий тесно связана с болезнью, которая стала причиной роста показателей давления. Главным признаком, объединяющим всю массу этих недугов, считают стойкое повышение АД, плохо поддающееся терапии. Больные жалуются на постоянную головную боль, шум в голове, боль в затылочной области, чувство сердцебиения и боли в груди, мелькание «мушек» перед глазами. Другими словами, проявления гипертонии вторичной очень схожи с эссенциальной формой патологии.
К повышенному давлению добавляются симптомы патологии других органов. Так, при почечной гипертензии беспокоят отеки, изменение количества выделяемой мочи и ее характера, возможна лихорадка, боли в пояснице.
Диагностика почечных форм, как наиболее распространенных включает:
- Исследование мочи (количество, суточный ритм, характер осадка, наличие микробов);
- Радиоизотопную ренографию;
- Рентгеноконтрастную пиелографию, цистографию;
- Ангиографию почек;
- Ультразвуковое исследование;
- КТ, МРТ при вероятных объемных образованиях;
- Биопсию почки.
Эндокринная гипертония, помимо собственно увеличения давления, сопровождается симпатоадреналовыми кризами, слабостью в мышах, увеличением веса, изменением диуреза. При феохромоцитоме пациенты жалуются на потливость, приступы дрожи и сердцебиения, общее беспокойство, головную боль. Если опухоль протекает без кризов, то в клинике присутствуют обморочные состояния.
Поражение надпочечников при синдроме Кона вызывает на фоне гипертонии сильную слабость, избыточное количество мочи, особенно ночью, жажду. Присоединение лихорадки может говорить о злокачественной опухоли надпочечника.
Увеличение веса параллельно с появлением гипертензии, снижение половой функции, жажда, зуд кожи, характерные растяжки (стрии), расстройства углеводного обмена свидетельствуют о возможном синдроме Иценко-Кушинга.
Диагностический поиск при эндокринных вторичных гипертензиях подразумевает:
- Общий анализ крови (лейкоцитоз, эритроцитоз);
- Исследование показателей углеводного обмена (гипергликемия);
- Определение электролитов крови (калия, натрия);
- Анализ крови и мочи на гормоны и их метаболиты в соответствии с предполагаемой причиной гипертензии;
- КТ, МРТ надпочечников, гипофиза.
Гемодинамические вторичные гипертензии связаны с патологией сердца и сосудов. Для них характерно повышение преимущественно систолического давления. Часто наблюдается нестабильное течение заболевания, когда увеличение цифр АД сменяется гипотонией. Пациенты жалуются на головную боль, слабость, дискомфорт в области сердца.
Для диагностики гемодинамических форм гипертензии применяют весь спектр ангиографических исследований, УЗИ сердца и сосудов, ЭКГ, обязателен липидный спектр при подозрении на атеросклероз. Большой объем информации у таких пациентов дает обычное выслушивание сердца и сосудов, позволяющее определить характерные шумы над пораженными артериями, клапанами сердца.
При подозрении на нейрогенную симптоматическую гипертензию проводят тщательное неврологическое обследование, уточняют информацию о перенесенных травмах, нейроинфекциях, операциях на головном мозге. Симптомы гипертонии у таких больных сопровождаются признаками вегетативной дисфункции, внутричерепной гипертензии (головная боль, рвота), возможны судороги.
Обследование включает КТ, МРТ головного мозга, оценку неврологического статуса, электроэнцефалографию, возможно – УЗИ и ангиографию сосудистого русла мозга.
Феохромоцитома
При нормальной работе надпочечников вырабатываются гормоны адреналин и норадреналин. Феохромоцитома – заболевание, связанное с бесконтрольной выработкой гормонов надпочечников. Этому способствуют опухоли надпочечников. Злокачественные опухоли встречаются в 8–10% случаев заболеваемости.
Особенность гипертонии при феохромоцитоме – это частое возникновение гипертонических кризов, причиной которых является опухоль (она выделяет в кровь вещества, которые способствуют резкому повышению давления). Во время криза у человека возникает страх, панические атаки, тошнота и рвота.
В большинстве случаев не отмечается устойчивое повышение уровня артериального давления. Артериальная гипертензия проявляется следующими симптомами:
- боли в голове;
- бледность кожных покровов;
- учащенное, сильное сердцебиение;
- панические атаки.
Симптомы заболевания многообразны, к ним относятся тошнота, боль в животе и груди, мелкая дрожь в руках (тремор), снижение давление при резкой смене положения тела (в вертикальное положение из положения лежа), снижение веса тела человека.
Феохромацитому можно заподозрить в том случае, если у человека с артериальной гипертонией отсутствует прогресс при лечении как минимум тремя препаратами, снижающими уровень артериального давления.
Диагностика заболевания состоит из анализов крови и мочи (в ней определяется большое количество катехоламинов), биохимического анализа, ультразвукового исследования и компьютерной томографии для обнаружения опухоли.
Необходимо постоянно контролировать уровень давления, так как при этом заболевании наблюдается не только гипертензия, но еще и сильные колебания значений артериального давления.
Единственный способ лечения, который дает положительный результат – операция. Сложности при проведении оперативного лечения составляют резкие скачки артериального давления. После удаления опухоли все симптомы быстро регрессируют, и наступает полное излечение. Однако у 20–25% пациентов после оперативного лечения уровень давления остается повышенным. Причиной этому может служить наличие у пациентов первичной артериальной гипертензии, нефропатии.
«Не болезнь, а симптом»: что такое симптоматическая артериальная гипертензия?
Гипертоническая болезнь — одна из наиболее распространённых «болезней цивилизации». Ведущим её проявлением является повышение артериального давления. Однако есть группа заболеваний, также сопровождающихся повышенным артериальным давлением.
С врачом-кардиологом «Клиника Эксперт» Воронеж Ниной Ананьевной Полынцовой говорим о симптоматических артериальных гипертензиях.
— Нина Ананьевна, что такое симптоматическая артериальная гипертензия?
-Это повышение артериального давления, которое является не самостоятельной болезнью, а симптомом заболеваний других органов. Это органы, участвующие в регуляции артериального давления. Симптоматическая артериальная гипертензия также называется вторичной.
Симптоматическая артериальная гипертензия — это повышение
артериального давления, которое является не самостоятельной
болезнью, а симптомом заболеваний других органов
— Отражена ли симптоматическая артериальная гипертензия в МКБ-10?
— Да. Она обозначается кодом I15.
I15.0 – реноваскулярное повышение артериального давления;
I15.1 – артериальная гипертензия при прочих заболеваниях почек;
I15.2 – вторичные гипертензии при эндокринной патологии;
I15.8 – все другие диагностированные виды вторичной гипертензии.
— Насколько часто встречается симптоматическая артериальная гипертензия?
— По статистике она составляет 5-10% от всех случаев повышения артериального давления.
— Какие виды симптоматической артериальной гипертензии известны?
— Симптоматических артериальных гипертензий много. Насчитывается около 70 заболеваний, проявляющихся повышенным артериальным давлением. Какие-то из них встречаются чаще, а с другими доктор сталкивается в своей практике очень редко.
Согласно отечественной классификации среди симптоматических артериальных гипертензий выделяют почечные (нефрогенные), эндокринные, гемодинамические, нейрогенные, ятрогенные.
— Почечные (нефрогенные). Она делится на два варианта: с поражением ткани почек и сосудов почек. В первой группе такие патологии, как пиелонефрит, гломерулонефрит, поликистоз почек, поражение почек при сахарном диабете (диабетическая нефропатия), мочекаменная болезнь и ряд других. Среди патологий сосудов почки – стеноз (сужение) почечной артерии (в частности из-за атеросклероза), фиброваскулярная дисплазия, васкулит почечной артерии.
С чем связано повышение давления при почечной патологии? С тем, что при поражении этого органа вырабатываются вещества (в частности ренин), вызывающие повышение артериального давления.
— Эндокринные симптоматические артериальные гипертензии. Они, в свою очередь, подразделяются на несколько подгрупп:
а) надпочечниковую. Этот орган выделяет ряд гормонов, усиленная выработка которых также может вызывать повышение артериального давления. Среди патологий такие, как синдром Кушинга, гиперальдостеронизм, феохромоцитома;
б) гипофизарную: болезнь Кушинга;
в) тиреодную (связанную с щитовидной железой). Повышение артериального давления в этом случае связано с таким недугом, как тиреотоксикоз;
г) климактерическую (из-за нехватки женских половых гормонов). Также нужно отметить, что в возрастном периоде, на который приходится климакс, статистически чаще встречается и гипертоническая болезнь. Поэтому бывает не всегда просто быстро определить, идёт ли речь о гипертонической болезни или о симптоматической артериальной гипертензии, вызванной климаксом.
Что происходит с организмом женщины после 40 лет? О возрастных изменениях у женщин глазами гинеколога читайте в нашей статье
— Гемодинамические артериальные гипертензии. Они связаны с поражением некоторых сосудов, клапанного аппарата сердца. Повышение давления обусловлено нарушением кровообращения.
Среди заболеваний – коарктация (сужение) аорты на определённом уровне, пороки сердца (недостаточность аортального клапана, открытый артериальный проток), полная поперечная блокада сердца (один из видов аритмий – нарушений сердечного ритма).
Подробнее об аритмиях можно узнать здесь
— Нейрогенные артериальные гипертензии. Они связаны с поражением центральной нервной системы. Встречаются при энцефалитах, после черепно-мозговых травм, при выраженных нарушениях циркуляции ликвора.
— Ятрогенные артериальные гипертензии. Они обусловлены, в частности, приёмом медикаментов. Отдельные примеры таких лекарств: носовые сосудосуживающие капли; ингаляторы, снимающие спазм бронхов; глюкокортикоиды; нестероидные противовоспалительные средства; противозачаточные средства (при продолжительном приёме) и другие.
— Как проявляются симптоматические артериальные гипертензии?
— Признаки могут быть разнообразными. Условно можно выделить две группы проявлений:
— повышение артериального давления и связанные с ними симптомы – такие, как неспецифические головные боли, головокружение, сердцебиение и др.;
— симптомы основного заболевания.
Симптоматические артериальные гипертензии отмечаются чаще у молодых лиц (младше 20-30 лет), либо внезапно развиваются в пожилом возрасте (после 55-60 лет).
Для этих гипертензий достаточно характерно бурное начало, кризовое течение либо изначально стойкое повышение артериального давления. Средства, понижающие артериальное давление, малоэффективны. По статистике среди устойчивых к проводимому лечению, агрессивно протекающих гипертензий 20% приходится на симптоматические артериальные гипертензии.
Отмечаются высокие цифры как систолического (верхнего), так и диастолического (нижнего) давления. Однако бывает и изолированная систолическая гипертензия, когда верхнее давление повышено, а нижнее либо в норме, либо даже меньше нормы. Например, такое изолированное пониженное диастолическое давление встречается при недостаточности аортального клапана: чем более выражена недостаточность, тем ниже диастолическое давление (при этом отмечается увеличение так называемого пульсового давления – разницы между систолическим и диастолическим).
— Как можно обнаружить симптоматические артериальные гипертензии?
— Диагностика основывается на данных, получаемых в процессе подробного опроса и осмотра пациента, и результатах лабораторно-инструментальных методов исследования.
Обычно всегда назначаются такие исследования, как общий клинический анализ крови, мочи, некоторые параметры биохимического анализа крови (в частности, глюкоза, креатинин, холестерин, калий), ЭКГ, ЭхоКГ (УЗИ сердца), УЗИ почек.
В зависимости от специфических проявлений основного заболевания назначаются соответствующие дополнительные обследования. Например, почечную артериальную гипертензию можно заподозрить по наличию в анамнезе патологии почек, изменениям в анализах крови, мочи. По решению доктора также применяется инструментальная диагностика: УЗИ, КТ, МРТ почек, внутривенная урография, биопсия почки.
Если на фоне повышенного давления больной жалуется на сильную мышечную слабость, чувство покалывания, бегания мурашек по коже, жажду, выделение большого количества мочи, можно заподозрить гиперальдостеронизм. При нём, помимо уровня калия, необходимо изучить содержание натрия, ренина и альдостерона. Также проводится УЗИ, КТ, МРТ с целью обнаружить патологические изменения в надпочечнике.
Если пациент похудел, его беспокоит дрожь в руках, отмечается блеск в глазах, пучеглазие, то можно заподозрить тиреотоксикоз. В таком случае проводится ультразвуковое исследование щитовидной железы, определение уровня ряда гормонов – в частности ТТГ (гормон гипофиза), трийодтиронина (Т3) и тироксина (Т4) (гормоны щитовидной железы).
Подозрение на гемодинамическую артериальную гипертензию может возникнуть при обнаружении систолического шума во время выслушивания (аускультации) прекардиальной области. При коарктации аорты верхняя часть тела человека развита хорошо, тогда как нижняя – хуже, эта разница видна на глаз. При недостаточности аортального клапана отмечается высокое пульсовое давление. Большую помощь в постановке и уточнении диагноза играет УЗИ сердца, ЭКГ.
Спектр необходимых исследований в каждом конкретном случае определяет доктор.
— Как лечат симптоматические артериальные гипертензии?
— Все больные получают средства, снижающие артериальное давление. На сегодняшний день существует несколько групп таких препаратов. Их выбор зависит от основного заболевания, на фоне которого развилась артериальная гипертензия. Кроме того, проводится лечение самого основного заболевания, в том числе, по показаниям, и хирургическое (например, удаление опухоли коры надпочечника). Если причина ликвидирована, артериальное давление может нормализоваться.
Пациентов с симптоматической артериальной гипертензией обязательно лечит кардиолог, а кроме него доктор, который занимается лечением основного заболевания
— Кто лечит симптоматические артериальные гипертензии?
— Лечение симптоматической артериальной гипертензии находится в ведении разных специалистов. Таких пациентов обязательно лечит кардиолог, а кроме него доктор, который занимается лечением основного заболевания. Это может быть уролог, нефролог, эндокринолог, хирурги разного профиля.
Записаться на приём к кардиологу и другим специалистам можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Беседовал Энвер Алиев
Редакция рекомендует:
Домыслы о гипертонии
Полный гид по высокому давлению: часто задаваемые вопросы
Когда назначают суточный мониторинг давления?
Для справки:
Полынцова Нина Ананьевна
Выпускница факультета «Лечебное дело» Воронежского государственного медицинского института 1979 года.
В 1980 году окончила интернатуру по хирургии, в 1986 году — клиническую ординатуру по терапии.
В 1990 году прошла профессиональную переподготовку по кардиологии.
Врач высшей категории.
В настоящее время врач-кардиолог в «Клиника Эксперт» Воронеж. Принимает по адресу: ул Пушкинская, д. 11.
Первичный гиперальдостеронизм
В этом случае наблюдается увеличение выработки альдостерона в надпочечниках. Причины гипертензии при данной патологии – задержка воды в организме, вследствие чего происходит увеличение ОЦК (объем циркулирующей крови).
Гипертония постоянного характера, которая практически не поддается коррекции обычными лекарственными средствами, применяемыми при повышении артериального давления. Она появляется у 9% пациентов, страдающих данной патологией.
Это эндокринное заболевание характеризуется слабостью мышечной ткани, судорогами, частым и обильным мочеиспусканием.
Диагноз ставится на основе анализов крови (определяется количественное содержание натрия, калия, альдостерона в крови). С помощью ультразвукового исследования и компьютерной томографии осуществляется исследование надпочечников.
Лечение первичного гиперальдостеронизма проводят препаратом Верошпирон (Спиронолактон). Дозировку лекарственного средства определяет лечащий врач. Если же причиной болезни стало опухолевое образование, то в этом случае проводится хирургическое лечение.
Патология щитовидной железы
Этим органом эндокринной системы вырабатываются гормоны тироксин и трийодтиронин, оказывающие влияние на рост клеточных структур и обмен веществ в целом. Повышение артериального давления встречается как при усилении функции щитовидной железы, так и при ее снижении, однако в обоих случаях имеет свои особенности.
Гипотиреоз. Состояние, обусловленное недостаточной выработкой тиреоидных гормонов, основными причинами развития которого являются аутоиммунное поражение, недостаточное поступление в организм йода, а также частичное или тотальное удаление щитовидной железы вследствие травм или других патологических процессов.
При гипотиреозе имеет место повышение преимущественно диастолического давления, в том числе в ночное время, что обусловлено уменьшением сердечного выброса, снижением частоты сердечных сокращений, увеличением сосудистого сопротивления, задержкой воды и ионов натрия в тканях. В клинической картине также обнаруживается повышение массы тела, отечность, сухость кожных покровов, выпадение волос, одышка, сонливость, снижение настроения, внимания, памяти, перебои в работе сердца, запоры, снижение либидо.
При данном заболевании в анализах крови выявляется снижение концентрации тироксина, трийодтиронина, повышение ТТГ.
Тиреотоксикоз. Основной патогенетический момент развития гипертонии в этом случае – образование и циркуляция в крови большого количества тиреоидных гормонов, вызывающих повышение сердечного выброса, увеличение частоты сердечных сокращений. Особенностью тиреотоксикоза является практически изолированное повышение систолического артериального давления при неизменном или пониженном диастолическом.
Обращают на себя внимание психические нарушения: эмоциональная неустойчивость, плаксивость, раздражительность, обидчивость, бессонница. Возникают сексуальные дисфункции и другие симптомы нарушения метаболизма: потливость, похудание, выпадение волос, экзофтальм, аритмии, сердцебиение, тремор рук, диарея.
Диагностика основывается на определении повышенного уровня в крови тиреоидных гормонов.
Тиреотоксикоз
Это заболевание характеризуется избыточной продукцией тиреоидных гормонов. Причины тиреотоксикоза:
- ДТЗ (диффузно токсический зоб);
- токсическая аденома;
- тиреоидит.
Эти гормоны оказывают большое влияние на сердце и сосуды. Что приводит к тахикардии (учащению сердцебиений), сужению просвета сосудов. Все эти изменения приводят к развитию стойкой симптоматической гипертонии. При этом выделяют следующие симптомы:
- раздражительность;
- нарушение сна в виде бессонницы;
- изменение веса (его уменьшение);
- повышенное потоотделение;
- ощущение жара в теле;
- тремор пальцев рук.
Подтвердить диагноз поможет анализ крови на гормоны ТТГ, Т3 свободный и Т4 свободный.
При постановке диагноза назначается медикаментозное лечение. Проводится терапия тиреостатиками. При неэффективности консервативного лечения проводится лечение радиоизотопом или же хирургическое вмешательство.
Нейрогенные артериальные гипертензии;
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
ВИДЫ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ
По критериям инициального патогенетического звена, изменения сердечного выброса, типу повышения АД и характеру клинического течения артериальные гипертензии подразделяют на несколько видов. Инициальное звено механизма развития.По этому критерию выделяют общие и местные артериальные гипертензии.
• Общие (системные) артериальные гипертензии:
♦ Нейрогенные артериальные гипертензии. Среди них различают центрогенные и рефлекторные (рефлексогенные).
♦ Эндокринные (гормональные). Развиваются вследствие эндокринопатий надпочечников, щитовидной железы и т.д.
♦ Гипоксические (метаболические). Выделяют ишемические (почечноишемическая, цереброишемическая), венозно-застойные и гипоксические (без первичного нарушения гемодинамики в органах и тканях).
♦ Гемические («кровяные»). Развиваются вследствие увеличения объёма или вязкости крови.
• Местные (регионарные) артериальные гипертензии. Изменение сердечного выброса.Различают гипер-, гипо- и эукинетические артериальные гипертензии.
• Гиперкинетические. Повышен сердечный выброс (при нормальном или даже пониженном ОПСС).
• Гипокинетические. Понижен сердечный выброс (при значительно увеличенном ОПСС).
• Эукинетические. Нормальный сердечный выброс и повышенное
Тип повышения АД.Дифференцируют систолические, диастолические и смешанные (систоло-диастолические) артериальные гипертензии.
Характер клинического течения.Выделяют артериальные гипертензии злокачественного и доброкачественного течения.
• «Доброкачественные». Протекают с медленным развитием, повышением как систолического, так и диастолического АД; как правило, эукинетические.
• «Злокачественные». Быстро прогрессируют, с преимущественным повышением диастолического АД; как правило, гипокинетические, реже — гиперкинетические (на начальном этапе).
Факторы рискаартериальных гипертензий: отягощённый семейный анамнез, ожирение, СД, заболевания почек, злоупотребление алкоголем, избыточное употребление поваренной соли, стресс, гиподинамия, курение, тип личности пациента.
Эти гипертензии характеризуются либо повышением гипертензивных нейрогенных влияний, либо ослаблением гипотензивных нейрогенных эффектов, либо сочетанием того и другого. Нейрогенные гипертензии составляют примерно половину всех артериальных гипертензий. Их подразделяют на рефлекторные (рефлексогенные) и центрогенные. Центрогенные артериальные гипертензиимогут возникать либо при нарушениях ВНД, либо при органических поражениях структур мозга, регулирующих системную гемодинамику.
• Артериальные гипертензии, обусловленные нарушениями ВНД (неврозом) являются результатом повторных и затяжных стрессов с негативной эмоциональной окраской, которые вызывают цепь взаимозависимых прогрессирующих изменений. Наиболее важными являются:
♦ Перенапряжение и срыв основных корковых нервных процессов (возбуждения и активного коркового торможения), нарушение их сбалансированности и подвижности.
♦ Развитие невротического состояния и формирование корковоподкоркового комплекса возбуждения (доминанты возбуждения).
Этот комплекс включает симпатические ядра заднего гипоталамуса, адренергические структуры ретикулярной формации и кардиовазомоторного центра.
♦ Повышение под влиянием катехоламинов тонуса стенок артериальных и венозных сосудов, а также — работы сердца.
♦ Одновременно активируется система «гипоталамус-гипофиз-надпочечники». Это сопровождается увеличением продукции и концентрации в крови гормонов с гипертензивным действием (АДГ, АКТГ и кортикостероидов, катехоламинов, тиреоидных гормонов).
♦ Указанные вещества потенцируют степень и длительность сужения артериол и венул, повышения ОЦК и сердечного выброса. Это ведёт к стойкому повышению АД — развивается артериальная гипертензия.
Описанные выше звенья патогенеза характерны и для инициальных этапов гипертонической болезни.
• Артериальные гипертензии, обусловленные повреждениями структур мозга, участвующих в регуляции АД.
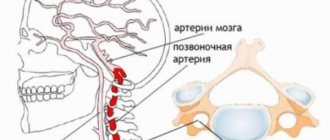
♦ Наиболее частые причины: травма мозга, энцефалиты, инсульты, опухоли мозга или его оболочек, а также нарушение кровоснабжения головного мозга (цереброишемическая гипертензия).
♦ Общий патогенез. Указанные причины непосредственно повреждают структуры, участвующие в регуляции уровня АД (симпатические ядра гипоталамуса, ретикулярную формацию, кардиовазомоторный центр). Последующие звенья патогенеза сходны с механизмами развития артериальной гипертензии при неврозах.
Рефлекторные артериальные гипертензиимогут развиваться на основе условных и безусловных рефлексов.
• Условнорефлекторные артериальные гипертензии.
♦ Причина: повторное сочетание индифферентных (условных) сигналов (например, информации о предстоящем публичном выступлении, важном соревновании или событии) с действием агентов, вызывающих повышение АД (например, кофеина, алкоголя или наркотиков). После определённого числа сочетаний увеличение АД регистрируется уже только на индифферентный сигнал и может развиться стойкое повышение АД.
• Безусловнорефлекторные артериальные гипертензии.
♦ Причина: хроническое раздражение экстра- и интрарецепторов, нервных стволов и нервных центров (например, при длительно протекающих каузалгических синдромах, энцефалитах, опухолях мозга). Эти состояния способствуют прекращению «депрессорной» афферентной импульсации к кардиовазомоторному (прессорному) центру. Повышение тонуса последнего обусловливает стойкое увеличение АД.
Гипертиреоз
Причины развития гипертиреоза:
Диффузно токсический зоб.
Последствия лечения диффузно токсического зоба.
Неправильный расчет дозировки препаратов с тиреоидными гормонами (передозировка).
Клиника гипертиреоза довольна разнообразна. Человек может жаловаться на сердцебиение, появившуюся одышку, а также на повышенную усталость и слабость. Наблюдается гиперактивность, перепады настроения, повышение аппетита и при этом снижение веса. У женщин отмечается нарушение менструального цикла – олигоменорея (увеличение интервала между менструациями).
Выделяют следующие объективные признаки:
- учащенное сердцебиение;
- повышение артериального давления;
- повышение температуры тела;
- влажность кожных покровов;
- верхнее веко может отставать при взгляде вниз;
- пульсация в области сердца.
У пациентов с гипертиреозом возможно развитие осложнений в виде инфаркта миокарда, стенокардии и фибрилляции предсердий.
Диагноз ставится на основе жалоб, осмотра, аускультации, пальпации и лабораторного исследования крови.
Лечение проводится в двух направлениях – коррекция эндокринных функций и симптоматическое лечение.
Почечный тип
Как можно понять из названия, говорят о нарушениях работы выделительной системы как основе заболевания.
Сам по себе этот вид симптоматического роста АД не однородный. Тщательное членение дает возможность назвать еще два подтипа.
Реноваскулярная АГ
Встречается чаще всего. Обуславливается снижением качества кровотока. Количество жидкой соединительной ткани, поступающей к почке, падает. Интенсивность фильтрации недостаточная.
Организм стремится компенсировать нарушение. Вырабатывается избыток прегормона-ренина. Вместе с ангиотензинном, альдостероном он выступает регулятором уровня давления.
Чрезмерное количество этого вещества приводит к спазму сосудов. Просвет артерий сужается, потому крови двигаться труднее. Показатели тонометра растут существенно.
Среди причин нарушения выделяют:
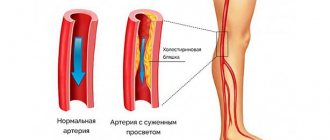
- Атеросклероз. Наиболее распространенный вариант. Заключается в малой проходимости сосудов из-за закупорки холестериновыми бляшками.
- Тромбоз. Процесс схожий, только окклюзия наблюдается не липидными структурами, а сгустками крови.
- Воспаления почечной паренхимы и лоханок. Речь может идти как о классическом пиелонефрите, так и об аутоиммунных процессах. Диагностика подобных состояний не представляет сложностей.
Немного реже наблюдается компрессия почечных артерий опухолями, объемными образованиями, васкулиты (воспаления стенок сосудов и их последующее рубцевание, а то и заращение).
Клинические признаки характерны:
- Сильная головная боль. В области затылка. Сопровождает все формы гипертензии, потому сказать точно, что явилось причиной невозможно без тщательной, продуманной диагностики. Интенсивность синдрома крайне велика. Пациент принимает вынужденное положение лежа, чтобы хоть как-то облегчить состояния.
- Тошнота, рвота. Негативный признак. Указывает на нарастающие ишемические явления в церебральных структурах.
- Слабость, сонливость. Общая астения. Сопровождают больного постоянно, опять же прямо свидетельствуют в пользу нарушения нормальной трофики головного мозга.
- Маленькая разница между верхним и нижним давлением — 10-20 мм рт. ст.
Обычно на этом симптоматика неврологического плана заканчивается, не считая редких исключений.
Почти всегда присутствуют почечные проявления, вроде болевого синдрома, нарушений нормального мочеиспускания и прочих.
Типичные признаки реноваскулярной формы АГ: раннее начало у женщин (до 30 лет) и позднее у мужчин (после 50), отсутствие кризового течения, примерная ровность состояния больного на всем протяжении процесса, устойчивость к лечению, преимущественное повышение нижнего (диастолического давления).
Обе формы вторичной артериальной гипертензии могут приобрести злокачественное течение. Своего рода непрекращающийся криз.
Стандартные терапевтические методики смысла не имеют, требуется интенсивное лечение первопричины.
Подробнее о реноваскулярной форме гипертензии читайте здесь.
Ренопаренхиматозная форма
Встречается много реже.
Принципиальное отличие от предыдущей — отсутствие связи с количеством поступающей крови к почке. Повышение концентрации ренина обусловлено воспалительным процессом.
Отличить одно от другого может только специалист и то не сразу, а по результатам лабораторной оценки мочи, УЗИ-диагностики, сцинтиграфии, возможно, МРТ.
Клиническая картина идентична: наблюдается стойкий рост артериального давления на фоне почечных симптомов: отеков, болей в пояснице, нарушений процесса мочеиспускания.
Обе разновидности опасны для здоровья и жизни. Требуется срочное лечение, чтобы избежать осложнений. К таковым относят инсульт (в 80% случаев), инфаркт. На фоне выраженного нарушения вероятны обширные разновидности отклонения.
Как в том, так и в другой случае лечение стационарное. С применением больших комбинированных доз противогипертензивных, оперативным вмешательством по необходимости).
Используются антибиотики, диуретики, гормональные препараты (Преднизолон, Дексаматезон). Госпитализация длится до момента полной коррекции состояния.
Гипотиреоз
Заметное повышение диастолического давления наблюдается в 15–20% случаев заболеваемости гипотиреозом. Для выявления данного заболевания проводят электрокардиографию, на которой определяются специфические изменения, а также определяют уровень гормонов в крови (повышены показатели ТТГ).
Для лечения гипотиреоза назначают Левотироксин. Для коррекции симптоматической артериальной гипертензии применяются тиреоидные гормоны. Если уровень артериального давления при назначенном лечении не снижается, рекомендуется принимать диуретические средства и ингибиторы ангеотензинпревращающего фермента.
Нейрогенная форма
Частично перекликается с эндокринной, но не всегда. Классический пример смежной симптоматической артериальной гипертензии — опухоль или объемное образование в хиазмально-селлярной области.
Например, аденома, герминома, глиома заднего отдела гипофиза, краниофарингиома, киста кармана Ратке и прочие.
Развивается двойственный процесс: с одной стороны само новообразование сдавливает церебральные структуры, провоцирует рост внутричерепного давления, а отсюда нестабильную выработку гормонов, с другой задействованы ключевые центры, вырабатывающие специфические вещества для стимуляции активности всей эндокринной системы.
Не всегда вторичная артериальная гипертензия вызывается опухолями, возможны варианты с инфекциями церебральных тканей (энцефалит, менингит), перенесенными травмами.
Сказывается наличие сосудистых выпячиваний (аневризм) и артериовенозных мальформаций.
Симптоматика выраженная, хорошо заметна и крайне разнообразна. Типичные проявления гипертензии идентичны: от головной боли до тошноты, рвоты, слабости. Разница есть в характере болевого синдрома.
Если объемное образование достигает значительных размеров и начинает компрессировать ткани мозга, интенсивность выше.
Сторонние проявления имеют несколько плоскостей: психические расстройства (апатичность, депрессивный настрой, эмоциональная лабильность, умственные нарушения, провалы в памяти или проблемы с запоминанием), неврогенная составляющая (помимо уже названных — очаговые признаки, в зависимости от локализации поражения, так, при вовлечении затылочной доли возникают зрительные дисфункции и пр.).
Терапия в основном хирургическая, если речь идет об опухолях. Когда проявляется симптоматика, вариантов остается не много.
Имеет место компрессия, экспансивное распространение масс-эффект будет только нарастать. Требуется удаление новообразования.
В случае с пролактиномами (аденомы гипофиза, продуцирующие одноименный гормон), возможно применение препаратов. Нередко такие неоплазии регрессируют на фоне консервативного вмешательства.
Воспалительные процессы устраняются большими дозами антибиотиков. Гематоэнцефалический барьер обуславливает непостоянство эффективности тактики терапии энцефалита или менингита.
Гиперпаратиреоз
У этого заболевания нет специфической симптоматики. Оно проявляется слабостью, усталостью и нарушением работы пищеварительного тракта. Очень часто вторичная гипертензия является единственным проявлением заболевания. Повышение давления происходит из-за увеличения содержания кальция в крови. Уровень паратгормона снижен.
Лечение проводится хирургическое – удаляется паратиреоидная железа. Давление нормализуется, когда происходит нормализация содержание кальция и паратгормона в организме.
Нейрогенные артериальные гипертензии
Эти гипертензии характеризуются либо повышением гипертензивных нейрогенных влияний, либо ослаблением гипотензивных нейрогенных эффектов, либо сочетанием того и другого. Нейрогенные гипертензии составляют примерно половину всех артериальных гипертензий. Их подразделяют на рефлекторные (рефлексогенные) и центрогенные. Центрогенные артериальные гипертензиимогут возникать либо при нарушениях ВНД, либо при органических поражениях структур мозга, регулирующих системную гемодинамику.
• Артериальные гипертензии, обусловленные нарушениями ВНД (неврозом) являются результатом повторных и затяжных стрессов с негативной эмоциональной окраской, которые вызывают цепь взаимозависимых прогрессирующих изменений. Наиболее важными являются:
♦ Перенапряжение и срыв основных корковых нервных процессов (возбуждения и активного коркового торможения), нарушение их сбалансированности и подвижности.
♦ Развитие невротического состояния и формирование корковоподкоркового комплекса возбуждения (доминанты возбуждения).
Этот комплекс включает симпатические ядра заднего гипоталамуса, адренергические структуры ретикулярной формации и кардиовазомоторного центра.
♦ Повышение под влиянием катехоламинов тонуса стенок артериальных и венозных сосудов, а также — работы сердца.
♦ Одновременно активируется система «гипоталамус-гипофиз-надпочечники». Это сопровождается увеличением продукции и концентрации в крови гормонов с гипертензивным действием (АДГ, АКТГ и кортикостероидов, катехоламинов, тиреоидных гормонов).
♦ Указанные вещества потенцируют степень и длительность сужения артериол и венул, повышения ОЦК и сердечного выброса. Это ведёт к стойкому повышению АД — развивается артериальная гипертензия.
Описанные выше звенья патогенеза характерны и для инициальных этапов гипертонической болезни.
• Артериальные гипертензии, обусловленные повреждениями структур мозга, участвующих в регуляции АД.
♦ Наиболее частые причины: травма мозга, энцефалиты, инсульты, опухоли мозга или его оболочек, а также нарушение кровоснабжения головного мозга (цереброишемическая гипертензия).
♦ Общий патогенез. Указанные причины непосредственно повреждают структуры, участвующие в регуляции уровня АД (симпатические ядра гипоталамуса, ретикулярную формацию, кардиовазомоторный центр). Последующие звенья патогенеза сходны с механизмами развития артериальной гипертензии при неврозах.
Рефлекторные артериальные гипертензиимогут развиваться на основе условных и безусловных рефлексов.
• Условнорефлекторные артериальные гипертензии.
♦ Причина: повторное сочетание индифферентных (условных) сигналов (например, информации о предстоящем публичном выступлении, важном соревновании или событии) с действием агентов, вызывающих повышение АД (например, кофеина, алкоголя или наркотиков). После определённого числа сочетаний увеличение АД регистрируется уже только на индифферентный сигнал и может развиться стойкое повышение АД.
• Безусловнорефлекторные артериальные гипертензии.
♦ Причина: хроническое раздражение экстра- и интрарецепторов, нервных стволов и нервных центров (например, при длительно протекающих каузалгических синдромах, энцефалитах, опухолях мозга). Эти состояния способствуют прекращению «депрессорной» афферентной импульсации к кардиовазомоторному (прессорному) центру. Повышение тонуса последнего обусловливает стойкое увеличение АД.
93.79.221.197 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock! и обновите страницу (F5)
очень нужно
Как проявляется САГ
Наиболее показательный симптом гипертонии – стойко повышенное давление или частые скачки давления. Вся прочая симптоматика вторична, и у разных пациентов проявляется свой набор признаков. Например, у одного просто растет давление вверх, болит голова и появляется необъяснимое чувство тревоги. У другого помимо роста значений на тонометре появляется тошнота и даже рвота, лицо краснеет, дрожат пальцы рук.
Среди частых симптомов САГ:
- Головокружения, возникающие внезапно;
- Постоянное ощущение усталости, слабости, бессилия;
- Появление приступов навязчивой тошноты и, в некоторых случаях, рвотных позывов;
- Развитие боли в разных участках головы;
- Нарушения психоэмоционального статуса;
- Повышение или, наоборот, понижение температурных показателей тела;
- Боль за грудиной;
- Шум в ушах (в одном ухе);
- Отеки лица;
- Учащенный пульс.
Опросы пациентов показывают, что те иногда страдают от панических атак – на них накатывается страх смерти, усиленно выделяется пот, учащается биение сердца. Панические атаки присущи не только гипертонической болезни, но, безусловно, этот симптом невозможно проигнорировать.
Как и учащенный пульс – он является слишком общим симптомом, чтобы только на его основании делать какие-то диагнозы. Иногда это просто волнение, а порой действительно тревожный признак. Но он не должен вас пугать: страх ничего не решает, а вот своевременный поход к врачу может уберечь вас от серьезных проблем.
Патология надпочечников
На долю гипертензий, вызванных заболеваниями надпочечников, приходится не менее половины всех эндокринных гипертензий, так как вырабатываемые ими гормоны – катехоламины и кортикостероиды принимают непосредственное участие в регуляции артериального давления. Среди заболеваний надпочечников, вызывающих вторичную гипертонию, известны следующие:
Феохромоцитома. Это опухоль, образующаяся из мозгового вещества напочечников (реже из хромафинных клеток, находящихся вне надпочечников), вырабатывающая катехоламины (адреналин и норадреналин) – гормоны, имеющие первостепенное значение в регуляции артериального давления, повышающие тонус сосудистой стенки, вызывающие сужение сосудов, увеличение сердечного выброса. Данный вид опухоли является причиной артериальной гипертензии редко, менее чем в 0,2 процентах клинических случаев.
Повышение давления при феохромоцитоме чаще имеет кризовое течение, в отдельных случаях – на фоне перманентно повышенного давления. Кризы при феохромоцитоме обусловлены резким выбросом большого количества гормонов в кровь, протекают с интенсивной головной болью, тахикардией. Как правило, они провоцируются стрессовой ситуацией, обильным принятием пищи и сопровождаются ощущением сердцебиения, повышенным потоотделением, изменением цвета лица (покраснение или побледнение), тремором рук, страхом смерти, психомоторным возбуждением, болями в животе и пояснице. Артериальная гипертензия при этом заболевании часто не поддается коррекции лекарственными препаратами.
Гестоз: САГ с тревожной частотой
Гестоз, который иначе называют поздним токсикозом, является частым и опасным осложнением беременности. Спрогнозировать эту патологию очень трудно – есть, конечно, категории будущих мам в большей степени ей подверженные, но не застрахован абсолютно никто.
Понять, что же это за осложнение, можно путем ответа на самые частые и важные вопросы:
- Как гестоз связан с повышением давления? Нередко именно повышенное давление является единственным очевидным признаком гестоза. Какое-то время сама женщина не понимает, что с ней происходит – ей плохо, сильнее бьется сердце, краснеет лицо, в ушах слышен шум, начинает болеть голова. И если разовый случай тревожит не сильно, то повторяющееся состояние уже беспокоит беременную. Не так редко обнаруживают гестоз случайно: во время каждого посещения гинеколога пациентке измеряют давление, и если цифры на тонометре высокие, врач в первую очередь будет подозревать гестоз.
- Какие еще симптомы говорят о гестозе? Белок в моче – выявляется при сдаче анализов, это первый признак нефропатологии. Увеличение веса тоже в числе симптомов, и женщины, которые вступают в беременность с лишним весом уже в группе риска. Отеки периферических тканей – не всегда сопряжены с гестозом, но все же очень часто, чтобы не рассматривать такой вариант.
- Чем опасен? Тем, что развивается он по-разному. Есть легкие степени гестоза, а есть и смертельно опасные. Например, водянка проста в лечении – помимо отеков женщина фактически больше ни на что не жалуется. А вот при нефропатии нужно действовать быстро и точно, чтобы эта пограничная стадия не перетекла в преэклампсию. В этом состоянии давление повышается значительно, беременную мучают головные боли. Происходит нарушение кровотока в мозгу, у беременной могут судорожно сокращаться мышцы – что может привести к преждевременным родам.
- Гестоз и эклампсия – какая связь? Эклампсия – самая тяжелая форма гестоза. Если пациентка не получила экстренной медицинской помощи, возможен даже летальный исход. Не исключена потеря сознания, ведущая к коматозному состоянию беременной. Повышенное давление грозит отслойкой плаценты, а также серьезнейшими патологиями печени и почек.
Единственная возможность надежно вылечить гестоз – родоразрешать пациентку. И если при легких формах срочности в этом нет, то угрожающие состояния вынуждают врачей пойти на эту меру. Как правило, после родов давление приходит в норму. Если у беременной повышается АД, это не значит, что она стала хроническим гипертоником. Это именно симптоматическая гипертония, вторичная болезнь, вызванная нарушением питания клеток и тканей.
Диагностика
Наличие стабильной АГ подразумевает полное обследование пациента сразу после постановки диагноза, чтобы исключить симптоматические гипертензии. Если диагностика симптоматических артериальных гипертензий подтверждает подозрения, необходимо определить стадию АГ, степень риска и форму основного заболевания. Обследование проходит в два этапа.
На первом этапе пациент проходит обязательные исследования, включающие оценку степени поражения органов, методы исключения вторичных АГ, диагностику сопровождающих клинических проявлений и возможных сердечно-сосудистых осложнений.
- Сбор анамнеза – тщательный опрос больного, у кого впервые выявлена АГ, и анализ всех сведений о ранее перенесенных заболеваниях и имеющихся патологиях, а именно:
- продолжительность течения артериальной гипертензии в анамнезе и предельные значения давления, результаты прошлой терапии, наличие гипертонических кризов в анамнезе;
- информация о присутствии признаков ИБС (ишемической болезни сердца), подагры, поражений ЦНС, сердечной недостаточности, сахарного диабета, нарушений липидного обмена, поражений периферических сосудов, бронхобструктивных и почечных заболеваний;
- данные о лекарственных препаратах, принимаемых для лечения имеющихся болезней, особенно если они могут провоцировать повышение артериального давления;
- поиск специфической симптоматики, свойственной именно для вторичной гипертензии (молодость, потливость, тремор, повышенный креатинин, ретинопатия, спонтанная гипокалемия);
- гинекологический анамнез пациенток: увеличение АД как следствие менопаузы, беременности, гормональной контрацепции или гормонозаменительной терапии;
- анализ образа жизни больного, сюда входит оценка физической активности, количественная оценка табакокурения, употребления алкоголя, жирной и соленой пищи, сбор данных о колебаниях веса за все время жизни;
- особенности личности и психики, уровень образования, обстановка в семье и на работе и прочие внешние факторы, которые нельзя исключать при выявлении причин гипертонической болезни;
- семейный анамнез АГ, ИБС, инсульта, почечной болезни, нарушений липидного обмена, сахарного диабета.
- Объективное исследование состоит из нескольких ступеней:
- вычисление индекса массы тела, для чего потребуется значение веса и роста пациента;
- оценка размеров сердца, общего состояния сердечно-сосудистой системы, присутствия шумов, признаков коарктации аорты или сердечной недостаточности (отеки внутренних органов, увеличение печени, хрипы в легких), прощупывание пульса на периферических артериях;
- пальпация почек, выявление шумов в артериях и поиск объемных образований.
- Лабораторные и аппаратные исследования при диагностике симптоматической артериальной гипертензии:
- общий анализ мочи и крови;
- исследование крови на содержание холестерина, глюкозы, калия, креатинина;
- рентгеновский снимок грудной клетки;
- ЭКГ;
- УЗИ органов брюшной полости;
- осмотр глазного дна.
Что касается второго этапа, то здесь конкретизируется форма симптоматической артериальной гипертензии.
- Специальные обследования для установки вторичной АГ.
- Дополнительные методы, оценивающие степень и факторы риска, а также поражения определенных органов. Их используют в случае, если в результате риск уменьшится:
- УЗИ периферических сосудов;
- ЭхоКГ – максимально точно выявляет гипертрофию левого желудочка, причем применяется метод только при несостоятельности рентгеновского исследования и ЭКГ;
- определение уровня триглицеридов и липидного спектра.
Лечение САГ
Артериальная гипертензия ввиду своей симптоматической направленности предполагает не только терапию, направленную на стабилизацию АД, а еще и параллельное лечение заболевания, спровоцировавшего данную проблему.
- Этиологическое лечение – устранение причины АГ. Операция показана при наличии коарктации аорты, патологии почечных сосудов, гормонально-активной аденомы надпочечников. Если конкретно, то это распространяется на такие диагнозы, как феохромоцитома, кортикостерома, аденокарцинома надпочечника, гипернефроидный рак почки, альдостеронпродуцирующая аденома. Аденома гипофиза требует активного вмешательства посредством лазерного лечения, радио- и рентгенотерапии, иногда показаны операции. Медикаментозная терапия, направленная на устранение основной болезни (эритремии, инфекции мочевыводящих путей, узелкового периартериита, застойной сердечной недостаточности и пр.), как правило, показывает благоприятный прогноз и в отношении АГ.
- Гипотензивная лекарственная терапия – в совокупности с устранением этиологии должно проводиться лечение гипотензивными препаратами. Стойкая АГ в сочетании с поражениями почек лечится мочегонными препаратами («Фуросемидом, «Гипотиазидом», «Триампуром Композитумом», «Триамтереном») попутно с ингибиторами АПФ. Недостаточный гипотензивный эффект, способный компенсировать периферические вазодилататоры и p-адреноблокаторы. Комбинированное лечение, сочетающее в себе несколько лекарственных групп, может быть применимо только при стабильной АГ любого происхождения. Пожилым людям противопоказано резкое снижение давления при продолжительной артериальной гипертензии по причине возможного ухудшения почечного, церебрального и коронарного кровообращений. Нормализовать тонус сосудов мозга и улучшить регуляцию нервных процессов можно при помощи кофеина и кордиамина, особенно утром, когда АД еще не слишком повысилось.
Дифференциальная диагностика
Для выявления причины симптоматической гипертензии врачу необходимо максимально точно собрать анамнез болезни и жизни больного (выявить сведения о перенесенных ранее заболеваниях, травмах, наследственной предрасположенности). Измерения артериального давления должны выполняться неоднократно (на дому и в больнице), а пациент должен вести специальный дневник, в котором он фиксирует показатели давления.
Для выявления причины подъема артериального давления больному могут назначаться такие виды лабораторных и инструментальных исследований:
- анализ мочи;
- общий и биохимический анализы крови;
- анализ крови на гормоны;
- ЭКГ;
- УЗИ почек и почечных сосудов;
- Эхо-КГ;
- ангиография сосудов;
- КТ.
После выявления отклонений и анализа результатов диагностики больному могу назначаться дополнительные методики исследований:
- электроэнцефалография;
- реоэнцефалография;
- УЗИ сосудов головного мозга;
- внутривенная урография;
- рентгенография сосудов почек;
- изотопная ренография;
- селективная флебография надпочечников;
- биопсия почки;
- исследование суточного выделения калия и натрия в моче;
- анализы крови на определение уровня ангиотензина и ренина;
- посев мочи по Гулду и др.
Профилактика САГ
Вторичную гипертензию тоже можно предупредить, и в профилактике болезни нет ничего сложного и невыполнимого.
7 пунктов профилактики вторичной артериальной гипертензии:
- Правила здорового питания вместо диет. Сначала рекомендуется пройти тест на переедание: возможно, дело в том, что у вас нет принципа умеренности питания. Затем вы должны определить, сколько приемов пищи в день у вас должно быть: кто-то ест строго три раза в день, без перекусов, и это нормально. Завтрак всегда должен быть – не заменяйте его чашкой кофе. Завтрак всегда сытный и питательный, но это не равно жирный и тяжелый. Обед полноценный: белок и овощи. Ужин такой же: овощи в сыром виде, запеченные на гриле, или в салате плюс нежирный белок (курица, индейка, говядина, крольчатина) или любая рыба, морепродукты.
- Мастхэвы для подпитки организма. Сюда можно включить различные биоактивные комплексы, биологические пищевые добавки. Сегодня несложно найти списки отдельно для женщин, куда входят куркумин, рыбий жир, сырые пробиотики, коллаген и т.д. Есть списки для поддержания здоровья мужчин – это подсолнечный лецитин, Омега-3, витамин D и др. Витаминно-минеральные комплексы, БАДы при разумном их выборе помогают избежать возрастных болезней, ухудшений состояния тканей и органов, иммунных сбоев.
- Спорт и физкультура – наше все. Многим тема ЗОЖ неприятна до зубного скрежета, но не нужно относиться к ней как к чему-то навязчивому и сложному. 7000-8000 шагов в день, которые вы фиксируете шагомером – и вы уже в движении, уже «убегаете» от гипертонии. Найдите свой вариант физической активности.
- Отказ от курения. Сколько бы ни говорили об этом, в сознании многих людей этот вопрос непробиваем. Сегодня люди чуть старше тридцати вынуждены пить препараты для разжижения крови, потому что их организм раньше времени растратил свои ресурсы именно из-за курения.
- Умение противостоять стрессу. Об этом говорилось выше, но можно и повториться – стресс это не просто плохое настроение, апатия, пессимистический сценарий. Это особые реакции в структурах мозга, которые ведут к сбоям регуляции важнейших процессов в вашем организме.
- Своевременная диагностика. К благосостоянию этот пункт никакого отношения не имеет. И люди скромного достатка, и обеспеченные пациенты зачастую одинаково не любят посещать врачей. Даже когда ничего не беспокоит – просто сдать анализы, показаться узким специалистам для них что-то архисложное. Но это показатель незрелости, безответственности. И состояние здоровья обязательно об этом напомнит.
- Жизнь как радость. Ни один медик не поспорит с тем, что выздоровление и умение сохранять свой капитал здоровья зависят и от мировоззрения пациента, от чувства юмора, умения правильно проживать разного рода ситуации. Некоторые сдаются еще до того, как начали лечиться – впадают в депрессию от вполне излечимых диагнозов, жалеют себя и не делают конструктивных шагов. И медики также отметят, что жизнерадостные люди, умеющие с иронией относиться к себе и окружающему миру, легче переносят даже сложное лечение, они более деятельны и менее зациклены на проживании своих страданий.
Наверное, можно предложить в этот перечень еще несколько пунктов, но даже если над каждым из них вы хорошенько задумаетесь, опасность развития гипертонии вы от себя немного отодвинете.
Нейрогенный тип
Причины
Этот вид симптоматической гипертонии очень похож на эндокринную гипертензию. Повышение давления может быть спровоцировано опухолями или новообразованиями в гипофизе.
Опухоль влияет на церебральные структуры, приводит к увеличению внутричерепного давления, щитовидная железа начинает вырабатывать гормоны с нарушениями, что приводит к стойкому увеличению артериального давления.
Нейрогенная симптоматическая гипертензия может быть спровоцирована инфекционными болезнями церебральных структур, травмированием мозга.
Опухоль гипофиза может спровоцировать гипертонию нейрогенного типа
Симптоматика
Нейрогенный тип симптоматической гипертонии легко распознать по характерным симптомам:
- психоневрологические расстройства;
- апатия;
- депрессивное состояние;
- нестабильное настроение;
- нарушение умственной деятельности;
- потеря памяти;
- неврогенные нарушения.
Симптомы ярко проявляются, дополнительно к специфичным признакам добавляются общие симптоматические проявления повышенного давления: боли в голове, рвотные позывы, упадок сил. Боли при нейрогенной симптоматической гипертензии выражены сильнее.
Диагностика и лечение
Лечение симптоматической артериальной гипертензии нейрогенного типа требует вмешательства хирурга. Любые новообразования необходимо вырезать, чтобы артериальное давление вернулось в норму.
При аденоме или гормональных сбоях врач назначает гормональные препараты. От воспалений назначают антибиотики.