При нарушении кровообращения в почечных артериях и повышении давления диагностируют «реноваскулярную гипертензию». Болезнь развивается долгие годы и никогда не появляется неожиданно. Это не самый распространенный вид гипертонии, но один из самых опасных. Болезнь протекает агрессивнее, часто встречаются злокачественные формы, которые ведут к летальному исходу. Реноваскулярная гипертензия требует быстрого медицинского вмешательства, чтобы успеть вылечить болезнь на начальной стадии. При злокачественной форме может потребоваться хирургическое вмешательство.
Реноваскулярная гипертензия – что это такое?
В настоящее время патологии сердечно-сосудистой системы все чаще диагностируются не только у пожилых людей, но и у представителей молодого поколения. Связано это с негативным влиянием различных факторов: наследственной предрасположенностью, вредными привычками, наличием хронических болезней. Недуг может послужить причиной развития других схожих патологий. Одним из таких заболеваний является реноваскулярная артериальная гипертензия.
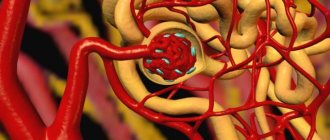
Синдром возникает на фоне сужения сосудов в почках и ухудшения кровообращения. При отсутствии своевременного лечения заболевание может привести к ишемии тканей, почечной недостаточности. Диагностируется нарушение лишь у незначительного количества пациентов, имеющих проблемы с артериальным давлением. Реноваскулярная гипертония может затронуть одну или сразу обе почки.
Диагностика
Своевременная диагностика позволяет выявить реноваскулярную гипертензию на ранней стадии, что позволяет устранить причины развития патологии, предотвратить прогрессирование заболевания.
При селективной ангиографии почечных артерий определяют основные факторы, которые привели к развитию патологии. В ходе исследования видно месторасположение и степень поражения сосудов. Этот метод диагностики наиболее достоверный.
Исследование плазмы крови на ренин – забор материала производят из почечного сосуда со стороны поврежденного органа. Высокое содержание ренина свидетельствует о наличии патологии сосудов.
Другие методы исследования:
- УЗИ, МРТ, биопсия почек;
- обзорное рентгенологическое исследование;
- экскреторная урография;
- радиоизотопная ренография.
Патогенез
Согласно исследованиям, проведенным специалистами, сужение почечной артерии вызывает повышенный синтез ренина – компонента, регулирующего кровяное давление и ответственного за уменьшение объема периферических сосудов. Это необходимо для нормализации кровоснабжения почки. Однако суженый просвет артерии не позволяет наладить кровоток.
Одновременно с этим процессом наблюдается повышенная активность альдостерона и ангиотензина в крови. Первое вещество является гормоном, выделяемым надпочечниками. Он высвобождается благодаря ангиотензину (олегопептидный гормон) и влияет только на здоровую почку, уменьшая выработку мочи за счет задержки натрия. Это не дает почкам в полной мере выполнять свои функции по очистке крови и вызывает развитие такого недуга, как реноваскулярная артериальная гипертензия.
Патогенез заболевания дает представление о том, как зарождается синдром, и что необходимо делать для восстановления правильной работы почек. При полной нормализации кровообращения в пораженных сосудах состояние пациента улучшается и недуг отступает.
Профилактика
После окончания лечения необходимо придерживаться специальной диеты с минимальным количеством соли, регулярно принимать препараты для нормализации артериального давления, избегать переохлаждений.
Люди с патологией почечной артерии должны вести здоровый образ жизни – полностью отказаться от вредных привычек, выполнять умеренные физические нагрузки, регулярно закаляться.
При естественном течении реноваскулярной артериальной гипертензии прогноз заболевания неблагоприятный. На его фоне развиваются необратимые патологии в сосудах и сердце. Современные методы традиционного лечения радикально воздействуют на развитие болезни. Но все зависит от правильной и своевременной диагностики.
Причины заболевания
В настоящее время врачи называют несколько главных причин, которые могут послужить толчком в развитии патологического состояния. Вазоренальная (реноваскулярная) гипертензия чаще всего возникает на фоне следующих заболеваний:
- Атеросклероз – главная причина развития нефрогенной артериальной гипертонии. Холестериновые бляшки сужают просвет сосудов примерно наполовину в месте вхождения в почку. Недуг чаще всего поражает мужчин в возрасте 40-55 лет. У женщин патология проявляется обычно после 60 лет.
- Фибромускулярная дисплазия почечных артерий – воспалительный процесс, при котором меняется структура мышечной ткани сосудов. Гиперплазия часто встречается у молодых людей, а также в детском возрасте. Помимо гиперплазии мышечных элементов, наблюдается образование микроаневризм. Этиология фибромускулярной дисплазии неизвестна.
- Болезнь Такаясу – синдром, связанный с воспалительными процессами в аорте и образованием тромба. Заболевание также называют болезнью отсутствия пульса. К сужению сосудов приводит утолщение сосудистых оболочек на фоне разрушения и набухания сосудистой ткани. Недуг носит аутоиммунную этиологию.
- Механическое сдавливание сосудов – возникает на фоне образования опухолей, кист и аневризм сосудов. При нарушении кровотока развивается реноваскулярная гипертензия. Что это такое и как бороться с этим недугом, будет рассмотрено ниже.
Причины развития
Реноваскулярная гипертензия развивается при 20 различных заболеваниях, но наиболее часто ее причиной становится атеросклероз почечной артерии и ее ветвей. Как показывает статистика, клинические проявления патологии беспокоят пациента при сужении просвета сосуда на 50% и больше. При этой форме заболевания атеросклеротические бляшки формируются в проксимальной трети артерии или у ее устья.
Второй распространенной причиной, из-за которой развивается такая гипертония, является фибромускулярная дисплазия. Генетическое заболевание, приводящее к дефициту мышечных и соединительных тканей. Чаще всего она диагностируется у молодых женщин. Медики выделяют несколько видов патологии:
- медиальную (повреждена средняя часть сосуда);
- интимальную (страдает внутренняя часть сосуда);
- перимедиальную (изменена внешняя оболочка);
- периартериальную.
На ангиограмме (исследование сосудов) легко отличить эту патологию от других – участки сужения артерий чередуются с аневризмами, что придает сосуду вид бус.
Другие причины, по которым развивается реноваскулярная гипертония: аортоартериит Такаясу, новообразования, сдавливающие артерию почки, ее эмболия или тромбоз. А также врожденные аномалии артерии или почек, неспецифический аортоартериит и панартериит (воспалительные патологии артерий), хронические почечные заболевания. Факторами риска специалисты называют вредные привычки, предрасположенность к гипертонии, диабет, пожилой возраст, высокий уровень холестерина, рацион с большим содержанием соли.
Независимо от причины гипертонии, механизм ее развития одинаков. Сниженная пропускная способность сосудов провоцирует выработку большого количества фермента ренина. Он образуется в корковом веществе почки. Попадая в кровь, ренин соединяется с ангиотензиногеном, образуя ангиотензин. Именно он влияет на кровеносные сосуды, вызывая их сужение, соответственно, повышая давление.
Клиническая картина
Симптоматика заболевания имеет признаки артериальной гипертензии и патологий почек. Выраженность клинической картины недуга зависит от формы течения реноваскулярной гипертонии и факторов, повлекших ее развитие. При стремительном развитии характерной симптоматики говорят о злокачественном типе. Если же патология развивается медленно – заболевание носит доброкачественный характер.
В большинстве случаев диагностируется тяжелая реноваскулярная гипертензия. Симптомы недуга следующие:
- стабильно высокие показатели артериального давления, не снижающиеся даже при применении лекарственных средств;
- повышение диастолического давления на фоне нормальных показателей систолического;
- гипертрофия миокарда;
- повышение давления на фоне резких болей в области поясницы;
- шум при прослушивании почечных артерий.
В молодом возрасте резкие скачки артериального давления должны настораживать. Особенно это касается тех случаев, когда ближайшие родственники не страдали артериальной гипертензией и недуг не мог передаться по наследству.
Общие сведения о заболевании
Гипертония бывает первичная и вторичная (ложная). Истинная первичная (эссенциальная) гипертензия развивается на фоне регулярных спазмов сосудов, при которых происходит выброс адреналина. Диагноз ставят при показателях давления выше 140/90. При первичной гипертензии ухудшается циркуляция крови, возрастает нагрузка на стенки сосудов.
По мере развития заболевания сужение сосудов приобретает устойчивый характер, развивается атеросклероз.
Если повышенное давление спровоцировано нарушениями в работе некоторых органов – развивается вторичная симптоматическая гипертензия. Наиболее распространенный ее вид – реноваскулярная.
Оба вида патологии проявляются одинаковыми признаками:
- частые головные боли;
- тошнота;
- давящие ощущения в области грудины;
- отечность;
- шум в ушах;
- кровотечения из носа.
Признаки доброкачественной и злокачественной реноваскулярной гипертензии
При медленном течении развития патологического процесса наблюдается незначительное повышение «верхнего» давления и значительное увеличение показателей «нижнего» давления. Например, 130/110 или 140/110 мм рт. ст. При этом пациент жалуется на общее ухудшение состояния, появление одышки, слабость.
Появление таких симптомов, как ухудшение зрения, сильная боль в области затылка, тошнота и рвота, повышение «нижнего» давления до 120 мм рт. ст. говорит о том, что развивается злокачественная реноваскулярная гипертензия. Какой прогноз в этом случае дает специалист? Крайне неблагоприятный, потому как пациенты редко своевременно обращаются за квалифицированной медицинской помощью.
Для правильной постановки диагноза и предотвращения развития тяжелого течения патологии следует пройти обследование при появлении первых симптомов гипертензии.
Лечение вазоренальной гипертензии
Один из видов хирургического устранения вазоренальной гипертензии — это баллонная ангиопластика
Терапия будет нелегкой, если учесть, что зачастую патология носит злокачественный характер и не поддается лечению традиционными медикаментами. Наиболее эффективными считают оперативные виды вмешательства. Есть несколько методик, и выбор конкретной врач делает на основании возраста и пола пациента, характера болезни и причины, ее вызвавшей. Три вида хирургического устранения вазоренальной гипертензии будут следующими:
- баллонная ангиопластика. Суть процедуры сводится к введению в суженную артерию катетера с микропротезом и расширяющимся участком. При расширении баллона хирург увеличивает сосудистый просвет, а установленный на этом участке микропротез не даст артерии снова сузиться;
- устранение причины, вызвавшей сдавливание почечной артерии – кисты, опухоли, гематомы и т.д.;
- нефрэктомия. Когда-то это был единственный способ устранить реноваскулярную гипертензию. Сегодня такая операция назначается при терминальном поражении органа, при одностороннем повреждении артерии. Операция по удалению почки показана только в самых тяжелых случаях, когда орган не может выполнять свои функции, а повреждения по большей части сконцентрированы в самой почке.
Чем точнее проведена диагностика, тем эффективнее будет результат лечения. И не всегда нужна операция. В некоторых случаях врач назначает препараты от давления и этого становится достаточно для стабилизации состояния, в других случаях операция противопоказана, и тогда медикаменты остаются единственным вариантом. Лекарственные препараты нацелены на основную причину, вызвавшую сужение сосудов и гипертензию, а также на блокировку ангиотензина, снижение выработки ренина.
Прогноз при своевременно начатом лечении – благоприятный. Если проведена операция и давление снижается, обычно, рецидивов не бывает. Неблагоприятный прогноз может ждать тех пациентов, у которых больными стали обе почки. На фоне такой патологии развивается сердечная и почечная недостаточность, инсульт.
Прогноз гипертензии реноваскулярного типа благоприятный при вовремя начатом лечении. Если после хирургического вмешательства артериальное давление уменьшается, то процесс, как правило, более не прогрессирует. Прогноз считается неблагоприятным, если поражаются обе почки. Такое состояние обычно сопровождается сердечной и почечной недостаточностью, инсультом.
Методы диагностики
При первичном обращении специалист направит пациента на лабораторное исследование. Поставить точный диагноз лишь по одним симптомам и жалобам пациента в данном случае практически невозможно. Необходимо сдать анализы для определения уровня холестерина, креатинина, ренина, калия и альдостерона в крови. Анализ сыворотки крови на АПФ позволяет определить стеноз артерий. Лабораторные исследования помогают дифференцировать недуг от воспалительных процессов в почках.
Инструментальные методы обследования являются обязательными при подозрении на развитие такого тяжелого заболевания, как реноваскулярная гипертензия. Диагностика обычно начинается с ультразвукового исследования, в процессе которого можно определить размер почек, наличие новообразований и кист, аномальное развитие органа.
Для исследования состояния сосудов почек применяется ангиография. Метод позволяет установить степень их сужения благодаря введению контрастного вещества. Способ диагностики имеет ряд противопоказаний, с которыми следует предварительно ознакомиться.
Оценить состояние кровотока в сосудах почек позволяет допплерография. Это один из методов ультразвукового исследования. Однако в отличие от обычного УЗИ, допплер помогает получить более ценную информацию. Его назначают при неустановленной этиологии артериальной гипертензии, для оценки размеров новообразований и кровотока в них, при подозрении на почечную недостаточность.
Симптомы
Симптоматика заболевания зависит от факторов, которые привели к развитию патологии. У молодых пациентов и людей среднего возраста отмечается стойкая хроническая гипертония. У лиц старше 50 лет гипертензия развивается быстро в силу атеросклеротических повреждений сосудов.
Клинические проявления заболевания:
- увеличение показателей диастолического давления, сокращение разницы между верхним и нижним показателями;
- отсутствие терапевтического эффекта после приема гипотензивных препаратов и стандартных методов лечения гипертонии;
- наличие генерализованных поражений сосудов;
- систолический шум в почечной артерии;
- лабораторные исследования не показывают наличие мочевого синдрома.
Важно! Повышенное давление в почечной артерии носит злокачественный характер – значительное повышение показателей АД отмечается у каждого третьего пациента. Это приводит к повреждению сосудов и кровоизлиянию в стекловидном теле и глазном дне, возникновению инфарктов, сердечной недостаточности, инсульта.
Радионуклидная урография
Реноваскулярная гипертензия часто диагностируется с помощью радионуклидной урографии. Метод подразумевает введение в организм небольшого количества радиоактивного препарата. Активность медикамента фиксирует гамма-камера, перед которой располагается пациент.
Длительность обследования зависит от тяжести состояния больного. Обычно процедуру проводят в течение 1 часа. Полученные в результате обследования снимки позволяют судить о работе обеих почек и кровотоке в них.
Радиоактивные препараты, в отличие от контрастных веществ, гораздо реже вызывают развитие каких-либо побочных явлений.
Основные понятия и патогенез
Термин реноваскулярная гипертензия обозначает одну из патологий сосудов почек, которая приводит к стойкому повышению артериального давления. Ren – в переводе с латинского – почка, vas – сосудистый. Заболевание можно считать редким, оно диагностируется у 2-5 % людей с повышенным давлением.
Заболеть реноваскулярной гипертензией могут люди самого разного возраста. У детей это происходит из-за врожденных патологий, у молодых людей из-за фибромускулярной дисплазии, а у людей старшего возраста, как правило, из-за атеросклеротических изменений.
Причиной является сужение просвета (стеноз) сосудов почек вследствие:
- аномалии внутриутробного развития почек;
- стенозирования почек врожденного происхождения;
- эмболии почечной артерии;
- тромбоза почечной артерии;
- атеросклероза артерий почек;
- фибромускулярной дисплазии;
- аортоартериита Такаясу;
- неспецифического аортоартериита;
- панартериита аорты и ветвей;
- сахарного диабета;
- опухолей;
- кист;
- туберкулеза почек.
Наиболее распространенной причиной развития реноваскулярной гипертензии является стеноз атеросклеротического происхождения, он встречается в 2/3 всех случаев заболевания.
Развивается заболевание следующим образом:
- Патологический процесс в сосудах почек уменьшает просвет и как следствие снижает интенсивность кровотока.
- В ответ на это в паренхиме почек начинают вырабатываться биологически активные вещества: ангиотензин-II и ренин.
- Эффект от их выработки заключается в повышении общего артериального давления, как компенсационного ответа организма.
- Но, механическая блокировка сосудов почек не может быть устранена только повышением давления и никак не влияет на кровоток в органе. Поэтому синтез ангиотензина-II и ренина не прекращается и артериальное давление остается стабильно высоким.
Поражение может затрагивать, как одну из почек, так и обе.
Если стеноз артерии наблюдается только с одной стороны, здоровая почка начинает интенсивно выводить натрий. Со временем, на поздних стадиях реноваскулярной гипертензии, обе почки склерозируются – одна из-за гипертонического повреждения, другая – из-за невозможности больше выводить натрий и воду. Начинает развиваться хроническая почечная недостаточность.
Реноваскулярная гипертензия: лечение
Терапия этого вида гипертонии представляет значительные трудности. Недуг часто проявляется в своей злокачественной форме и проявляет устойчивость к медикаментам. При быстром развитии симптомов заболевания могут происходить нарушения в работе печени, головного мозга, легких. Обычно в этих случаях проводят оперативное вмешательство.
Радикальные методы лечения позволяют (в большинстве случаев) предотвратить тяжелые последствия. Оперативное вмешательство проводят только при сохранении почками своих функций. Одним из методов является баллонная ангиопластика. В процессе операции в просвет стенозированной артерии вводят катетер с силиконовым баллоном на конце. При достижении суженного участка баллон надувают, а тот, в свою очередь, раскрывает микропротез, расположенный на конце катетера. Методика имеет несколько преимуществ – малую инвазивность и отсутствие наркоза для проведения операции.
Следует учитывать, что описанный выше способ не подходит при диагностировании стеноза сосудов, расположенных в устье почечной артерии или при полном его сужении. В данном случае показано открытое оперативное вмешательство.
В случае если недуг развился на фоне опухоли, кисты или гематомы, необходимо провести хирургическое вмешательство и удалить новообразование. Это позволит восстановить кровоток и функциональность органа.
При доброкачественном течении патологии удается довольно успешно снижать артериальное давление, устранять болевой синдром в области почек при помощи консервативной терапии. Артериальная гипертензия, в т. ч. реноваскулярная, лечится под строгим контролем специалиста. Только врач может подобрать комплексную терапию, направленную на улучшение состояние пациента.
На раннем этапе развития патологии показано применение следующих групп медикаментов:
- Блокаторы ангиотензиновых рецепторов (снижают риск развития инфаркта и инсульта);
- Ингибиторы АПФ оказывают (цитопротекторный и вазодилатирующий эффект);
- Блокаторы кальциевых каналов (стабилизируют уровень кальция).
Реноваскулярная гипертензия также лечится с помощью диуретиков и препаратов, снижающих артериальное давление. Дозировка медикаментов зависит от тяжести состояния пациента. При длительном применении лекарственных средств необходимо каждые полгода проверять уровень калия в крови. Наиболее выраженный терапевтический эффект оказывает только комплексная терапия в максимальной дозировке препаратов.
Медикаментозное лечение
Что делать, если у пациента диагностирована реноваскулярная гипертензия? Лечение в данном случае комбинированное и включает в себя как прием препаратов, так и хирургическое вмешательство.
Медикаментозная терапия необходима для того, чтобы стабилизировать состояние пациента и подготовить к операции. А еще подобное лечение проводят при наличии у больного противопоказаний к проведению хирургической процедуры.
Для того чтобы снизить артериальное давление и предотвратить развитие осложнений, используется целый комплекс лекарств, включая ингибиторы АПФ (например, «Каптоприл»), блокаторы рецепторов ангиотензина (эффективным считается «Лозартан»), адреноблокаторы («Празозил», «Атенолол»), а также блокаторы кальциевых каналов («Верапамил»).
В схему терапии включают и диуретики, которые помогают справиться с отеками, вывести из организма лишнюю жидкость и, соответственно, снизить давление. Эффективными мочегонными считаются такие препараты, как «Фуросемид» и «Индапамид». Глюкокортикоиды, в частности препараты с преднизолоном, используют для снятия воспалительного процесса, уменьшения проницаемости и чувствительности сосудистых стенок.
Народные методы
Лечение реноваскулярной артериальной гипертензии можно осуществлять и с помощью народных методик. Однако использовать их лучше в комплексе с традиционной медициной. Народные рецепты позволяют нормализовать показатели артериального давления, очистить сосуды от холестериновых бляшек и улучшить кровоток. Хороший результат дает применение шиповника. Растение обладает мощнейшим мочегонным действием. При почечном давлении необходимо заваривать 1 ст. л. плодов стаканом кипятка, настоять на водяной бане 15 минут и принимать как чай дважды в день.
Снизить высокое артериальное давление поможет настой из листьев брусники. Предварительно листья (2 ст. л.) измельчают и заливают 250 мл кипятка. Полученную смесь настаивают на водяной бане не менее получаса, процеживают, остужают и принимают по третьей части стакана 3 раза в день.
В случае если реноваскулярная гипертензия была диагностирована на начальном этапе развития, можно готовить настой из следующих компонентов:
- перечная мята – 2 ст. л.;
- соцветия боярышника – 3 ст. л.;
- листья березы – 3 ст. л.;
- листья почечного чая – 4 ст. л.;
- пустырник – 4 ст. л.
Компоненты лекарственного сбора необходимо тщательно перемешать в отдельной емкости. Каждый день следует готовить свежий отвар из 3 г сбора и 300 мл кипятка. Настаивать отвар нужно в течение часа. После процеживания питье принимают по 100 мл три раза в день.
Огромную пользу для сосудов принесет свекольный сок. Его рекомендуется употреблять ежедневно по 100-120 мл, предварительно добавив мед или разбавив сок чистой водой. Компоненты, содержащиеся в соке, способствует расщеплению холестериновых бляшек и мелких тромбов.
Диагностические мероприятия
Диагностические исследования, направленные на определение стеноза проводятся при дебюте артериальной гипертензии у пациентов до достижения ими 30 летнего возраста (если отсутствуют факторы риска ее развития), гипертонии третьей степени, а также в случаях:
- стойкого ухудшения контролируемой, а также не поддающейся лечению и злокачественной артериальной гипертензии;
- острого снижения функции почек при применении блокаторов ренин-ангиотензин-альдостероновой системы (РААС);
- ничем не обусловленного уменьшения размеров органа или разницы между длиной почек больше 1,5 см.
Систолическое давление при реноваскулярной гипертензии повышается до уровня 110-120 и больше. При этом измерение АД необходимо проводить при нахождении пациента в стоячем и лежачем положении, до и после физических нагрузок.
Далее больного направляют на прохождение лабораторных и инструментальных исследований.
Лабораторные исследования часто позволяют определить наличие гипокалиемии, протеинурии, гематурии, полицитемии, повышение уровня креатинина.
К наиболее распространенным диагностическим методам выявления стеноза артерий почек, относят ультразвуковую допплерографию, магнитно-резонансную ангиографию, почечную сцинтиграфию, экскреторную урографию, внутривенную пиелографию. Исследования проводятся для определения состояния сосудов, выявления атеросклеротического процесса, стеноза, тромбов, оценки качественного характера кровотока, его скорости.
Необходимо проведение дифференциальной диагностики с гипертензиями нейрогенного характера, нейроциркуляторной дистонией, атеросклеротической гипертензией, синдромом Иценко-Кушинга, первичным альдостеронизмом, феохромоцитомой, хроническим пиелонефритом и другими патологиями.
Питание
Людям, у которых диагностирована реноваскулярная гипертензия, диета показана на постоянной основе. Необходимо ограничить потребление сои, соли, жирных и копченых блюд. Пользу для организма принесет морская капуста, овощи, фрукты, белки животного происхождения (яйца, молоко). Рекомендуется ежедневно употреблять жирные сорта рыбы.
Углеводы – основа диетического питания при патологии почек. В обязательном порядке следует подсчитывать количество белка, употребляемого в сутки. В условиях стационарного лечения пациентам назначают диетический стол № 7. При аллергии на яйца их можно заменить молочными продуктами.
Возможные осложнения и последствия
Злокачественная гипертензия, достигнув пика, может спровоцировать такие состояния:
- Инсульт. Наиболее вероятный исход. Причем наблюдается почти у 80% больных со столь тяжелым диагнозом. Характеризуется острой ишемией головного мозга, отмиранием нервных пучков и становлением выраженного неврологического дефекта.
- Слепота. В результате отслойки сетчатки по причине гемофтальма. Справиться с подобной проблемой под силу только путем витрэктомии, которая в России мало где делается.
- Инфаркт. Процесс, подобный инсульту, но локализуется в миокарда. Ведет себе недостаточно специфично, особенно при малых объемах поражения органа. Боль в груди, одышка, аритмия. Вот характерная триада.
- Отказ почек, недостаточность в работе органа. Олуригия, анурия и смерть в результате множественных нарушений и интоксикации.
Часто наблюдается целое сочетание процессов, что сокращает вероятность вживания пациента до минимума. Летальность злокачественной гипертензии определяется числом в 40%, при своевременном лечении этиологического плана удается сбить показатель до 20%.
Методы лечения
Во время терапии акцент делается на главный процесс, а именно нарушение кровотока в одной или обеих почках. Для этого используют хирургический или консервативный метод в зависимости от стадии развития недуга. Если вовремя восстановить кровоснабжение, симптомы гипертонии могут исчезнуть самостоятельно. Народные средства при этом виде гипертонии малоэффективны.
Традиционное
Для устранения проблемы используются препараты разного действия.
Лечение нужно начинать как можно раньше, вовремя начатая терапия дает больше шансов на выздоровление. Реноваскулярная гипертензия лечится с помощью традиционных методов. На первых стадиях используют медикаментозную терапию, она предусматривает применение нескольких препаратов одновременно. Схема определяется индивидуально для каждого пациента. Могут назначаться препараты следующих групп:
- ингибиторы АПФ;
- блокаторы рецепторов;
- диуретические средства;
- бета-блокаторы;
- гипотензивные препараты комплексного действия.
В самых опасных случаях назначается хирургический метод. Когда консервативная терапия не дает положительных результатов и состояние ухудшается, возникает необходимость инструментального расширения сосудов. Современный и самый эффективный метод — ангиопластика. Она проводится с помощью специального катетера, который вводится в сосуд и постепенно расширяет стенки. Если почка гипертрофировалась в полном объеме и не способна выполнять свои функции, орган удаляют полностью.
Народные средства
Мелиссу можно использовать уже на этапе выздоровления.
Нетрадиционная медицина при гипертонии на фоне почечных нарушений неэффективна. Поэтому для лечения первоначального заболевания ее не используют. Некоторые целебные травы способны создать успокоительный эффект, поэтому их применяют на заключающем этапе лечения. Такие свойства имеют мелисса, зверобой, боярышник, валериана. Но принимать их можно только по разрешению врача.
Диета как компонент лечения
В ходе консервативного лечения большое внимание уделяется процессам метаболизма. Главным моментом терапии является диета
Необходимо подобрать питание, которое максимально снимет нагрузку с почек и восстановит нормальный липидный обмен. Запретным продуктом является поваренная соль, ее исключают из меню. А также в группу вредных продуктов входят жирные и копченые блюда и соя. Рацион должен быть наполнен углеводами. Рекомендуется употреблять рыбу, яйца, молоко, морскую капусту, а также овощи и фрукты. Необходимо полностью отказаться от алкоголя и никотина, они негативно влияют на работу сердечно-сосудистой системы и организма в целом.
Симптомы недуга
Проявлением патологии может быть общее недомогание у человека.
Реноваскулярная гипертония демонстрирует одновременно общую симптоматику сердечно-сосудистой патологии и некоторые проявления в работе почек. Главный клинический признак — стабильно повышенное диастолические давление, при этом систолическое остается в норме. Кроме этих, наблюдаются и другие симптомы болезни, характерны для гипертонии:
- затылочные головные боли;
- отдышка;
- чувство сдавливания в груди;
- приступы тошноты с возможной рвотой;
- развитие проблем со зрением;
- сильное недомогание.
Симптоматика может отличаться в зависимости от локализации главного заболевания и характера. Доброкачественные формы развиваются медленно и поддаются консервативному лечению. Значительную опасность представляют злокачественные образования, они встречаются у каждого третьего пациента. Больше вероятности развития такого процесса при двустороннем поражении. В случае опухоли признаки в области почек проявляются интенсивно и с нарастающей силой.
Оценка гемодинамической значимости стеноза почечной артерии
Наличие стеноза еще не означает, что он является причиной АГ. Для оценки его физиологической значимости используют несколько методов: радиоизотопное сканирование с каптоприлом, определение АРП в крови из почечных вен и градиента давления в почечной артерии до и после стенозированного участка.
Отношение АРП на пораженной стороне к его активности на противоположной стороне при реноваскулярной гипертензии составляет 1,5 или более, так как секреция ренина ишемизированной почкой увеличивается, а здоровой – компенсаторно уменьшается, то есть происходит латерализация секреции ренина.
Тест с определением АРП в оттекающей от почек крови требует катетеризации почечных вен, что является технически сложной процедурой, а также введения контрастного вещества и прекращения приема медикаментов, влияющих на активность ренина. Все это ограничивает использование теста.
Определение градиента давления в почечной артерии до и после стенозированного участка – процедура, не требующая специального вмешательства, она выполняется во время ангиографии и имеет более высокую предсказательную ценность относительно исходов операции, чем проба с определением АРП. Диагностически значимым считают градиент, составляющий 10-15 мм рт. ст. и более.
Патогенез болезни
Реноваскулярная гипертензия имеет определенный патогенез, который заключается в последовательном появлении патологических процессов. Из-за уменьшения просвета в сосудах одного или сразу двух выделительных органов происходит снижение интенсивности кровотока. На этом фоне увеличивается выработка ренина и ангиотензина-II. Эти активные вещества появляются в процессе работы специальных клеток, которые заложены в паренхиме почек. Данный процесс является прямой реакцией на замедление кровотока. Также влияние на его формирование оказывает повышение системного артериального давления.
Обычно сужение сосудов почек имеет морфологическую составляющую. Блок является механическим процессом. Это значит, что его невозможно устранить путем активизации физиологических реакций организма. В такой ситуации высокое давление не воздействует на почечный кровоток. Несмотря ни на какие действия, синтез ангиотензина-II и ренина будет и дальше поддерживаться в большом количестве, тем самым влияя на еще большее увеличение АД.
Почему развивается реноваскулярная гипертензия?
Возможные осложнения без лечения
Длительное повышение артериального давления приводит к нарушению кровоснабжения внутренних органов из-за изменений в стенках артерий. К наиболее опасным состояниям относятся:
- инфаркт или нестабильная стенокардия;
- острое нарушение мозгового кровообращения на фоне ишемии или кровоизлияния в мозг;
- аневризма аорты с расслоением стенок;
- отслоение сетчатой оболочки глаз;
- недостаточность функционирования почек;
- острая левожелудочковая недостаточность при гипертоническом кризе.
Эти осложнения требуют немедленной госпитализации и снижения давления в первые минуты после повышения, так как при них есть риск летального исхода или необратимой утраты жизненно-важных функций.
Эссенциальной гипертензией, или собственно гипертонической болезнью, считается устойчивое повышение давления свыше 140/90 мм рт. ст., а заболевания, которые могут привести к гипертонии, не выявлены. Развитие патологии связано с наследственностью, нарушением нервной и гормональной регуляции тонуса сосудов.
При отсутствии лечения ГБ приводит к тяжелым осложнениям, связанным с поражением почек, сердца и головного мозга, зрения. Для терапии используют гипотензивные препараты различных групп.
Способы распознания заболевания
Симптомы как визуальный способ
Патология проявляется интенсивной поясничной болью.
Реновасулярная гипертензия проявляется в любом возрасте. У молодых пациентов патологический процесс чаще связан с фиброзно-мышечной дисплазией артерий. У пациентов зрелого и старческого возраста провоцируется атеросклеротическими изменениями сосудов. Симптомы:
- стойкое повышение АД, не купируемое гипотензивными препаратами;
- повышение диастолического давления при нормальном систолическом;
- разлитые интенсивные боли в пояснице;
- патологические шумы при аускультации ренальных артерий.
Диагностические процедуры как подтверждение
После осмотра пациента и подробного сбора анамнеза, врач, подозревая наличие вазоренальной гипертензии, назначает дополнительные обследования, указанные в таблице:
| Исследования | Методы |
| Инструментальные | Рентгенография |
| УЗИ | |
| Ангиография | |
| Радиоизотопный анализ | |
| Лабораторные | Клинический анализ крови |
| Биохимия крови | |
| Общий анализ мочи | |
| Проба Реберга-Тареева | |
| Оценка содержания ренина в плазме крови |
Диагностика и лечение
Почечные артериальные гипертензии могут иметь разные причины развития. Поэтому, чтобы назначить правильное лечение, необходимо пройти ряд диагностических обследований для выявления причины возникших нарушений. Специалисты проверяют состояние всех органов и следят за показателями АД. Если на протяжении двух либо трех недель оно постоянно повышенное, у больного диагностируется гипертоническая болезнь. При наличии патологий почек ставится диагноз «почечная гипертония».
Лечение почечной гипертонии заключается в комплексе мероприятий, которые должны нормализовать функции почек, восстановить кровообращение и снизить давление. Лечить болезнь могут с помощью разных методик, направленных на устранение проблемы. Могут применять один метод или сразу несколько.
Некоторые предпочитают использовать также и лекарственные растения, имеющие мочегонные свойства.
Неправильно подобранная терапия может привести к развитию серьезных осложнений и усугубить течение болезни.
В зависимости от того, какие имеет почечная же гипертония симптомы, лечение может быть разным:
- Терапия медикаментами. Для устранения заболевания назначают препараты, которые должны избавить от основной причины повышения давления. Для этого используют лекарственные средства, снижающие выработку ренина и приостанавливающие развитие патологии почек. Специалист должен подобрать лекарства, которые будут комплексно воздействовать на организм, но не вызывать никаких побочных эффектов.
- Аппаратная методика. Это сравнительно новый метод, применяемый при заболеваниях почек. Он называется фонированием и заключается в воздействии на организм виброакустического аппарата. Вибрации, которые он вызывает, восстанавливают работу почек, растворяют атеросклеротические отложения, стабилизируют АД.
- Оперативное вмешательство. Это лечение используют при наличии угрозы для жизни. Это может быть удваивание почек или появление кист на органе. Могут назначить баллонную ангиопластику. При этом в сосуд вводят баллон, который его раздувает и улучшает кровообращение. Это приводит к снижению АД. В тяжелых случаях могут удалить почку.
Во время лечения необходимо также соблюдать специальную диету, отказаться от алкогольных напитков, соленой пищи и вести здоровый образ жизни. Это значительно ускорит процесс выздоровления.
О реноваскулярной гипертензии что это такое, может сообщить специалист. При наличии первых симптомов необходимо обратиться к врачу. Патология может вызвать почечную и сердечную недостаточность, привести к потере зрения, разрушению артерий.
Почки и гипертония связаны. При наличии проблем с почками может возникнуть гипертония и наоборот. Поэтому необходимо следить за своим давлением, употреблять меньше продуктов, ухудшающих состояние почек, избегать спиртных напитков.
Как проводится диагностика
Чтобы выявить почечную патологию, нужно сдать общий анализ мочи.
Реноваскулярная артериальная гипертензия диагностируется с помощью лабораторных и инструментальных методов. Акцент делается на возраст пациента и наличие у него хронических процессов или врожденных патологий. Определить диагноз только на основании собранного анамнеза достаточно сложно, специалист проводит ряд процедур для определения характера гипертонии и ее причины. Если подозрения падают на почки как главный источник заболевания, назначают комплекс диагностических процедур. В их число входят:
- общие анализы мочи и почек;
- проба на гормональный показатель;
- УЗИ почек;
- флюорография;
- ангиография селективной формы.
Стратегия и тактика лечебного процесса
Лечение РВГ может иметь как консервативный, так и оперативный характер.
Самостоятельная консервативная терапия показана лишь в начальной стадии заболевания, в дальнейшем она используется при подготовке к оперативному вмешательству и включает применение:
- ингибиторов АПФ – Лозартана, Ирбесартана;
- мочегонных средств – Фуросемида, Гипотиазида;
- блокаторов кальциевых каналов – Амлодипина, Дилтиазема;
- кроворазжижающих препаратов – Аспирина, Кардиомагнила, Пентоксифиллина, Дипиридамола.
Хирургические методики предполагают использование:
- баллонной ангиопластики, когда в сосуд под рентгеноконтролем вводится специальный катетер, в котором находится баллон и микропротез. Дойдя до стенозного участка, баллон расширяется, увеличивая тем самым сосудистый просвет, затем в это место устанавливается микропротез, препятствующий сужению сосуда, после чего катетер с баллоном извлекается;
- открытой операции, при которой поврежденная часть сосуда удаляется и заменяется искусственным протезом либо взятым у самого пациента из другой части тела участком вены;
- нефрэктомии – операции по удалению всей почки или ее части. Применяется в редких случаях, когда диагностируется полная отсутствие функциональности органа, подлежащего удалению.
Избежать подобной крайности поможет своевременное обращение за медицинской помощью, ранняя диагностика и тщательное соблюдение рекомендаций лечащего врача.