Повышение давления в сосудах легких или легочная гипертензия диагностируется у людей разных возрастных категорий. Едва родившийся младенец в силу разных причин также может быть подвержен данной патологии.
В таком случае речь идет о легочной гипертензии у новорожденных, известной ещё как персистирующее или стойкое фетальное кровообращение у новорожденного (код по МКБ-10 Р29.3).
Описание и статистические данные
Стойкое фетальное кровообращение у новорожденного – это своеобразный сигнал организма малыша о невозможности полной адаптации кровообращения в легких к жизни вне утробы матери.
В пренатальном периоде развития легкие претерпевают ряд изменений, которые готовят их к функционированию в воздушной среде, но в это время за них «дышит» плацента. После рождения ребенка должен произойти запуск «настоящего» дыхания, но иногда по ряду причин он происходит с патологией.
При легочной гипертензии имеет место резкий скачок давления внутри сосудистого русла легких, вследствие чего сердце ребенка начинает испытывать огромную нагрузку.
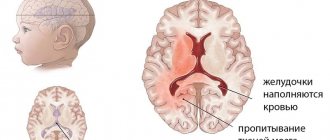
Организм новорожденного, стараясь избежать грозящей сердечной недостаточности, производит экстренное снижение давления в легких путем уменьшения объема циркулирующей в них крови – кровь «сбрасывается» через имеющиеся у младенцев открытое овальное окно в сердце или открытый артериальный проток.
Это в свою очередь приводит к увеличению количества венозной крови в общем кровотоке, пониженному содержанию кислорода в крови и цианозу у ребенка.
По данным статистики патология встречается у 1-2 младенцев из 1000. Примерно 10% новорожденных, нуждающихся в интенсивной терапии, страдают этим заболеванием. При этом большинство из них – доношенные или переношенные дети.
Значительно чаще синдром фетального кровообращения встречается у детей, рожденных с помощью кесарева сечения – примерно в 80-85% случаев.
Подавляющее количество соответствующих диагнозов (97%) было поставлено в первые трое суток жизни маленьких пациентов – такая ранняя диагностика позволяет в разы снизить количество летальных исходов, поскольку без своевременной медицинской помощи 80% больных деток могут погибнуть.
Артериальная гипертензия сердца у новорожденных
Одно из заболеваний сосудистого русла и сердца у новорожденных – гипертензия, носящая название артериальной. В медицинской практике почти все случаи ее возникновения относятся докторами к вторичным. Говоря другими словами, данная патология практически всегда развивается на фоне какого-либо другого заболевания.
У родившегося в срок малыша указанный диагноз ставят в том случае, когда уровень систолического давления объективно выше 90, а диастолическое превышает уровень 60 мм рт. ст. Для детишек, родившихся в состоянии недоношенности, указанные границы немного сдвигаются и становятся равными соответственно 80 и 50 мм рт. ст.
Ориентируясь на данные научных исследований можно сказать, что в преобладающем большинстве (а именно в 70% и даже более) случаев появление такого недуга как артериальная гипертензия у новорожденного находится в зависимости той или иной патологии почек. Главным образом это тромбоз почечной артерии, с чуть меньшей вероятностью врожденный стеноз последней. Тромбообразующими факторами могут выступать нарушения свертываемости крови, септицемия и аритмии.
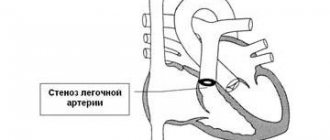
Причиной увеличения давления на правой верхней конечности может стать коарктация аорты, в т.ч. сопровождающаяся гипоплазией аортальной дуги.
Из паренхиматозной почечной патологии, способной вызывать повышение давления следует назвать пиелонефрит, опухоли, гипоплазию почки, а также почечную недостаточность.
Гипертензия в артериальном русле может появиться и как результат гемотрансфузии избыточного объема.
При таком патологическом состоянии как артериальная гипертензия у новорожденных признаки заболевания могут совсем отсутствовать, что происходит приблизительно у трети грудных младенцев, страдающих данным недугом. Однако в большинстве своем проявления все же дают о себе знать.
Клиническая картина, как правило, включает в себя признаки расстройства функции основных систем организма. Прежде всего, это касается сердца: изменяется пульс, отмечается вазомоторная нестабильность, развивается кардиомегалия и сократительная сердечная недостаточность. Изменения со стороны системы дыхания сводятся к появлению цианоза и одышки. Тремор, асимметрия рефлексов и возникновение судорог говорят о дисфункции центральной нервной системы.
При установленном диагнозе артериальная гипертензия у новорожденных лечение должно быть нацелено не только на приведение давления к должному уровню, но и на устранение причины его подъема.
Если имеет место невысокая гипертензия, то целесообразно применение диуретиков (например, Гидрохлортиазид) или же ингибиторов АПФ (таких, как Каптоприл).
Изредка может потребоваться оперативное вмешательство. Таким путем борются с коарктацией аорты или убирают тромбы.
За малышами, страдающими от данного заболевания необходимо организовать тщательное наблюдение. Цель последнего состоит в своевременной терапии рецидивов, а также в контроле функционального состояния почек.
Причины и факторы риска
В редких случаях причины легочной гипертензии не могут быть установлены – тогда патологию именуют первичной или идиопатической. Но чаще всего причиной неадекватного повышения давления в легочных сосудах становится:
- Пренатальный стресс в виде гипоксии, гипокликемии, гипокальциемии, аспирации меконием или околоплодными водами. В результате этого после рождения может произойти спазм артериол легких с последующими склеротическими изменениями в их стенках.
- Задержка внутриутробного созревания стенок сосудов с частичным сохранением их эмбрионального строения и после рождения. Такие сосуды подвержены спазмированию в гораздо большей степени.
- Врожденная диафрагмальная грыжа, при которой легкие в целом и их сосуды в частности оказываются недоразвитыми и не могут нормально функционировать.
- Увеличение легочного кровотока у плода в связи с преждевременным закрытием эмбрионального артериального протока и овального отверстия.
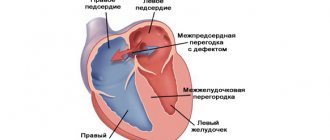
- Врожденные пороки сердца и легких у ребенка: гипоплазия легкого, дефекты межжелудочковой перегородки, транспозиция магистральных сосудов и др. В другой статье описана подробная классификация врожденных пороков сердца.
Факторами риска по данной патологии являются:
- внутриутробная гипоксия;
- внутриутробные инфекции или сепсис;
- несанкционированный врачом прием беременной женщиной некоторых лекарств (нестероидные противовоспалительные, антибиотики, аспирин;
- полицитемия у новорожденного – онкологическое заболевание, при котором в крови значительно возрастает количество эритроцитов;
- врожденные пороки сердца и легких у ребенка.
Что такое легочная гипертензия
Такая патология – синдром ряда заболеваний, объединенных общий признаком. При легочной гипертензии (ЛГ) наблюдается сужение просвета артерий, спровоцированное разрастанием эндотелия – клеток, выстилающих их внутреннюю поверхность. Это вызывает блокировку капилляров и артериол легких. Патологию может спровоцировать и увеличение объема кровотока. Такая ситуация приводит к:
- декомпенсации кровообращения;
- повышению систолического давления в артерии дыхательного органа;
- увеличению нагрузки на сердце;
- нарушению кровотока, газообмена.
При развитии недуга возникает относительная недостаточность клапана легочной артерии, ослабляется работа главной сердечной мышцы, происходит правожелудочковая перегрузка. Медики, в зависимости от прогрессирования, выделяют четыре степени патологии. Согласно МКБ-10 (Международной классификаций болезней) код присвоен только первичной форме – 127.0. Показателем наличия патологии становится параметр среднее СДЛА (специфического давления в органе), замеряемого в миллиметрах ртутного столба (мм рт. ст.), которое составляет:
- в покое – 25;
- при нагрузке – 35.
Первичная
Эта форма заболевания встречается редко и точный механизм ее развития неизвестен. Первичная легочная или идиопатическая патология характеризуется устойчивым сосудистым сопротивлением. При исследовании способом эхокардиографии значение СДЛА в покое превышает 25 мм рт. ст. Диагностируют заболевание методом исключения:
- патологий органов дыхания, сердца;
- опухолей;
- хронической тромбоэмболии артерии органа;
- особенностей строения организма.
Специалисты считают, что провоцировать идиопатическую гипертензию дыхательных могут факторы:
- аутоиммунные состояния;
- врожденные патологии легочных капилляров у плода;
- наследственные причины;
- прием противозачаточных таблеток;
- развитие атеросклеротического процесса в ветвях артерии;
- повышенный тонус симпатического нерва;
- васкулиты сосудов органа;
- вирус герпеса восьмого типа.
Вторичная
Болезнь считается вторичной, если развивается как результат хронических заболеваний сердца, печени и т.д. Под их воздействием происходит утолщение стенок сосудов, наблюдается сужение просвета мелких артерий, возникают спазмы артериол, что вызывает опасную патологию. Вторичную гипертензию этого органа разной степени тяжести провоцируют:
- врожденный порок сердца;
- возникновение тромбов;
- дефекты строения грудной клетки, позвоночника;
- новообразования сердца, дыхательных органов;
- хронические воспаления – цирроз печени, пневмосклероз, туберкулез.
Виды и стадии заболевания
Разные авторы классифицируют эту патологию по разным основаниям:
| Основание для классификации | Виды легочной гипертензии |
| Этиология |
|
| Механизм возникновения |
|
| Характер и длительность течения |
|
| Морфологический тип |
|
Как и в случае легочной гипертензии у взрослых, стойкое фетальное кровообращение у детей имеет 4 степени тяжести. В большинстве случаев заболевание диагностируется на первой, обратимой стадии – тогда же оно и компенсируется с помощью лечения.
Если медицинское вмешательство оказалось неэффективным, то уже через год у ребенка может быть зафиксирована 2 стадия заболевания, а к 3 годам – произойдут необратимые деструктивные изменения в строении легких и сердца, характерные для 3 и 4 степени недуга.
Прогноз для больных
Появление легочной гипертензии в первичной или вторичной форме рассматривается как один из крайне неблагоприятных признаков. Она существенно утяжеляет состояние детей при врожденных патологиях развития, при быстром прогрессировании снижает шансы на успешное хирургическое лечение порока сердца.
Без операции у таких больных довольно низкие шансы на сохранение здоровья и жизни. У детей, которые смогли выжить, наблюдаются отклонения физического и умственного развития, они подвержены хроническим заболеваниям легочной системы, ЛОР-органов, сердца.
Легочная гипертензия у детей встречается при пороках развития или внутриутробных инфекциях, гипоксии. Первичная форма имеет неизвестное происхождение и быстро прогрессирующее течение. При вторичной ЛГ на фоне болезней сердца и органов дыхания начальные стадии бессимптомные, а проявления бывают при необратимых изменениях.
Для лечения применяется медикаментозная терапия и оперативная коррекция, пересадка легких. Патология характеризуется неблагоприятным прогнозом.
Симптомы
Новорожденный с легочной гипертензией сразу после родов или спустя несколько часов:
- дышит тяжело, с одышкой;
- при вдохе грудная клетка втягивается вовнутрь;
- имеет выраженный цианоз (посинение) кожи и слизистых;
- реагирует на кислородотерапию плохо: состояние не улучшается должным образом.
О других симптомах этого заболевания (не только у малышей) и его лечении читайте тут.
Диагностика
Диагноз ребенку ставится на основании:
- Анамнестических данных – истории беременности и родов.
- Данных осмотра и аускультации сердца.
- Результатов лабораторных исследований. Диагностическое значение имеют показатели оксигенации крови (насыщенности кислородом), которые при данном заболевании всегда крайне низкие.
- Результатов инструментальных исследований. Электрокардиограмма в данном случае малоинформативна. Большей диагностической ценностью обладает рентгенография и УЗИ с допплером.
- Реакции организма ребенка на подачу кислорода – при легочной гипертензии показатели оксигенации после дотации кислорода остаются практически неизменными.
В результате проведенных диагностических мероприятий опытный врач сможет поставить верный диагноз и провести дифференциальную диагностику легочной гипертензии у детей и других похожих по своим клиническим проявлениям заболеваний — врожденный порок сердца, тромбоэмболия легочной артерии (о ее симптомах и лечении — тут), миокардит, заболевания органов дыхания.
А вы знаете, как проявляется варикоцеле у подростков и детей? Выясните, как диагностировать болезнь дома и чем ее реально вылечить. Что такое болезнь Кавасаки и по каким причинам она развивается у детей? Все об ее опасности и мерах предосторожности — здесь.
Клиническая картина
При формировании гипертензии легочной главная роль принадлежит чрезмерно активному разрастанию внутреннего слоя стенок капилляров. Наряду с этим наблюдается дисфункция сосудистой структуры. Именно на уровне последней и возникает воспалительный процесс. В русле капилляров постепенно образуются многочисленные тромбы, а сосудосуживающие вещества организм начинает продуцировать в избыточных объемах.
В результате формируется стойкое кислородное голодание. В качестве ответной реакции на происходящие процессы мелки сосуды подвергаются спазмированию. Сопротивление русла сосудов резко возрастает, поэтому нарастает давление и в легочной артерии. На фоне перечисленных нарушений увеличивается нагрузка на главную мышцу организма, что неминуемо ведет к сердечной недостаточности.
Легочная гипертензия у детей характеризуется определенной клинической картиной. Сначала количество дыхательных сокращений резко возрастает. Кожные покровы приобретают характерный синюшный оттенок. Его интенсивность может варьироваться на различных частях тела.
АД при легочной гипертензии обычно понижено. При прослушивании сердца выявляется систолический шум. Врачи объясняют его появление недостаточностью так называемого трехстворчатого клапана. Гипоксемия при этом недуге может достаточно стремительно прогрессировать. Некоторые пациенты, подключенные к аппарату ИВЛ, все равно умирают. У сумевших справиться с первыми симптомами недуга детей состояние обычно улучшается через неделю после подтверждения легочной гипертензии.
Методы диагностики
При обнаружении признаков гипертензии у ребенка нужно незамедлительно обратиться к доктору. В условиях роддома это может быть педиатр или обычный неонатолог. Каждая минута раздумий при таком диагнозе может оказаться роковой.
Для подтверждения легочной гипертензии врачу крайне важно изучить анамнез ребенка и его матери. С этой целью он может задать ряд уточняющих вопросов касательно течения беременности и первых дней младенца
После этого специалист приступает к осмотру маленького пациента.
Дополнительно могут потребоваться некоторые лабораторные исследования. Наибольшей информативностью среди них отличается обычный анализ крови. По показателям оксигенации крови следует судить о правильности предварительного диагноза. При легочной гипертензии этот параметр практически всегда находится за пределами нижней границы.
Также маленькому пациенту в обязательном порядке назначается УЗИ с допплером и рентгенограмма. Электрокардиограмма в таком случае характеризуется малой информативностью.
Отдельно необходимо упомянуть о дифференциальной диагностике. Поскольку легочная гипертензия сопровождается схожей с другими недугами клинической картиной, логично дифференциировать ее с иными патологиями. К их числу необходимо отнести врожденные пороки, миокардит, тромбоэмболию и пр.
Методы лечения
Лечение новорожденных с данной патологией проводится в отделении интенсивной терапии и предполагает ряд мероприятий для снижения давления в сосудах легких, снятия их спазма и предотвращения осложнений:
- Проведение искусственной гипервентиляции легких кислородом. В последнее время практикуется добавление в дыхательную смесь оксида азота, что повышает эффективность лечения.
- Введение препаратов, которые расслабляют стенки сосудов и устраняют их спазм (простогландины, Толазолин, Нитропруссид натрия и другие). При этом необходим постоянный контроль артериального давления.
- В тяжелых случаях с высоким риском летального исхода используется метод экстракорпоральной мембранной оксигенации. Это инвазивная методика насыщения крови ребенка кислородом с помощью специального аппарата – мембранного оксигенатора.
Данный агрегат подключается к малышу с помощью подключичных катетеров, очищает и насыщает кислородом кровь ребенка. Иногда с целью восполнения объема циркулирующей крови у новорожденного используется донорская кровь. - Введение препаратов для предупреждения развития сердечной недостаточности (Допамин, Добутамин, Адреналин) и гипоксии (Эуфиллин).
- Введение сурфактанта для полноценного раскрытия легких.
- Антибиотикотерапия в случае предполагаемой инфекционной причины заболевания.
- Мочегонные средства и антикоагулянты в педиатрической практике используются редко и только по строгим показаниям в отличие от лечения взрослых с легочной гипертензией.
Прогнозы и меры профилактики
При оперативной диагностике и начале лечения прогноз для жизни у детей с легочной гипертензией в целом благоприятный: 9 из 10 малышей выживают. Как правило, состояние ребенка стабилизируется к 1 году.
Но 30% детей в дальнейшем могут страдать от последствий перенесенной ими дыхательной недостаточности и гипоксии в виде задержки психофизического развития, нарушений зрения или слуха.
Профилактику легочной гипертензии новорожденного должна проводить его мама ещё на этапе беременности. Для этого она должна исключить все возможные факторы риска из своей жизни:
- не курить;
- минимизировать вероятность внутриутробного инфицирования плода;
- не принимать лекарственные препараты самовольно, без назначения врача;
- строго выполнять все рекомендации врача-гинеколога.
Данные рекомендации позволят избежать многих проблем и осложнений здоровья ребенка, позаботиться о будущем малыша ещё до его рождения. Если же избежать легочной гипертензии у ребенка не удалось – отчаиваться не надо. Необходимо как можно скорее обратиться к профессиональному врачу, который сможет оказать помощь ребенку и компенсировать его состояние здоровья.