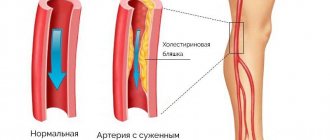
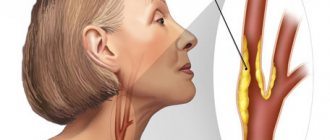
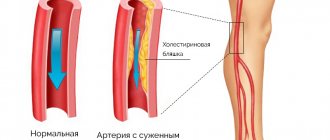
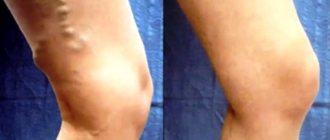
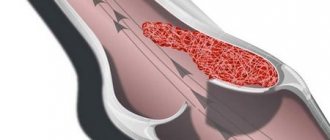
Сужение сосудов нижних конечностей, лечение которого осуществляется хирургическими и консервативными методами, возникает под влиянием множества факторов. Патологическое состояние способствует нарушению кровотока, становясь причиной ишемии тканей. Заболевание сопровождается болевыми ощущениями и изменением цвета кожных покровов ног.
Диагностика стеноза сосудов нижних конечностей за границей
В целях предупреждения стеноза кровеносных сосудов ног врачи рекомендуют людям старше 45 лет ежегодно обследоваться в медицинских учреждениях. Диагностические мероприятия включают сдачу анализов крови на холестерин, свертываемость, глюкозу, сбор анамнеза, внешний осмотр пациента. Но для установки точного диагноза необходимо провести следующие процедуры:
- Доплеровское исследование — помогает измерить уровень артериального давления в верхних и нижних конечностях для сравнения оттока крови по ним. Данный диагностический метод эффективно выявляет нарушение кровообращения, если оно присутствует.
- Дуплексное сканирование — исследование с помощью ультразвукового оборудования, которое позволяет судить о стенозе или полном перекрытии (окклюзии) просветов кровеносных сосудов. Метод применяют перед оперативным вмешательством.
- Ангиография — диагностический способ, позволяющий точно определить место сужения артерий на ноге. Проводится путем введения рентгеноконтрастного вещества в кровеносные сосуды нижних конечностей.
- Коагулограмма — комплексное лабораторное исследование крови пациента, делается для оценки работы свертывающей системы крови.
- Иммунограмма — необходима для того, чтобы проверить состояние иммунной системы больного. Ослабление защитных сил организма приводит к нарушению кровотока и впоследствии становится причиной возникновения стенозирующего атеросклероза нижних конечностей.
- Реовазография — проводится с целью изучения состояния вен и артерий нижних конечностей. Метод позволяет судить об имеющихся изменениях на стеках кровеносных сосудов.
После изучения результатов диагностики врач назначит правильный курс лечения, если диагноз «стеноз кровеносных сосудов ног» подтвердится.
Стоит отметить, что уникального способа обследования не существует, все диагностические процедуры обладают своими недостатками и достоинствами.
Указать, какие виды медицинского обследования необходимы конкретному пациенту, может только опытный невропатолог, терапевт или кардиолог.
Проведение диагностики этого заболевания – задача комплексная. Она включает в себя:
- сбор жалоб и изучение истории заболевания;
- объективный осмотр по системам. Врач оценит, как работают сердце, органы дыхания и почки;
- консультации узких специалистов: невролога, окулиста, сосудистого хирурга, эндокринолога. Для каждого пациента этот список будет индивидуален;
- лабораторные тесты: анализ крови общий и биохимический, гормональная панель, тесты на аутоиммунные заболевания, исследование мочи;
- инструментальные методы: ультразвуковое исследование сосудов с допплерографией, УЗИ сердца, ангиография, компьютерная и магниторезонансная томографии с контрастированием и без него, электрокардиография.
Чтобы выявить стеноз сосудов нижних конечностей врач проводит:
опрос пациента и составление анамнеза заболевания;
осмотр больного для определения объективных симптомов;
состояние кожи, вен на ногах, проверяет сухожильные и нервные рефлексы,
Назначает обследования для определения степени сужения сосудов:
- анализ мочи и крови;
- коагулограмму;
- липидограмму;
- иммунограмму;
- определение D-димера;
- газовый и кислотный состав крови ;
Универсального метода диагностики нет. Каждый метод имеет преимущества и недостатки, а также противопоказания. Необходимый вид обследований и их объем подбирает лечащий врач совместно с невропатологом и кардиологом из приведенного списка.
- тонометрия;
- дуплексное (триплексное) сканирование;
- допплеровское УЗИ;
- контрастная ангиография;
- офтальмоскопия;
- КТ (компьютерная томография);
- МСКТ (мультиспиральная КТ);
- МРТ (магнитно-резонансная томография);
- инфракрасная термография;
- ЭКГ (электрокардиография);
- ЭКГ с определенной физической нагрузкой;
- ЭхоКГ (эхокардиография);
- велоэргометрия, спироэргометрия;
- РЭГ (реоэнцефалография);
- радионуклидная сцинтиграфия
- ЭЭГ (электроэнцефалография).
Процент сужения сосудов хорошо определяется с помощью ультразвуковой допплерографии. При обследовании можно провести специальный лекарственный тест, чтобы определить функциональный резерв сосуда. Вводят нитроглицерин дающий спазм сосуда.
Томография с контрастированием для установления лодыжечно-плечевого индекса помогает определить степень поражения сосудов.
Причины появления
Атеросклероз со стенозированием артерий нижних конечностей возникает из-за дисбаланса жирового (липидного) обмена в организме.
В число факторов, вызывающих появление и разрастание атеросклеротических бляшек внутри сосудистых стенок, входят:
- Пристрастие к употреблению табака и алкоголя. Выкуривание каждой сигареты вызывает спастическое сужение сосудов, а алкогольная продукция способствует повышению вязкости крови и отложению холестерина. Если пациент страдает обеими пагубными привычками, атеросклероз и стеноз сосудов могут развиться в довольно раннем возрасте.
- Болезни сердца и сосудов, повышенное АД. Эти заболевания ведут к нарушению кровотока и ухудшению структуры артериальных стенок, что, в свою очередь, способствует развитию атеросклеротического стеноза.
- Малая подвижность повседневного образа жизни. При гиподинамии замедляется кровообращение во всем организме, особенно страдают нижние конечности. Кровоснабжение икроножной области носит все более ограниченный характер, структура сосудов и активность кровотока постепенно ухудшаются.
- Ожирение и излишний вес. Эти факторы ведут к нарушению всех обменных процессов организма, в особенности липидного обмена.
- Пищевые погрешности. Если отдавать предпочтение продуктам, вызывающим выброс «вредного» холестерина: жареным мясным блюдам, животным жирам и яйцам, сладостям и крахмалистым продуктам, в зрелом возрасте придется заниматься лечением стенозирующего атеросклероза.
- Длительный стрессовый период. В это время сосудистая система работает в усиленном режиме, а если нервное напряжение приобрело постоянный характер, могут возникнуть заболевания сосудов.
- Солидный возраст – от 50 лет и старше.
- Половая принадлежность – по медицинским данным, большинство обратившихся с симптомами стенозирующего атеросклероза сосудов – мужчины старшего или пожилого возраста.
Симптомы ОАСНК
Уменьшение венозного просвета ведет к нарушению циркуляции крови. Это становится следствием многих патологических состояний, прекращается питание тканей, органов, ухудшается общее самочувствие больного.
Конечности
- Боли в ноге в состоянии покоя, лишающие пациента сна;
- Боли или чувство усталости в мышцах ног при ходьбе (как правило, в икроножных мышцах) — этот симптом является одним из ранних признаков атеросклероза сосудов ног;
- Непривычное чувство зябкости и онемения в стопе, усиливающиеся при физической нагрузке (ходьба, подъем по лестнице;
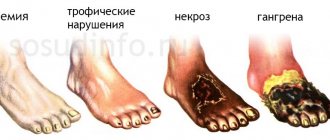
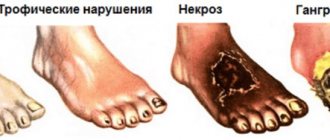
- Наличие незаживающей ранки или трофической язвы, обычно распологающейся в области стопы или нижней трети голени;
- Потемнение кожи, часто в виде темно-бурого или черного некроза пальцев стопы (гангрена);
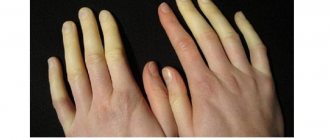
- Разница в температуре кожи между конечностями (страдающая нога прохладнее, чем здоровая).
Болевые и прочие ощущения
Типичная локализация боли при нарушениях кровообращения в нижних конечностях, обусловленных атеросклерозом – икроножные мышцы голеней. Это связано с тем, что на них приходится самая большая нагрузка, а количество артерий минимально.
Поэтому закупорка любого сосуда вызывает боль в голенях. На ранних стадиях она появляется только при сильных нагрузках (беге, длительной ходьбе), сопровождается чувством зябкости, похолодания стоп.
Когда атеросклероз достигает критического распространения, болеть начинают не только голени, но и стопы. Такие боли постоянные, носят настолько сильный характер, что даже не снимаются обезболивающими препаратами. Характерно их наличие не только при нагрузках, но и в покое.
Перемежающая хромота
” alt=””>
Пройдя определенную дистанцию человек вынужден остановиться и постоять несколько минут, пока мышцы отдохнут. После этого он дальше продолжает ходьбу до следующего приступа слабости ног.
Это явление называют перемежающей хромотой.
Степень атеросклероза
| Степень | Боль и слабость ног при ходьбе | Трофические расстройства |
| Первая | Только при сильных нагрузках, ходьбе более 1 км | Внешне голени и стопы н изменяются |
| Вторая | От 200–300 м до 1 км | Бледная кожа, нарушен рост волос |
| Третья | От 50 до 200–300 м | Гипотрофия, трофические язвы |
| Четвертая | Менее 50 м и в покое | Гангрена пальца или стопы |
Обратите внимание на следующие симптомы у себя или у своих близких:
- усталость в икроножных мышцах или мышцах бедер при прохождении 500 или менее метров,
- ощущение свинцовой тяжести в ногах или боли в мышцах, которая заставляет остановиться при ходьбе,
- изменения кожи на голенях в виде шелушения, истончения, выпадения волос.
Это признаки атеросклеротического поражения артерий нижних конечностей. Требуется осмотр сосудистого хирурга в ближайшее время. Не удивляйтесь, если при диагностике поражений артерий нижних конечностей у Вас проверят сонные артерии и назначат кардиологическое обследование. Атеросклероз – системное заболевание, и, как правило, страдают различные группы сосудов.
- Симпатэктомия (пересечение нервных сплетений, отвечающих за спазм (сужение) артерий) выполняется при повторяющихся закупорках артерий и в дополнение к реконструктивным операциям. Данная операция позволяет улучшить кровообращение в конечностях за счет расширения мелких артерий.
- Реваскуляризующая остеотомия также является вспомогательной методикой, улучшающей кровообращение за счет стимуляции образования новых мелких сосудов в нижних конечностях после повреждения кости.
- Артериализация венозного русла в данное время применяется редко, так как выполнение его сопряжено с различными техническими сложностями, а отдаленные результаты хуже вышеописанных методик.
Запись на приём по телефону или на сайте.
Критический стеноз артерий. Три патологии
Облитерирующий атеросклероз сосудов нижних конечностей
Это заболевание, при котором на внутренней стенке артерий нижних конечностей образуются атеросклеротические бляшки, уменьшающие его просвет. Начальными признаками могут быть боли в икроножных мышцах при ходьбе (перемежающаяся хромота), сначала уменьшающиеся в покое, а затем и постоянные (в том числе и ночные боли в голенях и стопах), судороги в ногах. В запущенных случаях от недостатка кровообращения образуются незаживающие язвы, и возможно даже развитие гангрены пальцев и стопы, которая требует ампутации на том или ином уровне.
Диагноз ставится на основании опроса, осмотра и выполнения ультразвукового исследования сосудов, а также ангиографии — введения в кровеносное русло рентгеноконтрастных веществ, двигающихся вместе с кровью и показывающих, на каком уровне имеется препятствие его току.
Лечение — консервативное и оперативное. Выполняются стентирующие и шунтирующие операции.
Закупорка артерий, питающих головной мозг
В этом случае возникает ишемический инсульт, то есть острое нарушение мозгового кровообращения. Постановку диагноза и лечение осуществляет только в стационарных условиях врач невролог.
Инсульт — остро возникшее нарушение кровообращения в головном мозге, которое проявляется общемозговой или очаговой симптоматикой. Выделяют два вида — ишемический (когда забивается сосуд, питающий какую либо часть головного мозга) и геморрагический (сосуд лопается, и в мозге образуется гематома, сдавливающая её).
Соответственно, симптомы зависят от объёма поражения головного мозга и тех функций, за которые отвечает та или иная его часть.
а. Общемозговые симптомы. Человека могут беспокоить головокружение, слабость, головная боль, нарушение сознания, сопровождающиеся тошнотой и рвотой, дезориентация в месте, времени или собственной личности. Очень напоминает перепившего человека, правда?
б. Очаговая симптоматика. Клиническая картина опять же определяется той зоной, в которой происходит патологический процесс. Нарушение или полная потеря зрения, слуха или обоняния, слабость в руке или ноге (с одноименной стороны) вплоть до паралича, невозможность двигаться, шаткость походки. Кроме того, бывают нарушения речи и глотания.
в. Как же распознать инсульт? Диагноз должен ставить опытный специалист — невролог с использованием всей мощи современного диагностического оборудования. Вам же достаточно знать самые простые навыки, которые позволят заподозрить этот диагноз. А поможет в этом техника УЗП: У — попросите человека улыбнуться. И надуть щеки. При инсульте будет заметная на глаз ассиметрия углов рта, а одна из щёк может «парусить». З — заговорить. Обычно бывают нарушения речи. Однако отсутствие этого не говорит об отсутствии инсульта. П — поднять обе руки вверх или одновременно сжать ваши руки. Если наблюдается ассиметрия в действиях или снижение силы с одной стороны — то это говорит в пользу этого диагноза.
При наличии остро возникшего одного из этих симптомов — немедленно звоните в скорую помощь. Это может спасти человеку жизнь!
Ишемическая болезнь сердца
При постепенном сужении сердечных артерий более чем на 50% диаметра начинают появляться боли, носящие название стенокардия. Как правило, появляются они на фоне физической нагрузки или стресса, когда сердце бьётся чаще и больше нуждается в крови и питательных веществах, а забитые сосуды не могут уже пропустить их в необходимом количестве. Боли эти, как правило, снимаются нитроглицерином и другими нитратами — лекарствами, способными расширять сосуды, в первую очередь сердечные.
При дальнейшем прогрессировании заболевания на фоне сильной нагрузки может начаться ишемический некроз сердечной мышцы — инфаркт миокарда. Это состояние, как правило, уже необратимое, и в задачу медицинских работников входит лишь уменьшить зону повреждения миокарда. Именно поэтому, если боли в сердце не проходят после нескольких таблеток нитроглицерина, то необходимо вызывать скорую медицинскую помощь. Доктора снимут ЭКГ и выполнят тропониновый тест — которые покажут, имеется инфаркт или нет.
Как правило, во всех этих случаях исходным состоянием является повышенное содержание холестерина в крови — гиперхолестеринемия. Существует целая группа лекарст — статины — уменьшающие содержание «плохого» холестерина в крови. О необходимости их приёма, выборе препарата и дозировке проконсультируйтесь с лечащим врачом.
Но поговорим немного о питании. Не люблю назначать лечение в интернете, но диетотерапия – совсем другое дело. Наверняка уже каждый человек в нашей стране знает, что есть «хороший» холестерин, и «плохой».
«Хороший»- это тот самый, который участвует в выработке жизненно необходимых стероидных гормонов (например, тестостерона), желчных кислот и витамина D. «Плохой» — это тот, что откладывается на стенках сосудов, уменьшая их просвет и приводит к развитию таких неприятных заболеваний, как инфаркт миокарда и гангрена нижних конечностей. Конечно, это очень образное деление, всё в действительности куда сложнее. Но всё же.
Существует достаточное большое количество лекарств, снижающих холестерин в крови. Но некоторого снижения можно добиться и лечебным питанием. Вот три основных продукта для этого: 1. Авокадо В нем содержится большое количество фитостеринов (спиртов растительного происхождения), которые снижают количество «вредного» и повышают уровень «хорошего» холестерина. Кроме авокадо, схожими свойствами обладают свежая клубника, клюква, черноплодная рябина и малина. 2. Злаковые и бобовые Добавление этих культур крайне благоприятно влияют на все стороны здоровья человека. Например, кроме победы над гиперхолестеринемией, они помогут нормализовать деятельность пищеварительной системы. 3. Морепродукты К победе над «плохим» холестерином подходят далеко не все дары моря. Диетологи рекомендуют употреблять больше нежирной рыбы, такой как сардина и красный лосось. Не забывайте употреблять природный статин — рыбий жир.
Симптомы и опасность недуга
Уменьшение венозного просвета ведет к нарушению циркуляции крови. Это становится следствием многих патологических состояний, прекращается питание тканей, органов, ухудшается общее самочувствие больного.
Конечности
Сужение сосудов в конечностях не сразу проявляет симптомы. Прежде всего, возникает боль в ногах при ходьбе, при отдыхе, особенно ощутимая в области голеней, икр. Возникает онемение, судороги.
Далее может возникнуть хромота, атрофия нижних мышц, язвы, трещины ступней. В случае открытой раны не происходит должной регенерации клеток по причине плохого поступления крови в ткани. В результате рана начинает гнить. Это опасно развитием гангрены, что может привести к ампутации ноги.
Головной мозг
Сужение сосудов головного мозга становится причиной недостаточного поступления в него кислорода и питательных веществ. На начальной стадии проявляется такими симптомами, как:
- мигрень;
- головокружение;
- тошнота;
- повышенная раздражительность;
- ухудшение памяти.
Прогрессируя, недуг проявляется такими симптомами, как потеря сознания, изменения в походке, нарушение координации. Если лечение не осуществляется, человек теряет способность двигаться самостоятельно, проявляются признаки слабоумия.
Сердце
Причинами сужения и спазмов кровотоков сердца в основном является врожденный дефект артерий и стенок органа, атеросклеротические бляшки, нарушение артериального давления. Недуг проявляется следующими симптомами:
- болью в груди (которая может отдавать в левую лопатку и руку);
- сбоями в ритме сердца;
- учащенным сердцебиением.
В момент ухудшения состояния, если поднести ладонь к области сердца, можно заметить легкое дрожание груди. Если приступ продолжается более получаса, сопровождается онемением левой половины тела, заметным ухудшением зрения, возникает вероятность острого инфаркта миокарда.
Профилактика и диета
Чтобы предотвратить риск развития заболевания, важно соблюдать следующие правила:
- Каждый день выполнять специальные физические упражнения (бег, приседания, спортивная ходьба и т.д.).
- Время от времени проводить медицинские обследования организма.
- Питаться полезными продуктами, не содержащими жиры животного происхождения. Фрукты, овощи, рыба, постное мясо — лучшая еда при стенозе артерий ног.
- Полный отказ от пагубных пристрастий (наркотиков, табачных изделий, алкоголя).
Сужение сосудов нижних конечностей, лечение которого осуществляется хирургическими и консервативными методами, возникает под влиянием множества факторов. Патологическое состояние способствует нарушению кровотока, становясь причиной ишемии тканей. Заболевание сопровождается болевыми ощущениями и изменением цвета кожных покровов ног.
Методы лечения
Выбор терапии при стенозе артерий ног зависит от стадии недуга. На начальном этапе больному прописывают прием лекарственных средств, которые помогут избавиться от болей в конечностях, расширят стенки кровеносных сосудов, улучшат кровообращение. Но медикаментозная терапия даже при первых стадиях стеноза окажется малоэффективной, если не отказаться от вредных привычек, нездорового питания и не поменять образ жизни в лучшую сторону.
Когда у больного вместе с сужением стенок сосудов ног обнаруживают сосудистые болезни сердца, патологии внутренних органов либо гипертонию, доктора рекомендуют специальную диету (стол №10). Целью подобного режима питания является снижение уровня холестерина в крови. Также всем, кто страдает от атеросклероза нижних конечностей, надо уделять время занятиям лечебной физкультурой, развить в себе любовь к спорту, плавать в бассейне, совершать ежедневные пешие прогулки.
Физиотерапия при стенозе сосудов ног
Существуют следующие виды физиотерапевтических процедур, направленных на оздоровление организма при стенозе сосудов нижних конечностей:
- Лечебная гимнастика — эффективна на начальных стадиях патологии. Специальные упражнения укрепляют мышечные ткани сосудов.
- Лазерная терапия — применяется на последних этапах развития стеноза.
- Электрофорез.
- Целебный массаж специальными маслами способствует улучшению кровотока.
Медикаментозная терапия
Успешное лечение стеноза кровеносных сосудов подразумевает обязательное применение лекарственных препаратов. К рекомендованным медикаментам относятся:
- Спазмолитики — улучшают кровоснабжение (Папаверин, Дротаверин, Но-шпа, Эуфиллин).
- Дезагреганты и антикоагулянты — борются с образованием тромбов в организме (Гепарин, Аспирин, Курантил).
- Для стабилизации артериального давления назначаются гипотензивные препараты (Атенолол, Лизиноприл, Бисопролол).
- Диуретики — выводят лишнюю жидкость из организма (Фуросемид, Верошпирон).
- Витаминно-минеральный комплекс (аскорбиновая кислота, препараты, содержащие магний, калий, фосфор).
- Для нормализации уровня холестерина в крови – гиполипидемические препараты (Зокор, Крестор).
- Когда стеноз сопровождается воспалительным процессом, не обойтись без приема антивоспалительных таблеток.
Оперативное вмешательство
К существующим способам оперативного вмешательства относятся:
- Эндартерэктомия — устранение атеросклеротических бляшек из пораженных сосудов. Перед процедурой назначается прием лекарственных препаратов, улучшающих свертываемость крови.
- Шунтирование — прокладывание обходного шунта улучшит циркуляцию крови.
- Протезирование — пораженную область артерии заменяют на искусственный сосуд (протез).
- Тромбэктомия — направлена на вырезание образовавшегося кровяного сгустка. Тромбы тщательно измельчаются, затем их выводят из пораженного сосуда.
Народные средства лечения
Стеноз артерий нижних конечностей требует незамедлительного лечения. Нетрадиционные методы терапии патологии эффективны, если совмещать их с медикаментозным способом и физиотерапевтическими процедурами. К рецептам народного врачевания, призванным укрепить сосуды и избавить от стенозирующего атеросклероза, относятся:
- Компресс из петрушки — способствует оздоровлению вен на ногах. Для приготовления нужно мелко нарезать петрушку, залить кипятком (150 мл), после дать отвару настояться в течение 20 минут, следом – процедить и разбавить молоком (пропорция – 1 к 2). Полученным средством делают компрессы, которые следует накладывать на больные ноги.
- Настойка из боярышника — очищает кровеносные сосуды, укрепляет стенки вен и артерий. Средство легко готовится: 20 грамм плодов боярышника надо залить стаканом воды, довести до кипения, настоять 10 минут. Лекарство пьют 3 раза в день перед приемом пищи.
- Отличное лекарственное средство для борьбы со стенозами получается из смеси лимона, чеснока и меда. Указанные продукты улучшают кровообращение, препятствуют накоплению холестерина в крови.
Общее описание
Облитерирующий (окклюзирующий) атеросклероз нижних конечностей (I 70.2) — это заболевание, при котором в просвете сосудов, а именно артерий, в процессе жизнедеятельности образуются и нарастают атеросклеротические бляшки, полностью или частично перекрывающие просвет сосуда и нарушающие кровообращение в тканях.
Это заболевание чаще встречается среди мужчин после 40 лет. Основной причиной развития данной патологии является нарушение холестеринового обмена, а именно дисбаланс между фракциями липопротеидов, что приводит к постепенному отложению холестерина в стенку сосуда.
Выделяют ряд факторов, приводящих к возникновению данной патологии:
- Курение — основной фактор, ускоряющий прогрессирование заболевания в несколько раз.
- Повышенный уровень холестерина (нарушение холестеринового обмена).
- Высокое артериальное давление (невылеченная артериальная гипертензия).
- Избыточный вес. Сопровождается нарушением обмена холестерина.
- Наличие наследственной предрасположенности.
- Сахарный диабет. Осложняет течение заболевания.
Лечение патологии
Лечение стеноза напрямую зависит от тяжести состояния патологии и может быть:
- медикаментозным;
- хирургическим.
Лекарственные препараты, которые помогают справиться со стенозом, достаточно разнообразны и их применение индивидуально, поскольку часто патология сосудов сопровождается другими недугами. Среди наиболее часто применяемых врачами медикаментов следующие:
- дезагрегаты, то есть группа средств, препятствующая образованию сгустков, тромбов и загущению в застое кровотока, обычно используется простой аспирин, если к нему нет противопоказаний;
- реологические препараты, как правило, в виде внутривенных инъекций или же капельных растворов, наиболее часто используются пентоксифиллин и реополиглюкин;
- средства из группы антикоагулянтов, назначаются при большом количестве тромбов и прямой угрозе разрыва сосуда, обычно используется гепарин или его аналоги;
- тромболитики используют при больших застоях крови, и серьезном уровне участков с загущением, как правило, применяется инъекция раствора стрептокиназа или актилиза.
Лекарственная терапия обязательно должна быть подкреплена соответствующей диетой и отказом от курения, алкоголя, кофе и других веществ, вызывающих сужение и спазмы в сосудах.
Хирургическое лечение стеноза тоже может быть разным, нужный вид вмешательства определяется состоянием и видом патологии.
Открытый тип операций и аорто-бедренное протезирование
Эти операции делаются при тяжелом и запущенном стенозе. Часть оболочки сосуда или же весь сосуд удаляют, при длинных участках, пораженных стенозом, применяется шунтирование, то есть замена сосудов сосудистыми протезами.
Шунтирование сосудов ног
Паллиативные оперативные вмешательства
Производятся при выраженных местных признаках стеноза, без большой протяженности и не особой тяжести патологии.
К таким видам вмешательства относятся лазерная коррекция или перфорация сосуда лазером, реваскулиризирующая остеотрепанация сосуда и ряд других манипуляций.
Среди профилактических средств очень хороши народные рецепты, касающиеся ванн для ног с травами, чаев, обтираний и компрессов:
- для чая нужно заваривать смесь из боярышника, шиповника, хмеля – эти травы предотвращают загустение крови, положительно сказываясь на кровотоке;
- для ножных ванн нет ничего лучше, чем крапива и хмель, эти травы очень хорошо стимулируют все процессы в тканях ног, активизируют и укрепляют сосуды, принимать их нужно не менее получаса и ежедневно;
- обтирания и компрессы наиболее хороши при сидячем образе жизни, для них идеальны распаренные листья калины, настои из одуванчика, пустырника и мяты.
Эти способы никогда не заменят лечения, в том случае, если стеноз уже начался, но при наследственной склонности к нему смогут предотвратить сужение сосудов и развитие патологии.
Ступени развития
Стенозирующий атеросклероз сосудов развивается постепенно. В медицинской науке выделяют 4 ступени (стадии) развития заболевания, для каждой из которых характерны свои признаки и особенности.
I стадия – больной практически не ощущает опасных симптомов. Для этой стадии больше характерны эхопризнаки, то есть те, что можно выявить при аппаратной диагностике. Как правило, это жировые полосы или пятна на внутренней поверхности стенки сосуда.
II стадия – пациент начинает испытывать затруднения при долгой ходьбе, болезненность возникает при преодолении расстояния от двухсот метров.
III стадия – сопровождается ухудшением чувствительности ног, усилением болей, которые беспокоят даже ночью. Пациент не может пройти и 50 метров, не испытав болевых ощущений.
IV стадия – характеризуется высокой степенью стенозирования просвета сосудов. Сопровождается серьезными нарушениями тканевой трофики, появлением трофических язв, а иногда и некрозом тканей (гангрены). При таком развитии болезни пациенты, как правило, уже практически не встают с постели и не покидают пределы жилища.
Сужение сосудов ног: причины
Стеноз – патология сердечно-сосудистой системы, нередко охватывающая сосуды ног. Сужение артерий и вен нижних конечностей образуется из-за отложений, сформированных внутри сосудистого русла. В подавляющем количестве клинических случаев отложения образуются из-за повышенной концентрации липидов в плазме крови. Избыток этих жироподобных органических соединений и формирует скопления жира на сосудистых стенках. Самым известным липидом считается холестерин. Объединившись с кальцием, играющим структурную роль, и веществами соединительной ткани, холестерин преобразуется в холестериновые бляшки. Поэтому стеноз, несмотря на его местный характер, считается проявлением атеросклероза.
Сужение сосудов ног возникает и по ряду других причин, независящих от нарушений в жировом обмене организма. Распространённой причиной стеноза, которым охвачены сосуды ноги, считается генетика. Наследственная особенность, а именно предрасположенность к тому или иному заболеванию, проявляется в зависимости от накопления патологических генов. Как только их взаимодействие с разными по силе факторами среды достигает своего максимума – человек отмечает у себя признаки болезни, которая ранее была диагностирована у его близких родственников.
Вызвать сужение артерий и вен ног вполне способны и многие другие патологические процессы и заболевания. Среди них:
- гипертония (нарушает нормальное кровообращение);
- тиреотоксикоз и сахарный диабет любого типа (провоцируют нарушения метаболизма);
- артериит, васкулит и различные болезни, характеризующиеся воспалением артерий ног (снижает проходимость сосудов);
- калькулезный холецистит в осложнённой форме (нарушает работу сосудов);
- болезни кроветворной системы;
- онкология и пр.
Сужение вен ног может происходить под влиянием пагубных зависимостей. Курение и злоупотребление алкоголем, вызывают спазмы сосудов, которые препятствуют нормальному движению крови по ним. Алкоголь негативно влияет на эритроциты крови. Под его воздействием их оболочка разрушается. Эритроциты слипаются между собой, образуя сгустки и приводя к частичной закупорке вены или артерии. Кровь не может свободно проникать через оставшийся просвет сосуда. Неверно организованный образ жизни (переедание, малоподвижность, неустойчивый эмоциональный фон и пр.) ведёт к нарушению обмена веществ и ухудшению кровообращения.
Сужены сосуды ног бывают и по причине полученных травм, перенесённого переохлаждения или перегревания организма. Возрастные изменения, по которым снижена эластичность сосудистых стенок, также влияют на их сужение. Список причин, вызывающих стеноз сосудов ног, весьма широк
Поэтому крайне важно знать симптомы заболевания. Об этом далее в нашей статье.
Сужение сосудов ног – симптомы
Классификация заболевания
Окклюзия бедренной артерии классифицируется в зависимости от причин, характера, локализации и степени заболевания. Виды заболевания по характеру:
- Окклюзия. Нарушение проходимости сосуда вследствие поражения его стенок, обеспечение герметизации плевральной полости при проникающих ранениях.
- Стеноз. Сужение просвета полой структуры.
- Тромбоз. Формирование внутри артерии свертков крови, которые препятствуют свободному кровообращению.
По степени развития патологию делят на три категории:
- Сохраняется подвижность и чувствительность конечности. Может ощущаться похолодание, онемение, боли в дистальных конечностях в состоянии покоя.
- Возникают расстройства движения и чувствительности. У некоторых отмечается парез, паралич.
- Развиваются некробиотические явления. К ним относятся субсфасциальный отек, парциальная мышечная контрактура, тотальная мышечная контрактура.
Локализация окклюзии может быть любой: как по всей артерии, так и на отдельных её участках.
Стеноз
Стеноз сосудов – это заболевание, при котором происходил сужение просвета сосудов, вследствие чего нарушается кровообращение той области, к которой пораженный сосуд ведет. Такая патология часто возникает при атеросклерозе, так как отложения холестерина провоцируют сужение сосудов.
Существует несколько видов заболевания, в зависимости от его локализации:
- Стеноз сосудов нижних конечностей обычно сопровождается таким осложнением, как окклюзия артерий нижних конечностей, которое мы рассмотри ниже. В этом случае нарушается кровообращение тканей, могут возникать трофические язвы.
- Стеноз сосудов в области шеи является серьезной патологией, которая предшествует инсульту головного мозга.
- Стеноз сосудов головного мозга является самой опасной патологией, так как нарушается питание некоторых отделов головного мозга. Как следствие, возникает нарушение координации, у человека путаются мысли, может произойти инсульт.
- Стеноз сосудов сердца провоцирует ишемическую болезнь, как следствие у человека возникает отек, одышка даже при небольших нагрузках, затем возникают боли в сердце, возможен инфаркт.
- Поражение внутренних органов связано с недостатком кровообращения.
- Также возможен стеноз сосудов, питающих кожу, такое часто возникает при вибрационной болезни у людей, работающих на вредном производстве.
Причины
Заболевание возникает по различным причинам, чаще всего на организм воздействует несколько негативных факторов.
Стеноз сосудов
Рассмотрим самые часто встречающиеся:
- Атеросклероз;
- Сахарный диабет;
- Ожирение;
- Малоподвижный образ жизни и несбалансированное питание;
- Гипертония;
- Патологии внутренних органов, например, печени, почек и сердца;
- Наличие опухолей;
- Васкулиты;
- Серьезные травмы;
- Наследственная предрасположенность;
- Злоупотребление алкоголем, курение, употребление наркотиков;
- Тяжелые инфекционные заболевания.
Симптомы
Сужение сосудов нижних конечностей проявляется следующими симптомами:
- Болевые ощущения, которые могут возникать и во всей ноге, и в области голени;
- Перемежающаяся хромота;
- Выраженные отеки ног;
- Кожа становится бледной и холодной на ощупь.
Диагностика
Сужение сосудов – это очень серьезная патология, которую желательно диагностировать как можно раньше, чтобы не допустить таких осложнений, как закупорка сосудов, инсульт и инфаркт. Все эти состояния являются тяжелыми и опасными для жизни пациента, часто они являются причиной инвалидности и даже смерти.
Диагностикой и лечением сосудистых патологий занимается флеболог. Первым делом врач осмотрит пациента и проведет опрос, составит анамнез. Следующим этапом специалист проверить чувствительность кожи, рефлексы, а также назначит ряд исследований, чтобы выявить степень заболевания и подтвердить диагноз:
- Анализы крови и мочи;
- УЗИ;
- Контрастная ангиография;
- ЭКГ, ЭХО;
- МРТ;
- Инфракрасная томография и др.
При подозрении на другие патологии, которые часто сопровождают сужение сосудов, пациента направляют на прием к профильным специалистам, например, к эндокринологу, неврологу, терапевту и др.
Лечение
В зависимости от тяжести заболевания, пораженного сосуда, возраста и общего состояния пациента, врач может назначить различное лечение. В большинстве случаев непроходимость сосудов лечится консервативными методами, в тяжелых случаях может быть назначено хирургическое вмешательство.
Медикаментозное лечение заключается в приеме следующих препаратов:
- гиполипидемические средства снижают концентрацию липидов в крови, из-за которых сужаются сосуды;
- гипотензивные препараты необходимы для уменьшения артериального давления;
- спазмолитики снимают спазм и боль;
- антикоагулянты разжижают кровь и не допускают образования тромба;
- диуретики избавляют от отеков;
- витамины необходимы для укрепления стенки сосуда и иммунитета;
- также назначаются противовоспалительные и обезболивающие препараты для снятия симптомов заболевания;
- Антибактериальные средства показаны при наличии инфекции.
Кроме того, пациентам назначают физиотерапевтическое лечение, диету. Пациенту рекомендуется посещать массаж, физиопроцедуры, заниматься спортом и вести здоровый образ жизни. При сужении сосудов очень полезно посещать бассейн, фитнес, вести здоровый и активный образ жизни.
Профилактика и диета
Профилактика стеноза сосудов нижних конечностей подразумевает отказ от курения и употребления алкоголя. Важно вести активный образ жизни. Рекомендуется выполнять утреннюю гимнастику, заниматься танцами или фитнесом. Избежать атеросклероза и ожирения помогает правильное питание. Из рациона исключают жирные и копченые блюда, кондитерские изделия, маринованные и соленые продукты. Полезны свежие овощи и фрукты, диетические сорта мяса и рыбы, виноград.
Сужение сосудов ног – это опасное патологическое состояние, которое может спровоцировать развитие различных заболеваний. Чаще всего оно развивается из-за скопления атеросклеротических бляшек на внутренних стенках сосудов. Эти бляшки формируются из клеток крови, холестерина, рубцовой ткани и др. Чем больше по размерам становятся эти бляшки, тем больше затрудняется кровоток, а при отрыве возможна закупорка сосуда. В нормальном состоянии русло сосуда таких размеров, чтобы обеспечить ткани и органы кровью в необходимом объеме, насытив их питательными веществами, кровью и кислородом.
Сужение сосудов опасно тем, что не имеет никаких ярких симптомов. Большинство пациентов либо не замечает отличий в своем состоянии, либо не придает им значения. Сужение сосудов может происходить в голове, глазах, конечностях и любой другой части тела.
Диагностика
Проведение диагностики этого заболевания – задача комплексная. Она включает в себя:
- сбор жалоб и изучение истории заболевания;
- объективный осмотр по системам. Врач оценит, как работают сердце, органы дыхания и почки;
- консультации узких специалистов: невролога, окулиста, сосудистого хирурга, эндокринолога. Для каждого пациента этот список будет индивидуален;
- лабораторные тесты: анализ крови общий и биохимический, гормональная панель, тесты на аутоиммунные заболевания, исследование мочи;
- инструментальные методы: ультразвуковое исследование сосудов с допплерографией, УЗИ сердца, ангиография, компьютерная и магниторезонансная томографии с контрастированием и без него, электрокардиография.
Консультация и осмотр врача-кардиолога – первый шаг для выявления суженных сосудов. В зависимости от жалоб, врач назначает следующую диагностику:
- биохимический анализ крови (на содержание холестерина в крови, который становится причиной атеросклероза сосудов);
- ЭКГ, УЗИ, доплерографию сердца;
- ангиографию (выявление локализации непроходимости сосудов, снимок).
Также при необходимости назначается артериография, коронография, венография, лимфография.
Посредством вышеперечисленных исследований выявляется локальное поражение, либо мультифокальный (многоуровневый, многоэтажный) атеросклероз магистральных артерий, атеросклероз аорты и артерий нижних конечностей. Могут обнаруживаться участки полного закрытия просвета (окклюзия) артерии, тромбозы.
- В кабинете врача: выполняются специальные пробы, которые помогают оценить адекватность периферического кровообращения, его достаточность. О многом доктору скажут цвет ногтевого ложа, различные шумы при прослушивании бедренных артерий.
- Инструментальные методы, используемые для диагностики атеросклероза: ультразвуковая допплерография, рентгеноконтрастная ангиография, компьютерная томография, МРТ — исследование и некоторые другие виды.
- Лабораторные исследования. Заподозрить развитие атеросклероза на ранних стадиях поможет анализ крови на холестерин и его фракции (в том числе на определение уровня липопротеидов высокой и низкой плотности). Большие значения общего холестерина или липопротеидов низкой и очень низкой плотности позволяет заподозрить развитие атеросклероза.
Диагностика облитерирующих заболеваний артерий производится с обязательными инструментальными исследованиями. Пациента обязательно направляют на ультразвуковое дуплексное сканирование сосудов (УЗДС). Методика ультразвукового сканирования позволяет увидеть особенности тока крови в сосуде, состояние стенок и прилегающих тканей, обнаружить препятствия, нарушающие кровообращение.
При предполагаемой необходимости хирургического вмешательства проводится рентгеноконтрастная артериография. В артерию вводят рентгеноконтрастное вещество и делают ряд последовательных снимков по ходу сосуда. После этого пациента оставляют в стационаре и назначают постельный режим в течение 12 часов.
В спорных случаях дополнительно проводится измерение парциального давления кислорода в тканях.
Клиническая картина атеросклероза сосудов нижних конечностей на ранних стадиях напоминает проявления других сосудистых патологий, в частности, тромбангиита и облитерирующего эндартериита:
- Эндартериит поражает людей молодого возраста и обычно развивается на фоне обморожений, нервного перенапряжения или сильного переохлаждения. Патологические изменения обычно локализуются в дистальных отделах конечности.
- Для тромбангиита характерно сочетание симптомов, характерных для артериальной недостаточности и тромбофлебита вен. Заболевание встречается у молодых мужчин.
- измерение лодыжечно-плечевого индекса (лодыжечно-плечевой индекс — это параметр, позволяющий оценить адекватность артериального кровотока в нижних конечностях);
- дуплексное сканирование артерий нижних конечностей – «золотой стандарт» скринингового обследования пациентов (обнаружение и динамическое наблюдение);
- МСКТ-ангиография аорты и артерий нижних конечностей — «золотой стандарт» предоперационного обследования и в тех случаях, когда информации при УЗДС недостаточно;
- рентгенконтрастная ангиография.
Окклюзия бедренно-подколенного и подколенно-берцового сегмента
- Возможные причины окклюзии
- Поражения нижних конечностей
- Симптомы и диагностика
Многие годы пытаетесь вылечить ГРИБОК?
Глава Института: «Вы будете поражены, насколько просто можно вылечить грибок принимая каждый день средство за 147 рублей.
Окклюзия подколенной артерии, так же, как и окклюзия бедренно-подколенного сегмента — прекращение кровоснабжения определенного участка конечности, произошедшее в результате закупорки или травматического повреждения крупного кровеносного сосуда. Это распространенная патология, которая может привести к ограничению подвижности и инвалидизации, а также вызвать необратимые изменения в органах и тканях, жизнедеятельность которых зависит от кровоснабжения этой артерией.
Особенности поражения сосудов ног состоят в том, что в острой форме развития патологии прекращается кровоснабжение нижних конечностей. Закупорка сосуда при этом обусловлена характером фонового заболевания.
- Воздух (воздушная эмболия). В артерии оказывается пузырек, закупоривающий просвет и препятствующий кровотоку. Это распространенное следствие травмирования дыхательных органов.
- Жир (жировая эмболия). Возникает при сложных травмах или обменных патологиях, приводящих к острым нарушениям естественных процессов метаболизма.
- Артериальные тромбы (артериальная эмболия). Появляется в результате нарушения сердечной деятельности. Функциональные сбои сердечного клапана приводят к образованию подвижных тромбов, которые закупоривают артерию, часто в местах разветвлений.
- Атеросклеротические бляшки (тромбоз при атеросклерозе). Возникают из отложений холестерина на стенках сосудов. Это приводит к полному закупориванию при появлении дополнительного фактора.
- Травмирование и компрессия близлежащими тканями. Наступает в результате травматического повреждения.
Причиной могут быть аневризмы — патологическое растяжение или выпячивание сосуда, развивающееся на фоне наследственной аномалии строения или вследствие присутствующих в организме заболеваний. В самом сосуде нередко возникает тромбирование или эмболия.
Артерия, подвергшаяся закупорке, представляет собой непосредственную угрозу жизни и здоровью пациента. Несвоевременно оказанная помощь или неправильное лечение могут привести к ампутации конечности или летальному исходу. Это частое явление у мужчин пожилого возраста. Нарушение кровоснабжения становится причиной гангрены, некроза или других необратимых изменений.
Нижние конечности – распространенный участок локализации сосудистых патологий. Это связано с функциональной нагрузкой, которую они постоянно испытывают. На ногах наблюдается окклюзия крупных, средних и и мелких сосудов, отвечающих за кровоснабжение голеностопа.
Встречаются смешанные поражения: непроходимость наступает одновременно в двух сосудистых сегментах. Этиологические факторы в ножных сосудах ничем не отличаются от общих: эмболии, тромбоза, травмирования и аневризмов.
Подколенная окклюзия протекает в хронической или острой форме. Острая возникает внезапно и может быть спровоцирована дополнительным препятствием в русле кровотока, полузакупоренного атеросклеротическими бляшками, когда частичное сужение просвета считается хроническим процессом.
Частота распространения окклюзии подколенно-берцового сегмента несколько ниже, чем поражений бедренной артерии. Для бедренной артерии характерно наличие патологии на участке от глубокой артерии и до ее перехода в подколенную. К типичным местам возникновения относят участок ниже глубокой бедренной артерии и место, где она вступает в гунтеров канал. Однако могут наблюдаться и окклюзии отдельных участков, например, на выходе из канала, и комбинированные поражения, когда охватывается весь ствол артерии бедра и часть подколенной.
Бедренная артерия считается основным анастомозом для возникновения тяжелых ишемических поражений. Это особенно опасно при поражении глубокой бедренной артерии, в то время, как берцовый сегмент вызывает тяжелые последствия только если поражены все три крупных сосуда голени.
Артерии нижних конечностей представляют собой неразрывную систему взаимодействия трех сегментов – аортально-подвздошного, бедренно-подколенного (от паха и до подколенной впадины) и берцового, в который входят артерии голеностопа. Они часто поражаются именно на среднем уровне.
Поражение даже отдельного, изолированного сегмента может привести к опасным последствиям. Острая окклюзия редко появляется на ровном месте. Зачастую она спровоцирована болезнями сердечно-сосудистой системы, атеросклерозом сосудов или недугами системы свертывания крови.
Окклюзия артерии сопровождается характерными симптомами, которые несколько различаются в зависимости от характера поражения и степени его развития. Патологию можно определить по перемежающейся хромоте и боли в ногах, которая распространяется по всей конечности и не ослабевает даже при приеме анальгетика.
- побледнение кожных покровов в месте развития сосудистой закупорки;
- парестезия (онемение) и отсутствие пульса на поврежденном участке;
- цианоз и снижение температуры кожи на более поздней стадии;
- полный паралич и обширная ишемия при прогрессировании процесса и неоказании своевременной помощи.
Диагностика начинается с внешнего осмотра, пальпации и сбора анамнеза. После постановки предварительного диагноза назначается ангиография сосудов, которая проводится с помощью рентгена и контрастного вещества. Применяется МСКТ диагностика для получения дополнительной информации, сканирование сосудов и определение ложечно-плечевого индекса, который дает возможность оценить кровоток в верхних и нижних конечностях.
Лечение патологии зависит от своевременности обращения за помощью и стадии развития заболевания. На начальном этапе достаточно консервативной терапии и изменения образа жизни. На 2 и 3 стадии показано хирургическое вмешательство, от тромбэктомии до протезирования сосудов.
На 4 стадии окклюзии единственным спасением для больного может стать ампутация конечности, потому что вмешательство на сосудистом уровне в таком состоянии может означать летальный исход.
Устранение препятствия, образовавшего сосудистую непроходимость, диктуется не только локализацией. Оно обусловлено его характером, видом, стадией, степенью развития и фоновым заболеванием, спровоцировавшим негативное явление. Для этого необходима достоверная диагностика и комплексное лечение различными методами.
Облитерирующий атеросклероз — распространенное заболевание, встречается чаще всего у пожилых мужчин, особенно — у курящих. Для правильного диагноза достаточно тщательного физикального исследования. Если планируется хирургическое восстановление кровотока, необходима ангиография. При выборе лечения учитывают как степень поражения артерий, так и профессию больного, желательный уровень физической активности. Приблизительно в 50% случаев атеросклероз периферических артерий сопровождается ИБС , в том числе бессимптомной, которая является основной причиной смерти таких больных.
А. Клиническая картина. Самая типичная жалоба — перемежающаяся хромота: боль в пораженной ноге, возникающая при ходьбе и исчезающая после остановки. По мере стенозирования артерий ишемия прогрессирует, и появляется боль в ступне и пальцах ног в покое. Часто боль усиливается по ночам и уменьшается при опускании ноги. Даже незначительные травмы могут привести к появлению трофических язв или гангрены.
Б. Физикальное исследование. Пульс на артериях пораженной ноги ослаблен или отсутствует. Оценка тяжести ишемии: в положении больного лежа поднять ногу под углом до 60° и следить за окраской кожи: если она бледнеет в течение 1 мин, значит имеется выраженная артериальная окклюзия. После опускания ноги замеряют время восстановления нормальной окраски кожи (норма — до 10 с) и заполнения поверхностных вен (норма — до 15 с).
В. Неинвазивные исследования. Определение голенно-локтевого индекса (соотношение систолического АД на подколенной и плечевой артериях) проводят в кабинете или лаборатории неинвазивной диагностики с помощью допплеровского датчика и обычного тонометра, при этом АД измеряют в положении лежа. Голенно-локтевой индекс применяют для подтверждения диагноза артериальной недостаточности и оценки ее тяжести. С его помощью проводят дифференциальный диагноз с псевдоперемежающейся хромотой при синдроме поясничного межпозвонкового ущемления (вызванная разгибанием спины боль в ногах при ходьбе, исчезающая в положении сидя). Этот синдром может сочетаться с артериальной недостаточностью, и тогда по голенно-локтевому индексу можно судить о том, в какой мере хромота обусловлена той или другой патологией. Нагрузочная проба на тредмиле позволяет получить дополнительные данные о функциональном резерве ног (ходьба в течение 5 мин с углом подъема 10° и скоростью 3,2 км/ч). Окончательный выбор лечения зависит от клиники, а не голенно-локтевого индекса.
а. Сахарного диабета нет. Без лечения риск потери ноги в течение 5 лет — 4—5%. В эти сроки у 50% больных перемежающаяся хромота не прогрессирует.
1) Медикаментозное лечение. Меры общего характера; 5 раз в неделю — 30-минутная ходьба, при усилении боли — с остановками; пентоксифиллин, 300 мг внутрь 3 раза в сутки во время еды. Меры общего характера включают: прекращение курения, подбор правильного размера и формы обуви, гигиена ног и защита их от любых травм, лечение гиперлипопротеидемии и сахарного диабета, отмена препаратов, ухудшающих периферическое кровообращение (например, бета-адреноблокаторов).
2) Оперативные и эндоваскулярные методы. Проводят в плановом порядке. Основная задача — увеличение переносимости нагрузки.
б. Сахарный диабет. При наличии сахарного диабета риск потери ноги увеличивается в 4 раза.
1) Медикаментозное лечение. Те же мероприятия и лечение сахарного диабета.
2. Трофические язвы. При наличии трофических язв риск потери ноги в течение 5 лет — около 12%.
1) Медикаментозное лечение. Разгрузка ноги (избегать нагрузок на пораженную ногу до заживления язвы), меры общего характера.
1) Медикаментозное лечение. Разгрузка ноги, антибиотикотерапия по результатам бактериологического исследования, меры общего характера.
3. Боль в покое. Риск потери ноги в течение 5 лет — около 12%.
1. Эндоваскулярные методы. Как при острых, так и при хронических артериальных окклюзиях все шире выполняют эндоваскулярные вмешательства: баллонную ангиопластику, эндартерэктомию, лазерную ангиопластику. При сопутствующем тромбозе в дополнение к ним проводят тромболизис. Методику в каждом случае выбирают в зависимости от локализации и морфологии поражения (Curr. Opin. Cardiol. 1990; 5:666, J. Am. Coll. Cardiol. 1990; 15:1551).
1) Стеноз подвздошной артерии протяженностью Ј 5 см.
2) Стеноз или окклюзия бедренно-подколенного сегмента, протяженность Ј 10 см.
1) Двусторонний стеноз подвздошных артерий (по одному стенозированному участку с каждой стороны).
2) Сочетанные стенозы подвздошного и бедренно-подколенного сегментов (по одному стенозированному участку в каждом сегменте).
3) Стеноз аорты протяженностью Ј 3 см.
4) Стеноз подвздошной артерии протяженностью 5—10 см.
5) Окклюзия подвздошной артерии протяженностью Ј 5 см.
6) Окклюзия или стеноз бедренно-подколенного сегмента протяженностью Ј 15 см.
7) Окклюзия или стеноз общей бедренной артерии протяженностью Ј 5 см.
 Окклюзия или стеноз внутренней бедренной артерии протяженностью Ј 5 см.
Окклюзия или стеноз внутренней бедренной артерии протяженностью Ј 5 см.
1) Стеноз подвздошной артерии протяженностью 5—10 см.
2) Окклюзия подвздошной артерии протяженностью 5—15 см.
3) Окклюзия или стеноз бедренно-подколенного сегмента протяженностью 15—25 см.
а. Показания. Если нет сахарного диабета и перемежающаяся хромота является единственной жалобой, то оперативное лечение проводят в плановом порядке. Цель операции — увеличение переносимости нагрузки. При боли в покое, трофических язвах, сахарном диабете цель операции — сохранение ноги. При сахарном диабете риск ампутации в течение 9 лет — более 5%. При боли в покое и трофических язвах риск ампутации в течение 5 лет — 12%.
б. Вид вмешательства. Выбор операции (аортобедренное, бедренно-подколенное, межберцовое шунтирование либо эндартерэктомия) зависит от локализации и типа поражения. Окончательное решение принимает хирург. При высоком операционном риске для сохранения ноги проводят внеполостные операции — подмышечно-бедренное или межбедренное шунтирование. Поясничную симпатэктомию как метод радикального лечения в настоящее время проводят редко: в основном ее выполняют или в дополнение к аортобедренному шунтированию, или для ускорения заживления трофических язв в случаях, когда реконструктивные операции неосуществимы.
в. Предоперационное обследование. ИБС — ведущая причина периоперационных осложнений и смерти. Первоочередная задача при планировании операции — определение риска интраоперационных и послеоперационных сердечно-сосудистых осложнений и его снижение.
Источник: М.Фрид, С.Грайнс «Кардиология» (пер. с англ.), Москва, «Практика», 1996
Стадии развития атеросклероза нижних конечностей
Наиболее подробной является модифицированная классификация хронической артериальной недостаточности нижних конечностей (ХАННК), которая подробно учитывает явления критической ишемии конечности, что необходимо при определении тактики лечебных мероприятий.
| Стадия 1 | Боли в мышцах только при большой физической нагрузке (при ходьбе на расстояние более 1 км). Появляются начальные признаки стеноза – бледнеет кожа, приходит ощущение бегающих мурашек, кажется, что ногам всегда холодно, при ходьбе быстро наступает утомление, наблюдается избыточное потоотделение |
| Стадия 2А | Чувство усталости и скованности в области икроножных мышц, перемежающаяся хромота через 200-1000 м |
| Стадия 2Б | Перемежающаяся хромота менее чем через 200 м |
| Стадия 3А | Перемежающаяся хромота через несколько шагов лили боли в покое при возможности держать нижнюю конечность в горизонтальном положении дольше 2 ч |
| Стадия 3Б | Боль в покое, ишемический отек, невозможность держать нижнюю конечность в горизонтальном положении в течение 2 ч |
| Стадия 4А | Гангрена пальцев или части стопы с перспективой сохранения опорной функции конечности |
| Стадия 4Б | Обширные некротическое изменения конечности без возможности сохранения ее опорной функции |
Симптоматика
Для каждой из стадий стенозирующего атеросклероза нижних конечностей характерны свои признаки и особенности.
- На I стадии пациента практически не беспокоят тяжелые симптомы заболевания. Он может ощущать холод в ногах, иногда – до состояния мурашек. Кроме того, может меняться и окраска кожи ног – от розоватой до ярко-красной. При такой стадии для излечения бывает достаточно сосудорасширяющих средств и лекарств, нормализующих холестериновый баланс.
- По мере наступления II стадии пациента все больше беспокоит чувство озноба в ногах, начинают появляться боли после физических нагрузок и прохождения расстояний до 500 метров. При поражении одной конечности болезненность выражается лишь в ней, что порождает синдром «перемежающейся хромоты».
- III стадия – сужение сосудов достигает патологических значений, что вызывает постоянные боли, которые беспокоят человека даже в ночные часы. Ходьба серьезно затруднена, пациент не может пройти и 50 м без дискомфортных ощущений.
- IV стадия – у пациента повышается температура, признаки стенозирующего атеросклероза приобретают патологический характер: просвет сосудов закрывается полностью, кровоснабжение тканей останавливается, развивается некроз тканей (гангрена). Лечить пациента в такой ситуации можно лишь самым радикальным способом – обычно назначается операция по ампутации конечности.
Способы борьбы с недугом
Поставленный диагноз требует выполнения ряда последующих лечебных процедур по устранению нарушений и причин заболевания. На сегодняшний день медицина практикует два вида лечения.
Медикаментозная терапия позволяет поддержать прочность и эластичность сосудов нижних конечностей. Лечение носит комбинированный характер, для которого характерен курс гипертонических, а также сосудорасширяющих препаратов.
Широкую известность в последние годы получили тромборастворяющие лекарства. Тромболитики способны эффективно растворять имеющиеся тромбы. После завершения тромболитической терапии не возможны рецидивы тромбозов, поскольку данная фармакологическая группа средств разрушает тромб, не создавая условий для последующего появления кровяных сгустков. Поэтому сопровождает весь курс лечения прием антикоагулянтных медикаментов.