© Автор: М. Виталий Аркадьевич, врач-реаниматолог, специально для СосудИнфо.ру (об авторах)
Отек легких – это тяжелое осложнение множества болезненных состояний, которое характеризуется выходом чрезмерного количества жидкой составляющей крови из просвета легочных сосудов непосредственно в ткань легких (интерстиций), а затем и в просветы альвеол (конечные участки бронхиального дерева в которых происходит газообмен).
Кардиогенный отек легких – грозное осложнение множества патологий непосредственно самого сердца, которое без экстренного оказания квалифицированной медицинской помощи нередко приводит к летальному исходу.
Сердечная астма и отек легких по своей сути являются синонимами, поскольку сердечной астмой называют комплекс внешних проявлений (симптомов), возникающих при развитии кардиогенного отека легких на начальном этапе – интерстициального отека легких.
Механизм развития
Развитее кардиогенного отека легких связано с нарушением насосной функции сердечной мышцы. Это происходит под воздействием различных патологий. К ним относят сердечную недостаточность, приобретенные или врожденные пороки сердца, инфаркт миокарда, аритмии. Из-за недостаточного кровообращения в организме происходят застойные процессы. Вследствие этого жидкость из лимфатических сосудов и капилляров начинает проходить сквозь стенки сосудов в легочные альвеолы. Этот процесс в медицине называют выпотом жидкости. Жидкость постепенно вытесняет воздух из легочных тканей, что провоцирует затруднение дыхания. По мере наполнения легких транссудатом дыхание становится невозможным, развивается сильное кислородное голодание всех тканей и органов, наступает смерть.
Патофизиология
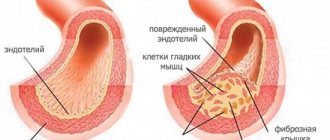
В нормально функционирующих легких имеется небольшой приток жидкости из альвеолярных капилляров в интерстициальное пространство легких, чему способствуют гидростатические силы и наличие микроскопических щелей между капиллярными эндотелиальными клетками. Скорость поступления жидкости ограничивается градиентом осмотического давления белка, способствующим перемещению жидкости из интерстициального пространства обратно в циркулирующую плазму. В результате относительно небольшое физиологическое перемещение жидкости из сосудистой сети в легкие обычно компенсируется оттоком жидкости из интерстициального пространства легкого через легочную лимфатическую систему, которая в конечном счете возвращается в системный венозный кровоток. Поскольку жидкость проходит через интерстициального пространства легких, она отграничивается от альвеолярного пространства плотными окклюзирующими соединениями между альвеолярными эпителиальными клетками. В отсутствие острого повреждения легких (например капиллярного повреждения) изменение скорости потока жидкости через легкие определяется, прежде всего, изменением гидростатического давления. Давление заклинивания легочных капилляров (ДЗЛК), регистрируемое с баллончика катетера в момент его заклинивания в сегменте легочной артерии, является отражением давления наполнения левого предсердия и считается наиболее полно отражающим гидростатическое давление микроциркуляции легкого.
Уравнение Старлинга для фильтрации математически демонстрирует баланс жидкости между легочными сосудами и интерстициальным пространством, который «зависит от чистой разницы гидростатического давления и осмотического давления белка, и проницаемости капиллярной мембраны».
Q = К*((Pmv — Ppmv) — (πmv — πpmv))
где:
- Q = Чистая фильтрация жидкости через сосудистую стенку в направлении интерстициального пространства (поток жидкости, фильтрующийся через стенку капилляра в интерстициальное пространство)
- К = Коэффициент фильтрации
- Ppmv = Гидростатическое давление в околососудистом интерстициальном пространстве
- Pmv = Гидростатическое давление внутри капилляров (ДЗЛК)
- πmv = Осмотическое давление белка сосудистом русле
- πpmv = Осмотическое давление белка в околососудистом интерстициальном пространстве
Хотя уравнение Старлинга полезно для понимания механизмов, благоприятствующих образованию отека легких, клинически является нецелесообразным точно измерять большинство из этих параметров. Тем не менее базовое понимание этого уравнения полезно для клиницистов, работающих с пациентами с отеком легких.
Патогенез кардиогенного отека легких (повышенное гидростатическое давление)
При кардиогенном отеке легких гидростатическое давление в легочных капиллярах приводит к увеличению фильтрации жидкости через сосудистую стенку и чаще всего вызывается объемной перегрузкой или нарушением функции левого желудочка, приводящей к повышенному легочному сосудистому давлению. Умеренное повышение давления в левом предсердии, выражаемое в виде ДЗЛК 18-25 мм рт. ст., вызывает образование отеков в периваскулярном и перибронхиальном интерстициальных пространствах. При дальнейшем повышении давления в левом предсердии (ДЗЛК > 25 мм рт. ст.), емкость лимфатических сосудов и интерстициального пространства (ориентировочно 500 мл жидкости) превышается, и жидкость преодолевает легочный эпителиальный барьер, заполняя альвеолы жидкостью, содержащей белок. Клиника гипоксимии обусловлена накоплением альвеолярной жидкости, дестабилизацией альвеолярных ацинусов (нарушением функции сурфактанта) и, следовательно, нарушением вентиляционно-перфузионного отношения (V/Q).
Патогенез некардиогенного отека легких (повышенная сосудистая проницаемость)
Некардиогенный отек легких относится к любому состоянию, способствующему аномальному увеличению проницаемости сосудов легких, тем самым способствует увеличению потока жидкости и белка в интерстициальное пространство и воздушные пространства легких. Что касается уравнения Старлинга, то повреждение легочных сосудов приравнивается к увеличению коэффициента фильтрации и увеличению осмотического давления в интерстициальном пространстве легкого, что способствует формированию отека легких. Другой фактор, способствующий нарушению газообмена при некардиогенном отеке легких, связан с нарушением альвеолярного эпителиального барьера, например, когда давление в интерстициальном пространстве легких достаточно высокое, чтобы нарушить плотные контакты, или при прямом воспалительном или токсическом повреждении эпителиальной оболочки альвеол. Поврежденный альвеолярный эпителий обладает пониженной способностью к активному переносу жидкости из альвеолярного пространства в интерстициальное пространство легкого и вызывает нарушение продукции сурфактанта (снижение активной поверхности), благоприятствующее альвеолярному коллапсу при нормальном дыхании. Примером служит прямое повреждение альвеолярного эпителия за счет аспирации содержимого желудка или пневмонии. Условия, которые способствуют острому капиллярному эндотелиальному повреждению легких, включают системные инфекции (сепсис), тяжелые ожоги, травму и другие системные воспалительные состояния. Повреждение эндотелия капилляров легких и/или альвеолярного эпителия является отличительной чертой острого повреждения легких (ОПЛ) и острого респираторного дистресс-синдрома (ОРДС), которые представляют собой прогрессирующие некардиогенные повреждения легких, связанные с нарушением газообмена (шунтирование, нарушение V/Q отношений) и снижением легочной растяжимости (повышенная работа дыхания).
Причины
Кардиогенный отек легких вызывают сердечные заболевания в стадии декомпенсации. Помимо таких распространенных явлений, как инфаркт миокарда, аритмии, пороки сердца, вызвать патологию могут следующие состояния:
- кардиомиопатии;
- опухоль предсердия;
- эндокардит бактериального происхождения;
- воспалительный процесс аорты;
- миокардит;
- стеноз митрального клапана;
- острая недостаточность левого желудочка сердца;
- кардиосклероз.
Если не проводилось лечение сердечно-сосудистых заболеваний, развитие кардиогенного отека легких возможно при любой патологии. Спровоцировать тяжелое осложнение могут различные внутриутробные нарушения развития, например, дефект межжелудочковых перегородок, коарктация аорты, открытый артериальный проток.
Отек легких с кардиогенным характером всегда развивается на фоне сердечных патологий
К предрасполагающим факторам относят вредные привычки, частые эмоциональные перегрузки, повышение давления, отсутствие лечения сердечных патологий, несоблюдение предписаний врача и другое.
Механизм и причины развития отека легких
К появлению отека легких (ОЛ) может привести множество причин, однако независимо от фактора, вызвавшего осложнение, механизм его развития едины — накопление избытка жидкости в тканях интерстиция, утолщение вследствие этого альвеоло-капиллярной мембраны и снижение диффузии газов (в первую очередь кислорода). Вследствие этого возникает тканевая гипоксия (кислородное голодание всех тканей) и ацидоз — сдвиг кислотно-щелочного равновесия, ведущий к неизбежной смерти больного, если ему не окажут экстренную помощь.
Единой классификации отека легких не существует, однако по патогенетическому механизму его можно разделить на:
- ОЛ вследствие увеличенного капиллярного давления в результате:
- острого инфаркта миокарда;
- сердечных аритмий;
- кардиомиопатий;
- миокардитов;
- экссудативного перикардита;
- гипертензивного криза;
- стеноза легочной аретрии;
- пороков сердца;
- массивного вливания кровезамещающих растворов;
- почечной недостаточности в фазе анурии.
- ОЛ вследствие увеличения проницаемости стенки капилляров при:
- остром респираторном дистресс-синдроме;
- интоксикациях (например, наркотическими средствами);
- противораковой химиотерапии;
- применении рентгенконтрастных препаратов;
- вдыхания токсичных веществ;
- аллергиях.
- ОЛ вследствие нарушения лимфооттока при раковом поражении лимфатических сосудов.
- ОЛ вследствие изменения внутригрудного интерстициального давления при кессонной болезни и эвакуации (удалении) жидкости из полости плевры.
- ОЛ вследствие снижения содержания белка в плазме крови.
- Смешанный ОЛ:
- нейрогенный;
- послеоперационный;
- при эклампсии;
- при синдроме гиперстимуляции яичников;
- при высотной болезни.
Раньше использовалась классификация, включающая в себя такие виды отека легких, как интерстициальный и альвеолярный. В настоящее время от нее отказались, так как эти два вида ОЛ на самом деле являются лишь стадиями развития синдрома. Кроме того в плане диагностики и лечения такое разделение не несет никакой полезной функции.
В норме в альвеолы проникает исключительно малое количество жидкости из интерстиция. Практически вся она всасывается в кровеносные и лимфатические капилляры и удаляется из альвеоло-капиллярной мембраны. Однако при нарушении проницаемости АКМ жидкости становится слишком много и она не успевает вся переместиться в сосуды. В этом случае она пропитывает интерстиций, увеличивая его толщину, а в наиболее запущенной ситуации начинает выходить в просвет альвеол, еще сильнее ухудшая газообмен.
Симптомы
Симптомы отека легких всегда зависят от стадии течения патологии. Переполнение легочных тканей жидкостью происходит постепенно, каждая стадия сопровождается своими проявлениями. Всего выделяют 4 этапа:
- Диспноэтический. Здесь жидкость только начинает поступать в легочную ткань, дыхание пациента становится затрудненным, появляется сухой кашель, сопровождающийся приступами удушья. При прослушивании легких слышны слабовыраженные хрипы.
- Ортопноэтический. Дальнейшее наполнение легкого транссудатом провоцирует переход сухого кашля во влажный, дыхание учащается, появляется слабость, иногда головокружение, бледность кожи.
- Острый клинический этап. На этой стадии в легких скапливается большое количество жидкости, легкое наполняется на 50%, кашель усиливается, появляются слизистые выделения с примесью крови. Свисты и хрипы слышны окружающим, для их диагностики не требуются специальные приборы. Пациент может дышать в вертикальном положении тела, если занять горизонтальную позицию, больной задыхается.
- Тяжелый. Опасное состояние, которое без помощи медиков вызывает смерть. На последней стадии кашель больного имеет интенсивный непрекращающийся характер, появляются кровянистые пенистые выделения изо рта, сильно нарушается дыхание. Такое состояние говорит о том, что легкие переполнены жидкостью и в любой момент больной может захлебнуться.
Помимо стадий и характерных для них признаков, можно выделить такие проявления:
- затруднение, нехватка воздуха, особенно в лежачем положении;
- открытый рот, выпученные глаза;
- паника, страх смерти;
- обильное потоотделение;
- бледность и цианоз кожных покровов, который усиливается с развитием осложнения;
- дискомфорт в области груди при попытке вдохнуть;
- падение артериального давления и пульса.
Скопление жидкости в легочных тканях влечет за собой нарушение дыхания, приступы кашля с кровью
В такой ситуации необходимо как можно скорее вызвать скорую помощь. Даже если подобные приступы уже диагностировались ранее, но проходили самостоятельно, не следует игнорировать опасное состояние.
Важно! Кардиогенный отек легких – это крайне опасное осложнение, избежать смертельного исхода удается не более, чем в 40% случаев.
Клинические проявления и диагностика
В клинике существует деление каскада описанных патологических явлений на этапы, основываясь на имеющихся симптомах:
- Диспноэ – этап, который преимущественно характеризуется субъективным ощущением недостатка воздуха (одышкой).
- Ортопноэ – одышка прогрессирует, заставляя больного принять вынужденное положение, благодаря которому человек чувствует себя лучше – ноги спущены вниз, верхняя часть туловища приподнята (полу сидячее положение).
- Этап «развернутой клиники» – к вышеуказанным симптомам присоединяются дистанционные хрипы (когда хрипы слышны без фонендоскопа на расстоянии).
- Этап тяжелых клинических проявлений – к клинике отека легких включаются выделение пены изо рта и носа, «клокочущее» дыхание (данные проявления иногда называют симптом «кипящего самовара»), цианоз (синюшность) кожных покровов, прохладный липкий на ощупь пот.
Клинически отек легких при острой сердечной недостаточности, достаточно условно, делят на 2 разновидности:
- Интерстициальный отек легких – «субкомпенсированный» отек легких, патогенез которого останавливается до поступления жидкости в просвет альвеол. Данная форма отека легких обычно носит название «сердечной астмы», продолжительность которой измеряется минутами или часами, но не более, затем наступает улучшение, нередко без оказания специфической помощи.
- Альвеолярный отек легких – наблюдается в случаях, когда альвеолы наполняются жидкостью и формируется вышеописанный «порочный круг». Крайне опасное для жизни состояние, требующее оказания экстренной медицинской помощи, поскольку является наиболее часто встречающимся осложнением болезней сердца, приводящим к летальному исходу.
Симптомы кардиогенного отека легких достаточно специфичны и позволяют отличить его от других заболеваний, которые также могут демонстрировать клинические проявления астмы.
К клиническим симптомам кардиогенного отека легких относятся:
проявления сердечной недостаточности с отеком легких
- Одышка, носящая смешанный характер, усиливающаяся в положении лежа и при двигательной активности, по формулировкам больных воздухом «не надышаться»;
- Тахипноэ – увеличение частоты дыхательных движений;
- Ортопноэ – вынужденная поза тела, облегчающая чувство одышки;
- Боль в области сердца, обусловлена общей гипоксией и ишемией миокарда;
- Хрипы в легких изначально сухие, свистящие, затем хрипы сменяются на влажные, мелкопузырчатые, а после чего и крупнопузырчатые;
- Дистанционные хрипы – слышны на расстоянии при дыхании на вдохе и выдохе «невооруженным» ухом, настолько сильные, что напоминают звук кипящей воды;
- Выделение мелкопузырчатой пены белого цвета из наружных отверстий рта и носа, иногда пена бывает розовой, поскольку в просвет дыхательных путей могут проникать эритроциты;
- Кашель в начале сухой, надсадный, с прогрессированием заболевания становиться продуктивным, с большим количеством пенистой мокроты;
- Тахикардия – увеличение частоты сердечных сокращений;
- Пульс нитевидный, малого наполнения, частый;
- Акроцианоз – синюшность кожных покровов кистей, стоп, носа;
- Холодный липкий пот;
- Бледность кожи туловища;
- Набухание вен головы и шеи;
- Эмоциональное возбуждение – панический страх смерти, который при неоказании медицинской помощи и прогрессировании заболевания сменяется апатией и сонливостью.
При диагностике отека легких, а также в выборе тактики лечения немалое значение придают данным лабораторно-инструментальных методов исследований:
- Электрокардиография (ЭКГ) – позволяет установить перегрузку левых отделов сердца, острый коронарный синдром, аритмию, гипертрофию миокарда, миокардиодистрофию и прочее;
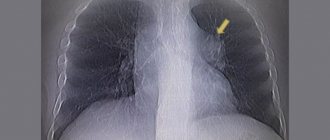
- отек легких на рентгеновском снимке
Рентгенография – позволяет подтвердить наличие отека легких и гипертрофию миокарда: расширение сердечной тени, линии Керли (Б), симптом «крыльев бабочки», однако нужно учитывать, что в 20% случаев на рентгенограмме отек легких не находит своего отражения;
- Пульсоксиметрия – отмечается снижение насыщения гемоглобина крови кислородом (менее 90%);
- Измерение артериального давления – его показатели во многом определяет тактику оказания медицинской помощи.
Оценивать проявления отека легких необходимо не каждое в отдельности, а обязательно в совокупности, с учетом анамнеза, что позволит избежать диагностических ошибок.
Отличие кардиогенного отека легких
Перед началом лечения легочного отека важно определить природу патологии. Кроме кардиогенного (сердечного), существует некардиогенный отек. Клиническая картина при этих двух состояниях очень похожа. Без необходимых знаний различить их невозможно. Лечение того или другого состояния начинается только после подтверждения диагноза. При неправильной терапевтической тактике наступает летальный исход.
Критерии, по которым можно отличить кардиогенный отек от некардиогенного:
Советуем вам прочитать:Осложнения инфаркта миокарда
- кардиогенный отек возникает на фоне сердечных патологий, в то время как второй вариант провоцируют патологии, не связанные с сердечной деятельность;
- кардиогенный отек – это следствие переполнения сосудов и капилляров кровью, развитие застойного процесса. При некардиогенном отеке патология может появиться из-за повреждения самих сосудов, нарушения их целостности;
- отличаются обе патологии характером течения. Некардиогенный отек возникает внезапно, до наступления смерти проходит всего несколько часов. При кардиогенном течение патологии проходит более длительно;
- различия на рентгене заключаются в том, что при кардиогенном отеке сердце увеличено в размере, а в районе легких видна затемненная область посредине. При некардиогенном виде сердце имеет нормальный размер, а области затемнения распределены по всем легким;
- эхокардиография при кардиогенном отеке показывает нарушение функционирования левого желудочка, во втором случае деятельность сердечной мышцы не нарушена;
- давление в легочной артерии при кардиогенном превышает 18 мм.рт.ст, при некардиогенном эти отметки ниже.
Чтобы точно определить характер патологии, необходимо провести обследование в условиях стационара. Только опытный специалист сможет дать оценку состоянию больного, назначить необходимое лечение.
План обследования пациентов
Выявить интерстициальный отек легких можно только в процессе инструментальных и лабораторных исследований. Важно установить точную причину. Дифференциальная диагностика проводится с отеком некардиогенного происхождения. В последнем случае причинами являются отравления, патология почек и печени, травмы.
Требуются следующие исследования:
- анализ газового состава крови;
- биохимическое исследование крови;
- общие клинические анализы крови и мочи;
- электрокардиография;
- определение кислотно-основного состояния крови;
- эхокардиография;
- обзорная рентгенография;
- катетеризация легочных артерий;
- физикальное исследование;
- коагулограмма.
Лабораторная диагностика позволяет оценить насыщение крови кислородом. При отеке выявляются следующие нарушения:
- увеличение уровня углекислого газа;
- повышение фибриногена (при тромбоэмболии);
- увеличение концентрации трансаминазы.
Если подозревается сердечная астма, то обязательно проводится рентгенография. При кардиогенном отеке часто обнаруживаются признаки плеврального выпота. Сердце увеличено. Ценным диагностическим признаком, позволяющим исключить некардиогенный отек, является уровень давления в системе легочной артерии. При патологии сердца оно превышает 18 мм рт.ст.
Кто находится в группе риска
У некоторых пациентов риск развития опасного состояния повышается в связи с определенными провоцирующими факторами. К ним относят:
- все сердечные заболевания;
- частые стрессы;
- возраст старше 45 лет;
- вредные привычки, а именно употребление алкоголя, табакокурение.
Вышеописанные состояния не становятся прямой причиной развития отека, но повысить угрозу его возникновения могут.
В группу риска развития сердечного отека легких входят пожилые пациенты с нарушением сердечной деятельности
Проявления токсического отека
В клинической картине присутствует затруднение дыхания как главный признак токсического отека. Проявляются одышка и кашель, кожа и слизистые приобретают синюшный цвет, пульс увеличивается, а артериальное давление понижается до критических отметок — это те показатели, наличие которых врач проверит в первую очередь при подозрении на развитие отека, вызванного токсинами. Не исключено, что больной будет испытывать острую боль в груди, как и при кардиогенном отеке. Однако разница между ними в том, что токсический отек длится дольше, при этом практически не изменяются размеры сердечной мышцы.
Если начать лечение отека легких своевременно, его проявления можно повернуть вспять, убрать хрипы, одышку, кашель, вернуть кожным покровам прежний вид, стабилизировать формулу крови. На рентгеновском снимке станет видно, что очаги исчезают. Сроки выздоровления могут растянуться до нескольких недель.
Классификация
Классифицируется состояние в зависимости от основополагающего фактора. Патология может развиться на фоне недостаточной активности левого желудочка сердца. Это состояние возникает из-за инфаркта миокарда или при коронарной недостаточности. Еще один вид – это кардиогенный отек вследствие перегрузки левого желудочка. Это возникает при недостаточности митрального или аортального клапана. Спровоцировать повышение давления крови в большом круге кровообращения может гипертонический криз. Еще одна причина – наличие в сосудах гематом, тромбов, опухолей.
Симптомы и клиническая картина
Симптомы отека легких «сердечного» происхождения специфичны и дают возможность поставить диагноз еще на догоспитальном этапе. Ведущую роль занимают различные дыхательные расстройства:
- Ортопноэ (принятие вынужденного положения тела для облегчения дыхания).
- Одышка с затрудненным вдохом.
- Кашель.
- Влажные хрипы в легких, преимущественно в нижних отделах.
- Выделение пенистой мокроты.
Возможно увеличение печени, появление отеков на голенях. Кроме этого, присутствуют признаки нарушения сердечной деятельности. Они варьируют в зависимости от первичной патологии:
- Учащение, урежение сердцебиения или развитие аритмий.
- Холодный липкий пот, бледность кожи.
- Снижение артериального давления, реже — повышение.
- При инфаркте миокарда: давящие, пекущие боли за грудиной, отдающие в левую лопатку, левую руку.
Из общих симптомов присутствуют:
- Нарушение сознания.
- Резкое уменьшение выделения мочи.
Существует три этапа прогрессирования накопления жидкости в легких при отеке.
Этап 1. Характеризуется такими симптомами:
- повышенное давление в левом предсердии;
- открытие небольших легочных сосудов;
- газообмен не изменяется.
Этап 2. Характеризуется такими симптомами:
- накопление небольшого количества жидкости в интерстициальной полости;
- утолщение крупных легочных сосудов;
- легкая одышка;
- головокружение;
- небольшой кашель.
Этап 3. Симптомы:
- гипоксемия;
- снижение респираторного объема легких;
- нарушения газообмена;
- сильная одышка;
- хрипы;
- кашель с мокротой.
Другие общие симптомы легочного отека это:
- тревога, беспокойство;
- боли в грудной клетке;
- тахикардия;
- кашель с кровавой мокротой;
- низкая толерантность к физической нагрузке;
- затрудненное дыхание в положении лежа;
- внезапное пробуждение ночью от дефицита кислорода;
- отек в нижних конечностях;
- усталость;
- лихорадка;
- головные боли;
- повышенное артериальное давление.
Возможные осложнения
Вследствие кардиогенного отека легких развивается кислородное голодание всех органов. Гипоксия ведет к неминуемой гибели клеток головного мозга, что без своевременной помощи вызывает смерть. Кроме этого, последствия могут быть следующими:
- нарушения ишемического характера. Кислородное голодание ведет к сбоям в функционировании почек и печени;
- рубцевание легочных тканей, называемое пневмосклерозом;
- кардиогенный шок;
- легочный отек рецидивирующего характера;
- деформация структуры строения альвеол и бронхиол;
- вторичное воспаление легких развивается на фоне нарушения кровообращения.
Важно! Осложнения могут начаться уже через 4–5 минут после развития кардиогенного отека легких, поэтому при появлении признаков патологии действовать следует немедленно.
Методы исследования
В общем анализе крови выявляют лейкоцитоз. Иногда в результате гибели нейтрофилов и повышенного потребления тромбоцитов в легких развиваются лейкопения и тромбоцитопения. Биохимический анализ крови обычно в пределах нормы, хотя в следствии потерь белка в легких иногда выявляют гипоальбуминемию и незначительную гипергликемию.
Рентгенографическое исследование органов грудной клетки крайне необходимо. На ранней стадии и при легком течении НОЛ определяется усиление интерстициального рисунка легких. При среднем и тяжелом НОЛ в легочной ткани появляется инфильтрация, свидетельствующая о вовлечении в патологический процесс альвеол. У большинства больных наблюдается асимметричная инфильтрация в дорсокаудальных отделах легких, преимущественно справа. При определении газов артериальной крови выявляют легкую или тяжелую гипоксию, при чрезмерной гипервентиляции-гиперкапнию.
При исследовании коагулограммы определяется увеличение протромбинового и частичного тромбопластиногово времени в результате повышенного потребления факторов свертывания крови и диссеминированной внутрисосудистой коагуляции. Тяжесть гипоксии определяют по данным оксигемометрии.
Диагностика заболевания
Помимо данных, полученных при визуальном осмотре больного, для правильной диагностики необходимы лабораторные исследования. Для этого назначают такие анализы:
- исследование газов крови;
- биохимическое исследование показателей крови;
- исследование мочевины, креатинина, общего белка;
- коагулограмму;
- печеночные пробы и другое.
Электрокардиограмма показывает ишемические нарушения, гипертрофию левого желудочка сердца, аритмии. При ультразвуковом исследовании видны области гипокинезии миокарда, отмечается снижение выброса фракции, увеличение диастолического объема.
Электрокардиограмма и другие методы диагностики помогают поставить правильный диагноз, начать лечение
Рентген грудной клетки показывает расширение границ сердечной мышцы и легочных корней. Поражение чаще видно на снимке в виде затемненного пятна, напоминающего по форме бабочку. Очаговые затемнения диагностируются реже. Для проведения отличительного анализа кардиогенного отека от некардиогенного проводят катетеризацию легочной артерии.
Диагностика и дифференциальная диагностика отека легких
В таблице выше приведены типичные клинические симптомы, которые отличают кардиогенный от некардиогенного отека легких. По иронии, катетеризация легочной артерии, наиболее точная диагностическая методика, более не используется в повседневной практике из-за частых осложнений (например кровотечение, пневмоторакс, аритмии, инфекции, травмы сосудов) и ее ненадежности из-за неправильной калибровки или неправильной интерпретации данных. Таким образом, менее инвазивные методы в значительной степени заменили катетеры легочной артерии для рутинной оценки кардиогенных причин отека легких в условиях ОРИТ.
Чреспищеводная эхокардиография
Чреспищеводная эхокардиография (ЧПЭхоКГ) является наиболее широко распространенной методикой для оценки критических пациентов с подозрением на сердечную недостаточность. В контексте отека легких, с использованием ЧПЭхоКГ можно быстро обнаружить серьезные сердечные заболевания, связанных с повышенным давлением наполнения левого желудочка, в том числе нарушенную фракцию выброса левого желудочка из-за ишемических (как правило, вызывающих аномалии движения в участках стенок) или неишемических (с диффузными нарушениями движения стенок) заболеваний миокарда, значимыми поражениями клапанов или перикардиальным выпотом, вызывающим патофизиологический механизм тампонады.
PiCCO и ККТ
Для оценки отека легких появились два альтернативных метода.
- Система постоянной оценки сердечного выброса по пульсовой волне (PiCCO) оценивает индекс сосудистой проницаемости в легких у пациентов, находящихся в критическом состоянии.
- Количественный компьютерно-томографический анализ (ККТ) с термодилюцией также применялся для диагностики отека легких на фоне ОРДС.
На данный момент ни одно исследование не показало преимущества PiCCO или ККТ по сравнению с традиционными подходами (например с ЦВД-ориентированными) для оценки отека легких, как осложнения ОРДС.
Неотложная помощь пациенту
Правильно оказанная неотложная помощь при кардиогенном отеке легких помогает сохранить жизненно важные функции больного до приезда бригады скорой помощи. При развитии симптомов, характерных для патологии, необходимо выполнить действия в следующем порядке:
- усадить человека в вертикальное положении, ноги и руки должны быть спущены;
- если есть необходимость, удалить изо рта пену и слизь;
- важно обеспечить поступление свежего воздуха в комнату, для этого следует открыть окна, дверь;
- нельзя допускать столпотворения;
- воротник пациента нужно расстегнуть, шею не должно ничего стеснять;
- если человек в сознании, ему необходимо дать таблетку Нитроглицерина, а также Фуросемид.
Осуществляя помощь, нельзя паниковать. Это только усугубит ситуацию, чувство страха передастся пациенту, что негативно скажется на его состоянии.
Оказание первой помощи
Согласно клиническим рекомендациям, неотложная помощь на догоспитальном этапе в случае кардиогенного отека легких включает в себя следующие мероприятия на догоспитальном этапе:
- Ингаляция «Нитроспрея» или прием нитроглицерина под язык.
- Введение (внутрь или внутривенно) диуретиков, желательно «Фуросемида» или «Торасемида» от 40 мг и более.
- При повышенном артериальном давлении – применение ингибиторов АПФ («Каптоприл» под язык) или бета-адреноблокаторов («Бисопролол»).
Среди немедикаментозного воздействия важно обеспечение доступа свежего воздуха, принятие пациентом положения сидя. В качестве крайних мер возможно проведение ножных ванн с теплой водой, однако, этот метод носит «полевой» характер.
В случае клиники, характерной для инфаркта миокарда, важно дать пациенту разжевать «Аспирин» или «Клопидогрель» в дозировке 300 мг, обеспечить прием нитратов и ингибиторов АПФ или бета-блокаторов.
Бригада скорой помощи в состоянии начинать проведение оксигенотерапии, также они могут использовать наркотические анальгетики. По показаниям возможно проведение кардиоверсии, реперфузионной терапии.
Отек легких вследствие острой левожелудочковой недостаточности – абсолютное показание к срочной госпитализации.
Методы лечения
Лечение кардиогенного отека легких проводится исключительно в условиях больницы под контролем медицинского персонала. К основным целям терапии относят:
- действия, направленные на устранение ишемии тканей организма, борьбу с осложнениями состояния;
- нормализацию артериального давления в большом и малом круге кровообращения;
- налаживание нормальной деятельности левого желудочка сердца;
- насыщение крови молекулами кислорода.
Лечение при кардиогенном отеке легких носит комплексный характер, его тактика определяется с учетом симптомов у больного и особенностями течения патологии. При развитии сильного болевого синдрома применяется Морфин. Справиться с интенсивным выделением пены с кровью удается с помощью 30% спиртовых ингаляций. При тяжелой гипоксии головного мозга пациента переводят на искусственную ингаляцию легких. Мочеиспускание стимулируют мочегонными препаратами. Усилить насосную функцию сердечной мышцы помогает Нитроглицирин. Для снижения кровяного давления применяют гипотензивные лекарства. При кардиогенном отеке легких, которому не предшествовал инфаркт миокарда, вводят Эуфиллин. Этот препарат назначают для предотвращения спазма бронхов.
Тяжелое состояние больного требует применения кислородной маски
Терапия считается эффективной при достижении такого результата:
- больной может принять лежачее положение без риска удушья;
- прекращаются влажные хрипы в легких;
- дерма пациента и слизистая оболочка приобретает нормальный розовый оттенок;
- прекращается сильный кашель и отделение слизи, пены, крови;
- снижается отдышка, нормализуется дыхание.
Несмотря на срочные и правильные медицинские мероприятия, кардиогенный отек легких нередко вызывает тяжелые последствия и смерть больного. Чтобы предотвратить повтор ситуации, человеку необходимо оставаться в условиях стационара до полного выздоровления.
Лечение
В условиях стационара лечение кардиогенного отека легких начинается с оксигенотерапии или, по показаниям, подключения аппарата ИВЛ (искусственная вентиляция легких). Кислород подается через носовой катетер или маску в увлажненном виде (от 2 до 6 л/мин), возможно добавление спиртовых ингаляций для пеногашения. Показания к интубации с ИВЛ:
- Нарушение функции дыхательных мышц.
- Бессознательное состояние пациента.
- При левожелудочковой недостаточности на фоне ОКС (острый коронарный синдром).
Среди лекарственных средств используются следующие группы препаратов:
- Петлевые диуретики («Фуросемид» или «Торасемид» от 40 мг и более внутривенно болюсно). Способствуют выведению жидкости из организма и уменьшению отека легких.
- Вазодилататоры («Нитроглицерин» от 20 до 200 мкг/мин внутривенно). Устраняют констрикцию сосудов малого круга, увеличивают их емкостную функцию, тем самым уменьшая давление в легочных капиллярах. Используются только при систолическом артериальном давлении более 90 мм рт.ст.
- Наркотические анальгетики («Морфин» от 10 мг). Устраняют непродуктивную одышку, дополнительно способствующую увеличению АД в малом кругу кровообращения, снижают психоэмоциональное перевозбуждение, вызывают незначительную дилатацию периферических сосудов.
- Ингибиторы АПФ («Эналаприлат» от 2,5 мг). Позволяют устранить спазм резистентных к другим группам препаратов сосудов, уменьшить нагрузку на миокард. Для рутинного использования неприемлем.
- Инотропные препараты («Добутамин» от 2 до 20 мг/кг/мин). Необходимы для увеличения сердечного выброса и устранения застойных явлений в легочном круге. Возможно применение при САД ниже 90 мм рт.ст., но при ЧСС до 100 уд/мин.
- Вазопрессоры («Норадреналин» 0,2–1,0 мг/кг/мин). Используются исключительно при необходимости поддержания перфузии крови в жизненно важных органах.
- Антикоагулянты («Фондапаринукс» от 0,5 мл 2,5 мг, или «Эноксипарин» от 0,2 мл, или низкомолекулярные гепарины от 5000 МЕ по схеме под контролем показателей коагулограммы). Применяются с целью профилактики тромбоэмболических осложнений.
- Внутривенное введение 30% этилового спирта используется для подавления пенообразования.
В зависимости от причины развития угрожающего состояния, должна проводиться этиотропная терапия. Так, при формировании данного состояния на фоне угрожающей жизни аритмии необходимо проведение электрокардиоверсии (кардиовертер-дефибриллятор от 120 Дж) или медикаментозной кардиоверсии («Амиодарон» до 600 мг внутривенно капельно), возможна постановка временного или кардиовертера/кардиостимулятора.
Отек легких в связи с острой левожелудочковой недостаточностью на фоне острого инфаркта миокарда требует проведения тромболитической терапии и/или чрескожного коронарного вмешательства по срочным показаниям. Кроме этого, еще на догоспитальном этапе применяют «Аспирин» и/или «Клопидогрел» 300 мг, гепаринотерапию. В случае формирования острой митральной регургитации решают вопрос о целесообразности кардиохирургического вмешательства.
Экссудативный перикардит требует срочной эвакуации жидкости из полости перикарда.
При миокардите проводится противовоспалительная терапия.
Критерии эффективного оказания помощи при отеке легких:
- Нормализация ЧДД (частота дыхательных движений) и показателей газового состава крови.
- Стабилизация гемодинамики.
- Появление диуреза.
- Общее улучшение самочувствия пациента.
Прогноз для больных
После наступления кардиогенного отека легких прогноз для пациента крайне редко носит благоприятный характер. Выживаемость, по данным различных статистик, составляет от 30 до 50%. При этом отек, спровоцированный инфарктом миокарда, влечет за собой смерть в 90% случаях.
После преодоления опасной патологии у многих людей отмечаются различные нарушения со стороны дыхательной, сердечной, центральной нервной системы. После выздоровления человеку необходимо регулярно посещать врача в течение 12 месяцев, следить за своим питанием, соблюдать другие профилактические мероприятия.
Благоприятный прогноз для больного возможен лишь при своевременно оказанной помощи
Важное условие полного выздоровления – интенсивная терапия болезни, спровоцировавшей отек. Только после устранения первопричины риск повторного приступа сводится практически к нолю.
Важно! Только своевременная диагностика кардиогенного отека легких, правильно подобранная тактика лечения и четкое выполнение всех рекомендаций врача дают благоприятный прогноз для человека.
ОЛ, связанный с нарушениями в системе кровообращения
При кардиогенном отеке легких (вызванном нарушениями кровообращения) первый симптом — сердечная астма, проявляющаяся одышкой в покое, учащением дыхательных движений, чувством резкой нехватки воздуха, удушьем. Чаще всего приступ начинается ночью, больной немедленно просыпается и принимает сидячее положение в котором ему легче дышать. При этом он опускает ноги с кровати, упирается руками в ее край. Это — позиция ортопноэ, которую принимает практически каждый больной.
Для начала отека легких характерно желание подойти к окну, подышать свежим воздухом. В этом состоянии больной практически не разговаривает, однако на его лице явно видно эмоциональное напряжение. По выражению врачей «пациент полностью отдается борьбе за воздух» Кожные покровы становятся бледными, носогубный треугольник приобретает синюшный цвет (акроцианоз). Это свидетельствует о нарастании гипоксии. Возможно появление холодного липкого пота — признак надвигающегося кардиогенного шока, являющегося исключительно тяжелым осложнением любой сердечной патологии. При дальнейшем развитии дыхание больного становится шумным, даже на расстоянии слышится клокотание в его грудной клетке, возможно выделение розовой пенистой мокроты в больших объемах. В этой стадии количество жидкости уже намного превышает возможности капилляров по ее удалению, и жидкая часть крови начинает проникать в альвеолы.
Меры профилактики
Устранение причин, которые могут спровоцировать отек легких – это и есть профилактика заболевания. Чтобы предотвратить опасное состояние, нужно придерживаться таких правил:
- употреблять здоровую и полезную пищу. В рационе должно быть большое количество минералов, витаминов и других питательных веществ. Важно отказаться от продуктов, повышающих холестерин в крови;
- каждому человеку рекомендуется выполнять зарядку, часто гулять на свежем воздухе;
- отказаться от сигарет, наркотиков и употребления спиртных напитков;
- своевременно лечить сердечно-сосудистые патологии;
- избегать конфликтов и стрессовых ситуаций;
- нормализовать массу тела;
- при работе с вредными веществами нужно строго соблюдать правила безопасности.
Следует помнить, что полностью застраховаться от развития отека легких нельзя. Состояние возникает внезапно, иногда пациент даже не подозревает о проблемах с сердцем или другими органами. Соблюдение профилактики и здорового образа жизни поможет значительно снизить риск опасной патологии. Своевременно оказанная помощь больному с развившимся отеком легких значительно повышает шансы пациента на выживание.
Диагностика
Лабораторные исследования, используемые при оценке пациентов с кардиогенным отеком легких, включают следующее:
- Общий анализ крови позволяет исследовать тяжелую анемию и может вызвать сепсис или инфекцию, если присутствует существенно повышенное количество лейкоцитов или бандемия
- Измерение уровня электролитов в сыворотке. Больные с хронической ЗСН часто используют диуретики и поэтому предрасположены к нарушениям электролита, в особенности к гипокалиемии и гипомагниемии; лица с хронической почечной недостаточностью подвержены высокому риску гиперкалиемии, в особенности когда они не проходят сеансы гемодиализа
- Определение содержания мочевины в крови и креатинина – данные методы исследования позволяют исследовать больных с почечной недостаточностью и ожидаемой реакцией на диуретики; в состояниях с низким выходом, таких как систолическая дисфункция, снижение уровня БУН и уровня креатинина может быть вторичным по отношению к гипоперфузии почек
- Пульсоксиметрия. Пульсоксиметрия полезна при оценке гипоксии и, следовательно, степени тяжести кардиогенного отека легких; она также полезна для мониторинга реакции больного на дополнительную оксигенацию и другие методы лечения.
- Анализ газов артериальной крови – этот тест является более точным, чем пульсоксиметрия для измерения насыщения кислородом; Решение о начале искусственной вентиляции легких основывается, главным образом, на клинических данных, но в редких случаях результаты газов артериальной крови принимаются во внимание.
Электрокардиография
Увеличение левого предсердия и гипертрофия левого желудочка являются чувствительными, хотя и неспецифическими, признаками хронической дисфункции левого желудочка. Электрокардиография может свидетельствовать об острой тахидисритмии или брадидритмии или острой ишемии или инфаркте миокарда в качестве причины кардиогенного отека легких.
Компьютерная томография
КТ грудной клетки может быть полезным инструментом для дифференциации кардиогенного отека легких от острого респираторного дистресс-синдрома в отделении неотложной помощи с общей точностью диагностики 88,5%. Характеристики КТ грудной клетки с высокой положительной прогностической ценностью и умеренной отрицательной прогностической ценностью для кардиогенного отека легких, вероятно, включают наличие аттенюации матового стекла преимущественно в верхней доле или центральной области, а также консолидацию центрального воздушного пространства.