Суть патологии, механизм ее развития
Хроническая сердечная недостаточность может развиваться в течение месяцев.Этот процесс разделяют на несколько основных этапов:
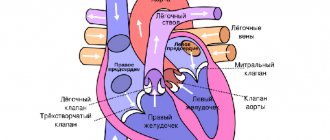
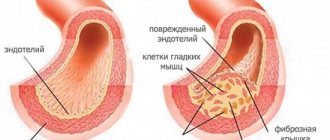
- Из-за сердечных заболеваний или перегрузки органа нарушается целостность миокарда.
- Левый желудочек сокращается неправильно, то есть слабо, из-за чего в сердечные сосуды поступает недостаточно крови.
- Механизм компенсации. Он запускается в случае необходимости нормального функционирования сердечной мышцы в тяжелых условиях. Прослойка с левой стороны органа утолщается и гипертрофируется, а организм выбрасывает больше адреналина. Сердце начинает сокращаться чаще и сильнее, а гипофиз вырабатывает гормон, из-за которого количество воды в крови значительно повышается.
- Когда сердце уже не способно снабжать органы и ткани кислородом, резервы организма исчерпываются. Наступает кислородное голодание клеток.
- Из-за серьезного нарушения кровообращения, развивается декомпенсация. Сердце сокращается медленно и слабо.
- Возникает сердечная недостаточность – неспособность органа снабжать организм кислородом и питательными веществами.
Код по мкб 10 анасарка
Отечный синдром — избыточное накопление жидкости в тканях организма и серозных полостях, проявляющееся увеличением объема тканей и изменением емкости серозной полости, изменением физических свойств и нарушением функций отечных органов и тканей.
Различают отек местный (локализованный), связанный с задержкой жидкости в ограниченном участке тканей тела или органа, и общий (генерализованный) — проявление положительного водного баланса организма в целом.
К генерализованным отекам относят отеки при сердечной недостаточности, циррозах печени, нефротические и нефритические, водянка беременных, кахексические и идиопатические, а также в результате хронических потерь организмом калия при злоупотреблении приемом слабительных средств.
Способствовать появлению отеков или ускорять их развитие могут: финилбутазон, производные пирозолона, минералокортикоиды, андрогены, эстрогены, препараты корня солодки. К локализованным отекам относят: отек мозга, отек легких, отек конечностей.
Локальный отек развивается при отсутствии общих нарушений водно-элеетролитного обмена и связан с наличием местных расстройств гемо- и лимфодинамики, капиллярной проницаемости и метаболизма. Если после надавливания пальцем на отечную кожу не остается ямки, то отек можно отнести к ложному. Такие отеки встречаются при микседеме, склеродермии, ожирении.
Для дифференциальной диагностики отеков нижних конечности при венозной недостаточности с отеками, обусловленными сердечной недостаточностью, следует измерять венозное давление в локтевой вене. Отек при поражении вен мягкий или умеренной плотности, отечная кожа теплая. При лимфостазе нередко возникают необратимые подкожные уплотнения.
Для распознавания гидроторакса и асцита могут понадобиться как основные, так и дополнительные методы обследования (рентгенологическое, лабораторий анализ внутриполостной жидкости и ).
При объективном обследовании при гидротораксе отмечают ограничение подвижности грудной клетки при дыхании, ослабление ого дрожания, тупой перкуторный звук над жидкостью, а над верхней ее границей — притупленно-тимпанический.
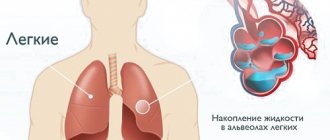
Дыхание над областью притупления ослаблено или отсутствует, над верхней границей притупления может выслушиваться бронхиальное дыхание вследствие сдавления легкого. Рентгенологически при гидротораксе определяется гомогенное характерное затемнение в нижнем отделе легочного поля.
При пробной плевральной пункции получаем транссудат, который характеризуется низким удельным весом (менее 1015), содержание белка менее 3%, скудным клеточным составом. При наличии жидкости в абдоминальной полости живот выпуклый, несколько отвисает в положении больного стоя и расширяется в боковых отделах в положении больного лежа (лягушачий живот).
Область пупка выпячается, кожа брюшной стенки гладкая, блестящая, иногда с розовыми полосками. При перкуссии живота в положении больного на спине определяется тупой звук в боковых отделах живота.
При перемене положения тела локализация тупости изменяется: если больной на правом боке — тупость только справа, если больной стоит — тупость внизу живота Перкеторное определение асцита возможно при накоплении не менее 1,5 — 2 л жидкости.
При малом количестве жидкости иногда удается получить тупой звук в области пупка, если перкутировать снизу по передней брюшной стенке в коленно-локтевом положении больного.
При асците воспалительного происхождения характерное распределение перкуторного звука также как и изменение его, при перемене положения тела, может не наблюдаться вследствие сращения петель кишой между собой и с брыжейкой и осумкования жидкости.
Диагностике асцита способствует появление флюктуации: при прикладывании руки к одной стороне живота и постукивании по брюшной стенке с дугой стороны ощущаются колебания (флюктуация жидкости). Для исключения вибрации брюшной стенки помощнк прикладывает ладонь локтевым краем по средней линии живота. Для нефротического отека характерно постепенное начало.
Отеки локализуются не только на лице, особенно в области век (отечность лица более выражена по утрам), но и на ногах, пояснице, половых органах, передней брюшной стенке. Отеки довольно быстро смещаются при перемене положений тела. Отечная кожа суховатая, мягкая, бледная, иногда блестящая. Часто возникает асцит, реже — гидроторакс. Одышка, как правило, не возникает.
При нефритическом отеке быстрое (раннее) начало. Отечная кожа бледная, плотноватая, обычной температуры. Отеки локализуются преимущественно на лице, а также на верхних и нижних конечностях. Иногда гидроторакс, гидроперикард. Отеки при циррозе печени — обычно возникают в поздней стадии заболевания.
Проявляются преимущественно асцитом, который бывает более выражен, чем отеки на ногах. Иногда выявляется гидроторакс (обычно правосторонний). Отечная кожа плотноватая, теплая. При обследовании — клинические и лабораторные признаки основного заболевания. Кахиктический отек — возникает при общем голодании или резком недостатке в пище белка, а также при заболеваниях, сопровождающихся потерей белка через кишечник (экссудативные формы гастроэнтрита, язвенный колит, лимфангиэктазии при опухолях кишечника). Тяжелые авитаминозы, алкоголизм. Отеки обычно небольшие, локализуются на голенях и стопах, часто сопровождаются одутловатостью лица. Если отек всего тела, то он очень подвижен. Отечная кожа тестоватой консистенции, сухая. Характерно общее истощение, гипогликемия, гипохолестеринемия, резкая гипопротеинемия, гипоальбуминемия. Отек у беременных может быть обусловлен сердечной недостаточностью, обострением хронического гломерулонефрита, поздним токсикозом беременной. Водянка беременных обнаруживается после 30 недели, редко после 25 недели беременности. Отечная кожа мягкая, влажноватая. Отек сначала появляется на ногах, затем на наружных половых органах, передней брюшной стенке, передней стенке грудной клетки, пояснице, спине, лице. Асцит и гемоторакс обнаруживаются редко. Идиопатический отек. Наблюдается главным образом у женщин детородного возраста, склонным к ожирению и вегетативным нарушениям. У мужчин возникает редко. Иногда после психических травм и нейроинфекций. Отек мягкий, локализующийся главным образом на голенях, нарастает в течение дня и в жаркое время года. Отеки нередко обнаруживаются на веках и пальцах рук. Кожа на ногах нередко цианотичная. Иногда отмечается кожная гиперестезия.
Нефротический синдром характеризуется низким содержанием белка в сыворотке крови, притеинурией, повышение воздержания липидов в крови, отеками. В основе патологического процесса лежат дистрофические, дегенеративные процессы в почках. Нефротический синдром развивается вторично, являясь составной частью многих заболеваний почек, протекающих с поражением клубочков.
К ним относят хронических гломерулонефрит, гломерулонефрит при системных заболеваниях соединительной ткани, амилоидоз, сахарный диабет, поражение почки вследствие сенсибилизации аллергенами. Больные с нефротическим синдромом обращаются в связи с появлением у них отеков, при отсутствии отеков нефротический синдром можно обнаружить по значительной протеинурии.
Отек постепенно увеличиваются, захватывают подкожную клетчатку всего тела (анасарка). Жидкость может скапливаться в области плевры, перикарда, брюшной полости. Мочи малое количество, иногда до 300 мл/сут, иногда темная, мутная, удельный вес — 1030 — 1040 , белка 3-5 г/сут. В осадке мочи — клетки почечного эпителия, гиалиновые, зернистые, восковидные цилиндры, лейкоциты.
В крови белок снижен, количество холестерина повышено, СОЭ ускорено.
Источник: https://phoenix-pharma.su/kod-po-mkb-10-anasarka/
Классификация
По МКБ-10 ХСН разделяют на три стадии в зависимости от течения болезни:
- Первая. Клинические проявления возникают у человека только после физических нагрузок, а в кровообращении нет признаков застоя.
- Вторая. В одном или двух кругах кровотока есть признаки застоя.
- Третья. Наблюдаются стойкие нарушения и необратимые процессы в организме.
В зависимости от состояния левого желудочка выделяют два варианты ХСН:
- систолическая функция левой нижней камеры сердца сохранена,
- наблюдается дисфункция левого желудочка.
Хроническую сердечную недостаточность также разделяют на функциональные классы:
- I – обычная физическая нагрузка не провоцирует никаких клинических признаков.
- II – при физической активности проявляются симптомы сердечной недостаточности, поэтому человек вынужден ограничивать себя в труде.
- III – клиника ярко выражена даже при незначительных нагрузках.
- IV – жалобы возникают у больного в состоянии покоя.
Неотложная помощь при сердечной астме.
Код протокола: E-014
Цель этапа: восстановление функции всех жизненно важных систем и органов.
Код (коды) по МКБ-10:
I50.1 Левожелудочковая недостаточность
Определение: Острая левожелудочковая недостаточность (ОЛЖН) и ее основные проявления — сердечная астма и отек легких — представляют собой патологическое состояние, обусловленное обильным пропотеванием жидкой части крови в интерстициальную ткань легких, а затем в альвеолы, что клинически проявляется тяжелым удушьем, цианозом и клокочущим дыханием.
Классификация:
1. Застойный тип: левожелудочковая острая сердечная недостаточность (сердечная астма, отек легких); правожелудочковая острая сердечная недостаточность (венозный застой в большом круге кровообращения).
2.Гипокинетический тип. кардиогенный шок.
Сердечная астма возникает чаще при наличии органических изменений сердечно-сосудистой системы, ведущих к ослаблению сократительной способности левого желудочка (гипертоническая болезнь, острый инфаркт миокарда, кардиосклероз, стеноз левого венозного отверстия, аортальные пороки сердца, диффузный гломерулонефрит и т.д.).
Тактика оказания неотложной помощи:
Алгоритм оказания неотложной помощи при ОЛЖН:
1. Ингаляция парами спирта через носовой катетер (борьба с пенообразованием).
Начальная скорость введения кислорода (через 96°С этиловый спирт) 2-3 л/мин, в течение нескольких (до 10) минут. Когда слизистые привыкают к раздражающему действию газа, скорость доводят до 9-10 л/мин. Ингаляцию продолжают 30-40 минут с 10-15 мин перерывами.
2. Купирование «дыхательной паники» наркотическими анальгетиками. морфин
1,0 мл 1% раствора развести в 20 мл 0,9% раствора хлорида натрия и вводить внутривенно дробно по 4-10 мл (или 2-5 мг) каждые 5-15 мин до устранения болевого синдрома и одышки.
3. Гепарин 5000 ЕД внутривенно струйно.
ПУНКТЫ 1-3 ОБЯЗАТЕЛЬНЫ!
4. При нормальном артериальном давлении:
— усадить больного с опущенными нижними конечностями;
— нитроглицерин сублингвально в таблетках (0,5-1 мг), или аэрозоле, или спрее (0,4-
0,8 мг или 1-2 дозы); или внутривенно 0,1% спиртовой раствор до 10 мг в 100 мл изотонического раствора натрия хлорида капельно, увеличивать скорость введения с
25 мкг/мин до эффекта под контролем артериального давления до достижения эффекта;
— фуросемид 40-80 мг внутривенно струйно;
— диазепам внутривенно дробно до эффекта или достижения общей дозы 10 мг.
5. При артериальной гипертензии :
— усадить больного с опущенными нижними конечностями;
— нитроглицерин таблетки (лучше аэрозоль) 0,4-0,5 мг сублингвально, однократно;
— фуросемид 40-80 мг внутривенно струйно;
— нитроглицерин внутривенно 0,1% спиртовой раствор до 10 мг в 100 мл
изотонического раствора натрия хлорида капельно, увеличивая скорость введения с 25 мкг/мин до эффекта под контролем артериального давления до достижения эффекта, или нитропруссид натрия 30 мг в 300 мл 5% раствора декстрозы внутривенно капельно, постепенно увеличивая скорость вливания препарата с 0,3 мкг/(кгхмин) до получения эффекта, контролируя артериальное давление;
— диазепам внутривенно дробно до эффекта или достижения общей дозы 10 мг.
6. При умеренной гипотензии (систолическое давление 75 – 90 мм рт.ст.):
— уложить больного, приподняв изголовье;
— допамин 250 мг в 250 мл изотонического раствора натрия хлорида, увеличивая скорость вливания с 5 мкг/(кгхмин) до стабилизации артериального давления на минимально возможном уровне;
— фуросемид 40-80 мг внутривенно струйно.
7. При выраженной артериальной гипотензии:
— уложить больного, приподняв изголовье;
— допамин 200 мг в 400 мл 5% раствора декстрозы внутривенно капельно, увеличивая скорость вливания с 5 мкг/(кгхмин) до стабилизации артериального давления на минимально возможном уровне;
— при повышении артериального давления, сопровождающемся нарастающим отеком
легких, — дополнительно нитроглицерин внутривенно капельно 1% спиртовой раствор до
10 мг в 100 мл изотонического раствора натрия хлорида, увеличивать скорость
введения с 25 мкг/мин до эффекта под контролем артериального давления до достижения эффекта;
— фуросемид 40-80 мг внутривенно струйно только после стабилизации артериального давления.
8. Мониторирование жизненно важных функций организма (кардиомонитор,
пульсоксиметр).
Показания к экстренной госпитализации: При выраженном отеке легких госпитализация возможна после её купирования или специализированными бригадами скорой медицинской помощи. Больного транспортируют в сидячем положении.
Причины
Код ХСН по МКБ — I50. Этот синдром, по сути, является неблагоприятным исходом большинства сердечных болезней, а в особенности ИБС и гипертонии (до 85% случаев). Четверть случаев заболеваемости ХСН могут быть вызваны такими причинами:
- миокардит,
- кардиомиопатия,
- эндокардит,
- пороки сердечной мышцы.
Очень редко к хронической сердечной недостаточности приводят такие факторы, как:
- аритмия,
- перикардит,
- ревматизм,
- сахарный диабет,
- лишний вес,
- нарушение обмена веществ,
- анемия,
- опухоли сердца,
- химиотерапия,
- беременность.
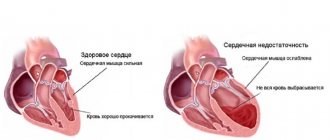
В любом случае, если человек страдает каким-то из вышеупомянутых нарушений, его сердце постепенно становится слабее и его насосная функция ухудшается.
Другие формы острой ишемической болезни сердца (I24)
Исключены:
- стенокардия (I20.-)
- преходящая ишемия миокарда новорожденного (P29.4)
Коронарной (артерии) (вены):
- эмболия
- окклюзия
- тромбоэмболия
https://www.youtube.com/watch?v=ytcopyrightru
не приводящие к инфаркту миокарда
Исключен: коронарный тромбоз хронический или установленной продолжительностью более 4 нед (более 28 дней) от начала (I25.8)
Коронарная:
- недостаточность
- неполноценность
Исключена: ишемическая болезнь сердца (хроническая) БДУ (I25.9)
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2017 2018 году.
С изменениями и дополнениями ВОЗ гг.
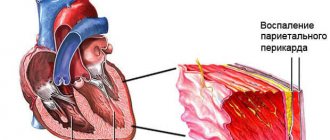
Острая форма синдрома недостаточности венечных сосудов (ОКС), может перейти в осложнённую форму патологии и появляться в таких последствиях:
- Расстройства ритма сердечной мышцы — аритмия;
- Переход патологии в острую форму недостаточности со смертельным исходом;
- Воспаление сердечного перикарда — перикардит;
- Заболевание — аневризма аорты;
- Разрыв коронарной артерии при ОКС.
Для того, чтобы предотвратить переход коронарной недостаточности(ОКС) в осложнённую форму патологии, необходимо неукоснительно выполнять все рекомендации лечащего доктора.
Клиническая картина
Признаки хронической сердечной недостаточности зависят от тяжести протекания болезни и сопутствующих нарушений в организме. Типичными жалобами пациентов с ХСН являются:
- развитие одышки. Сначала учащенное дыхание появляется вследствие физической активности, позже – даже в состоянии покоя;
- ночное удушье – явление, когда больной просыпается от того, что не может дышать и чувствует необходимость подняться с кровати;
- одышка в вертикальном положении (бывает, что пациенту трудно дышать в положении стоя или сидя, но когда он ложится на спину частота дыхания нормализуется);
- общая слабость и быстрая утомляемость;
- сухой кашель, возникающий от застоя крови в легких;
- ночной диурез преобладает над дневным (частые мочеиспускания ночью);
- отеки ног (сначала симметрично отекают стопы и голени, затем бедра);
- развитие асцита (скопление жидкости в животе).
Еще одним ярко выраженным признаком хронической сердечной недостаточности является ортопноэ – вынужденное положение пациента, при котором он лежит с приподнятой головой, иначе у него появляется одышка и сухой кашель.
В чем особенности
Синдром проявляется довольно большим перечнем признаков, которые указывают на развитие у пациента инфаркта миокарда в острой стадии развития. Специалисты отмечают, что такое состояние выступает не в виде отдельной болезни, а только лишь синдрома.
https://www.youtube.com/watch?v=https:accounts.google.comServiceLogin
В некоторых случаях идет отождествление ишемической болезни сердца и ОКС. Но это не так. При ИБС происходит отмирание небольшого участка митрального клапана, которое сопровождается проявлением одного или нескольких симптомов.
Тогда как при синдроме проявляются практически все признаки ишемии или стенокардии.
Если признаки, проявляющиеся у пациента при приступе острого коронарного синдрома, преимущественно указывают на развитие ИБ сердца, он нуждается в оказании срочной медицинской помощи. В противном случае возможен смертельный исход. Если же подозрение падает на нестабильную стенокардию, состояние больного не такое серьезное.
Но это ни в коем случае не означает, что нет необходимости в проведении тщательного обследования состояния человека.
Никто не может быть совершенно уверенным в том, чем может закончиться ОКС: ИБС или стенокардией. Это значит, что при малейших подозрениях следует немедля обратиться к специалистам.
Диагностические меры
При диагностике пациента не обойтись без визуально осмотра, при котором врач четко увидит типичные симптомы ХСН – отеки, пульсацию и разбухание вен, увеличение живота. При пальпации обнаруживаются «шумы плеска», которые подтверждают наличие свободной жидкости в брюшине.
С помощью аускультации можно выявить скопление жидкости в легких (влажные хрипы). Сердце и печень больного увеличенные в размерах.
Для уточнения диагноза врач назначается ряд аппаратных исследований:
- электрокардиограмма – выявляет изменения, присущие заболеваниям, которые и привели к хронической сердечной недостаточности;
- УЗИ сердца – позволяет обнаружить расширения полостей органа, признаки регургитации (заброса крови с желудочков обратно в предсердия), а также изучить сократительную способность желудочков;
- рентген грудной клетки – помогает установить размеры сердца, а также обнаружить застой в легких.
Симптомы
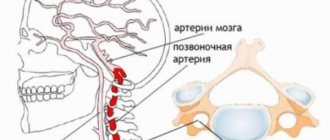
Картина вертебрально-базилярной недостаточности крайне разнообразна. Одним из наиболее частых проявлений вертебрально-базилярной недостаточности является внезапно возникающее головокружение. Частота этого признака может быть обусловлена особенностями кровоснабжения вестибулярного аппарата, весьма чувствительного к недостаточности кровоснабжения. У большинства больных с вертебрально-базилярной недостаточностью головокружение проявляется в виде ощущения вращения или прямолинейного движения окружающих предметов или собственного тела. Обычно головокружение возникает быстро и продолжается от нескольких минут до часов. Как правило, оно сопровождается расстройствами в виде тошноты, рвоты, потливости, изменением частоты сердечных сокращений и уровня артериального давления. В ряде случаев пациент испытывает ощущение проваливания, укачивания, зыбкости окружающего пространства. Двигательные нарушения у больных с расстройствами кровообращения в вертебрально–базилярной системе заключаются в развитии слабости и неловкости в конечностях. Нередким проявлением является одностороннее снижение слуха – нейросенсорная тугоухость. Тремор.
Лечение
Основным принципом лечения хронической сердечной недостаточности является замедление прогрессирования болезни, а также облегчение симптомов. Консервативная терапия предусматривает пожизненный прием сердечных препаратов и других лекарств, которые улучшают качество жизни больного.
К препаратам, которые назначает врач при ХСН, относят:
- ингибиторы АПФ, понижающие уровень давления внутри сосудов;
- бета-блокаторы, которые снижают частоту пульса и общее сопротивление сосудов, в результате чего кровь может свободно двигаться по артериям;
- сердечные гликозиды, повышающие сократимость сердечной мышцы при снижении частоты сокращений;
- антикоагулянты, препятствующие тромбообразованию;
- антагонисты кальциевых каналов, которые расслабляют сосуды и способствуют снижению артериального давления;
- нитраты, которые уменьшают приток крови к сердечной мышце;
- мочегонные средства – назначаются, чтобы разгрузить органы с застойными явлениями и уменьшить отеки.
Диагностика
Полная программа диагностики проводится только после того, как удалось стабилизировать состояние больного. Обязательно следует уведомить врача о том, какие препараты давались больному в качестве первой медицинской помощи.
Общий анализ крови и мочи;.
Биохимический анализ крови – определяется уровень холестерина, сахара и триглицеридов;.
Коагулограмма – для определения уровня свёртываемости крови;.
ЭКГ — обязательный метод инструментальной диагностики при ОКС;.
Коронароангиография — для определения места и степени сужения коронарной артерии.
https://www.youtube.com/watch?v=ytpressru
Для точной постановки диагноза необходимо пройти такие этапы обследования:
- Первичный анамнез пациента. В этом случае доктор выслушивает все жалобы пациента, проводит его аускультацию. Чрезвычайно важным моментом этого этапа является ознакомление с условиями работы и жизни пациента, а также с наличием разного рода заболеваний у ближайших родственников.
- Лабораторное обследование:
- общий анализ крови;
- анализ на определение уровня двух типов холестерина;
- биохимия крови;
- определение уровня сахара в крови;
- исследование скорости свертываемости крови;
- ОА мочи.
- Электрокардиограмма. Этот метод считается максимально эффективным. Особенно в том случае, если результаты будут сниматься во время приступа и после него. Это даст возможность определить, как изменяются частота сокращения сердца или объемы его полостей в разных условиях.
- Ультразвуковое исследование сердца. Этот вид обследования дает возможность определить размеры и структуру сердечных отделов, исследовать характеристику тока крови, оценить уровень развития атеросклероза кровеносных сосудов и клапанов сердца, обнаружить наличие нарушения частоты сокращения сердца.
- Коронарография. Является одним из разновидностей рентгеновского исследования сердца, который помогает получить информацию о локализации и степени развития сужения венечных КА.
Если возникнет такая необходимость, придется прибегнуть к помощи специалистов узкого профиля или проведению более сложных методов обследования.
Последствия
Если больной ответственно подойдет к своему здоровью и не станет затягивать с визитом к врачу, а потом будет соблюдать все назначения, то, скорей всего, течение заболевания будет благоприятным вплоть до полного выздоровления.
Если же эти условия не выполняются, то заболевание будет прогрессировать, может осложниться ТИА, возникнут хронические и острые (инсульт) нарушения кровообращения в головном мозге. Такие последствия вертебро-базилярной недостаточности могут очень серьезно сказаться на дальнейшей жизни и здоровье.
Источник
Профилактика
Пациентам, которые допускают, что у них может развиться вертебробазилярная недостаточность, для профилактики рекомендуется:
- Правильное питание с большим количеством овощей, фруктов, продуктов, богатых витамином С морепродуктов, молочных продуктов пониженной жирности и ограничением мучных продуктов, соленых и жирных блюд;
- Отказ от никотина и спиртных напитков;
- Ограничение поваренной соли;
- Легкая физкультура, описанная выше или другая;
- Лечение гипертензии;
- По возможности, отказ от сидячего образа жизни;
- Использование ортопедических подушек и кроватей;
- Избегание нервных перегрузок;
- Прогулки на природе;
- Плавание и акваэробика в естественных водоемах или бассейне;
- Наблюдение у невропатолога.