Что такое острая сердечно-сосудистая недостаточность (ОСН)?
Неспособность сердца нормально выполнять свои функции, свидетельствует о развитии синдрома СН. Острая его форма проявляется жизнеугрожающими состояниями и является одной из самых распространённых причин смерти.
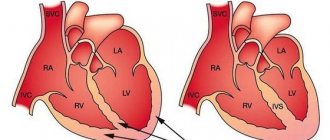
При острой недостаточности (ОН) может быть нарушена функциональность одного или обоих желудочков, предсердий. По локализации дисфункции выделяют недостаточность левых и правых отделов миокарда.
ОСН протекает:
- с симптомами застоя крови;
- с резким ослаблением способности к сокращению миокарда (кардиогенный шок);
- как усугубление хронической СН.
Кардиогенный шок может развиться:
- как реакция на боль (рефлекторный);
- как следствие аритмии (аритмический);
- при больших поражениях при инфаркте (истинный).
Различные классификации разделяют недостаточность сердца и сосудов. Термин «острая сердечно-сосудистая недостаточность» употребляют для состояния с сочетанием обеих патологий, объединенных общностью условий, причин, механизмов их зарождения и развития.
Кардиогенный шок является такой патологией. По МКБ-10 его код R57.0: шок, не классифицируемый в других рубриках. Острая же сердечная недостаточность имеет в этом классификаторе код I50.
Патогенез и этиология ОСН застойного типа зависит от локализации.
Левожелудочковая
Характеризуется застоем крови в лёгочном круге кровообращения (как и левопредсердная). ОСН левого желудочка появляется при различных заболеваниях, особенно часто при болезнях сердца. Наиболее часто такое осложнение даёт инфаркт.
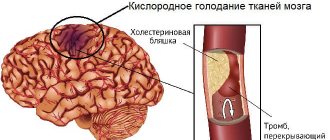
При ОСН левого желудочка часто развивается отек легких. Отёк лёгких — состояние, при котором ткани легких заполняются жидкостью. Нарушается газообмен и организм испытывает кислородное голодание. Различают интерстициальный (сердечная астма) и альвеолярный отёк лёгкого. Последний — опаснее и тяжелее.
Приступы сердечной астмы мучают больного по ночам: ощущается нехватка воздуха, удушье, появляется кашель. При альвеолярном отёке лёгкого симптомы тяжелее, а их развитие весьма стремительно. Уже через несколько минут от начала первых признаков альвеолярного отёка лёгких может наступить смерть.
Левопредсердная
Острая СН застойного типа левого предсердия также проявляется сердечной астмой и отеком легких. Самой распространённой причиной сердечной недостаточности левого предсердия является митральный стеноз.
Правожелудочковая
ОН правого желудочка связана с повреждением лёгочной артерии. Проявляется снижением сократительной функции правого желудочка, нарушением газообмена, резким расширением сердца и легочной артерии, застоем в большом круге кровообращения.
Чаще всего этот синдром развивается при острой закупорке тромбом лёгочной артерии.
Что собой представляет недостаточность сердечной мышцы
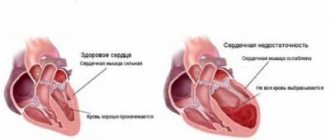
Наше сердце выполняет функцию мощного насоса. Он представляет собой мышцу с несколькими полостями. В них накапливается кровь. При сокращении этот орган выталкивает кровь из желудочков и предсердий, заставляя ее течь по элементам кровеносной системы. Таким образом, сердце – это неутомимый двигатель, от биения которого зависит жизнь человека.
Сердечная недостаточность диагностируется в тех случаях, когда бионасос не может полноценно выполнять свои функции. Он может не сокращаться с достаточной силой или же не наполняться кровью.
В такой ситуации сердце вынуждено брать на себя повышенную нагрузку, стараясь компенсировать дефект, который стал причиной дисфункции сердца. От этого оно быстро изнашивается, что приводит к развитию серьезных осложнений.
Сердечная недостаточность – это болезнь, которая может возникать у пожилых людей, у молодежи и даже у маленьких детей. Такое заболевание существенно снижает уровень жизни больного и представляет угрозу для жизни.
При дисфункции насоса нашего организма возникает дефицит кровоснабжения. Неспособность сердца полноценно функционировать приводит к тому, что ткани больше не снабжаются полноценно кислородом. Из-за этого страдают абсолютно все органы и системы человеческого организма.
Нужно понимать, что дисфункция сердечной мышцы зачастую не является самостоятельным заболеванием. Эта патология развивается вследствие других заболеваний. Кроме того, она может приводить к болезням других внутренних органов.
Из-за опасности сердечной недостаточности, при малейших ее симптомах нужно обращаться к врачу и начинать лечение. Иначе, и в пожилом, и в молодом возрасте исход будет один – смерть.
Это интересно! Признаки сердечной недостаточности более характерны для женщин, нежели для мужчин. Врачи это связывают с тем, что наиболее часто это заболевание возникает в возрасте, до которого далеко не все представители сильной половины человечества доживают.
Признаки
При острой СН левых отделов сердца наблюдаются:
- кашель и хрипы в лёгких;
- выделения в виде мокроты с пеной;
- затруднённость дыхания в положении лёжа (ортопноэ);
Для острой недостаточности правого желудочка характерны:
- вздутие вен на шее;
- визуально заметное увеличение печени;
- желтизна кожи;
- отеки;
- боль в правом подреберье;
- цианоз пальцев, ушей, носа.
При прослушивании сердца заметно появление характерного тона, границы сердца расширены, сердечный ритм учащённый.
Как быстро развивается проблема
В зависимости от того, как быстро нарастают симптомы сердечной недостаточности, говорят об остром или хроническом ее вариантах.
- Острая сердечная недостаточность нарастает в течение нескольких часов или даже минут. Ей предшествуют различные сердечные катастрофы: острый инфаркт миокарда, тромбэмболия легочной артерии. При этом в патологический процесс может вовлекаться левый или правый желудочек сердца.
- Хроническая недостаточность сердца – это результат длительных заболеваний. Она прогрессирует постепенно и утяжеляется от минимальных проявлений до тяжелой полиорганной недостаточности. Она может развиваться по одному из кругов кровообращения.
Симптоматическая картина у женщин
Факторы риска развития сердечной недостаточности у женщин отличаются от таковых у мужчин. Связано это с более поздним развитием патологии у женщин, особенностями женского организма, его перестройкой во время менопаузы. Признаки же синдрома у женщин в целом такие же, как у мужчин, но отличаются более выраженным характером.
Опасность появления острой (и хронической) сердечно-сосудистой недостаточности у женщин резко повышается, если они страдают сахарным диабетом или гипертонией. Мерцательная аритмия — один из факторов риска ОСН— в 1,5—2 раза чаще встречается у женщин.
Адаптационные возможности организма с возрастом уменьшаются. Здоровье женщины после наступления климакса подвергается двойной нагрузке: возрастной и связанной с гормональной перестройкой.
Симптомы заболевания
Болезни сердца являются самой распространенной причиной смертности у молодого и пожилого населения. И главная проблема кроется в том, что обычно больные обращаются к врачу, когда патология находится на запущенных стадиях своего развития. Это связанно и со страхом перед медицинскими учреждениями и просто с незнанием симптомов сердечной недостаточности у женщин и мужчин.
Проявления сердечной недостаточности достаточно характерны. По ним даже непосвященные смогут понять, что с их сердцем не все в порядке.
Как проявляется сердечная недостаточность:
- Одышка при сердечной недостаточности является наиболее характерным симптомом. Этот признак возникает из-за застоев в элементах кровеносной системы и низкого выброса сердца. Обычно отдышка возникает при повышенной физической активности. При длительном игнорировании лечения это неприятное явление может возникать даже в состоянии покоя.
Одышка - Кашель при сердечной недостаточности. При этом дискомфорт сильнее выражен в положении лежа, а в сидячем положении больной испытывает облегчение.
- Сердечная астма. Во время сна у больных могут возникать проблемы с дыханием, сопровождающиеся сильной отдышкой. Причиной ее развития является проникновение в кровеносное русло жидкости из отечных конечностей.
- Спутанность сознания и ухудшение памяти, нарушение сна и депрессия. Это происходит из-за недостаточного кровоснабжения головного мозга.
- Ухудшение диуреза в дневное время и улучшение в ночное. Это связано с недостаточным кровоснабжением почек. При этом ночью кровоток несколько повышает свою интенсивность.
- Из-за сниженного диуреза и неполноценного функционирования почек, а также нарушения водно-солевого обмена жидкость начинает скапливаться в организме. Из-за этого образуются отеки. И наиболее часто отекают нижние конечности. В тяжелых случаях возможно скопление жидкости в области живота.
- Дискомфорт в области грудной клетки. При этом нередко наиболее выраженные болевые ощущения присутствуют в правом подреберье из-за избытка кровенаполнения печени. Из-за этого печень может значительно увеличиться в размерах.
- При сердечной недостаточности всегда присутствуют проблемы с давлением. В этом состоянии может развиваться как гипертония, так и гипотония.
- Застойные явления во внутренних органах. Сердечная недостаточность оказывает негативное влияние на все системы организма. Это происходит из-за нарушения кровообращения. При этом первыми страдают легкие и печень. Поэтому больные ХСН часто сталкиваются с хроническими бронхитами и образованием фиброзной ткани в печени.
- Бледность кожных покровов. Этот симптом также обусловлен нарушением кровообращения. В области губной складки, а также на конечностях может наблюдаться синюшность.
- В тяжелых случаях может возникать сердечно-легочная недостаточность. В этом случае будет наблюдаться кровохаркание.
Симптомы перед смертью
За 1—2 недели до летального исхода у многих больных появлялись типичные симптомы:
- боль в сердце;
- одышка;
- аритмия;
- слабость;
- страх смерти.
Немедленное обращение к кардиологу часто может предотвратить (и предотвращает) смерть.
Перед смертью во время приступа обычно наблюдаются симптомы:
- обморок из-за фибрилляции желудочков;
- судороги;
- побледнение и похолодание кожи;
- расширение зрачков;
- судорожное дыхание;
- при аускультации прослушивается маятникообразный ритм сердца.
От начала приступа до остановки сердца такие признаки могут наблюдаться до 2 часов.
Типы сердечной недостаточности
Также болезнь можно разделить на классы в зависимости от причин ее происхождения. Всего существует три формы сердечной недостаточности по этому признаку.
Классификация по причинам возникновения:
- Миокардиальная СН. Развивается при нарушении функционирования мышечной ткани сердца. То есть насос нашего организма теряет способность нормально сокращаться. При этом изменения затрагивают как систолу, так и диастолу.
- Перегрузочная ХСН. Развивается из-за оказания на сердечную мышцу непосильной нагрузки. Возникает вследствие нарушения кровообращения.
- Комбинированная ХСН. Возникает, когда на биологический насос оказывается чрезмерная нагрузка, а миокард перестает полноценно функционировать.
Причины заболевания
СН левого желудочка миокарда развивается при:
- дисфункциях клапанов сердца;
- гипертонии;
- кардиосклерозе;
- левожелудочковом инфаркте;
- аневризме сердца;
- гипертрофии желудочка.
Эти и некоторые другие заболевания сопровождаются высокой нагрузкой на левый желудочек миокарда.
Наиболее часто недостаточность левого предсердия появляется при:
- стенозе митрального клапана;
- тромбе в предсердии;
- опухоли предсердия.
Острая СН бывает обусловлена кардиогенными и некардиогенными причинами.
Для левых желудочка и предсердия частыми несердечными причинами ОСН являются
- анемия;
- тиреотоксикоз;
- травмы и опухоли головного мозга.
Среди причин, приводящих к недостаточности правого желудочка:
- острая пневмония, другие заболевания лёгких;
- инфаркт правого желудочка миокарда, межжелудочковой перегородки;
- разрыв аневризмы;
- перикардит;
- болезни почек, печени, опухоли.
Прогрессирование ОСН левого желудочка часто приводит к ОСН правого желудочка.
Помимо заболеваний сердца и несердечных факторов, сердечную недостаточность провоцируют и иные причины:
- злоупотребление алкоголем;
- курение;
- несоблюдение диеты;
- физические и психические перегрузки;
- пренебрежение необходимыми требованиями лечения;
- лекарственная передозировка;
- хирургическое вмешательство.
Сочетание нескольких причин увеличивает риск развития синдрома острой сердечной недостаточности.
Почему развивается заболевание
Причин острой сердечной недостаточности очень много. Как было сказано выше, это заболевание редко возникает само по себе. Обычно оно развивается из других, не менее серьезных патологий.
Сердечная недостаточность – это мультипричинная болезнь. Патогенез этого заболевания может быть разным.
Обычно эта патология является следствием отсутствия или неэффективности лечения других патологий. Дисфункция главной мышцы организма развивается в том случае, если биологический насос по каким-то причинам работает на износ. Также некоторые заболевания могут приводить к дисфункции сердца из-за изменения его параметров или из-за ухудшения кровотока вследствие негативных изменений в сосудистой системе.
Иногда, к развитию проблемы с сердцем может приводить длительное воздействие негативных внешних факторов. В таком случае развиваются и другие патологии, которые, собственно, и вызывают нарушение функционирования сердца.
Внутренние патологии
Как было сказано выше, существует немало патологий, которые могут приводить к нарушению работоспособности сердца. В списке представлены наиболее распространенные из них.
- Инфаркт. В постинфарктном состоянии нередко развивается дисфункция сердца. Обычно оно возникает вследствие утолщения миокарда и разрыва сердечных стенок.
- Миокард, эндокард и перикард. Эти воспалительные заболевания сердца приводят к тому, что сердце не может полноценно сокращаться, плохо наполняется кровью или проходы между полостями этой мышцы не пропускают достаточное количество крови.
- Обструктивные заболевания легких.
- Эндокринные патологии. Особенно часто дисфункцию сердца вызывает сахарный диабет, заболевания щитовидной железы и надпочечников.
- Аритмии разного типа. Стенокардия, брадикардия, тахикардия и т.д.
- Патологии, которые препятствуют нормальному кровотоку. Это могут быть стенозы элементов кровеносной системы, опухолевые образования, пережимающие крупные артерии, тромбозы и кардиомиопатия гипертрофическая.
- Недостаточность клапанов митрального и аортального. В этом случае они неплотно смыкаются, из-за чего плохо наполняются кровью желудочки.
- Легочной артерии тромбоэмболия.
- Тампонада сердца. Речь идет о сдавливании мотора нашего организма, из-за которого он не может нормально сокращаться.
- Травмы сердца. Они могут возникнуть при оперативном вмешательстве или при несчастном случае.
- Выраженная анемия.
- Тиреотоксикоз.
- Гипертония. При гипертонии на сердце ложится серьезная нагрузка. Сначала это приводит к потере эластичности его стенок, а затем к утрате способности полноценно сокращаться.
- Шунтирование артериовенозное.
- Ишемическая патология сердца. При этом нарушается кровоток в сосудах, которые питают сердечную мышцу. Из-за этого ухудшается функционирование этого органа.
- Врожденные и приобретенные пороки сердца.
Внешние факторы
Внешние влияния могут являться «запускным механизмом» для развития сердечной недостаточности. При этом они являются причиной патологий, приводящих к нарушению функционирования насоса нашего организма.
Какие внешние факторы могут спровоцировать развитие сердечной недостаточности:
- Истощение организма;
- Ожирение;
- Недостаток витаминов и минералов в питании;
- Курение;
- Алкоголизм;
- Употребление наркотических средств;
- Большое количество жирной и вредной пищи в рационе;
- Злоупотребление кофеинсодержащими напитками.
Это те внешние влияния, которые способны спровоцировать возникновение большинства патологий сердечно-сосудистой системы и других органов. Поэтому их так важно избегать.
Первая неотложная помощь
При острой сердечной—сосудистой недостаточности всегда требуется неотложная помощь специалистов. До их приезда первую помощь должны оказать люди, оказавшиеся во время приступа рядом с больным:
- Вызвать скорую помощь.
- Открыть окна.
- Посадить человека.
- Дать больному нитроглицерин: перорально, сублингвально, валокордин, корвалол.
- Ноги и руки больного опустить в тёплую воду, а лицо обрызгать холодной водой.
- Дать понюхать нашатырный спирт, не допускать потери сознания.
- Наложить жгут на бедро, менять его положение через каждые полчаса.
- При отсутствии пульса начать массаж сердца и искусственное дыхание.
- Сложить руки друг на друга вниз ладонями, расположить в нижней части груди.
- Равномерно нажимать со скоростью 1 толчок в секунду на грудь больного, через каждые 15 толчков делать искусственное дыхание “рот в рот”: 2—3 вдоха, нос больного зажать.
- После 2—3 повторений предыдущего пункта кровоснабжение больного может начать восстанавливаться. При отсутствии результата продолжать попытку реанимации до приезда бригады скорой помощи.
Медики скорой проводят мероприятия для стабилизации состояния больного:
- Проводится кислородная терапия.
- Вводятся обезболивающие, мочегонные, бронходилатирующие, сосудорасширяющие средства — внутривенно, мышечно, перорально.
- Экстренно проводится ЭКГ, анализы крови, при технической возможности другие методы диагностики: рентген грудной клетки, ЭхоКГ, МРТ, КТ.
- Больного доставляют в стационар.
Лечение сердечной недостаточности
Как лечить сердечную недостаточность? – это самый популярный вопрос среди людей, столкнувшихся с этой патологией. И главное, что нужно знать больным, – это то, что бороться с этим заболеванием нужно не в домашних условиях с помощью народных рецептов, а так, как скажет врач.
Лечение ХСН – это длительный и сложный процесс.
Перед врачом встает задача не только устранить беспокоящие пациента симптомы, но и вылечить патологии, которые спровоцировали дисфункцию сердца.
На что направлено лечение ХСН:
- Минимизировать риск развития осложнений;
- Устранить опасные симптомы;
- Рентген органов грудной клетки;
- Рентген органов грудной клетки;
- Максимально улучшить уровень жизни больного;
- Предотвратить обострение болезни;
- Увеличить длительность жизни больного.
Для этих целей используются разные методы. Это может быть консервативное лечение с помощью медикаментозных препаратов или хирургическое вмешательство. Иногда эти способы сочетают.
Консервативное лечение
Консервативное лечение предполагает применение препаратов от сердечной недостаточности. Они направлены на поддержание сердечной деятельности, на нормализацию давления и на предотвращение застойных явлений в организме.
В большинстве случае используют именно таблетки другие формы лекарств от сердечной недостаточности.
Операционную методику применяют лишь в случае крайней необходимости. И даже при хирургическом вмешательстве обычно подразумевается и медикаментозное лечение.
Какие лекарства назначают при сердечной недостаточности:
- Блокаторы АПФ. Этот препарат позволяет не только нормализовать давление, но и предотвратить прогрессирование дисфункции сердечной мышцы, и предупредить повреждение почек и сосудов.
- Ингибиторы рецепторов ангиотензина-2. Препарат позволяет регулировать давление.
- Адреноблокаторы. Лекарство регулирует давление, нормализует частоту сердцебиения, устраняет аритмию.
- Блокаторы альдостероновых рецептов. Эти лекарства обладают мочегонным действием и предотвращают вымывание калия. Используются при застойной ХСН.
- Диуретические медикаменты. Средства обладают мощным мочегонным действием. Обладают способностью снижать давление. Мочегонные средства при сердечной недостаточности часто сочетают с другими медикаментами.
- Сердечные гликозиды. Лекарства используют при аритмии мерцательного типа.
- Эфиры полиненасыщенных кислот. Обладают способностью разжижать кровь и нормализуют жировой обмен.
- Статины. Средства препятствуют отложению в сосудах атеросклеротических бляшек.
- Непрямые антикоагулянты. Предотвращают секрецию фактора свертываемости крови. Снижается риски мерцательной аритмии и тромбоэмболии.
- Нитраты. Нормализуют кровоток и расширяют сосуды.
- Блокаторы кальциевых каналов. Борются со стенокардией, нормализуют давление, эффективны при недостаточности клапанов сердечной мышцы.
- Антиаритмические медикаменты. Помогают при аритмии.
- Дезагреганты. Препятствуют свертываемости крови. Применяются для сердечной недостаточности на фоне ХНС.
- Стимуляторы инотропные негликозидные. Применяются при очень низком давлении и при слабости сердечной мышцы.
Хирургическое вмешательство
Оперативное вмешательство применяется в тех случаях, когда консервативное лечение неэффективно. При этом параллельно может применяться и медикаментозная терапия.
Хирургическое лечение ХСН:
- Постановка искусственных водителей ритма. Этот аппарат создает электрический импульс, который передается сердцу. Также могут вживляться другие протезы частей сердечной мышцы.
- Коронарное шунтирование. Эта методика предполагает создание путей притока крови к сосудам сердца. Применяется в том случае, если на элементах кровеносной системы имеются атеросклеротические бляшки.
- Хирургическое вмешательство в клапанную систему. Применяется в случае неправильного функционирования сердечных клапанов и при стенозе сосудов.
- Пересадка сердечной мышцы. В этом случае может использоваться как донорское сердце, так и искусственное. Применяется, когда родной орган не удается восстановить с помощью протезов.
- Аппараты вспомогательного кровообращения. Дополнительные искусственные желудочки компенсируют недостаточность «родных» полостей сердца.
- Окутывание сердечной мышцы каркасом. Препятствует увеличению размеров сердечной мышцы.
Диетотерапия
Важную роль в лечении ХСН играет диетотерапия. Она помогает продлить жизнь больного и избежать развития осложнений.
Диета при сердечной недостаточности:
- Минимизируйте количество соли в рационе. Эта специя препятствует выведению жидкости из организма, что может спровоцировать развитие застойных явлений.
- Употребляйте продукты, богатые магнием. Они необходимы для полноценного функционирования сердца.
- Включите в рацион большое количество свежих овощей и фруктов. Особенно полезны в данном случае овощи зеленого цвета, тыква, сладкий перец и т.д. Также нужно отдавать предпочтение ягодам и фруктам с мочегонным действием.
- Избегайте жирной пищи. Особую опасность представляют животные жиры.
- Старайтесь готовить продукты с помощью варки, тушения, запекания и на пару. Откажитесь от жареных блюд.
- Скажите «нет» полуфабрикатам и фастфудам. Под запрет попадают колбасы, жирные соленые сыры, копчености, соленья, маринады и магазинные соусы.
- Очень полезны кисломолочные продукты. Из них можно делать вкусные и полезные соусы.
- Недостаток соли можно компенсировать натуральными травами. Это может быть базилик, кориандр, розмарин и т.д.
- Откажитесь от алкоголя.
- Включите в рацион орехи и сухофрукты. Они заменят вредные перекусы и десерты.
- Снизьте количество сладкого в рационе.
Диетотерапия
Образ жизни при сердечной недостаточности
Для профилактики обострения хронической сердечной недостаточности необходимо изменить и свой образ жизни.
Ниже представлены основные нюансы активности при этом заболевании.
Образ жизни при сердечной недостаточности:
- Отказ от физической активности в большинстве случаев противопоказан при ХНС. Степень нагрузки подбирается для каждого больного индивидуально в зависимости от выраженности проблемы. При этом каждому больному нужно знать, что при проблемах с функционированием сердечной мышцы показаны динамические нагрузки и запрещены статические.
- Отказ от вредных привычек. Избегание курения и наркотических средств – важное условие продления жизни больных ХНС. Эти привычки сводят на нет все результаты даже самого правильного лечения.
- Людям, страдающим проблемами сердечной недостаточности, желательно избегать поездок в высокогорную местность. Такие условия способствуют снижению давления и оказанию повышенной нагрузки на сердечную мышцу.
- Нужно избегать длительного пребывания на солнце, а также в жарком и душном помещении. Такие условия тоже способствуют оказанию чрезмерного давления на сердце.
- Не стоит долгое время находиться в одном положении. Если к этому обязывает данная ситуация или рабочая деятельность, то необходимо производить разминку каждые полчаса.
- Не стоит купаться в слишком прохладной или в чрезмерно горячей воде. Это может спровоцировать приступ сердечной недостаточности.
- Нужно избегать стрессовых ситуаций. Эмоциональные нагрузки – это самая распространенная причина возникновения осложнений со стороны сердечно-сосудистой системы.
Лечится или нет?
Синдром острой сердечной недостаточности — это всегда осложнение другого заболевания. Даже в том случае, когда до возникновения этого синдрома человек считал себя абсолютно здоровым, а последние обследования никаких отклонений в состоянии здоровья не выявляли. Причин появления острой сердечной недостаточности огромное множество. Это прежде всего заболевания сердца, сосудов, лёгких, почек. Многие из этих болезней протекают бессимптомно, но какой-то момент становится кризисным, возникает ОСН.
Лечение острой сердечной недостаточности — это, в первую очередь, спасение жизни больного и выведение его из критического состояния. Но установление причины, приведшей к ОСН также важно и не терпит отлагательств, поскольку такими причинами могут быть крайне тяжёлые заболевания: инфаркт, инсульт. Устранение синдрома сердечной недостаточности тесно связано с лечением основного заболевания и с тем, лечится или нет это заболевание.
Для улучшения прогноза не только ОСН, но и основного заболевания, её вызвавшего, нужно в короткие сроки осуществить диагностику и провести адекватные лечебные мероприятия, такие как:
- УЗИ сердца;
- коронарографию;
- реваскуляризацию миокарда;
- кардиостимуляцию;
- зондирование лёгочной артерии.
Смерть от острой сердечной недостаточности может наступить через 5—10 минут.
2% населения развитых стран страдают от сердечной недостаточности. Поэтому любые диагностические меры, позволяющие определить вероятность возникновения сердечной недостаточности весьма ценны.
Так, недавно российские и немецкие исследователи предложили использовать томографию и капилляроскопию для определения нарушений кровообращения у больных СН. Такая оценка позволяет определить риск возникновения отеков, а значит, поможет в предотвращении возникновения острой и утяжеления течения хронической сердечной недостаточности.
Когда нужно обратиться к врачу
Сердечно-сосудистая недостаточность часто обнаруживается на запущенных стадиях развития. Поэтому чтобы вовремя выявить эту проблему, необходимо знать какие признаки свидетельствуют о необходимости обратиться к врачу и пройти обследование.
Сердечная недостаточность – кратко о первых симптомах:
- Ухудшение качества сна;
- Повышенная утомляемость;
- Внезапные головокружения;
- Отдышка при физической нагрузке;
- Отек ног при сердечной недостаточности;
- Кашель;
- Бледность кожных покровов.
Также стоит обратиться к врачу, если больной заметил, что наиболее комфортно он чувствует себя в сидячем положении и для нормального сна ему приходится подкладывать под голову несколько подушек.
Можно лечь на ровную поверхность без подушки и проследить за своими ощущениями, если вам тяжело дышать, то риск сердечной недостаточности очень высок.
Лечение
Цель неотложного лечения острой сердечной недостаточности, проводимого в стационаре, — стабилизация гемодинамики и спасение жизни.
Препараты
Вначале определяют вид острой сердечной недостаточности и диагноз основного заболевания, известного или параллельно диагностируемого, какие препараты и мероприятия будут проводиться при лечении:
- оксигенотерапия — для компенсации дефицита кислорода;
- внутривенное введение вазодилататоров, нитроглицерина или нитропруссида при отсутствии гипотонии;
- для лучшего диуреза используются петлевые диуретики — фуросемид, торасемид – внутривенно, посредством инфузии;
- при недостаточном давлением заполнения желудочков миокарда — внутривенное введение жидкости;
- для снятия стресса и улучшения гемодинамики — морфин внутривенно;
- дигитализация при мерцательной аритмии быстродействующими сердечными гликозидами(дигоксин, целанид);
- амиодарон — для медикаментозной кардиоверсии;
- при сильном приступе тахикардии внутривенное введение аденозина;
- внутривенно вводят адреномиметик: допамин, добутамин, норадреналин – средство, улучшающее метаболизм в сердечной мышце;
- эуфиллин (аминофиллин) внутривенно используют при лечении отёка лёгких, для снятия бронхоспазма;
- назначаются ингибиторы АПФ, бета-адреноблокаторы для предотвращения повторного возникновения острой сердечной недостаточности.
Только медикаментозного лечения препаратами при острой сердечной недостаточности бывает недостаточно.
Фибрилляция желудочков требует немедленной электроимпульсной терапии, гемодинамическая нестабильность — экстренного выполнения коронароангиографии. Часто для оценки состояния сердца необходимо установить венозный катетер. Механические способы поддержки кровообращения используются при ожидании трансплантации сердца.
Симптомы ОСН могут уменьшиться и даже устраниться в результате успешно проведённого комплекса мероприятий, но в дальнейшем необходимо продолжение лечения и действия, направленные на более точное выявление основного заболевания.
Образ жизни и питание
Сердечная недостаточность чаще всего возникает как осложнение болезней сердца, поэтому основные рекомендации по диете и образу жизни такие же, как при многих хронических сердечно—сосудистых заболеваниях:
- отказ от курения;
- резкое ограничение алкоголя;
- поддержание нормального веса;
- физическая активность без перегрузок, но регулярная;
- правильное питание с преобладанием свежих овощей, фруктов, нежирных сортов мяса, рыбы, морепродуктов; отказ от жареных, копчёных, консервированных продуктов, сдобы; ограничение калорийности рациона;
- ограничение соли и жидкости;
- исключение эмоциональных перегрузок, стрессов;
- соблюдение всех врачебных предписаний;
- регулярное посещение кардиолога и терапевта;
- позитивный настрой.
Последнюю рекомендацию выполнить особенно трудно, но абсолютно необходимо: депрессивные мысли сами по себе укорачивают жизнь.
Диагностика сердечной недостаточности
Первое, что должен сделать пациент, столкнувшись с симптомами сердечной недостаточности – это обратиться к врачу. Конечно, можно записаться к терапевту, который после первичного обследования отправит вас к более узкому специалисту, но проблемами сердечно-сосудистой системы занимается кардиолог. Поэтому можно отправиться сразу к нему.
Диагностика сердечной недостаточности включает в себя множество этапов. При этом заподозрить наличие заболевания специалист сможет после первичного осмотра больного, ввиду специфичности признаков дисфункции сердца.
Сдача анализов и аппаратное обследование необходимо для определения области поражения, степени запущенности и типа заболевания. При этом производится осмотр не только сердца, но и других органов, которые могли быть повреждены заболеванием.
Также аппаратная диагностика необходима для определения причины развития дисфункции сердечной мышцы. Ведь это заболевание развивается не само по себе, а является следствием других патологий.
На приеме у врача
Как было сказано выше, первичный осмотр в случае с дисфункцией сердца имеет первоочередное значение. Именно на нем обычно и выявляется это заболевание.
Кроме того, некоторые тесты могут помочь опытному специалисту даже выявить стадию болезни.
Сердечная недостаточность – первичная диагностика:
- Прежде всего, врач опрашивает больного на предмет присутствия тех или иных симптомов. При этом важно сообщать о любом дискомфорте. О сердечной недостаточности могут свидетельствовать боли в сердце, понижение давления и другие описанные симптомы.
- Также изучается анамнез пациента. Большое значение имеют хронические заболевания, имеющиеся у больного. Ведь именно они могут являться причиной нарушения функционирования сердечной мышцы.
- Важную роль играет анализ жизни больного. Очень много о состоянии его здоровья может сказать его рабочая деятельность, наличие вредных привычек, а также употребление тех или иных медицинских средств.
- Семейный анамнез. Врач опросит пациента и на предмет наличия хронических заболеваний у его родственников. Ведь многие сердечно-сосудистые патологии передаются по наследству.
- Специалист обязательно проводит визуальный осмотр больного. Его интересует цвет кожных покровов, наличие отеков, и размер вен на шее.
- Измерение артериального давления. Обычно у больных сердечной недостаточностью имеются отклонения от нормы АД.
- Прослушивание сердца, пульса и легких. Наличие аритмии, хрипов в легких, слабый пульс – все это может свидетельствовать о недостаточности сердечного функционирования.
Осмотр врача кардиолога
Обычно описанных методов визуального осмотра достаточно для определения наличия у больного сердечной недостаточности. Дальнейшие действия будут направлены на подтверждение диагноза и уточнения ряда нюансов заболевания.
Для уточнения стадии сердечной недостаточности существует специальный тест.
Больного просят ходить в течение шести минут в комфортном для него темпе. Затем подсчитывают, сколько метров он смог пройти за это время. Исходя из этого, делаются выводы касательно степени запущенности.
Функциональные классы заболевания по тесту на ходьбу:
- Норма – более 550 м;
- Первый класс – от 425 до 550 м;
- Второй класс – от 300 до 425 м;
- Третий класс – от 150 до 300 м;
- Четвертый класс – менее 150.
Сдача анализов
Анализы при диагностике помогают максимально точно оценить состояние организма. Кроме того, с их помощью можно проверить функционирование почек, печени и других органов.
Анализы при ХСН:
- Общий и биохимический анализ крови и мочи. Это исследование биологических жидкостей помогает выявить наличие белка в моче, проверить количество билирубина в крови, определить концентрацию альдостерона, мочевины, креатинина, глюкозы и мочевой кислоты. Это поможет проверить состояние других органов.
- Исследование крови на гормоны щитовидной железы. Именно при дисфункции этого органа может развиваться сердечная недостаточность.
- Иммунологическое исследование крови. С помощью этого анализа удается проверить наличие в крови особых антител и белков, возникающих при воспалении и поражении внутренних органов микроорганизмами.
- Коагулограмма . Позволяет проверить уровень свертываемости крови. Также эта процедура дает возможность выявить в организме продукты распада тромбоцитов, которые отсутствуют в биологических жидкостях здорового человека.
- Исследование крови на наличие натрий — уретических гормонов. Этот анализ позволяет выявить не только присутствие такой патологии, как дисфункция сердца, но и определить ее стадию. Кроме того, такие показатели дают возможность судить об эффективности лечения.
Исследование крови
Это основные исследования, которые назначаются при подозрении на сердечную недостаточность у детей и взрослых. При необходимости, врач может назначить дополнительные анализы.
Аппаратное обследование
Предыдущие методы диагностики обычно позволяют с точностью определить наличие сердечной недостаточности. Чтобы понять, на какой стадии развития находится это заболевание, в какой области оно локализуется, какие органы оно уже успело поразить, каковы причины его возникновения, используется аппаратное обследование.
Диагностика с помощью аппаратуры выбирается на основе предыдущих исследований. В списке представлены методики, которые используются в большинстве случаев.
Аппаратная диагностика дисфункции сердца:
- ЭКГ. Это самое первое исследование, которое назначается пациентам с дисфункцией сердца. Оно помогает определить, насколько ритмично сокращается сердечная мышца, выявить проблемы с сердечным ритмом и даже поверить размеры желудочков и предсердий, а также присутствие рубцов на них.
- Рентген органов грудной клетки. Позволяет подробно рассмотреть состояние легких, обнаружив застой крови и жидкости в них. Также с помощью этого метода диагностики можно оценить структуру сердца, выявив увеличение и изменение структуры его отделов.
- УЗИ сердца. Позволяет определить толщину сердечных стенок, а также его размеры. Дает возможность даже проверить, как этот орган выполняет свою сократительную функцию и как работают его клапаны.
- Допплер ЭхоКГ. Эта методика дает возможность проверить проходимость сосудов. Он как нельзя лучше позволяет выявить наличие тромбов и склеротических бляшек.
- Чреспищеводное ЭкоКГ. Датчик помещается в пищевод. Метод диагностики позволяет лучше рассмотреть состояние сердца. Наиболее эффективен при тромбозах и мерцательной аритмии.
- Стресс-ЭхоКГ. Метод предполагает исследование показателей сердца в состоянии покоя и после физической активности. Необходим для оценки жизнеспособности и резервных возможностей насоса нашего организма.
- СКТ. Методика предполагает произведение ряда рентгеновских снимков. Позволяет более подробно рассмотреть сердце. Для этих целей также используется МРТ.
- ККГ. В сосуды сердца вводится красящее вещество. Это позволяет определить наличие тромбов и атеросклеротических бляшек в нем.
- Биопсия тканей сердца. В этом случае производится анализ клеток, взятых со всех оболочек сердечной мышцы. Необходим для определения наличия опухолей, гноя и других, нехарактерных для этого органа, образований.
Биопсия тканей сердца
Также могут производиться исследования других органов. Это позволяет выявить причины и последствия ХСН.
Последствия отеков
Синдром верхней полой вены
— опухоль средостения (центральный рак, лимфогранулематоз),
— аневризма аорты,
— слипчивый перикардит (редко). Очень редко, но возможен и тромбоз верхней полой вены.
— отек (при отеке голосовых связок может быть осиплость голоса, асфиксия), цианоз,
расширение и набухание поверхностных вен.
Все эти признаки усиливаются в положении лежа. Возможны кровотечения: носо¬вые, пищеводные, трахеальные.
Значительно повышается венозное давление.
Важна диагностика основного заболевания, вызвавшего экстравазальную компрес¬сию. При тромбозе необходимо исследовать систему гемостаза. Возможна каваграфия.
Синдром нижней полой вены
— распространение тромба с вен нижних конечностей,
местное тромбирование разных сегментов нижней полой вены,
аномалия развития (чаще верхнего сегмента),
сдавление вены опухолью или воспалительным инфильтратом.
— нижний, дистальный -до впадения в нижнюю полую вену почечных вен,
— средний — от впадения почечных вен до впадения печеночных вен и
— верхний — от уровня впадения печеночных вен до правого предсердия.
При дистальном поражении наблюдается симптоматика со стороны нижних конеч¬ностей и тазовых органов. При поражении среднего сегмента добавляется симптоматика, характерная для тромбоза почечных вен: олигурия, макро- и микрогематурия, развитие нефротнческого синдрома, почечной недостаточности. При поражении верхнего сегмента или при изолированном тромбозе печеночных вен развивается синдром ВшМ-СЫап (Бадда-Киари, см.5.2.1.4).
Диагноз уточняется с помощью ультразвукового исследования, каваграфии, МРТ.
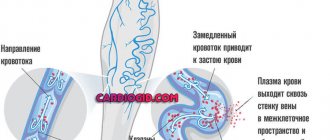
Последствия отеков зависят от локализации, продолжительности и выраженности. Очень опасны отек легких, гортани, скопление отечной жидкости в сердечной сорочке, плевральной полости, в полостях головного мозга. Длительное накопление жидкости в тканях нарушает кровообращение, снижается поступление питательных веществ к клеткам, вызывает их сдавливание, нарушается структура и функция поврежденного органа и рядом расположенных, понижается резистентность.
Отек легких приводит к асфиксии, водянка полости перикарда – к тампонаде сердца, асцит нарушает функцию органов брюшной полости.
Иногда отек выполняет защитную функцию. Так, при воспалительных, токсических отеках отечная жидкость уменьшает концентрацию токсических веществ в тканях.
Схема 1
Отеки появляются вследствие нарушения работы сердца, однако в запущенных случаях они могут стать причиной возникновения других заболеваний.
Наиболее опасные последствия:
- жидкость скапливается не только в ногах, но и по всему организму, затрагивая бедра, руки, шею, лицо;
- образование язв в местах отека;
- скопление лимфы в какой-либо анатомической области;
- отек легких;
- скопление жидкости в области брюшины;
- появление жидкости в сердечной сумке и перикарде, вследствие чего угнетается насосная функция.
Чтобы не допустить нежелательных последствий, проводить диагностику заболевания при появлении первых признаков. Своевременное адекватное лечение снижает риск появления осложнений.
Причины появления
Припухлость тканей появляется при нарушении функционирования естественных фильтров. Поражение клубочков в почках – основная причина активации механизмов, провоцирующих задержку жидкости.
Отрицательные симптомы появляются первыми в тех зонах, где клетчатка самая рыхлая. Область лица, век наиболее уязвимы. По мере развития застоя лимфы, дальнейшего ухудшения выделительной функции почек отечность распространяется сверху вниз.
Основные причины избыточного накопления жидкости в межклеточной ткани:
- уменьшение фильтрационной способности бобовидных органов;
- избыточная проницаемость капилляров;
- увеличение концентрации ионов натрия в крови;
- количество белка в крови ниже нормы;
- избыточное потребление жидкости;
- активизация фильтрации белков в зоне мембраны почечных клубочков.
Посмотрите список обезболивающих таблеток и особенности их применения при болях в почках.
Как принимать Нолицин 400 мг для лечения цистита? Правила применения лекарства описаны статье.
Симптомы кашля при сердечной недостаточности: когда стоит бить в набат тревоги
Сердечная недостаточность в последние годы сильно «помолодела» и теперь нередко поражает лиц, не достигших и сорока лет. Сухой кашель при сердечной недостаточности обоснован отеканием легочной ткани. Это происходит на фоне кровяного застоя в малом круге кровообращения. Симптомы кашля при сердечной недостаточности являются прямым сигналом того, что действовать нужно немедля.
Общая информация
Кашель при сердечной недостаточности в медицине именуется сердечным кашлем. Своим названием кашель обязан одной из особенностей этой сердечной патологии. Так, ввиду некорректного функционирования человеческого «двигателя» левый желудочек оказывается неспособен откачать кровь в легких.
Результатом этого является переполненность легких кровью, что и раздражает слизистую оболочку. Человек начинает кашлять. Когда заболевание прогрессирует, кашель становится мучительным, приступообразным. Также он при сердечной недостаточности именуется в медицине сердечным бронхитом.
Как дифференцировать недуг
Сухой кашель при сердечной недостаточности должен быть дифференцирован от аналогичного проявления, которое считается признаком простудного заболевания. Также важно отличать этот вид кашля от побочных явлений, спровоцированных приемом того или иного лекарственного препарата.
Этот симптом у человека, страдающего сердечной патологией, становится сильнее, когда больной находится в лежачем положении.
Начальная симптоматика
Первые симптомы кашля при сердечной недостаточности во многом схожи с признаками бронхита. Правда, сердечный кашель, в отличие от простудного, является сухим. То есть, мокрота, наблюдаемая также и при кашле курильщика, не отхаркивается. Но когда заболевание прогрессирует в сложную стадию, могут появляться кровяные сгустки. Нередко этот признак заставляет человека подозревать у себя наличие онкологического заболевания.
Специфическая симптоматика
Для того чтобы четко дифференцировать кашель при сердечной недостаточности от аналогичного признака других заболеваний, необходимо выделить следующие признаки:
- Сильное биение сердца.
- Болезненные ощущения в области сердца.
- Ощущение нехватки воздуха.
- Потеря сознания.
Кашель при сердечной недостаточности у пожилого человека сопровождается прерывистым и хриплым дыханием. Нередко на этом фоне возникает сильная одышка, что причиняет человеку немалые мучения. Когда болезнь находится на ранних стадиях, эти признаки присутствуют в случае малой физической нагрузки. Когда патология прогрессирует, симптоматика присутствует всегда.
Потеря сознания может наступить в результате увеличения грудного давления. На этом фоне происходит сокращение притока к сердцу крови.
Нередко человек, замученный одышкой, вынужден принимать для сна крайне неудобную позицию. Иногда люди засыпают даже сидя в кресле.
Больной постоянно испытывает усталость. Когда заболевание находится в запущенной стадии, человек сильно теряет в весе.
Особенности помощи больному
Крайне важно своевременно «поймать» заболевание и не позволить ему прогрессировать в опасную стадию. Поэтому невероятно важно предпринять все для успешного лечения заболевания, спровоцировавшего появление кашля.
В первую очередь человек должен пройти тщательную диагностику. После установления первопричины специалист определяется со стратегией лечения.
После того как будет вылечено сердечное заболевание, этот симптом исчезнет.
Сегодня лечение заболевания происходит при помощи:
- лекарственных препаратов (больной под контролем доктора осуществляет прием мочегонных и «антикашлевых» медикаментов), обладающих анестезирующим эффектом;
- кислородотерапии;
- кардинального пересмотра режима дня.
Кислородотерапия является достаточно эффективным методом, который нередко эксплуатируется в лечении сердечных патологий. При помощи этого способа сердцебиение снижается, проходит одышка, сон больного становится намного лучше. Также этот способ содействует улучшению физической активности человека.
Пытаться усиленно во что бы то ни стало подавить кашель не стоит. Как ни странно, но кашель является легочным дренажем.
Изменение образа жизни
Крайне важно отказаться от губительных привычек. Нередко сердечное заболевание, провоцирующее возникновение кашля, возникает у заядлых курильщиков, злоупотребляющих никотином.
Не менее важно осуществлять контроль за массой своего тела. Нет необходимости сидеть на диетах, тем более что это серьезно вредит организму. Нужно просто отказаться от употребления продуктов, вредных для сердца. особенно это касается жирной, копченой, соленой пищи, и, конечно же, алкоголя. Не нужно допускать колебаний в весе. Резкое похудение также является стрессом для организма.
Важно сократить употребление и безалкогольной жидкости, поскольку при сердечной недостаточности могут возникнуть еще и отеки.
Что такое «сердечные отеки» и когда они возникают
Заболеваний сердца существует много. Это и ишемическая болезнь сердца, при которой участок сердечной мышцы недостаточно кровоснабжается, и пороки сердца, когда одно из отверстий – между предсердием и желудочком, или между желудочком и идущими от него сосудами – становится или чересчур узким, или, наоборот, расширяется. К болезням сердца относятся также кардиомиопатия, при которой по неизвестным причинам нарушается нормальная структура миокарда, миокардиодистрофия, гипертоническая болезнь и другие.
Читать также: Миокардиальная форма сердечной недостаточности
Все их объединяет то, что при отсутствии адекватного лечения они приводят к перегрузке сердечной мышцы, миокарда. Называется это сердечной недостаточностью. Когда она развивается постепенно, и затрагивает правый желудочек, формируются отеки. Они так и называются – отеки при правожелудочковой сердечной недостаточности.
«Просто», при неосложненных болезнях сердца жидкость в коже скапливаться не будет. Это произойдет только в том случае, когда правый желудочек, работающий с большим кругом кровообращения, не сможет прокачивать стандартный объем крови и станет «оставлять» ее в сосудах.
Симптомы сердечных отеков
Одутловатость конечностей – сопутствующий признак сердечной недостаточности. Сердце теряет способность качать кровь в прежнем режиме. Отеки при сердечной недостаточности проходят сами через какое-то время. Халатное отношение к здоровью может стать причиной появления заболеваний локального типа. Сами по себе отеки не могут стать причиной смерти.
Физиологические признаки появления сердечных отеков:
- конечности становятся заметно больше по причине собирающейся в них жидкости;
- одутловатость ног отличается симметричностью;
- кожа натягивается, становится плотной;
- в местах надавливания видны светлые следы;
- после физических нагрузок отечность более заметна;
- кожа холодная, бледная, иногда синюшная, может покрываться трещинами, появляется характерный блеск;
- могут появляться признаки одышки, тахикардии (в случае, когда имеет место серьезная патология сердечно-сосудистой системы);
- частый признак при сердечных отеках – отекшие глаза.
Симптомы сердечных отеков свидетельствуют о степени запущенности и тяжести заболевания. Прием препаратов помогает облегчить состояние, но не избавляют от недуга в целом. Когда появляются выраженные сердечные отеки, место поражения может напоминать опухоль.
Особенности развития отеков
Вследствие кислородного голодания стенки вен теряют эластичность. Жидкая часть крови попадает в межклеточное пространство. Вода и натрий задерживаются в организме, поскольку снижается почечная фильтрация. В это время надпочечники активно вырабатывают гормон альдостерон, участвующий в водно-солевом обмене.
Локализация отеков зависит от того, по большому или малому кругу кровообращения они развиваются. У первой категории пациентов отеки располагаются на ногах, спине, задней части бедер, пояснице. В запущенной стадии появляется подкожный отек тела. У второй категории пациентов жидкость скапливается в легких и плевральной полости. Крайняя степень отеков характеризуется сердечной астмой.
Выделяют три стадии развития сердечной недостаточности (по степени распространенности отеков):
- отеки отсутствуют;
- отечность становится выраженной (а — отеки распространяются по одному из кругов кровообращения; б – по двум);
- декомпенсация.
При ухудшении кровообращения у пациента отмечается отек живота, сопровождающийся увеличением печени.
Отеки, возникающие вследствие сердечной недостаточности, имеют специфику:
- они локализуются в нижней части ног, на лодыжках, голенях, ступнях;
- располагаются симметрично;
- при надавливании на коже образуются углубления;
- отличаются плотностью.
Отеки более выражены в вечернее время, наутро симптомы пропадают. Отечность развивается неделями или даже месяцами. Развитие патологического процесса приводит к тому, что отеки перестают спадать к утру или после отдыха. Начинают отекать бедра. Пациент жалуется на одышку, увеличение печени, отсутствие сил и быструю утомляемость. По тому, где располагаются отеки, можно сделать вывод о характере сердечного заболевания.
Кровь является жидкой тканью организма, которая содержит компоненты и вещества, необходимые для регуляции работы организма. Благодаря крови в печени обезвреживаются продукты жизнедеятельности, а в почках выделяются.
В крови содержится ряд гормонов, которые влияют на развитие отечности. Они способствуют сужению или расширению просвета сосудов, а также увеличивают или уменьшают их проницаемость. Натрий и глюкоза участвуют в процессе задержки жидкости в организме.
С точки зрения анатомии отек – это концентрация жидкой части крови в межклеточном пространстве. Отеки возникают по причине нарушения концентрации компонентов крови или из-за того что в большом круге кровообращения повышается давление.
Картина заболевания такова: правая часть сердца не способна работать на полную мощь, в результате чего, в большом круге кровообращения появляется давление.
Из-за этого в сосудах нижних конечностей и капиллярах увеличивается гидростатическое давление, отчего жидкость (лимфа) сильно приливает к тканевым клеткам, наполняя мышцы, образуется отек. Отечность может проявляться постоянно, а может проходить вспышками.
Сердечная недостаточность — причина отеков нижних конечностей
Но в любом случае, это доставляет старику большие неприятности: боли при любых движениях ногами, трудности в подборе обуви, неудобство в положении сидя и т. д.
К этому добавляется плохое самочувствие и слабость, которые ухудшают обычный ритм жизни.
Важно! Основным утверждением, которое доказано медиками, является то, что отечность ног в пожилом возрасте является следствием сердечной недостаточности.
Что же может привести к таким проявлениям? Рассмотрим основные причины сердечной недостаточности и, как результат, отечности у престарелых пациентов:
- Ишемическая болезнь сердца.
- Повышение артериального давления.
- Сбои в работе сердца, аритмия, миокардит.
- Последствия после инфаркта, инсульта.
К этим причинам можно добавить нарушение венозного оттока крови в организме. У больного появляется сильная боль и чувство распирания в ногах.
Другим фактором является варикоз и образование тромбов. Это заболевание приводит к застою крови в сосудах и появлению тромбов в результате малой активности пациента.
Здоровая нога и нога подверженная отчетности
- Иногда отечность стопы и голеностопа является следствием травм: разрыва сухожилий, сосудов.
- Но это увеличение объема кожных покровов и подкожных мышц не связано с нарушениями работы сердца.
- Необходимо это отличать и выявить причины образования подобных симптомов.
- Список заболеваний, которые способствуют развитию отеков на ногах:
- В результате длительного употребления лекарственных препаратов при том или ином заболевании, также могут сильно отекать ноги.
- У каждой причины имеются свои признаки и только врач, сможет выявить главную причину и назначить правильное лечение.
Определить наличие недуга можно при внешнем осмотре, перед обращением к врачу.
Но по каким признакам определить причину возникновения отека на нижних конечностях, то есть симптомы сердечных отеков:
- Заметное увеличение объема мышечной ткани в области стопы и выше до колена.
- Если отек в начальной стадии, то при снятии носков или гольфов можно заметить след от не очень тугой резинки.
- При надавливании на увеличенное место пальцем, след от него сохраняется некоторое время. Если след глубокий, то проблема очень серьезная.
- Со временем происходит деформация формы ног, которая становится заметной при ходьбе.
- Проявления образуются в вечернее время, когда ноги находятся в состоянии покоя после дневной нагрузки. Даже если в течение дня больной не особо двигался, отек к вечеру будет виден.
- Признаки заболевания можно обнаружить при обильном питье в течение дня, длительном пребывании на жаре, даже в дневное время.
- Чаще всего отек распространяется на стопу и голень, пальцы становятся растопыренными, кожа может приобретать красный, иногда синюшный оттенок.
- Для сравнения: отеки нижних конечностей при варикозе выглядят немного по-другому.
След от надавливания остается на ноге при выраженной отечности
Они имеют ассиметрическую форму. Одна конечность может быть толще другой. Кроме этого, сильно болят ноги.
Если, после длительной ходьбы или пребывании в положении стоя, пациент присядет, то встать для него целая трагедия. К вечеру наблюдается сильная тяжесть в ногах.
Сердечные отеки образуются сразу на двух конечностях и могут сохраняться длительное время, при этом особых болевых ощущений не наблюдается, только тяжесть.
Первичную диагностику можно провести в домашних условиях. Как это сделать, мы рассмотрели чуть выше.
На нижних конечностях образуется видимая лишняя ткань, которая становится более рыхлой и мягкой. При нажатии на нее любым предметом, образуются следы, сохраняющие свою форму несколько секунд.
В больнице к внешнему осмотру добавляются большое количество различных обследований и анализов. Для этого применяют метод Макклюра-Одича.
Врачебная диагностика сердечных отеков
Для этого делается инъекция под кожу на ноге, вводится физраствор. Если он растворяется быстро, и не заметно следов, то отек существует.
- Лимфатический отек определяют по результатам анализов крови и мочи, УЗИ и флебографии.
- К этим приемам диагностирования может быть добавлена пробы Капоши- Штеммера – при воздействии на кожу складки и следы не видны, значит имеется отек.
- Только в результате полного осмотра и получении всех результатов диагностики врач ставит диагноз: сердечные отеки на ногах и назначает лечение.
Лечение
После установления причины возникновения сильных отеков, назначается лечение, которое может быть медикаментозным, а не редко и оперативным.
Медикаментозное
Первое направление в лечении – уменьшение жидкости в конечностях и снятие болевого синдрома.
Для этого врач назначает противоотечные средства или диуретики. В их список чаще всего входят Фуросемид, Верошпирон, Гидрохлортиазит, Торамесид.
Эти лекарственные средства лишь устранят внешние симптомы заболеваний сердечно-сосудистой системы. К диуретикам добавляют полный комплекс витаминов.
Для уменьшения отеков применяют мази: Троксевазин, Гепаиновую и Венитан. Далее для восстановления сердечной деятельности назначаются бета-адреноблокаторы.
Мазь Троксевазин для медикаментозного лечения сердечных отеков
Они способны облегчить работу сердечной мышцы. Следующими назначениями являются препараты, уменьшающие свертываемость крови.
Таким препаратом может быть Тиотриазолин. Это средство нормализует метаболизм сердечных клеток. При выполнении всех рекомендаций врачей, с помощью такого лечения можно успешно победить недуг.
Важно! При лечении сердечных отеков не должно быть назначено уколов и капельниц, так как этот способ только увеличит количество жидкости в организме.
Режим питания
- Главным правилом в питании при уменьшении отечности, связанной с заболеваниями сердца у пожилых людей, является увеличение в рационе количества потребляемых фруктов и овощей.
- Необходимо включить в дневной рацион: арбузы, петрушку, перец, яблоки, кабачки, огурцы.
- Даже несмотря на то, что в этих продуктах предостаточно жидкости, она способна быстро выводиться из организма.
- Кроме этого, эти продукты питания значительно снизят артериальное давление.
Молочные продукты питания уменьшают риск образования сердечных отеков
Следует исключить из своего меню: продукты фаст-фуда, острые и сдобренные специями блюда, которые вызывают сильную жажду.
Для любителей кофе – следует сократить его потребляемое количество до одной чашки в день. Лучшим заменителем его, в данном случае является зеленый чай.
Важно! Нельзя солить еду, так как соль задерживает лишнюю жидкость в организме.
Справиться с излишками жидкости помогут имбирь и перец чили, а также орехи. Мясные блюда лучше заменить рыбными, так как они богаты минералами.
Побольше кушайте кисломолочных продуктов: простоквашу, кефир, йогурты без ароматизаторов, творог.
Употреблять пищу стоит малыми порциями и часто, чтобы в организме не было чувства тяжести и остатки переработанной пищи быстро выводились. Последний прием еды должен быть за несколько часов до сна.
Народные методы
Народными рецептами стоит пользоваться совместно с медикаментозным лечением. Это не только усилит эффект, но и устрани видимые признаки заболевания.
Самыми распространёнными снадобьями являются:
- Настой каштана конского. Около 10 дней измельченное сырье каштана настаивается на спирту или водке. Это средство отлично справляется с сердечными отеками, а также отеками при варикозе.
- Настой корня петрушки. Для его приготовления понадобится 1 ст. л. измельченного корня и пол литра кипятка. Оставить настой на ночь, а утром процедить и выпить в течение дня, равными порциями.
- Отвар семян льна. Семена отваривают в воде, настаивают в темном месте и пьют маленькими (пол стакана) дозами около восьми раз в день. Не желательно употреблять снадобье более трех недель.
Признаки и причины появления отеков при заболеваниях сердца
Сердечная недостаточность является следствием других сердечных патологий: артериальной гипертензии, ишемической болезни сердца, пороков сердца. Отеки могут появляться по разным причинам.
Симптомы отеков при сердечных патологиях:
- конечности увеличиваются в объемах с течением времени;
- отеки отличаются симметричностью;
- кожаны покровы в местах поражения плотные, при надавливании остаются следы от пальцев;
- пациенты, отличающиеся ведением активного образа жизни, отмечают появление отеков к концу дня;
- место отека холодное, отличается бледностью или синюшностью.
- при сильных отеках кожа блестит, может трескаться.
У пациентов, которые мало двигаются, скапливается жидкость в области живота, боков, крестца, органов малого таза. Там локализуются отеки.
Отечность хоть и является наиболее характерным признаком сердечной недостаточности, но не единственным. Если наряду с ней у пациента отмечаются одышка и тахикардия, можно сделать вывод о запущенности заболевания. Ему предшествует ряд клинических проявлений:
- врожденный порок сердца;
- устойчивое повышение давления;
- ревматизм в купе с пороками;
- ИБС;
- кардиосклероз;
- нарушение сердечного ритма;
- кардиопатия;
- сердечные патологии в виде миокардита, эндокардита или перикардита.
Признаки сердечной недостаточности появляются наряду с анемией, проблемами с лишним весом, поражением печени.