Уход за пожилым родственником является огромным испытанием для всех членов семьи. Кроме проблем со здоровьем и настроением, нередко возникают ситуации, когда дедушка или бабушка ничего не ест и постоянно спит. Поначалу близкие могут не обратить на это внимания, однако плохой аппетит, повышенная сонливость и отказ от еды у пожилых людей — это серьезный повод для беспокойства. Чтобы не довести недомогание до хронического состояния, нужно как можно раньше начать принимать меры и немедленно обратиться к специалисту.
Каким должно быть питание?
Сразу следует отметить, что диета для лежачих пациентов должна соответствовать основным принципам правильного питания, которые касаются любого человека. К ним принадлежат:
- Достаточность. Диета должна соответствовать энергозатратам организма.
- Сбалансированность. Питание должно быть сбалансировано по основным питательным веществам.
- Регулярность. Следует обеспечить определенное количество приемов пищи в день.
- Безопасность. Нужно соблюдать гигиену, уметь различать несвежие и свежие продукты.
При этом нужно учитывать особенности организма пациента, указанные выше. Давайте рассмотрим основные принципы питания для лежачих больных.
Употребление белковой пищи
Получение необходимого количества белка играет важную роль в диетах для людей, прикованных к постели. Белки «ремонтируют» и строят ткани тела, в том числе мышечные. В белке содержатся основные строительные блоки, известные как аминокислоты. Наше тело синтезирует все, кроме девяти аминокислот, поэтому они именуются незаменимыми. Основными источниками белка являются:
- рыба;
- индейка;
- курица;
- красное мясо;
- бобовые;
- молочные продукты (молоко, йогурт, кефир, творог);
- яйца.
Ежедневная норма употребления зависит прежде всего от веса, а также возраста и количества сжигаемых калорий. Обычно норма для лежачих пациентов составляет 1 г. на килограмм массы тела. Она может быть более высокой (например, при образовании пролежней), но белка нельзя есть чересчур много, особенно, если пациент страдает от почечных заболеваний. Еда для лежачих больных должна быть сбалансирована по белкам, жирам и углеводам.
Важно: если у больного образовались пролежни, потребности его тела в питательных веществах становятся еще выше. Так, недостаточность белка отрицательно сказывается на заживлении. Ежедневно рана может терять более 50 г. белка с экссудатом. Как результат, потребность пациентов в этом веществе возрастает в полтора-два раза.
Потеря вкуса и обоняния после инсульта
12 апреля 2019
Питание — важная составляющая реабилитационной программы. Расскажем, как вернуть вкусовые качества и обоняние, а также об особенностях диеты после инсульта.
Инсульт — тяжелая патология с высокой (до 32%) смертностью и тяжелыми последствиями для организма. Среди них — полная или частичная потеря вкуса и обоняния. Восстановление этих функций всецело зависит от своевременной и правильной реабилитации.
Причина потери вкуса еды и обоняния после инсульта
Ученые Эрлангенского университета (Германия) исследовали вопрос о том, могут ли после инсульта изменятся вкусовые качества. Было установлено, что в 30% случаев люди полностью теряли способность распознавать вкус пищи, а еще 7% исследуемых отмечали частичную потерю вкусовых ощущений.
Это происходило потому, что во время острого нарушения мозгового кровообращения была повреждена кора и подкорковые структуры головного мозга, отвечающие за ряд функций — движения, слух, зрение, тактильные ощущения. А значит, способность обрабатывать информацию, поступающую от вкусовых и обонятельных рецепторов, была утрачена.
Через 4 месяца непрерывных наблюдений ситуация значительно улучшилась — к большинству пациентов вернулись вкусовые ощущения и обоняние.
Опасность потери вкуса в том, что человек перестает различать непригодную к употреблению пищу. Может есть слишком соленую еду (что идет вразрез с рекомендациями по рациону в период реабилитации), испортившуюся, что грозит отравлениями.
Нередко пропадает аппетит, потому что блюдо кажется недостаточно соленым/сладким или имеет посторонний привкус.
Это, в свою очередь, может повлечь расстройство пищевого поведения и проблемы социализации: человек отказывается готовить пищу, ходить в кафе, общаться с близкими за совместным обедом.
Потеря обоняния не менее опасна: при задымлении помещения человек не сможет быстро распознать угрозу, чтобы выйти на свежий воздух. Также он не способен уловить запах при утечке газа.
Поэтому в период реабилитации очень важно не оставлять надолго больного без присмотра, чтобы вовремя среагировать на ситуацию, представляющую опасность для его здоровья и жизни.
Как вернуть вкусовые качества после инсульта
В медицине есть термин, обозначающий потерю вкусовых ощущений и обоняния — агнозия. Ее полное или частичное развитие зависит от степени повреждения участков головного мозга.
Бывает, что у пациента пропали вкусовые качества лишь одной стороной языка или он слышит лишь резкие запахи. В таких случаях процесс восстановления рецепторов сокращается до 2-3 недель — практически одновременно со способностью глотать, жевать пищу.
При полной вкусовой и обонятельной агнозии на возврат ощущений потребуется больше времени.
В комплекс реабилитационных мер для восстановления утраченных функций мозга входит:
- прием лекарственных препаратов;
- лечебная гимнастика, массаж;
- статические нагрузки, упражнения на специальных тренажерах;
- занятия с логопедом, психологом;
- коррекция режима дня — времени отдыха, двигательной активности, частоты приема пищи;
- диета.
Во время восстановительного периода эффективна физиотерапия: грязелечение, электромиостимуляция конечностей, лечение лазером.
Избавиться от агнозии и вернуть вкусовые ощущения и обоняние поможет магнитотерапия — стимуляция коры головного мозга магнитными импульсами, проникающими сквозь костные, мышечные и хрящевые ткани.
Процедура безболезненная и с доказанной эффективностью: у более 22% пациентов после курса магнитотерапии наблюдалось стойкое снижение агнозии разных видов.
Основной принцип реабилитации после инсульта — одновременное и комплексное воздействие на организм, чтобы утраченные функции возвращались одновременно. Если есть возможность, желательно после выписки из стационара отправиться в специализированное учреждение — реабилитационный центр или санаторий.
Медикаментозное восстановление вкуса и обоняния
Если вкусовые ощущения и обоняние возвращаются медленно, можно ускорить этот процесс приемом лекарственных средств. Но следует понимать, что назначать любой препарат во время постинсультной реабилитации может только лечащий врач. В противном случае есть риск ухудшения самочувствия или появления побочных эффектов.
Вернуть вкус пищи помогут лекарства, стимулирующие выработку слюны. Чтобы мозг получил от рецептора сигнал о вкусе продукта, нужно для начала растворить его в слюне.
А если ее недостаточно, страдает способность различать вкусовые оттенки. Увлажнять ротовую полость удобнее всего с помощью спрея — просто распылив его во рту за несколько минут до еды.
Предупредить сухость в ротовой полости помогут также ополаскиватели с антибактериальным и увлажняющим эффектом.
При длительной вкусовой и обонятельной агнозии есть смысл провести дополнительные исследования. Возможно, потеря вкусовых ощущений после инсульта произошла вследствие сопутствующих заболеваний: грибковых поражений, нехватке витаминов, вирусных инфекций, неврозов и пр. Тогда комплекс мер должен быть направлен на устранение причины болезни.
Если пациента придется заново учить различать вкусы и запахи еды, то блюда должны быть с ярко выраженным привкусом. Во время приготовления пищи можно добавить чуть больше неострых, но ароматных специй, лимона, имбиря.
Снижение веса после инсульта
У пациентов, перенесших острое нарушение мозгового кровообращения, вследствие паралича мышц могут пострадать глотательные функции. До момента их восстановления человек вынужден питаться пищей, измельченной до мягкой консистенции, или питательными смесями. Как правило, это блюда низкой калорийности, в связи с чем у пациента может наблюдаться потеря веса.
Физиологическая норма снижения веса при диетическом питании не должна превышать 10% от начального веса в месяц. Если это значение больше, нужно увеличить калорийность меню.
Но не стоит забывать, что одной из причин инсульта считается ожирение. Поэтому если пациент имеет избыточную массу тела, крайне важно привести вес в норму. Для этого в комплекс реабилитационных мер включают диету. Она поможет скинуть лишнее и снизить риск повторных эпизодов острого нарушения мозгового кровообращения.
Питание после инсульта
Базовые правила составления рациона в период реабилитации соотносятся с принципами полезного питания. Следует ограничить употребление жареного и копченостей, отдав предпочтение таким видам обработки продуктов:
- варка;
- тушение;
- запекание;
- бланширование.
Консистенция пищи должна соответствовать способности человека к пережевыванию и глотанию. Для лежачих больных питание перетирают в пюре, варят овощные и мясные бульоны. Если способность глотать утрачена полностью — пищу вводят через зонд. После возвращения глотательной функции можно постепенно повышать плотность еды — делать кисели, давать разваренные овощи, протертое мясо.
Из рациона нужно исключить:
- жирные виды мяса и рыбы;
- продукты с обилием синтетических добавок, усилителей вкуса, красителей;
- блюда с большим количеством соли, острых специй;
- алкоголь.
Норма потребления соли — 5 г в день, мяса — 120 г в сутки трижды в неделю, овощей — 400 г в сутки ежедневно, рыбы и морепродуктов — 120-150 г в сутки каждые 3-4 дня. Также следует контролировать количество жидкости (включая супы, компоты, соки, чай/кофе и воду) — примерно 2 л в сутки.
Питание должно быть дробным — 5 разовым, то есть состоять из завтрака, обеда и ужина и двух перекусов. Важно не переедать, не делать больших перерывов между приемами пищи, не приступать к физическим нагрузками сразу после еды.
____________________
Несмотря на сложность восстановительного периода после инсульта, потерю обоняния и вкусовых ощущений от еды, наладить режим питания пациента — одна из основных задач для поддержки его здоровья. Следует помнить: при правильном подходе к реабилитации можно восстановить утраченные функции мозга и вернуться к полноценной жизни.
Источник: https://stop-insult.ru/news/259_poterya_vkusa_i_obonyaniya_posle_insulta
Достаточность калорий
Чтобы предотвратить набор лишнего веса, диета должна содержать меньше калорий, чем рацион физически активного человека. К продуктам с низкой калорийностью принадлежат свежие фрукты и овощи, цельнозерновые каши (в разваренном и жидком виде), нежирное мясо, а также обезжиренные или маложирные молочные продукты. Более того, именно они должны являться основой рациона любого человека согласно рекомендациям ВОЗ. Адекватная калорийность питания снижает риск развития избыточного веса или ожирения, двух факторов, которые могут привести к сердечным заболеваниям, гипертонии и/или повышению уровня сахара в крови. Однако много лежачих больных имеют плохой аппетит – в таких случаях, наоборот, трудно достичь нормы потребляемых калорий.
Коротко о заболевании
Для лучшего понимания роли диеты, коротко о патогенезе и этиологии болезни. Инсульт — это острое нарушение мозговой гемодинамики, обусловленное прекращением оксигенации отдельных участков цефальной области. В результате происходит кислородное голодание нейронов этих участков и их некроз (отмирание).
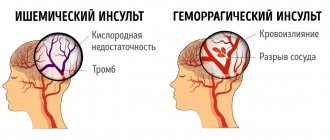
Инсульт бывает двух типов:
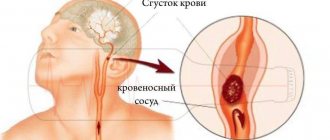
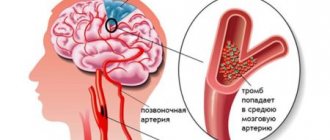
- ишемический — вызван тромбированием просвета сосуда или его закупорки холестериновой бляшкой;
- геморрагический — кровоизлияние в мозг или между его оболочками, образовавшийся отек сдавливает сосуды.
Основные этиологические факторы:
- артериальная гипертензия:
- тромбоз и/или отложение атеросклеротических бляшек на стенках мозговых сосудов;
- хронические кардиоваскулярные патологии;
- эндокринные болезни;
- ожирение;
- гиподинамия;
- избыточное потребление спиртных напитков, психоактивных и других лекарственных веществ, курение.
Наличие полезных жиров в рационе
Не следует забывать о жирах. Они требуются для нормальной работы человеческого организма. Рекомендуется отдавать предпочтение ненасыщенным жирам (содержатся в рыбе, некоторых растительных маслах), а не насыщенным, содержащимся в мясе, молочных продуктах и др. (но исключать их полностью не следует). Ненасыщенные жиры имеют множество полезных эффектов – благотворно влияют на сердечно-сосудистую систему, улучшают сон и работу мозга. Также они способствуют укреплению костей, которые ослабляются в результате отсутствия физической активности. Источниками полезных жиров являются лосось, сардина, треска, льняное масло и др.
Важно! Согласовывайте питание с доктором, спрашивайте, чем кормить можно, а чем – нет. Некоторые продукты могут подавлять действие лекарственных средств или вызывать аллергические реакции.
Состав рациона
Что можно есть после инсульта? Продукты, содержащие следующие вещества:
| Название вещества | Действие | Где содержится |
| Витамины В, С, D | Способствуют уменьшению содержания гомоцистеина, провоцирующего повторный инсульт | Спаржа, пророщенная пшеница, подсолнечник, орехи, брокколи, шпинат, морковь, кукуруза, бобовые |
| Полиненасыщенные омега–3, омега–6 кислоты | Участвуют в биохимических процессах в головном мозге, улучшают гемодинамику. | Морская рыба, морепродукты (эйкозапентаеновая и докозагексаеновая кислоты), растительные масла (линоленовая кислота). |
| Фолиевая кислота | Снижает уровень артериального давления, предотвращает возможный рецидив. | Бобовые культуры, разные виды капусты (кроме белокочанной), спаржа, морковь, кукуруза, тыква, сельдерей, листовые салаты, чечевица, цитрусовые. |
| Микроэлементы кальций, фосфор, калий, магний, железо | Нормализуют метаболизм, оказывают укрепляющее действие. | Картофель, помидоры, бананы, чеснок, цитрусовые, сухофрукты, рис, овсяная крупа, капуста, хлеб с отрубями, орехи, говядина. |
| Белки | Способствуют скорейшему восстановлению, укреплению организма. | Диетические нежирные сорта мяса |
| Антоцианидины | Уменьшают капиллярную проницаемость | Синие и фиолетовые овощи и фрукты (баклажаны, сливы, темный виноград, слива, свекла, красная капуста). |
| Бета–каротин | Понижает А/Д. | Овощи и фрукты красного и желтого цвета – морковь, красный болгарский перец, тыква, абрикосы. |
| Витамин Е | Антиокидантные свойства (выводит свободные радикалы, нормализует метаболизм). | Морская рыба, соя, молочные изделия, зелень, растительные масла. Антиоксиданты со-держатся в капусте всех видов, клюкве, чернике, шпинате, свекле. |
| Сложные углеводы | Нормализуют энергетический обмен, снижают уровень холестерина, способствуют репарации нейронов, придают чувство сытости. | Крупы – гречневая, ячневая, овсяная, злаки, кабачки, яблоки, коричневый рис. |
Витамины и минералы
У пациентов, потребляющих недостаточные объемы пищи, может возникнуть дефицит витаминов, макро- и микроэлементов, что чревато отрицательными последствиями для здоровья. К примеру, низкий уровень гемоглобина (вследствие недостаточности железа) связан с развитием пролежней и замедлением заживления ран из-за уменьшения содержания кислорода в тканях. Дефицит цинка также ухудшает заживление из-за снижения скорости синтеза белка и эпителизации ран. Поэтому в рацион больных можно включить витаминно-минеральные добавки (после консультации с врачом). Следует избегать чрезмерного употребления какого-то одного минерала или витамина, поскольку это может повлиять на абсорбцию других веществ и вызвать побочные действия.
Последствия инсульта
Инсульт приводит к нарушениям работы головного мозга, перестают работать его отдельные участки и страдают функции организма. Жизнь после инсульта изменится и у больного, и у его близких.
Распространенное последствие инсульта – полный или частичный паралич конечностей. Часто этому подвержена одна сторона тела, противоположная полушарию, в котором произошел инсульт. Степень повреждений иногда выражается незначительной потерей координации и четкости движений, до полной неработоспособности половины тела. С нарушениями в работе конечностей могут быть связаны и другие нарушения, к примеру, – потеря чувствительности, человек может «забыть», что у него есть рука или же перестать ощущать ее положение в пространстве.
Другая частая проблема после инсульта – нарушение речи. Оно связано с частичным параличом лицевых мышц или же нарушением работы речевого центра, речь может стать бессвязной, человек будет понимать, что ему говорят, но не сможет нормально воспроизводить речевые конструкции сам.
Также инсульт сопровождается психологическими проблемами и нарушениями в психике. Человек, перенесший инсульт, страдает от депрессии и апатии, становится агрессивным или капризным.
Нерекомендуемые продукты
С тем, что можно кушать лежачим больным, разобрались. А какие продукты не рекомендуется включать в меню? Это колбасы, копчености, продукты быстрого приготовления, магазинные кетчупы и соусы, чипсы, сухарики и др.
Питание не должно содержать трансжиров, которые нарушают иммунитет, повышают холестерин и в целом плохо влияют на здоровье. В составе продукции трансжиры обозначаются как растительные гидрогенизированные жиры. Они содержатся, например, в фастфуде, маргарине, выпечке с маргарином, спредах.
Также следует учитывать, что при определенных заболеваниях существуют ограничения по употреблению даже «правильных» продуктов (например, кислые соки нельзя при обостренной язве).
После инсульта пропал аппетит что делать
Основные направления амбулаторной клинической практики (диагностика и лечение):
- выездные врачебные неврологические консультации – специализированная неврологическая помощь взрослому населению на дому;
- головные боли;
- дегенеративно-дистрофические заболевания позвоночника
- вегетососудистая дистония;
- нарушения сна;
- нарушения адаптации (тревога, депрессия, хроническая усталость);
- последствия инсультов, цереброваскулярные заболевания.
- последствия черепно-мозговой травмы;
- пароксизмальные расстройства сознания (эпилепсия, дроп-атаки, обмороки);
- деменция (болезнь Альцгеймера, сосудистая деменция, деменция с тельцами Леви и др.);
- экстрапирамидные заболевания (болезнь Паркинсона, тремор, дистония);
- невралгии (невралгия тройничного нерва и др.);
- полинейропатии (алкогольная, диабетическая и др.);
- туннельные синдромы (синдром запястного канала и др.);
- нервно-мышечные заболевания.
- головокружения;
- другие заболевания нервной системы
Специалист по ботулинотерапии (препарат Ксеомин):
- Лечение всех неврологических заболеваний, проявляющиеся спастичностью (последствия инсультов, детский церебральный паралич, рассеянный склероз, последствия черепно-мозговой травмы, последствия энцефалитов)
- Лечение дистоний (все виды)
- Лечение болевых синдромов (болезненные культи, мигрень, тяжелые миофасциальные боли на фоне ДДЗП, нейропатическая боль)
- Гипергидроз (повышенная потливость) лба, подмышечных впадин, ладоней, стоп
- Неконтролируемое слюнотечение
Участник научных сообществ:
- Неврологическое общество “Neuronews”
- Российское Межрегиональное Общество по изучению боли
- Человек и здоровье. 2006г.
- Эпилептология на стыке наук: психиатрии, неврологии, клинической психологии. . 2013г.
- Расстройства когнитивных функций у детей и подростков. 2013г.
- Актуальные вопросы профпатологии. Основные понятия экспертизы – 2014г.
- Отдаленные последствия родовой травмы. 2020г.
- Современные подходы к терапии болевых синдромов. 2020г.
- Специалист по применению ботулинического токсина (ботулинотерапевт). 2020г.
источник
Режим питания
Классический трехразовый режим питания обычного человека не подходит для лежачего человека. Обычно такие пациенты едят немного и не способны употребить за один присест то количество пищи, которое необходимо организму. Нужно стараться не кормить через силу, а стимулировать появление аппетита. Рацион должен включать около 6 приемов пищи. Чем кормить лежачего больного? Продукты следует подбирать, учитывая вышеописанные принципы, рекомендации врача и пожелания пациента.
Еще один момент: пища должна быть теплой (не холодной и не горячей). Горячая еда может обжечь слизистые, а холодная – привести к простудным заболеваниям на фоне ослабленного иммунитета.
Примерное меню на день
Примерное дневное меню для лежачих пациентов смотрите в таблице ниже.
| Прием пищи | Основное блюдо | Десерт | Напиток |
| Завтрак | Жидкая каша (овсяная, гречневая, пшенная) с орехами и ягодами | Протертый банан | Компот |
| Ланч | Протертый нежирный творог с сухофруктами | Морковный сок свежевыжатый | |
| Обед | Суп вегетарианский, голубцы или паровые котлеты | Кисель фруктовый или молочный | |
| Полдник | Овощной салат с оливковым/льняным маслом | ||
| Ужин | Протертая или разваренная каша со сливочным маслом | Запеканка (можно приготовить в духовке или на пару), печеное яблоко | |
| За два часа до сна | Нежирный кефир |
Что есть противопоказано
Людям, которые ухаживают за больным, необходимо помнить о том, что нельзя есть и пить после инсульта.
Таблица запрещенных продуктов
| Группа | Продукты |
| масла животного происхождения | сливочное масло, маргарин, сало, смалец, курдюк |
| жирные продукты | колбасы, ветчина, бекон, запеканки, пироги |
| молочные изделия с высоким процентом жирности | сметана, сливки, сыры, йогурты, ряженка |
| продукты, включающие холестерин, пальмоядровое, кокосовое масла, транс — жиры | мороженое, фаст-фуд, печенье, чипсы, яичные желтки |
| острые, соленые, маринованные блюда | любые |
| грибы | любые |
| сладкие изделия | торты, пирожные, джемы |
| напитки | спиртное, кофе, темный чай, энергетические напитки |
| жареное | картофель-фри, баранина, свинина, курица, рыба, пирожки, яичница |
Несоблюдение этих рекомендаций может аннулировать все достигнутые результаты лечения.
Процесс кормления, положение больного
Лежачие больные не в состоянии сами поухаживать за собой. Им нужно помочь помыть руки (если это затруднительно, то хотя бы продезинфицировать специальными средствами либо салфетками). Пациенты могут ронять пищу, поэтому перед едой на кровать нужно постелить скатерть либо полотенце. Необходимо следить, чтобы на постель не попадали крошки. Они способны спровоцировать возникновение пролежней.
Как кормить лежачего пациента? Перед началом приема пищи его нужно усадить в кровати либо немного приподнять. Проводить кормление лежа опасно, поскольку больной может захлебнуться или подавиться. Если ему трудно удерживать голову, необходимо придержать ее в вертикальном положении.
Ложку следует наполнять на 2/3, чтобы не пролить еду. Кормить нужно не спеша. Ложку сначала подносят к нижней губе, чтобы больной почувствовал запах блюда. Что касается питья, то если пациент не способен пить из чашки, нужно использовать поильники или давать жидкость с десертной либо чайной ложки.
Факторы риска инсульта
Есть общеизвестные факторы, которые могут быть предвестниками инсульта:
- Повышенное артериальное давление
- Курение, включая пассивное
- Сахарный диабет
- Повышенный уровень холестерина
- Низкий уровень физической активности(менее 30 минут в день)
- Ожирение
- Нарушение сердечного ритма сердца
- Избыточное употребление алкоголя
Но есть еще один фактор, который здесь не указан. И, на мой взгляд, он самый опасный. Потому, что даже если все вышеперечисленные факторы отсутствуют, он может привести к инсульту.
И имя ему СТРЕСС.
Расскажу несколько реальных историй, произошедших недавно, подтверждающих это утверждение.
Начну, пожалуй, с себя. Многие из вас знают мою историю чудесного восстановления, но мало кто знает последние новости из моей жизни. Лучше представлюсь)
Инсульт, история №1. Личная…. Меня зовут Алина и мне почти 36 лет. Я уже 15 лет веду здоровый образ жизни, постоянная профилактика, очистка организма, поддержка всякими БАД, в меру физическая активность. Все показатели в норме, все анализы идеальные.
Одно но: с первых дней беременности у меня испортились отношения с мужем. После рождения ребенка все усугубилось: ночные недосыпы, плюс постоянный нервный стресс. А еще и кризис сверху финансовый. Последних пол года перед инсультом были очень тяжелыми: я спала по 4 часа в сутки, работала без выходных.
Я не буду описывать всего, что еще навалилось сверху, но в результате такой жизни я «схлопотала» инсульт. Причем сама умная, остальных учу, а у себя инсульт не распознала. Мы всегда думаем, что это не может случиться с нами, особенно когда тебе 34, и все анализы идеальны. Просто при «разборе полетов» у меня потемнело в глазах, резкая боль в голове, шум в ушах, в глазах потемнело, земля начала уходить из под ног….
Я из последних сил осталась в сознании, дошла до стойки с капсулами (да, у меня есть такая, там БАДы и капсулы травяные первой необходимости и то, что пью сейчас я и моя семья — чтобы не забывать), и выпила «ударную» дозу астаксантина и мукуны жгучей. Я думала что это стресс, у меня такое бывало. И после этого отправилась в постель.
Читать также: Инсульт симптомы и первая помощь
Проснулась — странные ощущения в руке и ноге с права. Боль в центре стопы и руки, неприятное онемение. «Умная», тоже списала на стресс. Все мои знакомые, у кого был инсульт, были за 60, вели не очень здоровый образ жизни (пили, курили). В общем, я была уверена, что инсульт не про меня. Не может быть про меня. Никак.
Продолжила пить мукуну и астаксантин, а через неделю пошла к массажисту. Нашему, русскому. И тот, начав меня исследовать, побледнел и покрылся крупными каплями пота: -«Ты знаешь, что с тобой произошло? Это был скорее всего микроинсульт! Не прекратишь нервничать, будет полноценный!»
Кстати, еще один тест: если после «удара» высунуть язык, он будет отклоняться в сторону.
Также массажист сказал, что в больницу уже поздно: время, когда можно что-то сделать для предотвращения серьезных последствий — всего 3-4 часа. Я проверила потом в разных источниках, так оно и есть. Он рекомендовал продолжать делать то, что я делаю, так как я не плохо восстановилась.
Кормление смесями
Некоторые пациенты страдают выраженной дисфагией, т.е. расстройством глотания. В таких случаях для кормления используют специальные смеси, такие как Нутридринк, Нутризон и Модулен. Врач должен проконсультировать ухаживающих и посоветовать наиболее подходящий продукт (низкокалорийный или высококалорийный, с или без клетчатки, глютена либо лактозы и пр.). Смеси можно давать с ложки, в бутылочке либо поильнике. При очень сильной дисфагии, пребывании в бессознательном состоянии, травмах пищевода и гортани, перенесенном инсульте и некоторых других ситуациях кормление лежачих больных осуществляется через зонд.
Если пациент может кушать обычную пищу, смеси можно применять как добавку к питанию.
Образцы кулинарных рецептов
Пока близкий человек проходит курс лечения в стационаре после ишемического инсульта, следует заранее подготовиться для последующего восстановления после болезни в домашних условиях. Это не только удобная постель, вспомогательные средства передвижения (ходунки, кресло), но и забота о правильном питании. Нужно не только узнать, что полезно кушать, но и научиться вкусно готовить. Несколько вариантов кулинарных рецептов помогут разобраться, как сделать питание вкусным.
Первые блюда
Супы в рационе больного после инсульта ишемического должны присутствовать обязательно. Готовить рекомендуется на овощном или некрепком мясном (рыбном) бульоне.
Куриный суп
- филе куриной грудки;
- лапша из муки грубого помола;
- луковица;
- морковка.
- из мяса приготовить бульон;
- готовую курицу достать и мелко порезать;
- добавить в бульон лапшу и порезанное кусочками мясо;
- овощи нашинковать и пассировать на медленном огне;
- когда лапша сварится, добавить овощную смесь и поварить 3 минуты.
В готовый супчик можно добавить мелко порезанную свежую зелень.
Кабачковый крем-суп
Его можно приготовить на мясном бульоне, но лучше для приготовления суповой основы использовать овощи.
- в кипящую воду (бульон) положить порезанный кубиками картофель;
- лук и морковь нарезать и пассировать на растительном масле;
- когда картошка сварится до полуготовности, добавить в кастрюлю пассированный лук и морковь, чищенный и порезанный кубиками кабачок;
- варить до готовности овощей;
- снять кастрюлю с огня и измельчить суп блендером.
В готовый суп добавить зелень.
Вторые блюда
Несмотря на то, что в рекомендациях, как питаться после инсульта, сказано пищу нужно измельчать, и здесь есть простор для фантазии.
Рыбные биточки
- фарш рыбы (лучше взять треску);
- овсяные хлопья;
- яйцо.
- хлопья залить кипятком и оставить до разбухания;
- смешать фарш, овсяную массу и яйцо;
- сформировать биточки и приготовить в пароварке или сотейнике.
Перед подачей посыпать зеленью.
Куриные тефтели
- смешать все ингредиенты;
- сформировать шарики;
- положить в глубокую сковороду и залить до половины водой;
- тушить до готовности.
Получившийся при приготовлении тефтелей бульон можно использовать, как подливу, добавив в него для улучшения вкуса пассированный лук и рубленную зелень.
Для гарнира подойдут каши, картофельное пюре или тушеные овощи.
Десерт
После приступа острой ишемии головного мозга сдоба и выпечка под запретом. Но можно готовить сладкие запеканки.
Творожная запеканка с курагой
- курагу промыть, ошпарить кипятком и порезать;
- смешать все компоненты;
- полученную массу выложить в форму и запечь в духовке.
Перед подачей полить сметаной.
Можно подыскать и другие аналогичные рецепты из продуктов, разрешенных при ишемическом инсульте.