1 / 5 ( 1 голос )
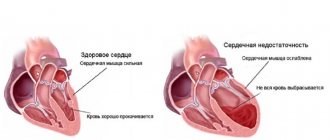
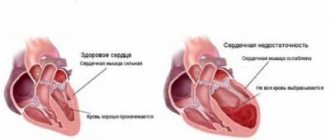
Сердечная недостаточность — это состояние, при котором мышца сердца не может полноценно сокращаться. В результате органы страдают от недостатка крови.
Исходом этого состояния становится декомпенсированная сердечная недостаточность. Для диагностики применяют различные инструментальные методы, лечение проводят консервативно и хирургически.
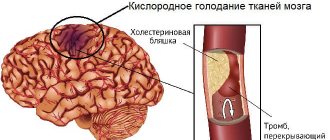
Декомпенсация сердечной недостаточности — терминальная стадия заболевания
Лечение
Перед тем как назначить метод лечебной терапии и конкретные препараты, врач проводит полное обследование. К нему относится изучение анамнеза, так как если развилась последняя стадия заболевания, то у человек уже есть история болезни. Также проводится физикальный осмотр.
Обязательно пациенту нужно сдать анализы крови и мочи. Из инструментальных исследований назначается рентренография и ЭХО-кардиография. К современным методам диагностики относятся МРТ и КТ. Они очень информативны, их могут назначать вместо рентгена и УЗИ. Уже после необходимых исследований назначаются лекарственные препараты.
Лечение должно быть направлено на устранение декомпенсации организма и восстановление основных его функций, нейтрализовать застойные процессы. Терапия обязательно проходит под наблюдением врачей, то есть только в условиях стационара. Больному нужен постельный режим, обязательно исключается любая нагрузка (физическая и эмоциональная). Пациент должен периодически садиться или делать несколько шагов. Это поможет предотвратить застойные процессы и образование тромбов.
Медикаментозная терапия
Декомпенсированная сердечная недостаточность лечится комплексом из разнообразных препаратов
Важно принимать: . Ингибиторы АПФ. Бета-ингибиторы
Эти препараты помогают сократить потребности миокарда. Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса. Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма. Антиаритмические препараты.
- Ингибиторы АПФ.
- Бета-ингибиторы. Эти препараты помогают сократить потребности миокарда.
- Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
- Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
- Антиаритмические препараты.
Важно принимать антигипентензивные препараты, средства, которые влияют на реологические качества крови и липидный обмен. Дополнительно требуются диуретики.
При запущенной сердечной недостаточности назначаются и другие лекарства. Так как от дисфункции сердца страдает весь организм, требуется прием гепатопротекторов, иммуномодуляторов и витаминных комплексов.
Важно, чтобы комплекс препаратов назначал квалифицированный специалист, потому как все сердечные лекарства имеют достаточно большой список побочных эффектов. Только врач может назначить терапию, исходя из всех индивидуальных особенностей организма пациента, чтобы снизить вероятность проявления таких действий на организм.
Хирургические операции
Чаще всего при сердечной декомпенсации назначается хирургическое лечение. К таким методам относятся:
- шунтирование сосудов;
- ангиопластика коронарного типа;
- установка дефибриллятора или кардиостимулятора.
Радикальное хирургическое лечение назначается пациентам, у которых есть необратимые изменения структуры органов. При этом может требоваться пересадка легких, сердца или крупных артерий.
При сердечной недостаточности левого желудочка пациентам имплантируют специальный аппарат, который функционирует за него. Некоторое время назад врачи устанавливали данный аппарат временно, до , но сейчас доказано, что он значительно продлевает жизнь пациентов.
Сердечная недостаточность в стадии декомпенсации – это такое тяжелое состояние, при котором в большинстве случаев наступает летальный исход. Поэтому заниматься самолечением в данном случае просто противопоказано. Согласно статистике, около 75% мужчин и 62% женщин не проживают больше 5 лет с такой патологией. Но такие цифры обусловлены тем, что люди несвоевременно обращаются к врачам.
Диагностика
Если при первых симптомах обратиться к врачам, то проблема может устраниться за достаточно короткий срок. Иногда диагностические приемы могут осложниться. Например, при заболевании двумя разными недугами с похожими симптомами.
Важно понимать то, что во время сердечных болезней невозможно сразу поставить точный диагноз. Для этого потребуется больше времени. Важно проследить за состоянием пациента в дневное время и ночью.
На сегодняшний день диагностика отеков, которые провоцирует рассматриваемый кардиальный недуг, проводится просто. Но, почему-то много пациентов обращается только в том случае, когда уже присутствует сильный отек. В связи с промедлением – лечение заметно усложняется.
Первичным обследованием, в основном, занимается врач-терапевт. Но, более серьезными действиями, которые требуют особых умений и определенное спецоборудование, занимаются кардиологи и другие специалисты.
Методы исследований во время диагностики отеков сердца:
- анализ крови;
- отслеживание состояния давления в разное время суток (ЦВД);
- получение антропометрических данных;
- проведение эксперимента Кауфмана;
- анализ мочи;
- исследования при помощи ультразвука;
- использование приемов электрокардиографии (ЭКГ);
- эхокардиографические исследования (ЭхоКГ);
- рентгенография;
- физикальное обследование больного (визуальный осмотр, перкуссия, сбор анамнеза, аускультация и другие методы).
Характерный признак при декомпенсированной недостаточности – это общая слабость, а также сильная отечность конечностей. Часто, при заболевании, пациенты резко набирают в весе.
Комплекс диагностических мероприятий включает в себя исследование уровня изменения уретического пептида бета-типа, Н-нейтрального пептида, а также проведение эхокардиографии и рентгена внутренних органов, транскорональной эхокардиографии.
Более точную информацию о силе давления крови в сердечных камерах специалисты могут получить путем проведения специальной процедуры, в ходе которой в центральную вену или в легочную артерию вводят катетер и производят необходимые измерения.
Также диагностика любой формы СН заключается в проведении ряда лабораторных исследований, в числе которых исследование крови на уровень креатинина и мочевины, на содержание электролитов, трансаминаз и глюкозы, также проводятся другие анализы крови и мочи; исследование наличия и соотношения газов в крови артерий.
Если при первых симптомах обратиться к врачам, то проблема может устраниться за достаточно короткий срок. Иногда диагностические приемы могут осложниться. Например, при заболевании двумя разными недугами с похожими симптомами.
Важно понимать то, что во время сердечных болезней невозможно сразу поставить точный диагноз. Для этого потребуется больше времени. Важно проследить за состоянием пациента в дневное время и ночью.
На сегодняшний день диагностика отеков, которые провоцирует рассматриваемый кардиальный недуг, проводится просто. Но, почему-то много пациентов обращается только в том случае, когда уже присутствует сильный отек. В связи с промедлением – лечение заметно усложняется.
Первичным обследованием, в основном, занимается врач-терапевт. Но, более серьезными действиями, которые требуют особых умений и определенное спецоборудование, занимаются кардиологи и другие специалисты.
Характерный признак при декомпенсированной недостаточности – это общая слабость, а также сильная отечность конечностей. Часто, при заболевании, пациенты резко набирают в весе.
Программа обследования пациента включает следующие обязательные мероприятия:
- Сбор полного анамнеза – первая мера, означающая тщательный анализ истории болезни пациента, оценка выраженности симптомов на каждой стадии процесса. Специфика диагноза показывает, что больной уже находился на учете у кардиолога, но либо терапия оказалась неэффективной, либо процесс усугубил какой-либо сторонний фактор. В результате сердечная недостаточность перешла в свою крайнюю форму. От специалиста потребуется максимальная внимательность к процессу лечения и поиск ошибок в прошлых назначениях.
- Общий анализ крови показывает содержание глюкозы, креатинина, мочевины, электролитов, трансминазы. Также с его помощью можно оценить состояние щитовидной железы и уровень давления газов крови в артериях.
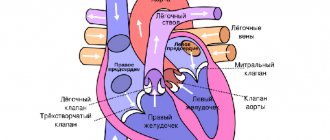
- ЭКГ и ЭхоКГ определяют толщину миокарда, строение сердца, находят аномалии и нарушения.
- Рентгенография грудной клетки визуализирует орган, помогает определить точный размер, при помощи рентгеновского снимка диагност оценивает состояние легких, определяет присутствие патологии и стадию проблемы.
- Введение катетера в легочную артерию либо в центральную вену. Этот способ помогает замерить уровень давления во время заполнения камер, в результате чего определяется сердечный выброс.
Диагностирование заболевания предусматривает проведение инструментальных исследований. С этой целью могут использоваться следующие методы:
- электрокардиография;
- рентгенография грудной клетки;
- определение B-типа натрийуретического пептида или N-нейтрального.
Причины
Причинами хронической сердечной недостаточности в стадии декомпенсации являются различные заболевания сердечно-сосудистой системы, которые не лечились вовремя.
Декомпенсированная сердечная недостаточность возникает по таким причинам:
- Гипертоническая болезнь, а точнее, запустить необратимый процесс может гипертонический криз.
- Врожденные пороки сердца. Это аномалии сердечных клапанов, вследствие которых происходит сбой сердечной работы.
- Миокардит.
- Стабильная тахиаритмия.
- Кардиомиопатия гипертрофического типа.
Вышеперечисленные причины относятся к сердечным патологиям. Также сердечную недостаточность могут вызывать и другие факторы:
- Хронический алкоголизм.
- Отравление организма бактериально-токсического типа.
- Бронхиальная астма, которая не лечилась и перешла в запущенную форму.
- Неправильное лечение или же его отсутствие на первой стадии патологии.
- Ожирение.
- Сахарный диабет.
Хроническая форма ДСН
Хроническая декомпенсация делится на две разновидности:
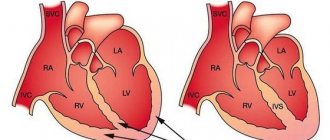
- Левожелудочковая провоцируется понижением сокращения миокарда либо в результате перегрузки левого желудочка. Ситуация может быть спровоцирована, к примеру, нарушением целостности сердечной мышцы, при котором теряется равновесие между малым и большим кругом кровообращения: в малом круге кровь задерживается, а в большой круг поступает недостаточное количество крови.
- Правожелудочковый тип имеет обратную картину: в большом круге происходит застой, в малом — недостаток крови. Провоцируется проблема болезненными изменениями в легких, вследствие чего наблюдается перенапряжение правого желудочка.
Существует несколько механизмов патогенетического типа, приводящих к возникновению заболевания:
- недостаточность миокарда вследствие его повреждения или чрезмерной нагрузки;
- механические препятствия сердечно-сосудистой системы;
- аритмии;
- возможно также сочетание нескольких механизмов.
В 1934 году была разработана и принята классификация сердечной недостаточности. Были определены следующие стадии заболевания:
- 1 стадия. Считается компенсированной. При умеренных физических нагрузках у больного возникает ряд симптомов: одышка и тахикардия.
- 2 А стадия. Стадия считается декомпенсированной – обратимой. Помимо тахикардии и одышки, у больного наблюдается отечность легких, а также увеличение печени. К симптомам также относят отечность ног, ступней.
- 2 Б, некомпенсированная, малообратимая стадия. Симптомы появляются при незначительных физических и эмоциональных нагрузках. Характерны изменения в тканях печени, отечность ног выше голени. Признаки имеют стойкий характер и более очевидно выражены, нежели в предыдущих стадиях.
- 3 стадия — декомпенсированная, необратимая. Самая сложная форма заболевания. Лечение требует множества усилий и времени. Облегчение состояния больного достигается путем интенсивной терапии, которая направлена в основном на устранение симптоматики.
Одним из признаков болезни является одышка
Симптомы
К признакам декомпенсации можно отнести:
- неадекватное поведение;
- отсутствие критичности к своим действиям;
- явное нарастание изменений психики;
- снижение интеллекта;
- ухудшение работоспособности;
- проблемы с социальной адаптацией.
Следствием такого эпизода декомпенсации, как правило, увеличение психолого-психиатрических проблем. И чем длительнее период декомпенсации, тем тяжелее могут быть последствия.
Факторы, которые могут влиять на специфику наблюдаемых реакций:
- моторика;
- психическая активность;
- ригидность или подвижность нервных процессов;
- интра- или экстравертированность человека.
Признаки сердечной недостаточности
Тяжелая сердечная недостаточность сопровождается:
- расстройством газового обмена;
- отеками;
- застойными изменениями во внутренних органах.
Расстройство газообмена
Замедление скорости кровотока в микроциркуляторном русле увеличивает поглощение кислорода тканями в два раза. В результате этого разница между насыщением кислородом артериальной и венозной крови возрастает, что способствует развитию ацидоза.
В крови накапливаются недоокисленные метаболиты, активизирующие скорость основного обмена. В итоге формируется порочный круг, организму требуется больше кислорода, а система кровообращения обеспечить эти потребности не может.
Расстройство газового обмена приводит к появлению таких симптомов сердечной недостаточности как одышка и цианоз.
Этапы болезни
Условно в развитии данного заболевания можно выделить три стадии:
- компенсация,
- субкомпенсация и
- декомпенсация.
Такое деление, исходя из самих названий, основано на величине функциональной способности печени в течение данного заболевания – в каком объеме она выполняет свою, возложенную на нее, функцию.
Компенсированная стадия
При компенсированной стадии больной еще даже не подозревает, что у него имеется данное заболевание. Дело в том, что нарушенную функцию поврежденных циррозом гепатоцитов берут на себя здоровые клетки печени. Они гипертрофируются, т.е. увеличиваются в своих размерах. Соответственно, увеличивается функциональная способность их. Но в общем и целом, функция печени пока еще не страдает. Субъективно ничто больного не беспокоит, чувствует он себя достаточно хорошо, совершенно не подозревая, что у него имеется наличие данного заболевания.
Стадия субкомпенсации
При субкомпенсации, с одной стороны, наличие первых признаков заболевания уже налицо, а с другой стороны, печень еще справляется со своей работой. В этой стадии имеет место как бы грань, переступив которую, заболевание переходит в стадию декомпенсации.
Стадия декомпенсации
В последней стадии симптомы заболевания уже становятся явными, что может быть определено как при объективном осмотре больного, так и подтверждено лабораторно-биохимическими исследованиями. Печень уже не в состоянии выполнять свою функцию. Ничто не может помочь ей в этом, ведь печень – орган непарный, и ни о каком компенсаторном механизме, при котором функцию одного страдающего парного органа берет на себя другой (как это можно наблюдать, например, в случае с почками), говорить не приходится.
Это происходит потому, что все гепатоциты практически разрушены, замещаются соединительной тканью. Несмотря на то, что печень внешне увеличена в своих размерах (в данной ситуации – больше не значит хорошо), функция ее страдает и в итоге сводится к нулю. На этой стадии, используя препараты современной медицины, можно лишь продлить дни жизни больного, облегчить его участь, но полное излечение его, к сожалению, является проблематичным.
При диагностике цирроза печени необходимо с должным вниманием отнестись к жалобам, которые предъявляет больной. Могут они быть на ухудшение аппетита или полное отсутствие такового
Может наблюдаться потеря веса на фоне обычного уклада жизни больного без применения им каких-либо диет или повышенных физических нагрузок. Больной может испытывать беспричинную усталость, повышенную утомляемость. Может нарушаться сон, эмоционально больной становится неуравновешенным.
Появляется кожный зуд и желтушная окраска кожи. Характерно появление на кожных покровах так называемых сосудистых звездочек. Появляются проблемы со стороны пищеварительного тракта в виде различных диспепсических расстройств, сопровождающихся тошнотой, рвотой, может наблюдаться вздутие живота (метеоризм). Больной может пожаловаться на тяжесть в правом боку. Присоединяется субфебрилитет.
Объективно наблюдается увеличение печени и селезенки, причем селезенка, так же, как и печень, может достигать внушительных размеров. На теле отмечается повсеместное варикозное расширение вен. Кожные покровы имеют желтушную окраску.
Наблюдается потеря мышечной массы, причем обусловленная не только уменьшением мышечной массы, но и жировой. Внешне больной выглядит похудевшим. Нередко отмечаются носовые кровотечения и кровоточивость десен.
Наличие цирроза печени подтверждается лабораторными исследованиями. В биохимическом анализе крови четко прослеживаются изменения картины печеночных ферментов, повышение одних и уменьшение других. Значительно вырастает содержание в крови билирубина, а вот количество альбуминов, наоборот, уменьшается. Изменения наблюдаются и в показателях содержания специфических печеночных ферментов.
Разновидности и клиническая картина
Сердечная недостаточность декомпенсированного типа характеризуется наличием симптомов:
- Повреждение миокарда;
- Затруднения дыхания при нагрузках и без них, независимо от времени суток;
- Общая слабость организма в результате кислородного голодания организма;
- Увеличение массы тела;
- Отеки;
- В результате застоя жидкости в легких появляется влажный кашель;
- Увеличения размеров сердца приводит к учащенному сердцебиению: чтобы выталкивать нужное количество крови орган начинает сокращаться чаще.
Хроническую сердечную недостаточность, стадии которой иногда не имеют яркой симптоматики, выявляют зачастую в процессе прогрессирования заболевания. Основную часть симптомов провоцирует застой жидкости в тканях и органах, а также их недостаточным кровоснабжением. Некоторые признаки скопления жидкости:
- одышка при физических нагрузках — подъеме по лестнице, поднятии тяжестей;
- кашель и хрипы в легких;
- резкое беспричинное прибавление массы тела;
- отек конечностей в области лодыжек.
Недостаточное кровоснабжение органов и тканей провоцирует возникновение ряда симптомов:
- головокружение, обмороки, «потемнение» в глазах;
- общая слабость;
- учащенное сердцебиение;
- частые мочеиспускания в ночное время;
- потеря аппетита.
К ряду физических недомоганий зачастую добавляются некоторые эмоциональные расстройства: переживания, депрессивные состояния.
При острой форме заболевания симптомы возникают быстро, иногда молниеносно. Различаются признаки недостаточности, проявляющейся в правом желудочке:
- набухание шейных вен;
- посинение пальцев, конечностей, кончика носа и мочек ушей;
- отек рук и ног;
- из-за резкого набухания печени кожные покровы обретают желтоватый оттенок.
Левый желудочек с патологией можно определить по следующим признакам:
- нарушение дыхания: одышка, удушье, прерывистое дыхание;
- резкие приступы кашля, при которых выделяется мокрота, иногда — пена;
- при принятии сидячего положения больному становится легче, он пытается пустить ноги;
- при прослушивании в легких обнаруживаются влажные хрипы.
Обследование в клинических условиях может выявить следующие симптомы:
- повышение артериального давления;
- кислородное голодание, хрипы в легких;
- признаки аритмии;
- снижения выработки мочи;
- снижение температуры конечностей.
Рентгенография органов грудины дает возможность диагностировать венозный застой, а также интерстициальный отек.
У женщин сердечная недостаточность часто проявляется рядом симптомов:
- обжигающая боль в грудной клетке;
- потеря аппетита провоцирует резкое снижение массы тела;
- гипертония;
- отеки конечностей, а также посинение кожи пальцев.
Для мужчин характерны иные симптомы:
- боль в груди носит давящий характер, часто затрагивает также левую руку;
- кашель может иметь не только мокрую природу, но также и образование кровохарканья;
- отеки верхних и нижних конечностей;
- дыхательная недостаточность приводит к покраснению кожи в области груди;
- острая форма заболевания может спровоцировать потерю сознания.
В отличие от острой формы сердечной недостаточности, которую необходимо лечить немедленно, хроническая форма зачастую предусматривает пожизненную терапию при помощи ряда медикаментов.
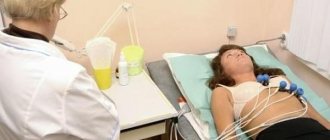
Для тог чтобы диагностировать декомпенсированную сердечную недостаточность проводят обследование, на основе результатов которого ставится окончательный диагноз. Для подтверждения наличия заболевания применяют инструментальные методы исследования.
При исследовании применяют электрокардиографию, а также рентгенографию органов грудной клетки. Проводится анализ крови. Также осуществляется изучение анализа мочи. На основе показателей уровня мочевины, глюкозы, а также количества электролитов ставится предварительный диагноз. Проверяется уровень креатинина.
Для изучения сокращения и расслабления сердечной мышцы (систолы и диастолы) проводится исследование под названием трансторакальная эхокардиография. На основе катетеризации исследуют сердечный выброс, а также давление в сердечных камерах и их наполнение кровью.
Для того чтобы начать эффективное лечение необходимо быстрое установление диагноза, что возможно при наличии определенных симптомов. Процедура усложняется тем, что зачастую на клинические проявления одного заболевания, накладываются признаки другого.
Внимание! Ввиду гетерогенной природы сердечной недостаточности последней стадии, нет четкого специфичного признака, который бы на 100% подтверждал диагноз.
Декомпенсированная сердечная недостаточность имеет следующие симптомы:
- анамнез повреждения миокарда или сердечной недостаточности;
- одышка в дневное время и ночное, при физической нагрузке и в покое;
- общая слабость;
- отеки, увеличение массы тела или объема брюшной полости.
С помощью физикального обследования можно выявить следующие признаки заболевания:
- повышенное давление в яремной вене;
- хрипы в легких, гипоксия;
- аритмия в любом своем проявлении;
- снижение объемов образования мочи;
- холодные нижние конечности и кисти.
Постановка диагноза невозможна без инструментальных тестов. Например, для определения венозного застоя и интерстициального отека выполняется рентгенография грудной клетки.
Перед рассмотрением симптомов декомпенсированной сердечной недостаточности необходимо отметить, что клиническая картина напрямую зависит от разновидности заболевания. Выделяют две формы ДСН — хроническую и острую. Рассмотрим каждую из них подробнее.
Острая форма
Для постановки диагноза требуется наличие определенных симптомов. Однако необходимо учитывать, что признаки одного заболевания перекрываются симптомами других патологий. Помимо этого нет какого-то ярко-выраженного признака, который позволял бы с уверенностью поставить диагноз.
Начальные стадии хронической сердечной недостаточности могут развиваться по лево- и правожелудочковому, лево- и правопредсердному типам. При длительном течении заболевания присутствуют нарушения функции, всех отделов сердца. В клинической картине можно выделить основные симптомы хронической сердечной недостаточности:
- быстрая утомляемость;
- одышка, кардиальная астма;
- периферические отеки;
- сердцебиение.
Жалобы на быструю утомляемость предъявляет большинство больных. Наличие этого симптома обусловлено следующими факторами:
- малым сердечным выбросом;
- недостаточным периферическим кровотоком;
- состоянием гипоксии тканей;
- развитием мышечной слабости.
Если же мы имеем дело с гиподиастолической декомпенсацией, то уменьшение минутного объема объясняется недостаточным наполнением желудочков. Гиподиастолическая декомпенсация имеет не только первично кардиальную форму: сюда относится также и та форма периферической недостаточности кровообращения, когда причина уменьшения диастолического наполнения первично находится не в сердце, а в нарушении равновесия периферических факторов, регулирующих кровообращение.
Гипосистолическая декомпенсация. При гипосистолической декомпенсации первичной причиной нарушения равновесия кровообращения является уменьшение систолической силы миокарда.
Первая (компенсированная) стадия. В данной ситуации возникает одышка, повышается утомляемость и увеличивается частота ритма сердца. Во время физических нагрузок появляется состояние удушья. Что касается гемодинамики, то она не нарушается.
Вторая стадия. Период II А (декомпенсированная, обратимая). Если пациент находится в спокойном состоянии, то патологические симптомы выражаются умеренно. При нагрузке все усложняется тахикардией и одышкой. Часто, наблюдается появление акроцианоза и застойного хрипа в нижних частях легких. После отдыха, в утреннее время, печень остается увеличенной. Что касается стоп и лодыжек, то на них отеки немного уменьшаются, но не надолго.
Вторая (малообратимая декомпенсированная недостаточность) стадия. Период II Б. В спокойном состоянии, без применения нагрузок – время от времени может появляться приступ одышки. Когда пациенту дать немного нагрузки, то все усложняется:
- отек распространяется в область бедер и голени;
- в легких наблюдаются тяжелые хрипы;
- размеры печени остаются увеличенными.
В некоторых случаях наблюдается выпот плевральной полости (даже после отдыха – симптомы не уменьшаются).
Третья стадия (необратимая декомпенсированная недостаточность). Возникают сильные припадки удушья, особенно в период сна. Тяжелая одышка присутствует постоянно в виде астмы. Развивается отек, сопровождающийся расширением яремных вен. Во время третьей стадии все симптомы могут осложниться появлением гидроторакса или гидроперикарда.
По прогнозу кардиологов и других опытных специалистов, хроническая сердечная недостаточность, которая находится в стадии декомпенсации, имеет в большинстве случаев неблагоприятный исход. Во время третьей необратимой стадии, развиваются такие опасные болезни, как: асцит и анасарка.
Глюкометр и тест-полоски
Этот домашний аппарат поможет контролировать сразу два критерия декомпенсации сахарного диабета – уровень глюкозы в крови натощак и через 1.5- 2 часа после еды (так называемая постпрандиальная гликемия).
Первый показатель необходимо проверять каждое утро, второй – 4-5 раз в сутки, желательно после каждого приема пищи. Они помогают постоянно контролировать уровень глюкозы в крови и заблаговременно регулировать его при помощи диеты или лекарств. Безусловно, каждый диабетик сам принимает решение, сколько раз в сутки он сможет проводить такие измерения. Но следует помнить, что это должно происходить минимум 2 раза в день – натощак и после одного из приемов пищи.
Совет: при назначении новых противодиабетических препаратов или при погрешностях в диете лучше проводить определение сахара в крови чаще. При стабильной терапии и диете можно немного уменьшить частоту измерений. Время от времени, данные анализы необходимо сдавать в лаборатории медицинского учреждения.
Анализ на сахар и ацетон в моче дома
При нормальных показателях концентрации глюкозы в крови определение ее в моче можно проводить не чаще 1-2 раз в месяц. Однако, при выявлении высоких сахаров – больше 12 ммоль/л, уровень глюкозы в моче необходимо проверить безотлагательно. Но при этом учитывать, что при нормальной компенсации сахара в моче не должно быть, а его присутствие свидетельствует о декомпенсации сахарного диабета.
В таком случае стоит проконсультироваться с лечащим эндокринологом для коррекции дозы сахароснижающих таблетированных средств или инсулина. Для анализа количества сахара в моче дома используются специальные тест-полоски.
Наличие глюкозы в моче требует проведения анализа на определение ацетона (кетоновых тел) в моче. Это исследование можно сделать дома, без значительного труда тоже используя специальные тест-полоски для определения ацетона в моче. В зависимость от количества кетоновых тел в моче тест-полоска меняет свой цвет. Такая процедура займет всего несколько минут, но ее показатели позволяют начать своевременное лечение и избежать многих осложнении.
Гликозилированый гемоглобин
Эго еще называют гликированым. Показатель считается самым точным при диагностике декомпенсации диабета, потому что показывает состояние обмена углеводов за 3 месяца.
В организме здорового человека глюкоза соединяется со всеми белками без исключения, а значит и с гемоглобином – при этом образуется гликозилированый гемоглобин. Чем больше уровень глюкозы, тем большому количеству гемоглобина она присоединилась. Эритроцит, содержащий гемоглобин, в том числе и гликозилированую его фракцию, живет в среднем 120 дней. Таким образом, определяя количество гликозилированого гемоглобина, мы узнаем уровень сахара в крови за 3 месяца.
Так же в домашних условиях необходимо 2 раза в день измерять артериальное давление и раз в неделю вес. Эти критерии декомпенсации важны для назначения комплексного лечения и профилактики проблем со здоровьем.
Причины декомпенсации диабета
Конечно, каждый организм индивидуален и причины в каждом отдельном случае могут разниться. Однако, самые распространенные причины такие:
- нарушение диеты, переедание;
- отказ от лечения;
- неправильно подобранная доза лекарств от диабета или вида лечения;
- самолечение;
- применение биологически активных добавок вместо лекарственных препаратов;
- неправильно рассчитанная доза инсулина;
- отказ от перехода на инсулин;
- стресс, психическое перенапряжение;
- некоторые инфекционные заболевания, которые приводят к резкому обезвоживанию организма;
adiabet.ru
Методы и принципы исследования
Что такое декомпенсированная сердечная недостаточность понятно, это когда сердечно-сосудистая система не в состоянии выполнять элементарные функции. Для диагностики широко используются инструментальные исследования. К таковым относится электрокардиография, рентгенография внутренних органов грудной клетки, а также измерение В-типа натрийуретического пептида или N-нейтрального. Осуществляются лабораторные тесты, а именно анализ крови/мочи. Определяется уровень мочевины, креатинина, электролитов в крови, трансминазы, глюкозы. Посредством таких тестов оценивается давление газов артериальной крови и оценка функций щитовидной железы.
Типы сердечной недостаточности
В некоторых ситуациях проводится трансторакальная эхокардиография, она позволяет оценить систолическую и диастолическую функции левого желудочка, клапанов, а также давление заполнения кровью в левом предсердии, правом желудочке и нижней полой вене. Катетеризация центральной вены или легочной артерии предоставляют ценную информацию давлении при заполнении сердечных камер, после чего удается легко вычислить сердечный выброс.
Цели и препараты, используемые в лечении
Имея точное представление о том, что собой представляет данное заболевание становятся ясными цели, действие которых направлено на:
- устранение проявлений застоя;
- оптимизацию объемных показателей функционирования;
- обнаружение, и в случае наличия триггерных факторов декомпенсации, их устранение;
- оптимизацию долгосрочной терапии;
- снижение к минимуму побочных эффектов.
Критерии компенсации диабета
Главные критерии компенсации диабета:
- гликированный (или гликозилированный) гемоглобин;
- сахар крови натощак и через 1.5-2 часа после еды;
- уровень сахара в моче.
Также существуют дополнительные критерии:
- показатели артериального давления;
- уровень холестерина;
- уровень триглицеридов;
- индекс массы тела (ИМТ).
Эти показатели помогут и больному, и доктору контролировать качество лечения и быстро среагировать при их изменении.
| Показатели | Компенсация | Субкомпенсация | Декомпенсация |
| сахар в крови натощак (ммоль/л) | 4,4—6,1 | 6,2—7,8 | >7,8 |
| сахар в крови после еды (ммоль/л) | 5,5—8 | 8,1 – 10 | >10 |
| Сахар в моче (%) | <0,5 | >0,5 | |
| Гликозилированный гемоглобин (%) норма 6% | <6,5 | 6,5—7,5 | >7,5 |
| Общий холестерин (ммоль/л) | <5,2 | 5,2—6,5 | >6,5 |
| триглицериды (ммоль/л) | <1,7 | 1,7—2,2 | >2,2 |
| Индекс массы тела у мужчин (кг/(м)2) | <25 | 25—27 | >27 |
| Индекс массы тела у женщин (кг/(м)2) | <24 | 24—26 | >26 |
| Артериальное давление (мм. рт. ст.) | <140/85 | <160/95 | >160/95 |
Из таблицы можно сделать вывод, что чем ближе результаты анализов диабетика к норме, тем лучше всего компенсирован его диабет и меньше вероятность развития нежелательных осложнений.
Домашняя лаборатория
К сожалению, к каждому больному диабетом невозможно приставить медицинского работника. Диабетик сам учится контролировать свою болезнь и жить с нею.
Здоровье больного во многом зависит от того как он научится контролировать свой недуг. Для этого он в домашних условиях может сделать простые анализы. Сам себе лаборант – это очень удобно и жизненно необходимо для каждого диабетика. Ведь уровень глюкозы в крови очень лабильный, а для контроля правильности лечения ценен каждый показатель.
Лучше всего завести специальный дневник, в котором вы будите каждый день записывать показатели анализов в домашней лаборатории, свое самочувствие, меню, показатели артериального давления.
Методы и принципы исследования
Что такое декомпенсированная сердечная недостаточность понятно, это когда сердечно-сосудистая система не в состоянии выполнять элементарные функции. Для диагностики широко используются инструментальные исследования. К таковым относится электрокардиография, рентгенография внутренних органов грудной клетки, а также измерение В-типа натрийуретического пептида или N-нейтрального. Осуществляются лабораторные тесты, а именно анализ крови/мочи. Определяется уровень мочевины, креатинина, электролитов в крови, трансминазы, глюкозы. Посредством таких тестов оценивается давление газов артериальной крови и оценка функций щитовидной железы.
Типы сердечной недостаточности
В некоторых ситуациях проводится трансторакальная эхокардиография, она позволяет оценить систолическую и диастолическую функции левого желудочка, клапанов, а также давление заполнения кровью в левом предсердии, правом желудочке и нижней полой вене. Катетеризация центральной вены или легочной артерии предоставляют ценную информацию давлении при заполнении сердечных камер, после чего удается легко вычислить сердечный выброс.
Лечение
Лечение симптоматическое и направлено на купирование приступов и его самых явных проявлений. Например, при неконтролируемом двигательном возбуждении назначаются транквилизаторы, при суицидных попытках – антидепрессанты. И практически всем пациентам – седативные препараты.
Однако стоит помнить, что лечение обязательно назначается психиатром. Он может привлечь для необходимых консультаций других специалистов: психологов, невропатологов, кардиологов и многих других.
Поэтому самолечение в домашних условиях может не только не помочь, но и усугубить ситуацию. Более того, уже назначенная ранее схема лечения также должна пересматриваться в случае явных признаков такого нарушения.
Лапшун Галина Николаевна, магистр психологии, психолог I категории
Декомпенсация психопатий
Особым разнообразием отличаются признаки декомпенсации психопатий ввиду большой вариабельности симптоматики внутри данной группы заболеваний. Каждый клинический случай имеет базовую симптоматику, по которой и определяют клинический тип декомпенсации психопатии. Таких базовых типов три:
- невротический тип,
- аффективный тип,
- аномальноличностный тип.
Невротический тип декомпенсации психопатии может протекать по следующим сценариям:
Астенизация – утомляемость, чувство разбитости, невозможность сосредоточиться, головные боли, вегетативные нарушения (потливость, сердцебиение, нарушение пищеварения и слюноотделения), снижение двигательной активности, заострение черт личности.
Ипохондрический синдром – убеждённость в наличии тяжелого или смертельного заболевания, фиксация на состоянии здоровья и отслеживание всех его проявлений, использование мнимой или существующей болезни для манипулирования окружающими.
Обсессивно-фобический синдром – повторные страхи и навязчивые мысли, тягостные, изматывающие, приводящие к постоянному контролю и перепроверке поступков. Обычно заметна связь с ситуацией, вызвавшей декомпенсацию.
Истероневротический тип – демонстративное, преувеличенное проявление симптоматики при не столь значительной её тяжести, вегетативные нарушения, склонность к истерии.
Аффективный тип декомпенсации психопатий включает несколько синдромов:
- Аффективная неустойчивость – постоянная смена настроения, изменчивость проявления аффективных расстройств, их частая смена.
- Эксплозивно-дисфорический синдром – сниженный фон настроения, мрачность, раздражительность, злоба, угрюмость, склонность к конфликтам, возбудимость.
- Субдепрессивный тип – общий фон настроения длительно снижен, отсутствуют стремления и желания, нарушен сон, выраженное недовольство всем окружающим, угрюмость, тревожность.
Компенсация
Практически любой орган или система органов имеет механизмы компенсации
, обеспечивающие приспособление органов и систем к изменяющимся условиям (изменениям во внешней среде, изменениям образа жизни организма, воздействиям патогенных факторов). Если рассматривать нормальное состояние организма в нормальной внешней среде как равновесие, то воздействие внешних и внутренних факторов выводит организм или отдельные его органы из равновесия, а механизмы компенсации восстанавливают равновесие, внося определённые изменения в работу органов или изменяя их самих. Так, например, при пороках сердца или при постоянной значительной физической нагрузке (у спортсменов) происходит гипертрофия мышцы сердца (в первом случае она компенсирует пороки, во втором — обеспечивает более мощный кровоток для частой работы на повышенной нагрузке).
Патогенез
Во всём мире насчитываются десятки миллионов пациентов, которые страдают от сердечной недостаточности. Этот показатель растёт каждый год. Самой распространённой причиной является сужение просвета коронарных артерий, которые питают миокард. Несмотря на то, что патология сосудов развивается в относительно молодом возрасте, явления застойной сердечной недостаточности чаще всего наблюдаются у пожилых людей.
У 10 из 1000 пациентов старше 70 лет отмечаются признаки сердечной недостаточности. Патология чаще всего наблюдается у женщин. Такой феномен объясняется высокой летальностью у мужской половины. У женщин заболевания сердца приводят к сердечной недостаточности, а у мужчин коронарные заболевания протекают с осложнениями и чаще завершаются летальным исходом. Развитие сердечной недостаточности провоцируют:
- изменения в клапанном аппарате сердца;
- артериальная гипертензия;
- заболевания щитовидной железы;
- наркотическая и алкогольная зависимость;
- миокардиты и другие воспалительные заболевания сердечной мышцы.
Декомпенсация на примере цирроза
Цирроз — это замещение функционирующей ткани печени рубцовой в результате вируса гепатита C, алкогольной интоксикации, жировой дистрофии. Декомпенсация означает, что ресурс организма исчерпан. При компенсированном циррозе функцию пораженных участков печени выполняют ее здоровые части.
Фиброзирование печени ухудшает отток крови, развивается портальная гипертензия, что приводит к множеству осложнений:
- асцит или накопление жидкости в брюшной полости;
- растяжение вен желудка, кишечника, варикозы;
- зуд из-за пониженного оттока желчи;
- атрофия мышц и потеря костной массы из-за снижения синтеза веществ;
- повышение риска бактериальных инфекций, кровотечения и снижение иммунитета.
Проводится обследование для определения стадии. В анализе крови фиксируется повышение СОЭ и лейкоцитов, понижение уровня железа. В моче выявляются белок и эритроциты, лейкоциты и цилиндры. Биохимический анализ крови отражает глобальные изменения. Растет билирубин, щелочная фосфатаза, гамма-глютамилтранспептидаза, печеночные ферменты, глобулины. Снижается холестерин, белок, альбумины и мочевина.
Цирроз в стадии декомпенсации подтверждается гистологическим исследованием и лечится только пересадкой печени.