Расшифровка показателей ЭКГ при аритмии
Аритмия – общее название всех тех состояний, когда ЧСС, сила, ритмичность и последовательность нарушаются. То есть это все отклонения от нормального ритма сердца, который называется синусовым.
При нормальной работе сердца ЧСС 50-100 уд/мин, это зависит от физической активности человека в данный момент. Развитию аритмии предшествуют самые разные причины. Аритмией будут считаться такие состояния, при которых ЧСС становится реже 60 ударов в минуту или учащается свыше 100. Аритмия на ЭКГ видна по-разному, в зависимости от вида синдрома.
Важная информация!
Ниже описаны расшифровки основных показателей на ЭКГ на случай, если проведена электрокардиограмма, но пока не проведена расшифровка кардиологом.
Таблица-расшифровка показателей на ЭКГ
| Показатель | Что означает | Каким должен быть |
| P | биоэлектричество в предсердиях | Положительный |
| Q | биоэлектричество в перегородке межжелудочков | Отрицательный |
| R | биопотенциал в миокарде желудочков | Положительный, длительность — до 0,1 секунды, амплитуда — не более 2,5 клеточки, в норме — PII>PI>PIII |
| S | процесс распределения биоэлектричества в желудочках | Отрицательный |
| Т | процессы возобновления биопотенциала в сердце | Положительный |
ЭКГ требует обязательной расшифровки врача-кардиолога.
Нарушение ритма сердца: причины
Мерцание предсердий представляет собой асимметрию ритма сердца, которая проявляется в хаотическом возбуждении и сокращении волокон сердца на протяжении всего цикла сердечной деятельности. Частота сокращений составляет 300—700 уд./мин. Чаще нарушение наблюдается у людей старше 50-ти лет, которые имеют сердечные заболевания. Ее первопричины многообразны:
- гипертония;
- сердечная недостаточность;
- ишемия;
- пороки, воспаления и опухоли сердца;
- сахарный диабет;
- болезни щитовидной железы;
- хроническая почечная недостаточность.
Симптомы и степень их проявления зависят от формы заболевания, однако есть общие признаки мерцательной аритмии:
- учащенное сердцебиение;
- одышка;
- слабость;
- потливость,
- головокружение;
- боли в грудной клетке.
Аритмия – это патология, вследствие которой нарушается частота, ритмичность и последовательность сердечных сокращений. То есть при аритмии не может нормально сформироваться импульс и его проведение.
Следует отметить что аритмия — это группа заболеваний сердечнососудистой системы, а не одна патология.
Недавно я прочитала статью, в которой рассказывается о Монастырском чае для лечения заболеваний сердца. При помощи данного чая можно НАВСЕГДА вылечить аритмию, сердечную недостаточность, атеросклероз, ишемическую болезнь сердца, инфаркт миокарда и многие другие заболевания сердца, и сосудов в домашних условиях.
Я не привыкла доверять всякой информации, но решила проверить и заказала пакетик. Изменения я заметила уже через неделю: постоянные боли и покалывания в сердце мучившие меня до этого — отступили, а через 2 недели пропали совсем. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
Различают два вида причин сбоя работы сердца. К ним относятся:
- Сердечные причины: инфаркт миокарда;
- сердечная недостаточность;
- различные виды порока сердца.
- анемия;
- нездоровый образ жизни (употребление избыточного количества алкоголя, курение, стрессы, систематическое переутомление);
Среди симптомов нарушений ритма сердечных сокращений выделяют следующие состояния:
- Болезненные ощущения или дискомфорт при вдохе в левом отделе грудной клетки.
- Изменение характера сокращений сердечной мышцы.
- Недомогание, учащение и затруднение дыхания, головокружение и обморок.
Влияние экстрасистол
Это сокращения, производимые преждевременно. Электрические импульсы идут не от синусового узла. Указанный вид чаще всего возникает в силу разных факторов, не связанных с болезнями сердца. К основным причинам такого вида аритмии относят:
- нестабильное психоэмоциональное состояние;
- лечение отдельными группами лекарственных препаратов;
- злоупотребление курением;
- вегетативные нарушения.
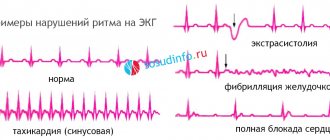
Так выглядит экстрасистола на ЭКГ
Экстрасистолы – это как раз тот случай, когда больной может долгое время ничего не ощущать. Иногда может случаться своеобразный толчок в сердце, либо его кратковременное замирание. Если такие признаки единичны – это может быть даже при обычной работе сердца. Но если они возникают все чаще, это может свидетельствовать об обострении заболеваний – ишемии, миокардита. Самые опасные – желудочковые экстрасистолы. Это когда импульс исходит от одного из желудочков. Это может стать начальным симптомом мерцания желудочков.
Как определить на ЭКГ. На ЭКГ внеочередное сокращение сердца выглядит как отличный от прочих зубец.
Профилактика
Главной профилактической мерой для всех видов аритмических нарушений, и даже всех заболеваний сердечнососудистой системы, является соблюдение здорового образа жизни. А именно:
- Режим отдыха и сна. Сон должен быть полноценный и продолжительный;
- Здоровое питание. Нужно употреблять продукты с содержанием витаминов и микроэлементов, особенно важны продукты содержащие клетчатку. В свою очередь необходимо отказаться от жаренной, жирной, острой пищи;
- Отказаться от вредных привычек: злоупотребления алкоголя, курения, наркотиков.
Важно! Также запрещается заниматься самолечением и принимать препараты без контроля врача.
К профилактическим мерам можно отнести регулярное прохождение электрокардиографии и других исследований, для того чтобы предупредить развитие заболеваний сердечнососудистой системы. Нужно регулярно проверять пульс и показатель артериального давления.
Как видите, аритмия – это сложное нарушение работы сердца. Иногда проводится даже хирургическое лечение аритмии. Так как импульс исходит от синусового узла, при его повреждении нужен имплантат.
Аритмические нарушения наблюдаются у 15 % пациентов с заболеваниями сердечнососудистой системы. Согласно медицинской практике довольно часто аритмия приводит к сердечной недостаточности и даже к внезапной сердечной смерти.
Источник: serdse.top
Мерцательная аритмия
Этот вид представляет собой фибрилляцию предсердий. Это уже само по себе осложнение, которое возникает при ишемии. Этот же вид является наиболее распространенным нарушением сердечного ритма. Нередко причиной данной разновидности становятся болезни щитовидной железы, при нарушении ее деятельности.
Мерцательная аритмия характерна сбоями сердечной деятельности различной степени выраженности, обмороками и потемнениями в глазах. Нередко этим симптомам сопутствует сильная слабость, одышка, боль в груди и чувство нарастающего страха. Иногда приступы начинаются внезапно и заканчиваются самопроизвольно без всякого вмешательства. Но наиболее вероятно, что приступ будет длительным, в несколько часов, а может и суток, и потребует обязательной медицинской помощи.
Как определить на ЭКГ. На ЭКГ могут обозначаться крупные или мелкие предсердные волны, деформированные беспорядочные комплексы. У одного пациента бывает и трепетание, и мерцание предсердий. При кардиограмме здорового человека хаотичные волны отсутствуют, ритм ровный.
Существующие нарушения сердечного ритма и их отображение на ЭКГ
Нарушение ритма сердца на медицинском языке называется аритмией. Большинство людей под этим термином понимают беспорядочные сокращения, однако это не совсем правильно. На самом деле аритмия – это нарушенная ритмичность, частота и последовательность сокращений сердца.
Данное заболевание диагностируется при помощи ЭКГ, на графике которой врач видит изменение длины сегментов или размеров зубцов. К сожалению, проблема нарушения сердечного ритма является одной из основных в кардиологической практике, так как зачастую трудно выявить этиологические причины сбоев в работе сердца, а так же требуются глубокие навыки расшифровки ЭКГ.
Синусовая аритмия
Несмотря на синусовый ритм, он отличается своей неправильностью. Сердечные сокращения то замедляются, то учащаются. Особенно заметно при дыхании: на выдохе ЧСС больше чуть ли не вдвое, а на вдохе сильно снижаются. Больной чувствует сильную усталость, головокружение, у него может случиться обморок. Усиление симптоматики требует пристального внимания и лечения.
Причинами синусовой аритмии становятся сердечные заболевания, инфекционные процессы с вовлечением в него миокарда, пороки сердца. Из внешних факторов аритмию такого вида чаще всего провоцируют гормональные нарушения в организме, заболевания нервной системы.
Как определить на ЭКГ. На ЭКГ на неправильную сердечную деятельность указывает отличие интервалов PR не менее чем на 10%.
Трепетание предсердий
При таком, диагнозе ЧСС увеличивается уже до 200-400 сокращений, например, на фоне правильного ритма предсердий.
Причинами здесь, как правило, являются органические болезни сердца, операции на сердце (особенно первая неделя после вмешательства). Зачастую спровоцировать трепетание предсердий может гипертония, дистрофия миокарда.
В группу риска входят мужчины старше 60 лет, курильщики, люди с нехваткой калия или чрезмерной выработкой гормонов щитовидки. Приступ такой аритмии могут вызвать сильная жара, физическое перенапряжение, стресс, употребление алкогольных или наркотических веществ.
Симптомы – сильное увеличение ЧСС, слабость, резкое снижение давления с развитием полуобморочного состояния, головокружение. Наряду с этим часто наблюдается пульсация вен на шее.
Как определить на ЭКГ. На ЭКГ трепетание обозначается F-волнами, возникающими вместо зубца Р. ЧСС при этом 240-350 ударов в минуту. Бывает еще атипичное трепетание, при котором эти же волны возникают при ЧСС 340-430 ударов.
Особенности синусовой аритмии у детей
Детский сердечный ритм существенно отличается от взрослого. У новорожденных нормальная частота сердцебиений составляет от 120 до 170 ударов в минуту. С возрастом частота пульса уменьшается и к подростковому периоду достигает взрослых значений.
Врачи выделяют три варианта аритмии — легкую, умеренную и выраженную. В умеренном виде она встречается у детей до 5 лет и у подростков. Выраженная брадиаритмия бывает после перенесенного ревматизма или у детей, занимающихся спортом.
Основные причины аритмий – врожденные пороки сердца, эндокринные патологии, метаболические нарушения (нехватка микроэлементов и нарушение водно-электролитного обмена). У некоторых детей аритмия появляется в периоды бурного роста — в 5–7 и в 9 лет. В подростковом возрасте ее вызывает вегето-сосудистая дистония.
Для каждой разновидности аритмии свойственны определенные пороговые значения частоты сердцебиения. Выраженная брадикардия у детей до года — это пульс менее 100 ударов. У детей от 2 до 7 лет ее ставят с ЧСС менее 75, с 8 до 18 лет — при пульсе менее 62 ударов в минуту. Выраженная тахикардия наступает, когда нормальные значения пульса превышены на 40–60 ударов.
Общие симптомы для всех видов синусовых аритмий у детей:
- быстрая утомляемость;
- непереносимость духоты;
- беспокойное поведение (свойственно детям до года);
- плохой аппетит;
- бледная кожа;
- при подсчете пульса слышны перебои (неравномерный ритм).
Дети постарше жалуются на головную боль и утренние головокружения. Если эти симптомы наблюдаются постоянно, ребенка необходимо обследовать у кардиолога.
Как лечить аритмию у ребенка
Прежде всего, необходимо организовать жизнь ребенка так, чтобы минимизировать риск дальнейшего развития заболевания и осложнений, Следует оградить его от любых конфликтов в семье и сократить пребывание перед телевизором или компьютером. На пользу здоровью пойдут ежедневные продолжительные прогулки, рациональное питание и двигательная активность.
Синусовая аритмия у детей не лечится специальными медикаментами. Обычно она носит симптоматический характер, а усилия врачей направляются на коррекцию основного заболевания.
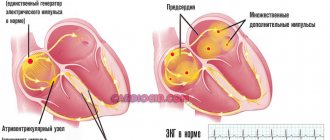
Суправентрикулярная тахикардия
Данный вид аритмии образуется на достаточно маленьком участке ткани предсердия. Из-за этого в скором времени начинается воспаление сердца. Это воспаление характерно своей периодичностью. Периодичность может длиться дни, а то и месяцы. Чаще всего бывает так, что воспаляется не одна область сердца, а несколько.
Данная аритмия подразумевает усиление ЧСС без видимой на то причины. Симптоматика достаточно разнообразна, но самый первый признак – это сильная пульсация в груди. Помимо признаков, присущих прочим видам, может возникнуть потливость, напряженность в горле, усиленное мочеиспускание, тошнота и рвота.
Как определить на ЭКГ. Это заметно по увеличению частоты зубцов Р и комплексов QRC, а также маленькими интервалами между ними.
Пароксизмальная тахикардия
— это внезапно начинающийся и внезапно заканчивающийся приступ учащенного сердцебиения с частотой выше 160 уд./мин. при сохранении правильного ритма. Встречается при ИБС, миокардитах, врожденных аномалиях проводящей системы сердца – синдромWPW, CLC и др. Механизмы возникновения пароксизмальной тахикардии сходны с таковыми при экстрасистолии (механизм повторного входа волны возбуждения re-entry, повышение автоматизма эктопических центров II и III порядков), поэтому приступ пароксизмальной тахикардии можно рассматривать как длинный ряд следующих одна за одной с большой частотой экстрасистол. В зависимости от локализации эктопического очага различают наджелудочковую (предсердную, атриовентрикулярную и желудочковую формы пароксизмальной тахикардии. Для наджелудочковых форм характерно наличие зубца Р (но при высокой частоте зубец Р может накладываться на зубец Т и не дифференцироваться), наличие неизмененных комплексов QRS, конечная часть желудочкового комплекса положительна. Для желудочковой пароксизмальной тахикардии характерна абберантность комплекса QRST (уширен, деформирован, дискордантен) и полная разобщенность частого ритма желудочков (комплексы QRS) и нормального ритма предсердий (зубец Р), но из-за высокой частоты зубцы Р не всегда удается выявить. Поэтому основным признаком желудочковой пароксизмальной тахикардии остается абберантность желудочковых комплексов.
Желудочковая тахикардия
Патология выражается в ускорении ритма, идущего из желудочков. ЧСС примерно 100 ударов, но импульсы желудочков могут следовать друг за другом. Главный признак этого вида – внезапность. Сердечный ритм начинает увеличиваться до 200, сердце уже не может нормально заполняться кровью и, соответственно, ее намного меньше выбрасывается в организм. Эта патология переносится пациентами тяжело, особенно при сопутствующих болезнях сердца.
Стойкая желудочная тахикардия проявляется в сильном изменении систолического давления. В этот момент у пациента понижена пульсация вен.
Нестойкая же желудочная тахикардия проходит незаметно, если в это момент ее не поймать на ЭКГ.
Если ЧСС 220 ударов в минуту все указывает на трепетание желудочков. Здесь может наблюдаться снижение артериального давления, потоотделение, сильное возбуждение или, наоборот, оглушенность, обморок. Иногда отмечается отечность, трудность дыхания, одышка – все указывает на острую сердечную недостаточность.
Как определить. На ЭКГ видно расширение или деформирование комплексов QRC, изменение их по амплитуде и направлениям. Заметно отклонение электрической оси влево.
Классификации нарушения работы предсердий
Современная клиническая кардиология предпочитает выделять две основные формы патологии. ЭКГ диагностика мерцательной аритмии использует в своей основе именно принципы данного разделения.
Считается, что основным течением сердечного нарушения ритма в предсердиях является постоянная форма заболевания, которая встречается более чем у 70% больных и часто протекает без выраженных симптомов. Постоянная мерцательная аритмия классифицируется по количеству сердечных сокращений и взаимодействию работы предсердий и желудочков. Выделяют три основных вида течения болезни:
- Брадисистолическая мерцательная аритмия характеризуется сниженным числом сердечных сокращений — меньше 60 ударов в 1 минуту. Подобная патология чаще всего развивается у больных с хроническими процессами в сердечной мышце или коронарных сосудах.
- Нормосистолическая форма мерцательной аритмии интересна тем, что поскольку число сердечных сокращений близко к норме и не чувствуется расхождения в работе предсердий и желудочков, сбой в деятельности сердца пациент может не замечать длительное время. Организм адаптируется к минимальным нарушениям гемодинамики и сам ее корректирует.
- Если число сердечных сокращений превышает 100 ударов в минуту, специалисты говорят о развитии тахисистолической формы заболевания. Подобная симптоматика чаще всего обусловлена различными острыми процессами в человеческом организме. Такой сбой сердечного ритма может произойти даже у здорового человека под воздействием острого отравления, большого количества алкоголя, хронической недостаче в крови кальция.
В клинической практике достаточно часто наблюдается картина, когда нарушение работы предсердий происходит без каких-либо видимых причин или под воздействием физических нагрузок. В этом случае специалисты говорят о развитии пароксизмальной формы мерцательной аритмии.
В отличие от постоянного изменения ритма сердца, подобные приступы короткие: они могут продолжаться от нескольких секунд до 10 — 12 часов. По симптоматике данное заболевание похоже на тахисистолическую форму срыва ритма, однако существуют и определенные отличия.
Если у больного развилась пароксизмальная мерцательная аритмия, ЭКГ позволяет четко диагностировать процесс. Основным признаком этой патологии кардиологи считают наличие на электрокардиограмме специфических волн F, также возможна излишняя частота желудочковых комплексов на пленке.
Мерцательная аритмия. Правильный желудочковый ритм. Пилообразные волны фибрилляции (волны F)
Возникновение фибрилляции желудочков
Здесь импульсы, идущие из желудочков, хаотичны и неправильны. Из-за этого наблюдается трепетание желудочков и возможно отсутствие их сокращений. По этой причине кровь не может нормально перекачиваться по организму. Такое состояние крайне опасно, требует срочной госпитализации, реанимационных мероприятий с дефибрилляцией. Если не осуществить все это в течение 10 минут после начала приступа, то все может закончиться летальным исходом.
Если говорить о симптомах, то все они соответствуют остановке кровообращения, а, соответственно, клинической смерти. Пациент теряет сознание, у него начинаются судороги, самопроизвольное мочеиспускание и дефекация, зрачки не реагируют на свет, пульса и дыхания нет, и они не прощупываются в артериях, может отмечаться посинение кожных покровов.
Расшифровка. На ЭКГ это может быть:
- крупноволновая фибрилляция (1 и 2 стадии) с достаточно крупными волнами и частотой 300-600. Это наиболее хороший прогноз и он обозначает, что медицинское вмешательство будет эффективным;
- мелковолновая фибрилляция (поздняя стадия, 3 и 4) – волны более широкие и приобретают неравномерную амплитуду. ЧСС тоже неравномерное – сначала увеличивается до 600, а затем падает до 400 за минуту.
Данное состояние опасно возникновением тромбоэмболии сосудов и аномальным расширением всех отделов сердца.
Особенности синдрома дисфункции синусового узла
СДСУ – сбои ритма из-за ослабления функции автоматизма или ее полного прекращения. Наблюдается снижение ЧСС, и может произойти остановка сердца.
Симптоматика как может отсутствовать вовсе, так и присутствовать в полном объеме, как и у прочих аритмий. При СДСУ наиболее часто бывают обмороки, причем, могут они проходить самостоятельно – кожа при этом становится бледной и холодной, потливой. Может отмечаться нарушение деятельности ЖКТ, слабость в мышцах.
Наиболее часто СДСУ возникает у лиц 60-70 лет, причем с равной долей вероятности у мужчин и женщин. Это очень редкий вид – 0,03-0,05% из них всех.
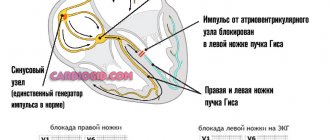
Блокада сердца
У пациента замедляется проведение импульса, иногда происходит полное его прекращение. Блокады могут также быть стойкими и преходящими. Их причинами становятся болезни сердца, использование некоторых лекарственных препаратов, высокое давление. Блокада даже может быть врожденной, но это бывает крайне редко (тогда ЧСС снижается до 40 в минуту).
Клиническая картина характерна отсутствием пульса и сердечных тонов. В организме идет очень медленное кровообращение, возникают судороги и обморочные состояния, кислородное голодание внутренних органов. Блокада сердца нередко заканчивается смертью пациента.
Как определить. На ЭКГ зубец Р всегда деформирован и превышает норму по ширине, высота в пределах 0,11 секунд. Интервал PQ удлинен.
Механизм возникновения данного заболевания
Сбой сократительной функции сердечной мышцы обычно вызывается нарушением возбудимости и проводимости. В клинической практике сюда относят трепетание и мерцание предсердий, фибрилляцию или мерцание желудочков. При наличии у больного хронической сердечной патологии, специалисты чаще сталкиваются именно с мерцательной аритмией.
Следует отметить, что мерцание предсердий относится к наиболее частым и тяжелым болезням сердечно-сосудистой системы. Данная патология впервые диагностирована еще в 19 веке, однако современное название болезнь получила в начале 20 века в работах отечественных ученых.
Главным компонентом развития заболевания считают нарушение проводимости электрических и нервных импульсов в волокнах предсердий. При этом поражение желудочков сердца является вторичным.
Вся нервная система сердца является автономной и мало зависит от ЦНС человека. Работа сердечной мышцы регулируется несколькими узлами. Именно сбой в работе и ослабление функции проводимости в синусо-предсердном узле вызывает повышение возбудимости предсердий. Указанный выше узел перестает выполнять свою основную роль водителя ритма, что прекрасно могут подтвердить различные ЭКГ признаки мерцательной аритмии.
В предсердиях возникает большое число очагов эктопии, что приводит к сбою в ритмичности сокращений этой части сердца. Ввиду того, что миокард не в силах отреагировать на все поступающие импульсы, происходят сократительные движения в отдельных волокнах предсердной мышцы, что и напоминает дрожание или мерцание.
Чаще всего подобная патология наблюдается только в области предсердий, к желудочкам могут просачиваться только отдельные импульсы, что вызывает разнобой в сократительной работе всего сердца. Однако большинство специалистов рассматривают ограничение воздействия лишних нервных возбудителей на стенки желудочков как определенный предохранитель.
Предсердия отвечают только за 25% всей перекачиваемой крови, что позволяет организму с определенными трудностями компенсировать такой сбой в гемодинамике. Мерцание желудочков чаще всего вызывает смерть пациента, так как симптоматика недостаточности кровообращения в таком случае будет носить обвальный характер.
Показатели аритмии на тонометре
Когда дела касаются аритмии, тонометр может давать неверные значения. В силу отсутствия индикации сбоев сердцебиения показатели могут быть сильно искажены. Сейчас в продаже имеются хорошие тонометры, которые могут отлично распознавать аритмию. Такие приборы сразу же определяют нарушения пульса, последовательность сокращений. Как правило, сбои в работе сердца выражаются сердечком внизу монитора прибора. Аритмия на новейших тонометрах отображается по следующей схеме:
Показатели аритмии на тонометре
- сначала идет несколько измерений с паузами между ними;
- если два из них прошло без сбоев, то далее процесс не идет;
- на экране отображается пульс;
- в самом низу экрана загорается индикатор аритмии.
Не стоит беспокоиться, что аппарат не идентифицирует серьезные сбои от небольших раздражений – все это прекрасно отличается современным прибором. Такому устройству вполне можно доверять, и если он выявил признаки аритмии, необходимо срочно обратиться к врачу. Если же тонометр один раз показал аритмию, то результат может быть неверным, и нужно сделать еще один замер.
Как выбрать тонометр
Человеку, у которого периодически случаются перебои сердечного ритма, очень важно иметь под рукой хороший тонометр, способный выявить признаки аритмии. Приборы нового поколения выдают результат, который получен на основе интеллектуального анализа данных. Они могут работать по двум принципам:
- одни тонометры выдают результат путем произведения расчета усредненного значения трех последних замеров;
- другие сами проводят нужное количество замеров и, обработав их показатели, выдают итоговый результат.
Тонометры такого вида способны еще более точно определять артериальное давление. Это отличная возможность держать под контролем одновременно давление, сердечный ритм и частоту сердцебиения.
Не стоит беспокоиться, если иногда при обычном замере давления вышел значок аритмии. Тревогу должен вызывать постоянно появляющийся индикатор – это означает, что пора посетить врача. Если же на экране мигает знак мерцательной аритмии, то откладывать визит уже нельзя. При выборе прибора нужно ориентироваться на следующие параметры:
- размер манжеты: она должна строго соответствовать обхвату руки;
- величина экрана должна быть достаточной для того, чтобы были хорошо видны все показатели;
- индикатор аритмии должен быть с подсветкой, в отдельных случаях – со звуковым сопровождением;
- встроенная память может содержать до 90 записей;
- функция подсчета среднего показателя;
- звуковой сигнал, оповещающий окончание процесса измерения;
- тонометры могут быть для всей семьи – в этом случае показатели каждого человека фиксируются отдельно;
- существуют приборы с питанием, как от сети, так и от батареек одновременно.
Современные тонометры хорошо подходят для всех людей, они просты в использовании и не требуют каких-то специфических навыков. Ими могут даже пользоваться пациенты, у которых есть проблемы со слухом и зрением. Нужно только нажать кнопку, а все остальное прибор делает сам без болезненности и дискомфорта в виде сильного перетягивания предплечья.
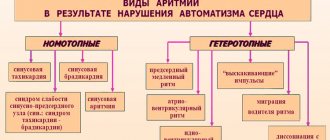
Принцип деления аритмии на виды
Аритмия бывает нескольких видов. Деление на типы важно, потому что от этого зависит дальнейшее лечение пациента, прогноз жизни, вероятность развития осложнений и много другое. К тому же нередко у человека проявляется сразу несколько разновидностей нарушения сердечного ритма, которые необходимо дифференцировать.
Аритмию разделяют на виды по принципу локализации патологического очага, по частоте сокращений сердца, по природе сбоя. Также используется классификация по Лауну.
Подсчет пульса при аритмии
Люди, страдающие от заболеваний сердца, должны уметь правильно подсчитывать и оценивать свой пульс. Это одинаково важно как при учащенном, так и при замедленном сердцебиении. Иногда именно это может вовремя предупредить сердечный приступ.
Для правильного определения пульса нужно обнаружить лучевую артерию около основания кисти руки около большого пальца. Важно учитывать факт, что показатели левой и правой руки могут быть немного разными. Для того, чтоб обнаружить пульс, нужно слегка нажать пальцами на запястье, обхватив его с тыльной стороны. Именно подушечки пальцев ощутят биение пульса.
Как измерить пульс
Стандартное время составляет 15 секунд. Затем число ударов, произведенное за это время необходимо умножить на 4. Время подсчета пульса при аритмии – одна минута, нужно считать, сдавливая артерию 3-4 пальцами для наилучшего обнаружения ударов. Не стоит забывать, что в каждом пальце также происходит пульсация, поэтому она может быть ошибочно принята за пульс. Во время замера пульса рука должна быть максимально расслаблена и положена раскрытой ладонью вверх. На часах с секундной стрелкой нужно дождаться ровного значения и можно начинать отсчет. При разных видах аритмии будут абсолютно разные показатели пульса. Например, при тахикардии, свыше 80 ударов, при брадикардии – меньше 60, пароксизмы характерны очень частым пульсом – более 200, при блокадах сердца может достигать 250-300.