Классификация
Почему возникает нарушение сердечного ритма и что это такое? Под термином «аритмия» понимают изменения, сопровождающиеся расстройством последовательности и регулярности сокращений миокарда. Частота ударов в минуту будет непостоянной.
Сердечный ритм становится непохожим на синусовый. Он наблюдается в норме у здорового человека. Любая провоцирующая аритмию причина может привести к нарушению жизненно важных функций, за которые отвечает сердце.
Наибольшее распространение получила классификация нарушений ритма по Журавлевой и Кушавскому от 1981 года. В нее входят следующие варианты патологии сердечно-сосудистой системы:
- Изменение автоматизма в синусовом узле (номотопная аритмия): синусовая брадикардия;
- синусовая тахикардия;
- слабость проводимости синусового узла;
- синусовая аритмия.
- предсердный сердечный ритм;
- пароксизмальный вариант тахикардии;
- мерцание (фибрилляция, трепетание) желудочков;
- блокада межпредсердная;
- преждевременное возбуждение желудочков;
Каждое заболевание из перечисленной классификации имеет свои причины возникновения, лечение. Симптомы нарушения ритма сердца выражены в зависимости от степени тяжести состояния и проводимой терапии.
Симптомы
Выше были в подробностях рассмотрены типы нарушения ритма сердца. Теперь следует обсудить и симптомы.
На самом деле субъективные жалобы при данной патологии долгое время могут полностью отсутствовать. Это является проблемой, так как когда человек обращается к кардиологу, оказывается, что заболевание находится в запущенной стадии.
Если какие-то признаки и проявляются, то обычно это ощущение «замирания» сердца, а также «толчки» и «перебои», возникающие из-за усиленного постэкстрасистолического сокращения.
Часто патология протекает на фоне вегетососудистой дистонии. В таком случае наблюдаются следующие симптомы:
- Периодическая головная боль.
- Раздражительность.
- Головокружение.
- Повышенная утомляемость.
Если экстрасистолы возникают на фоне органических заболеваний, то человек сталкивается с чувством нехватки воздуха, ангинозными болями и слабостью. Могут даже возникать обмороки.
Многие симптомы часто сочетаются с испугом, страхом, беспокойством. Из-за меняющейся гемодинамики может возникнуть одышка (даже в состоянии покоя). Часты боли по типу стенокардии, аритмичность пульса. Иногда замечается пульсирование вен.
Причины нарушения сердечного ритма
При появлении сбоев сердечного ритма основное значение уделяют поиску причины. Многие варианты аритмии похожи. Разобраться с тем, какой именно у пациента тип расстройства, можно с помощью комплексного обследования.
Эндогенные факторы
Отдельные заболевания представляют опасность для сердечно-сосудистой системы. К ним относятся следующие причины нарушения ритма сердца:
- Хронические заболевания сердечно-сосудистой системы. При появлении симптомов аритмии основное значение придают ишемическим процессам в миокарде, миокардиту, перенесенному инфаркту, врожденным и приобретенным порокам. У людей после 40 лет важную роль имеет атеросклероз. Отложение холестерина в виде бляшек на стенках сосудов не дает им возможности сохранить свойства эластичности.
- Патология нервной системы.
- Нарушение обменных процессов в виде гипокалиемии или гиперкалиемии.
- Гормональные изменения, связанные с заболеваниями щитовидной железы (гипотиреоз и тиреотоксикоз).
- Нарушение ритма сердца как одно из проявлений раковой патологии.
В отдельных случаях пациенты с гломерулонефритом или пиелонефритом тоже жалуются на перебои в работе сердца. По этой причине важно помнить, что патология со стороны других систем органов может нарушить нормальный ритм.
Экзогенные факторы
Некоторые факторы окружающей среды (или активная деятельность человека) негативно влияют на организм. Они вызывают нарушение сердечного ритма, симптомы которого могут длительно не беспокоить человека. К факторам, действующим извне, относят:
- Возраст старше 40 лет. Чаще всего люди этой категории начинают ощущать неприятные симптомы в области сердца, которые свойственны для аритмии.
- Интенсивная физическая нагрузка, сильный стресс.
- Курение табака, прием алкогольных напитков. Токсические вещества отрицательно влияют на сосуды и миокард.
- Черепно-мозговые травмы приводят к повреждению центральной или вегетативной нервной системы. Любой симптом может оказать отрицательное воздействие на сердце.
- Не рекомендуется пить свыше 3 кружек кофе. За счет содержания большого количества кофеина отмечается ускорение сокращений, повышается артериальное давление. Изменение состояния сердечно-сосудистой системы может привести к аритмии.
- Под влиянием анестетиков повышается нагрузка на миокард. Это становится одной из причин нарушения его работы.
В отдельных случаях установить причину не удается. Если фактор не выяснен до конца, то он идиопатический. Предрасполагающими явлениями считают нарушение режима труда и отдыха, ожирение, малоподвижный образ жизни.
Заболеть может как взрослый человек, так и подросток. Основными причинами аритмии ребенка в раннем возрасте являются пороки, болезни и плохая наследственность. В педиатрии дают индивидуальные рекомендации, в зависимости от возраста.
Причины аритмий
По причинам и механизму возникновения аритмии условно делятся на две категории: имеющие связь с сердечной патологией (органические) и не связанные с ней (неорганические или функциональные).
Различные формы органических аритмий и блокад являются частыми спутниками кардиальных патологий: ИБС,миокардита, кардиомиопатиий, пороков развития и травм сердца, сердечной недостаточности, а также осложнениями кардиохирургических операций.
В основе развития органических аритмий лежат повреждения (ишемические, воспалительные, морфологические) сердечной мышцы. Они затрудняют нормальное распространение электрического импульса через проводящую систему сердца к различным его отделам. Иногда повреждение затрагивает и синусовый узел – основной водитель ритма. При формировании кардиосклероза рубцовая ткань препятствует осуществлению проводящей функции миокарда, что способствует возникновению аритмогенных очагов и развитию нарушений проводимости и ритма.
Группа функциональных аритмий включает нейрогенные, дисэлектролитные, ятрогенные, механические и идеопатические нарушения ритма.
Развитию симпатозависимых аритмий нейрогенного генеза способствует чрезмерная активация тонуса симпатической нервной системы под действием стресса, сильных эмоций, интенсивной умственной или физической работы, курения, употребления алкоголя, крепкого чая и кофе, острой пищи, невроза и т. д. Активацию симпатического тонуса также вызывают заболевания щитовидной железы (тиреотоксикоз), интоксикации, лихорадочных состояниях, заболеваниях крови, вирусные и бактериальные токсины, промышленные и иные интоксикации, гипоксия. У женщин, страдающих предменструальным синдромом, могут возникать симпатозависимые аритмии, боли в сердце, ощущения удушья.
Вагозависимые нейрогенные аритмии вызываются активацией парасимпатичекой системы, в частности, блуждающего нерва. Вагозависимые нарушения ритма обычно развиваются ночью и могут вызываться заболеваниями желчного пузыря, кишечника, язвенной болезнью 12-перстной кишки и желудка, заболеваниями мочевого пузыря, при которых возрастает активность блуждающего нерва.
Дисэлектролитные аритмии развиваются при нарушениях электролитного равновесия, особенно магниевого, калиевого, натриевого и кальциевого в крови и миокарде.
Ятрогенные нарушения ритма возникают в результате аритмогенного действия некоторых лекарств (сердечные гликозиды, β-блокаторы, симпатомиметики, диуретики и др.).
Развитию механических аритмий способствуют травмы грудной клетки, падения, удары, повреждения электрическим током и т. д.
Идиопатическими аритмиями считаются нарушения ритма без установленной причины.
В развитии аритмий играет роль наследственная предрасположенность.
Заболевания, при которых возникают нарушения ритма
Не только патология сердечно-сосудистой системы приводит к расстройству функций сердца. Появление признаков болезни возможно при наличии у пациента:
- атеросклероза;
- миокардита;
- врожденных аномалий строения;
- дистрофических процессов в миокарде;
- инфаркта;
- сердечнаой недостаточности;
- феохромоцитомы;
- артериальной гипертензии;
- грыжи в пищеводном отверстии диафрагмы;
- кардиомиопатии.
Среди пациентов чаще встречается аритмия, основная причина которой – расстройство функции со стороны сердечно-сосудистой системы.
Миокардит
При миокардите происходит воспаление мышцы. Это возникает после поражения кардиомиоцитов инфекцией. Нарушение сердечного ритма происходит под влиянием токсических веществ, выделяемых микроорганизмами.
Клиническая картина зависит от степени изменения стенок органа и тяжести процесса. Начало может быть бессимптомным. Исходя из данных патофизиологии, даже незначительно пораженные клетки сердца становятся причиной аритмии.
Инфаркт миокарда
Нарушение кровообращения коронарных сосудов приводит к некрозу миокарда. На локальном участке формируются очаги, которые перестают быть активными. В ряде случаев при спазме артерий возникает такой же исход. Правильно подобранный алгоритм неотложной помощи снижает риск развития осложнений.
Одним из последствий постинфарктного состояния является нарушение ритма сердца. Некротизированные участки в миокарде могут быть крупными и мелкими.
Феохромоцитома
Образование представляет собой опухоль с локализацией в мозговом веществе надпочечников. Она обнаруживается в раннем, подростковом и взрослом возрасте. Клетки начинают продуцировать в большом количестве катехоламины. К ним относят адреналин и норадреналин. В редких случаях опухоль превращается в злокачественную. Такой вид клеток распространяется по кровотоку в другие органы.
Феохромоцитома всегда протекает с повышением артериального давления. Во время криза, спровоцированного катехоламинами, оно резко увеличивается. В межприступный период стабильно держится на высоких цифрах, или может снижаться. При формировании даже небольшой опухоли ритм сердца изменяется. На догоспитальном этапе оказывается помощь для нормализации давления. Пациент доставляется в стационар и после обследования оперируется.
Описание идиопатической тахикардии
Самое основное отличие идиопатической тахикардии от других форм аритмии — это появление заболевания на фоне полного клинического здоровья человека. Во время исследований не обнаруживаются какие-либо изменения в миокарде, метаболические или электролитные нарушения, поэтому довольно сложно назначать лечение при неуточненной этиологии патологического процесса.
В нормальном состоянии частота сердечных сокращений составляет 60-90 ударов. В ходе некоторых исследований была выявлена связь между аритмией и следующими факторами:
- у женщин ЧСС выше, чем у мужчин;
- сердцебиение было прямо пропорционально росту, употреблению кофе, наличию вредных привычек (курения);
- ЧСС обратно зависело от возраста, повышения артериального давления, физической активности.
Отсутствие четких механизмов развития болезни зачастую не дает возможность точно и быстро установить правильный диагноз. Все же при помощи современным методов диагностики получается назначить больным с идиопатической тахикардией эффективное лечение.
Проявления нарушения ритма сердца
Проявления и признаки аритмии зависят от варианта болезни согласно классификации. Некоторые пациенты удовлетворительно себя чувствуют и в редких случаях появляются неприятные признаки в области сердца. Длительное бессимптомное течение отрицательно влияет на миокард, и такое состояние сложно обнаруживать на ранней стадии.
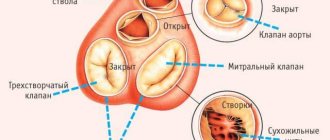
Атриовентрикулярная блокада
Когда нормальная функция атриовентрикулярного узла нарушатся, возникает дисбаланс между предсердиями и желудочками. Проведение импульса затрудняется, а сердцебиение урежается. Частота сокращений миокарда около 25-45 в минуту. Характерны следующие симптомы:
- выраженная слабость на фоне брадикардии;
- одышка;
- головокружение;
- потемнение в глазах;
- обмороки;
Для атриовентрикулярной блокады свойственны эпизоды потери сознания. Обморок длится примерно несколько секунд.
Фибрилляция предсердий (мерцание)
Такой вариант аритмии встречается чаще остальных. Ей присвоен код МКБ — I 48. Частота сердечных сокращений может быть до 600 ударов в минуту. Процесс не сопровождается координированной работой предсердий и желудочков. Пациенты описывают резкое ухудшение самочувствия. Некоторые из них указывают минуты подобных изменений.
Все начинается с ощущений сильного сердцебиения, перебоев и слабости. Постепенно присоединяется нехватка воздуха, чувство страха и боли в области грудной клетки. При возникновении фибрилляции предсердий состояние резко ухудшается. Все занимает считанные минуты. В течение этого времени не покидает чувство, что «сердце скоро выскочит из груди».
Синдром слабости синусового узла
Такой вариант аритмии связан с расстройством формирования импульса в синусовом узле и дальнейшего проведения в предсердиях. Брадикардия появляется в норме и у здоровых людей, которые спортивно натренированы.
Люди ощущают паузы во время работы сердца, а пульс урожается. При выраженном синдроме отмечается склонность к обморочным состояниям, чему предшествует потемнение в глазах или чувство жара.
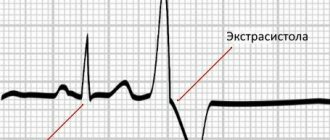
Экстрасистолия
Под влиянием разнообразных факторов проводящая система сердца генерирует внеочередные сокращения миокарда (экстрасистолы). Единичные проявления не опасны для жизни и редко ощущаются людьми. Когда их много или они становятся групповыми, пациенты начинают предъявлять жалобы. Они испытывают сильное сердцебиение, а между отдельными ударами возникает пауза, что описывается людьми как замирание.
Диагностика патологии
Перед тем как начать лечить пациента, проводится полное обследование. Оно включает в себя выполнение лабораторных и инструментальных методов. После получения заключения врач определяет дальнейшую тактику ведения больного, в зависимости от индивидуальных особенностей.
Анализ крови
Данный вариант обследования относится к числу самых доступных методов. Он включает в себя параметры, по которым определяется вероятность воспалительного процесса. Это можно сделать с помощью оценки уровня лейкоцитов в крови и скорости оседания эритроцитов (СОЭ). Важно изучить и биохимический анализ. Электролитный состав играет не последнюю роль для нормальной работы миокарда. Дисбаланс калия и магния в кровотоке приводит к аритмии.
Профиль липидов
Такой вариант обследований необходим всем пациентам. При нарушении ритма нужно оценить состояние сосудистой стенки. На основании полученных результатов врач начинает лечение. Если липидов с высокой плотностью очень мало, а пределы вредного холестерина превышают допустимые значения – необходима терапия.
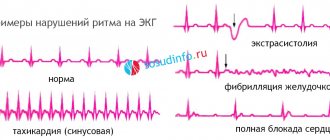
ЭКГ (электрокардиография)
Инструментальный метод считается одним из основных для определения нарушения ритма сердца. Любые расстройства, протекающие в миокарде, будут отражаться на пленке. С помощью электрокардиграфии (ЭКГ) обнаруживают следующее:
- Источник ритма, задача которого заключается в образовании импульсов.
- Частоту сокращений сердца.
- Нарушение проводимости из предсердий в желудочки.
- Возможные внеочередные сокращения миокарда.
- Фибрилляцию или трепетание желудочков и предсердий.
У ряда пациентов с помощью данного обследования удалось обнаружить изменения, которые никак себя не проявили.
ЭКГ по Холтеру
С помощью современного метода исследования удается обнаружить изменения, которые обнаружила электрокардиограмма. Преимущество заключается в проведении его в течение 24 часов. Все это время к пациенту прикреплен датчик, который снимает все показатели сердечной деятельности.
Больному рекомендуют вести обычный образ жизни. Чтобы он не упустил любую мелочь, касающуюся активности, заводится дневник. На его страницах испытуемый фиксирует свою нагрузку, стресс и другие параметры, которые порекомендует врач. На следующие сутки он возвращается своему кардиологу для оценки полученных результатов.
Событийный мониторинг
Такой вариант исследования проводится с помощью портативного аппарата для записи электрокардиограммы. Удобство метода заключается в его применении только в случае необходимости. Показаниями являются:
- боль в области сердца;
- сильное сердцебиение;
- ощущение перебоев;
- чувство замирания;
- появление головокружения и резкой головной боль;
- предобморочное состояние.
После записи данных в необходимый момент пациент с помощью звукового датчика может передавать информацию своему врачу по телефону.
Тредмил-тест
При физической нагрузке в обычном режиме или при выраженном напряжении пациенты испытывают боли. Иногда оценить показатель сложно, и по этой причине назначаются нагрузочные пробы. Пациент становится на беговую дорожку, и врач задает необходимый темп.
Если изменений нет, то угол ее наклона изменяют, увеличивают скорость. При возникновении боли, перебоев и других неприятных ощущений, процедуру заканчивают и оценивают полученные данные. Когда подтверждается нарушение сердечного ритма, то назначается лечение.
Тилт-тест
Такая процедура является разновидностью той, которая описана выше. Ее суть заключается в проведении ортостатической нагрузки. Перед началом исследования пациента укладывают на специальный стол. Его фиксируют ремнями и переводят из горизонтального положения в вертикальное. В процессе выполнения оценивают следующие показатели:
- уровень артериального давления;
- изменения на ЭКГ;
- мозговую гемодинамику.
При возникновении обморочных состояний, с помощью тилт-теста устанавливают причину.
ЭхоКГ (эхокардиография)
Исследование дает возможность оценить состояние структурных элементов сердца, уровень кровотока, давление в сосудах. При наличии изменений, связанных с возрастом или инфекционным заболеванием, можно рассмотреть даже незначительные отклонения.
Электрофизиологический метод исследования
Для оценки состояния сердца вводится электрод через носовой ход в пищевод (чрезпищеводная ЭхоКГ). При невозможности выполнения ее указанным способом процедуру делают внутривенным способом. Датчик попадает в полость, и врач подает незначительный импульс. Он провоцирует приступ аритмии.
УЗИ щитовидной железы
Представленный метод назначается каждому пациенту с аритмией. Причина такого состояния может быть вызвана измененной функцией щитовидной железы. Если у больного она снижена, то возникает брадикардия и блокада, которую легко обнаружить с помощью ЭКГ. При гипертиреозе отмечается тахикардия и экстрасистолы.
Лечение нарушений сердечного ритма
Выбор метода терапии основывается на причинах аритмии, клинических проявлениях, сопутствующих заболеваниях. Оно включает в себя несколько вариантов:
- медикаментозный;
- немедикаментозный.
При отсутствии эффекта, лечение нарушения ритма сердца проводится кардиохирургами.
Медикаментозный способ
Чтобы правильно подобрать средство, проводится комплексное обследование. Под контролем электрокардиграфии оцениваются результаты лечения антиаритмическими препаратами. Назначаются (в зависимости от показаний) следующие классы лекарств:
- Препараты, стабилизирующие мембраны клеток (1 класс) – «Лидокаин», «Хинидин», «Пропафенон».
- Бета-адреноблокаторы (2 класс) – «Метопролол», «Атенолол».
- Блокаторы калиевых каналов (3 класс) – «Амиодарон», «Соталол».
- Блокаторы кальциевых каналов (4 класс) – «Верапамил», «Дилтиазем».
Пациент находится на контроле у врача, при необходимости он должен сдавать анализы. В зависимости от психосоматики и отношения больного к своему здоровью назначается консультация других специалистов. По показаниям могут понадобиться дополнительные средства. Они должны хорошо сочетаться с таблетками от аритмии.
Немедикаментозное лечение
Если терапия проводится успешно и состояние нормализуется, то могут назначаться и народные средства. Для этого используются лекарственные травы, которые смешивают в определенном соотношении. Широко применяют корень валерианы, мелиссу, пустырник и анис. Ингредиенты соединяют, заливают кипятком и настаивают около получаса. Затем полученный настой принимают в дозе ½ стакана трижды в сутки.
Один из лечебных методов – правильный образ жизни и питание. Необходимо отказаться от табака, алкогольных напитков и вредной пищи. Чтобы сохранить здоровье сердцу, рекомендуется пить воду (1,5-2 литра в день). Если есть отеки, то данный вопрос решается с лечащим врачом.
В рационе должно присутствовать много свежих овощей и фруктов. Для миокарда особенно полезными считаются бананы, сухофрукты и печеный картофель. Они больше других продуктов богаты калием, который нужен для работы сердца.
При отсутствии динамики от лечения в домашних условиях, пациент направляется на хирургическое вмешательство. Самыми распространенными и эффективными считаются:
- кардиоверсия;
- постановка искусственного водителя ритма;
- абляция;
Кардиоверсия показана пациентам с желудочковой формой аритмии. Метод основан на применении разряда электричества. Важно провести правильно дифференциальную диагностику. Если форма нарушения проводимости окажется предсердной, то проведение процедуры будет противопоказано. Это связано с высокой вероятностью появления тромбов.
Если сердце самостоятельно не справляется с проблемой, то под кожу устанавливается искусственный водитель ритма. При обнаружении очага аритмии вводят катетер, задача которого заключается в его разрушении – абляции. Этот метод лечения вернет пациента к полноценной жизни.
Осложнения нарушения сердечного ритма
Опасность аритмии заключается не только в нарушении кровотока в жизненно важных органах. При отсутствии лечения возможны последствия, к которым относят:
- Инфаркт миокарда. Во время приступа аритмии сердце сокращается в ускоренном ритме и иногда коронарные сосуды не справляются с нагрузкой.
- Инсульт. Образования тромбов связано с нарушением работы миокарда. Со временем формируются сгустки, которые могут попасть в сосуды головного мозга и привести к расстройству кровообращения в нем.
- Фибрилляция желудочков. Осложнение развивается при тахикардии, которая переходит в мерцание. Миокард теряет способность к сокращению, а по сосудам не поступает кровь к органам. Спустя пару минут сердечная деятельность прекращается и наступает клиническая смерть. Если своевременно не оказать помощь, то она переходит в биологическую.
В ряде случаев встречаются пациенты с нарушением ритма, который имеет молниеносное течение. Указанные последствия болезни быстро развиваются, и успеть оказать помощь на догоспитальном этапе невозможно. Такой вариант развития относится к внезапной сердечной смерти.
Прогноз
Для жизни и здоровья прогноз благоприятный при ранней диагностике и лечении. Если присутствуют осложнения и сопутствующая патология, то его оценивают исходя из степени тяжести, формы аритмии, динамики состояния после терапии.
Пациенты с риском нарушения ритма сердца должны помнить об этом и избегать провоцирующих такое состояние факторов. При появлении неприятных симптомов, о которых говорилось выше, необходимо пройти комплексное обследование. Раннее начало лечения позволит сохранить здоровье и избежать осложнений.
Этиология
По данному критерию нарушения ритма сердца по типу желудочковой экстрасистолии бывают таких типов:
- Органические. Наиболее сложный вид. К нему приводят трофические изменения миокарда, пороки сердца, ишемическая болезнь, кардиосклероз и коронарная недостаточность.
- Токсические. Предпосылками в данном случае становятся происходящие в тканях патологические изменения, а еще нарушения обмена веществ непосредственно в сердечной мышце. К этому приводит злоупотребление медикаментами определенных групп, кофе, алкоголем, а также наркотическими и токсическими средствами.
- Вегетативные (функциональные). Формируются из-за вегетососудистой дисфункции, нейрогенных нарушений, неврозов и психоэмоциональных нарушений. Также предпосылками нередко становятся патологии ЖКТ, гормональные сбои и остеохондроз.
- Идеопатические. Самый неоднозначный тип нарушения ритма сердца. Потому что возникает экстрасистолия данной формы у абсолютно здорового человека, когда на то нет никаких объективных причин.
Важно оговориться, что далеко не все виды нарушений проявляются специфическими симптомами, но каждый из них вполне реально диагностировать при помощи эхокардиографии.