Сердечные проблемы возникают у большинства людей, перешагнувших возрастной рубеж зрелости, а нередко и в более молодом возрасте, и даже у детей. Традиционно врач назначает обследование: в одних случаях электрокардиографию, в других эхографию, а часто и оба метода. Какое исследование предпочтительнее, что лучше – УЗИ сердца или ЭКГ?
Для того чтобы получить ответ на этот вопрос, которым часто задаются пациенты, необходимо знать об особенностях каждого из методов: кому они показаны, а кому противопоказаны, и каковы их диагностические возможности.
Показания к проведению исследования сердца
Дополнительные методы кардиологического исследования назначаются для таких целей:
- проведения первичной диагностики различных заболеваний;
- контроля за динамикой состояния во время проведения лечения и после него;
- круглосуточного мониторинга состояния после оперативных вмешательств, тяжелых травм, после инсульта, инфаркта;
- с профилактической целью — во время медицинских осмотров у лиц, достигших 40-летнего возраста;
- для раннего выявления патологии у лиц группы риска, работа которых связана с тяжелыми физическими и психоэмоциональными нагрузками и при наличии хронических заболеваний, которые могут повлиять на состояние сердца.
«Золотым стандартом» исследования являются 2 основных метода: назначается ЭКГ или УЗИ сердца, врач определяет, что лучше и нужнее в каждом конкретном случае. Выбор зависит как от возраста, общего состояния пациента, так и от цели обследования. Для профилактического осмотра и первичного обследования, как правило, применяется ЭКГ, а эхография показана для более глубокого изучения выявленной или уже имеющейся патологии, при подозрении на врожденные или приобретенные пороки сердца.
По каким причинам ухудшается кардиограмма?
Основными причинами, которые ухудшают показатели ЭКГ, являются:
- чрезмерное потребление алкоголя, курение, наркомания,
- тяжелая физическая работа перед снятием данных,
- стресс,
- блокады разной дислокации,
- гипертрофия сердца,
- аритмия,
- брадикардия,
- рубцевание тканей в миокарде,
- инфаркт миокарда,
- воспаления оболочек, желудочков, предсердий и т.д.
Чтобы поставить диагноз, одной электрокардиограммы мало. Кардиологи назначают диагностику с помощью ЭхоКГ, холтеровского мониторирования, УЗИ, общего анализа крови, биохимического анализа крови, иногда анализа на гормоны щитовидной железы.
Есть ли противопоказания к проведению исследования?
Абсолютных противопоказаний к проведению исследования указанными методами не существует. Есть ограничения, когда необходимы методики ЭКГ или эхоКГ с нагрузкой для функционального исследования, но они не проводятся при тяжелом состоянии больного, когда нагрузки противопоказаны.
Также препятствием к проведению ЭКГ может быть повреждение кожных покровов при травмах, ожогах, когда нельзя наложить электроды. Однако и этим пренебрегают, когда тяжелое состояние больного требует постоянного ЭКГ-мониторинга.
В каких случаях назначается ЭКГ?
Алгоритм действий при снятии ЭКГ достаточно прост. Процедура занимает не более пяти минут, результат будет готов сразу же. Методика часто применяется сотрудниками скорой или экстренной помощи на переносном электрокардиографе. Главным преимуществом исследования является мгновенный результат.
Показания к проведению ЭКГ:
- гипертония или гипотония;
- подозрение на инфаркт миокарда;
- стенокардия;
- порок сердца (врожденный или приобретенный);
- ишемическая болезнь сердца;
- постинфарктное состояние;
- сердечная недостаточность;
- беременность;
- подготовка к оперативному вмешательству.
ЭКГ также проводится регулярно при любой операции на сердце. Также может назначаться методика при иных заболеваниях, например, нарушениях в работе эндокринной системы. Существует также определенная симптоматика, указывающая на проблемы в области сердца. К ней относят быструю утомляемость, одышку, жжение в области желудка.
Особенности диагностики при помощи ЭКГ
Электрокардиограмма – самый распространенный метод исследования сердца, существующий более 100 лет. В его основе лежит электрическая активность сердца и распространение электро-потенциалов по всему телу. Название метода в буквальном смысле и означает запись электрической активности сердца.
Диагностическая ценность метода состоит в том, что он позволяет регистрировать потенциалы в разных отделах тела, и по их характеру судить о работе сердца. Определены участки (отведения), в которые максимально приходят импульсы от определенных участков сердца – правого и левого желудочков, предсердий. Наложенные на них электроды и позволяют регистрировать импульсы от разных отделов сердца, преобразовывать их в графическую запись или в изображение на мониторе.
Достоинства и недостатки ЭКГ
Диагностическую ценность метода ЭКГ сердца обеспечивают следующие его возможности:
- выявление нарушений сердечного ритма;
- определение нарушения проводимости импульса (сердечные блокады);
- выявление острой патологии в сердечной мышце (при инфаркте, закупорке легочной артерии, миокардите);
- выявление хронических изменений миокарда (при ишемической болезни, хронической легочной недостаточности, нехватке калия и кальция, миокардиодистрофии различной этиологии);
- определение изменений ритма и сократительной способности сердца в результате лечения, насколько оно эффективно.
Недостатком электрокардиографического исследования является получение информации лишь за короткий отрезок времени. Сердечные потенциалы многократно меняются в течение дня, а их нарушения могут проявляться не постоянно, а периодически. Поэтому в современной кардиологии применяется наиболее достоверный метод – холтеровская ЭКГ, то есть непрерывное исследование и запись в течение суток. При этом пациент с электродами портативного аппарата ведет свой привычный образ жизни.
В каких случаях назначается электрокардиография?
ЭКГ может назначаться в экстренном и плановом порядке. К экстренным случаям относятся:
- подозрение на инфаркт миокарда (боли за грудиной, одышка, сильные боли в животе, в левой части спины, шеи, нижней челюсти, обморочное состояние, потеря сознания);
- чувство резкой нехватки воздуха;
- аритмия;
- травма грудной клетки;
- резкое повышение или снижение артериального давления.
В плановом порядке исследование проводят перед операцией, беременным, при ожирении, гипертонии, ревматизме, диабете, после перенесенной ангины, других острых инфекций и отравлений. При плановых медосмотрах ЭКГ делают лицам старше 40 лет и тем, работа которых требует больших нагрузок (спортсменам, пилотам, водителям, морякам, работникам спасательных служб).
Узи сердца (эхокардиография) экг смад холтер
— это ультразвуковое исследование сердца, котороепозволяет получить изображение сердца, его четырех камер, клапанов, все это видно в движении в реальном масштабе времени.
Применение особого принципа анализа изображения — допплеровского — позволяет документировать движение крови внутри самого сердца и в сосудах.
Благодаря таким подходам, УЗИ сердца позволяет оценить не только строение сердца, но и его функции.
Эхокардиография назначается при болевых ощущениях в области сердца, при подозрении на наличие в сердце органических изменений, при выслушивании шумов, при пороках сердца, сердечной недостаточности, гипертонической болезни, нарушениях сердечного ритма. Все более широко применяется УЗИ сердца и сосудов с профилактической целью,
поскольку метод позволяет выявлять самые ранние расстройства деятельности сердца.
Специальной подготовки к этому исследованию не требуется. Вы можете есть и пить как обычно. Вы можете принимать ваши обычные лекарства.
При исследовании сердца больной раздевается до пояса, передняя часть грудной клетки смазывается специальным гелем, врач устанавливает ультразвуковой датчик в разных позициях, что позволяет увидеть различные отделы сердца и произвести необходимые измерения.
При исследовании сосудов датчик устанавливается соответственно их расположению. Практически никаких неудобств при УЗИ больной не испытывает. Продолжительность процедуры в пределах 15 минут.
Эхокардиография позволяет получать ряд количественных показателей, характеризующих основную функцию сердца — сократительную
. Уже на ранних этапах снижения этой функции можно распознать эти нарушения и проводить соответствующее лечение.
Повторные исследования позволяют врачу оценивать эффективность лечебных мероприятий.
Эхокардиография позволяет с большой точностью распознавать заболевания наружной оболочки сердца — перикарда, хорошо виды утолщения листков перикарда, спайки между ними, наличие жидкости в полости перикарда. Четко выявляются опухоли сердца.
Исследование периферических сосудов выявляет, главным образом, сужение их просвета.
УЗИ сердца высокоинформативно (надежность метода достигает 90%). Очень ценные данные дает УЗИ сердца для оценки его функции, благодаря тому, что можно получить количественное выражение очень важных показателей и рано выявлять признаки сердечной недостаточности.
Электрокардиограмма — современная методика диагностики сердечной деятельности
Электрокардиограмма — основной метод проведения диагностики работы сердца, дающий информацию о частоте и регулярности сокращений сердечных мышц.
Это позволяет своевременно обнаружить острые или хронические нарушения функций миокарда, иные патологии, в том числе ряд внесердечных заболеваний (напр.
, тромбоэмболию легочных артерий), а также диагностировать нарушение обмена магния, кальция.
Электрокардиограмма дает возможность врачу провести анализ вида кривой линии, представляющей собой совокупность точек на экране электрокардиографа, отображающих зависимость величины сердечных импульсов от времени.
Эти импульсы снимаются при помощи электродов, которые закрепляются на груди, руках и ногах пациента, после чего проходят сложную обработку на компьютере.
Точность полученных данных непосредственно зависит от качества используемого оборудования.
Мы предлагаем современный электрокардиограф, который дает возможность выполнять быструю и эффективную диагностику сердечной активности. Прибор способен синхронно регистрировать 12 общепринятых отведений ЭКГ, а программа формирует синдромальное заключение в автоматическом режиме с возможностью ручной корректировки.
Данные по сети Интернет направляются в «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского»
Расшифровка готова через 10 минут
На пациента, чаще всего на пояс, в специальном чехле крепят холтер и накладывают электроды.
Врачи часто употребляют фразу «повесить холтер» или «сделать «холтер», имея в виду то, что прибор будет использоваться в течение 24 часов, амбулаторно, в обычных для пациента условиях жизни — дома, на работе, во время ночного сна. Пациентов просят прибор не мочить, а в остальном вести привычный образ жизни.
Такой процесс снятия показаний называется холтеровским мониторированием, названный в честь американского ученого-исследователя Нормана Дж. Холтера, впервые применившего в 1961 году эту методику.
Зачем нужен холтер?
Казалось бы, зачем нужен холтер, если можно просто пойти к врачу и снять ЭКГ? Часто у людей, имеющих проблемы со здоровьем сердца, возникает такая ситуация: есть жалобы, но они возникают тогда, когда нет возможности сразу обратиться к врачу — вечером, ночью, во время каких-то событий.
Человек на следующий день идет в поликлинику, ему снимают ЭКГ, но не обнаруживают никаких отклонений.
Почему такое может произойти? Потому что стандартная электрокардиограмма — это запись, подобная «моментальному снимку», на котором зафиксирована сердечная деятельность за короткий временной промежуток.
Обычная ЭКГ фиксирует лишь несколько сокращений миокарда: от трех до двадцати — в зависимости от кардиографа, применяющегося для этой цели.
Тогда как сердце сокращается за сутки около 100 тысяч раз! Холтер регистрирует ЭКГ в течение суток, и ни одно сердечное сокращение за этот период не останется без внимания прибора, ведь электрокардиограмма записывается непрерывно. Холтер делает доступной для анализа ту информацию о состоянии здоровья сердца пациента, которая не может быть получена за время короткого визита к врачу, и в этом состоит важнейшая диагностическая ценность этого прибора.
Затем холтер снимают с пациента, и с помощью специальной компьютерной программы, обрабатывающей полученные данные, выявляют и анализируют все имеющие место быть виды нарушений ритма сердца, безболевые и болевые приступы ишемии миокарда и пр.
Холтер — это прибор, позволяющий провести как точную диагностику сердечных болезней, так и помогает значительно более эффективно лечить сердечно-сосудистые заболевания — гипертонию, атеросклероз, инфаркт, миокардиты.
Суточное мониторирование, которое предложил Холтер — это процедура, выявляющая практически все возможные нарушения сердечной деятельности, проявившиеся в течение суток, что невозможно сделать с помощью других методов кардиологической диагностики, применяющихся в настоящее время.Холтеровское мониторирование — простая и безопасная процедура.
Для того чтобы его провести, потребуется два визита к врачу. В первый визит холтер программируют и устанавливают на пациента, эта процедура занимает не более четверти часа. Через сутки холтер нужно будет снять и провести анализ его записей. На эти действия врачу обычно требуется примерно полчаса или час — в более сложных случаях.
Современные клиники часто предлагают провести холтеровское мониторирование у пациента дома: все необходимые визиты совершает сам врач. Это, безусловно, очень удобно, особенно в случае если исследование требуется пожилому малоподвижному человеку.
Как обмануть холтер?
Очень часто пациенты призывного возраста пытаются обмануть холтер, бегая без устали по лестнице и доводя себя до полнейшего изнеможения, имитируя тахикардию. Но тех кто зашел сюда в надежде узнать как обмануть холтер, спешу расстроить — суточные мониторы АД и ЭКГ оборудованы специальными датчиками, которые вкупе с опытным доктором всегда распознают симулянтов.
Когда нужен холтер?
Холтеровское мониторирование может быть показано пациенту, если:
- есть жалобы, являющиеся следствием нарушения сердечного ритма (сердцебиение, головокружение, потеря сознания);
- требуется диагностика ишемической болезни сердца;
- необходимо профилактически наблюдать за пациентами с угрожающими ишемиями и аритмиями;
- нужно оценить эффективность проводимого лечения;
- присутствует гипертензия «белого халата»;
- впервые выявлена артериальная гипертензия, и нужно обследовать сердце с целью решить — начинать ли медикаментозную терапию;
- выявлен факт хронической конституциональной гипотензии;
- диагностирована гипертензия средней и тяжелой степени тяжести, резистентная к ранее проводившемуся лечению.
Кроме этого, применять холтер желательно, если у пациента есть врожденные пороки сердца, как неоперированные, так и оперированные, в случае перенесения им инфаркта миокарда; для оценки работы кардиостимулятора; во всех случаях острой и хронической сердечной недостаточности. Нелишней будет процедура холтеровского мониторирования для людей с избыточной массой тела (страдающих ожирением), с заболеваниями эндокринной системы.
Как подготовиться к мониторированию по холтеру?
Если пациенту предстоит носить холтер, то в течение суток, в которые будет проводиться исследование, он должен жить своей обычной жизнью — работать, отдыхать, встречаться с людьми, выполнять свои обычные физические нагрузки.
Некоторые доктора, устанавливая холтер своим пациентам, просят их вести дневник активности в течение суток обследования. В этом дневнике должно быть зафиксировано все, что влияет на сердечную деятельность: сон, прием лекарств, движения и т.д. Это не всегда нужно.
Во-первых, потому, что неусыпное внимание к процессу со стороны пациента может сказаться на достоверности результата (человек будет думать только о том, что там показывает холтер в случае того или иного его действия).
А, во-вторых, современный холтер может иметь встроенный датчик, фиксирующий физическую активность пациента, по данным которого можно определить, в какой момент пациент спал, а в какой, например, бегал в парке. Во время анализа эти моменты уточняются.
Современный холтер регистрирует не только электрокардиограмму, но проводят актиграфию (это и есть фиксирование физической активности пациента) и контролирует артериальное давление.
Программное обеспечение, с помощью которого проводится анализ показателей, которые зарегистрировал холтер, позволяет эффективно и быстро выявлять как нарушения сердечного ритма, так и получать наглядную картину того, как вегетативная нервная система регулирует работу сердца.
В процессе холтеровского мониторирования никаких особенных действий предпринимать не нужно. Надо только помнить, что холтер — это сложный дорогостоящий электронный прибор, и отношение к нему должно быть соответствующим. Это значит:
- холтер нельзя мочить — принимать с ним ванну, душ, купаться в открытых водоемах;
- нельзя подвергать холтер воздействию низких и высоких температур (например, не ходить в баню в день исследования);
- нужно оберегать прибор от ударов, воздействия вибраций. Желательно на время холтеровского мониторирования исключить контакты с агрессивной бытовой химией, особенно той, что содержит кислоты.
Кроме этого, очень нежелательны тяжелые длительные физические нагрузки, так как, во-первых, они могут исказить результаты исследования, а во-вторых, из-за повышенного отделения пота могут отклеиться электроды.
Пациенту, который носит холтер, рекомендуется не находиться рядом с трансформаторными будками, мощными линиями электропередач. А также близко подходить к работающей электрической бытовой и медицинской аппаратуре.
Во время исследования лучше отдавать предпочтение хлопчатобумажному нижнему белью и избегать ношения одежды из синтетических и шелковых тканей, которая может накапливать статическое электричество.
Холтер — это медицинский прибор, с помощью которого проводится суточное мониторирование деятельности сердца — важное и серьезное исследование, актуальность которого в наши дни неоспорима.
Особенности диагностики сердца при помощи УЗИ
Что такое УЗИ или сердца и чем оно отличается от ЭКГ? Различия принципиальные, они заключаются в самой основе метода, технике его проведения и диагностических возможностях. Другое название метода – эхография, в нем заключается его суть. Эхо – отражение звука, графия – запись.
Через сердце пропускаются ультразвуковые волны, которые отражаются от различных его структур, и это «эхо» — отраженные волны улавливаются датчиком и поступают в цифровой анализатор, а затем преобразуются в изображение на экране. Технология довольно точна, позволяет изучить состояние всех элементов сердца – оболочек, клапанов, миокарда, сосудов, так как они по-разному отражают ультразвук.
В сочетании с допплерографией на УЗИ можно визуализировать кровоток в полостях сердца, крупных сосудах и коронарных артериях – метод цветного дуплексного картирования в формате 3D.
Достоинства и недостатки УЗИ сердца
Эхография сердца – очень информативный метод исследования, имеющий такие преимущества, которые позволяют:
- визуализировать форму и размеры сердца;
- изучить структуру отделов сердца – оболочек, клапанов, перегородки, отверстий, миокарда желудочков, предсердий, входящих и выходящих сосудов;
- выявить отклонения в структуре – рубцы в миокарде, дистрофические изменения, деформацию и укорочение клапанов, сужение отверстий, утолщение и спайки сердечной оболочки, изменение количества жидкости в полости сердечной сумки;
- обнаружить тромбы в полостях сердца;
- оценить различные параметры сердцебиения – частоту и силу сокращений, объем сердечного выброса и другие показатели;
- оценить состояние коронарных сосудов, выявить в них склеротические изменения;
- выявить сужение, расширение или истончение, аневризму аорты, легочной артерии.
Кроме того, метод позволяет провести обследование сердца у младенца и даже у плода в утробе матери, выявить пороки, и является абсолютно безвредным для организма.
Единственным недостатком является более высокая стоимость исследования по сравнению с ЭКГ.
В каких случаях назначается УЗ-исследование сердца?
К проведению процедуры УЗИ сердца имеются определенные показания:
- загрудинные боли, неясного характера частые боли в спине;
- одышка;
- приступы головокружения, обморочные состояния;
- бледность и акроцианоз (синюшность кожи носа, ушных раковин, кистей, стоп);
- перепады артериального давления (повышение, понижение);
- перебои в области сердца, аритмичный пульс;
- шумы в области сердца, определяемые при выслушивании;
- системные заболевания-коллагенозы (ревматизм, красная волчанка, склеродермия);
- отставание в развитии ребенка, наличие у него каких-либо аномалий;
- состояние после операций на сердце (шунтирование, стентирование сосудов, замена клапана).
Характеристика эхокардиографии, показания, ограничения
Эхокардиография – это исследование сердца при помощи ультразвуковых волн. Методика позволяет измерить размеры и вес сердца, определить размеры его камер (предсердий и желудочков), посмотреть состояние клапанных систем, выявить патологии крупных сосудов, опухоли сердца, пороки развития. Помимо этого исследование позволяет посмотреть характер гемодинамики сердца.
| Виды технологий Эхо КГ | Разновидности проведения |
| одномерное (плоское изображение) двухмерное трехмерное Эхо КГ четырехмерное моделирование | трансторакальное Эхо КГ чреспищеводное Эхо КГ стресс-Эхо КГ (с нагрузкой) Эхо КГ с нагрузочным тестом (введение Добутамина или Аденозина, на велотренажере) внутрисосудистое Эхо КГ |
Двухмерное исследование проводят часто с нагрузкой (приседания, а также ходьба на беговой дорожке). При трехмерном Эхо КГ врач может посмотреть сердце в трехмерном изображении, оценить скорость потока крови в камерах сердца и крупных сосудах в режиме реального времени. Артериальная и венозная кровь на мониторе выделяются разными цветами (красным, синим). Это позволяет оценить функцию органа, а также выявить пороки развития, патологию клапанов. Аппарат выявляет обратный поток крови (регургитацию) через запирающие клапаны при сокращении предсердий или желудочков.
Четырехмерное моделирование проводят уже после трехмерного Эхо-КГ на основе проведенного исследования. Доктор осуществляет анализ полученных данных, моделирует патологические участки сердца, проверяет механизм работы измененного элемента. Таким элементом может быть клапан.
Перед проведением Эхо-КГ отсутствует специальная подготовка
Показания к Эхо-КГ:
- Наличие жалоб и клинических проявлений (шумы, аритмии), характеризующих болезни сердца.
- Патология на ЭКГ.
- Подозрение на пороки сердца, опухоли, повреждение клапанов, аневризму аорты, инфаркт или стенокардию, а также другие болезни.
- Нестабильность артериального давления.
- Ревматические заболевания (с подозрением на ревматоидное поражение сердца).
- Осложненное течение вирусной и бактериальной респираторной инфекции (Тонзиллит, Грипп).
- Период вынашивания плода.
- Эндокринопатии.
- Варикозная болезнь, повышенное тромбообразование.
В отличие от ЭКГ эхокардиография помогает точно определиться с органическими поражениями сердца. Метод позволяет увидеть область повреждения, выявить патологические изменения гемодинамики, точно определить порок сердца, даже внутриутробно.
Ограничений к исследованию почти нет. Чреспищеводное Эхо КГ не делают при болезнях пищевода. Внутрисосудистое Эхо КГ не проводят в тяжелом состоянии. Любая разновидность обследования не показана при травмах груди, тяжелом ожирении, обструктивной болезни легких.
Специфической подготовки перед исследованием не нужно. Пациента укладывают во время процедуры на кушетку. Доктор наносит гель для лучшей проводимости ультразвуковых лучей. Врач ставит датчик на область сердца и начинает исследование. Если необходимо Эхо КГ с нагрузкой, то проводят стандартное исследование, после чего пациент приседает или встает на беговую дорожку. После нагрузки больного снова обследуют.
Что покажут результаты?
Какую патологию можно выявить при обследовании – что показывает УЗИ сердца, а что позволяет диагностировать ЭКГ? По результатам электрокардиографии можно судить о работе сердца – его ритме, силе сокращений миокарда, косвенно о коронарном кровообращении. Можно обнаружить сердечные блокады, экстрасистолы, определить их уровень, выявить гипоксию миокарда и нарушения его сократительной способности. Также ЭКГ выдает специфические признаки острого инфаркта и перенесенного в прошлом.
УЗИ сердца также определяет функциональное его состояние, плюс отклонение от нормы в структуре: различные пороки, сужение отверстий, деформацию и недостаточность клапанов, гипертрофию и истончение миокарда, наличие рубцов, опухолей, воспалительного процесса, тромбов, атеросклероза коронарных сосудов, ишемию миокарда, склероз аорты, патологию легочных артерий и вен. При этом врач получает информацию о причине функциональных нарушений.
ЭКГ – электрокардиограмма
ЭКГ – метод обследования, основанный на проведении импульсов сердца. Раньше, 100 лет назад, когда за изобретение аппарата ЭКГ была вручена Нобелевская премия, пациентам необходимо было опускать руки и ноги в емкости с водой для регистрации кардиограммы. В настоящее время наука не стоит на месте и изобрели более компактные устройства, но количество проводов, электродов и держателей не уменьшилось.
Снятие ЭКГ
Всего 5 электродов, которые используют для регистрации ЭКГ в покое, но также присутствуют отведение и заземление. Каждый из этих элементов важен и отсутствие хотя бы одного может не только не дать прибору зарегистрировать нормальную кардиограмму, но и причинить физический вред пациенту.
Что ЭКГ позволит выявить?
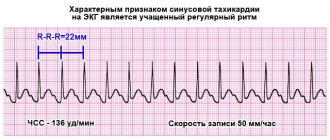
Аритмия (патология, связанная с нарушением ритма, которая проявляются в виде нерегулярных сердечных сокращений), тахикардия (нарушение, связанное с увеличением числа сердечных сокращений), брадикардия (нарушение, связанное с уменьшением числа сердечных сокращений), мерцательная аритмия, экстрасистола (внеочередное сердечное сокращение с удлиненной паузой после).
Различные нарушения ритма сердца
- Нарушения в трофике сердечной мышцы
Явление недостаточного поступления кислорода и питательных веществ в мышцу, при ее повышенной, усиленной или нормальной работе называется ишемией. Острым проявлением ее является инфаркт миокарда, который в большинстве случаев приводит к летальному исходу или серьезных проблемам в дальнейшем и даже инвалидности.
- Нарушение проводимости импульсов
Нарушения проводимости электрических импульсов по проводящей системе выражается в блокадах, которые отчетливо видны на кардиограмме. Сердце имеет несколько узлов, генерирующих электрический импульс, благодаря которым осуществляется автоматия (самостоятельное сокращение). Главным из которых является атрио-вентрикулярный.
Смещение оси свидетельствует о гипертрофии некоторых отделов и вытекающих патологий.
- Утолщение мышечной стенки компонентов (желудочков или предсердий)
Гипертрофия отдельных компонентов свидетельствует о патологиях и проблемах в сердечно-сосудистой системе. Ранее выявление утолщения стенок позволит предотвратить развитие серьезных заболеваний, которые не проявили пока что себя клинически.
Увеличение толщины сердечной мышцы
В основном кардиограмма позволяет выявить уже запущенные стадии пороков, связанных с клапанным аппаратом.
Что ЭКГ выявить не сможет?
- Нарушения в работе сердца, которые не проявляются в данный момент. Для таких случаев, когда сбои происходят в момент эмоционального напряжения или физической нагрузки, существует холтеровское или длительное суточное мониторирование.
- Пороки сердца, особенно клапанного аппарата, на ранних стадиях развития.
- Иногда возможно ложноположительные результаты, которые требуют отдельного рассмотрения.
ЭКГ – метод обследования, основанный на проведении импульсов сердца. Раньше, 100 лет назад, когда за изобретение аппарата ЭКГ была вручена Нобелевская премия, пациентам необходимо было опускать руки и ноги в емкости с водой для регистрации кардиограммы. В настоящее время наука не стоит на месте и изобрели более компактные устройства, но количество проводов, электродов и держателей не уменьшилось.
Какому из методов следует отдать предпочтение?
Итак, что же все-таки лучше — кардиограмма или УЗИ при различных заболеваниях сердца? В этой связи следует знать, что нельзя сравнивать оба метода, потому что они принципиально различны и дополняют друг друга. Например, при профилактическом обследовании достаточно бывает ЭКГ, а если выявлена патология, то назначают еще и УЗИ.
В любом случае и то, и другое исследование имеют свои показания, которые определяет врач кардиолог или кардиохирург. И хотя цена методов отличается – у эхографии она более высокая (от 1200 до 3500 рублей), все же не «заоблачная», и это исследование обязательно нужно пройти, если оно необходимо. Тем более, что оно входит в список медицинских услуг по ОМС, при наличии полиса и направления от кардиолога его можно пройти бесплатно.
Как улучшить показатели ЭКГ?
Плохая кардиограмма сердца что делать, чтобы улучшить результат? Когда человек замечает изменение сердечного ритма в повседневной жизни из-за стресса, то ему необходимо психологически подготовиться к процедуре. Не стоит переживать и нервничать.
Совет! Перед процедурой ЭКГ не принимать сердечных препаратов, чтобы результат был максимально достоверным и информативным.
Существует несколько простых, но действенных рекомендаций, которые способны повлиять на результат кардиограммы:
- Если диагностика профилактическая, то перед ЭКГ выспаться, не менее 8 часов.
- Отказаться от утренней тренировки, чтобы сердце было в спокойном состоянии.
- Когда процедура в утреннее время, то легко позавтракать, или отказаться от пищи. Принимать пищу за два часа до процедуры.
- Если человек пьет много воды, то за день до кардиограммы снизить объем выпиваемой жидкости.
- Отказаться от потребления алкогольных напитков, энергетиков и напитков с кофеином.
- Для лучшего крепления электродов мужчинам с повышенным ростом волос на груди можно сбрить участок, где будут крепиться электроды.
- Чтобы подготовиться психологически и меньше нервничать, лучше прийти на процедуру заблаговременно.
Это простые рекомендации, но они важны для правильного сбора информации.