Недостаточный приток крови к сердечной мышце приводит к возникновению ишемической болезни. Ее осложнением может быть кардиомиопатия, при этом миокард ослабевает до такой степени, что теряет тонус, происходит расширение камер сердца. Слабый сердечный выброс провоцирует недостаточность кровообращения. При обширном поражении сердечной мышцы бывает летальный исход при невозможности провести трансплантацию сердца.
Когда ставится диагноз
В соответствии с европейскими и американскими кардиологическими стандартами, подобный диагноз ставится до 75% больных в случаях сердечной недостаточности и определяется как ишемическая дилатационная кардиомиопатия. Это не соответствует МКБ, но отражает причину и последствия болезни.
Среди всех форм ишемической болезни сердца на долю кардиомиопатии приходится 5–8 %. А если ишемическую форму сравнить с общими случаями патологии, то она составит до 13% всех кардиомиопатий.
Заболевание выявляется преимущественно у мужчин (90% случаев), наиболее поражаемый возраст — от 45 до 55 лет.
Классификация
Все кардиомиопатии делятся на первичные и вторичные.
Первичные заболевания делятся на группы:
- Врожденные, которые появляются в период внутриутробного развития, в основном из-за курения матери, употребления алкоголя и лекарств, стрессов и переживаний, неправильного или недостаточного питания.
- Приобретенные, возникающие после воздействия токсинов, нарушения обмена веществ или вирусов.
- Смешанные, сочетающие оба типа негативного воздействия.
Вторичные патологии вызываются следующими заболеваниями или состояниями:
- влияние некоторых лекарственных средств, включая химиотерапию;
- алкоголизм;
- эндокринные заболевания, провоцирующие нарушения работы миокарда;
- ожирение;
- заболевания желудочно-кишечного тракта;
- нарушения питания;
- сахарный диабет;
- применение суровых продолжительных диет, приводящих к острой нехватке витаминов и питательных веществ;
- негативное воздействие на клеточном уровне (излучение, токсины, яды и так далее).
Также читают: Как проявляется слипчивый перикардит
Первичная кардиомиопатия делится на виды:
- дилатационная или ишемическая;
- гипертрофическая;
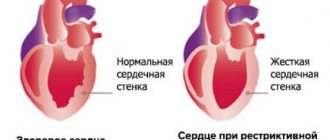
- рестриктивная;
- аритмогенная дисплазия.
Вторичные заболевания бывают следующих типов:
- алкоголическая;
- диабетическая;
- тиреотоксическая (связанная с патологиями щитовидной железы);
- стрессовая.
Ишемическую форму болезни называют застойной из-за наличия плохого кровоснабжения.
Патологические изменения в сердце
Сужение венечных артерий вызывает состояние гипоксии самых «работающих» клеток в организме — миоцитов. Недостаток кислорода резко снижает возможность производства энергии, поскольку биохимический процесс получения калорий нуждается в обязательном присутствии молекул кислорода, ферментов, коферментов, гормонов, витаминов группы В, глюкозы, кетоновых тел, аминокислот, жирных кислот.
Миоциты «умеют» добывать энергию в бескислородном режиме, но ее недостаточно для обеспечения необходимого функционирования миокарда. В результате масса сердца нарастает.
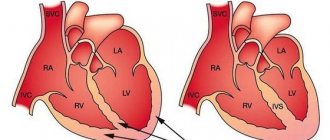
Одни исследователи доказывают утолщение стенки левого предсердия (больше 1,5 см), значительно реже изменения касаются правого предсердия. Утолщение не сопровождается нарушением общего объема камер. Другие утверждают, что толщина стенок не изменяется (не более 11 мм). Бывают случаи аналогичных изменений в перегородке. На начальном этапе происходит расширение левого желудочка, затем вовлекается правый. На процесс приспособления уходит от 3-х до 6-ти месяцев.
Патологические изменения в сердце, которые вызывает ишемическая кардиомиопатия, делят на 2 варианта:
- симметричная форма — увеличение касается равномерно правых и левых отделов сердца;
- асимметричная — одна из камер изменена более другой.
Функциональные изменения можно назвать «слабостью» сердечной мышцы. Истощаются возможности по перекачиванию крови в сосудистое русло. Формируется сердечная недостаточность.
Факторы риска
Специалисты выделили ряд факторов риска, которые повышают вероятность развития недуга. Если эти факторы присутствуют в вашей жизни, то их необходимо как можно быстрее убрать. Их список выглядит следующим образом:
- наличие ИБС сердца в семье;
- стабильное высокое давление;
- курение и употребление алкоголя;
- повышенный холестерин;
- большая масса тела;
- малоподвижный образ жизни;
- диабет;
- накопление в тканях аномальных белков (амилоидоз);
- запущенные патологии почек.
Мужчины более подвержены развитию ишемической кардиомиопатии, чем женщины, не достигшие менопаузы. После этого периода вероятность проявления ишемической кардиомиопатии становится одинаковой. У женщин после 35, которые используют оральные контрацептивы и имеют никотиновую зависимость, шансы на развитие ишемической кардиомиопатии увеличиваются.
Изменения на клеточном уровне
В миокарде происходит массовая гибель миоцитов из-за мелкоочаговых некрозов, фиброза, замещения жировой тканью и воспаления. Миофибриллы изменяются и распадаются. Ишемия приводит в самым разным формам повреждения миоцитов:
- происходит растворение (лизис) волокон;
- образуются контрактуры (плотные фиброзные нити);
- «глыбчатый распад» — кромсание волокон на отдельные куски описано как наиболее тяжелый вариант повреждений;
- новые пучки миофибрилл удлинены, расположены не вдоль линии сокращения, поэтому «работают» асинхронно и хаотично.
Участок с измененными миофибриллами под микроскопом
В 1984 году в США возник термин, характеризующий клетки как «дремлющие», а миокард «гибернированным» (не способным к сокращению). Функции в живых клетках снижаются пропорционально степени нарушения кровообращения в венечных сосудах. Ученые считают этот механизм приспособительным, уменьшающим потребности миокарда до соответствия с поступающим питанием. При этом признаков инфаркта не обнаруживается.
Одновременно предложено название «оглушенный» миокард. Для этого нарушения функции характерно сохранение нормального коронарного кровотока в покое.
Тяжелая ишемическая кардиомиопатия: шансов на спасение не так много без помощи
Недостаточный приток крови к сердечной мышце приводит к возникновению ишемической болезни.
Ее осложнением может быть кардиомиопатия, при этом миокард ослабевает до такой степени, что теряет тонус, происходит расширение камер сердца. Слабый сердечный выброс провоцирует недостаточность кровообращения.
При обширном поражении сердечной мышцы бывает летальный исход при невозможности провести трансплантацию сердца.
Причины развития ИКМП и факторы риска
Кардиомиопатия возникает при поражении коронарных артерий, чаще всего атеросклеротического происхождения. При этом ишемия миокарда может на первых этапах сопровождаться ослаблением сердечной мышцы, или это происходит на фоне частых приступов стенокардии, особенно нестабильной формы, Принцметала.
Инфаркты миокарда, в частности, повторные, обширные, атипичные, приводят к формированию этого состояния. В таких случаях подобный исход является защитным механизмом для выживаемости больных при сосудистых катастрофах.
К факторам риска ишемической кардиомиопатии можно отнести:
- отягощенную наследственность;
- мужской пол;
- артериальную гипертензию;
- повышение содержания холестерина в крови;
- злоупотребление никотином, алкоголем или наркотиками;
- избыточную массу тела;
- отложение белка амилоида в миокарде;
- недостаточность работы почек;
- сахарный диабет.
Для женщин риск кардиомиопатии увеличивается после наступления менопаузы или приеме контрацептивов в таблетках, а также при наличии одной или нескольких дополнительных причин.
Рекомендуем прочитать статью о дилатационной кардиомиопатии. Из нее вы узнаете о формах заболевания и причинах его развития, характерных симптомах, проведении диагностики и методах лечения.
А здесь подробнее о тиреотоксикозе и сердце.
«Засыпание» миокарда при патологии
Для описания процессов, происходящих в сердечной мышце, был предложен термин – гибернация (засыпание). Это наиболее полно отражает обратимое снижение функций.
При этом пропорционально снижению кровоснабжения миокарда уменьшается его потребность в питательных веществах.
Такой процесс не дает развиваться некрозу (инфаркту), клетки остаются жизнеспособными, после восстановления притока крови они самовосстанавливаются.
Кроме генерирующего миокарда в сердечной мышце развиваются такие процессы:
- понижение сократительной способности мышечных волокон;
- растягивание участков ишемии в фазу систолы;
- расширение полостей;
- частичная гипертрофия;
- фиброзные (склеротические) изменения;
- апоптоз кардиомиоцитов – запрограммированный распад на отдельные фрагменты.
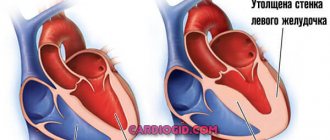
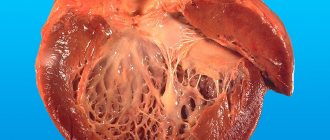
Гипертрофия миокарда при кардиомиопатии
Симптомы ишемической дилатационной кардиомиопатии
На начальных этапах признаки кардиомиопатии могут отсутствовать полностью. Клиническая картина болезни соответствует стенокардии – приступы боли за грудиной давящего характера, которые возникают после физической или эмоциональной нагрузки, а затем и в состоянии покоя.
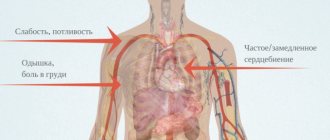
По мере распространения поражения миокарда ослабевает его сократительная способность. Особенно это касается левого желудочка. Поэтому на более поздних этапах признаки болезни не отличаются от характерных проявлений недостаточности кровообращения:
- затрудненное дыхание,
- ускоренный пульс,
- отеки на ногах,
- застойные хрипы в легких,
- кашель,
- повышенная слабость.
Отличительной особенностью ишемической кардиомиопатии является быстрое прогрессирование симптомов. По сравнению с дилатационной идиопатической кардиомиопатией при ишемии миокарда реже встречаются тромбоэмболии, аритмия.
Смотрите на видео о кардиомиопатии и ее последствиях:
Методы диагностики
При расспросе пациента нужно обязательно определить, имеются ли факторы риска ишемической болезни, были ли приступы стенокардии или инфаркт в прошлом. При осмотре обращают внимание на отечность ног, увеличенную печень. Аускультация помогает выявить хрипы над легкими, нарушение ритма, ослабленный первый и дополнительный третий тон, ускоренный пульс.
Из-за растяжения полости левого желудочка слышен шум в период систолы на верхушке, границы сердца расширены, преимущественно влево.
Данные дополнительных исследований:
- ЭКГ – перегрузка левого желудочка, ритм чаще синусовый, тахикардия, следы перенесенного инфаркта, диффузные изменения зубца Т. Для выявления скрытой ишемии используется мониторирование по Холтеру.
- Рентген грудной клетки – расширен контур сердечной тени, стенка аорты плотная, кальцинированная, дуга удлинена и развернута в восходящей части, застойные процессы в легких.
- УЗИ с допплерографией – низкий сердечный выброс, расширение камер сердца, низкая двигательная активность левого желудочка и повышенная жесткость его стенок.
- МРТ и КТ позволяют получить послойную картину для определения зоны поражения.
- Биопсия миокарда используется для дифференциальной диагностики в сложных случаях.
- Сцинтиграфия с радиоизотопами таллия рекомендуется при подготовке к операции по пересадке или реваскуляризации (установка стента, шунта). Выявляет мелкие очаги пониженного накопления препарата.
- Коронарография назначается для выявления перекрытых артерий, признаков атеросклероза.
- Анализы крови с липидограммой и коагулограммой нужны для определения дальнейшего лечения.
Лечение больного
Специфического лечения кардиомиопатии нет, поэтому проводится симптоматическая терапия и предотвращение осложнений. Для этого используются такие средства:
- нитраты при приступах боли в сердце – Кардикет, Моносан;
- блокаторы адренорецепторов неселективного действия – Карведилол;
- антагонисты кальция – Коринфар, Дилтиазем;
- мочегонные – Верошпирон, Лазикс;
- сердечные гликозиды – Строфантин, Дигоксин при тахикардии;
- антиаритмические – Кордарон;
- антикоагулянты – Аспирин, Плавикс;
- гипотензивные – Хартил, Зокардис;
- гиполипидемические – Липримар, Трайкор;
- для укрепления миокарда – Рибоксин, Милдронат, Неотон, Кораксан.
При этом необходимо соблюдать диетическое питание с ограничением поваренной соли и жидкости, животных жиров и сахара, мучных изделий. Физическая активность для каждого пациента рассчитывается индивидуально, требуется избегать переутомления, стрессов.
При показаниях проводятся операции на сердце:
- установка кардиостимулятора (с дефибриллятором или без него);
- шунтирование сосудов;
- баллонное расширение со стентированием;
- удаление атеросклеротической бляшки;
- пересадка сердца.
Смерть как реальная угроза при ИКМП
Нередко процесс прогрессирования сердечной недостаточности не удается остановить, несмотря на комплексную терапию. При этом возрастает риск летального исхода от таких осложнений:
- отек легких,
- кардиогенный шок,
- внезапная остановка сердца;
- повторный инфаркт миокарда,
- фибрилляция желудочков,
- тромбоэмболия легочной артерии.
Фибрилляция желудочков как осложнение ишемической кардиомиопатии
После поставленного диагноза есть шансы на 5-летнюю продолжительность жизни только у трети пациентов.
Это возможно при полном отказе от вредных привычек, контролем за артериальным давлением, содержанием холестерина и глюкозы в крови, поддержанием нормального веса тела и адекватной терапии.
При раннем начале лечения или после трансплантации прогноз более благоприятный. Есть случаи 10-летней выживаемости после пересадки сердца.
Рекомендуем прочитать статью о рестриктивной кардиомиопатии. Из нее вы узнаете о патогенезе и формах заболевания, симптомах, методах диагностики и лечения.
А здесь подробнее о формах фибрилляции предсердий.
Ишемическая кардиомиопатия развивается как следствие недостаточного коронарного кровотока. Часть клеток миокарда переходит в спящее состояние, снижается сила сердечных сокращений, полости расширяются (особенно левый желудочек). Прогрессирующая сердечная недостаточность может привести к летальному исходу при недостаточном лечении.
Рекомендуется симптоматическая терапия, во многих случаях пересадка сердца является единственным шансом на спасение жизни.
Источник: //CardioBook.ru/ishemicheskaya-kardiomiopatiya/
Возможные причины патологии
Доказана связь кардиомиопатии с перенесенным острым инфарктом площадью свыше 20% от общей массы сердца, повторными инфарктами. Некоторые авторы считают заболевание следствием улучшения выживаемости пациентов при острой коронарной патологии и достаточно хорошего лечения.
В этих случаях изменения подтверждаются анамнестическими данными, динамикой ЭКГ. Особое значение придается безболевой форме инфаркта.
Остается неясным появление первичной патологии без электрокардиографических нарушений, но тяготеющей к ишемическим причинам по клиническим проявлениям (приступы стенокардии).
Провоцирующими факторами считаются:
- гипертония;
- нарушение структуры липопротеинов крови в сторону повышения низкоплотной фракции;
- нездоровый образ жизни с употреблением алкоголя, курением, малоподвижностью;
- заболевания щитовидной железы, сахарный диабет;
- поражающее действие гормонов надпочечников, катехоламинов;
- нарушения центральной регуляции при стрессах, повышенной нервной нагрузке;
- наследственная повышенная чувствительность и «ранимость» клеток миокарда.
С чем связана патология и ее развитие?
Прогрессирование ишемической кардиомиопатии связывают с перенесенным инфарктом миокарда, особенно при его повторении. Кроме того, заболевание является следствием формирования атеросклеротических бляшек в коронарных артериях. Из-за скопления вредных веществ происходит сужение просвета и нарушение процесса кровообращения. Это приводит к следующим явлениям:
- ишемии;
- кислородному голоданию миокарда;
- нарушению сократительной функции сердечной мышцы;
- разрушению миофибрилл;
- чрезмерному разрастанию мышечной ткани;
- изменению формы и размеров желудочков.
Среди провоцирующих факторов заболевания выделяют следующие:
- гипертоническую болезнь;
- неправильный образ жизни: наличие вредных привычек, ограничение физической активности;
- изменение состава крови с преобладанием липопротеинов низкоплотной фракции;
- нарушение функционирования щитовидной железы;
- прогрессирование сахарного диабета;
- негативное влияние гормонов, которые вырабатываются надпочечниками, катехоламинов;
- патологии функционирования центральной нервной системы, обусловленные эмоциональными перегрузками;
- генетический фактор, обуславливающий чувствительность клеток сердечной мышцы.
Характерные симптомы
В клиническую картину ишемической кардиомиопатии обязательно включаются 3 типичные симптомокомплекса:
- у 100% пациентов имеются признаки застойной сердечной недостаточности;
- в 50–70% случаев характерные симптомы стенокардии;
- от 20% до половины пациентов страдают от различных тромбоэмболических осложнений.
Пациент предъявляет жалобы, характерные для любых заболеваний сердца
Обязательным добавлением являются более или менее выраженные признаки недостаточности левого желудочка:
- одышка при физической и нервной нагрузке;
- приступы удушья по ночам;
- повышенная утомляемость, слабость;
- задержка мочи, отеки на стопах и голенях;
- увеличение веса.
Болезнь протекает и развивается медленным темпом. Некоторые пациенты не ощущают каких-либо нарушений, не обращаются к врачу.
Среди других проявлений можно обратить внимание на следующее:
- приступы стабильной стенокардии;
- влажный кашель;
- тупые боли в правом подреберье;
- тахикардию и разные формы аритмии;
- потерю аппетита.
Симптомы могут возникать приступообразно и повторяться не часто. Поэтому пациенты не сразу обращаются к врачу, и необходимое лечение задерживается.
Кашель с мокротой и влажные хрипы в нижних отделах легких указывают на сердечную недостаточность
Симптомы ишемических кардиомиопатий
Справочно. Чаще всего, заболевание развивается у мужчин, ранее перенесших инфаркт миокарда. Также заболевание часто развивается у пациентов со стенокардией, либо после транслюминальной баллонной ангиопластики или аортокоронарного шунтирования.
У пациентов с сахарным диабетом симптомы ишемической кардиомиопатии часто развиваются на фоне безболевой миокардиальной ишемии.
Симптомы заболевания напоминают проявления идиопатических дилатационных кардиомиопатий. Однако, при ишемических кардиомиопатиях признаки выраженной сердечной недостаточности прогрессируют значительно быстрее, чем при ДКМП (дилатационная кардиомиопатия).
При обследовании пациента выявляются признаки кардиомегалии (чаще за счет левой половины сердца), учащение сердечного ритма, появление аритмий (данный признак при ИКМП отмечается реже, чем при дилатационной), глухости тонов сердца, протодиастолических галопирующих ритмов.
Также возможно появление тромбов в полости желудочков с последующим возникновением тромбоэмболических осложнений.
Симптомы ХСН проявляются:
- быстрой утомляемостью,
- появлением одышечной симптоматики, не связанной с физ.нагрузками,
- отечности,
- частых головокружений,
- обмороков,
- ощущений «перебоев» в работе сердца и т.д.
Также могут отмечаться приступы стенокардий, проявляющиеся жгучими болями в груди, одышкой, иногда изжогой, профузной потливостью, тошнотой.
Диагностические признаки
Врачебный осмотр позволяет выявить:
- отеки на стопах и голенях;
- увеличение печени;
- разнокалиберные хрипы в легких при аускультации;
- ускоренный и нарушенный ритм сердца;
- расширение левой границы в подмышечную область;
- систолический шум на верхушке, образованный относительной недостаточностью митрального клапана при растянутом левом желудочке.
На ЭКГ определяется перегрузка левого желудочка, у 80% больных правильный синусовый ритм. Аритмии разного вида:
- желудочковые экстрасистолы — редко;
- мерцательная аритмия имеется у 15–20% пациентов;
- нарушение атриовентрикулярной проводимости — около 5%;
- блокады ножек пучка Гиса — до 15%;
- электролитные изменения в миокарде.
Рентгенологически подтверждается расширение левого желудочка
На обзорной рентгенограмме грудной клетки для больных характерны признаки атеросклероза аорты:
- уплотнение стенки;
- расширение в диаметре;
- кальциноз устья;
- удлинение и разворот восходящей части и дуги.
Ранним признаком сердечной недостаточности является уменьшение фракции выброса левого желудочка. Измерить этот показатель позволяет магниторезонансная томография, ультразвуковое и допплеровское исследование сердца. В норме значение выброса приближается к 55%. У больных он значительно снижен.
Нельзя исключить форму кардиомиопатии с нормальным уровнем выброса, она так и называется — сердечная недостаточность с сохраненной фракцией выброса.
Коронарография с контрастированием венечных сосудов часто выявляет множественные тромботические изменения в ветках артерий. Реже эти изменения не соответствуют тяжести состояния и жалобам пациента. Подобные расхождения подтверждают участие воспаления сосудов в возникновении кардиомиопатии.
Причины
Основной причиной недостаточного снабжения сердечной мышцы кислородом является поражение венечных артерий вследствие атеросклероза. Гипоксия прогрессирует также вследствие того, что мышечная стенка сердца гипертрофируется (увеличивается). Более редкая причина – контрактуры миофибрилл (длительное чрезмерное сокращение мышечных волокон).
Важным фактором в развитии ИКМП является дисбаланс в синтезе веществ, которые продуцирует эндотелий (внутренняя выстилка сосудов). Осуществляется недостаточная продукция вазодилятаторов (вещества, расширяющие сосуды) на фоне нормальной выработки вазоконстрикторов, в результате чего происходит дополнительное сужение сосудов.
Дисметаболическая кардиомиопатия Восходящий отдел и дуга аорты также подвергаются атеросклеротическому поражению, что приводит к ее растяжению, уплотнению и удлинению. Одновременно с этим в области кольца аорты и ее восходящего отдела может происходить отложение солей кальция.
Особенности выбора метода обследования
Биопсия миокарда проводится в редких случаях дифференциальной диагностики с опухолью. Через катетер вводится специальное устройство, забирающее ткань для анализа.
Для назначения оптимального лечения важно выявить резервные возможности миокарда, уровень жизнеспособности миоцитов в неблагополучных зонах. Это можно установить с помощью специальных исследований с изотопами (таллий, фтордезоксиглюкоза), имеющими сродство к тканям сердечной мышцы. Результат служит прогностическим тестом, резкое снижение жизнеспособных клеток указывает на неблагополучные результаты терапии. Метод в определении тактики лечения имеет ограничения и свои показания, он необходим в следующих ситуациях:
Можете также почитать:Жировая дистрофия миокарда
- при отборе пациентов на операцию по трансплантации сердца и проведению реваскуляризации (восстановление кровоснабжения);
- при доказанной ишемической болезни, отсутствии большого рубца со снижением фракции выброса до 35% и ниже.
Кардиохирурги считают опасным применение методики у больных со стабильной формой стенокардии четвертого функционального класса и нестабильной формой.
МРТ пациентам, имеющим подшитые дефибрилляторы, кардиостимуляторы, выполняется в режиме исследования сосудов. При этом исключается риск неблагоприятных ситуаций.
Лечение больного
Специфического лечения кардиомиопатии нет, поэтому проводится симптоматическая терапия и предотвращение осложнений. Для этого используются такие средства:
- нитраты при приступах боли в сердце – Кардикет, Моносан;
- блокаторы адренорецепторов неселективного действия – Карведилол;
- антагонисты кальция – Коринфар, Дилтиазем;
- мочегонные – Верошпирон, Лазикс;
- сердечные гликозиды – Строфантин, Дигоксин при тахикардии;
- антиаритмические – Кордарон;
- антикоагулянты – Аспирин, Плавикс;
- гипотензивные – Хартил, Зокардис;
- гиполипидемические – Липримар, Трайкор;
- для укрепления миокарда – Рибоксин, Милдронат, Неотон, Кораксан.
При этом необходимо соблюдать диетическое питание с ограничением поваренной соли и жидкости, животных жиров и сахара, мучных изделий. Физическая активность для каждого пациента рассчитывается индивидуально, требуется избегать переутомления, стрессов.
При показаниях проводятся операции на сердце:
- установка кардиостимулятора (с дефибриллятором или без него);
- шунтирование сосудов;
- баллонное расширение со стентированием;
- удаление атеросклеротической бляшки;
- пересадка сердца.
Отличия от дилатационной кардиомиопатии
В обязательном порядке проводится дифференциальная диагностика с дилатационной кардиомиопатией.
Общие признаки:
- увеличение сердца;
- выявление участков нарушенной сократимости миокарда;
- наличие рубцовых изменений в мышце сердца;
- нарастающая недостаточность.
Для ишемической формы кардиопатии более характерны:
- перенесенный в прошлом инфаркт миокарда;
- наличие типичных для стенокардии симптомов;
- изменения на ЭКГ, коронарографии, подтверждающие стеноз венечных артерий, кардиосклероз диффузного типа.
Менее частым проявлением при ишемической форме считаются тромбозы и эмболии как осложнения болезни: выявлены у 40% пациентов, а при дилатационном варианте — у 60%.
Вспомогательные признаки у 35% больных заключаются в анамнестических данных. «Ишемический» тип кардиомиопатии подтверждается наличием факторов риска.
Диагностика
Для уточнения диагноза проводится:
- сбор анамнестических данных,
- рентгенография ОГК,
- Эхо-КГ,
- ЭКГ,
- коронарография,
- сцинтиграфическое исследование,
- аускультация сердца,
- пальпация верхушечного толчка,
- перкуссия границ сердца,
- общие анализы крови и мочи,
- коагулограмма,
- биохимия крови и т.д.
Лечение
Современная кардиология добилась возможности остановить разрушения миокардиальных клеток на ранних этапах болезни. В комплекс лечения включены:
- режим с ограничением физических нагрузок, стрессов, достаточным отдыхом;
- питание по требованиям антисклеротической диеты;
- использование лекарственных препаратов из группы β-адреноблокаторов (Карведилол);
- применение мочегонных средств типа Фуросемида и Спиронолактона;
- сердечные гликозиды при тахикардии;
- при подозрении или наличии в анамнезе тромбообразования — непрямые антикоагулянты.
Хирургические способы Для восстановления васкуляризации миокарда необходимым условием является сохранение достаточного количества жизнеспособных клеток. Проводится операция аортокоронарного шунтирования с последующим продолжением консервативного лечения стенокардии и сердечной недостаточности.
При выраженных рубцовых изменениях проведение реваскуляризации считается нецелесообразной и даже опасной для жизни пациента. Операциями выбора могут стать:
- удаление аневризмы сердца;
- установка кардиостимулятора;
- трансплантация сердца.
Медикаментозное лечение
Для лечения ишемической кардиомиопатии я применяю:
- бета-адреноблокаторы — Атенолол, Бисопролол;
- ингибиторы АПФ – Периндоприл, Рамиприл;
- сартаны – Кандесартан, Телмисартан (при непереносимости ингибиторов АПФ);
- антагонисты альдостерона – Спиронолактон;
- диуретики – Индапамид, Торасемид (при выраженных застойных явлениях);
- нитраты – Изосорбида Динитрат (только при наличии приступов боли).
Советы врача: какие лекарства нужно пить постоянно и зачем
Помимо вышеперечисленных медикаментов, пациенту в любом случае постоянно нужно принимать следующие лекарственные препараты:
- антиагреганты (Ацетилсалициловая кислота) – предотвращают тромбообразование, тем самым снижая риск инфаркта миокарда;
- статины (Аторвастатин, Розувастатин) – средства, снижающие уровень холестерина в крови;
- антикоагулянты (Варфарин, Дабигатран) – разжижжающие кровь препараты, они необходимы для профилактики инсульта пациентам, у кого развилась фибрилляция предсердий;
- сахароснижающие средства (Метформин, Глибенкламид) – если в биохимическом анализе крови было выявлено высокое содержание глюкозы в крови я направляю пациента к эндокринологу для подтверждения сахарного диабета, назначения лекарств и специальной диеты;
Осложнения
Патологические изменения при ишемической кардиомиопатии могут привести к таким последствиям:
- тяжелой сердечной недостаточности по лево- и правожелудочковому типу;
- усилению процессов ишемии;
- острому инфаркту миокарда;
- аритмиям;
- летальному исходу.
Схема зависимости исходов лечения от степени жизнеспособности миоцитов
Причины развития ишемической кардиомиопатии
Справочно. Ишемические кардиомиопатии чаще всего обусловлены выраженными поражениями венечных сосудов атеросклеротическими бляшками.
Вторичная ишемическая кардиомиопатия может развиваться на фоне ИБС, миокардиальных инфарктов, тяжелых эндокринных патологий
(декомпенсированные формы сахарных диабетов, патологии щитовидки, надпочечниковых дисфункций и т.д.).
Предрасполагающими факторами, способствующими развитию ишемических кардиомиопатий, является наличие у пациента:
- гипертонической болезни (в особенности с гипертоническими кризами);
- нарушений сердечного ритма;
- алкоголизма;
- гиподинамии;
- частых стрессов;
- переутомления, хронического дефицита сна;
- отягощенного семейного анамнеза по сердечно-сосудистым патологиям;
- аутоиммунных патологий;
- гормональных нарушений;
- тяжелого нарушения липидного баланса;
- нарушения свертываемости крови, со склонностью к тромбообразованию;
- нарушений электролитного баланса;
- тяжелых нарушений белкового обмена;
- сердечных аневризм;
- токсических поражений сердечно-сосудистой системы и т.д.
Прогноз
Ишемическая форма кардиомиопатии отличается худшим прогнозом для жизни пациента по сравнению с другими. Причины этого:
- тяжелые, опасные для жизни аритмии;
- возможные смертельные осложнения;
- длительные и сложные оперативные вмешательства;
- применение в терапии разных сильнодействующих медикаментов.
Показатель летальных случаев при консервативном лечении пациентов с установленной жизнеспособностью миокарда составляет 16%, а с использованием оперативных методов — 3,2%. При нежизнеспособном миокарде эти цифры приближаются к одинаковым: от 6,2 до 7,7%.
Пациенты с симптомами ишемии миокарда обязательно проходят обследование для ранней диагностики кардиомиопатии. Правильная и своевременная терапия позволяет сохранить и продлить жизнь больному.
Хирургические методы лечения
Ишемическая кардиомиопатия в тяжёлых случаях требует хирургического вмешательства. К таким методам относятся:
- имплантация кардиостимулятора, которая проводится с целью нормализации сердечного ритма;
- ангиопластика, предназначена для расширения пораженных сосудов;
- стенты – специальные трубки, которые позволяют удерживать артерии открытыми;
- атэректомия – этот метод хирургического вмешательства позволяет удалить налет с венозных стенок;
- для создания чистоты артерий после ангиопластики применяют лучевую терапию.
В некоторых случаях используется коронарное шунтирование. Этот метод проводится с целью улучшения притока крови к сердечной мышце. Для этого ранее удалённую вену, размещают возле пораженной артерии. Это необходимо для того чтобы движение крови происходило по новому сосуду, в обход от пораженного.
Если речь идёт о слишком большом поражении, то единственным методом, позволяющим спасти жизнь больного, является пересадка сердца.
Подходы к лечению кардиомиопатии ишемического вида
Основу терапии составляет прием медикаментозных средств. Хирургическое вмешательство проводят только в исключительных случаях, так как оно представляет угрозу для жизни пациента.
Медикаментозное лечение
Пациентам назначат прием таких лекарственных препаратов, как:
- антиаритмические средства (Дигоксин);
- бета-адреноблокаторы (Метапролол, Карведилол);
- ингибиторы АПФ (Капотен);
- диуретики (Лазикс);
- антикоагулянты (ацетилсалициловая кислота).
Рекомендации по коррекции режима
Параллельно с приемом специальных лекарственных средств, больной должен соблюдать следующие правила:
- ограничить до минимума количество потребляемых жиров и соли;
- отказаться от повышенных физических нагрузок;
- избегать стрессов и эмоциональной напряженности;
- оставлять достаточно времени для полноценного отдыха;
- отказаться от вредных привычек.
Способы хирургического лечения
Хирургическое вмешательство при ишемической кардиомиопатии показано только в том случае, если консервативные методы терапии не дали результатов.
Выделяют такие методы оперативного лечения патологии:
- Имплантация кардиостимулятора. Вживляемый прибор необходим при выявлении сердечной недостаточности. Благодаря кардиостимулятору нормализуется сердечный ритм. Также устройство снижает риск внезапной смерти, спровоцированной ишемической кардиомиопатией.
- Имплантация кардиовертера-дефибриллятора. Такая мера требуется при желудочковой аритмии – состоянии, которое угрожает жизни пациента. Прибор осуществляет контроль над ритмом сердечной мышцы.
- Коронарное шунтирование. В ходе проведения операции рядом с закупоренной артерией проводят еще один, ранее удаленный, сосуд. Именно через него направляется кровоток. Такое мероприятие стимулирует приток крови к сердечной мышце.
- Ангиопластика – операция по расширению артерий для улучшения их проходимости.
- Установка стентов для расширения просвета сосудов.
- Атерэктомия – манипуляция, направленная на очищение стенок артерий от бляшек и налета, препятствующих продвижению крови.
- В наиболее тяжелых случаях пациенту требуется операция по пересадке сердца.
Особенности питания
Людям, страдающим ишемической кардиомиопатией, рекомендуют включить в рацион такие продукты и напитки:
- хлебобулочные изделия без соли;
- молочные продукты с пониженным содержанием жиров;
- овощи, обработанные различными способами;
- морепродукты;
- нежирная рыба;
- крупы;
- макаронные изделия из твердых сортов пшеницы;
- овощные супы;
- ягоды и фрукты в свежем или сухом виде;
- мед;
- растительные масла;
- зеленый листовой чай;
- свежевыжатые соки.
Нельзя употреблять следующие продукты и напитки, негативно сказывающиеся на состоянии сердечной мышцы:
- мясо и рыба жирных сортов;
- кондитерские изделия;
- соленые и острые блюда;
- жирные бульоны;
- консервы;
- копчености;
- лук, чеснок;
- полуфабрикаты;
- крепкий кофе и чай;
- алкоголь.
Народные средства лечения
Смысл применения народных рецептов при ишемической кардиомиопатии заключается в облегчении состояния больного. Такие методы терапии не способны излечить от болезни и ни в коем случае не должны быть основой терапии.
Полезны следующие рецепты:
- Настойка из ягод калины. Для приготовления нужно взять 40 г сырья (ягоды должны быть спелыми), залить стаканом горячей воды. Дать жидкости настояться в течение 2 часов, после чего процедить. Полученный объем – суточная доза лекарства. Его нужно выпить за 2 раза в течение дня.
- Отвар на основе пустырника. Следует взять 15 г сырья и залить его 0,5 л горячей воды. Средство должно настаиваться в течение 7 часов. После этого жидкость нужно отфильтровать. Принимать готовый настой в течение дня. Норма – стакан отвара, объем которого нужно разделить на 4 приема.
- Травяной сбор. Необходимо подготовить 2 столовые ложки листьев крапивы и столовую ложку пустырника, смешать компоненты, залить 250 ил кипятка. Настаивать средство в течение часа, затем процедить. Принимать по половине стакана дважды в сутки.
- Настой из семян льна. Чтобы приготовить средство, нужно залить литром воды 4 чайные ложки посевного семени льна. Состав поставить на плиту, дать закипеть. Средство должно настояться на водяной бане в течение часа. После этого отвар нужно процедить. Принимать готовое средство в теплом виде по половине стакана, до 5 раз в день.
В процессе лечения врач регулярно контролирует важнейшие показатели: частоту сердцебиения, ритм пульса, уровень артериального давления больного.