- В каких случаях можно говорить о гипертонии?
- Почему поднимается давление?
- Чем это грозит?
- Что вызывает патологию?
- Как проявляется гипертония?
- Дополнительное обследование
- Принципы терапии
- Выбор срока родов
- Возможности профилактики
Изменения в организме беременной женщины в норме приводят к снижению артериального давления. Под действием плацентарных эстрогенов и прогестеронов сосуды утрачивают чувствительность к гормону ангиотензину-II. Они находятся в расширенном состоянии, их сопротивление кровотоку падает. Это необходимо для нормального роста сосудов плаценты и обеспечения питания плода.
Поэтому в первом триместре давление снижается от исходного на 5-15 мм рт. ст., еще немного падает во втором. А в третьем наблюдается возврат к физиологической норме. Но у некоторых женщин зачатие происходит на фоне высокого давления или уже во время беременности возникает гипертония. Это состояние опасно для матери и для плода.
В каких случаях можно говорить о гипертонии?
У беременных артериальная гипертония диагностируется в 4-8% всех беременностей. Несмотря на такой небольшой процент заболевания, оно занимает второе место среди причин материнской смертности. Поэтому болезнь нужно своевременно выявлять и лечить.
Если давление выше нормы было определено при однократном измерении, то это еще ни о чем не говорит. Для диагноза необходимо соблюсти несколько условий:
- Повышение АД до 140/90 мм рт. ст. и выше.
- Подъем показателей в сравнении с периодом до беременности: систолического на 25 мм рт. ст., диастолического – на 15 мм рт. ст.
- Изменения определяются при двух последовательных измерениях, между которыми прошло не менее 4 часов.
- Однократно увеличенное диастолическое давление выше 110 мм рт. ст.
Гипертония беременных протекает по стадиям, аналогичным обычной АГ:
- 1 стадия – давление от 140/90 до 159/99 мм рт. ст.;
- 2 стадия – АД от 160/100 до 179/109 мм рт. ст.;
- 3 стадия – АД от 180/110 и больше.
По классификации, патология может быть нескольких видов. В зависимости от срока появления:
- Гипертензия, существовавшая до беременности – у женщины был диагноз АГ или первые признаки появились до 20 недели гестации, сохраняются симптомы такой формы более 42 дней после родов.
- Гестационная гипертония – исходно нормальное давление после 20 недели повышается до значительных показателей, превышающих норму.
- Преэклампсия – сочетание повышенного давления и белка в моче.
- Существовавшая гипертония в сочетании с протеинурией и гестационной АГ – у беременной был диагноз, но после 20 недели симптомы начинают нарастать, появляется белок в моче.
- Неклассифицируемая АГ из-за недостатка информации.
Течение болезни поэтапное. На начальной стадии не происходит поражение органов-мишеней. При прогрессировании состояния наблюдаются патологические изменения в почках, вплоть до почечной недостаточности. В сердце нарастают признаки ишемии, формируется стенокардия, сердечная недостаточность. Также возможно поражение сосудов головного мозга, сетчатки, развитие атеросклероза сонных артерий.
Стадии
Гестационная гипертензия, информацию о которой можно найти в МКБ 10, имеет несколько стадий развития. Она может протекать в степени:
- Легкой;
- Средней;
- Тяжелой.
Тяжесть гипертонического заболевания у будущих мамочек принято определять по уровню артериального давления и количества белка, присутствующего в моче. Дополнительно медики включают в классификацию патологии два опасных для жизни состояния:
- Эклампсия. Характеризуется потерей создания и судорогами. При таком осложнении вероятность выживания пациенток очень низкая;
- Преэклампсия. Наблюдается при высоких значениях АД на тонометре, а также судорожной готовностью. У пациентки появляются сильные головные боли и постоянно ощущается сухость в ротовой полости. Дополняется картина болезни потемнением в глазах и возникновением мелькающих мурашек.
В некоторых странах оба состояния включены в описание средней и тяжелой степени развития гестоза.
Почему поднимается давление?
Принято считать, что изначально любая АГ имеет под собой невротические причины. Это глубокий невроз, который ведет к срыву регуляции работы сосудов. Отягощается развитие патологии имеющимися в прошлом болезнями сосудов, головного мозга, почек. Усугубляют ситуацию лишний вес, чрезмерное употребление поваренной соли, курение и алкоголь.
Механизм развития связан с физиологическим увеличением объема циркулирующей крови. Если при этом имеется недостаток плацентарного 17-оксипрогестерона, то сохраняется высокая чувствительность сосудов к гормону вазопрессину, они легко переходят в состояние спазма, что влечет за собой подъем давления.
Изменения в сердце (гипертрофия) направлено на компенсацию состояния гипертензии, но это приводит к еще большему ухудшению. Постепенно поражаются сосуды почек, что еще больше закрепляет патологию.
Причины появления гипертензии у беременных
Кардиологи считают, что главным фактором, провоцирующим возникновение патологии, выступает стресс. Гипертония у беременных появляется вследствие перенесенных эмоциональных потрясений, умственных и психических перегрузок. Они приводят к возникновению нейроциркуляторной дистонии (НЦД).
У большинства пациенток кардиологов ранее уже возникало повышение давления (эпизодически или систематически). Даже если высокие значения АД не были зафиксированы в медицинской карте, врач делает вывод о существовании патологии на основании опроса женщины. В таком случае артериальная гипертензия и беременность – явления, не связанные напрямую друг с другом.
Наличие сопутствующих заболеваний, которые иногда даже не выявлены на момент первых посещений акушера-гинеколога, тоже может провоцировать недуг. Поэтому при возникновении такого сочетания, как гипертония и беременность, лечение проводится с учетом сопутствующих болезней. Среди подобных патологий нарушения со стороны эндокринной системы (тиреотоксикоз, сахарный диабет), проблемы с почками, органами дыхательной системы.
Кроме того, немаловажную роль играют другие факторы, из-за которых возникает гипертоническая болезнь при беременности. В результате перемен, происходящих в организме женщины, возрастает нагрузка на кровеносную систему, которая не всегда справляется. Давление поднимается из-за таких причин:
- недостаточного увеличения объема сосудов;
- компрессии, оказываемой растущей маткой на диафрагму;
- увеличившегося объема крови у беременной;
- возникновения плацентарного кровообращения;
- изменения положения сердца внутри грудной клетки;
- высокого содержания гормонов;
- позднего гестоза.
Гипертензия беременных может угрожать и в том случае, если женщина решила стать матерью уже в зрелом возрасте – после 30-35 лет – или будучи совсем юной. Вынашивание нескольких малышей, большой объем околоплодных вод тоже могут стать причиной повышенного давления.
Чем это грозит?
Гипертония и беременность – опасное сочетание. При высоком давлении происходит сужение просвета сосудов. При этом уже на ранних сроках беременности нарушается кровоток в плаценте. Плод недополучает питание и кислород, его развитие замедляется и по результатам УЗИ не соответствует сроку. В некоторых случаях нарушение кровотока заканчивается самопроизвольным прерыванием гестации на раннем сроке.
На более позднем сроке генерализованный спазм сосудов может привести к отслойке нормально расположенной плаценты. В большинстве случаев при таком развитии событий ребенка спасти не удается.
Повышенное давление может перейти в полноценный гестоз. При этом присоединяются отеки разной степени выраженности, и появляется белок в моче. Болезнь может прогрессировать и привести к преэклампсии или эклампсии – появлению судорог и потере сознания вплоть до комы.
Изменения в плаценте при этой патологии формируют плацентарную недостаточность, которая проявляется нарушением поступления питательных веществ, гипоксией плода, задержкой его развития и в тяжелых случаях – гибелью.
Диагностика
Иногда бывает сложно определить, связано ли повышенное артериальное давление, выявленное во время беременности, с хронической гипертензией или с гестационной, особенно если нет зарегистрированных значений артериального давления в первой половине беременности. Клинические характеристики, полученные из анамнеза, физического осмотра и некоторых лабораторных исследований, могут быть использованы для уточнения диагноза. При обследовании матери необходимо также учитывать благополучие плода.
Преэклампсия редко встречается до третьего триместра, и диагноз тяжелой гипертензии или преэклампсии в первом или начале второго триместра требует исключения гестационной трофобластической болезни и/или молярной беременности. Легкий отек нижних конечностей часто встречается при нормальной беременности, но быстро нарастающий или независимый отек может быть сигналом о развитии преэклампсии. Однако отек больше не входит в число критериев диагностики преэклампсии.
Новые приступы во время беременности предполагают преэклампсию-эклампсию, но при этом следует исключить первичные неврологические расстройства.
В Бельгии внедрен метод скрининга в первом триместре для выявления женщин с риском развития преэклампсии или гестационной гипертензии. Алгоритм скрининга использует комбинацию материнских переменных, включая среднее артериальное давление, индекс пульсации маточной артерии, связанный с беременностью плазменный протеин-A и фактор роста плаценты. Алгоритм оказался особенно эффективным для прогнозирования ранней преэклампсии.
Что вызывает патологию?
Хроническая гипертония при беременности может быть как первичным заболеванием, так и вторично возникшим на фоне патологии других органов. Тогда ее называют симптоматической.
К повышению АД в период вынашивания ребенка приводят следующие причины:
- имеющаяся гипертоническая болезнь (90% случаев);
- патологии почек: гломерулонефрит, пиелонефрит, поликистоз, инфаркт почки, диабетическое поражение, нефросклероз;
- болезни эндокринной системы: акромегалия, гипотиреоз, феохромоцитома, гиперкортицизм, болезнь Иценко-Кушинга, тиреотоксикоз;
- патологии сосудов: коарктация аорты, недостаточность аортального клапана, артериосклероз, узелковый периартериит;
- нейрогенные и психогенные причины: стрессы и нервные перенапряжения, гипоталамический синдром;
- гестоз.
Гипертония несет риски поражения почек, сердца и головного мозга, нарушение развития плода. Но и она сама может быть следствием патологии внутренних органов.
Лечение
Лечение артериальной гипертензии при беременности при возникновении преэклампсии и эклампсии подробно рассмотрено в соответствующих статьях (переходите по ссылкам).
Лечение артериальной гипертензии при лактации
Разрешенные препараты
Для лечения артериальной гипертензии при лактации разрешены следующие антигипертензивные препараты:
Также возможен прием диуретиков (гидрохлоротиазид, хлорталидон, фуросемид, торасемид) и β-адреноблокатора празозина, однако есть указания, что все они при использовании в высоких дозах могут уменьшать образование грудного молока. Вопрос о безопасности применения при лактации нифедипина и верапамила продолжает обсуждаться (ряд специалистов считают их использование возможным, особенно при гипертонических кризах, однако компании-производители упоминают лактацию в числе противопоказаний).
Запрещенные препараты
Кормящим не следует рекомендовать прием:
- метилдофа,
- индапамида,
- амилорида,
- спиронолактона,
- эплеренона,
- амлодипина,
- лерканидипина,
- всех сартанов.
Как проявляется гипертония?
Физиологически давление в период беременности закономерно снижается в течение первых двух триместров, и только к моменту родов приходит к обычному состоянию. Но при существующей АГ давление может повести себя по-разному. В некоторых случаях происходит его снижение и стабилизация. Но может быть и ухудшение состояния – повышение АД, присоединение отеков и протеинурии.
На приеме у врача женщины могут жаловаться на повышенную утомляемость, головные боли. Иногда беспокоят следующие симптомы:
- нарушения сна;
- учащенное сердцебиение, которое ощущается самостоятельно;
- головокружение;
- похолодание рук и ног;
- боль в грудной клетке;
- одышка;
- нарушение зрения в виде мелькания мушек перед глазами, помутнения;
- шум или звон в ушах;
- парестезии в виде чувства «ползанья мурашек»;
- ничем не мотивированное чувство тревоги;
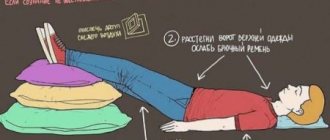
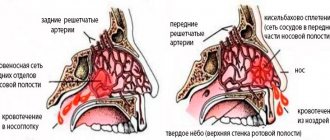
- носовые кровотечения;
- редко – жажда, учащенное ночное мочеиспускание.
Изначально давление повышается периодически, но постепенно с нарастанием тяжести гипертензия приобретает постоянный характер.
Гестоз и его классификация
Чаще всего артериальное давление начинает повышаться после 20 недель беременности. Чем раньше впервые фиксируется повышенное давление, тем более злокачественное течение приобретает болезнь. Гестоз может протекать как с изолированной гипертензией, так и с присоединением протеиурии (белка в моче) и водянки (отека). По классификации гестоз бывает:
- легкой степени;
- средней степени;
- тяжелой степени.
Тяжесть гестоза определяют в зависимости от уровней давления и цифр белка в моче. В нашей классификации гестоза отдельно выделяют два опаснейших состояния:
- Преэклампсию — судорожную готовность с высокими цифрами давления и белка. Женщина жалуется на головную боль, сухость во рту, мелькание мушек или потемнение в глазах.
- Эклампсию — потерю сознания, судороги и высокую степень летального исхода пациентки.
В американской классификации эти понятия входят в среднюю и тяжелую степени гестоза. В зависимости от тяжести гестоза и длительности его течения определяют тактику ведения беременности и способ родоразрешения.
Группы риска по развитию гестоза
- Женщины с экстрагенитальной (не связанной с органами половой сферы) патологией. Сюда относятся патология сердечно-сосудистой системы, уже имеющаяся гипертония, почечные болезни, ожирение, сахарный диабет. В этом случае гестоз называется сочетанным.
- Женщины, имевшие гестоз в предыдущие беременности.
- Беременные с патологическими прибавками массы тела (более 12 кг за беременность).
- Беременные младше 18 лет или старше 35 лет.
Причины гестоза
Откуда и почему возникает такое тяжелое осложнение беременности, никто точно не знает. Ученые всего мира пытаются выяснить причину гестоза и способы его лечения или профилактики. Из основных теорий можно назвать:
- Аутоиммунный ответ. Плод является наполовину чужеродным объектом для матери, как бы грустно это не звучало. Организм матери пытается избавиться от плода, запуская механизмы иммунной защиты, вырабатывает антитела к почкам, плаценте и другим органам плода. Частично эти антитела повреждают и материнский организм.
- Генетическая теория предполагает наличие у женщины особого гена, ответственного за развитие гестоза. Эта теория может объяснить, почему у матерей с гестозом рождаются дочери, у которых в свое время повторяется эта ситуация.
- Плацентарная теория является самой распространенной. При имплантации зародыша и развитии на этом месте плаценты происходит миграция особых клеток трофобластов в спиральные артерии матки и далее. При нарушениях этого процесса стенки сосудов не перестраиваются должным образом, внутренняя их оболочка повреждается в течение беременности. Это запускает процесс спазма сосудов и выделение активных веществ – тромбоксана, простациклина и прочих. Эти вазоактивные вещества еще больше спазмируют и повреждают сосуды. Порочный круг замыкается.
Лечение гестационной гипертензии
В большинстве случаев высокое давление самостоятельно уходит после прекращения беременности тем или иным способом (искусственными или спонтанными родами, кесаревым сечением или поздним выкидышем).
Несмотря на это, лечению во время беременности подлежит как существовавшая ранее гипертоническая болезнь, так и вновь появившийся гестоз.
Основные группы препаратов для лечения гестоза:
- Витамины антиоксидантного комплекса: А, Е, С, а также омега-три жирные кислоты.
- Препараты магния, как в форме профилактического приема, так и сульфат магния (магнезия), используемый для оказания экстренной помощи.
- Растительные седативные препараты: валериана, пустырник, мята, а также комбинированные препараты типа Седавита, Релаксила, Персена.
- Спазмолитики – но-шпа, папаверин, дротаверин.
- Центральные альфа-агонисты: препараты метилдопы – Допегит, Допанол. Являются препаратами выбора для снижения давления во время беременности.
- Бета- адреноблокаторы: метопролол, атенолол. Назначаются в случае неэффективности предыдущих групп.
- Антагонисты кальция: нифедипин, нимодипин назначают беременной в крайнем случае, при отсутствии эффекта от препаратов метилдопы или бета-блокаторов. Чаще используют в оказании экстренной помощи при высоких цифрах давления.
Вот, собственно, и все разрешенные к приему препараты от давления у беременных. Назначение других препаратов рискованно, так как не проводилось достаточных исследований о безопасности их для плода.
Медикаментозное лечение гестоза обязательно сочетается с диетой, разгрузочными днями, ограничением соли, режимом сна и отдыха.
Дополнительное обследование
Правильно будет еще при планировании беременности выяснить, имеются ли предпосылки для подъема АД. Тем, кто приходит к врачу уже после получения положительного теста на беременность, нужно вспомнить, имелись ли эпизоды повышения давления до гестации или во время предыдущего вынашивания ребенка. Эти данные необходимы врачу для присвоения группы риска, чтобы спланировать дальнейшее ведение беременности и провести необходимую диагностику, определить методы профилактики.
Необходимы данные о пристрастии к табакокурению будущей мамы, имеющемся сахарном диабете, избыточной массе тела или диагностированном ожирении, нарушении соотношения липидов в крови. Имеет значение наличие у молодых родственников болезней сердечно-сосудистой системы и смерть от них в молодом возрасте.
Артериальная гипертензия является терапевтической патологией, поэтому обследование и лечение таких женщин гинеколог проводит совместно с терапевтом.
Обязательно уточняется время появления жалоб, нарастали они постепенно или проявились внезапно, соотносят это со сроком беременности. Особое внимание уделяется весу будущей мамы. Индекс массы тела более 27 значительно увеличивает риск развития АГ. Поэтому еще до наступления беременности рекомендуется сбросить минимум 10% веса тем, у кого есть превышение этого показателя.
Во время осмотра могут быть использованы следующие исследования:
- аускультация и пальпация сонных артерий – позволяет выявить их сужение;
- осмотр, аускультация сердца и легких может выявить признаки гипертрофии левого желудочка или декомпенсации сердечной деятельности;
- пальпация почек позволяет в некоторых случаях выявить кистозные изменения;
- обязательно осматривают щитовидную железу на предмет увеличения.
Если есть неврологические симптомы, то проверяют на устойчивость в позе Ромберга.
Клинические рекомендации при гипертонии у беременных предусматривают при постановке диагноза многократное измерение АД. Его нужно проводить в нескольких вариантах:
- на двух руках, и сравнить полученный результат;
- в положении лежа, а затем – стоя;
- исследовать пульс на бедренных артериях и однократно давление на нижних конечностях.
Если при переходе из горизонтального в вертикальное положение увеличивается диастолическое давление, то это говорит в пользу гипертонической болезни. Снижение этого показателя – симптоматическая АГ.
Диагностика включает обязательные методы обследования и дополнительные, которые применяются в случае прогрессирования болезни или неэффективности лечения. К обязательным относятся следующие методики:
- клинический анализ крови (общие показатели, гемоглобин);
- биохимический анализ крови: глюкоза, белок и его фракции, печеночные ферменты, основные электролиты (калий, кальций, хлор, натрий);
- общий анализ мочи, наличие глюкозы, эритроцитов, а также суточное содержание белка;
- ЭКГ.
Всем женщинам при каждом посещении врача измеряется артериальное давление. Накануне визита беременная должна сдать общий анализ мочи.
Дополнительные методы назначаются выборочно в зависимости от клинической картины, а также предположительной причины повышения давления:
- анализы мочи по Нечипоренко и Зимницкому;
- УЗИ почек;
- липидный профиль крови;
- определение альдостерона, ренина, соотношения натрия и калия крови;
- анализ мочи на 17-кетостероиды;
- кровь на адренокортикотропный гормон и 17-оксикортикостероиды;
- УЗИ сердца;
- консультация офтальмолога и исследование сосудов глазного дна;
- суточное мониторирование АД;
- анализ мочи на наличие бактерий.
Состояние плода контролируют с помощью УЗИ и допплерографии сосудов плаценты и фетоплацентарного комплекса.
Лечение отклонения
Артериальная гипертензия у беременных требует оперативного купирования симптомов и предупреждения возможных осложнений. Обычно к медикаментозным средствам (гипотензивным лекарствам) прибегают в крайних мерах, если заболевание находится на 3 стадии. Назначенные специалистом препараты необходимо принимать регулярно, чтобы не допустить резких скачков АД. Кроме того, лечение будущей мамы включает в себя:
- разговоры с психологом;
- правильное питание;
- курсы йоги или фитнеса для беременных;
- регулярные прогулки на свежем воздухе;
- физиотерапевтическое лечение;
- контроль массы тела.
Назначить лечение может только врач в индивидуальном порядке. Самостоятельно предпринимать терапевтические меры опасно.
Развитие яркого симптомокомплекса и осложнений можно предупредить. Обычно беременным с артериальной гипертензией рекомендуют избегать стрессовых ситуаций, а также принимать по одной таблетке ацетилсалициловой кислоты в день. Медикамент не вредит здоровью ни будущей мамы, ни малыша и поддерживает сосудистую систему. Кроме того, хорошее воздействие также оказывают витаминные комплексы.
Принципы терапии
Во время беременности лечение гипертонии направлено на уменьшение риска появления осложнений для матери и преждевременных родов.
При небольшом повышении давления лечение может проходить амбулаторно, но обязательно с периодическими явками к врачу. Абсолютным показанием для госпитализации является скачок АД более чем на 30 мм рт. ст. или появление симптомов вовлечения в патологию центральной нервной системы.
Если заболевание выявлено впервые, то рекомендуется госпитализация для уточнения диагноза и углубленного обследования. Также это позволит определить, насколько велик риск прогрессирования состояния, его перехода в гестоз или появление осложнений беременности. Госпитализируют беременных, которые проходят амбулаторное лечение, но без положительной динамики.
Рекомендации при гипертонии у беременных включают три варианта лечения:
- Немедикаментозное лечение.
- Медикаментозная терапия.
- Борьба с осложнениями.
Немедикаментозное лечение
Методика применяется для всех беременных, у которых диагностирована АГ. Артериальная гипертензия – это в первую очередь психосоматическое заболевание, длительный невроз. Поэтому необходимо создать условия, в которых будет наименьшее количество стрессовых ситуаций.
Что делать тем, кто находится дома? Нужно равномерно распределит режим дня, оставив время для дневного отдыха, а лучше непродолжительного сна. В вечернее время отход ко сну также должен быть не позднее 22 часов. Уменьшают время, проведенное за компьютером и просмотр телевизора, исключают программы, которые заставляют нервничать. Также необходимо максимально отстраниться от всех жизненных ситуаций, которые могут спровоцировать нервное напряжение, или попробовать поменять к ним свое отношение с резкого эмоционального на нейтральное.
Дополнительно нужна разумная физическая активность. Это могут быть пешие прогулки по свежему воздуху, плавание или специальная гимнастика для беременных.
Как в стационаре, так и в домашних условиях, предусмотрено изменение характера питания. Рекомендуется частое дробное питание 5 раз в сутки, с последним приемом пищи не позднее, чем за 3 часа до сна. Ограничивают прием поваренной соли до 4 г в день. Еду оптимально готовить без нее, а непосредственно в своей тарелке понемногу досаливать. Женщинам с избыточной массой тела ограничивают количество жиров и простых углеводов. Всем беременным рекомендуют увеличивать долю овощей и фруктов, зерновых, кисломолочных продуктов в своем рационе.
Тем, кто проходит лечение амбулаторно или в стационаре, возможно назначение физиотерапевтического лечения:
- электросон;
- гипербарическая оксигенация;
- индуктотермия на стопы и голени;
- диатермия области почек.
Дополнительно необходимо психотерапевтическое лечение, улучшение общего эмоционального состояния.
Лечение медикаментозными средствами
Таблетки при определенных условиях:
- давление поднимается выше, чем 130/90-100 мм рт. ст.;
- систолическое давление увеличено более, чем на 30 единиц от нормального для женщины или диастолическое более, чем на 15 мм рт. ст.;
- вне зависимости от показателей АД при наличии признаков гестоза или патологии фетоплацентарной системы.
Лечение беременных связано с опасностью влияния препаратов на плод, поэтому подбираются лекарственные средства в минимальных дозировках, которые можно использовать в качестве монотерапии. Прием таблеток должен быть регулярным, вне зависимости от показателей тонометра. Иногда, решив, что результаты измерения и общее самочувствие удовлетворительные, женщины самовольно решают прекратить принимать лекарства. Это грозит резкими скачками АД, которые могут привести к преждевременным родам и гибели плода.
Не применяют или используют в крайнем случае по жизненным показаниям:
- блокаторы АПФ: Каптоприл, Лизиноприл, Эналаприл;
- антагонисты ангиотензиновых рецепторов: Валсартан, Лозартан, Эпросартан;
- диуретики: Лазикс, Гидрохлортиазид, Индапамид, Маннитол, Спиронолактон.
Предпочтение отдается препаратам длительного действия. В случае неэффективности возможно применение комбинированной терапии несколькими лекарственными средствами.
Препараты для лечения гипертонии у беременных относятся к нескольким группам гипотензивных средств:
Атенолол входи в перечень разрешенных препаратов, но его применяют очень редко, т.к. имеются данные о том, что он вызывает задержку развития плода. Выбор конкретного препарата зависит от степени тяжести гипертонии:
- 1-2 степень – препаратом первой линии считается Метилдопа, 2 линии – Лабетолол, Пиндолол, Окспренолол, Нифедипин;
- 3 степень – препарат 1 линии – Гидралазин или Лабетолол используются внутривенно, или Нифедипин назначают принимать каждые 3 часа.
В некоторых ситуациях перечисленные методы оказываются неэффективны, и возникает необходимость в назначении блокаторов медленных кальциевых каналов. Это возможно, если польза превышает риск от их использования.
Дополнительно лечение направлено на коррекцию фето-плацентарной недостаточности. Используют средства, нормализующие тонус сосудов, улучшающие метаболизм и микроциркуляцию в плаценте.
Лечение осложнений
При развитии осложнений гестации методы терапии зависят от срока беременности. В первом триместре необходимо предотвращение угрозы ее прерывания. Поэтому назначается седативная терапия, спазмолитики и лечение прогестероном (Дюфастон, Утрожестан).
Во втором и третьем триместре необходимо проведение коррекции недостаточности плаценты. Поэтому назначают препараты, улучшающие микроциркуляцию, метаболизм в плаценте (Пентоксифиллин, Флебодиа), гепатопротекторы (Эссенциале), антиоксиданты (витамины группы А, Е, С). Лечение проводится на фоне гипотензивной терапии. При необходимости проводится инфузионная терапия, детоксикация.
Осложнения
При гестационной гипертензии необходимо учитывать несколько осложнений, которые влияют на разные системы органов.
Опасные для жизни осложнения при преэклампсии
Наложение преэкламптических расстройств на гипертонию во время беременности может привести к тяжелым осложнениям у матери:
- экламптические припадки;
- внутримозговое кровоизлияние;
- отек легких (из-за утечки капилляров, дисфункции миокарда, избыточного внутривенного введения жидкости);
- острую почечную недостаточность (из-за спазма сосудов, острого некроза канальцев [ATN], или почечного кортикального некроза) с протеинурией более 4-5 г / день;
- HELLP-синдром (микроангиопатический гемолиз, повышенные ферменты печени и тромбоцитопения [тромбоциты <100 / мкл]);
- набухание печени с нарушением функции или без нее;
- инфаркт печени, разрыв и субкапсулярная гематома (что может привести к массивному внутреннему кровотечению и шоку);
- ДВС-синдром.
Осложнения плода включают отслойку плаценты, задержку внутриутробного развития, преждевременные роды и внутриутробную гибель плода.
Выбор срока родов
Сохранение беременности напрямую зависит от эффективности проводимого лечения. Если артериальное давление хорошо контролируется, то возможно продление гестации до сроков доношенности плода. Роды ведутся под строгим контролем за состоянием матери и плода и на фоне антигипертензивной терапии.
Досрочные роды необходимы в следующих ситуациях:
- устойчивая к лечению тяжелая гипертония;
- ухудшение со стороны плода;
- серьезные осложнения АГ: инфаркт, инсульт, отслойка сетчатки;
- тяжелые формы гестоза: преэклампсия, эклампсия, HELLP-синдром;
- преждевременная отслойка нормально расположенной плаценты.
Предпочтительны роды естественным путем, на раннем этапе производится амниотомия. Обязательно обезболивание и тщательный контроль АД. В послеродовом периоде высокий риск кровотечений, поэтому необходимо введение утеротоников (Окситоцин).
Возможности профилактики
Избежать гипертонии в период беременности не всегда возможно, но можно уменьшить риск ее развития. Для этого необходимо планировать беременность. Женщинам с избыточным весом рекомендуется перейти на правильное питание, чтобы постепенно снизить вес. Но нельзя использовать жесткие диеты, голодание. После них в большинстве случаев лишние килограммы возвращаются.
При наличии болезней почек, щитовидной железы, сердца, сахарного диабета, необходима стабилизация состояния, подбор адекватной терапии, которая сведет к минимуму возможность ухудшения состояния во время беременности.
Женщинам, у которых диагностирована гипертония во время вынашивания ребенка, рекомендуется трижды за беременность госпитализироваться для уточнения состояния и коррекции проводимой терапии.
Важно помнить о немедикаментозных методиках, которые применяются при любой форме гипертонии. При небольшом увеличении давления и отсутствии осложнений их бывает достаточно для стабилизации состояния. В остальных случаях нужно строго соблюдать рекомендации врача.