ПОЛЫЕ ВЕНЫ
[
venae cavae; vena cava superior
(PNA, BNA),
vena cava cranialis
(JNA);
vena cava inferior
(PNA, BNA),
vena cava caudalis
(JNA)] — основные венозные стволы (верхняя и нижняя полые вены), собирающие кровь со всего тела и впадающие в сердце.
Верхняя П. в. собирает кровь из области головы, шеи, груди и верхних конечностей и впадает в правое предсердие. Нижняя П. в.— самый большой венозный ствол человеческого тела; она собирает кровь из нижних конечностей, органов и стенок таза и брюшной полости и впадает также в правое предсердие.
Анатомы древности упоминали только об одной П. в. Так, К. Гален описывал начало полой вены от печени, о вена делится на восходящую и нисходящую части. Ибн-Сина придерживался того же мнения, и лишь А. Везалий указывал на связь вены с сердцем.
Сравнительная анатомия
Впервые задняя (нижняя) П. в. в филогенезе появляется у кистеперых ганоидов и двудышаищх рыб в виде непарного венозного ствола, впадающего в правое предсердие. У млекопитающих полностью исчезает воротная система почек, и задняя (нижняя) П. в. приобретает преобладающее значение по сравнению с задними кардинальными венами. Общие кардинальные вены (кювье-ровы протоки) в связи с этим несут кровь от передней половины туловища, головы, шеи и передних конечностей. Крупный ствол, образовавшийся в результате слияния вен головы, шеи и передних конечностей и впадающий в сердце, получает название передней (верхней) П. в.
Важнее только сердце
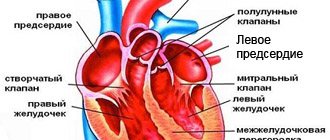
Для того чтобы разобраться в сосудистой системе сердца, необходимо узнать немного его строение. Четырехкамерное сердце человека разделено перегородкой на 2 половины: левую и правую. В каждой половинке есть предсердие и желудочек. Их разделяет также перегородка, но с клапанами, позволяющими сердцу качать кровь. Венозный аппарат сердца представлен четырьмя венами: два сосуда (верхняя и нижняя полые вены) впадают в правое предсердие, а в левое – две легочные.
Система кровообращения в сердце представлена еще аортой и легочным стволом. По аорте, отходящей от левого желудочка, кровь поступает во все органы и ткани туловища человека, кроме легких. От правого желудочка по легочной артерии кровь движется по малому кругу кровообращения, питающему бронхи и альвеолы легкого. Именно так кровь циркулирует в нашем теле.
Эмбриология
Рис. 1. Схематическое изображение некоторых этапов развития полых вен у человека (а — эмбрион 4 недель, б— эмбрион 8 недель, в — плод перед рождением): 1 — передняя кардинальная вена, 2 — общая кардинальная вена, 3 — пупочная вена, 4 — желточно-брыжеечная вена, 5 — субкардинальная вена, 6 — задняя кардинальная вена, 7 — венозное сплетение первичной почки, 8 — печень, 9 — сердце, 10 — наружная яремная вена, 11 — верхняя полая вена, 12 — непарная вена, 13 — полунепарная вена, 14 — нижняя полая вена, 15 — надпочечниковая вена, 16 — исчезающие (редуцирующиеся) сосуды первичной почки, 17 — межреберные вены, 18—правая подключичная вена, 19 — правая внутренняя яремная вена, 20 — левая плечеголовная вена, 21 — левая подключичная вена, 22 — венечный синус сердца, 23 — добавочная полунепарная вена, 24 — надпочечник, 25 — почечная вена, 26 — левая яичковая (яичниковая) вена, 27 — общая подвздошная вена, 28 — наружная подвздошная вена, 29 — правая плечеголовная вена.
В ранних стадиях онтогенетического развития (4 нед.) характерна билатеральная симметрия системных вен. Основным изменением в ходе развития венозной системы является смена направления тока крови из левой половины тела в кардинальные вены, лежащие справа, и формирование непарных венозных стволов. В результате сложных преобразований, связанных с изменением направления тока крови, верхняя П. в. формируется из проксимальной части передней правой кардинальной вены и общей правой кардинальной вены. Развитие нижней П. в. связано с расширением и удлинением вначале небольших вен брюшной полости в результате редукции задних кардинальных вен. В зависимости от того, из каких вен или групп вен формируется участок нижней П. в., в ней выделяют брыжеечную, печеночную и постренальную части, сливающиеся к концу 8-й нед. эмбрионального развития в единый ствол (рис. 1).
Характеристика
К данной системе относится также и яремная вена, которая уносит отработанную кровь из сосудистого русла головы и шеи.
Вена имеет широкий ствол и достаточно тонкие стенки, за счёт которых беспрепятственно расширяется и сужается.
Начало сосуда выходит от яремного отверстия черепа, объединяясь с блуждающим нервом и сонной артерией.
Слияние образует нервно-сосудистый пучок.
Яремная вена включает в себя внутричерепные и внечерепные притоки. Главной ее функцией является предотвращение застоя крови в головных структурах мозга.
Внутричерепные.
- Менингеальные сосуды.
- Вены внутреннего уха.
- Сеть сосудов, несущая кровяной ток к глазным орбитам.
- Сеть сосудов мозговых структур.
- Диплоические сосуды, которые кровоснабжают кости черепа.
Данная сосудистая сеть ответственна за обеспечение кровью твердых оболочек мозга и не имеют клапанов.
Внечерепные.
- Лицевая вена, которая осуществляет кровоток от щек, мочек уха и губных складок.
- Занижнечелюстной сосуд.
Во внутреннюю яремную вену входят глоточные, щитовидные и язычная вена.
Сосуды верхних конечностей — глубокие и подкожные, собирают кровь из подкожных слоев и обеспечены клапанами. Соединяясь между собой, образуют венозную сеть.
Главная вена отходит от ладонной дуги и проходит через предплечье, делясь на локтевой и лучевой сосуд.
В районе плечевого сустава, сосуды объединяются, образуя на выходе две плечевые вены, которые переходят в подкрыльцовые.
Подкрыльцовая вена не образует разветвления, ее продолжает подключичная, которая надежно закреплена на надкостнице ребра.
Вена расширяет свой просвет при подъеме руки, давая возможность отвести кровь из верхней конечности.
Венозные сосуды грудной клетки, пролегают через межреберные пространства, собирая кровь из полости груди и брюшной стенки.
Межпозвоночные переплетения, относятся к притокам данных сосудов и пролегают от области затылка до крестцовой кости.
Анатомия
Рис. 2. Схематическое изображение некоторых вариантов формирования верхней полой вены и ее истоков: а — симметрично развитые внутренние яремные вены (короткий ствол правой плечеголовной вены), б — асимметрия в развитии внутренних яремных вен (длинный ствол правой плечеголовной вены); 1 —внутренние яремные вены, 2 — правая плечеголовная вена, 3 — левая плечеголовная вена, 4 — верхняя полая вена.
Верхняя полая вена
— короткий ствол, расположенный в грудной полости, в верхнем средостении (см.). Она начинается на уровне хряща I ребра у правого края грудины из слияния правой и левой плечеголовных вен (vv. brachiocephalicae dext, et sin.). Направляясь вниз, она впадает в правое предсердие на уровне хряща правого III ребра. Слева от нее проходит восходящая часть аорты, справа она частично покрыта медиастинальной плеврой и прилежит к правому легкому. В этом месте проходит правый диафрагмальный нерв. Сзади от верхней П. в. находится корень правого легкого. На уровне хряща правого второго ребра ее покрывает перикард. Перед входом в перикардиальную полость в верхнюю П. в. впадает непарная вена (v. azygos). Некоторые варианты формирования верхней П. в. и ее истоков представлены на рис. 2.
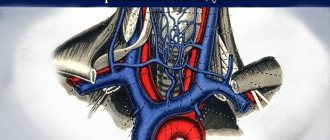
Нижняя полая вена
начинается в брюшной полости из слияния правой и левой общих подвздошных вен (vv. iliacae communes dext, et sin.) на уровне LIV-V и направляется вверх правее аорты, уклоняясь от нее вправо к диафрагме. В этом месте она лежит в борозде нижней полой вены печени, а затем через отверстие в сухожильном центре диафрагмы проходит в грудную полость и впадает в правое предсердие.
Рис. 3. Схематическое изображение ствола и притоков нижней полой вены, брюшной части аорты и ее ветвей: 1 — нижняя диафрагмальная артерия, 2 — левый надпочечник, 3 — левая надпочечниковая вена, 4 — левая почечная артерия, 5 — почка, 6 — левая почечная вена, 7 — верхняя брыжеечная артерия, 8 — аорта (брюшная часть), 9 — нижняя брыжеечная артерия, 10 — левая восходящая поясничная вена, 11 — левые общие подвздошные артерия и вена, 12 — срединные крестцовые артерии и вена, 13 — правые общие подвздошные артерия и вена, 14 — правая восходящая поясничная вена, 15 — правые поясничные артерии и вены, 16 — правая яичковая (яичниковая) артерия, 17 — правая яичковая (яичниковая) вена, 18 — правая почечная вена, 19 — правая почечная артерия, 20 — чревный ствол, 21 — нижняя полая вена, 22 — печеночные вены.
В нижнюю П. в. впадают (рис. 3) поясничные вены (vv. lumbales), правая яичковая или яичниковая вена (v. testicularis dext. s. ovarica dext.), почечные вены (vv. renales), правая надпочечниковая вена (v. Suprarenalis dext.), нижние диафрагмальные вены (vv. phrenicae inf.) и печеночные вены (vv. hepaticae). У места впадения в нижнюю П. в. левой печеночной вены лежит венозная связка (lig. venosum), остаток венозного протока (см.).
В клин, практике принято различать следующие отделы нижней П. в.: инфраренальный, почечный (или ренальный), печеночный.
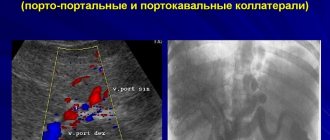
Рис. 1. Вены человека (воротная вена и ее притоки обозначены толстыми черными полосками). Соединения притоков воротной вены с притоками верхней и нижней полых вен (каво-портальные анастомозы — в месте соединения черных и светлых элементов рисунка): 1 — v. subclavia; 2 — v. jugularis int.; 3— v. brachiocephalica dext.; 4 — v. brachiocephalica sin.; 5 — v. cava sup.; 6 — vv. intercostales post.; 7 — v. hemiazygos accessoria; 8 — v. hemiazygos; 9— v. lienalis; 10 — v. lumbalis ascendens; 11— v. renalis; 12 — v. cava inf.; 13 — v. mesenterica inf.; 14 — v. testicularis; 15 — v. rectalis sup.; 16 — v. iliaca communis; 17 — v. iliaca ext.; 18 — v. iliaca int.; 19 — v. epigastrica superficialis; 20 — v. epigastrica inf.; 21 — vv. paraumbilicales; 22 — v. mesenterica sup.; 23 — v. portae; 24 — v. epigastrica sup.; 25 — vv. esophageae; 26 — v. thoracoepigastrica; 27 — v. thoracica int.; 28 — v. azygos.
Анастомозы
. Большое практическое значение имеют анастомозы корней верхней и нижней П. в. между собой и с корнями вен, являющихся притоками воротной вены (см. рис. 1). Они наблюдаются гл. обр. в области передней и задней стенки грудной и брюшной полостей, а также в ряде органов (напр., в пищеводе, прямой кишке).
Кровоснабжение
. Артерии и вены стенок П. в. являются ветвями и притоками близлежащих крупных артерий и вен. В наружной оболочке П. в. артерии и вены образуют сплетения, за счет к-рых кровоснабжаются все слои стенок П. в. По данным В. Я. Бочарова (1968), в средней оболочке нижней П. в. лежат артериолы и трехмерная сеть капилляров. В этом слое формируются венулы, впадающие в вены наружной оболочки. В субинтималь-ном слое стенки нижней П. в. располагается плоскостная сеть кровеносных капилляров. Стенка верхней П. в. отличается меньшим количеством интрамуральных кровеносных сосудов, чем стенка нижней П. в. Это обстоятельство объясняют меньшим количеством мышечных элементов в ее стенке. И. М. Яровая (1971) указывает, что сеть кровеносных капилляров в стенке верхней П. в. сгущается по направлению к сердцу.
Лимфоотток
. Лимф. капилляры и сосуды образуют в стенках П. в. сети и сплетения, расположенные преимущественно в наружной, а также в средней оболочке. Отводящие лимф, сосуды впадают в близлежащие лимф, коллекторы и узлы.
Иннервация
сложная. Нонидец (J. Nonidez) впервые показал два типа нервных окончаний в стенках П. в., морфологически обосновал происхождение рефлекса Бейнбрид-жа (усиление сокращений сердца в ответ на увеличение притока венозной крови). Б. А. Долго-Сабуров описал во всех оболочках П. в. нервные сплетения, особенно хорошо выраженные в средней. В наружной оболочке П. в. обнаружены нервные клетки. По данным В. В. Куприянова и соавт. (1979), в стенке нижней П. в. они представлены афферентными нейронами спинального типа и клетками II типа по Догелю, а также эфферентными вегетативными мультиполярными нейронами. Нейроны с высокой активностью холинэстеразы (парасимпатические) встречаются преимущественно в участках П. в., близких к сердцу; обширные скопления адренергических (симпатических) нейронов обнаруживаются на всем ее протяжении. Адренергические нервные волокна сопровождают кровеносные сосуды, образуют сплетений в наружной оболочке и среди гладкомышечных клеток. Холинергическая система проводников в стенке нижней П. в. представлена крупными нервными пучками и образует сплетения, пронизывающие все оболочки. В стенке П. в. обнаружены различные виды инкапсулированных и неинкапсулированных рецепторов, а также зоны их преимущественного скопления, особенно вблизи сердца, а в нижней П. в., кроме того, в области впадения почечных и слияния общих подвздошных вен.
Вены таза – характеристика, функции, паталогии
В человеческом организме все взаимосвязано и без вен и артерий просто не обойтись. Эти важные сосуды помогают телу правильно функционировать. Например, вены таза собирают кровь из тканей нижней части брюшины. После они направляют ее к сердцу.
Что это такое
Анатомия вен таза довольно проста. Есть пара общих подвздошных вен. К ним примыкают наружная и внутренняя подвздошные. Они, объединяясь, переходят в нижнюю полую.
В районе притоков внутренней подвздошной вены располагаются сплетения.
Они носят определенные названия:
- влагалищное, которое переходит в место, где находится маточное венозное сплетение малого таза;
- предстательное;
- мочепузырное;
- прямокишечное;
- крестцовое.
К притокам примыкают такие вены, как:
- яичниковая;
- почечная;
- надпочечниковая;
- печёночная;
- подвздошно-поясничная;
- нижние и верхние ягодичные;
- латеральные крестцовые;
- запирательные.
Глубокие вены ног включают в себя: бедренную, глубокую, подколенную, передние и задние большеберцовые и малоберцовые.
Характеристика
Данные сосуды в основном сопровождают артерии малого таза, и имеют множество клапанов. Вены оплетают внутренние органы, создавая сплетения. От органов малого таза кровь оттекает по подвздошным венам в нижнюю полую.
Наружная подвздошная
Наружная подвздошная вена — это сосуд, который является продолжением бедренной. Свое начало берет в районе паховой связки и направляется крестцово-подвздошному суставу.
К ней примыкают нижние надчревные и глубокая вены.
Первые собирают кровь с нижней части брюшины, а во вторую она стекается с боков.
Внутренняя подвздошная
Данное название носит довольно крупный сосуд, который проходит сзади артерии с таким же именем. Собирает в себя кровь из органов малого таза.
В большинстве случаев в ней отсутствуют клапаны. Представляет собой толстый короткий ствол.
Общая подвздошная
Этот сосуд имеет пару. Свое начало берет в районе крестцово-подвздошного сустава.
Левая общая подвздошная вена длиннее правой.
Нижняя полая
В нее входят обе общее подвздошные. Является она самым толстым венозным стволом и располагается за брюшиной.
Поднимаясь вверх, впадает в правое предсердие.
Откуда собирают кровь
В вены матки кровь попадает с маточного сплетения, которое ее окружает. По мочепузырным венам течет кровь из боков мочевого пузыря и его дна.
Наиболее сложный отток из сплетения нижнего отдела прямой кишки. Кровь в этом участке оттекает по трем путям, которые соединяются между собой в стенках прямой кишки.
Исходя из схем вен таза и нижних конечностей, можно заметить, что они соединяются множественными анастомозами.
Куда впадают
Они несут кровь от тканей и органов брюшной полости к сердцу. Большую роль в этом случае играют нижняя полая и воротная вена.
Первая принимает в себя кровь из внутренних органов, половых желез и печени. Проходит она по правой стенки живота справа от аорты.
Главные функции
Их функция заключается в обеспечении нормального кровообращения во внутренних органах и тканях. Сбои в кровотоке или расширение, удлинение вен таза могут привести к образованию различных заболеваний.
Участвуют в усвоении тканями питательных веществ, помогают вывести продукты переработки через мочевыделительную систему.
Какие врачи лечат заболевания
При подозрении на заболевания следует обращаться к флебологу или андрологу.
При появлении боли внизу живота женщинам стоит проконсультироваться с гинекологом.
Если имеется какие-либо осложнения – нелишним будет дополнительно пройти осмотр у невролога и уролога.
В лечении участвуют: специалист по физкультуре, физиотерапевт, диетолог. В некоторых случаях может потребоваться помощь сосудистого хирурга.
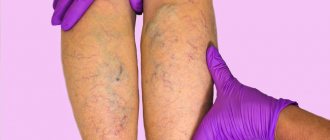
Возможные патологии и их симптомы
В основном поражение вен происходит в районе паха, ягодиц и задней части бедер. Иногда патологии образуются вследствие полнокровия венозного сплетения мочевого пузыря.
Особо ярко выраженных симптомов расширения вен малого таза на начальной стадии заболевания нет. Но, по мере прогрессирования болезни, у женщин могут наблюдаться:
- сильные боли в середине менструального цикла, в положении лёжа и во время полового акта;
- выраженный предменструальный синдром;
- сбои в менструальном цикле;
- сильные выделения;
- частые самопроизвольные аборты;
- нарушения мочеиспускания.
Также на бедрах, ягодицах и паху невооружённым глазом видны расширенные сосуды.
У мужчин появляются ноющие боли в промежности и нижней части живота, отдающие в поясничную зону. Она усиливается после активных действий и семяизвержения.
Визуально патологию можно распознать по отекшей мошонке и промежности.
Поражение вен малого таза может быть как врожденным, так и приобретенным. В первом случае стенки сосудов расширяется на генетическом уровне. Во втором при патологиях соединительной ткани или наличии новообразований, под влиянием кровяного давления.
Такая сосудистая деформация может привести к образованию тромбов или воспалению стенок сосудов.
Также к причинам варикозного расширения вен малого таза врачи относят неправильное питание и малоактивный образ жизни.
У женщин основными факторами, которые провоцируют заболевание, называют тяжёлые условия труда, беременность и роды, гинекологические болезни.
На возникновение патологии может повлиять гормонально-заместительная терапия и оральная контрацепция.
Тромбозы подвздошной вены встречаются наиболее часто, нежели локализованные в других местах. Это крайне серьезное заболевание, которое может привести к летальному исходу.
Проявляет себя болью в паху, ногах, повышением венозного давления.
Одной из причин образования заболевания является замедление тока крови. Тромбоз может появиться при повреждении сосудов или вследствие патологии свёртываемости крови.
Методы диагностики
При подозрении на развивающуюся патологию назначается определенная диагностика.
Состоит из комплекса нескольких процедур.
- УЗИ и допплерографическое обследование. Они позволяют обнаружить варикоз.
- Флебография. Во время исследования в венозную сеть вводят специальный раствор, после проводят серию рентгеновских снимков. Это помогает увидеть места поражения сосудов.
- Лапароскопия. Обычно назначается для уточнения диагноза.
- Селективная оварикография. Помогает выявить клапанную недостаточность.
- КТ и МРТ. Они позволяют более подробно увидеть течение болезни, помогают отличить от других негинекологических патологий.
При визуальном осмотре у женщин на половых губах и внутренней поверхности бедер видны варикозные узлы. На ощупь можно обнаружить увеличенные матку и яичники.
В зеркалах видна гипертрофированная синюшная шейка матки.
Варикозное расширение вен таза довольно серьезное заболевание. Без своевременного лечения может привести к увеличению сосудов репродуктивных органов, бесплодию и невозможности выносить беременность у женщин.
На фоне болевого синдрома может развиться неврастения. Самыми серьезными осложнениями является тромбоз вен и тромбоэмболия лёгких.
Любое появление боли в нижней части живота нельзя оставлять без внимания.
: нижняя полая вена и ее притоки
Источник: https://venaprof.ru/veny-taza/
Гистология
Рис. 4. Микропрепарат стенки нижней полой вены человека (поперечный разрез): I — внутренняя оболочка, II — средняя оболочка, III — наружная оболочка; 1 — гладкомышечные клетки, 2 — пучки продольно идущих гладкомышечных клеток, 3 — соединительная ткань, 4 — сосуды сосудов; окраска гематоксилин-эозином; х 130.
Гистол, строение стенок верхней и нижней П. в. не одинаково в связи с их различной функциональной нагрузкой. Толщина стенки верхней П. в. в экстраперикардиальной части у взрослого человека 300—500 мкм. В стенке верхней П. в. граница между внутренней и средней оболочками выражена нечетко. Средняя оболочка содержит незначительное количество циркулярных пучков гладкомышечных клеток, разделенных прослойками соединительной ткани, переходящих в наружную оболочку, к-рая в 3—4 раза толще внутренней и средней вместе взятых. Пучки коллагеновых волокон в ее составе имеют преимущественно косое и циркулярное направление, а эластических — продольное. В средней оболочке нижней П. в. четко выявляются циркулярно расположенные пучки гладкомышечных клеток. Наружная оболочка содержит большое количество продольно расположенных пучков гладкомышечных клеток, разделенных прослойками соединительной ткани и составляет 3/5 толщины всей стенки (рис. 4). По данным В. Я. Бочарова (1968), средняя оболочка отличается от наружной меньшим количеством соединительнотканных элементов и более тонкими пучками гладкомышечных клеток. Во внутренней оболочке выявляется слой эластических волокон, а на границе внутренней и средней оболочек тонкий слой соединительной ткани с преобладанием коллагеновых волокон. У места впадения верхней и нижней П. в. в сердце в их наружную оболочку проникают поперечнополосатые мышечные волокна миокарда.
По данным Буччанте (L. Bucciante, 1966), у новорожденных в стенках вен брюшной полости, в частности в нижней П. в., имеются лишь циркулярные пучки гладкомышечных клеток. После рождения совершенствования в стенке II. в. у человека выражаются в изменении количества, положения и ориентации мышечных клеток. Продольные пучки гладкомышечных клеток появляются в стенке П. в. лишь после рождения. Так, отмечено, что у ребенка 7 лет в стенке нижней П. в. хорошо развиты циркулярный и продольный слои гладкомышечных клеток. В стенке верхней П. в. у новорожденного мышечные элементы представлены очень слабо, и лишь к 10 годам появляются циркулярные пучки гладкомышечных клеток. Установлена возрастная гипертрофия и гиперплазия мышечных элементов в стенке П. в. В старческом возрасте наблюдается уменьшение циркулярно расположенных гладкомышечных клеток, а после 70 лет их атрофия. По данным Буччанте (1966), эластические мембраны в под-эндотелиальном слое также становятся хорошо выраженными к 10 годам. Эластические элементы стенки П. в. в процессе старения утолщаются и подвергаются дистрофическим изменениям. Увеличивается количество коллагеновых волокон в под-эндотелиальном слое, а также между мышечными пучками в средней и наружной оболочках.
Методы диагностики
При подозрении на развивающуюся патологию назначается определенная диагностика.
Состоит из комплекса нескольких процедур.
- УЗИ и допплерографическое обследование. Они позволяют обнаружить варикоз.
- Флебография. Во время исследования в венозную сеть вводят специальный раствор, после проводят серию рентгеновских снимков. Это помогает увидеть места поражения сосудов.
- Лапароскопия. Обычно назначается для уточнения диагноза.
- Селективная оварикография. Помогает выявить клапанную недостаточность.
- и МРТ. Они позволяют более подробно увидеть течение болезни, помогают отличить от других негинекологических патологий.
При визуальном осмотре у женщин на половых губах и внутренней поверхности бедер видны варикозные узлы. На ощупь можно обнаружить увеличенные матку и яичники.
В зеркалах видна гипертрофированная синюшная шейка матки.
Варикозное расширение вен таза довольно серьезное заболевание. Без своевременного лечения может привести к увеличению сосудов репродуктивных органов, бесплодию и невозможности выносить беременность у женщин.
На фоне болевого синдрома может развиться неврастения. Самыми серьезными осложнениями является тромбоз вен и тромбоэмболия лёгких.
Любое появление боли в нижней части живота нельзя оставлять без внимания.
Методы исследования
Рис. 5. Схема рентгенограмм грудной клетки: а — прямая проекция, верхняя полая вена прилежит к восходящей части аорты (заштрихована), б — боковая проекция, нижняя полая вена в виде треугольника видна между нижнезадним контуром сердца и диафрагмой (заштрихована).
Обычные клин, методы (осмотр, изменения цвета кожного покрова, измерение окружности верхней конечности и др.) позволяют заподозрить различную патологию П. в. Основным методом диагностики является рентгенологический, гл. обр. рентгеноконтрастное исследование П. в.— кавография (см.). На прямой рентгенограмме верхняя П. в. вместе с восходящей частью аорты образует правую границу сосудистой тени (рис. 5, а). При расширении верхней П. в., напр, при пороке правого предсердно-желудочкового (трехстворчатого) клапана или при смещении вены вправо, контур сосудистой тени смещается вправо. В I косом положении тень нижней П. в. может быть видна в виде полосы, идущей от диафрагмы к заднему контуру сердца, а в боковом положении — в виде треугольника между тенью сердца и контуром диафрагмы (рис. 5, б). Отсутствие треугольника свидетельствует об увеличении левого желудочка сердца.
Верхняя кавография может быть выполнена антеградным или ретроградным способом. В первом случае рентгеноконтрастное вещество вводят путем пункции или катетеризации вен плеча или подключичной вены с одной или обеих сторон (см. Катетеризация вен пункционная). Для ретроградного контрастирования верхней П. в. катетер проводят через бедренную, наружную и общую подвздошные, нижнюю П. в. и правое предсердие (см. Сельдингера метод).
Рис. 6. Ангиокардиограмма (прямая проекция): 1 — левая подключичная вена, 2 — левая плечеголовная вена, 3 — верхняя полая вена, 4 — правое предсердие, 5 — нижняя полая вена (контрастирована вследствие рефлюкса).
На ангиокардиограмме в прямой проекции (рис. 6) контрастирован-ная верхняя П. в. служит продолжением двух плечеголовных вен, сливающихся между собой ниже правого грудинно-ключичного сустава, она располагается справа от тени позвоночника и имеет вид четко очерченной полосы шириной от 7 до 22 мм (в зависимости от возраста). На уровне III ребра тень верхней П. в. переходит в тень правого предсердия. В I косом положении верхняя П. в. занимает передний отдел сосудистой тени, во II косом положении тень ее располагается слегка кзади от переднего контура аорты. В прямой проекции контрастированная нижняя П. в. лежит справа от позвоночника, слегка накладываясь на него; в боковой проекции она располагается спереди от поясничного отдела, а ее верхний участок отклоняется кпереди и впадает в правое предсердие.
Нижняя кавография также может быть сделана антеградно и ретроградно. В первом случае рентгеноконтрастное вещество вводят путем пункции или катетеризации бедренной вены с одной или обеих сторон. Для ретроградной кавография катетер проводят в нижнюю П. в. через подключичную, плечеголовную, верхнюю П. в. и правое предсердие.
Заболевания
Лишенная питательных веществ, кровь из верхней полой вены поступает в правую часть сердца через венозный ствол.
Сбой циркуляции крови, часто возникает вследствие патологического очага в организме или при тромбировании вены.
Встречаются врожденные патологические аномалии сосудистого аппарата сердца — образуется дополнительная левая верхняя полая вена, где она находится в качестве малоэффективного притока левого предсердия.
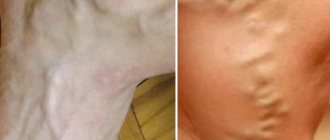
Патологии венозной сети, обобщены называнием — синдром верхней полой вены.
Синдром объединяет в себе множество симптомов при нарушениях венозного функционирования и несет угрозу для жизни больного.
Синдром верхней полой вены возникает как первичное заболевание – нарушается целостность сосуда, вследствие чего отмечается резкий подъем венозного давления.
При вторичном заболевании – причиной выступают сопутствующие заболевания, оказывая сильное давление на сосуд.
Основной причиной давления на сосуд — это опухолевый процесс или закупорка тромбом, что вызывает подъем давления и опасно осложнением в виде разрыва сосуда.
Симптоматика патологии нарастает постепенно.
Характерная клиническая картина патологии представлена ниже.
- Головокружение.
- Боль в области головы.
- Боль за грудиной.
- Потеря сознания.
- Отечность лица.
- Увеличение и набухание вен набухшие на шее.
- Цианотичное синюшное лицо.
Выявить причину сбоя венозного кровообращения, возможно при помощи диагностических исследований.