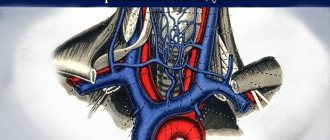
Топография нижней и верхней полой вены
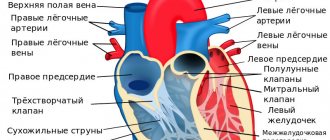
Верхняя полая вена (ВПВ) представлена в виде короткого ствола, который находится в грудной клетке справа от восходящей части аорты. Она в длину 5-8 см, диаметром 21-28 мм. Это тонкостенный сосуд, который не имеет клапанов и расположен в верхнем отделе переднего средостения. Образуется от слияния двух плечеголовных вен позади I грудино-реберного сочленения справа. Далее, спускаясь, на уровне хряща III ребра вена впадает в правое предсердие.
Топографически справа к верхней полой вене прилегает плевральный листок с диафрагмальным нервом, слева – восходящая аорта, впереди – тимус, позади – корень правого легкого. Нижняя часть ВПВ находится в полости перикарда. Единственный приток сосуда – непарная вена.
Притоки ВПВ:
- плечеголовные вены;
- парная и безымянная;
- межреберные;
- вены позвоночного столба;
- внутренняя яремная;
- сплетения головы и шеи;
- пазухи твердой оболочки головного мозга;
- эмисарные сосуды;
- вены головного мозга.
Система ВПВ собирает кровь из головы, шеи, верхних конечностей, органов и стенок грудной полости.
Нижняя полая вена (НПВ) – это наибольший венозный сосуд в человеческом теле (длинной 18-20 см и диаметром 2-3,3 см), который собирает кровь от нижних конечностей, тазовых органов и брюшной полости. Она также не имеет клапанной системы, расположена внебрюшинно.
НПВ начинается на уровне IV-V поясничных позвонков и образуется путем слияния левой и правой общих подвздошных вен. Далее она следует вверх фронтально по отношению к правой большой поясничной мышце, боковой части тел позвонков и вверху, спереди от правой ножки диафрагмы, пролегает рядом с брюшным отделом аорты. В грудную полость сосуд вступает через сухожильное отверстие диафрагмы в заднее, затем верхнее средостение и впадает в правое предсердие.
Система НПВ относится к мощнейшим коллекторам в организме человека (она обеспечивает 70% общего венозного кровотока).
Притоки нижней полой вены:
- Пристеночные: Поясничные вены.
- Нижние диафрагмальные.
- Две яичниковые вены.
Анатомия венозного аппарата сердца: как все устроено?
Вены несут кровь из органов в правое предсердие (исключение – легочные вены, транспортирующие ее в левое предсердие).
Гистологическое строение стенки венозного сосуда:
- внутренняя (интима) с венозными клапанами;
- эластическая мембрана (медия), которая состоит из циркулярных пучков гладкомышечных волокон;
- внешняя (адвентиция).
НПВ относится к венам мышечного типа, у которых во внешней оболочке присутствуют хорошо развитые пучки продольно расположенных гладкомышечных клеток.
В ВПВ степень развития мускульных элементов умеренная (редкие группы продольно расположенных волокон в адвентиции).
Вены имеют множество анастомозов, образуют сплетения в органах, что обеспечивает большую их емкость сравнительно с артериями. Они имеют высокую способность к растяжению и относительно низкую эластичность. Кровь по ним двигается против силы гравитации. У большинства вен на внутренней поверхности расположены клапаны, которые препятствуют обратному току.
Продвижение крови по полым венам в сердце обеспечивается:
- отрицательным давлением в грудной полости и его колебанием во время дыхания;
- присасывающей способностью сердца;
- работой диафрагмальной помпы (ее давление во время вдоха на внутренние органы выталкивает кровь в воротную вену);
- перистальтические сокращения их стенок (с частотой 2-3 в минуту).
Как проявляется синдром
Симптомы синдрома могут возникнуть резко, без каких-либо либо провоцирующих факторов и предвестников. Это может произойти в тот момент, когда верхняя полая вена плотно закупоривается атеросклеротическим тромбом.
В большей части случаев для возникновения синдрома характерна следующая симптоматика:
- кашель с увеличивающимся эффектом одышки;
- приступы головной боли и головокружения;
- болевой синдром с локализацией в районе грудной клетки;
- дисфагия и тошнота;
- изменение мимики, черт лица;
- обморочные состояния;
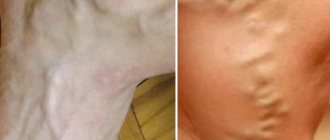
- заметное набухание вен на шейном участке и в пределах грудной клетки;
- отечность и одутловатость лица;
- цианоз лицевого участка или отдела грудной клетки.
Для максимально точной диагностики синдрома верхняя полая вена требуется пройти ряд процедур, направленных на исследование состояния венозных каналов. К таким обследованиям относят топография, рентгенографию и допплеровское ультразвуковое исследование. Прибегнув к их помощи, вполне реально выполнить дифференцировку диагнозов и назначить наиболее эффективное хирургическое лечение.
При ухудшении общего самочувствия, при обнаружении вышеуказанных симптомов следует сразу же обратиться в медицинское учреждение за квалифицированной консультацией. Только опытный специалист сможет наиболее точно и быстро установить диагноз, а также предложить подходящие лечебные меры.
При не выявлении вовремя тромбоза верхней полой вены могут наступить плачевные состояния для здоровья.
Сосуды
Плечеголовная Вена (Левая): Из Каких Вен Образуется
фев 06, 2020 Кох В. А.
7196
Сосуды
Артерии Головы И Шеи: Анатомия, Схема, Атеросклероз
фев 06, 2020 Кох В. А.
16582
Сосуды
Функция сосудов
Вены вместе с артериями, капиллярами и сердцем образуют единый круг кровообращения. Однонаправленное непрерывное движение по сосудам обеспечивается разницей давлений в каждом сегменте русла.
Основные функции вен:
- депонирование (резерв) циркулирующей крови (2/3 от всего объема);
- возврат обедненной кислородом крови в сердце;
- насыщение тканей углекислотой;
- регуляция периферического кровообращения (артериовенозные анастомозы).
Синдром и беременность
В период вынашивания плода все органы женщины испытывают тяжелейшую нагрузку, увеличивается объем циркулирующей крови и, как следствие, появляется застой. Матка увеличивается и сдавливает не только окружающие органы, но и сосуды. При синдроме нижней полой вены у беременных лечение должно проводиться крайне осторожно.
Проблемы начинаются с того, что женщине очень тяжело лежать на спине, обычно такое состояние начинается с 25 недели вынашивания плода. Наблюдается слабое головокружение, слабость, периодически не хватает воздуха. Артериальное давление, как правило, снижается. Очень редко, но беременная может терять сознание.
Естественно, о кардинальных мерах терапевтического характера в период беременности речь не идет, но некоторые правила все же помогут легче перенести синдром:
— придется отказаться от всех упражнений, которые проводятся в лежачем положении, на спине;
— спать также не стоит на спине;
— питание должно быть скорректировано в сторону уменьшения потребления соли;
— необходимо снизить количество потребляемой жидкости;
— для улучшения состояния лучше больше ходить, в этом случае сокращаются мышцы на голени, и этот процесс стимулирует продвижение венозной крови вверх;
— рекомендовано посещение бассейна, вода способствует выдавливанию крови из вен нижних конечностей.
Какие симптомы беспокоят пациента при нарушении кровотока по полым венам?
Основной патологией кавальных вен считается их полная или частичная непроходимость (окклюзия). Нарушение оттока крови по этим сосудам приводит к повышению давления в сосудах, затем и в органах, от которых не производится адекватный отток, их расширению, транссудации (выхода) жидкости в окружающие ткани и снижению возврата крови к сердцу.
Главные признаки нарушения оттока по полым венам:
- отеки;
- изменение цвета кожных покровов;
- расширение подкожных анастомозов;
- снижение артериального давления;
- нарушение функции органов, от которых не осуществляется отток.
Синдром верхней полой вены у мужчин
Эта патология чаще встречается в возрасте от 30 до 60 лет (у мужчин в 3-4 раза чаще).
Факторы, провоцирующие формирование кава-синдрома:
- экстравазальная компрессия (сдавливание извне);
- прорастание опухолью;
- тромбоз.
Причины нарушения проходимости ВПВ:
- Онкологические заболевания (лимфома, рак легких, молочной железы с метастазированием, меланома, саркома, лимфогранулематоз).
- Аневризма аорты.
- Увеличение щитовидной железы.
- Инфекционное поражение сосуда – сифилис, туберкулез, гистиоплазмоз.
- Идиопатический фиброзный медиастинит.
- Констриктивный эндокардит.
- Осложнение лучевой терапии (спаечный процесс).
- Силикоз.
- Ятрогенное поражение – закупорка при длительной катетеризации или кардиостимулятором.
Симптомы окклюзии ВПВ:
- тяжелая отдышка;
- боль в груди;
- кашель;
- приступы удушья;
- охриплость голоса;
- набухание вен грудной клетки, верхних конечностей и шеи;
- одутловатость, пастозность лица, отек верхних конечностей;
- цианоз или полнокровие верхней половины грудной клетки и лица;
- утрудненное глотание, отек гортани;
- носовые кровотечения;
- головная боль, шум в ушах;
- снижение зрения, экзофтальм, повышение внутриглазного давления, сонливость, судороги.
Синдром нижней полой вены у беременных
В период вынашивания ребенка постоянно увеличивающаяся матка в положении лежа давит на нижнюю полую вену и брюшную аорту, что может повлечь за собой ряд неприятных симптомов и осложнений.
Дополнительно отягощает ситуацию увеличение объема циркулирующей крови необходимой для питания плода.
Скрытые проявления синдрома НПВ наблюдаются более чем у 50% беременных, а клинически – у каждой десятой (тяжелые случаи встречаются с частотой 1:100).
В результате сдавления сосудов наблюдается:
- снижение венозного возврата крови к сердцу;
- ухудшение насыщения крови кислородом;
- снижение сердечного выброса;
- венозный застой в венах нижних конечностей;
- высокий риск тромбоза, эмболии.
Симптомы аорто-кавальной компрессии (возникают в положении лежа на спине чаще в III триместре):
- головокружение, общая слабость и обморок (вследствие падения артериального давления ниже 80 мм рт. ст.);
- ощущение нехватки кислорода, потемнение в глазах, шум в ушах;
- резкая бледность;
- сердцебиение;
- тошнота;
- холодный липкий пот;
- отеки нижних конечностей, проявление сосудистой сетки;
- геморрой.
Такое состояние медикаментозного лечения не требует. Беременной нужно соблюдать ряд правил:
- не лежать на спине после 25 недели беременности;
- не выполнять упражнения в положении лежа;
- отдыхать на левом боку или полусидя;
- использовать на период сна специальные подушки для беременных;
- ходить пешком, плавать в бассейне;
- в родах выбрать положение на боку или стоя на корточках.
Тромбоз
Закупорка верхней полой вены тромбом чаще вторичный процесс, обусловленный опухолевым разрастанием в легких и средостении, последствием мастэктомии, катетеризации подключичной или яремной вен (исключение – синдром Педжета-Шреттера).
В случае полной окклюзии просвета стремительно возникает:
- цианоз и отек верхней части туловища, головы и шеи;
- невозможность принять горизонтальное положение;
- сильная головная и загрудинная боль, усиливающаяся при наклоне тела вперед.
Причины тромбоза нижней полой вены:
- Первичные: Опухолевый процесс.
- Врожденные дефекты.
- Механические повреждения.
- Прорастание стенки сосуда опухолью.
Клинически различают такие виды тромбоза НПВ:
- Дистального сегмента (наиболее частая локализация). Симптоматика выражена в меньшей степени по причине хороших компенсаторных возможностей коллатерального кровотока. У пациента развиваются признаки илеофеморального тромбоза – нарастающий отек щиколоток, распространяющийся на всю конечность, нижнюю половину живота и поясницу, цианоз, распирающие ощущения в ногах.
- Почечного сегмента. Протекает тяжело, имеет высокую летальность и требует хирургической коррекции. Клинически проявляется в виде резкой боли в пояснице, олигурии, наличием белка в моче, микрогематурией, рвотой, нарастающей почечной недостаточностью.
- Печеночного сегмента. Развивается клиника супрагепатической портальной гипертензии: увеличение размеров органа, желтуха, асцит, проявление венозных сплетений на передней поверхности живота, варикозное расширение вен нижней трети пищевода (с риском желудочно-кишечного кровотечения), спленомегалия.
Тромбоз глубоких вен. Лечебная тактика в особых случаях
Оперативное лечение Задачами оперативного вмешательства при ТГВ явля-ются предотвращение ТЭЛА и/или восстановление про-ходимости венозного русла. Выбор объема оперативного пособия следует основы-вать на локализации тромбоза, его распространенности, длительности заболевания, наличии сопутствующей па-тологии, тяжести состояния больного, имеющегося в рас-поряжении хирурга технического и инструментального обеспечения. Имплантация кава-фильтра.
Показаниями к имплантации кава-фильтра являются:
• невозможность проведения надлежащей антикоагулянтной терапии; • неэффективность адекватной антикоагулянтной терапии, на фоне которой происходит нарастание тром-боза с формированием эмболоопасного тромба; • распространенный эмболоопасный тромбоз; • рецидивируюшая ТЭЛА с высокой (>50 мм рт. ст. ) легочной гипертензией. У пациентов молодого возраста при устранимых факторах риска и причинах ТГВ необходимо имплантировать только съемные модели, которые следует удалять при устранении угрозы ТЭЛА. Эндоваскулярная катетерная тромбэктомия из ниж-ней полой и подвздошных вен. Показана при эмболоопасных тромбах интра- и супраренального отделов нижней полой вены. Пликация нижней полой вены.
Показаниями к пликации нижней полой вены могут служить: • эмболоопасный тромб супраренального отдела нижней полой вены при отсутствии возможности выпол-нить эндоваскулярную тромбэктомию (пликация выпол-няется после прямой тромбэктомии) ; • НЕПРАВИЛЬНАЯ ПОЗИЦИЯ УСТАНОВЛЕННОГО ранее кава-фильтра (например, нахождение его в почечной вене), исключающая возможность повторной имплантации (пликацию производят после удаления ка-ва-фильтра) ; • сочетание эмболоопасного тромбоза с операбельной опухолью брюшной полости или забрюшинного пространства. В отдаленном периоде более чем у 2/3 пациентов в течение 2—3 лет после операции полностью восстанавли-вается проходимость нижней полой вены. Паллиативная тромбэктомияпоказана при эмболоопасном флотирующем тромбозе бедренных или под-вздошных вен при нецелесообразности либо невозможности выполнить установку кава-фильтра. Как правило, дополняется перевязкой или пликацией магистральной вены. Радикальная тромбэктомия. Может быть рассмотрена в случаях рано диагностированных сегментарныхвеноз-ных тромбозов в течение первых 5 сут заболевания. Учитывая сложность установления точных сроков, прошедших с момента развития тромбоза (клинические признаки запаз-дывают на несколько дней), отбор пациентов для ради-кальной тромбэктомии должен быть крайне тщательным. Регионарная тромболитическая терапия. Предпочти-тельным является регионарное введение непосредственно в тромботические массы с помощью предварительно установленного катетера. В качестве тромболитических препаратов используют стрептокиназу, урокиназу, альте-плазу. Эффективность катетерного тромболизиса при ТГВ в настоящее время служит предметом активного из-учения, в связи с чем способ может быть рекомендован лишь в тех случаях, когда потенциальная польза тромбо-лизиса очевидна, а риски минимальны. Ее проведение может рассматриваться лишь у пациентов без тяжелой со-матической патологии, с низким риском кровотечений, с длительностью заболевания не более 14 сут и окклюзией 1—2 анатомических сегментов.
Лечебная тактика при тромбозе глубоких вен у пациентов отделений травматологии и ортопедии Алгоритм выявления ВТЭО. Ежедневный клиниче-ский осмотр больного должен включать активное выявле-ние симптоматики острого тромбоза глубоких и поверх-ностных вен обеих нижних конечностей. При отсрочен-ном хирургическом лечении больных с повреждениями или заболеваниями опорно-двигательного аппарата, со-провождающимися иммобилизацией, особенно, если адекватной медикаментозной профилактики не проводи-лось, целесообразно выполнить ультразвуковую компрес-сионную ультрасонографию вен системы нижней полой вены перед операцией для выявления бессимптомных ве-нозных тромбозов с максимальным приближением иссле-дования ко времени вмешательства. В отдельных случаях, когда профилактические мероприятия проводились не в полном объеме или имеется особенно высокий риск раз-вития ВТЭО, выполнение ультразвуковой компрессион-ной ультрасонографии целесообразно и перед активиза-цией больного. Тактика травматолога-ортопеда при выявлении ВТЭО. Выявление признаков острого тромбоза поверхностных, глубоких вен и/или ТЭЛА, а также обоснованное подо-зрение на них является основанием для консультации со-судистого хирурга. Операции на опорно-двигательном ап-парате должны быть отложены до устранения опасности эмболии. Следует рассечь гипсовую повязку и развести ее края. При необходимости вмешательства по жизненным показаниям следует рассмотреть вопрос об установке ка-ва-фильтра или пликации нижней полой вены, после ко-торых возможна операция на фоне введения профилакти-ческих доз прямых антикоагулянтов. До инструментального обследования больным с ТГВ и/или ТЭЛА должен быть предписан строгий постельный режим для снижения риска ТЭЛА. После обследования пациенты с неэмболоопасными формами венозного тромбоза могут быть активизированы. Основой лечения больных с ВТЭО (в том числе бессимптомными) является адекватная антикоагулянтная терапия. Дальнейшее лечение больного с ВТЭО проводят совместно сосудистый хирург и травмато-лог-ортопед. После устранения угрозы ТЭЛА и подбора адекватной антикоагулянтной терапии возможно лечение больного в травматологическом отделении. Особенности лечебной тактики у различных категорий больных При венозном тромбозе лечебная тактика зависит от локализации, эмболоопасности тромба и того, на каком этапе лечения больных с повреждениями и заболевания-ми опорно-двигательного аппарата (ОДА) выявлено это осложнение. 1. Венозный тромбоз, выявленный в ходе предоперационного обследования А. Больной не нуждается в экстренном или срочном оперативном вмешательстве
— Тромбоз поверхностных вен. При локализации тромбоза в бассейне большой подкожной вены проксимальнее уровня коленного сустава показано выполнение кроссэктомии, после чего может быть выполнено вмешательство на опорно-двигательном аппарате (ОДА) . Дальнейшее лечение тромбоза поверхностных вен проводится в зависимости от выраженности и распространенности патологического процесса. — Тромбоз глубоких вен. Больным с неэмболоопасными формами тромбозапоказано проведение антикоагулянт-ной терапии (НМГ или НФГ) с динамическим ультразву-ковым контролем за состоянием тромба и венозного рус-ла. После стабилизации тромботического процесса, под-твержденного данными ультразвукового ангиосканирова-ния, и стихания клинических проявлений тромбоза (через 3—5 сут) возможно выполнение оперативного вмешатель-ства на опорно-двигательном аппарате. За 12 ч до операции лечебную дозировку антикоагулянтов заменяют на профилактическую дозу НМГ. После операции (через 24 ч после предшествующей инъекции) при условии стабильного гемостаза повторно вводят НМГ в профилактической дозе. Со вторых суток послеопера-ционного периода используют лечебные дозы антикоагу-лянтов. Дальнейшая тактика лечения ТГВ проводится в зависимости от выраженности и распространенности патологического процесса. В послеоперационном периоде проводят динамиче-ский ультразвуковой контроль за состоянием тромба и венозного русла (каждые 3—5 сут). Больным с эмболоопасным (флотирующим) тромбом показана имплантация съемной модели кава-фильтра, после чего возможно оперативное вмешательство на ОДА в сроки, определяемые травматологом-ортопедом. Такти-ка антикоагулянтной терапии аналогична используемой при неэмболоопасной форме тромбоза. Б. Больной нуждается в экстренном или срочном оперативном вмешательстве — Тромбоз поверхностных вен. При локализация тромбо-за в бассейне большой подкожной вены проксимальнее уровня коленного сустава показано выполнение кроссэк-томии, после чего может быть выполнено вмешательство на ОДА. Дальнейшее лечение тромбоза поверхностных вен проводится в зависимости от выраженности и распространенности патологического процесса. — Тромбоз глубоких вен А. Илиокавальный сегмент В послеоперационном периоде существует высокая вероятность прогрессирования тромботического процес са, в связи с чем больным с любой формой тромбоза по-казана имплантация съемной модели кава-фильтра с по-следующим выполнением предполагаемого оперативного вмешательства на ОДА. Б. Бедренно-подколенный сегмент и вены голени При эмболоопасном тромбе показана имплантация съемной модели кава-фильтра. В качестве альтернативы возможна перевязка поверхностной бедренной вены рас-сасывающейся лигатурой. Больным с флотирующим тромбом общей бедренной вены первым этапом выполня-ют тромбэктомию из общей бедренной вены. Выполне-ние вмешательства на глубокой венозной системе показа-но первым этапом в одну операционную сессию с вмеша-тельством на ОДА. Тактику при неэмболоопасном тромбе см. выше. В послеоперационном периоде больным через 6—8 ч после операции при условии стабильного гемостаза вво-дят профилактическую или промежуточную дозу гепарина. Со вторых суток послеоперационного периода боль-ным проводят стандартную терапию лечебными дозами антикоагулянтов. 2. Венозный тромбоз, выявленный в послеоперационном периоде и у больного, которому не планируется оперативное лечение Применяют стандартную тактику лечения тромбоза поверхностных и глубоких вен. Лечебная тактика при ТГВ во время беременности, на этапе родоразрешения и в послеродовом периоде Во время беременности для лечения ВТЭО рекомен-дуется использовать НМГ в лечебных дозах. Совместно с сосудистым хирургом решается вопрос о необходимости установки кава-фильтра или другого ме-тода хирургического лечения и профилактики. При ВТЭО, возникающих во время беременности, НМГ или НФГ следует использовать на протяжении всей бере-менности; средством выбора являются НМГ. Оптималь-ная доза НМГ при его длительном применении не опреде-лена. После первоначального использования стандартных лечебных доз НМГ как минимум на протяжении 1 мес можно уменьшить дозу до 75% от лечебной. После родов гепарин можно заменить на НОАК или ABK. Следует помнить, что во время беременности и при кормлении грудью использование НОАК противопоказано. В таких случаях оправдано применение АВК с целевым МНО 2, 0—3, 0 при соблюдении условий, обеспечивающих безо-пасную смену препаратов в процессе лечения (см. Прило-жение 1). Эксперты полагают, что если ВТЭО возникли во время беременности, антикоагулянты должны использо-ваться в течение не менее чем 1, 5 мес после родов, причем общая продолжительность лечения должна составлять как минимум 3 мес. Подкожное введение HMГ или НФГ следует прекра-тить за 24—36 ч до родов или кесарева сечения. У беремен-ных с особенно высоким риском рецидива ВТЭО в этот период желательно перейти на внутривенную инфузию НФГ, которую следует прервать за 4—6 ч до родов или ке-сарева сечения; в отдельных случаях рассмотреть целесо-образность установки временного кава-фильтра. При не-запланированном начале родов нейроаксиальная анесте-зия противопоказана; при возникновении кровотечения, выраженном увеличении АЧТВ (в случаях когда применя-ли НФГ) или высоком уровне анти-Ха-активности в крови (в случаях когда использовали НМГ) для нейтрализации эффекта этих препаратов может потребоваться введение протамина сульфата. Лечебная тактика на этапе родоразрешения Способ родоразрешения определяется конкретной акушерской ситуацией. • При появлении наружного кровотечения, в том числе вагинального, или при начале родовой деятельности прекратить применение НМГ и НФГ. • При появлении признаков угрожающих преждевременных родов в сроках беременности до 35—36 нед у пациенток, ранее применявших НМГ в терапевтических до-зах, продолжить их применение или перейти на НФГ как препарат, обладающий более коротким периодом полувыведения. • При наличии массивной кровопотери, гемотранс-фузии начинать или возобновлять медикаментозную профилактику ВТЭО сразу после снижения риска кровотечения. • При наличии высокого риска кровотечения приме-нять НФГ, рекомендовать ношение компрессионного трикотажа и/или проводить пневмокомпрессии. • В случае применения НМГ стимуляцию родов, кесарево сечение, регионарные методики анестезии и анал-гезии отложить как минимум на 24 ч после введения по-следней терапевтической дозы НМГ. • В случае применения НФГ стимуляцию родов, ке-сарево сечение, регионарные методики анестезии и анал-гезии отложить на как минимум на 4—6 ч после введения НФГ. • Антикоагулянтную терапию возобновлять через 12—24 ч после родов при отсутствии геморрагических ос-ложнений. • Удаление эпидурального катетера проводить не раньше чем через 12 ч после введения профилактических доз НМГ или через 4 ч после введения профилактических доз НФГ. • Введение НМГ и НФГ возобновлять не раньше чем через 4—6 ч после применения спинномозговой анесте-зии или после удаления эпидурального катетера.
• В случае невозможности прекращения введения НМГ или НФГ в родах (например, у женщин с самопро-извольными родами в течение 24 ч после введения по-следней дозы НМГ) не назначать методики регионарной аналгезии, а использовать альтернативные методы анал-гезии, например управляемую внутривенную аналгезию на основе опиатов, а при кесаревом сечении — общую анестезию. Лечебная тактика в послеродовом периоде • Ранняя активизация (в течение 2—4 ч после родов или кесарева сечения), при невозможности – применение компрессионного трикотажа и/или пневмокомпрессии. • Антикоагулянтная терапия после родов продолжа-ется не менее 6 нед (при общей продолжительности лече-ния антикоагулянтами не менее 3 мес). • Возможно применение НМГ, НФГ и варфарина
Диагностика и уточнение
Для установки причины затруднения кровотока по системе полых вен и выбора дальнейшей тактики показан ряд диагностических процедур:
- Сбор анамнеза и физикальное исследование.
- Общий анализ крови, биохимия, коагулограмма.
- Ультразвуковая доплерография и дуплексное сканирование вен.
- Обзорная рентгенография органов грудной клетки и брюшной полости.
- КТ, МРТ с контрастированием.
- Магнитно-резонансная флебография.
- Измерение центрального венозного давления (ЦВД).
Методы лечения
Выбор тактики ведения пациента зависит от причины нарушения кровотока в воротных венах.
На сегодня практически все случаи тромбоза лечатся консервативно. Исследования показали, что после тромбэктомии на стенке сосуда остаются фрагменты сгустка, которые в дальнейшем служат источником повторной закупорки или развития грозного осложнения ТЕЛА (тромбоэмболии легочной артерии).
Сдавление сосуда объемным образованием или прорастанием опухолью стенок вен требует хирургического вмешательства. Прогноз консервативного ведения заболевания неблагоприятный.
Хирургические методы
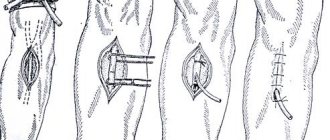
Виды оперативных вмешательств при тромбозе полых вен:
- эндоваскулярная тромбэктомия катетером Фогарти;
- открытое удаление сгустка;
- паллиативная пликация полой вены (искусственное формирование просвета П-образными скобами);
- установка кава-фильтра.
При сдавлении сосуда извне или метастатическом поражении выполняют паллиативные вмешательства:
- стентирование участка сужения;
- радикальная декомпрессия (удаление или иссечение опухолевого образования);
- резекция пораженного участка и замена его венозным гомотрансплантантом;
- шунтирование облитерированного участка.
Медикаментозное лечение
Наиболее эффективный метод консервативного лечения закупорки сгустком глубоких вен – тромболитическая терапия («Альтеплаза», «Стрептокиназа», «Актилизе»).
Критерии выбора этого метода лечения:
- возраст тромботических масс до 7 суток;
- отсутствия в анамнезе острых нарушений мозгового кровотока в последние 3 месяца;
- пациенту не проводили хирургические манипуляции в течение 14 дней.
Дополнительная схема медикаментозной поддержки:
- Антикоагулянтная терапия: «Гепарин», «Фраксипарин» внутривенно капельно с дальнейшим переходом на подкожное введение.
- Улучшение реологических качеств крови: «Реосорбилакт», «Никотиновая кислота», «Трентал», «Курантил».
- Венотоники: «Детралекс», «Троксевазин».
- Нестероидные противовоспалительные: «Индометацин», «Ибупрофен».
Методы диагностики
Для подтверждения диагноза острого тромбоза назначается исследование свертывающей активности крови, наиболее информативным показателем которой является определение D-димера плазмы. Избыток его означает начало образования тромбов в сосудах. Методика обладает высокой достоверностью, но недостаточной специфичностью, так как при опухоли, воспалении, инфекции, беременности и после операции уровень этого вещества исходно повышен.
Для того чтобы найти тромб в организме, используют меченый радионуклидами фибриноген. Этот фармпрепарат выявляет скрытые тромбы и при сканировании сигнализирует об их локализации. Но при этом вид тромба и его опасность не удается установить.
Ультразвуковое дуплексное исследование сосудов
УЗИ сосудов относится к наиболее оптимальному методу диагностики венозных и сердечных тромбозов. Наиболее полную информацию можно получить при дуплексном сканировании с допплеровским цветным картированием. При этом можно оценить такие свойства тромба:
- плотность (чем длительнее процесс, тем грубее структура сгустка);
- диаметр сосуда или размер сердечной полости;
- степень закупорки;
- подвижность.
Ангиографический метод исследования применяется при недостаточности полученных данных на предыдущих этапах обследования. Он может сочетаться с установкой кава-фильтра, удалением сгустка крови.
Признаки флотирующего тромба:
- крупная вена, из которой «растет» головка тромба, слабо контрастируется;
- дефект наполнения имеет форму пиявки или язычка;
- основание сгустка больше подвижной части.
Смотрите на видео о том, как выглядит флотирующий тромб на УЗИ:
Выводы
Нарушение кровотока по системе полых вен – патологическое состояние, которое тяжело поддается лечению и имеет высокий уровень летальности. Также в 70% случаев в течение года наблюдается повторная окклюзия или ретромбоз пораженного сегмента. Самыми частыми смертельными осложнениями считаются: ТЕЛА, обширный ишемический инсульт, острая почечная недостаточность, кровотечение с варикозно расширенных вен пищевода и кровоизлияние в головной мозг.
В случае опухолевого поражения сосудов прогноз неблагоприятен. Лечение имеет паллиативный характер и направлено лишь на облегчение имеющихся симптомов и некоторое продолжение жизни пациента.