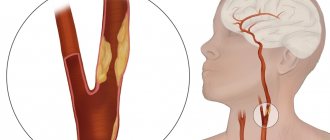
Симптомы нарушения
Непрямолинейность хода позвоночных артерий сама по себе не является патологией. Данное отклонение возникает на фоне заболеваний позвоночника и приводит к расстройствам функционирования головного мозга, которые сопровождаются:
- частыми головокружениями;
- повышением артериального давления;
- предобморочными состояниями;
- нарушениями координации;
- проблемами с вестибулярным аппаратом;
- тошнотой;
- снижением зрительной функции.
Описанные симптомы являются следствием ухудшения мозгового кровообращения, которое возникло на фоне извитости аортальных сосудов. Чтобы устранить эти признаки, необходимо воздействовать на первоначальную причину отклонения, то есть на болезнь, которая спровоцировала непрямолинейность хода позвоночных артерий. Избавившись от ортопедической проблемы можно улучшить кровообращение и снизить степень выраженности симптомов. В этом поможет мануальная терапия и специальный массаж. То есть нужно глубокое воздействие на позвонки и связки пораженного болезнью отдела позвоночника. Только такая терапия способна восстановить нормальный кровоток и улучшить состояние больного.
Помимо мануальной терапии может быть назначено и медикаментозное лечение — прием препаратов, которые улучшают венозный отток. К таким средствам относятся «Антистак», «Анавенол», «Эскузан». Действенным считается применение и сосудистых кремов, таких как «Капиллар» и другие.
Прежде чем принимать какие-либо терапевтические меры, необходимо проконсультироваться с врачом, который проведет обследование, оценит состояние сосудов и назначит адекватное лечение.
Синдром позвоночной артерии (СПА) – это комплекс симптомов, возникающих вследствие нарушения тока крови в позвоночных (или вертебральных) артериях. В последние десятилетия эта патология получила достаточно широкое распространение, что, вероятно, связано с увеличением количества офисных работников и лиц, ведущих малоподвижный образ жизни, проводящих много времени за компьютером. Если ранее диагноз СПА выставлялся преимущественно людям пожилого возраста, то сегодня заболевание диагностируется даже у двадцатилетних пациентов. Поскольку любую болезнь проще предотвратить, чем лечить, каждому важно знать, по каким причинам возникает синдром позвоночной артерии, какими симптомами проявляется и как диагностируется данная патология. Об этом, а также о принципах лечения СПА мы и поговорим в нашей статье.
Методики лечения
В основном используют один из трех методов борьбы с болезнью. В некоторых случаях возможно совместное применение двух методов терапии стенозов сосудов позвоночного столба.
Медикаментозная терапия
Метод основан на назначении и применении сосудистых препаратов, способствующих поддержке прочности и эластичности. Также назначаются лекарственные средства для контроля АД, разжижающие кровь и вызывающие уменьшение тромбообразования. Наряду с лекарствами назначаются курсы лечебной физкультуры, также показана мануальная терапия и гирудотерапия.
Оперативное вмешательство
Данная процедура направлена на хирургическую коррекцию по ликвидации травматических осложнений и нарушений в структуре позвоночника. Стеноз поддается лечению также с помощью стентирования. В артерии размещается усиленный металлический каркас, который препятствует дальнейшему разрыву сужению сосудистого русла. Стенты в среднем рассчитаны на 15 лет успешного функционирования. Для снижения риска отторжения, стальной каркас покрывают специальным пластиком.
Народные методы лечения
Подобные методы на сегодняшний день не нашли признания среди представителей официальной медициной. Но, ро имеющимся данным, лечебные отвары и настойки способствуют нормализации тонуса сосудов, восстановлению заданных показателей кровообращения и регулировке артериального давления. В качестве профилактического средства, используемого при сужении сосудистых систем позвоночных артерий, народные средства выглядят довольно эффективно.
Чтобы определить оптимальный тип терапии, соответствующий специалист, выдает направление на прохождение нескольких диагностических процедур. Одним из наиболее информативных и достоверных методов получения полномасштабной картины патологических изменений признано дуплексное сканирование определенных артерий. В качестве дополнительного варианта может быть назначено проведение МРТ участка стеноза.
Итоговое решение о методах лечения должны принимать лечащий врач совместно с пациентом. Если больной жалуется на регулярные головокружения, хроническую нехватку воздуха, общую слабость и раздражительность, а сужение сосудов определено не менее 70%, то эти признаки являются серьезным поводом к проведению хирургической операции.
Сосуды
Артерии Головы И Шеи: Анатомия, Схема, Атеросклероз
фев 06, 2020 Кох В. А.
16582
Сосуды
Брахиоцефальные Артерии: Что Это Такое, Анатомия, Церебральная Оксиметрия
фев 03, 2020 Кох В. А.
6837
Сосуды
Основы анатомии и физиологии
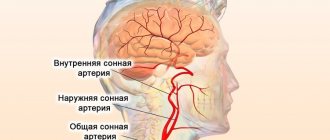
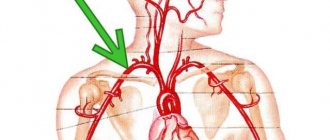
Кровь поступает в головной мозг по четырем крупным артериям: левой и правой общей сонным и левой и правой позвоночным. Стоит отметить, что 70-85% крови пропускают через себя именно сонные артерии, поэтому нарушение кровотока в них зачастую приводит к острым нарушениям мозгового кровообращения, то есть к ишемическим инсультам.
Позвоночные артерии обеспечивают мозг кровью лишь на 15-30%. Нарушение кровотока в них острых, опасных для жизни проблем, как правило, не вызывает – возникают хронические нарушения, которые, тем не менее, существенно снижают качество жизни больного и даже приводят к инвалидности.
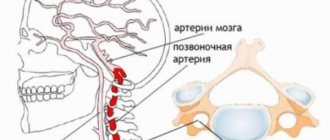
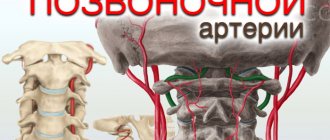
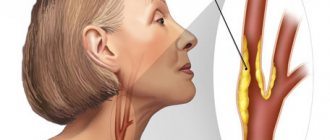
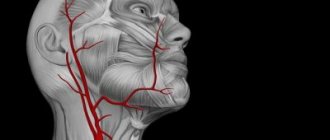
Позвоночная артерия представляет собой парное образование, берущее свое начало от подключичной артерии, которая в свою очередь отходит слева – от аорты, а справа – от плечеголовного ствола. Позвоночная артерия идет кверху и чуть назад, проходя позади общей сонной артерии, вступает в отверстие поперечного отростка шестого шейного позвонка, поднимается вертикально через аналогичные отверстия всех вышележащих позвонков, через большое затылочное отверстие вступает в полость черепа и следует к мозгу, снабжая кровью задние отделы мозга: мозжечок, гипоталамус, мозолистое тело, средний мозг, частично – височную, теменную, затылочную доли, а также твердую мозговую оболочку задней черепной ямки. До вступления в полость черепа от позвоночной артерии отходят ветви, несущие кровь к спинному мозгу и его оболочкам. Следовательно, при нарушении кровотока в позвоночной артерии возникают симптомы, свидетельствующие о гипоксии (кислородном голодании) участков мозга, которые она питает.
Причины и механизмы развития синдрома позвоночной артерии
На своем протяжении позвоночная артерия контактирует и с твердыми структурами позвоночного столба, и с мягкими тканями, окружающими его. Патологические изменения, возникающие в этих тканях, и являются предпосылками к развитию СПА. Кроме того, причиной могут стать врожденные особенности и приобретенные заболевания непосредственно артерий.
Итак, существует 3 группы причинных факторов синдрома позвоночной артерии:
- Врожденные особенности строения артерии: патологическая извитость, аномалии хода, перегибы.
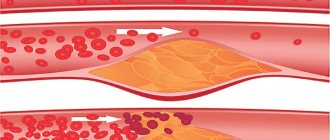
- Заболевания, в результате которых уменьшается просвет артерии: атеросклероз, всевозможные артерииты (воспаления стенок артерий), тромбозы и эмболии.
- Сдавления артерии извне: остеохондроз шейного отдела позвоночника, аномалии строения костей, травмы, сколиоз (это вертеброгенные, то есть связанные с позвоночником, причины), а также опухоли тканей шеи, их рубцовые изменения, спазм мышц шеи (это невертеброгенные причины).
Зачастую СПА возникает под воздействием сразу нескольких причинных факторов.
Стоит отметить, что чаще развивается СПА слева, что объясняется анатомическими особенностями левой позвоночной артерии: она отходит от дуги аорты, в которой нередко имеются атеросклеротические изменения. Второй ведущей причиной, наряду с атеросклерозом, являются дегенеративно-дистрофические заболевания, то есть остеохондроз. Костный канал, в котором проходит артерия, достаточно узок, и при этом подвижен. Если в области поперечных позвонков имеются остеофиты, они сдавливают сосуд, нарушая приток крови к мозгу.
При наличии одной или нескольких из вышеуказанных причин, факторами, предрасполагающим к ухудшению самочувствия больного и появлению жалоб, являются резкие повороты или наклоны головы.
Причины
Современная медицина разделяет причины возникновения непрямолинейности хода артерий в шейном отделе позвоночника на 2 категории — вертеброгенные и невертеброгенные.
Вертеброгенные причины связаны с патологиями развития позвоночника или изменения его строения, как у детей, так и у взрослых. У детей данная патология может возникать по следующим причинам:
- Травмы шейного отдела позвоночника. Они могут возникать в любом возрасте, включая и родовой процесс, который для ребёнка является достаточно опасным;
- Аномалии в развитии позвоночника;
- Паталогическое спазмирование мышц шеи. Зачастую поникает в результате переохлаждения. Изменение тонуса и расположения мышцы влияет на положение артерии, в результате чего пропускная способность последней снижается.
Вертеброгенные причины патологии у взрослых возникают по другим причинам, среди которых основными являются следующие заболевания:
- Опухли шейного отдела позвоночника или затылочной части головного мозга;
- Остеохондроз;
- Болезнь Бехтерева;
- Травмы, как и у детей, также могут повлиять на состояние и место нахождения артерии.
- Интересно почитать: ЛФК при болезни Бехтерева
Среди невертеброгенных причин стоит отметить следующие группы заболеваний:
- Воспаления, артеросклероз, эмболия и другие заболевания, вызывающие потерей артерией эластичности и тонуса;
- Заболевания, влияющие на форму артерий, перегибы и так далее;
- Патологии, связанные с изменением формы артерий в результате сдавления. Среди причин — аномальное расположение рёбер, рубцевание ткани в результате хирургического вмешательства и так далее.
Опасность непрямолинейности хода обеих артерий заключается в том, что он увеличивает вероятность ишемических атак в различных участках головного мозга. В случае игнорирования симптомов заболевания, существует риск инсульта головного мозга. Реабилитация после инсульта возможна далеко не всегда, а полное исправление его последствий невозможно.
Симптомы синдрома позвоночной артерии
Больных синдромом позвоночной артерии часто беспокоит головокружение и головная боль.
Патологический процесс при СПА проходит 2 стадии: функциональных нарушений, или дистоническую, и органическую (ишемическую).
Стадия функциональных нарушений (дистоническая)
Главным симптомом на этой стадии является головная боль: постоянная, усиливающаяся во время движений головой или при длительном вынужденном положении, пекущего, ноющего или пульсирующего характера, охватывающая области затылка, висков и следующая вперед ко лбу.
Также на дистонической стадии пациенты предъявляют жалобы на различной интенсивности головокружения: от чувства легкой неустойчивости до ощущения быстрого вращения, наклона, падения собственного тела. Помимо головокружения больных нередко беспокоит шум в ушах и нарушения слуха.
Могут иметь место и разнообразные зрительные нарушения: песок, искры, вспышки, потемнение в глазах, а при осмотре глазного дна – снижение тонуса его сосудов.
Если на дистонической стадии причинный фактор в течение длительного времени не устраняется, заболевание прогрессирует, наступает следующая, ишемическая стадия.
Ишемическая, или органическая, стадия
На данной стадии у пациента диагностируются преходящие нарушения мозгового кровообращения: транзиторные ишемические атаки. Они представляют собой внезапно возникающие приступы выраженного головокружения, нарушения координации движений, тошноты и рвоты, нарушений речи. Как было сказано выше, эти симптомы зачастую провоцируются резким поворотом или наклоном головы. Если при подобных симптомах больной примет горизонтальное положение, высока вероятность их регрессирования (исчезновения). После приступа больной ощущает разбитость, слабость, шум в ушах, искры или вспышки перед глазами, головную боль.
Симптомы и признаки
Симптомы стеноза — боль в шее, головные боли, нарушение памяти
Стеноз позвоночных артерий приводит к ухудшению кровотока преимущественно в задних отделах спинного мозга. Клетки нервной системы очень чувствительны к кислородному и энергетическому дефициту, поэтому отмечается нарушение функционального состояния, что сопровождается следующей клиникой:
- Боли в шее, которые вначале беспокоят нечасто, обычно после физических нагрузок или длительного пребывания в одном положении. Затем дискомфорт становится постоянным. Болевые ощущения обычно предшествуют развитию функциональных нарушений со стороны спинного мозга, так как они становятся проявлением дегенеративно-дистрофической патологии.
- Головокружение и снижение остроты слуха, шум в ушах, которые отображают нарушение функционального состояния внутреннего уха на фоне недостаточного питания структур центральной нервной системы.
- Головные боли – частый признак нарушения кровообращения в головном мозге, дискомфорт обычно локализуется в затылке, висках.
- Слабость в руках, онемение кожи верхних конечностей, что связано с одновременным поражением спинномозговых корешков в области шейного отдела на фоне дегенеративно-дистрофических изменений позвоночника.
- Повышение мышечного тонуса мышц верхних конечностей с последующим снижением силы в руках.
- Нарушение зрения – снижение остроты, «расплывчатость» предметов, «туман», двоение в глазах.
Появление одного или нескольких признаков, которые указывают на нарушение функционального состояния спинного мозга, с одновременным дискомфортом в шее требует обследования на предмет исключения стеноза вертебральных артерий.
Клинические варианты синдрома позвоночной артерии
Таковыми являются:
- дроп-атаки (больной внезапно падает, голова его запрокидывается, пошевелиться и встать в момент приступа он не может; сознание не нарушено; в течение нескольких минут двигательная функция восстанавливается; данное состояние возникает вследствие недостаточного кровоснабжения мозжечка и хвостовых отделов ствола головного мозга);
- синкопальный вертебральный синдром, или синдром Унтерхарнштайдта (при резком повороте или наклоне головы, а также в случае длительного нахождения ее в вынужденном положении больной на короткий срок теряет сознание; причиной данного состояния является ишемия области ретикулярной формации головного мозга);
- задне-шейный симпатический синдром, или синдром Баре-Льеу (основным признаком его являются постоянные интенсивные головные боли по типу «снимания шлема» — локализуются в затылочной области и распространяются в передние отделы головы; усиливаются боли после сна на неудобной подушке, при повороте или наклоне головы; характер болей пульсирующий или стреляющий; могут сопровождаться другими симптомами, характерными для СПА);
- вестибуло-атактический синдром (основными симптомами в данном случае являются головокружение, ощущение неустойчивости, нарушение равновесия, потемнение в глазах, тошнота, рвота, а также нарушения со стороны сердечно-сосудистой системы (одышка, боли в области сердца и другие);
- базилярная мигрень (приступу предшествуют нарушения зрения обоих глаз, головокружение, шаткость походки, шум в ушах и смазанность речи, после которых возникает интенсивная головная боль в области затылка, рвота, а затем больной теряет сознание);
- офтальмический синдром (на первый план выступают жалобы со стороны органа зрения: боль, чувство песка в глазах, слезотечение, покраснение конъюнктивы; больной видит вспышки и искры перед глазами; острота зрения снижается, что особенно заметно при нагрузке на глаза; частично или полностью выпадают поля зрения);
- кохлео-вестибулярный синдром (больной предъявляет жалобы на снижение остроты слуха (особенно затрудненно восприятие шепотной речи), шум в ушах, чувство покачивания, неустойчивости тела или вращения предметов вокруг больного; характер жалоб меняется – они напрямую зависят от положения тела больного);
- синдром вегетативных нарушений (пациента беспокоят следующие симптомы: озноб или чувство жара, потливость, постоянно влажные холодные ладони и стопы, колющие боли в сердце, головные боли и так далее; зачастую этот синдром не протекает сам по себе, а сочетается с одним или несколькими другими);
- транзиторные ишемические атаки, или ТИА (больной отмечает периодически возникающие преходящие чувствительные или двигательные нарушения, нарушения со стороны органа зрения и/или речи, шаткость и головокружения, тошноту, рвоту, двоение в глазах, затруднения глотания).
Диагностика синдрома позвоночной артерии
На основании жалоб больного врач определит наличие одного или нескольких вышеуказанных синдромов и, в зависимости от этого, назначит дополнительные методы исследования:
- рентгенографию шейного отдела позвоночника;
- магнитно-резонансную или компьютерную томографию шейного отдела позвоночника;
- дуплексное сканирование позвоночных артерий;
- вертебральную допплерографию с функциональными нагрузками (сгибанием/разгибанием/поворотами головы).
Если при проведении дообследования диагноз СПА подтверждается, специалист назначит соответствующее лечение.
Диагностика
При постановке диагноза специалист проводит опрос пациента о наличии каких-либо хронических болезней, симптомов.
Кроме того для исключения ошибки, врач назначает ряд обследований:
- Ультразвуковая допплерография, при помощи которой специалист получает данные о скорости и направлении кровотока, а также о проходимости позвоночных артерий;
- Компрессионно-функциональные пробы помогают найти способ для избегания гипоксии мозга в период пережатия сосуда;
- Дуплексное сканирование позволяет просмотреть состояние стенок сосуда, а также структуру и характер сужения просвета;
- МРТ и Ангиография позволяют изучить состояние магистральных сосудов головы;
- Рентгенография.
Лечение синдрома позвоночной артерии
Эффективность лечения данного состояния напрямую зависит от своевременности его диагностики: чем раньше выставлен диагноз, тем менее тернистым будет путь к выздоровлению. Комплексное лечение СПА должно осуществляться одновременно в трех направлениях:
- терапия патологии шейного отдела позвоночника;
- восстановление просвета позвоночной артерии;
- дополнительные методы лечения.
Прежде всего, больному будут назначены противовоспалительные и противоотечные средства, а именно нестероидные противовоспалительные препараты (мелоксикам, нимесулид, целекоксиб), ангиопротекторы (диосмин) и венотоники (троксерутин).
С целью улучшения тока крови через позвоночную артерию применяют агапурин, винпоцетин, циннаризин, ницерголин, инстенон и другие подобные препараты.
Чтобы улучшить метаболизм (обмен веществ) нейронов, используют цитиколин, глиатилин, церебролизин, актовегин, мексидол и пирацетам.
Для улучшения обмена веществ не только в нервах, но и в других органах и тканях (сосудах, мышцах), больной принимает милдронат, триметазидин или тиотриазолин.
С целью расслабить спазмированные поперечнополосатые мышцы будут использованы мидокалм или толперил, гладкие мышцы сосудов – дротаверин, более известный пациентам, как Но-шпа.
При приступах мигрени применяют антимигренозные средства, например суматриптан.
Для улучшения питания нервных клеток – витамины группы В (Мильгамма, Нейробион, Нейровитан и другие).
Чтобы устранить механические факторы, сдавливающие позвоночную артерию, больному может быть назначено физиолечение (мануальная терапия, постизометрическая релаксация мышц) или же хирургическое вмешательство.
В восстановительный период широко применяются массаж воротниковой зоны, лечебная физкультура, иглорефлексотерапия, а также санаторно-курортное лечение.
Лечение
Лечение бывает амбулаторным или стационарным. Схема терапии определяется основным заболеванием (причиной сужения сосудов). Если справа или слева сужение позвоночной артерии, то требуется комплексная терапия. Она включает:
- Использование системных препаратов.
- Массаж воротниковой зоны.
- Гимнастику (ЛФК).
- Правильное питание.
- Мануальную терапию.
- Ношение воротника Шанца.
- Физиопроцедуры.
- Применение народных средств (травяных настоев, отваров).
- Хирургическое вмешательство.
Медикаментозное
Вылечить данную патологию позволяют следующие лекарства:
- Статины (Атеростат, Симвор). Незаменимы при стенозе артерии на фоне атеросклероза.
- Селективные блокаторы кальциевых каналов (Нимодипин, Нимопин, Нимотоп). Они показаны при неврологических симптомах на фоне ишемии мозга.
- Антиагреганты, антикоагулянты и тромболитики (Клопидогрел, Аспирин, Тромбо Асс, Гепарин, Стрептокиназа). Назначаются при тромбозах.
- НПВС.
- Миорелаксанты.
- Хондропротекторы (назначаются при остеохондрозе). Используются Артра, Дона, Хондрогард и Терафлекс.
- Эуфиллин.
- Метаболические средства (Мельдоний, Милдронат, Милдроксин).
- Нейропротекторы (Циннаризин, Пентоксифиллин, Ноотропил, Луцетам, Пирацетам, Триметазидин, Кавинтон, Винпоцетин, Мексидол, Пикамилон, Пикогам, Церебролизин, Глицин).
Немедикаментозное
Если сужена правая или левая артерия, то требуются физиопроцедуры (рефлексотерапия, ультрафонофорез, магнитотерапия). При сужении сосудов на фоне атеросклероза следует придерживаться диеты (отказаться от жирной пищи, сладостей и хлебобулочных изделий).
Хирургическое
В тяжелых случаях требуется хирургическая коррекция. Могут проводиться:
- Декомпрессия (снижение внутричерепного давления). Требуется при развитии ишемического инсульта.
- Эндартерэктомия (резекция пораженной артерии).
- Реконструктивные операции.
- Удаление костных наростов (остеофитов).
- Стабилизация позвонков.
- Удаление опухоли.
- Стентирование.
- Установка имплантов в позвоночник.
Важная информация: Как лечить стеноз правой сонной артерии и какие симптомы сужения
Профилактика
Мерами профилактики стеноза сосудов, питающих мозг, являются: отказ от курения, лечение атеросклероза, правильное питание, занятие спортом, предупреждение болезней позвоночника и тромбоза.
Профилактика синдрома позвоночной артерии
Основными профилактическими мероприятиями в данном случае являются активный образ жизни и здоровый сон на удобных спальных принадлежностях (очень желательно, чтобы они относились к категории ортопедических). В случае, если ваша работа предусматривает длительное нахождение головы и шеи в одном положении (например, это работа за компьютером или деятельность, связанная с непрерывным письмом), настоятельно рекомендуется делать перерывы в ней, во время которых проводить гимнастику для шейного отдела позвоночника. При появлении жалоб, указанных выше, не следует ждать их прогрессирования: правильным решением будет в короткий срок обратиться к врачу. Не болейте!
ЦВЕТОВОЕ ДУПЛЕКСНОЕ СКАНИРОВАНИЕ ВНЕЧЕРЕПНЫХ ОТДЕЛОВ БРАХИОЦЕФАЛЬНЫХ АРТЕРИЙ.
1. Комплекс интима-медия общих сонных артерий – не утолщен (до 1,0 мм), интима уплотнена, фрагментирована.
СЛЕВА в области каротидной бифуркации слева лоцируется концентрическая с включением солей кальция атеросклеротическая бляшка, стенозирующая просвет сосуда на 20%.
СПРАВА в устье правой внутренней сонной артерии, по задней стенке, лоцируется гетерогенная атеросклеротическая бляшка с преобладанием плотного компонента и изъязвлением поверхности, протяженностью 1,7 см, стенозирующая просвет сосуда на 30%.
Линейная скорость кровотока (ЛСК) по общим сонным артериям:
слева – 112 см/с; справа – 80 см/с.
Линейная скорость кровотока (ЛСК) по внутренним сонным артериям:
слева – 52 см/с; справа – 40 см/с.
2. Непрямолинейность хода позвоночных артерий между поперечными отростками шейных позвонков.
Вариант входа правой позвоночной артерии в костный канал на уровне поперечного отростка 5 шейного позвонка.
C-образная извитость экстравертебрального отдела правой позвоночной артерии.
Кровоток по левой позвоночной артерии с признаками высокого периферического сосудистого сопротивления.
Линейная скорость кровотока (ЛСК) по позвоночным артериям:
ЛСК слева – 19 см/с; ЛСК справа – 30 см/с.
Диаметр позвоночных артерий между поперечными отростков шейных позвонков:
справа – 4,0 мм.
3. В левой надключичной области лоцируется расширенная до 34 мм внутренняя яремная вена. Правая внутренняя яремная вена не расширена. Вены не расширены, проходимы, лоцируется фазный кровоток.
ЗАКЛЮЧЕНИЕ:
1. Атеросклероз внечерепных отделов брахиоцефальных артерий со стенозированием области каротидной бифуркации слева на 20%, устья правой внутренней сонной артерии на 30%.
2. Непрямолинейность хода позвоночных артерий между поперечными отростками шейных позвонков, что очевидно обусловлено наличием остеохондроза шейного отдела позвоночника,C-образная извитость экстравертебрального отдела правой позвоночной артерии.
Вариант входа правой позвоночной артерии в костный канал на уровне поперечного отростка 5 шейного позвонка.
3. Эктазия внутренней яремной вены слева.
Экстравазальная компрессия позвоночных артерий служит одной из причин целого комплекса проявлений серьезных нарушений в кровоснабжении головного мозга. Дело в том, что кровь поступает в головной мозг по двум основным каналам: каротидному (две сонных артерии) и вертебробазилярному (две позвоночные артерии). В случаях, когда нарушаются функции одного или нескольких из этих кровеносных сосудов, прекращается нормальное питание мозга: в него поступает недостаточное количество полезных веществ, также и кислорода, а больной в этом случае страдает от целого комплекса нейроциркуляторных расстройств, известных под названием «Синдром позвоночной артерии». Это сложное медицинское понятие нуждается в комплексном подходе и тщательном выявлении первопричины заболевания, поскольку процесс постановки верного диагноза довольно сложен и требует разностороннего обследования больного.
За снабжение кровью мозга, мозжечка и внутреннего уха отвечают артерии, берущие свое начало от подключичных артерий. Располагаются они в специальном канале, в шейных позвонках, вблизи от элементов позвоночного столба. Потому при нарушенной структуре позвоночника возникает опасность уменьшения просвета канала, по которому идет этот кровеносный сосуд – появляется возможность экстравазального влияния на него близлежащих тканей, его пережатия и нарушения кровотока.
Признаки и основные причины синдрома ПА
При экстравазальной компрессии позвоночных артерий (левой, правой или обеих) происходит их сдавление межпозвоночной грыжей, опухолями различной этиологии, другими аномалиями в строении шейных позвонков. Как правило, сдавление артерии развивается на уровне 4-5 шейных позвонков. Какой бы ни была причина, стеноз (сужение просвета сосуда) способен вызвать нарушения в нормальном поступлении крови в головной мозг.
фото: возможные причины экстравазальной компрессии ПА
Основным признаком этого сложного заболевания служат сильнейшие непрекращающиеся головные боли, головокружение, рвота, тошнота. Головные боли локализованы обычно в шейно-затылочной части, иррадиируют в лобные доли головы. Этот симптом носит название «боль по типу снимания шлема». Усиливается она после сна на неудобной подушке, при резких движениях шеи, может вызвать приступ и тряская езда. Типы головных болей бывают различными – пульсирующими, стреляющими, ноющими. Нередко боли ощущаются и при простом прикосновении к коже головы.
Это заболевание довольно часто сопровождается нарушениями в кохлео-вестибулярном аппарате: возможны приступы головокружения, ощущение неустойчивости и пошатывания, чувство шума и звона в ушах, понижение слуха, тошнота. В осложненных случаях нередко случается потеря сознания при резком движении шеей, внезапное падение при сохраненном сознании (дроп-атаки). Возможны также зрительные нарушения, которые начинаются с повышенной усталости глаз, понижения зрения при любой зрительной нагрузке; ощущения боли, покраснение и слезотечение, чувство присутствия инородного тела в глазах, мелькания мушек. Нередки приступы, когда из поля зрения при движениях головы вбок временно выпадает часть панорамы, как следствие транзиторной ишемической атаки.
Причины этих расстройств бывают разными: врожденными, приобретенными в результате тяжелых нагрузок, в ходе прогрессирования шейного остеохондроза, либо в связи с другими факторами. В зависимости от локализации болей и симптоматики пациентам ставится диагноз «Синдром правой ПА» либо «Синдром левой ПА».
Диагностирование экстравазальной компрессии позвоночных артерий
Для уточнения диагноза лечащий врач-невролог назначает дополнительные обследования, в число которых должны входить следующие процедуры:
- МРТ – магниторезонансная томография, позволяющая выявить аномалии костного ложа позвоночной артерии (ПА);
- СКТ – выявляет особенности и области сдавления кровеносного сосуда;
- Рентгенография шейного отдела позвоночника – позволяет выявить грыжу межпозвоночных дисков или иные образования, препятствующие нормальному кровотоку;
- Дуплексное сканирование позвоночных артерий — определяет характер поражений на внутренних стенках ПА и позволяет определить точное место компрессии;
- Вертебральная допплерография — с помощью этого обследования можно определить силу кровотока и отклонение его от нормальных показателей;
- По показаниям назначается ангиография – в артерию вводится контрастное вещество и с помощью рентгеновского аппарата делаются трехмерные изображения поврежденных сосудов.
Использование этих диагностических методик в комплексе позволит определить точную причину и локализацию компрессии ПА и назначить соответствующее лечение.
Методики, применяемые при лечении экстравазальной компрессии ПА
Назначенное лечение должно быть нацелено на уменьшение отека и воспалительного процесса, которые развиваются при механическом пережатии кровеносного сосуда. К нему присоединяется нарушение венозного кровотока – в результате развивается взаимный застойный процесс. Таким образом, в лечении обязательно нужно учитывать и этот фактор. Для этой цели врач-невролог должен назначить комплексные препараты, способные восстановить нарушенную гемодинамику. Этот этап является очень важным и ответственным в лечении заболевания, поскольку неправильно подобранные лекарственные средства способны усилить его проявления и даже вызвать разного рода осложнения, в том числе и геморрагический инсульт. Обычно врачи назначают противоотечные и нестероидные противовоспалительные препараты.
При сильной головной боли врач может назначить проведение новокаиновой блокады ПА и симпатического сплетения. В некоторых случаях, при неэффективности консервативного лечения доктором может быть принято решение о проведении оперативного вмешательства, в ходе которого проводится декомпрессия ПА, удаление остеофитов и разрастаний, способствующих сдавливанию кровеносных сосудов в теле позвонков. Эта сложная операция проводится в специализированных медицинских центрах нейрохирургами, имеющими опыт в проведении подобных вмешательств.
После снятия острых воспалительных явлений необходимо проведение специальной терапии, направленной на регенерацию поврежденных нейронов и восстановление функций головного мозга, пострадавших от длительного кислородного голодания. Использование этих медикаментозных средств будет способствовать улучшению микроциркуляции тканей и кровоснабжения всего стволового отдела головного мозга. Как следствие – должны прийти в норму все важные функциональные процессы, протекающие в головном мозге.
Особенно важен этот этап лечения для больных, имеющих повышенный риск развития транзиторных ишемических атак, при наличии вертебрального синдрома – для предотвращения стойкого неврологического дефицита и развития вторичных осложнений.
В дополнение к основным медицинским препаратам больные должны принимать спазмолитические, противоаллергические средства и поливитамины. Обязательно следует помнить о том, что все назначения должен делать доктор – в противном случае самолечение может привести к плачевным последствиям.
Способы лечения
В зависимости от причины, которая вызвала заболевание, назначают лечение. В качестве основного лечения назначается медикаментозная терапия, которая может состоять, например, из нестероидных противовоспалительных препаратов, а также антибиотиков, которые помогают восстановить хрящевые ткани и снизить мышечный тонус. После этого, обычно, назначают ортопедический массаж, который улучшает кровоток и предупреждает рецидив болезни.
Что касается медикаментозной терапии, то это лишь обезболивающий процесс. Назначаются различные таблетки, затупляющие боль и улучшающие венозный отток. Самочувствие человека станет лучше, но это временно, потому что деформацию сосуда невозможно исправить приёмом лекарственных препаратов.
Если есть угроза ишемического инсульта – назначается хирургическое вмешательство. Хирург проводит стентирование, позволяющее расширить сосуд, или протезирование (замена натурального сосуда искусственным). Также возможен процесс удлинения и укорачивания артерии.
Физиотерапевтические процедуры при синдроме ПА
Нельзя обойти вниманием еще один важный этап восстановительной терапии – физиотерапевтические процедуры. Хороший эффект дают массажи воротниковой зоны, процедуры иглорефлексотерапии, другие физиотерапевтические мероприятия: УВЧ, электрофорез с лекарственными препаратами и мероприятия лечебной физкультуры, направленные на снятие болевых ощущений и прочих клинических проявлений этого заболевания.
По завершении курса лечения больным стоит пройти дополнительное восстановительное лечение в профильных санаториях или на курортах, где предоставляется возможность принимать сероводородные, радоновые ванны, лечебные грязи, профессиональный массаж пораженной зоны для закрепления результата терапии.
Профилактика развития синдрома ПА
Большое значение для эффективного лечения имеет ранняя и правильная диагностика заболевания. При том, что эта сосудистая патология – довольно распространенное явление, не будет лишним профилактическое обследование детей с риском вертебральной патологии, начиная с периода новорожденности. Очень эффективным являются методы УЗИ-диагностики на общем этапе, а при выявлении отклонений от нормы – проведение различных дополнительных диагностических процедур.
Больные, перенесшие острые проявления синдрома ПА, должны постоянно состоять на диспансерном учете у невролога, регулярно проходить курсы профилактического сосудистого лечения. Очень полезными являются занятия по укреплению плечевого пояса, мышц спины и шеи. Необходимо избегать переохлаждений и различных травм, которые могут спровоцировать рецидив заболевания. Исключается работа на транспорте, на высоте, недопустимы тяжелые нагрузки, занятия спортом и работа с движущимися механизмами.