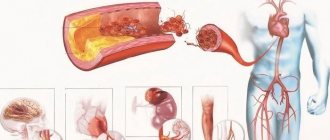
Главные сосуды шеи: расположение и функции
У человека есть два основных вида магистральных артерий шеи – сонные и вертебральные (позвоночные). Обе являются парными. Правая отходит от плечеголовного ствола, левая – от дуги аорты. Далее они на уровне верхнего края щитовидного хряща разделяются на наружную и внутреннюю сонную артерию (НСА и ВСА соответственно).
Общая сонная артерия кровоснабжает кожу головы, язык, мышцы глотки, внутренняя – орган зрения, большие полушария головного мозга и промежуточный мозг (таламус и гипоталамус).
Позвоночные артерии отходят от подключичных и через отверстия в позвонках шейного отдела направляются к головному мозгу, где они формируют так называемый вертебро-базиллярный бассейн, который кровоснабжает спинной и продолговатый мозг, а также мозжечок. ВСА и позвоночные артерии как главные источники питания головного мозга объединены под названием «брахиоцефальные» или «экстракраниальные».
Основную проблему представляет атеросклероз внутренних сонных артерий.
Диагностика болезни
Диагностические мероприятия начинаются с осмотра пациента, выявления жалоб, измерения давления, пульса и аускультативных обследований. Лабораторные исследования включают обязательные анализы на уровень:
- глюкозы;
- общего билирубина;
- аланина-АТ;
- аспартата-АТ;
- ЛПНП и ЛПОНП;
- холестерина;
- альбумина;
- креатинина;
- С-реактивного белка;
- мочевой кислоты.
Инструментальные способы диагностики подбираются уже по результатам анализов. Обычно инструментальная диагностика проводится при помощи:
- УЗИ;
- рентгенографии;
- аортографии;
- электрокардиографии;
- магнитно-резонансной томографии;
- МР-перфузии;
- реоэнцелографии;
- реовазографии;
- велоэргометрии;
- церебральной ангиографии.
Методы направлены на оценку состояния сосудов, на определение скорости движения крови и степени поражения магистральных артерий и т.д.
Атеросклероз сонных артерий
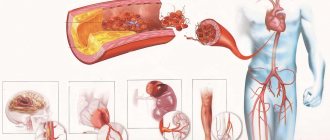
Патология представляет собой хроническое сосудистое заболевание, при котором в стенке сонных артерий откладывается холестерин. Со временем формируются бляшки, сужающие их просвет и нарушающие гемодинамику головном мозге. В международной классификации болезней эта патология находится под шифром I65.2. Риск ишемического инсульта (смерти участка мозга вследствие прекращения или затруднения поступления крови) при сужении просвета ВСА более, чем на 50 %, возрастает в 3 раза.
Атеросклероз ВСА является причиной примерно 20 % ишемических инсультов.
Атеросклероз сонных артерий входит в структуру так называемой цереброваскулярной болезни, которая наряду с инфарктом миокарда и инсультом занимает ведущие позиции среди причин смерти. Ее распространенность составляет примерно 6000 случаев на 100 000 населения. Особенно часто она встречается у пожилых людей.
Как происходит развитие атеросклероза
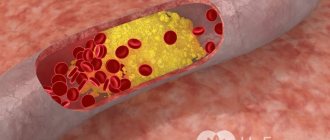
В здоровом организме кровь свободно циркулирует по артериям, доставляя кислород и питательные вещества во все части тела. Когда количество холестерина превышает норму, он начинает откладываться на внутренней стороне кровеносных сосудов, образуя тем самым атеросклеротическую бляшку.
Она представляет собой смесь жиров и кальция. Постепенно бляшка утрачивает свою прочность и на ней образуются дефекты. На местах повреждения со временем скапливаются тромбоциты и белки крови, смесь которых принято называть тромбом. Он осложняет течение болезни и несет серьезную угрозу жизни, поскольку:
- еще больше сужает просвет артерии;
- тромб или его часть может оторваться от бляшки и с током крови закупорить сосуд в месте его наибольшего сужения.
В результате этого патологического процесса может развиться инсульт, потому как закупорка сосудов приводит к прекращению кровоснабжения.
Формирование атеросклеротической бляшки в сосудах и артериях проходит 3 основные стадии:
- Липоидоз. Образование липидных полосок и пятен на сосудистой стенке. Они имеют небольшой размер не более 1,5 мм, внешне выглядят как пятна желтоватого цвета. Со временем их размер увеличивается за счет того, что пятна сливаются. Вслед за этим образуются липидные полоски, которые немного возвышаются над поверхностью клеток.
- Липосклероз. Появление фиброзной бляшки. На местах липидных отложений образуется соединительная ткань с липидным ядром в центре.
- Образование полноценной атеросклеротической бляшки. По мере прогрессирования болезни происходит увеличение липидного ядра более чем на 30% от общего объема бляшки.
По характеру выделяют стабильные и нестабильные атеросклеротические бляшки. Это состояние зависит от размера, конфигурации и строения подобного липидного образования. Стабильные бляшки являются статичными либо отличаются медленным ростом. В основном они состоят из коллагена, тогда как нестабильные богаты липидами. Холестериновые бляшки, образуясь в различных участках сосудов, вызывают нарушение кровообращения двух видов: острое и хроническое.
Острое нарушение кровообращения развивается в результате внезапного прекращения кровотока в артерии. Это случается, когда содержимое бляшки прорывается в просвет сосуда, и тогда происходит тромбоз. Оторвавшийся тромб в итоге достигает более узкие сосуды, через которые уже не может пройти и застревает там. Такое состояние чревато ишемическим инсультом.
Хроническое нарушение кровообращения носит рецидивирующий характер и проявляется в том, что пострадавшие от склеротических и дегенеративных процессов сосуды значительно сужаются, но не перекрываются полностью. В результате этого нарушается мозговое кровообращение. Следует отметить, что сосуды головного мозга очень уязвимы в плане закупорки. Это обусловлено особенностью их анатомического строения.
Причины и механизм развития болезни
Атеросклероз сонных артерий развивается вследствие множества причин. Перечислим их в порядке значимости:
- Дислипидемия. Представляет собой нарушение обмена липидов, а именно появление высокого уровеня общего холестерина, липопротеидов низкой плотности («плохой холестерин»), а также низкое содержание липопротеидов высокой плотности («хороший холестерин»). Иногда встречается наследственная гиперхолестеринемия.
- Высокое артериальное давление. Постоянно повышенное АД увеличивает риск осложнений любых болезней сердца и сосудов .
- Сахарный диабет. Уже давно известно, что длительная высокая концентрация глюкозы в крови в несколько раз ускоряет развитие атеросклероза.
- Ожирение. У людей с избыточным весом уровень холестерина и триглицеридов в крови намного выше, чем у тех, которые имеют нормальную массу тела. Определить свой индекс массы тела можно здесь.
- Малоподвижный образ жизни – недостаточная физическая активность закономерно ведет к ожирению.
- Курение – компоненты табачного дыма, в том числе и никотин, способствуют образованию в организме свободных радикалов (активных форм кислорода), запускающих перекисное окисление липидов. Такой холестерин откладывается в стенках сосудов.
- Неправильное питание. Избыток в рационе мяса и недостаток овощей, фруктов и рыбы ведут к метаболическому синдрому, который повышает риски фатальных сердечных состояний.
- Стресс приводит к повышению артериального давления и выбросу гормонов, увеличивающих содержание глюкозы в крови.
- Генетическая предрасположенность.
- Мужской пол. У мужчин раньше и быстрее развивается атеросклероз, потому что женские половые гормоны (эстрогены) способны замедлять процесс формирования бляшек.
Сам механизм образования атеросклеротической бляшки довольно сложен и до конца не выяснен.
Стоит отметить, что у любого человека на крупных сосудах имеются отложения холестерина, даже у мертворожденных детей на вскрытии обнаруживают минимальные атеросклеротические изменения в стенках аорты.
На данный момент времени ученые выделяют три основные стадии атеросклероза:
- Образование липидных пятен и полосок. Первым звеном является повреждение эндотелия (внутренней оболочки) артерии, что создает благоприятные условия для проникновения частиц холестерина. Сильнее всего этому способствует высокое АД. Макрофаги поглощают молекулы липопротеида, превращаясь в пенистые клетки.
- Появление фиброзной бляшки. Далее из-за повреждения эндотелия и скопления пенистых клеток выделяются факторы роста, что приводит к усиленному делению гладкомышечных клеток и выработке соединительнотканных волокон (коллагена и эластина). Формируется стабильная бляшка с толстой и плотной фиброзной покрышкой и мягким липидным ядром, сужающая просвет сосуда.
- Формирование осложненной бляшки. Прогрессирование процесса ведет к увеличению липидного ядра, постепенному истончению фиброзной капсулы, разрыву и пристеночному тромбообразованию, почти или полностью закупоривающим просвет артерии.
В случае внутренней сонной артерии пристеночный тромб отрывается и закупоривает более мелкие сосуды (среднюю, переднюю мозговую артерии), вызывая ишемический инсульт.
Профилактика
Методы профилактики направлены на то, чтобы предотвратить влияние факторов риска на увеличение холестеринового накапливания организмом, что приводит к излишним отложениям на оболочках сосудов.
Наиболее подвержены накапливанию бляшек, магистрали шейного отдела.
Способы профилактического воздействия на атеросклероз:
- Правильное питание, в котором минимум холестерин содержащих продуктов;
- Избавиться от лишнего веса, что поможет восстановить липидный обмен;
- Постоянная борьба с гиподинамией — включать спортивные нагрузки на организм, хотя бы несколько раз в неделю;
- Избавиться от алкогольной зависимости;
- Избавиться от курения;
- Избегать стрессовой ситуации.
Любимые места бляшек
Наиболее часто атеросклеротические бляшки располагаются в следующих местах:
- в области бифуркации сонной артерии, т. е. там, где общая сонная разделяется на наружную и внутреннюю;
- в устье ВСА – начальный сегмент ее ответвления от НСА;
- в устье позвоночных артерий;
- в сифоне ВСА (месте изгиба при ее входе в череп).
Это объясняется тем, что в этих местах из-за неровности хода сосуда создается турбулентный (вихревой) поток крови, что увеличивает вероятность повреждение эндотелия.
Симптомы
Они могут не проявляться очень долгое время, и в этом заключается огромная опасность. Ощутимые же признаки могут быть различными и зависят они от многих факторов – размеров отложения, локализации и так далее. Чаще всего при снижении кровотока в определенной области характеризуется появлением усталости после физической нагрузки или при любом ускорении кровообращения. Многие пациенты отмечают легкую болезненность, однако не придают ей должного внимания. Ну и конечно, симптомом разложения нестабильной холестериновой бляшки является инфаркт или инсульт.
Наиболее часто симптоматика идет параллельно с теми признаками, что наблюдаются у больных ожирением. Так, могут возникать и ишемические приступы, во время которых может наблюдаться:
- Спутанность речи. Нарушение кровоснабжения мозга приводят к множественным изменениям, симптомами чего может стать в том числе и спутанность речи. Такое кислородное голодание мозга мешает человеку составить даже простое предложение.
- Онемение. Оно появляется внезапно и локализуется только на одной стороне туловища.
- Ухудшение зрения одного глаза. Очень грозный симптом, говорящий о предынсультном состоянии организма.
- Слабость. Пожалуй, самый малозначительный, по мнению пациентов, симптом. Дело в том, что атеросклеротическая бляшка закрывает кровоток, что ведет к нехватке кислорода. В свою очередь организм включает режим «энергосбережения». Пациент чувствует усталость постоянно, хронически и даже чувствует упадок сил без физической работы.
У каждого конкретного человека симптоматика может быть выражена более ярко или слабо. У некоторых пациентов наблюдается только лишь один признак из списка, а другие описывают полную клиническую картину. В первое время ишемические приступы могут быть очень непродолжительными, до часа, а впоследствии могут продолжаться почти сутки. Со временем периоды между приступами могут сокращаться, и вот уже человек становится пациентом кардиолога, которому требуется немедленное лечение.
Симптомы и жалобы больного
Клинические симптомы атеросклероза сосудов шеи возникают, когда просвет артерии сужен более чем на 50 %, и головной мозг начинает испытывать кислородное голодание. Как показывает практика, есть пациенты и с большей степенью стеноза, которые не предъявляют никаких жалоб и чувствуют себя вполне здоровыми. Длительная недостаточность кровоснабжения головного мозга называется хронической ишемией или дисциркуляторной энцефалопатией. Ее симптомы:
- быстрое наступление усталости, снижение физической и интеллектуальной работоспособности;
- ухудшение памяти и умственная деградация;
- утрата критического мышления;
- частые перепады настроения;
- нарушение сна – сонливость днем, бессонница ночью;
- головокружение, головная боль, шум в ушах.
Коварство атеросклероза в том, что долгое время он может протекать абсолютно бессимптомно вплоть до развития острых состояний. К ним относятся:
- транзиторная ишемическая атака;
- ишемический инсульт (ОНМК).
Транзиторная ишемическая атака (ТИА) – это резкое ухудшение кровообращения определенного участка головного мозга. Она является предынсультным состоянием. Симптомы:
- головокружение;
- нарушение равновесия, шаткость походки;
- преходящая слепота на 1 глаз;
- нарушение речи;
- онемение, чувство слабости в одной половине лица, руке, ноге и т. д.
При ишемическом инсульте наблюдается практически та же картина, но более тяжелая, с риском летального исхода, также может наступить полный паралич одной половины тела или эпилептический припадок. Основное отличие ТИА от инсульта состоит в том, что ее симптомы полностью проходят через 24 часа, а в случае с ОНМК остаются надолго, а также требуют проведения специализированных мероприятий. Если ТИА вовремя не диагностировать и не оказать квалифицированное лечение, то она может перейти в инсульт.
Особенности лечения
Тактика лечения зависит от стадии болезни. Если холестериновые бляшки в сосудах шеи обнаружили случайно, когда симптомы отсутствуют, человеку рекомендуют пересмотреть свой образ жизни, стиль питания. Обычно этого достаточно, чтобы максимально замедлить прогрессирование заболевания. Более крупные отложения в дополнение к коррекции образа жизни предполагают назначение препаратов. Атеросклеротические бляшки, которые значительно сужают просвет артерии требуют удаления.
Консервативная терапия
Большинство причин, провоцирующих появление атеросклеротических формирований, связаны с погрешностями образа жизни или неправильным питанием. Все они нарушают жировой метаболизм, повышая плохой холестерин (гиперхолестеринемия), понижая хороший. Такие триггеры заболевания называют факторами риска. К ним относятся:
- лишний вес;
- диета, богатая насыщенными жарами, холестеринов, бедная источниками клетчатки;
- курение;
- алкоголизм;
- малоподвижность.
Их устранение помогает приостановить рост бляшек, предупредить образование новых. Для позитивного эффекта необходимо:
- Следить за своим весам. Наличие лишних килограммов сопровождается нарушением жирового обмена. У полных людей уровень плохого холестерина, триглицеридов обычно повышен, подвижность ограничена. Это создает идеальные условия для начала формирования отложений на стенках сосудов.
- Больше двигаться. Врачи рекомендуют всем людям не менее 30 минут/день отводить под физические нагрузки. К ним относятся занятия спортом, подвижные игры, прогулки, велосипедная езда. Следите, чтобы какой-то из этих видов физической активности был у вас ежедневно.
- Бросьте курить. Табачный дым увеличивает концентрацию плохого холестерина, понижает содержание хорошего, нарушает работу сердца. Чем раньше вы откажитесь от вредной привычки, тем лучше будет прогноз. По оценкам врачей риск появления бляшки в сосудах шеи у человека, который не курит 10 лет такой же как у того, кто никогда не курил.
- Следите за количеством потребляемого спиртного. О пользе небольших доз алкоголя у врачей нет единого мнения. С одной стороны, этанол может частично устранить гиперхолестеринемию, нормализует давление, с другой – ежедневное потребление спиртного легко становится вредной привычкой. Со временем человек перестает контролировать количество выпитого и достигает обратного эффекта: концентрация холестерина растет, давление повышается. Это приводит к многократному увеличению риска развития сердечно-сосудистых заболеваний. Нормой считается употребление за день мужчинами до 2 порций спиртного, женщинами – не более 1. Одна порция эквивалента 14 г чистого спирта или 350 мл пива, 150 мл вина, 45 мл коньяка или водки.
Особое внимание необходимо обратить на диету. Сбалансированный рацион помогает нормализовать жировой обмен, достигнуть здорового веса. Основные правила питания при повышенном холестерине и атеросклерозе:
- Не переедайте. Следите за суточным количеством калорий, ешьте часто, но понемногу. Для перекусов используйте фрукты, овощи, орехи, семечки.
- Выпивайте ежедневно 1,5-2 л воды. Ее недостаток приводит к повышению уровня холестерола.
- Отдавайте предпочтение жирам, богатым ненасыщенными жирными кислотами. Их много в растительных маслах, орехах, семечках. Исключение из этого правила – пальмовое, кокосовое масло. Первое из них часто используют для производства различных готовых продуктов: обращайте внимание на их состав.
- Исключите транс жиры. Они образуются при промышленной переработке растительных масел, которой достигается увеличение срока годности продукта. Поэтому покупая любую готовую еду, которая может содержать маргарин или другие липиды растительного происхождения обязательно просмотрите информацию о пищевой ценности. Ответственный производитель всегда укажет там содержание транс жиров.
- Ешьте много овощей, фруктов, зелени, каш, бобовых. Эти продукты богаты минералами, витаминами, клетчаткой, которая препятствует образованию атеросклеротических бляшек. С точки зрения наличия пищевых волокон, отруби очень ценный продукт. Их можно добавлять практически в любые блюда: омлеты, салаты, выпечку, рагу, супы. Вкус еды от этого не пострадает, а сытность, питательная ценность увеличится.
- Следите за наличием продуктов, содержащих омега-3 жирные кислоты. Они помогают организму нормализовать жировой обмен, улучшают работу сердца. Лидеры по содержанию омега-3 жирных кислот – жирные сорта рыбы, семена льна. Хорошим источником считаются морские водоросли, шпинат, горчичное масло, морепродукты.
Лекарственные препараты
Лекарства назначают людям, которым не помогли немедикаментозные методы лечения или при высокой вероятности развития осложнений болезни. Прием препаратов не отменяет необходимости соблюдать диету, отказаться от вредных привычек. Самые лучшие лекарственные средства эффективны только при комплексном подходе.
Цели лекарственной терапии.
| Цель | Группа препаратов |
| Снизить содержание вредного холестерина, повысить концентрацию хорошего. Приостановить рост имеющихся атеросклеротических бляшек, не давать образовываться новым |
|
| Предотвратить образование тромбов | антиагреганты (дезагреганты): клопидогрел, аспирин |
| Нормализовать давление |
|
Обычно больному назначают минимум по одному лекарству из каждой группы. Для достижения стойкого эффекта большинство из них необходимо принимать пожизненно.
Хирургическое вмешательство
Оперативное лечение бляшек в сосудах шеи требуется при значительном сужении просвета сонной артерии. Это единственный метод, который устраняет причину блокировки – холестериновую бляшку.
Золотой стандарт хирургии атеросклероза шейных артерий – каротидная эндартерэктомия (КЭ). Во время операции хирург иссекает атеросклеротическую бляшку вместе с кусочком внутреннего слоя артерии (интимы). Чаще всего КЭ проводят под общим наркозом, но при наличии соответствующего оборудования, высокой квалификации хирурга возможно только местное обезболивание.
Абсолютные показания к проведению операции:
- сужение просвета сосуда на 70-99%;
- наличие симптомов недостаточности мозгового кровообращения;
- извилистая форма сонных артерий, усугубляющая течение заболевания.
КЭ нельзя проводить пациентам с:
- серьезными нарушениями работы центральной нервной системой, возникшими после инфаркта головного мозга или старения;
- опухолями головного мозга;
- неизлечимыми болезнями, которые ограничивают продолжительность жизни пациента;
- перенесенным инфарктом миокарда за последние 6 месяцев;
- гипертонией.
При наличии противопоказаний или необходимости проведения экстренного хирургического вмешательства предпочитают другой вид операции – каротидную ангиопластику со стентированием. Она эффективна при симптоматическом течении болезни с сужением более 50%, асимптоматической форме с сужением более 80%.
Стентирование сонной артерии.
Во время процедуры хирург расширяет суженное место с помощью специального миниатюрного баллона, расположенного на конце катетера. Его вводят в сосуд под контролем специального аппарата, визуализирующего артерию. После расширения просвета внутри пораженного сосуда устанавливается каркас – стент, предупреждающий развитие повторного стеноза.
Народные средства
Пособия по альтернативное медицине содержат множество рекомендаций, как избавиться от бляшек на шее. Суть большинства способов сводится к употреблению растительных препаратов, нормализующих холестериновый обмен. Эффективность отдельных народных средств подтверждена серьезными исследованиями. К ним относятся (4,5)):
- Чеснок. Обладает выраженным гиполипидемическим свойством, едят сырым, добавляют в различные блюда. Если головку очищенного чеснока залить 500 мл растительного масла, дать постоять 2-3 дня, получается ароматная заправка для салатов. Пряность помогает бороться с артериальной гипертонией – одного из фактора риска развития инсульта, инфаркта.
- Семена льна. Богаты альфа-линоленовой кислотой, которая относятся к омега-3 жирным кислотам. Ежедневное употребление 50 г семян или льняного масла помогает снизить уровень холестерина. Для лучшего усвоения перед добавлением в салаты, овощные рагу зернышки нужно измельчить.
- Корень имбиря. Способен понижать вредный холестерин, повышать хороший. Эта пряность очень универсальна: ее можно добавлять в напитки, блюда из мяса, овощей, выпечку. Одинаковым эффектом обладают свежий, сушеный корень, а также БАДы на его основе.
- Соя, соевые продукты. Уменьшают концентрацию плохого холестерина. Кроме того, тофу, соевое молоко, бобы – прекрасный источник полноценного белка, которым можно заменить богатое насыщенными жирами красное мясо.
- Черника. Ягоды черники обладают способностью понижать плазменный холестерин, сахар крови. Ее можно есть свежей, добавлять в несладкие десерты или принимать препараты, изготовленные из ее экстракта.
- Куркума. Использование данной специи придает блюду красивый вид и нормализует жировой обмен. Последнее свойство помогает предотвратить закупорку артерий холестериновыми бляшками.
Официальная медицина рекомендует использовать народные методы лечения только на ранних стадиях заболевания. Более серьезные формы атеросклероза требуют приема препаратов, а самые запущенные случаи – оперативного вмешательства.
Признаки атеросклероза на УЗИ, доплере и дуплексе
УЗИ – это быстрый и простой способ оценить, в каком состоянии находятся сосуды. Это один из первых инструментальных методов диагностики, который назначается пациенту при подозрении на такой диагноз, как атеросклероз сонных артерий.
Существует 2 метода ультразвукового исследования сосудов:
- допплерография;
- дуплексное сканирование.
При допплерографии можно увидеть только скорость кровотока и определить, нарушен ли он. Дуплексное сканирование позволяет оценить анатомию сосуда, его извитость, толщину стенки и бляшки. Для диагностики атеросклероза сонных артерий назначается именно этот вид исследования, так как он более информативен.
Диагностика
Для правильной постановки диагноза необходимо пройти обследование такими методами:
- Пальпаторным методом пациенту измеряется пульс;
- Проводится обследование артерий по методу аускультации.
После этого, доктор направляет больного на инструментальную диагностику:
- Метод реовазографии;
- Для исследования сосудов головы — Реоэнцефалография;
- Методика диагностики сосудов — сфигмография;
- УЗИ сосудов;
- Для выявления склероза в аорте проводится рентген с контрастом;
- Эхопризнаки стенозирующего склероза магистралей и нестенозирующего атеросклероза выявляются методом изотопной аэрографией.
Методы диагностики
Методы лечения
Лечение атеросклероза сонных артерий представляет собой сложную задачу. Способ терапии напрямую зависит от степени стеноза сосудов и клинической картины, а именно наличия дисциркуляторной энцефалопатии и перенесенных транзиторных ишемических атак и инсультов. При небольшом сужении ВСА и незначительной симптоматике, отсутствии острых состояний можно обойтись только лекарственной терапией:
- Статины (Аторвастатин, Розувастатин) – основной вид препаратов, замедляющих прогрессирование атеросклероза. Они снижают концентрацию холестерина в крови. Целевой уровень липопротеидов низкой плотности составляет меньше 1,8 ммоль/л.
- Ацетилсалициловая кислота предотвращает образование тромба на атеросклеротической бляшке. Если у пациента есть язвенная болезнь желудка или 12-перстной кишки, ему предпочтительно назначается Клопидогрель.
- Средства для снижения артериального давления. Пациенту необходимо поддерживать цифры АД на определенном уровне (<140/90 мм рт. ст., а при сахарном диабете <130/80 мм рт. ст.). Для больных с атеросклерозом из всех фармакологических групп предпочтительны ингибиторы АПФ (Периндоприл, Лизиноприл), сартаны (Лозартан, Валсартан) или антагонисты кальция (Амлодипин).
- Лекарства для сахарного диабета. Для стабилизации уровня глюкозы в крови назначают сахароснижающие средства (Метформин, Глибенкламид) или инъекции инсулина.
Какие же хирургические методы лечения применимы при атеросклерозе сосудов шеи? Есть 3 основные показания к их использованию:
- стеноз более 70 % при абсолютно бессимптомном течении;
- стеноз более 60 % при дисциркуляторной энцефалопатии;
- стеноз более 50 %, если имелись острые состояния (ТИА или ишемический инсульт).
Даже если человеку решено проводить оперативное лечение атеросклеротической бляшки в сонной артерии, он все равно должен принимать лекарственные препараты, перечисленные выше.
Существует следующие способы оперативного вмешательства при атеросклерозе ВСА, у каждого из которых есть свои тонкости и нюансы:
- каротидная эндартерэктомия – классическая и эверсионная;
- стентирование.
При классической эндартерэктомии операция выполняется под общей анестезией. После рассечения кожи и подкожной жировой клетчатки выделяется сонная артерия в области бифуркации. Затем во избежание массивного кровотечения ОСА пережимается. Проводится продольный разрез ВСА, шпателем аккуратно отделяется атеросклеротическая бляшка от интимы.
Отверстие закрывается заплатой из большой подкожной вены или синтетического материала. Ее установка предпочтительнее простого ушивания, так как имеет меньшую частоту рестенозов. Данный метод используется при протяженности бляшки более 2 см.
Эверсионная эндратерэктомия отличается тем, что предполагает не продольный разрез ВСА, а полное ее отделение от ОСА, постепенное выворачивание и очищение от холестериновой бляшки. Преимущество такого метода заключается в меньшей деформации и снижении риска рестеноза артерии. Однако он может применяться только при небольшой протяженности поражения (до 1,5-2 см).
Третий способ – эндоваскулярное стентирование. Эта операция выполняется под местной анестезией. Через прокол в бедренной артерии вводится катетер с баллончиком. Под контролем рентгеноскопии он добирается до места сужения в сонной артерии. Баллончик раздувается, затем с помощью другого катетера устанавливается металлический стент (проволочный цилиндр), удерживающий сосуд в расширенном состоянии. Данная операция малотравматична, более безопасна, не требует общей анестезии. Однако она менее эффективна по сравнению с эндартерэктомией, особенно при выраженной степени стеноза (более 85 %).
Симптомы холестериновых отложений в сосудах шеи
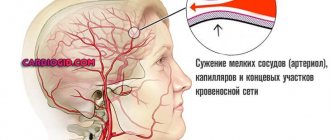
На начальной стадии своего формирования бляшки, находящиеся в шейных артериях, никак себя не проявляют. То, что в брахиоцефальных артериях (БЦА), в сонных артериях или в устье правой подключичной артерии есть отложения липидов, становится понятным лишь тогда, когда появляются первые симптомы. От начала патологических изменений сосудистой стенки до появления клинической картины проходит не один год.
То, что сосуды шеи забиты жиром, можно заподозрить при появлении таких симптомов: цефалгии, чувство онемения верхних конечностей, мелькание черных точек перед глазами, нарушение сна, ухудшение зрения, вестибулярные нарушения, снижение общего тонуса организма.
На снимке результат ангиографии. Стрелками отмечены области закупорки внутренней и внешней сонной артерий.
Для обнаружения холестериновых бляшек в сосудах шеи, пациент должен пройти обследование. Современная диагностика заболевания включает УЗИ сосудов головы и шеи, ангиографию этой анатомической области. Чтобы врач мог оценить состояние липидного обмена, больной должен сдать кровь на липидный профиль. Этот анализ позволяет определить уровень холестерина сыворотки крови, а также соотношение всех его фракций.
Советы специалиста: изменение образа жизни
Помимо медикаментозного и хирургического лечения, немаловажную роль играет коррекция образа жизни. Я всегда рекомендую своим пациентам отказаться от курения, регулярно заниматься физическими упражнениями, внести изменения в свой рацион питания (кушать больше овощей, фруктов и рыбы). Больным сахарным диабетом нужно периодически сдавать кровь на гликированный гемоглобин, соблюдать низкоуглеводную диету, посещать эндокринолога и принимать назначенные препараты для снижения сахара в крови.
Лечение и профилактика
Уровень развития современной медицины позволяет практически полностью остановить прогрессию атеросклероза. А значит, если выявить болезнь на ранних этапах, когда еще не произошло необратимых процессов, можно уберечь себя от тяжелых последствий. Бороться необходимо с корнем проблемы – нужно нормализовать уровень холестерина в крови.
Лечение атеросклероза, в первую очередь, начинается с модификации образа жизни – увеличения физических нагрузок и нормализации питания. Из рациона питания исключаются вредные продукты, в составе которых большое количество животных жиров, фаст-фуд, жареные блюда. Следует ограничить хлебобулочные мучные изделия, соленые и копченые продукты. Нужно больше есть овощей и фруктов, отказаться от негативных привычек. Кроме терапевтического эффекта, такой стиль жизни – отличная профилактика атеросклероза и других патологий сердечно-сосудистой системы.
Атеросклеротическое поражение других сосудов шеи: признаки, диагностика и лечение
Атеросклероз позвоночных артерий встречается реже и развивается в более позднем возрасте, чем сонных. Тем не менее, он является причиной 20 % ишемических инсультов затылочной области головного мозга.
Клинические симптомы следующие:
- проблемы со зрением – двоение в глазах, вспышки, молнии, затуманенность или выпадение полей зрения;
- ухудшение слуха, шум в ушах;
- нарушение равновесия, неустойчивость тела при ходьбе или стоянии;
- головокружение, иногда настолько сильное, что вызывает тошноту и рвоту.
Весьма характерным признаком поражения позвоночных артерий являются дроп-атаки. Это внезапные падения без потери сознания, возникающие при резких поворотах или запрокидывании головы. При выраженном стенозе могут развиться описанные выше острые состояния (ТИА и инсульт). Диагностика осуществляется теми же методами, что и при атеросклерозе сонных артерий – ультразвуковая допплерография и дуплексное сканирование. Иногда применяется КТ-ангиография.
Медикаментозная терапия остается без изменений, а показания к оперативному вмешательству несколько отличаются.
Если у пациента нет никаких симптомов нарушения мозгового кровообращения, то операция не проводится, даже несмотря на выраженную степень стеноза.
При наличии клинических признаков и стенозе более 50 % выполняется хирургическое вмешательство. Предпочтение отдается открытой эндартерэктомии, так как эндоваскулярное стентирование у таких больных показало очень низкую эффективность.
Лечение
Для терапии нестенозирующего атеросклероза применяется ряд методик. Пациент всегда должен придерживаться всех рекомендаций врача. Только в этом случае он сможет продлить период активной жизни и избежать негативных последствий (полного закупоривания сосудов, инсультов и летального исхода).
Для назначения оптимальной терапии нестенозирующего атеросклероза врач:
- Определяет стадию заболевания.
- Фиксирует общие симптомы.
Все лекарственные препараты назначаются индивидуально и учитывают состояние пациента.
Как правило, больные принимают:
- Средства, сокращающие свертываемость крови. Благодаря этому снижаются риски образования тромбов и развития инсультов.
- Препараты для снижения давления (если оно повышается). Такие средства позволяют сократить нагрузку на артерии, расширить сосуды, улучшить кровоток и снять спазмы.
- Препараты для снижения уровня холестерина. Обычно такие средства принимаются на протяжении всей жизни после обнаружения атеросклероза брахиоцефальных артерий.
Также очень важно постоянно следить за липидным балансом пациента. При необходимости назначаются успокаивающие препараты. Они позволяют нормализовать эмоциональный фон, избежать депрессивных состояний, улучшить качество сна, избавиться от головных болей. Нередко пациентам назначают и физиопроцедуры.
Решение об оперативном вмешательстве принимается обычно в том случае, если проходы сужены значительно и заболевание достигло высокой стадии развития.
Сегодня проводятся операции следующих типов:
- Удаление части артерии и замена ее протезом.
- Сшивание сосуда с сокращением его размера.
Все чаще проводятся эндоваскулярные операции. Они являются максимально безопасными, восстановление после них занимает небольшой промежуток времени.
Интересуют все особенности терапии? Обратитесь к нашим специалистам. За консультацию не придется переплачивать. Цены указаны на сайте. Обратите внимание! Стоимость является ориентировочной. Точную цену терапии озвучит ваш лечащий врач. В любом случае вы не будете переплачивать. Наша частная клиника в Москве придерживается лояльной ценовой политики.
Случай из практики: атеросклероз вертебральных артерий
Мужчина 57 лет начал жаловаться на небольшое головокружение, ухудшение слуха. Близкие сказали ему, что его походка стала неровной. Неделю назад, когда он резко повернул голову, произошла потеря чувства равновесия и падение, после чего пациент пришел к врачу.
При расспросе выяснилось, что он страдает гипертонией и сахарным диабетом 2 типа. Прописанные лекарства принимает нерегулярно. При измерении артериального давления тонометр показал значение 165/95 мм рт. ст. Подозревая атеросклеротическое поражение позвоночных артерий, я назначил дуплексное сканирование, в ходе которого были обнаружены стеноз правой ПА до 65 %, сужение левой ПА до 40 %. Я направил больного на хирургическое лечение.
Проведена эндартерэктомия правой ПА. Также больному прописано лекарственную терапию – Розувастатин, Ацетилсалициловая кислота, Периндоприл, Метформин. Пациент отметил значительное улучшение – головокружения прекратились, вернулось чувство равновесия.
Медикаментозное лечение
Его обычно называют консервативным, ведь оно позволяет лечить пациентов без хирургического вмешательства и современной медицинской техники. Медикаменты, которые назначает кардиолог (статины), способствуют уменьшению липидов в сосудах крови. Нормализация уровня холестерина – важный этап в поддержании жизни пациента. Также это позволит зафиксировать размер атеросклеротической бляшки и предотвратит ее дальнейший рост.
При чрезмерном артериальном давлении часть медикаментом будет направлена на уменьшение этого показателя. Это поможет пациенту улучшить самочувствие и качество жизни.
Обязателен прием препаратов, способствующих разжижению крови. Это необходимо для того, чтобы предотвратить появление новых бляшек. Кстати, подобные препараты лицам старше 50 лет сегодня назначают даже терапевты. С возрастом кровь становится более вязкой. На фоне ослабленных и поврежденных сосудов это становится опасным, ведь любое повреждение организм воспримет, как призыв к действию и активно начнет уплотнять этот участок крови, а также увеличивать количество тромбоцитов.
Все эти лекарства можно назвать даже не лечением, а образом жизни человека, являющимся пациентом кардиолога. Важно принимать все препараты регулярно, а не время от времени.
На фоне приема препаратов важно исключить факторы риска. Стоит пересмотреть свой рацион и ввести в него продукты, богатые клетчаткой. Что касается физической культуры, то здесь лучше обратиться к специалисту. Дело в том, что усиленно начать заниматься физкультурой неподготовленному человеку нельзя. Скорее всего, пациент имеет избыточный вес, и не все виды занятий ему будут показаны. Со временем количество физической нагрузки можно увеличивать, но делать это надо постепенно и только под присмотром опытного тренера.
Важно в течение всего срока лечения контролировать свой организм. При улучшении ситуации будет изменяться и содержание отдельных компонентов крови. Риски к прогрессированию и тяжелым последствиям также будут стремиться к нулю.
Нестенозирующий атеросклероз артерий нижних конечностей
При отсутствии закупорки сосудов симптомы, как правило, отсутствуют или слабо выражены. Однако, когда артерии ноги становятся достаточно узкими, чтобы нарушилось поступление питательной и богатой кислородом крови к пораженной конечности, молочная кислота начинает накапливаться в мышцах, приводя к боли во время тренировки.
Боль, связанную с физическими упражнениями при атеросклерозе артерий нижних конечностей, получила название “перемежающаяся хромота”. Она может быть описана как усталость в ноге, мышечные спазмы или сильная боль в мышцах.
Подобные симптомы также могут быть обнаружены при венозных заболеваниях, артритах, невропатиях или заболеваниях позвоночника, но больные с хромотой из-за атеросклероза артерий испытывают симптомы только при физической нагрузке. Во время отдыха боль проходит через несколько минут. У больных с множественными сильно закупоренными артериями может определяться серьезное ограничение кровотока. В таких случаях возникают боли в конечностях в покое, а при тяжелых состояниях появляются незаживающие язвы или гангрена.
Симптомы, которые могут появиться при атеросклерозе артерий ног, включают следующее:
- Боль в ногах, связанная с физическими упражнениями.
- Онемение ног или стоп в покое.
- Холодные конечности.
- Мышечные боли в бедрах, икрах или ступнях.
- Выпадение волос на ногах.
- Изменение цвета кожи (бледность или синеватость).
- Ослабление пульса или отсутствие его на конечности.
- Нарушение ходьбы / походки.
Диагноз нестенозирующего атеросклероза артерий нижних конечностей обычно ставится на основании тщательного анамнеза и физического обследования. Часто проводятся артериальные допплеровские исследования, что позволяет обеспечить базовое исследование и помочь определить степень закупорки сосудов.
Когда рассматривается операция или эндоваскулярная терапия, для планирования соответствующего лечения потребуется более детальная визуализация. Хотя золотым стандартом для предоперационного планирования является артериография, другие менее инвазивные альтернативные исследования, включая КТ-ангиографию и МР-ангиографию, также используются.
Диагностика нестенозирующего атеросклероза артерий
После сбора жалоб и объективного осмотра врач, как правило, назначает лабораторные анализы по типу общего и биохимического анализа крови, липидного профиля, После обязательно проводится инструментальная диагностика, с помощью которой определяется точное состояние сосудов.
- Ультразвуковое исследование сонной артерии
Этот способ диагностики включает ультразвуковое допплеровское исследование. В ходе этого теста используются звуковые волны для создания в реальном времени изображений артерий и выявления сужений или стеноза. Допплер — это специальная ультразвуковая техника, безинвазивная и безопасная, которая может помочь обнаружить участки неправильного кровотока в артериях.
- Компьютерная томографическая ангиография (КТ-ангиография, КТА)
КТА проводится с помощью компьютерного томографа для получения детального изображения артерий из любого участка тела, включая шею. Исследование особенно полезно тем больным, которым имплантированы кардиостимуляторы или стенты.
- Магнитно-резонансная ангиография (МРА)
Этот неинвазивный тест дает информацию, аналогичную КTA, при этом больной получает минимум ионизирующего излучения.
- Церебральная ангиография
Также известна как внутриартериальная цифровая ангиография (IADSA). Церебральная ангиография является минимально инвазивным тестом, во время которого катетер направляется по артерии в интересующую область изучения. Контрастный материал вводится через трубку, а изображения снимаются с помощью рентгеновских лучей.