Пороки аортального клапана зачастую требуют оперативного вмешательства. В зависимости от показаний может проводится частичная или полная замена клапанного аппарата, что позволяет улучшить гемодинамику в сердце и снизить риск развития сердечной недостаточности.
Замена аортального клапана — это способ хирургического вмешательства, который используется для лечения сердечного расстройства, вызванного повреждением аортального клапана. В большинстве случаев при отсутствии хирургического воздействия сердечного порока возникают тяжелые нарушения, приводящие к изменению работы внутренних органов.
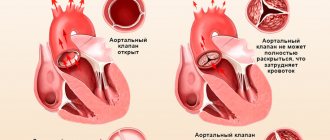
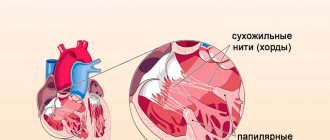
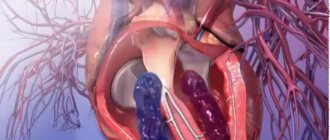
Аортальный клапан помогает регулировать кровоток от сердца ко всем органам и тканям. Клапан также обеспечивает протекание крови в одном правильном направлении.
Когда левый желудочек сокращается, аортальный клапан открывается, позволяя крови поступить в аорту через аортальное отверстие. Во время расслабления желудочка клапан аорты закрывается, препятствуя возвращению крови из аорты. В результате насыщенная кислородом кровь поступает в головной мозг и ко всем внутренним органам, относящимся к большому кругу кровообращения.
Видео: Замена аортального клапана
История
Ранние хирургические подходы к заболеваниям аортального клапана были ограничены необходимостью работать с постоянно сокращающимся сердцем. В 1950-х годах клапан Hufnagel был имплантирован в нисходящую часть грудного отдела аорты пациентам с аортальной недостаточностью.
Первая успешная замена аортального клапана была зарегистрирована в 1960 году под руководством Харкена.
Введение в практику представленного метода продолжалось медленно, основываясь на ограничениях доступных сменных клапанов и относительно примитивных методах защиты сердца во время операции, которые были доступны в то время. С постепенным введением в практику механических клапанов сердца, развитием сердечно-легочного шунтирования (аппарата искусственного кровообращения) и кардиоплегии, которые позволяют безопасно остановить сердце во время операции, замена аортального клапана стала доступной для пациентов с тяжелой аортальной недостаточностью или регургитацией.
Другие рекомендации
Есть еще несколько обязательных советов, которым необходимо следовать пациентам, перенесшим операцию замены клапанов.
- При появлении симптомов неблагополучия со стороны сердца (боли в груди, ощущение перебоев в работе сердца), признаков нарушения кровообращения (отеки на ногах, одышка) и других непредвиденных симптомов необходимо незамедлительно обратиться к врачу.
- Пациентам, которым был установлен биологический клапан, не рекомендуется принимать препараты кальция. В диете им желательно не злоупотреблять продуктами с его содержанием: молоко и молочные продукты, кунжут, орехи (миндаль, бразильский), семена подсолнечника, соя.
- Всех врачей, включая стоматолога, пациенту нужно предупреждать о том, что у него установлен искусственный клапан.
Следование необходимым рекомендациям поможет пациенту длительное время поддерживать отличное самочувствие и жить полноценной жизнью.
Описание пороков аортального клапана
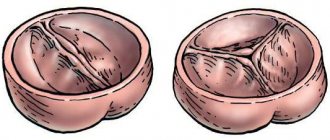
Заболевания (пороки) аортального клапана возникают, когда по различным причинам нарушена структура его створок или аортального отверстия. В частности, выделяют следующие пороки аортального клапана:
- Стеноз аортального клапана (сужение клапана аорты, ограничивающего кровоток).
- Сглаживание аортального клапана (недостаточность клапана, что приводит к неполному закрытию его створок).
- Регургитация аортального клапана (кровь, которая выбрасывается в аорту, немедленно возвращается в полость левого желудочка, из-за чего сердце перестает нормально сокращаться).
Факты о пороках аортального клапана:
- Являются причиной смерти 25 000 человек в год.
- Определяется у 7% населения планеты в возрасте старше 65 лет.
- Через 2 года после постановки диагноза тяжелого аортального стеноза у пациентов, не получавших лечение, уровень выживаемости достигает 50%.
Именно тогда, когда аортальный клапан не работает должным образом, гемодинамика затрудняется и кровь плохо поступает к органам и тканям. При пороках также увеличивается нагрузка на сердце, что еще больше негативно отражается на поддержании равномерного кровообращения во всем теле.
Симптомы пороков аортального клапана
У некоторых больных значительные изменения не наблюдаются на протяжении многих лет, тогда как у других пациентов симптомы проявляются очень быстро и выраженно. Чаще всего распространены следующие симптомы нарушения работу аортального клапана:
- Боль в груди или за грудиной.
- Аритмия (синусовая тахикардия, трепетание предсердий).
- Диспноэ (нарушение дыхания).
- Расстройство сознания.
- Обмороки.
- Усталость.
- Сердечная недостаточность.
- Остановка сердца.
Диагностика пороков аортального клапана
При объективном обследовании больного иногда врач сразу может установить диагноз аортальной недостаточности. В частности, может появляться синюшность кожных покровов, мочек ушей и носогубного треугольника. При аускультации также могут выслушиваться изменения по типу ослабления первого тона у верхушки сердца, пляска каротид и пр.
Дополнительные методы исследования:
- Электрокардиография (ЭКГ).
- Эхокардиография (эхоКГ или УЗИ сердца).
- Рентгенография.
- Доплеровское исследование.
- Фонокардиография.
В зависимости от состояния больного и прогностического заключения, может рекомендоваться замена аортального клапана. Этот вариант хирургического вмешательства очень эффективен при лечении тяжелых поражений клапанов. Успешно выполненная операция облегчает или позволяет полностью устранить болезненные симптомы за счет регуляции гемодинамики в организме. В результате хирургическая терапия помогает продлить жизнь и усилить динамику сердечной мышцы.
Подготовка к операции по замене клапанов
Подготовка к операции начинается с тщательного обследования, включающего:
- Общий и биохимический анализы крови;
- Исследование мочи;
- Определение свертываемости крови;
- Электрокардиографию;
- Ультразвуковое исследование сердца;
- Рентгенографию грудной клетки.
В зависимости от сопутствующих изменений, в список диагностических процедур могут быть включены коронароангиография, УЗИ сосудов и другие. Обязательны консультации узких специалистов, заключения кардиолога и терапевта.
Накануне операции пациент беседует с хирургом, анестезиологом, принимает душ, ужин – не позднее 8 часов до начала вмешательства. Желательно успокоиться и выспаться, многим больным помогает разговор с лечащим врачом, уточнение всех интересующих вопросов, знание техники предстоящей операции и знакомство с персоналом.
Процедура замены аортального клапана
Существуют различные факторы, которые учитываются во время принятия решения о необходимости проведения процедуры замены. Некоторые из этих факторов:
- Возраст больного.
- Состояние здоровья.
- Сопутствующие заболевания, которые могут способствовать прогрессированию заболеванию аортального клапана.
Обычно врачи выбирают реконструкцию сердечного клапана, потому что этот метод имеет наименьший уровень риска. С помощью различных способов восстановления створок клапанов улучшается состояние и функционирование сердца. Дополнительно значительно снижается потребность в антикоагулянтах (препаратов, разжижающих кровь), которые нередко рекомендуются к приему в течение многих лет после некоторых типов замены клапана.
Разница между реконструкцией и заменой аортального клапана
У некоторых больных отмечается нарушение структуры аортального отверстия, что приводит к неправильному закрытию створок аортального клапана. В таких случаях врачи предлагают процедуру реконструкции. Это решение в основном зависит от тяжести состояния пациента, потому что далеко не всегда могут быть “отремонтированы” пороки клапанов.
Важно знать, что реконструкция клапана является более сложным процессом по сравнению с замещающей процедурой. Только после тщательных исследований и совещаний врачей различных специализаций может быть принято решение о восстановлении поврежденного клапана.
Замена аортального клапана может осуществляться двумя способами:
- С помощью операции на открытом сердце.
- Посредством проведения транскатетерной операции (TAVR), то есть замены аортального клапана с помощью катетера.
При проведении операции на открытом сердце делается большой разрез в грудной клетке больного. Во время выполнения TAVR через небольшое отверстие в области грудины выполняются все требуемые манипуляции. В результате второй вариант замены аортального клапана менее сложный, более эффективный и предполагает меньший риск по сравнению с операцией на открытом сердце. Только врач может решить, какой из предложенных вариантов лучший, наиболее эффективный и безопасный для конкретного пациента. При этом многое зависит от состояния здоровья человека и его истории болезни.
Основания к установке искусственного клапана
Сердечный клапан в медицинских кругах сравнивается с дверью, которую необходимо ремонтировать, в случае если она теряет свою исходную функциональность. В случае с сердечным клапаном, медики используют тот же подход. Повреждения сердечного клапана, требующие кардинальных подходов и выборов методов лечения, классифицируют по трем видам.
Первый предполагает процессы сужения или слипания, что обуславливает замедление тока крови, отрицательно сказывающегося на питании сердца, ведущего к кислородному голоданию. Второй обусловлен процессами расширения или перерастяжения, приводящими к нарушению показателей герметичности сердца и повышению нагрузок. Третий является комбинированным вариантом двух предыдущих видов.
Диагностирование сердечной недостаточности – не повод для панических настроений. Имплантация показывается не всегда. Медики проводят иные операции, к примеру, осуществляют реконструкцию органа.
Замена аортального клапана в Израиле рекомендуется при явной ограниченности его функциональной способности. Причинами, приводящими к оперативному вмешательству, называются: инфицирование, атеросклероз, нарушения тканей органа и иные болезни.
Типы клапанов
Существует два основных типа искусственного сердечного клапана:
- Механические клапаны.
- Тканевые клапаны.
Механические клапаны
Механические клапаны предназначены для того, чтобы больной мог длительно ими пользоваться. Хотя механические клапаны долговечны и обычно представляют собой однооперационное решение, существует повышенный риск образования тромбов при их использовании. По этой причине все больные, которым были имплантированы механические клапаны, на протяжении всей своей дальнейшей жизни должны принимать антикоагулянты (препараты для разжижения крови), такие как варфарин. В результате появляется выраженная склонность к кровотечениям. Также звучание работы механических клапанов можно услышать невооруженным ухом, что иногда снижает качество жизни больного.
Тканевые клапаны
Тканевые сердечные клапаны обычно изготавливают из ткани животного, части животного сердечного клапана или ткани перикарда животных. Отобранный материал подвергают специальной обработке для предотвращения отторжения и кальцификации.
Существуют альтернативы клапанам из тканевого материала. В некоторых случаях может быть имплантирован гомографт — аортальный клапан человека. Гомографные клапаны предоставляются пациентам и поддаются восстанавливлению после того, как другой человек (донор клапана) умирает. Долговечность клапанов по типу гомографов сопоставима с клапанами из свиной и бычьей ткани.
Другая процедура замены аортального клапана — процедура Росса (или легочная аутотрансплантация). В процедуре Росса аортальный клапан удаляется и заменяется собственным легочным клапаном пациента. Легочный гомографт (легочный клапан, взятый от умершего человека) затем используется для замены собственного легочного клапана пациента. Эта процедура была впервые применена в 1967 году и используется главным образом у детей, так как операция позволяет легочному клапану пациента (установленного на месте аорты) расти вместе с ребенком.
Выбор клапана
Тканевые клапаны, как правило, быстрее изнашиваются из-за повышенного воздействия потока крови. Подобное условие особенно актуально для активных (обычно более молодых) людей. На сегодня тканевые клапаны, как правило, могут прослужить примерно 20 лет, но они однозначно быстрее изнашиваются у молодых пациентов.
Когда тканевый клапан выходит из строя и нуждается в замене, человек должен пройти повторную операцию установки нового клапана. По этой причине более молодым пациентам чаще всего устанавливают механические клапаны, что позволяет предотвратить повышенный риск и сопутствующие неудобства, связанные с повторной имплантацией другого клапана.
Жизнь с искусственным клапаном сердца
Искусственный клапан сердца устанавливается при нарушении деятельности одного из 4 клапанов органа, например, при сужении или чрезмерном расширении сердечных отверстий.
Он представляет собой протез, при помощи которого поток крови направляется в правильное русло, при этом прерывистым образом перекрывается устье венозных и артериальных сосудов.
При грубом изменении створок клапана, из-за чего явно нарушается кровообращение, врачи назначают установление искусственного.
Существует 2 вида сердечных клапанов:
Показаниями для проведения операции могут стать следующие заболевания:
- Врожденный порок сердца у младенцев.
- Ревматические заболевания.
- Изменения в системе работы клапанов вследствие ишемических, травматических, иммунологических, инфекционных и других причин.
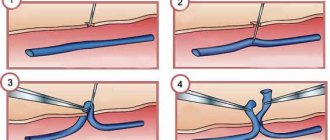
Замена аортального клапана на открытом сердце
Замена аортального клапана чаще всего осуществляется через среднюю стернотомию, то есть имплантация устройства проводится путем разрезания грудины. После открытия перикарда пациент подключается к аппарату искусственного кровообращения. Это устройство берет на себя функции дыхания и перекачки крови, необходимых для больного, в то время как хирург заменяет сердечный клапан.
После того, как больной подключен ко всей необходимой аппаратуре, через специальные разрезы хирург удаляет больной аортальный клапан, а на его место помещается механический или тканевый клапан. Как только устройство находится на месте, а аорта закрыта, пациент отключается от аппарата искусственного кровообращения.
Для проверки правильности функционирования нового клапана может использоваться трансэзофагеальная эхокардиография (TЭ эхоКГ, УЗИ сердца, выполненного через пищевод). Иногда после операции возникают какие-либо осложнения, для предупреждения их развития в необходимые места устанавливаются датчики, которые позволяют при надобности скорректировать работу сердца. Дренажные трубки также вставляются для удаления скапливающейся жидкости из грудной клетки и перикарда после операции. Они обычно удаляются в течение 36 часов, в то время как датчики для стимуляции обычно оставляются до выписки человека из больницы.
Время пребывания в больнице и восстановление
После замены аортального клапана пациент чаще всего находиться в отделении интенсивной терапии в течение 12-36 часов. Вернуться домой разрешается после того, как проходит примерно четыре дня, при этом не должны возникать осложнения по типу блокады сердечной деятельности.
Восстановление после замены аортального клапана обычно занимает около трех месяцев, если у пациента нормальное самочувствие. При этом перенесшим операцию не рекомендуется делать тяжелую работу в течение 4-6 месяцев, что позволяет избежать повреждения грудины и расхождение швов.
Пересадка сердечных клапанов и возможные осложнения
По утверждению специалистов, пациент, своевременно пришедший на врачебную консультацию, практически сводит к нулю риск развития осложнений. Все иные варианты развития события свидетельствую о минимальном риске проведения самой операции и опасности несоблюдения рекомендаций медиков в период после проведения имплантации.
Осторожное отношение к собственному здоровью – принцип, которого должен придерживаться прооперированный. Пациенту необходимо следовать рекомендациям врача, касающихся: распорядка дня, питания, приема лекарственных средств. Только так человек с искусственным имплантом может обеспечить себе долгую жизнь.
Транскатетерная замена аортального клапана
Эта минимально инвазивная хирургическая процедура позволяет имплантировать новый клапан без снятия поврежденного. При успешной операции новый клапан после своей установки начинает выполнять функции старого аортального клапана. Операцию можно назвать транскатетерной заменой аортального клапана (TAVR) или транскатетерной имплантацией аортального клапана (TAVI).
Принцип работы клапана-в-клапане
Во время операции устройство, в некоторой степени подобное стенту, помещается в артерию и далее через катетер к месту нахождения поврежденного клапана поставляется сменное устройство, при этом в полностью разобранном виде.
Как только новый клапан расправляется, он выталкивает створки старого клапана в сторону, тогда как сменное устройство начинает выполнять работу по регулированию кровотока.
Представленная процедура является инновационной и одобренной FDA для людей с симптоматическим аортальным стенозом, которые относятся к категории пациентов с промежуточным или высоким риском относительно стандартной операции замены клапана. Различия между обычной и малоинвазивной методикой воздействия значительны.
Проведение процедуры TAVR
Обычная замена клапана проводится посредством открытого доступа к сердцу, для чего делают стернотомию. В результате грудная клетка хирургическим способом открывается для проведения хирургического вмешательства. В отличии обычному методу лечения TAVR или TAVI может быть выполнена через очень маленькие отверстия, которые оставляют все кости грудной клетки целыми.
При проведении TAVR также существуют определенные риски, но этот метод является более доступным вариантом лечения людей, которым ранее не могло проводиться оперативное вмешательство. В то же время предоставляется дополнительный бонус в виде более быстрого восстановления в большинстве случаев. Опыт лечения пациентов посредством процедуры TAVR может быть сравним с баллонопластикой сердца или ангиопластикой с точки зрения времени выполнения и выздоровления. В результате после операции больные быстрее выписываются из больницы (в среднем через 3-5 дней).
Процедура TAVR выполняется с использованием одного из двух разных подходов, позволяющих кардиологу или хирургу выбирать, какой из них обеспечивает лучший и безопасный доступ к клапану.
Способы выполнения TAVR:
- Трансфеморальный подход — введение катетера через бедренную артерию (большую артерию в паховой области), проводится без хирургического разреза грудной клетки
- Трансапический подход — введение катетера через небольшой разрез в грудной клетке и вход через большую артерию в грудной клетке или через вершину левого желудочка.
Показания для проведения TAVR
В настоящее время процедура проводится в тех случаях, когда больной относится к категории пациентов промежуточного риска по открытому доступу к сердцу. По этой причине большинство людей, которым выполнялось это оперативное вмешательство, находятся в возрасте от 70 до 80 лет и часто имеют другие медицинские показания, согласно которым выполняется этот вид хирургического вмешательства.
TAVR может быть эффективным вариантом улучшения качества жизни пациентам, у которых в противном случае были бы ограничены возможности, а выполнение реконструкции их аортального клапана по каким-то причинам невозможно.
Виды клапанов сердца
На сегодняшний день медики оперируют двумя видами искусственных клапанов: механическими и биологическими. У каждого из них есть свои преимущества и недостатки.
Механические представляют собой своеобразный протез, который предназначен для замены функции естественного клапана сердца человека. Основная задача клапанов – проводить кровь через сердце и выпускать ее обратно. Механические клапаны ставятся тогда, когда функции родного сердечного клапана уже не восстанавливается.
Тесты современных искусственных клапанов определяют срок их службы в 50 000 лет при помещении в условия ускоренной изношенности. Это значит, что если у человека он приживется, работать будет до того момента, сколько человеку отмеряно. Стоит помнить только одно, что все искусственные клапаны требуют дополнительной поддержки и приема антикоагулянтов, разжижающих кровь, чтобы в сердце не образовывались тромбы. Также придется регулярно сдавать анализы.
Биологические клапаны – это протезы, созданные из животных тканей. Очень часто для них берут клапан сердца свиньи. Естественно, он предварительно проходит обработку, чтобы он стал пригодным для имплантации в тело человека. Биологические клапаны, в сравнении с механическими, ощутимо уступают им в долговечности.
Осложнения после замены аортального клапана
Некоторые из серьезных осложнений, связанных с операцией по замене аортального клапана, следующие:
- Образование сгустков крови, которые могут вызвать тромбоэмболию легочной артерии или ишемический инсульт.
- Неравномерное сердцебиение, которое может выражаться в трепетании/фибрилляции предсердий, синусовой тахикардии.
- Кровотечение.
- Инфекционное заболевание.
- Дисфункция клапана.
- Смертельный исход.
Все эти осложнения чаще всего связаны с заменой аортального клапана путем открытого доступа к сердцу. В таких случаях очень важно вовремя принять меры по их устранению, иначе человек может погибнуть.
Видео: Малоинвазивное протезирование аортального клапана
4.00 avg. rating (80% score) — 7 votes — оценок
Протезирование клапанов сердца: митрального, аортального — операция, до и после
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Сердечные клапаны – это основа внутреннего каркаса сердца, представляющая собой складки соединительной ткани. Функции их сводятся к тому, чтобы разграничивать объемы крови в предсердиях и желудочках, позволяя указанным камерам поочередно расслабляться после выталкивания крови в момент сокращения.
Цель операции
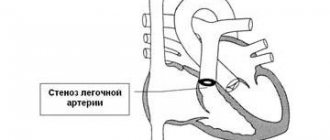
Стенозом называют порок сердца, при котором просвет клапана сужается, в результате чего нарушается движение крови из левого желудочка. Наблюдается недуг 2 типов:
- врожденный;
- приобретенный.
Такое заболевание часто встречается у представителей сильного пола. Обычно у пациентов до 30 лет наблюдается врожденная форма, а после этого возраста приобретенная.
Клапаны здорового человека имеют по 3 створки в форме треугольника. Однако если имеется врожденная патология, то некоторых створок не хватает. Подобная проблема может не доставлять дискомфорт определенный период жизни. С возрастом будет происходить постепенное сужение просвета и потребуется срочное протезирование клапанов сердца.
Развитие болезни
Приобретенный стеноз развивается по следующим причинам:
- В процессе возрастных изменений происходит отложение солей на створках, такое явление опасно для людей, у которых их не хватает. Патология характерна для пациентов после 60-65 лет.
- Ревматизм развивается в результате перенесенной ангины. При таком отклонении на створках клапанов происходит постепенное разрастание тканей и отложение солей.
Средняя продолжительность жизни у пациентов с таким диагнозом составляет 4-5 лет. Однако если периодически случается остановка сердца, возникает риск внезапной смерти.
Почему необходимо хирургическое лечение
Большинство кардиологических заболеваний первоначально требуют консервативного ведения. Однако часто оно является неэффективным, что приводит к страданиям пациентов, снижению их уровня жизни, инвалидизации. В таких случаях рекомендовано оперативное лечение. Показаниями служат:
- Тяжелый аортальный кальцинирующий стеноз, сопровождающийся характерной клинической картиной:
- обмороки;
- выраженная одышка;
- боли в области сердца давящего или сжимающего характера (сходные с приступами стенокардии);
- сниженной фракцией выброса по результатам УЗ-сканирования – менее 40%.
- Острая ревматическая атака с формированием порока и развитием хронической ревматической болезни сердца (ХРБС).
- Инфекционный эндокардит.
- Врожденные пороки сердца (аномалия Эбштейна).
- Идиопатическое поражение аортального клапана.
Оперативное вмешательство выполняют только с письменного согласия пациента.
Причины аортального порока
Существует множество патологических состояний, которые со временем могут приводить к дегенеративным изменениям, отложению кальция на створках аортального клапана, изменению его функции.
Сердце человека способно некоторое время компенсировать нарушение кровообращения. Рано или поздно возникают клинические проявления: головокружение, одышка, обмороки, сердцебиение, синдром стенокардии. Консервативно (с помощью медикаментов) можно частично компенсировать состояние пациента, но не изменить его кардинально и не улучшит качество жизни..
Что можно кушать после операции на сердце? Питание после операции на сердце для восстановления
Необходимо уменьшить содержание в рационе животных жиров и легкоусвояемых углеводов, а также снизить потребление поваренной соли, кофе и других стимуляторов. Вместе с тем, следует обогатить питание растительными маслами, свежими овощами и фруктами, рыбой и белковыми продуктами.
Молодые пациенты, не имеющие атеросклероза и его осложнений, могут не так строго относиться к своей диете, хотя и им лучше всего составлять рацион в соответствии с канонами здорового питания — для профилактики ИБС. П ациентам среднего и пожилого возраста, особенно тем, кто имеет ишемическую болезнь сердца, рекомендуется придерживаться особой диеты.
Послеоперационный период и реабилитация
Для полноценного процесса реабилитации врачи рекомендуют полностью сменить систему питания. Диетический стол назначается сразу же после перенесенного инфаркта. Для слишком полных людей лечащий врач, как правило, назначает дополнительный диетический стол для похудения, так как потеря лишнего веса снимает дополнительную нагрузку с сердечной мышцы.
Диета после перенесенного инфаркта имеет несколько главных особенностей, соблюдая которые больной быстро идет на поправку.
Ключевым моментом диеты после операции на сердце является снижение калорийности питания до ккал в день. Количество жидкости снизить до 1,5 литра в день, не считая первых блюд и молочных продуктов. Белок следует искать в рыбе и морепродуктах, обезжиренной молочной продукции. Особое внимание нужно обратить на белую рыбу — омуль, камбалу, треску, хека. Она содержит жирные кислоты, снижающие уровень холестерина в крови.
Во-первых, после перенесенного инфаркта питание обязательно должно быть дробным: до 7 раз в сутки. Прием пищи должен происходить уменьшенными порциями. Во-вторых, больным, перенесшим инфаркт, показано употребление морковного сока. В напиток необходимо добавлять столовую ложку масла растительного происхождения. Четвертое правило заключается в особом приготовлении каш.
Они должны быть немного переваренными, протертыми и жидкими. Супы лучше готовить на овощной основе или на бульоне из постных сортов мяса. Солить блюда нужно в минимальном количестве. Пряности и специи стоит исключить. При обширном инфаркте через полтора-два месяца наступает период рубцевания, при котором питание уже можно максимально разнообразить.
Здоровый образ жизни и сбалансированное питание нужно человеку даже тогда, когда его сердце и сосуды находятся в здоровом состоянии и выполняют свои основные функции. При болезнях сердечно-сосудистой системы или после перенесенной операции необходимо соблюдать специальную диету для восстановления здоровья сердца. Сопутствующим результатом любой кардио-диеты является эффект похудения. Многие специалисты в области кардиологии рекомендуют своим пациентам потерять излишнюю массу тела. Избавившись от лишних килограммов, вы уменьшите нагрузку на угнетенную сердечную мышцу.
Можно употреблять в пищу блюда, приготовленные с использованием соли, но всё же в умеренных количествах. После перенесенного инфаркта организм нуждается в восстановлении водно-солевого баланса. Для этого следует употреблять большое количество жидкости: выпивать не менее трех стаканов воды в день, употреблять в пищу супы и морсы. По прошествии первого этапа реабилитации после перенесенного инфаркта количество приемов пищи следует сокращать, а размер порции постепенно увеличивать.
Из напитков полезно будет включить в рацион кисломолочные продукты: кефир и ряженку. На протяжении всей последующей жизни людям, перенесшим инфаркт, следует умеренно употреблять в пищу насыщенные холестерином продукты в основном, вареные яйца , соленья, острые и жирные блюда, алкогольные напитки и крепкий кофе.
О хирургическом вмешательстве необходимо сообщать всем врачам перед принятием процедуры. Для продления срока службы клапана из биологических материалов пациентам запрещается применять медикаменты или продукты, обогащённые кальцием. При наличии жалоб на боли или ухудшении самочувствия, необходимо не медля обратиться к доктору.
Только при высоком оперативном риске
«В настоящее время только пациентам с явно повышенным оперативным риском или противопоказаниями к обычной операции должен быть предусмотрен метод интервенционной кардиологии [имеется в виду TAVI], поскольку в настоящее время ещё не имеется долгосрочных результатов, а также ещё не достигнуты качественные результаты после оперативной замены сердечного клапана (смертность около 3%) или оперативной реконструкции сердечного клапана (смертность около 2,5%)», — говорится в документе Конгресса.
Однако это правило часто игнорируется, т.к. многие TAVI-вмешательства осуществляются при существенно более низком риске, соответственно, у более молодых пациентов. Это подтверждают данные статистики DGTHG (Ассоциации торакальных и сердечнососудистых хирургов Германии) 2010 г., которые были изложены проф. Мором, директором клиники кардиохирургии, Центра Сердца г. Лейпцига.
Кроме того, цифры подтверждают пределы использования TAVI, поскольку – как указывает проф. Мор – у пациентов без явно повышенного риска (Рис. 3 и 4) внутрибольничная летальность при хирургической замене аортального клапана отчётливо ниже, чем при TAVI. Даже в группе с явно повышенным риском (лог. EuroSCORE от 20 % и более) она не выше, чем при TAVI (11,7 и 11,4% соответственно). Также при распределении пациентов по возрасту (Рис. 5 и 6), по данным графика DGTHG, вплоть до 85 лет не заметно преимуществ TAVI в сравнении с хирургической операцией, пояснил проф. Мор.
Кроме того, в ходе дискуссии было отмечено, что лог. EuroSCORE недостаточен для оценки обоих методов.
Между тем, были опубликованы результаты двух больших исследований по TAVI (PARTNER). Исследование PARTNER I показало, что у пациентов со стенозом аортального клапана, которым противопоказана операция, TAVI предпочтительнее консервативного лечения. Исследование PARTNER II показало, что у пациентов со стенозом аортального клапана высокого риска TAVI не уступает операции открытого типа по замене клапана. Однако до настоящего времени пациенты наблюдались в среднем только один год, т.е. неизвестно, каковы отдаленные результаты данных методов в сравнении друг с другом.
Эксперты предупреждали о высокой вероятности злоупотребления TAVI. Пациенты с лог. EuroSCORE свыше 20% и в возрасте старше 75 лет не должны автоматически рассматриваться как кандидаты на TAVI.
Рисунки демонстрируют внутрибольничную летальность после катетерной имплантации аортального клапана TAVI слева (Рис. 3+5) и после стандартного хирургического вмешательства справа (Рис. 4+6) в 2010 году. Результаты представлены в зависимости от возрастной группы и т.н. «лог. EuroSCORE». Лог. EuroSCORE показывает прогнозируемую операционную летальность и рассчитывается на основе индивидуальных сопутствующих заболеваний и факторов риска (например, возраст, диабет, почечная недостаточность, артериальная гипертензия…).
Очень высокий риск имеют пациенты с лог. EuroSCORE выше 15-20. Предыдущий опыт показывает, что EuroSCORE фактически завышает операционную летальность в 2-3 раза, но в значительной степени определяет долгосрочный прогноз пациента. Становится очевидным, что пациенты молодого возраста с низким EuroSCORE имеют превосходные результаты после хирургического вмешательства, а у TAVI-пациентов молодых возрастных групп с низким Euroscore наблюдалась неожиданно высокая смертность. (Проф., Д.м.н. Фридрих-Вильгельм Мор, Лейпциг)
Виды операций
Протезы, которые имплантируют на место поврежденного клапана сердца, называются графтами. Их классифицируют по материалам, из которых они изготовлены. Выделяют 2 основных вида:
- Механические искусственные клапаны.
- Биологические:
- ксенографты, полученные из тканей свиней, телят;
- гомографты изготовлены из человеческих тканей (трупа);
- аутографты – взяты у самого пациента.
Какой именно предпочтительно выбрать протез, решает кардиохирург.
Плюсами искусственных клапанов являются:
- теоретически неограниченный срок службы.
Недостатками такого протезированного клапана считают:
- пожизненный прием антикоагулянтов;
- соблюдение диеты;
- высокий риск кровотечений;
- невозможность вынашивания беременности;
- механический шум работы клапана, слышимый на расстоянии.
Из преимуществ ксенографтов стоит отметить:
- отсутствие необходимости в пожизненном приеме лекарств и соблюдении диеты;
- нет шума от работы клапана.
Однако такой вид протезов имеет ряд недостатков:
- высокий риск возникновения реакции отторжения инородного материала;
- через 10 лет необходима замена в связи с дегенеративными изменениями и кальцинацией биологического импланта.
Гомографты имеют лишь один минус – небольшое их количество. Плюсами этого вида протеза считают:
- отсутствие необходимости в повторном оперативном вмешательстве;
- возможность вынашивания ребенка для женщин с сохраненной репродуктивной функцией;
- низкую частоту послеоперационных и тромбоэмболических осложнений;
- отсутствие приема антикоагулянтов;
- 100% положительный эффект у больных с эндокардитом;
- возможность применения у самых маленьких пациентов.
Наиболее часто используются следующие виды сердечных гомографтов:
- криосохраненный;
- обработанный антибиотиком;
- свежий клапанный.
В качестве исходного материала берут ткани аорты или легочной артерии.
Сами операции по имплантации протезов можно условно разделить на 2 большие группы:
- трансторакальные (с рассечением грудной клетки);
- транскатетерная с установкой биопротеза;
- трансаортальная имплантация.
Тип вмешательства подбирается с учетом возраста пациента, варианта поражения аортального клапана, сопутствующей патологии.