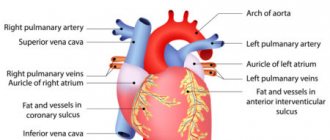
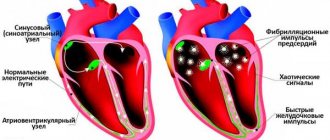
В медицине для нормализации ритма сокращений сердца используют антиаритмические лекарственные средства. Такие препараты предназначены только для контроля клинических симптомов заболеваний, при которых нарушена работа сердечной мышцы. На продолжительность жизни антиаритмики никак не влияют. В зависимости от характера изменений ритма сердца назначают антиаритмические средства из разных фармакологических групп и классов. Прием их должен быть длительным и под строгим контролем электрокардиографии.
Виды препаратов и механизм их действия
Классификация проводится по фармацевтической группе. Механизм действия в каждом случае будет различен.
Блокаторы каналов калия
Суть воздействия заключается в снижении скорости и интенсивности проникновения калия через сердечную стенку в кардиомиоциты.
Благодаря подобному запланированному нарушению биохимического процесса, наблюдается частичное снижение тонуса мышечного органа, при этом сократительная способность, насосная функция как таковая не падает, остается на нормальном адекватно уровне.
Внимание:
Препараты данного типа не подходят для применения у людей с выраженной сердечной недостаточностью, после перенесенного инфаркта.
Также не рекомендуется их использование длительными курсами, не считая некоторых случаев.
Блокаторы кальциевых каналов
Имеют идентичный эффект, только снижается скорость проникновения через клеточные мембраны кардиомиоцитов не калия, а, как и следует из названия группы — кальция.
Указанные средства действенны против синусовой тахикардии, некоторых наджелудочковых аритмий, но совершенно не подходят для купирования опасных форм расстройства: множественной экстрасистолии, фибрилляции желудочков.
При этом наблюдается параллельное падение артериального давления, что может привести к коллапсу и гибели. Подобное — главный минус блокаторов кальциевых каналов в контексте борьбы с аритмиями.
У средств предыдущей группы способность снижать артериальное давление нулевая, что дает им сильное преимущество.
Бета-блокаторы
Угнетают восприимчивость особых рецепторов, расположенных в сердце. По этой причины кардиальные структуры становятся менее чувствительными к воздействию адреналина, который в некоторых случаях и выступает виновником повышения частоты сердечных сокращений.
Возможно параллельное применение бета-блокаторов и прочих медикаментов.
Анестетические препараты
Используются для борьбы с наиболее опасными формами расстройств кардиальной активности.
Эти антиаритмики снижают чувствительность миокарда, нарушают проводимость импульсов от синусового и атриовентрикулярного узлов.
С одной стороны это позволяет добиться качественного эффекта. С другой — делает применение невозможным при минимальных нарушениях работы пучка Гиса и прочих структур проводящей системы.
Смешанные медикаменты
Есть и другие медикаменты, которые строго нельзя отнести к классу антиаритмических или же они имеют смешанное происхождение.
К таковым, например, относятся растительные медикаменты (не путать с БАДами, которые лекарствами не считаются вообще) или сердечные гликозиды, параллельно повышающие насосную, сократительную функцию миокарда и косвенным образом борются с нарушениями частоты сокращений сердца.
Независимо от ситуации, лечение подбирает строго врач-кардиолог. Это его прерогатива.
Внимание:
Самостоятельно принимать антиаритмические, тем более сердечные гликозиды — огромный риск для жизни. Вероятность угадать с препаратом чуть больше, чем выиграть главный приз в лотерею.
Средства, применяемые при тахиаритмиях и экстрасистолии
Средства, применяемые при тахиаритмиях и экстрасистолии, подразделяются на 4 основные класса, различающиеся по механизму действия:
I — блокаторы натриевых каналов;
II — β-адреноблокаторы;
III — блокаторы калиевых каналов (средства, увеличивающие длительность потенциала действия);
IV — блокаторы кальциевых каналов.
Кроме того, в качестве противоаритмических средств при тахиаритмиях и эк-страсистолии применяют препараты калия, сердечные гликозиды, магния сульфат, аденозин и др.
В основном эти препараты оказывают противоаритмическое действие благодаря их влиянию на фазы потенциалов действия, генерируемых в различных отделах проводящей системы сердца. Потенциалы действия в различных отделах сердца формируются разными ионными токами и различаются по продолжительности и выраженности фаз.
Потенциалы действия, генерируемые волокнами Пуркинье, состоят из следующих фаз (рис. 19.2):
Фаза 0 («нулевая» фаза) — фаза быстрой деполяризации клеточной мембраны, вызванной входящим током ионов натрия через «быстрые» натриевые каналы.
Скорость «нулевой» фазы определяет проводимость кардиомиоцитов. Чем короче фаза 0, тем выше скорость распространения импульса по волокнам Пуркинье.
Фаза 1 — фаза ранней реполяризации обусловлена выходом ионов К+ из клетки по электрохимическому градиенту через открытые калиевые каналы.
Фаза 2 — фаза плато, связана с медленным входом ионов кальция в клетку, что в определенный период замедляет процесс реполяризации. Эта фаза завершается закрытием кальциевых каналов.
Фаза 3 — фаза поздней реполяризации, вызванной выходом ионов К+ из клетки. Во время этой фазы потенциал клеточной мембраны достигает исходного уровня — потенциала покоя (90 мВ — в волокнах Пуркинье).
В период между фазой 0 и до окончания фазы 2 и в начальный период 3-й фазы клетки не отвечают на возбуждающие стимулы (абсолютный рефрактерный период). В этот отрезок времени даже достаточно сильный стимул не вызывает распространение возбуждения. Период, в течение которого не удается вызвать распространяющееся возбуждение, определяют как эффективный рефрактерный период (ЭРП). Величина эффективного рефрактерного периода зависит от продолжительности потенциала действия и поэтому определяется скоростью 3-й фазы (скоростью реполяризации).
Фаза 4 — фаза медленной диастолической деполяризации. Для клеток — водителей ритма в эту фазу характерна медленная спонтанная деполяризация, которая вызвана медленно нарастающим входящим натриевым током (и лишь в незначительной степени входящим кальциевым током) и постепенным уменьшением выходящего калиевого тока. В результате мембранный потенциал постелен-
но достигает порогового уровня. От скорости медленной диастолической (спонтанной) деполяризации зависит автоматизм (чем выше скорость деполяризации, тем выше автоматизм).
Между потенциалами действия, генерируемыми в волокнах Пуркинье, сино-атриальном и атриовентрикулярном узлах, существуют определенные различия.
В синоатриальном узле деполяризация мембраны в фазу 0 и фазу 4 связана с входом в кардиомиоциты ионов Са2+. В атриовентрикулярном узле деполяризация мембраны в фазу 0 и фазу 4 потенциала действия вызывается входом в клетку как ионов Са2+, так и ионов Na+.
Класс I— блокаторы натриевых каналов (мембраностабилизирующие средства)
Препараты класса I подразделяются на три подгруппы: IA, IB, 1С, различающиеся по их влиянию на фазы потенциала действия. Препараты класса IA увеличивают продолжительность потенциала действия (удлиняют реполяризацию) и ЭРП, препараты класса IB укорачивают потенциал действия и ЭРП, а препараты 1С мало влияют на эти параметры.
Класс IA
Хинидин, прокаинамида хлорид (Новокаинамид),дизопирамид (Ритмодан, Ритмилен).
Хинидин является алкалоидом коры хинного дерева (правовращающий изомер хинина). Хинидин блокирует быстрые натриевые каналы клеточной мембраны и поэтому уменьшает скорость быстрой деполяризации в фазе 0, вследствие чего уменьшает проводимость волокон Пуркинье, сократительного миокарда и в меньшей степени атриовентрикулярную проводимость. Блокируя натриевые каналы, хинидин замедляет медленную спонтанную деполяризацию в фазе 4 и поэтому снижает автоматизм в волокнах Пуркинье.
Хинидин блокирует калиевые каналы, вследствие чего замедляет процесс реполяризации (выход ионов К+ из клетки) и увеличивает продолжительность потенциала действия. Это приводит к удлинению эффективного рефрактерного периода.
Хинидин практически не оказывает прямого влияния на синоатриальный узел, в котором деполяризация как в фазу 0, так и в фазу 4 определяется входом ионов Са2+, но он угнетает передачу возбуждения с блуждающего нерва на сердце (анти-холинергическое действие) и таким образом может вызвать повышение автоматизма синоатриального узла и умеренную тахикардию. В терапевтических дозах хинидин лишь умеренно снижает скорость проведения возбуждения по атрио-вентрикулярному узлу.
Хинидин снижает сократимость миокарда и расширяет периферические сосуды (блокирует α-адренорецепторы), вследствие чего вызывает умеренное снижение артериального давления.
Хинидин эффективен как при желудочковых, так и при наджелудочковых нарушениях сердечного ритма. Его назначают внутрь при постоянной и пароксиз-
мальной формах мерцательной аритмии предсердий, пароксизмальной тахикардии, экстрасистолии.
В медицинской практике хинидин используют в виде хинидина сульфата, назначают внутрь. Хинидин практически полностью всасывается из желудочно-кишечного тракта. Биодоступность в среднем составляет 70-80%. Максимальная концентрация в плазме крови достигается через 2—3 ч. Связывание с белками плазмы крови — 60-80%. Метаболизируется в печени, выводится почками (около 20% — в неизмененном виде); t)/2 составляет 6-7 ч. Почечная экскреция препарата увеличивается при изменении реакции мочи в кислую сторону.
Побочные эффекты хинидина — снижение сократимости миокарда, артериальная гипотензия, внутрисердечный блок; тошнота, рвота, диарея, головокружение, звон в ушах, нарушения слуха, зрения; тромбоцитопения. У части больных (в среднем у 5%) хинидин, как и многие другие антиаритмические средства, оказывает аритмогенное действие (возможны желудочковые нарушения ри).
Прокаинамид на электрофизиологические параметры сердца действует подобно хинидину. В отличие от хинидина меньше снижает сократимость миокарда, обладает менее выраженными антихолинергическими свойствами, не блокирует α-адренорецепторы, но оказывает умеренное ганглнеблокирующее действие. Так же, как хинидин, прокаинамид применяют при желудочковых и наджелудоч-ковых тахиаритмиях, экстрасистолии. Препарат назначают не только внутрь, но и внутривенно (при необходимости быстрого достижения эффекта).
При приеме внутрь прокаинамид всасывается быстрее, чем хинидин. Биодоступность — 75—95%, незначительно связывается с белками плазмы крови (15— 20%). Метаболизируется в печени с образованием активного метаболита — N-аце-тилпрокаинамида. По скорости метаболизма прокаинамида выделяют медленные и быстрые «ацетиляторы», у которых существенно различается продолжительность действия препарата. Прокаинамид выводится почками в неизмененном виде и в виде метаболитов. Активный метаболит экскретируется медленнее, чем прокаинамид, при нарушении функции почек может кумулировать в организме.
Побочные эффекты — снижение
артериального давления (вследствие ганг-лиоблокирующего действия), нарушение проводимости; тошнота, рвота, диарея, судороги, аллергические реакции, проявляющиеся в виде лихорадки, болей в суставах и мышцах, кожной сыпи и реже в виде синдрома, подобного системной красной волчанке, агранулоцитоза; возможны нервно-психические расстройства.
Дизопирамид оказывает выраженное антиаритмическое действие, по свойствам сходен с хинидином. Снижает сократимость миокарда, обладает выраженными м-холиноблокирующими свойствами.
Показания к применению такие же, как у хинидина, препарат назначают внутрь. Хорошо всасывается из кишечника (биодоступность порядка 80%), связывается с белками плазмы крови, метаболизируется в печени. Выводится в основном почками (t1/2 6—8 ч).
Побочные эффекты — значительное снижение сократимости миокарда, атрио-вентрикулярный блок, аритмогенное действие. В связи с выраженной м-холи-ноблокирующей активностью возникают такие побочные эффекты как сухость во рту, паралич аккомодации, обстипация (запор), задержка мочеиспускания.
Класс IB
Лидок айна гидрохлорид (Ксикаин, Ксилокаин), мексилетин (Мекситил), фенитоин (Дифенин).
Препараты класса IB в сравнении с препаратами класса IA в меньшей степени уменьшают проводимость; они уменьшают длительность потенциала действия, вследствие чего укорачивается эффективный рефрактерный период.
Лидокаин применяют как местноанестезирующее и антиаритмическое средство. Оба эффекта связаны с блокадой натриевых каналов клеточных мембран. Лидокаин уменьшает проводимость в волокнах Пуркинье и снижает автоматизм волокон Пуркинье и рабочего миокарда. Подавляет эктопические очаги возбуждения. В отличие от хинидина лидокаин не удлиняет, а укорачивает потенциал действия и эффективный рефрактерный период. Лидокаин назначают только при желудочковых аритмиях (тахиаритмии, экстрасистолии). Является препаратом выбора при желудочковых аритмиях, связанных с инфарктом миокарда. Так как лидокаин обладает низкой биодоступностью при введении внутрь, его вводят внутривенно (капельно). Связывается с белками плазмы крови (на 50-80%), метаболизируется в основном в печени. Быстро исчезает из плазмы крови; t —
порядка 2 ч. При патологии печени скорость метаболизма лидокаина снижается.
Лидокаин переносится хорошо, но возможны побочные эффекты: нарушения со стороны ЦНС (сонливость, спутанность сознания, судорожные реакции), артериальная гипотензия, снижение атриовентрикулярной проводимости.
Мексилетин является структурным аналогом лидокаина, эффективным при приеме внутрь. Мексилетин эффективен при приеме внутрь (биодоступность составляет 90-100%), действует длительно. Препарат можно вводить и внутривенно. Применяют при желудочковых аритмиях. Побочные эффекты — брадикардия, артериальная гипотензия, нарушение атриовентрикулярной проводимости, возможны аритмии, тошнота, рвота, неврологические нарушения.
Фенитоин был синтезирован как противосудорожное (противоэпилепти-ческое) средство. Затем у препарата была обнаружена антиаритмическая активность, по электрофизиологическим характеристикам сходная с активностью лидокаина. Фенитоин применяют при желудочковых аритмиях, в том числе вызванных сердечными гликозидами. Вводят фенитоин внутрь и внутривенно (в виде натриевой соли).
Фенитоин всасывается из желудочно-кишечного тракта медленно, в крови связывается с белками плазмы (на 80-96%); метаболизируется в печени, метаболиты в основном выделяются почками. В связи с замедленным выведением из организма (X
— более 24 ч) возможна кумуляция.
При внутривенном введении фенитоина возможны острые реакции в виде ги-потензии и аритмий. При длительном введении внутрь возникают побочные эффекты со стороны ЦНС (атаксия, нистагм, спутанность сознания), кроветвор-ныг органов, ЖКТ. Препарат вызывает гиперплазию десен.
Класс 1С
Пропафенон (Ритмонорм), флекаинид, морацизина гидрохлорид (Этмозин), этацизин.
Препараты этого класса уменьшают скорость деполяризации в фазу 0 и фазу 4 за счет торможения транспорта ионов натрия, мало влияют на продолжительность потенциала действия и эффективный рефрактерный период.
Так как эти препараты обладают выраженными аритмогенными свойствами (аритмии возникают у 10-15% больных), они используются в основном при нарушениях ритма, рефрактерных к действию других антиаритмических средств.
Пропафенон относится к типичным антиаритмическим средствам класса 1С; кроме выраженной блокады натриевых каналов обладает некоторой (β-адре-ноблокирующей активностью и слабо блокирует кальциевые каналы. Применяют как при желудочковых, так и при наджелудочковых аритмиях при неэффективности других антиаритмических средств. Вводят внутрь и внутривенно.
При введении внутрь пропафенон хорошо всасывается из кишечника, но подвергается интенсивному метаболизму при первом прохождении через печень (биодоступность варьирует от 4 до 40%). Более 90% больных относятся к фенотипу быстрого метаболизма пропафенона, а около 10% — к фенотипу медленного метаболизма. Различия в скорости метаболизма связаны с генетическими факторами. В процессе метаболизма образуется 2 фармакологически активных вещества.
Из побочных эффектов отмечаются: тошнота, рвота, запор, сухость во рту, нарушение сна, брадикардия, бронхоспазм. Препарат обладает выраженными аритмогенными свойствами, в связи с чем его применяют при неэффективности или непереносимости других антиаритмических средств.
Флекаинид в связи с блокадой натриевых каналов уменьшает скорость быстрой деполяризации (фаза 0), вследствие чего замедляет проводимость в волокнах Пуркинье, в атриовентрикулярном узле, пучке Гиса. Мало влияет на скорость реполяризации, в незначительной степени снижает сократимость миокарда. Применяют в виде флекаинида ацетата при желудочковых аритмиях в случае неэффективности других антиаритмических средств. Вводят внутрь, иногда внутривенно. Из побочных эффектов встречаются тошнота, головная боль, головокружение, нарушение зрения. Аритмогенный эффект препарата отмечен в 5—15% случаев.
Морацизин — производное фенотиазина, препарат смешанного типа действия, проявляет свойства блокаторов натриевых каналов трех классов 1С, IB, 1A. Морацизин угнетает проводимость в атриовентрикулярном узле, пучке Гиса и волокнах Пуркинье, практически не влияет на скорость реполяризации. Сократимость миокарда существенно не изменяет. Морацизин эффективен как при желудочковых, так и наджелудочковых аритмиях, из-за аритмогенных свойств применяют при аритмиях, рефрактерных к другим антиаритмическим препаратам. Препарат можно вводить внутрь и внутривенно.
Побочные эффекты: аритмогенное действие, сердцебиение, головная блль, повышенная утомляемость и слабость, диарея и др.
Этацизин близок по химическому строению к морацизину, блокирует не только натриевые, но и кальциевые каналы. Показания к применению такие же, как для морацизина. Препарат назначают внутрь и внутривенно. Побочные
эффекты более выраженные и проявляются чаще, чем у морацизина (в особенности при внутривенном введении).
Класс II— β-адреноблокаторы
Для лечения аритмий используют как неизбирательные β1, β2-адреноблокато-ры (пропранолол, надолол и др.), так и кардиоселективные β1-адреноблокаторы (метопролол, атенолол и др.) (см. разд. 9.2.1. Адреноблокаторы). β-Адреноблокаторы устраняют влияние симпатической иннервации и циркулирующего в крови адреналина на сердце, вследствие чего уменьшают:
— автоматизм синоатриального узла и частоту сердечных сокращений;
— автоматизм и проводимость атриовентрикулярного узла;
— автоматизм и проводимость волокон Пуркинье. β-Адреноблокаторы применяют при наджелудочковых тахиаритмиях и экст-
расистолии, эффективны они при желудочковых экстрасистолах, связанных с повышением автоматизма. При применении β-адреноблокаторов возникают такие нежелательные эффекты, как снижение сократимости миокарда, бради-кардия, повышение тонуса бронхов и периферических сосудов, повышенная утомляемость.
Класс III— средства, замедляющие реполяризацию (блокаторы калиевых каналов)
Амиодарон (Кардиодарон, Кордарон), бретилия тозилат (Орнид), со тал о л (Лоритмик, Дароб, Соталекс).
Амиодарон является аналогом тиреоидных гормонов (действует на рецепторы для тиреоидных гормонов), содержит в своей структуре йод. Амиодарон — препарат смешанного типа действия: блокирует калиевые, а также натриевые и кальциевые каналы, кроме того, обладает неконкурентной β-адреноблокирую-щей активностью. Блокируя калиевые каналы, амиодарон снижает скорость ре-поляризации мембран кардиомиоцитов как в проводящей системе сердца, так и в рабочем миокарде, вследствие чего удлиняет потенциал действия и эффективный рефрактерный период предсердий, атриовентрикулярного узла и желудочков. Большое значение в противоаритмическом действии амиодарона имеет снижение автоматизма, возбудимости и проводимости синоатриального и атриовентрикулярного узлов.
Амиодарон эффективен практически при всех формах тахиаритмий и экстра-систолии. Кроме того, он уменьшает потребность миокарда в кислороде (вследствие блокады Β1-адренорецепторов сердца) и расширяет коронарные сосуды (вследствие блокады α-адренорецепторов и кальциевых каналов), в связи с чем оказывает антиангинальное действие при стенокардии. Препарат вводят внутрь и при необходимости внутривенно.
При приеме внутрь препарат всасывается медленно и не полностью. Степень всасывания варьирует от 20 до 50%. Связывается с белками плазмы на 96%. Терапевтический эффект развивается медленно (для достижения максимального действия требуется несколько недель). При внутривенном введении действие насту-
пает быстро — в течение 1—2 ч. Препарат накапливается в тканях. Метаболизиру-ется в печени с образованием активного метаболита — N-дезэтиламиодарона. Выводится медленно, главным образом кишечником: t1/2 носит двухфазный характер: начальная фаза составляет около 10 дней, терминальная — может быть до 100 и более дней. Амиодарон ингибирует микросомальные ферменты в печени, метаболизирующие многие лекарственные средства, поэтому дозы таких препаратов, как хинидин, прокаинамид, дигоксин, варфарин должны быть снижены.
Побочные эффекты амиодарона: синусовая брадикардия, снижение сократимости миокарда, аритмогенное действие, затруднение атриовентрикулярной проводимости, неврологические симптомы (тремор, атаксия, парестезии), нарушения функции щитовидной железы (гипо- или гипертиреоз), фиброзные изменения в легких (с возможным летальным исходом), нарушения функции печени, отложения липофусцина в роговице глаза, в коже (окрашивание кожи в серо-голубой цвет; фотосенсибилизация кожи (следует избегать солнечного света) и др.
Соталол — рацемическая смесь двух стереоизомеров (L- и D-). Оба изомера блокируют калиевые каналы, замедляют реполяризацию клеточной мембраны и увеличивают длительность потенциала действия и вследствие этого эффективный рефрактерный период во всех отделах сердца. Кроме того, соталол неизбирательно блокирует β-адренорецепторы. Соталол относят к препаратам смешанного типа действия (II/IHклассов). Вследствие блокады β-адренорецепторов соталол угнетает автоматизм синоатриального узла, снижает автоматизм и проводимость в атриовентрикулярном узле и других отделах проводящей системы сердца. Применяют при желудочковых и наджелудочковых аритмиях, вводят внутрь и внутривенно.
Всасывается из желудочно-кишечного тракта хорошо (биодоступность составляет 90-100%). Прием препарата вместе с молочными продуктами приводит к снижению его биодоступности. Не связывается белками плазмы крови. Экскре-тируется почками в неизмененном виде. t1/2 — 7-12 ч. При приеме внутрь препарат начинает действовать через 1 ч, продолжительность эффекта — 24 ч.
Побочные эффекты связаны с неселективной (β-адреноблокирующей активностью (см. разд. 9.2.1. «Адреноблокаторы»).
Бретилий — четвертичное аммониевое соединение, увеличивает продолжительность потенциала действия и удлиняет эффективный рефрактерный период, обладает симпатолитическими свойствами (нарушает обратный захват норадре-налина адренергическими нервными окончаниями). Применяют при желудочковых аритмиях, рефрактерных к другим антиаритмическим препаратам в виде бре-тилия тозилата. Поскольку препарат плохо всасывается из желудочно-кишечного тракта, его вводят внутривенно или внутримышечно. Выводится преимущественно почками в неизмененном виде. t1/2 — 6-10 ч. В связи с симпатолитичес-ким действием вызывает артериальную гипотензию (возможна ортостатическая гипотензия).
Блокаторы калиевых каналов
Нарушают проведение ионов одноименного вещества в сердце. Благодаря чему наблюдается падение частоты сердечных сокращений, тормозятся процессы возбуждения в кардиальных структурах, нарушается проведение импульса, что особенно актуально при использовании у пациентов с избыточным усилением сердечной активности.
В то же время, это ограничивает сферу применения таких медикаментов, требует внимательного отношения к физиологическим показателям работы организма пациента.
Важное отличие блокаторов калиевых каналов — отсутствие способности воздействовать на артериальное давление.
Едва ли не единственный медикамент этой группы — «Амиодарон».
Он используется в подавляющем числе случаев, в рамках рутинной терапии хронических патологий, которые сопровождаются нарушениями частоты сокращений сердца и в неотложных состояниях в рамках реанимации.
Имеет широкую вариабельность скорости эффекта:
- При инъекционном введение действует стремительно, выводится также быстро, что делает его идеальным вариантом купирования острых состояний.
- В таблетированной же форме эффект начинается позднее,но и работает медикамент дольше.
Амиодарон имеет минимум побочных явлений и относительно хорошо переносится. Длительное применение возможно, но с большой осторожностью.
Потому как сердечнососудистые патологии имеют склонность к постоянному прогрессированию. В определенный момент прием может стать опасным. Тогда терапию пересматривают.
Дополнительный полезный эффект — способность снижать потребность миокарда в кислороде.
Среди показаний к применению:
- желудочковая и наджелудочковая тахикардия;
- профилактика фибрилляции желудочков (в т.ч. после кардиоверсии),
- суправентрикулярные аритмии при неэффективности или невозможности другой терапии, особенно связанные с синдромом WPW (Вольфа-Паркинсона-Уайта);
- мерцательная аритмия и трепетание предсердий;
- предсердная и желудочковая экстрасистолия.
Есть несколько торговых наименований: Аритмил, Кордарон.
Принципиальных отличий между ними нет: форма, концентрация действующего вещества идентичны. Разве что количество таблеток в упаковке неодинаково. Подбор медикамента осуществляет врач на свое усмотрение.
Оперативное решение проблемы
В некоторых случаях от мерцательной аритмии можно избавиться с помощью хирургической операции. Такое вмешательство безопасно и малотравматично. Оно проводится в специализированных кардиологических центрах.
При неэффективности сохранения синусового ритма или невозможности замедлить ритм при постоянной мерцательной аритмии проводится радиочастотная абляция (РЧА) атриовентрикулярного соединения. Через этот узел в сердце передаются неритмичные сигналы от предсердий к желудочкам. После его «прижигания» с помощью введенного через вену катетера поток импульсов прекращается.
Для того чтобы камеры сердца сокращались нормально, пациенту сразу устанавливают кардиостимулятор – миниатюрный прибор, задающий ритм сердечных сокращений. Это очень эффективный способ лечения мерцательной аритмии.
Радиочастотная абляция (РЧА) при мерцательной аритмии
Кроме того, в современных научных центрах разрабатываются методики катетерной и хирургической абляции, разрушающей очаги хаотического возбуждения в предсердиях. При этом установки кардиостимулятора не требуется.
Блокаторы кальциевых каналов
Противоаритмические препараты этой группы влияют на частоту сокращений сердца косвенным образом.
Нарушается проникновение ионов одноименного вещества в клетки-кардиомиоциты, что способствует снижению возбуждения, падению интенсивности проведения импульса.
В то же время некоторые из препаратов данной группы так же эффективно подавляют проникновение ионов кальция через сосудистую стенку, что приводит к снижению АД (показателя тонометра).
Внимание:
Антигипертензивный эффект в той или иной мере присущ всем блокаторам кальциевых каналов. Подобный результат должен учитываться при назначении терапии.
Сегодня существует 4 поколения медикаментов, если рассматривать конкретные наименования, которые могли бы быть эффективны.
Верапамил
Считается идеальным вариантом для лечения наджелудочковых форм аритмии, особенно осложненных повышенными цифрами артериального давления.
Для устранения прочих разновидностей нарушения не используется из-за отсутствия полезного действия.
Показания к применению:
- пароксизмальная наджелудочковая тахикардия;
- хроническая форма трепетания и мерцания предсердий;
- наджелудочковая экстрасистолия.
Верапамил выпускается в инъекционной и таблетированной формах, эффективность каждой зависит от конкретного клинического случая.
Парентеральное (внутривенное) введение практикуется в неотложных ситуациях, для быстрого достижения результата.
Есть несколько аналогов препарата. Они идентичны по фармакологическим свойствам, потому взаимозаменяемы. Например, «Феноптин».
Дилтиазем
Если Верапамил — довольно узкой направленности, используется преимущественно для терапии патологий сердца, купирования аритмий, то Дилтиазем считается средством универсальным, промежуточным.
Потому может давать непредсказуемые последствия при неправильном использовании. Необходим четкий подбор дозировки, схемы, чтобы не причинить вреда.
А значит пациентам с аритмиями рекомендуется находиться в стационаре для оперативной коррекции терапии или же регулярно посещать кардиолога, что менее предпочтительно.
Дилтиазем эффективно справляется с наджелудочковыми аритмиями. В основном назначается для систематического лечения, потому как обладает сравнительно мягким действием.
- Фенилалкиламины (Верапапил) используются наиболее часто в рамках терапии именно кардиальных патологий.
- Представители бензодиазепинов (куда относится уже названный выше Дилтиазем) назначаются реже.
Применять дигидропиридины (Амлодипин и аналоги) в качестве антиаритмических не имеет смысла вообще.
Они действуют, преимущественно, на сосуды, основная сфера их применения — лечение артериальной гипертензии.
Бета-блокаторы
Основу фармацевтического эффекта составляет способность снижать чувствительность кардиальных структур к адреналину.
Это временное действие, однако во многих случаях даже одними препаратами этой группы удается прервать эпизод нарушения частоты сокращений сердца.
Лекарства от аритмии представлены средствами срочного действия и медикаментами для продолжительного использования в рамках постоянной терапии.
К первым относятся такие наименования:
Метопролол
Подходит для купирования в неотложных случаях. Антиаритмический эффект достигается, примерно, через полчаса от приема.
Действующее вещество несколько менее активно, если сравнивать его с Амиодароном, но обладает дополнительными эффектами, вроде снижения давления, восстановления коронарного кровотока за счет расширения одноименных артерий.
Возможно параллельное применение с блокаторами калиевых каналов.
Анаприлин
Используется столь же широко, как для постоянного приема, так и в рамках купирования приступов аритмии.
Особенно сильным противоаритмическим эффектом медикамент обладает в борьбе с наджелудочковыми формами расстройства.
Восстановление нормальной кардиальной активности происходит быстро, примерно за 40-50 минут, что делает Анаприлин идеальным вариантом для устранения многих форм аритмий.
Особенно зарекомендовал себя препарат в снятии приступов синусовой тахикардии.
Препараты пролонгированного действия:
Бисопролол и его аналоги
В отличие от предыдущих двух, не дает стремительного эффекта. Действует мягко, комплексно, влияет как на рецепторы, чувствительные к адреналину, так и на тонус коронарных артерий, нормализует питания и кислородный обмен в миокарде.
Максимальное противоаритмическое действие достигается спустя 12 часов от приема таблеток и сохраняется довольно долгое время.
Присутствует кумулятивный эффект, когда действующее вещество накапливается, усиливая терапевтические качества медикамента.
Бисопролол используется в рамках длительного лечения сердечнососудистых патологий. Как правило, в системе с препаратами других групп.
Он предотвращает приступы аритмий и снижает риски неотложных состояний. Выпускается в форме таблеток, названий несколько — Бипролол, Конкор.
Внимание:
Все без исключения бета-блокаторы имеют негативное свойство — они не могут применяться при выраженных легочных и сердечных патологиях, потому как увеличивают риски гибели больного от осложнений.
Липидоснижающие препараты
Данные лекарства от ишемической болезни сердца нормализуют в крови уровень холестерина. Их назначают вместе с диетой, эффект достигается при постоянном применении.
Часто при ишемии коронарные сосуды поражаются атеросклерозом.
При повышении в крови уровня основного холестерина и холестерина с низкой плотностью вероятность прогрессирования атеросклероза увеличивается.
Липидоснижающие средства восстанавливают в крови нормальный уровень холестерина. К липидоснижающим препаратам относятся:
- статины;
- фибраты.
Чаще назначают статины, у них меньше побочных действий. Не применяют в течение длительного времени, т. к. может развиться желчекаменная болезнь.
Для достижения нормальных показателей холестерина пациентам назначают медикаментозные средства из группы статинов (Аторвастатин, Флувастатин, Ловастатин, Розувастатин), фибратов (Липанор, Трилипикс, Экслип, Безалип), препараты полиненасыщенных кислот омега-3 (Симвастатин, Колесевелам), никотиновую кислоту.
Никотиновую кислоту нельзя назначать пациентам с патологиями печени.
Анестетики
Обладают потенциалом блокировать излишнюю активность кардиальных структур, подавлять сократительную способность миокарда. По этой причине действуют одновременно на все камеры сердца.
Используются в деле терапии в том числе желудочковых аритмий опасного типа (фибрилляций, экстраситолий).
Это и есть основное показание, потому как в прочих случаях риски слишком высоки, нет необходимости в использовании анестетиков. Выпускаются эти медикаменты в форме раствора для инъекций.
Основных препарата два:
- Новокаинамид. Обладает менее выраженным действием, потому не так опасен.
- Лидокаин. Не имеет селективности, выборочности влияния. Применяется реже, в крайних случаях.
Оба препарата дают стремительный, но кратковременный эффект. Часто провоцируют побочные реакции, что нужно учитывать при применении.
Препараты, не относящиеся ни к какому классу
Таковых сравнительно немного.
Сердечные гликозиды
Основу фармацевтического эффекта этих препаратов составляет способность усиливать насосную, сократительную функцию сердца, стимулировать работу кардиальных структур.
При парадоксальном развитии аритмии, когда наблюдается увеличение частоты ударов, неравномерность на фоне сниженной интенсивности выброса крови, применение гликозидов вполне оправдано.
Основные средства — Дигоксин и настойка ландыша.
Внимание:
Лекарства не подходят для продолжительного приема и требуют постоянного контроля над объективными показателями: уровнем артериального давления и частоты сокращений сердца.
Средства на основе калия
Используются в рамках поддержания нормальной сократимости миокарда. Особенно актуально это при длительном лечении глюкокортикоидами, бронходилалаторами, которые вымывают калий.
Классический и наиболее доступный препарат — Аспаркам.
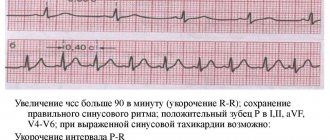
Препараты при синусовой аритмии
При дыхательной синусовой аритмии специфические препараты не назначаются, поскольку такой ритм сердца считается вариантом нормы. Чаще всего дети, которым ставят диагноз дыхательной или синусовой аритмии, подобное состояние со временем перерастают.
Выраженная аритмия синуса может сопровождать различные острые состояния по типу инфаркта миокарда, лихорадки, анемии и пр. В таких случаях состояние больного на фоне нарушения ритма сердца может заметно ухудшиться, поэтому используются:
- Бета-блокаторы, которые замедляют сердцебиение, но большинство пациентов обычно уже принимают препараты из этой группы в качестве основной терапии ОИМ.
Видео: Адреноблокаторы. Анаприлин, Бисопролол, Метопролол, Небиволол, Сермион, Фентоламин
Растительные антиаритмические
Представлены ключевым наименованием — Хинидин. По фармацевтическим свойствам близок к Амидарону и часто сравнивается с ним. Может использоваться как аналог.
По количеству побочных эффектов находится, примерно, на том же уровне. Но действует более грубо, интенсивно, потому и список противопоказаний несколько шире.
В то же время Хинидин может назначаться пациентам с желудочковыми формами аритмий и подходит для продолжительного приема.
Общие принципы лечения
Лечить аритмию начинают после определения причины, ее вызвавшую. Пациенту прописывают терапию только после полного обследования. Помимо антиаритмических препаратов пациенту, если у него диагностировали психосоматические расстройства, могут назначить седативные лекарства. Допускается прием транквилизаторов. Они являются вспомогательными и должны применяться в комплексе с лекарствами против аритмии. Все лекарства, практикуемые при аритмии, принимаются в определенное время, обычно после еды. Их разрешается употреблять только по назначению врача. Подобные медикаменты подбираются с учетом формы аритмии, тяжести болезни и возраста пациента. Поэтому самостоятельно выбирать их нельзя.
Аритмия может быть спровоцирована приемом определенных медикаментов. В таком случае уменьшают их дозировку либо заменяют лекарство на аналог.
Противопоказания
Лекарства от аритмии имеют различные основания для отказа от применения. Если представить усредненный перечень, он будет выглядеть таким образом.
- Выраженная сердечная недостаточность. В том числе и после стабилизации состояния.
- Перенесенный недавно инфаркт. Некроз тканей сердца. Процесс реабилитации после инфаркта описан в этой статье, первичная и вторичная профилактика здесь.
- Нарушения работы проводящей системы мышечного органа (сердечные блокады).
- Дыхательная недостаточность (в некоторых случаях).
- Индивидуальная непереносимость веществ, содержащихся в лекарстве. Аллергия.
- Поливалентная иммунная реакция на медикаменты. Встречается крайне редко, не является абсолютным противопоказанием, но требует внимания и осторожности.
- Беременность, период грудного вскармливания (также не всегда).
Побочные эффекты
Список препаратов широкий, каждое название имеет собственные негативные явления, потому нужно рассматривать конкретное лекарство. В общем же, таковых множество, если верить инструкциям.
На самом же деле большинство лекарств, описанных выше, переносится хорошо, но нужно учитывать индивидуальные особенности.
При развитии стойких нежелательных явлений, препарат отменяют и назначают аналогичный.
- Головная боль.
- Спутанность сознания.
- Нарушение ориентации в пространстве.
- Шум в ушах.
- Падение остроты зрения.
- Аллергические реакции.
- Усталость, общая астения (потеря сил).
- Понос, рвота, тошнота, запор, изжога, отрыжка — диспепсические явления.
Таблетки от аритмии сердца, инъекционные растворы подбираются, исходя из конкретного случая. Невозможно назвать лучший препарат, такого попросту нет. Самостоятельное назначение исключено, это опасно.