ОБЩИЙ АНАЛИЗ МОЧИ
Он показывает качество функционирования выделительной системы. Перед сбором мочи необходимо провести туалет половых органов. Для анализа используют среднюю порцию мочи. Мочу необходимо доставить в лабораторию не позднее 2 часов после сбора.
ЦВЕТ
от соломенного до желтого. Насыщенность жёлтого цвета мочи зависит от концентрации растворённых в ней веществ. Окраска меняется при приёме лекарственных препаратов (салицилаты и др.) или употреблении некоторых пищевых продуктов (свекла, черника). Мутная моча – означает наличие в ней примесей солей (фосфатов, уратов, оксалатов кальция), бактерий, эритроцитов, что может говорить о воспалительных заболеваниях почек.
КИСЛОТНОСТЬ
мочи (РН) зависит от характера питания. Если вы любите мясную пищу, то при анализе мочи будет наблюдаться кислая реакция мочи, если вы вегетарианка или придерживаетесь молочной диеты, то реакция мочи будет щелочная. При смешенном питании образуются главным образом кислые продукты обмена, поэтому считается, что в норме реакция мочи кислая. Щёлочная реакция мочи характерна для хронической инфекции мочевыводящих путей, а также отмечается при поносах, рвоте. Кислотность мочи увеличивается при лихорадочных состояниях, сахарном диабете, туберкулёзе почек или мочевого пузыря, почечной недостаточности.
УДЕЛЬНЫЙ ВЕС
(удельная плотность) характеризует фильтрующую функцию почек и зависит от количества выделенных органических соединений (мочевины, мочевой кислоты, солей), хлора, натрия, калия, а также от количества выделяемой мочи. В норме удельный вес составляет 1010-1030. Изменения удельного веса мочи в сторону снижения могут свидетельствовать о хронической почечной недостаточности. Повышение удельного веса говорит о воспалительных заболеваниях почек (гломерулонефрите), возможном сахарном диабете, больших потерях жидкости или малом ее употреблении.
БЕЛОК
в моче здорового человека отсутствует. Его появление обычно говорит о заболевании почек, обострение хронических заболеваний почек.
ГЛЮКОЗА
в норме в общем анализе мочи отсутствует.
ЛЕЙКОЦИТЫ
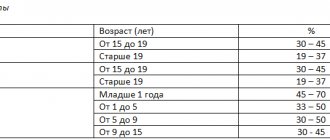
в норме могут присутствовать в моче в количестве 0-5 в поле зрения. Увеличение числа лейкоцитов в моче (лейкоцитурия, пиурия) в сочетании с бактериурией и обязательно при наличии каких-либо симптомов (например, учащенное болезненное мочеиспускание, или повышение температуры тела, или болевые ощущения в поясничной области) свидетельствует о воспалении инфекционной природы в почках или мочевыводящих путях.
ЭРИТРОЦИТЫ и БАКТЕРИИ
. Эритроциты в норме могут присутствовать в моче в количестве 0-3 в поле зрения. Бактерии в норме в общем анализе мочи отсутствуют. Наличие бактерий – признак хронических или острых заболеваний почек, мочевыводящих путей. Особенно опасное явление – бессимптомная бактериурия, то есть наличие изменений в анализах при отсутствии жалоб пациентки. Опасно оно из-за того, что может протекать сколь угодно длительно без соответствующего лечения и наблюдения, во время беременности при этом развиваются воспалительные заболевания мочевыделительной системы, что оказывает отрицательное влияние на течение беременности и на состояние плода.
ЦИЛИНДРЫ
в
норме в общем анализе мочи отсутствуют. Цилиндрурия является симптомом поражения почек, поэтому она всегда сопровождается присутствием белка и почечного эпителия в моче.
Однократно выявленные изменения мочи – это еще не диагноз. Для уточнения ситуации врач назначит дополнительные обследования.
Почему вены синие, а не красные
Вены разносят бордовую кровь. Они кажутся синими из-за многих факторов. В первую очередь из-за цветовосприятия глаза человека.
Цвет – это длина волны света, исходящая от объекта или отражается объектом от другого источника света. Красный свет имеет самую большую длину волны (700 нм). Это значит, что он проходит через предметы и не отображается от них. Проходит он и через кожу и, доходя до вен, поглощается гемоглобином. Если направить красный свет на руку, он будет отражаться везде, кроме мест с венами. Там он превратится в черный, так как будет поглощен. С помощью этого трюка медики могут найти сложно доступные вены.
Фиолетовый свет – это самая короткая волна (400 нм). Синий имеет примерно такие же показатели – 475 нм. Он легко рассеивается и не проходит глубоко в кожу, а отражается от нее. Если посмотреть на руку под синим светом, никаких вен найти будет нельзя.
Внимание!
Этот трюк часто используют против тех, кто любит бывать в клубах или других местах. Фиолетовый или синий свет в туалете не оставляет шансов обнаружить свои вены.
Подставьте руку под обычный белый свет. В нем есть и другие цвета, не только белый. Вены будут синего оттенка, так как он отразится от нее, а красный будет проходить вглубь кожи и поглощаться там.
Почему же мы не видим другие сосуды, по которым течет кровь
Человек не видит сосуды, потому что они слишком глубоко под кожей. Свет туда не доходит. Если же кровеносные сосуд находится ближе, чем 0,5 мм, он поглощает уже весь синий свет. Красный же частично отражается,поэтому люди видят эту часть кожи румяной, розоватой. Вены, которые отчетливо видны, располагаются на расстоянии не больше 0,5 мм от поверхности кожи.
Почему мы не видим артерии из-под кожи
Большая часть крови находится именно в венах, поэтому они намного объемнее артерий и сосудов. Из-за того, что кровь оказывает сильное давление на артерии, они имеют более толстые стенки. Из-за этого они не такие прозрачные и не могут быть видны через кожу. Если бы их было видно, артерии, скорее всего, выглядели бы точно также, как вены. Хотя жидкость в них ярко-красная.
Какого же на самом деле цвета вены
Пустые кровеносные сосуды имеют красно-коричневый оттенок. Примерно такого же цвета и вены, так как различий между ними немного. У вен тонкие стенки, у артерий – более толстые и мускулистые. Эту разницу можно увидеть только при поперечном сечении.
БИОХИМИЧЕСКИЙ АНАЛИЗ КРОВИ
Этот анализ позволяет врачу судить о состоянии внутренних органов и их ферментативной функции. Анализ сдают натощак (утром), кровь берется из вены.
ГЛЮКОЗА
– это источник энергии для клеток. Для усвоение глюкозы клеткам необходимо нормальное содержание инсулина – гормона поджелудочной железы. В норме уровень глюкозы от 3.3 до 5.5 ммоль/л. Снижение глюкозы говорит о голодании, при плохо подобранном лечении сахарного диабета. Повышение уровня глюкозы свидетельствует о сахарном диабете. Однако оно может быть и физиологическим – после приема пищи.
БИЛИРУБИН ОБЩИЙ
– компонент желчи. В норме не более 20,5 ммоль/л. Высокие цифры могут появиться после 24-48 часов голодания, при длительной диете, при заболеваниях печени.
МОЧЕВИНА
– продукт обмена белков, удаляющийся почками. Норма 4,2 – 8,3 ммоль/л или 2,1-7,1 ммоль/л (G). Ее повышение говорит о нарушении выделительной функции почек.
МОЧЕВАЯ КИСЛОТА
– продукт обмена нуклеиновых кислот, выводящийся почками. Норма от 179 до 476 мкмоль/л. У здоровых людей ее уровень в крови и моче может повышаться при высоком содержании химических пуринов в пище (они содержатся в мясе, вине) и снижаться при диете. Повышение мочевой кислоты происходит при подагре, лейкозах, острых инфекциях, заболеваниях печени, хронической экземе, псориазе, заболеваниях почек.
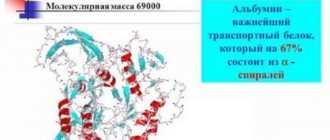
ОБЩИЙ БЕЛОК
– входит в состав всех анатомических структур, переносит вещества по крови и в клетки, ускоряет течение биохимических реакций, регулирует обмен веществ и многое другое. Норма 65-85 г/л. Общий белок состоит из двух фракций: альбуминов и глобулинов. Альбумины – не менее 54%. Уменьшение уровня общего белка происходит при заболеваниях почек, голодании, длительных воспалительных заболеваниях. Повышение уровня может быть при некоторых заболеваниях крови, при системных заболеваниях соединительной ткани, при циррозе печени.
КРЕАТИНИН
– продукт обмена белков, выводящийся почками. Его повышение так же говорит о нарушении выделительной функции почек. Норма 44-150 мкмоль/л.
АМИЛАЗА
–фермент, вырабатываемый клетками поджелудочной и околоушной слюнной желез. Норма от 0,8 до 3,2 МЕ/л. Повышение его уровня говорит о болезнях поджелудочной железы. Снижение уровня в крови может показывать гепатит.
ОБЩИЙ ХОЛЕСТЕРИН
– вещество, поступающее извне, так и образующее в организме. При его участие образуются половые и некоторые другие гормоны, витамины, желчные кислоты. Норма от 3,6 до 6,7 ммоль/л. Уровень повышается при сахарном диабете, атеросклерозе, хронических заболеваний почек, понижении функции щитовидной железы. Снижается уровень холестерина при повышении функции щитовидной железы, хронической сердечной недостаточности, некоторых видах анемии.
КАЛЬЦИЙ
– элемент, участвующий в проведении нервного импульса, свертывании крови и входящий в состав костной ткани и эмали зубов. Норма 2,15-2,5 ммоль/л. Повышение уровня кальция может быть связано с повышение функции паращитовидной железы, избытком витамина D, снижение – дефицитом витамина D, нарушением функции почек.
КАЛИЙ, НАТРИЙ, ХЛОРИДЫ
обеспечивают электрические свойства клеточных мембран, входят в состав внутренней жидкости организма (внеклеточной жидкости в тканях, крови, желудочного сока). Изменение их количества возможно при голодании, обезвоживании, нарушение функции почек и коры надпочечников.
Норма натрий – 135-145 ммоль/л, калий – 2,23-2,57 ммоль/л, хлориды – 97-110 ммоль/л.
МАГНИЙ
– элемент, входящий в состав ряда ферментов, необходимых для функционирования сердца, нервной и мышечной ткани. Повышение его уровная возможно при нарушении функции почек, надпочечников, а снижение – при нарушении функции паращитовидных желез.
Норма – 0,65-1,05 ммоль/л.
ФОСФОР НЕОГРАНИЧЕННЫЙ
– элемент, входящий в состав нуклеиновых кислот, костной ткани и основных систем энергообеспечения клетки. Регулируется параллельно с уровнем кальция.
Норма – 0,87-1,45 ммоль/л.
ФОСФОТАЗА ЩЕЛОЧНАЯ
– фермент, образующийся в костной ткани, печени, кишечнике, плаценте, легких. Служит для общей оценки этих органов.
Норма — 38-126 МЕ/л.
ЖЕЛЕЗО
– вещество, входящее в состав гемоглобина и участвующее в переносе кислорода крови. Снижение уровня говорит об анемии.
Норма – 9-31,1 мкмоль/л.
ТРИГЛИЦИРИДЫ
– По уровню триглициридов можно судить об особенностях питания. Он может повышаться при употреблении большого количества животных жиров и снижаться при вегетарианской диеты.
Норма – от 0,43 до 1,81 ммоль/л.
АЛАНИНАМИНОТРАНСФЕРАЗА (АЛТ)
— фермент печени, участвующий в обмене аминокислот. Повышение фермента возможно при нарушении функции печени либо органов, где накапливается в норме АЛТ (сердце, скелетная мускулатура, нервная ткань, почки).
Норма – до 31 Ед/л.
АСПАРТАТАМИНОТРАНСФЕРАЗА (АСТ) –
фермент печени, участвующий в обмене аминокислот.
Норма — до 31 Ед/л.
Кровь у детей
Состав крови у детей отличается своей неустойчивостью – в процессе роста соотношение основных компонентов постоянно меняется. Кроме этого, показатели сильно зависят от внешних факторов: способа питания, режима дня, физической активности. Уровень лейкоцитов в детской крови повышен, поскольку именно в этот период идет активное формирование иммунитета – клетки крови постоянно сталкиваются с новыми антигенами, продуцируются антитела.
В процентном соотношении количество крови у новорожденного значительно выше, чем у взрослого – составляет около 14% от массы тела, получается, что на 1 кг веса приходится около 150 мл. В первые 12 часов кровь у детей отличается повышенным уровнем незрелых эритроцитов и гемоглобина. Однако уже за первые сутки эти показатели значительно падают. Дело в том, что эритроциты в крови новорожденных живут намного меньше, чем во взрослом организме – разрушаются в среднем за 12 дней.
У недоношенных детей в первые месяцы жизни часто наблюдается анемия. Если при подобном понижении гемоглобина общее состояние здоровья не вызывает беспокойства, не проявляются дополнительные симптомы, то ранняя анемия недоношенных не считается опасной и является обычной реакцией на адаптацию к новым условиям.
После рождения ребенка в плаценте и пуповинной вене сохраняется до 150 мл крови со специфическими характеристиками. Раньше ей не придавали особого значения, однако сегодня все чаще пуповинную кровь сохраняют. В ней содержится большое количество стволовых клеток, которые могут применяться в лечении различных заболеваний. Они уникальны по своим характеристикам, поскольку не дифференцированы, могут давать потомство любых специализированных типов клеток.
КОАГУЛОГРАММА. ГЕМОСТАЗИОГРАММА
КОАГУЛОГРАММА
(анализ крови на гемостаз) – необходимый этап исследования свертываемости крови при беременности, перед операциями, в послеоперационном периоде, т.е. в тех ситуациях, когда пациента ожидает некоторая потеря крови, а также при варикозном расширении вен нижних конечностей, аутоиммунных заболеваниях и болезнях печени. Нарушение свертываемости крови, особенно ее повышение или гиперкоагуляция, может привести к опасным последствиям для организма, вызвать инфаркт, инсульт, тромбоз.
При беременности коагулограмма всегда показывает повышенную свертываемость крови. Если значения свертываемости выше нормы, то могут образовываться тромбы в сосудах плаценты, в следствие этого ребенок недополучает кислород, что может привести к выкидышу, преждевременным родам или рождению ребенка с тяжелыми нарушениями мозга.
Гемостаз крови поддерживается благодаря балансу трех систем:
Свертывающей системы, активизирующей тромбоциты, их прилипание к стенке сосудов и склеиванию (основные компоненты: фибриноген, тромбоциты, кальций, сосудистая стенка).
Противосвертывающей системы, контролирующей свертывание крови и предотвращающей самопроизвольное тромбообразование (антитромбин III)
Фибринолитической системы, растворяющей сгустки (плазмин).
Показатели красной крови в норме
- Гемоглобин(Hb)
- Мужчины = 132 – 164 г/л
- Женщины = 115 –145 г/л
- Фракции гемоглобина
- А1 = 96 – 98 %, А2 = 3 %, А3 – следы, F =2 %
- Эритроциты
- Мужчины =4,0 – 5,1 млн. в 1 мм3 (х10 12/л)
- Женщины = 3,7 – 4,7 млн. в 1 мм3
- Диаметр эритроцитов
- 5,0 мкм – 0,5 %;
- 6,0 мкм – 4 %;
- 7,0 мкм – 39 %;
- 8,0 мкм – 54 %
;
- 9,0 мкм – 2,5 %.
- Ретикулоциты = 0,5 – 1,5 % от количества эритроцитов
- Гематокрит
- Мужчины = 40 – 52 %
- Женщины = 36 – 48 %
- Цветовой показатель
= 0,85 – 1,05
(Hb x 3 : первые 2 цифры число эритроцитов)
- Средний объем эритроцитов (MCV)
=80 – 100fL - Среднее содержание
Hbв эритроците (MCH) = 24 – 35 пг - Средняя концентрация
Hbв эритроците (MCHC) = 30 – 38 г/дл - Осмотическая резистентность эритроцитов
- начало гемолиза = 0,5 – 0,45% NaCl
- конец гемолиза = 0,4 – 0,35% NaCl
- Содержание железа в плазме крови ( 50 – 150 мг/дл):
— мужчины: 13-80 мкмоль/л
— женщины: 11-25 мкмоль/л
- Общая железо-связывающая способность сыворотки крови (ОЖСС) 250 – 400 мг/дл или 48-71 мкмоль/л
- КНТ = 16 – 54%
- Ферритин плазмы крови = 20 – 350 мг/дл
- Железо – содержащие нормобласты в костном мозге = 20 – 40%
- Требования к забору и подготовке биологического материала для проведения гематологических исследований.
- Требования к транспортировке и хранению биологического материала для проведения гематологических исследований.
Правильное заполнение направления на исследование системы гемостаза:
- Ф.И.О., возраст, пол пациента
- Время забора крови для исследования
- Клинический диагноз (кратко)
- Гематокрит
- Геморрагический синдром (носовые, маточные кровотечения и др.), тромбоз (указать локализацию), шок, полиорганная недостаточность, травмы, синдром длительного сдавления, ожог и др.)
- Указать принимаемые лекарства, влияющие на параметры гемостаза с указание дозировки, способа и срока последнего введения
- Соблюдаются временной интервал забора образца (крови), диетические и нагрузочные органичения:
- Плановый забор крови проводят с 7 до 9 часов утра, в положении пациента лежа или сидя. При исследовании гемостаза в динамике забор крови желательно проводить в том же положении тела, что и предыдущий забор.
- Кровь берут натощак, через 12—14 часов после последнего приема пищи.
- Перед забором крови желателен отдых пациента в течение 15 минут.
- Исключения:
исследования гемостаза по cito, оценка АЧТВ.
- Накануне планового исследования (в течение 24 часов) пациент воздерживается от значительных физических нагрузок, приема алкоголя. Желательно, чтобы накануне забора крови пациент не употреблял жирной пищи.
Оперативное вмешательство приводит к изменению показателей гемостаза на срок от нескольких дне до нескольких недель.
К факторам, влияющим е гемостаз относятся инъекции, вливания, переливания, пункции, биопсии, массаж, диализ, введение рентгеноконтрастных средств, иммуносцинтиография, иоизирующее излучение, эндоскопическое исследование, специальные диеты.
ПРАВИЛА ЗАБОРА КРОВИ
- Кровь берут из периферической вены(чаще локтевой).
- Забор крови производится только с использованием вакуумной системы забора в пробирки со специальной цветовой маркировкой в зависимости от используемого антикоагулянта (цитрат натрия 3,2%)
в соотношении: 1 объем цитрата натрия к 9 объемам крови.
- Для исследования уровня тромбоцитов
кровь берут в пробирку
с ЭДТА
(сиреневая цветовая маркировка). Исследование уровня тромбоцитов назначают при отсутствии клинического анализа крови либо при получении в клиническом анализе крови патологических значений уровня тромбоцитов - Допустимо кратковременное наложение жгута, не более чем на 60 секунд. Жгут снимите сразу после того, как игла вошла в вену. Для забора крови на исследование свертывающей системы важно, что нельзя массировать вены, стучать по ним.
- Используйте иглу для забора крови с внутренним диаметром 0,7—1 мм (размер 19—22).
- Использование шприца недопустимо из-за активации тромбоцитов и факторов свертывания крови турбулентным движением крови и ее смешивания с воздухом (вспенивания). Оно исключается при использование вакуумных контейнеров.
- После введения иглы в вену присоедините вакуумный контейнер, кровь начнет поступать в контейнер самотеком.
- Кровь для коагулологического исследования берите во вторую
пробирку, первую используйте для других исследований, например, биохимических. Если первой должна быть набрана пробирка, предназначенная для исследования свертывающей системы, первые 5 мл крови наберите в пустую пробирку и выбросьте, чтобы
предотвратить попадание в пробу тканевого тромбопластина. - Кровь немедленно после взятия аккуратно перемешайте без вспенивания с антикоагулянтом (переверните пробирку 3—4 раза).
- После забора биологического материала проверьте образец крови. Аккуратная проверка образцов крови позволяет избежать следующих ошибок: неправильное соотношение объемов кровь/цитрат; частично свернувшаяся кровь.
Кровь доставляют в лабораторию в течение 45 минут после ее забора. При транспортировке кровь нельзя сотрясать. Нельзя допускать транспортировку образцов крови при температуре меньше 4°С и выше 30°С.
Фельдшер-лаборант (медицинский технолог) осуществляет:
- входной контроль доставленной крови, включающий: 1)проверку правильности заполнения направительного бланка. 2)
проверку достаточности доставленного объема крови по метке на пробирке, 3)проверку образца на отсутствие сгустков при медленном наклоне пробирки.
- центрифугирование доставленной крови с целью получения:
богатой тромбоцитами плазмы (
параметры центрифугирования: число оборотов в минуту = 1000 об/мин (около 150—200g), время центрифугирования 5—7 минут.
Для выбора оптимальных условий центрифугирования ориентируются на центробежную силу (g). Можно воспользоваться формулой:
g = 1,118 х 0,00001r х n2,
где г — радиус центрифуги — расстояние в сантиметрах между осью ротора и центром пробирки в гнезде центрифуги; п — число оборотов в минуту.
бедной тромбоцитами плазмы (
параметры центрифугирования: число оборотов в минуту = ~2500—3000 об/мин (около 1500—2000g), время центрифугирования 10—20 минут. Для полного удаления тромбоцитов проводится повторное центрифугирование, параметры центрифугирования остаются прежними.
3. После центрифугирования проверяет плазму на цвет и прозрачность: гемолизированный образец, иктерическая или липемическая (хилезная) плазма исследованию не подлежат.
- После центрифугирования отбирает супернатант.
Желательно
исследовать показатели гемостаза в течение
2 часов после взятия крови
, но
допускается
исследование коагулологических показателей в
течение 4 часов
, если плазма была отделена от осадка эритроцитов и лейкоцитов.
При необходимости длительного хранения
«свежие» пробы (не позже 2 часов после забора крови)
бестромбоцитной плазмы
можно однократно
заморозить
и хранить до 2 недель при температуре —20°С или до 6 месяцев при температуре —70°С. Размораживать плазму надо быстро в теплой воде (+36°С), тщательно перемешать и немедленно исследовать. После замораживания возможно изменение АЧТВ.
- Методика приготовления микропрепаратов для гематологических исследований, методы фиксации и окраски.
- Методика приготовления мазков крови для гематологических исследований.
Подготовка и обработка стекол. Новые чистые стекла могут использоваться после обезжиривания в смеси Никифорова (равные части 96% этилового спирта и эфира). Использованные стекла замачиваются в течение суток в теплом мыльном растворе или растворе стирального порошка (1 столовая ложка порошка на 5 л воды). Через сутки раствор сливают, стекла промывают проточной водой. Затем их снова заливают теплым мыльным раствором или раствором стирального порошка и доводят до кипения, кипятят в этом же растворе 5—10 мин (не более, во избежание помутнения стекол). После охлаждения раствора его снова сливают, прополаскивают стекла проточной водой и каждое стекло промывают щеткой под проточной водой. Обработанные таким образом стекла раскладывают на чистой простыне для высыхания. Чистые стекла для обезжиривания помещают в смесь Никифорова или 96% этиловый спирт на 60 мин, затем вытирают насухо и хранят в чистой посуде с широким горлом. Чистые стекла рекомендуется брать либо пинцетом, либо руками за боковые края.
Приготовление мазков. На сухое подготовленное предметное стекло ближе к короткой стороне наносят стеклянной палочкой (или непосредственно из места укола пальца) небольшую каплю крови. Оставляют стекло в горизонтальном положении и размазывают кровь по стеклу с помощью сухого чистого шлифованного стекла, держа его под углом 45°. Коротким ребром, подождав, пока вся кровь не расплывется по нему, быстро проводят по предметному стеклу. Сильно нажимать на предметное стекло не следует, так как это может привести к повреждению форменных элементов крови. Мазки высушивают на воздухе и маркируют (лучше простым карандашом). Высохший мазок должен быть равномерно тонким, желтоватого цвета, достаточной величины, располагаться на расстоянии 1,0—1,5 см от краев стекла, занимать почти всю длину стекла и заканчиваться «метелочкой». Толстые (густо-розового цвета) мазки использовать не следует, так как в них морфология клеток трудноразличима.
Стандартные качественные мазки получаются при использовании автоматических устройств, предназначенных для приготовления мазков и выпускаемых различными фирмами.
Фиксация и окраска мазков крови. Перед окраской мазки крови обычно фиксируют 5–10 мин в метиловом спирте для предотвращения гемолиза, который может произойти при контакте с водой в процессе окрашивания водорастворимой краской или при последующем контакте с водой. Методики фиксации описаны ниже вместе с методиками окраски. Для окраски по Райту и Лейшману фиксация не требуется, так как эти краски содержат метиловый спирт.
Сухие мазки могут храниться в течение 2 дней в сухом теплом месте, в жаркой влажной атмосфере без фиксации они хранятся значительно меньше.
Клетки крови содержат базофильные и ацидофильные структуры, различающиеся по реакции (pH). Ядра являются базофильными и окрашиваются в голубой цвет. Высоко базофильные (кислые) гранулы базофила также синие. Гемоглобин (будучи основным) окрашивается ацидофильно, т. е. в красный цвет. Окраска с помощью комбинации кислых и основных красителей называется окраской по Романовскому и имеет различные модификации (Паппенгейма, Райта, Нохта, Лейшмана, Гимзы, Джейнера и др.). В качестве основного красителя, как правило, используется метиленовый синий, но также применяется и толуидиновый синий. В качестве кислого красителя используются эозин, азур I и азур II.
Критерии хорошей окраски: розовый цвет эритроцитов, фиолетовое окрашивание зернистости нейтрофилов на розовом фоне, нежная азурофильная зернистость моноцитов.
Для разведения краски лучше всего использовать нейтральную свежую дистиллированную воду. Несвежая дистиллированная вода становится кислой из-за захвата углекислого газа из атмосферы. Если дистиллированная вода имеет щелочную реакцию, эритроциты окрашиваются в грязный голубовато-зеленый цвет; та часть лейкоцитов, которая должна окрашиваться голубым цветом, приобретает фиолетовый оттенок, гранулы эозинофилов становятся голубоватыми и зеленоватыми вместо розовых, а гранулы нейтрофилов перекрашиваются. При кислой воде эритроциты окрашиваются в ярко-оранжевый цвет, а ядра лейкоцитов очень бледные. Идеальной является дистиллированная вода с pH 7,0, для сохранения которой применяется ее забуферивание. Можно использовать готовые к употреблению буферные таблетки, растворяемые в дистиллированной воде.
Для окраски мазков костного мозга идеальной является краска с pH 7,4–7,5.
В качестве унифицированных приняты методики окраски по Нохту и Паппенгейму.
Реактивы для фиксации: 1) метиловый спирт или 2) раствор эозин-метиленового синего по Маю-Грюнвальду.
Реактивы для окраски мазков по Нохту: 1) основной раствор азура И: 1 г краски растворяют в 1 л дистиллированной воды, оставляют в посуде из темного стекла на 12—14 дней при комнатной температуре, после чего используют; 2) основной раствор эозина калия: 1 г краски растворяют в 1 л дистиллированной воды, оставляют в посуде из темного стекла на 12—14 дней при комнатной температуре, после чего используют; 3) фосфатный буфер (смесь Вейзе), pH 7,4—7,5: смешивают 0,49 г дигидрофосфата калия (KH2PO4) и 0,909 г гидрофосфата натрия (Na2HPO4) и растворяют в 1 л дистиллированной воды; 4) рабочий раствор азур-эозина: перед употреблением смешивают 25 мл основного раствора азура II, 20 мл основного раствора эозина калия и 55 мл буферного раствора (пропорции красителей могут варьировать, их устанавливают опытным путем при приготовлении свежих партий основных растворов).
Реактивы для окраски мазков по Паппенгейму: 1) раствор эозин-метиленового синего по Маю-Грюнвальду. При отсутствии готового раствора красителя его готовят растворением 1 г сухой краски в 1 л метилового спирта; 2) рабочий раствор азур-эозина по Нохту.
Фиксация мазков. Фиксирующий раствор наливают в кювету либо в широкогорлую посуду с притертой пробкой. Мазки помещают в контейнер, который погружают в кювету или кладут по одному в посуду на 5–10 мин. Контейнер со стеклами вынимают из фиксирующего раствора (или вынимают пинцетом стекла и устанавливают их в штативе) и оставляют на воздухе до полного высыхания.
Окраска по Нохту. Высохшие фиксированные мазки, не вынимая из контейнера, помещают в кювету с рабочим раствором краски на строго определенное время (20–45 мин), которое подбирают опытным путем для каждой партии краски. При отсутствии кюветы с контейнером стекла помещают горизонтально на параллельно положенные две стеклянные палочки («рельсы») мазком кверху и наливают на них по 3–4 мл рабочего раствора краски. Вынимают контейнер со стеклами из кюветы с красителем и помещают в кювету с водопроводной водой (при отсутствии контейнеров краску со стекол смывают водой, не снимая их со стеклянных палочек). Мазки высушивают на воздухе.
Окраска по Паппенгейму. Сухие нефиксированные мазки крови помещают в контейнер и опускают в кювету с раствором Мая—Грюнвальда на 3-5 мин (или на нефиксированный мазок наливают пипеткой 3—4 мл красителя). Контейнер с мазками ополаскивают в кювете с дистиллированной водой, а затем помещают в кювету с азур-эозиновой краской по Нохту на 8–15 мин. На стекла, помещенные на «рельсы», не сливая краситель, добавляют на 1 мин дистиллированную воду, а затем на 8–15 мин наливают на мазок краску, затем краску смывают водой. Мазки высушивают на воздухе.
Окраска по Романовскому—Гимзе. Производится так же, как по Нохту. В качестве красителя используют готовый раствор Романовского—Гимзы, который перед употреблением разводят из расчета 1 капля краски на 1 мл дистиллированной воды. Время окраски устанавливают опытным путем для каждой партии красителя (25–40 мин).
Окраска по Райту. Реактивы. 0,2 г краски Райта (сухой порошок, BDH/E. Merck) растворяют в 100 мл метилового спирта и дают постоять несколько дней. Если эритроциты окрашиваются недостаточно четко, готовят 0,25% или 0,3% раствор.
Ход окраски. На мазок наносят несколько (примерно  капель краски, выдерживают 2–3 мин (следят, чтобы краска не высохла), затем наливают на мазок равное количество забуференной воды. Если краска созрела, на поверхности разведенной краски появится пена или пленка с металлическим блеском. Разведенную краску оставляют на мазке на 2—3 мин, а затем смывают буферным раствором или водой. Нельзя допускать, чтобы краска осаждалась на поверхности мазка. Если это произошло, мазок заливают неразведенной краской на 15–20 с и затем еще раз буферным раствором или водой.
капель краски, выдерживают 2–3 мин (следят, чтобы краска не высохла), затем наливают на мазок равное количество забуференной воды. Если краска созрела, на поверхности разведенной краски появится пена или пленка с металлическим блеском. Разведенную краску оставляют на мазке на 2—3 мин, а затем смывают буферным раствором или водой. Нельзя допускать, чтобы краска осаждалась на поверхности мазка. Если это произошло, мазок заливают неразведенной краской на 15–20 с и затем еще раз буферным раствором или водой.
Приготовление фосфатного буфера.
Раствор А (0,2 М КН2PO4): 27,2 г соли растворить в 1 л дистиллированной воды.
Раствор Б (0,2 М Na2HPO4): 35,6 г Na2HPO4 × 2Н20 растворить в 1 л дистиллированной воды.
Для получения 100 мл буферного раствора с нужным pH следует слить растворы А и Б в количествах, указанных в таблице. Величину pH проверяют с помощью рН-метра.
МАЗОК НА ФЛОРУ
МАЗОК НА ФЛОРУ
— это микроскопия соскоба, из уретры, содержимого задней стенки влагалища и шейки матки.
Расшифровка мазка:
- плоский эпителий
– слой клеток, выстилающий влагалище и шейку матки. В нормальном мазке эпителий должен присутствовать. Если же мазок эпителий не содержит, то у врача-гинеколога есть основание предположить недостаток эстрогенов, избыток мужских половых гормонов. Отсутствие плоского эпителия в мазке свидетельствует об атрофии эпителиальных клеток. - лейкоциты
– норма до 15 единиц в поле зрения. Небольшое количество лейкоцитов будет считаться нормой, поскольку лейкоциты выполняют защитную функцию, препятствуют проникновению инфекции в половые органы женщины. Повышенные лейкоциты в мазке наблюдаются при воспалении влагалища (кольпит, вагинит). Чем больше лейкоцитов в мазке, тем острее протекает заболевание. - палочки
составляют нормальную микрофлору влагалища. Кроме палочек в мазке не должно быть других микроорганизмов. - мелкие палочки
– это чаще всего гарднереллы – возбудители гарднереллеза или дисбактериоза влагалища. - «ключевые» клетки
(атипичные клетки) – это клетки плоского эпителия, склеенные с мелкой палочкой. Как при гарднереллах, если мазки содержат атипичные клетки врач может поставить диагноз – дисбактериоз влагалища. - грибок
– признак кандидоза (молочницы). В скрытых (бессимптомных) стадиях молочницы грибок в мазке может обнаруживаться в виде спор.
Даже если результаты мазка показывают наличие кокков, мелкой палочки и «ключевых» клеток, свидетельствующих о бактериальном вагинозе, одних только результатов мазка бывает недостаточно для постановки диагноза. Нужно провести дополнительное обследование: бактериологический посев и ДНК-диагностику (мазок методом ПЦР).
БАКПОСЕВ
Бактериологический метод исследования мазка взятого из влагалища или уретры заключается в том, что этот материал помещается в особую питательную среду, способствующую для размножения тех или иных бактерий. Бакпосев позволяет дифференцировать неспецифическую бактериальную флору, определить видовую принадлежность и количество возбудителя. Кроме того, что очень важно для последующего лечения, бакпосев дает возможность определить чувствительность к антибактериальным препаратам
ПЦР-ДИАГНОСТИКА
ПЦР – полимеразная цепная реакция. Основным достоинством метода ДНК является то, что он позволяет определить малые количества возбудителя, а также персистентные формы возбудителей, с которыми приходится сталкиваться при лечении латентных и хронических инфекций. Чувствительность и специфичность метода ПЦР высока – 95%.
Гемоглобин
Кровь, обогатившись кислородом в легких, расходится к жизненным органам организма. В этот момент она имеет яркий алый цвет. Это происходит из-за связи с кислородом, в результате чего возникает оксигемоглобин. Проходя по организму он раздает кислород и снова становится гемоглобином. Далее, гемоглобин поглощает от тканей углекислый газ и трансформируется в карбогемоглобин. В этот момент цвет крови меняется до темно красного. Незрелые эритроциты также имеют синеватый оттенок, в ходе роста они затем окрашиваются в серый цвет, а затем краснеют.
Цвет крови может быть разным. Ответы на вопросы почему кровь темно красная или ярко красная. Разный оттенок кровь человека принимает в зависимости от того, движется ли она к сердцу или же от него.
Очень часто люди задаются вопросом почему вены синие, а кровь красная? Дело в том, что венозная кровь – это кровь которая по венам стекается к сердцу. Кровь эта насыщена углекислым газом и лишена кислорода, имеет более низкую кислотность, в ней меньше глюкозы и существенно больше заключительных продуктов метаболизма. Венозная кровь помимо темно красного цвета имеет еще синеватый, голубой оттенок. Однако, не такой сильный, чтобы «окрасить» вены в синеву.
Почему кровь красная? Все дело в процессе прохождения световых лучей и в способностях тел отражать или поглощать солнечные лучи. Луч, чтобы достигнуть венозной крови, должен пройти через кожу, жировую прослойку, саму вену. Солнечный луч состоит из 7 цветов, три из которых кровь отражает (красный, синий, желтый), остальные цвета поглощаются. Отраженные лучи вторично совершают прохождение через ткани, чтобы попасть в глаз. В этот момент красные лучи и низко-частотный свет будут поглощены организмом, а синий свет – пропущен. Мы надеемся, что мы вам ответили почему у человека темно красная и ярко красная кровь.
Науке известно, что у разных живых организмов на планете кровь имеет разный оттенок.
Однако у человека она именно красная. Почему кровь красная — этим вопросом задаются и дети, и взрослые.
Делает красной кровь гемоглобин, который состоит:
- Из белка под названием глобин;
- Небелкового элемента гема, который содержит ион двухвалентного железа.
Что придает красный цвет удалось выяснить, но ее элементы оказываются не менее интересными. Какие элементы придают ей такой цвет — это не менее интересный аспект.
В составе крови:
- Плазма.
Жидкость светло-желтого цвета, с ее помощью клетки в ее составе могут перемещаться. Состоит на 90 процентов из воды, а оставшиеся 10 процентов составляют органические и неорганические компоненты. В плазме также имеются витамины, микроэлементы. Светло — желтая жидкость содержит множество полезных веществ. - Форменные элементы — кровяные клетки.
Существует три вида клеток: лейкоциты, тромбоциты и эритроциты. Каждый вид клеток обладает определенными функциями и особенностями.
Это белые тельца, которые защищают тело человека. Они оберегают его от внутренних заболеваний и чужеродных микроорганизмов, проникающих извне.
Это по цвету белый элемент. Его белого оттенка невозможно не заметить во время лабораторных исследований, поэтому определяются такие клетки достаточно просто.
Это очень маленькие цветные пластинки, чья главная функция — свертывание.
Именно эти клетки отвечают за то, чтобы кровь:
- Свертывалась, не вытекала из организма;
- Довольно быстро свертываясь на поверхности ранки.
Данных клеток в крови более 90 процентов. Красного цвета она еще и потому, что эритроциты обладают таким оттенком.
Они переносят кислород из легких к периферическим тканям, непрерывно производятся в костном мозге. Они живут около четырех месяцев, затем разрушаются в печени и селезенке.
Мало кто знает, что незрелые эритроциты бывают синего цвета, затем приобретают серый оттенок и только после этого становятся красными .
Эритроцитов человека достаточно много, именно поэтому кислород настолько быстро достигает периферических тканей.
Дети часто задают вопросы, касающиеся составляющих тела человека. Кровь является одним из самых популярных тем для обсуждения.
Объяснения для детей должны быть предельно простыми, но в то же время информативными. Кровь содержит множество веществ, различающихся по функциям.
Состоит из плазмы и особых клеток:
- Плазма является жидкостью, в которых содержатся полезные вещества. Обладает светло-желтым оттенком.
- Форменные элементы – это эритроциты, лейкоциты и тромбоциты.
Наличие красных клеток — эритроцитов и объясняет ее цвет. Эритроциты красные по своей природе, их скопление и приводит к тому, что кровь у человека именно такого цвета.
МАЗОК НА ЦИТОЛОГИЮ
Мазок на цитологию – это цитологическое исследование мазков, взятых с поверхности шейки матки и из цервикального канала. Этот анализ проводится ежегодно всем женщинам старше 18 лет, живущим половой жизнью. Процедура абсолютно безболезненная. Обследование не проводится во время менструации и при наличие воспалительного процесса.
В норме в мазке обнаруживаются клетки плоского и цилиндрического эпителия без особенностей. Появление в мазке атипических клеток – это сигнал о неблагополучии. Причиной могут быть воспалительные процессы, вызванные урогенитальными инфекциями (микоплазмой, гонококками, трихомонадами, хламидиями и др.), фоновые заболевания (эрозия, эктопия, лейкоплакия, полипы и др.), а также предраковые состояния (дисплазия) и злокачественные перерождения клеток.
Каждая патология имеет свои цитологические особенности, которые и будут описаны в цитограмме.
От результатов цитологии зависит дальнейшие обследования: кольпоскопия (осмотр шейки матки с под увеличением с помощью специального прибора – кольпоскопа), ПЦР-исследование, РАР-тест, бактериологические исследования (посевы), биопсия с последующей гистологией (взятие кусочка ткани с подозрительных участков и исследованием под микроскопом).