Под аритмией подразумевают нарушения ритма, частоты, последовательности сердечных сокращений. Эта патология может свидетельствовать о более тяжелых кардиологических заболеваниях (пороки сердца, инфаркты, сердечная недостаточность), также о нарушении вегетативной нервной системы, распространении инфекции в организме. Расстройства сердцебиения возникают у здоровых людей после приема некоторых лекарственных препаратов, изрядного количества алкоголя, курения, кофеинсодержащих напитков, на фоне переутомления.
Лечение аритмии назначается после выявления предрасполагающих факторов, определения типа, стадии болезни. Диагностика включает в себя такие процедуры как, электрокардиограмма, холтеровское мониторирование, ультразвуковое, электрофизиологическое исследование, нагрузочные тесты. В кардиологии сегодня принято классифицировать заболевание в зависимости от частоты сокращений и ритмичности работы сердца. В соответствии с этими критериями выделяют:
- тахикардию — учащенное сердцебиение;
- брадикардию — замедленное;
- экстрасистолию — внеритмичные сокращения;
- мерцательную аритмию — сокращение отдельных мышечных волокон.
Тактика лечения определяется с учетом данных типов аритмий, выраженности клинических проявлений.
Медикаментозная терапия разрабатывается в случае появления характерных симптомов: одышка, быстрая утомляемость, частое сердцебиение и пр. Кардиолог, как правило, назначает антиаритмические препараты. Их разделают на несколько классов:
- предназначены для блокировки натриевых каналов клеточной мембраны (к этой группе относятся гилуритмал, хинидина сульфат, лидокаин, пиромекаин, пропафенон, априндин);
- снижают влияние адренергических импульсов (метопролол, пропранолол, небиволол, тимолол);
- увеличивают длительность потенциала действия рефрактерного периода (основными представителями являются амиодарон, дофетилид, нибентан);
- направлены на блокаду медленных кальциевых каналов (верапамил, бепридил и т.д.).
Все лекарственные средства должны применяться в строгом соответствии с инструкцией и рекомендациями врача, поскольку неверная дозировка, режим использования могут вызвать понижение артериального давления, ухудшить нынешнее состояние.
Электроимпульсная терапия или ЭИТ — эффективный способ лечения аритмии различных видов с использованием электрического тока. Применяется для купирования тахикардии, при развитии сердечной недостаточности, ухудшении кровоснабжения сердца, головного мозга, необходим в критических состояниях. Плановая терапия назначается при неэффективности медикаментозных средств.
Электрический ток производится дефибриллятором, с помощью которого подается разряд в определенный момент деятельности сердца. При выполнении процедуры 2 электрода плотно прикладывают в грудной клетке или непосредственно на область сердца. Величина разряда варьируется от 200 до 360 Дж при наружной или 12,5-25 Дж при внутренней ЭИТ. Для обезболивания рекомендуются анестезия короткого действия для ускорения реабилитационного периода.
Если нарушения работы сердца носят устойчивый характер, при лечении аритмии необходимо изменить образ жизни, нормализовать режим питания, избегать стрессовых ситуаций. Обязательны регулярные консультации кардиолога и динамический контроль.
Причины и признаки аритмии
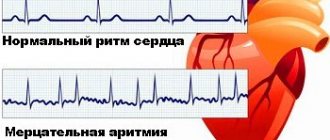
Аритмия – патологическое состояние, при котором происходит нарушение ЧСС
Нарушение ритма является одним из наиболее распространенных сердечных патологий. Аритмия может быть как отдельным заболеванием, так и одним из проявлений. Чаще всего аритмия возникает на фоне уже имеющегося заболевания. Чаще всего встречается мерцательная аритмия, при которой различные участки миокарда сокращаются с различной скоростью, периодичностью и интенсивностью.
Восстановление ритма разрядом электротока проводится только в том случае, если другие методы борьбы с аритмией не помогают. Сердце сокращается таким образом, чтобы кровь наиболее продуктивно поступала в артерии и вены. Если мышечные волокна предсердий начинают сокращаться хаотично, насосная функция сердца снижается, кровь не поступает в желудочки, а затем в артерии, что приводит к различным осложнениям.
Поскольку нарушения ритма обычно являются следствием различных заболеваний, это состояние может возникать по следующим причинам:
- Ишемия и инфаркт миокарда. Ишемическая болезнь сердца нередко приводит к инфаркту, поскольку сопровождается кислородным голоданием миокарда, что может спровоцировать отмирание тканей. В этом случае нарушается кровоток в область миокарда, это провоцирует аритмию.
- Употребление больших доз алкоголя. Алкоголь негативно сказывается на состоянии сердца и сосудов. При употреблении большого количества алкогольных напитков развивается приступ аритмии. Если уже имеются серьезные заболевание сердечно-сосудистой системы, такое состояние может привести к летальному исходу.
- Гормональные нарушения. У людей, имеющих заболевания щитовидной железы, сахарный диабет и прочие гормональных проблемы, нарушения сердечного ритма встречаются довольно часто. Гормональный фон отвечает за работу многих внутренних органов, поэтому сбои приводят к серьезным осложнениям.
- Мерцательная аритмия может протекать бессимптомно и обнаруживаться только во время обследования (ЭКГ). Признаками аритмии являются неприятные ощущения в груди, тахикардия. Человек ощущает трепетание сердца, учащенное сердцебиение, замирание и т.д.
Читать также: Аритмия народное лечение
Как восстанавливают ритм сердца при мерцательной аритмии в домашних условиях?
Мерцательная аритмия – довольно распространенное явление среди сердечных патологий. При этом состоянии ритм сокращений и расслаблений миокарда нарушается. Заболевание характеризуется частотой сокращения предсердий от 300 до 700 ударов в минуту. Как восстановить ритм сердца при аритмии в домашних условиях? Попробуем разобраться.
Как восстановить ритм сердца
Чем опасна аритмия?
Учащенное биение сердца наблюдается в различных ситуациях: при нервном возбуждении, эмоциональных, физических нагрузках. Нарушение сердечного ритма в этом случае – временное явление, которое проходит самостоятельно, без помощи. Тогда как при мерцательной аритмии требуется восстановление синусового ритма.
Как поступить, если пульс сильно участился, а сердце беспричинно колотиться в груди? Первое, что нужно сделать, – позвонить в скорую помощь. Не стоит легкомысленно относиться к своему здоровью, ведь сердце при мерцательной аритмии работает неправильно.
Наибольшая опасность патологии заключается в том, что при фибрилляции предсердий происходит застой крови, а это ведет к формированию тромба. Оторвавшийся кровяной сгусток с кровотоком попадает в аорту, а далее переносится к головному мозгу.
Для восстановления сердечного ритма нужно приложить все усилия, так как нарушения кровоснабжения организма способны стать причиной остановки сердца.
Аритмия может возникнуть внезапно и так же быстро пройти, но это тревожный сигнал, поэтому игнорировать его не стоит. Консультация кардиолога будет нелишней, особенно если у вас уже возникали проблемы с сердцем.
Восстановление синусового ритма
При приступах аритмии нужно вызвать врача, а до его приезда оказать помощь больному:
- При приступе аритмии нужно положить больного на диван. Если это случилось на улице, необходимо найти скамейку и усадить человека на нее.
- Важно успокоить больного и воздержаться от любой негативной информации.
- В комнату, где находится больной, необходимо обеспечить доступ свежего воздуха. Если шею сдавливает какой-либо аксессуар, его нужно снять.
- Для восстановления ритма сердца попросите, чтобы больной задержал дыхание на 15-20 секунд, после чего прокашлялся.
- От приступа аритмии может помочь рвота. Ее несложно вызвать при надавливании на корень языка. Такие манипуляции восстанавливают сердечный ритм.
- Во время приступа следует умыть лицо больного и дать ему выпить прохладной воды. Еще лучше, если пациент погрузит свое лицо в емкость с холодной водой.
- Можно дать больному съесть черствую корку черного хлеба, это поможет несколько облегчить его состояние.
Важно! Если мерцающая аритмия перешла в постоянную форму, восстановление синусового ритма без помощи медиков невозможно. Требуется продолжительное лечение в стационаре под наблюдением врачей.
В ожидании приезда скорой помощи больному аритмией можно дать препарат, относящийся к группе бета-адреноблокаторов:
- Анаприлин;
- Конкор;
- Эгилок и прочие.
ПОДРОБНОСТИ: Эринит показания к применению отзывы
Восстановление синусового ритма при помощи препаратов
Восстановления синусового ритма нужно добиться на протяжении первых 48 часов после начала приступа. Если аритмия держится более двух дней, проводится эхокардиография. Предсердия изучаются на наличие кровяных сгустков (тромбов).
Чтобы купировать приступ аритмии, применяют интенсивную терапию кардиологического профиля. Иногда помогает только применение кардиоверсии. Показания к проведению таких мероприятий – острая сердечная недостаточность, артериальная гипотензия у пациентов с ишемией сердца.
Для восстановления ритма сердца используют два способа:
- медикаментозные препараты;
- электрическое воздействие.
В каких случаях требуется разряд электротока?
Разряд электротока показан при фибрилляции и тахиаритмии
Устранение нарушений сердечного ритма с помощью электрического импульса называют кардиоверсией. Она проводится по-разному в зависимости от состояния пациента и срочности проведения процедуры.
Как известно, сердце сокращается благодаря синусовому узлу, который подает электрические импульсы и вызывает сокращение миокарда. По тому же принципу работает кардиоверсия. С помощью тока сердце заставляют сокращаться в нужном ритме и с необходимой частотой.
У этой процедуры могут быть последствия и противопоказания, что в экстренных случаях (при остановке сердца) она проводится обязательно, так как является частью реанимационных процедур.
Кардиоверсия требуется в следующих случаях:
- Фибрилляций предсердий. В этом случае импульсы к миокарду поступают неравномерно, мышечные волокна сокращаются очень быстро и хаотично, при этом непродуктивно. Причиной могут служить сердечные патологии (сердечная недостаточность, кардиосклероз, порок сердца). Вероятность внезапной смерти при фибрилляции предсердий очень велика, поэтому нередко рекомендуется кардиоверсия.
- Фибрилляций желудочков. Это опасное состояние, при котором стенки желудочков сокращаются с высокой частотой (300 ударов в минуту), но насосная функция сердца останавливается. Кровь не поступает к органам и тканям, что приводит к смерти пациента в течение 10 минут, если не оказывается медицинская помощь.
- Тахикардия предсердий. Предсердная тахикардия встречается довольно часто, особенно у пожилых людей. Как правило, прогноз благоприятный. Это заболевание не принято считать опасным для жизни, но в некоторых случаях возникают осложнения и дальнейшие нарушения ритма, которые необходимо исправить электрическим током.
- Тахикардия желудочков. Это одно из наиболее неблагоприятных нарушений ритма, возникающих при инфаркте миокарда. Риск внезапной остановки сердца очень велик, поэтому больному требуется срочная медицинская помощь.
Кардиоверсия может назначаться и в плановом порядке. В этом случае проводится подготовка пациента к процедуре.
Особенности кардиоверсии
Внезапно остановившееся сердце можно запустить с помощью дефибриллятора
Суть кардиоверсии заключается в подаче электрического разряда через электроды, прикрепленные к грудной клетке пациента. Нарушенный сердечный ритм может быть очень опасным для жизни, так как приводит к нарушению кровообращения к другим органам, включая мозг.
Как правило, это связано с тем, что синусовый узел не способен подавать полноценные импульсы для сокращения миокарда. Чтобы исправить ситуацию, применяется дефибриллятор.
Плановая кардиоверсия проводится по следующему алгоритму:
- Пациента обследуют, делают ЭКГ, уточняют диагноз и подтверждают необходимость кардиоверсии.
- Обязательно нужна подготовка. Чтобы избежать появления тромбов, некоторое время до процедуры больной принимает антикоагулянты для снижения свертываемости крови.
- Процедура проводится натощак, поэтому в день проведения кардиоверсии не рекомендуется есть.
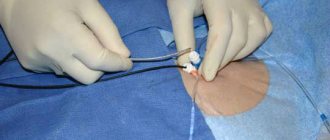
- Используется наркоз для погружения больного в сон, а затем с помощью дефибриллятора производится 1 или несколько ударов током для нормализации сердечного ритма.
- После процедуры больного переводят в реанимацию и некоторое время наблюдают.
Сама процедура длится не более получаса. Боль не ощущается благодаря анестезии. Еще некоторое время пациент будет нуждаться в особом уходе.
Если требуется срочное оказание медицинской помощи из-за остановки сердца, используется переносной дефибриллятор.
Сначала необходимо убедиться, что у больного действительно приступ и он не дышит. Затем подготавливается грудная клетка, вытирается насухо, к ней прикрепляются 2 электрода. Очень важно, чтобы кожа была сухой. Часто в набор входит бритва, поскольку волосяной покров на груди снижает силу электрического импульса. Электроды прикрепляются в центре грудной клетки и под левой грудью.
Больше информации о том, как работает дефибриллятор можно узнать из видео:
Нужно убедиться, что дефибриллятор включен, а электроды подключены правильно. Подавать электрический ток можно только в том случае, если больного никто не касается. После этого необходимо нажать кнопку подачи разряда. Переносной дефибриллятор самостоятельно анализирует сердечный ритм и рекомендует разряд.
Читать также: Аритмия движения
Показания для проведения процедуры
Если у пациента нарушен сердечный ритм, наблюдается аритмия или трепетание предсердий, может быть назначено воздействие электрическим током. Разряд обязательно синхронизируется – иначе есть риск не только провести неэффективную процедуру, но и спровоцировать тяжелые осложнения. Врачи выделают несколько показаний для кардиоверсии:
- Терапия препаратами оказалась неэффективной, при этом аритмия прогрессирует, а у лица отмечаются сопутствующие заболевания – гипотония, сердечная недостаточность, инсульт. Промедление чревато и другими последствиями;
- Наблюдается аритмия с ВПВ-синдромом, то есть, есть риск остановки желудочков;
- Симптомы патологии ярко выражены и плохо переносятся пациентом;
- Появилась аллергическая реакция на препараты, либо их прием по каким-то причинам невозможен;
- После медикаментозного лечения появляется рецидив через небольшой промежуток времени;
- Персистирующая форма мерцательной аритмии – ритм нарушен длительное время, врач принял решение о комплексной терапии – и препаратами, и электрическим током одновременно.
Процедура проводится при всех видах нарушения ритма, включая мерцание и трепетание предсердий. Деятельность синусового узла при этом ослабевает или вовсе прекращается.
Процедура проводится в реанимационном отделении с использованием аппарата, передающего электрический ток – кардиовертера. Два электрода накладываются на тело пациента – один на грудь, другой – на спину в области левой лопатки.
Сразу после наложения аппарат позволяет считывать кардиограмму сердца на небольшом окошке. При проведении вмешательства есть риск осложнений, на этот случай врач должен подготовить трубку для интубирования, раствор адреналина, другие средства экстренной помощи.
Как же проводится кардиоверсия?
- Пациенту вводится анестезия – делается общий наркоз;
- В вену ставится катетер, чтобы обеспечить свободный доступ;
- Область груди и ключицы протирается спиртом для лучшего контакта;
- Электроды обрабатываются гелем и накладываются на грудь и спину;
- Происходит синхронизация сердечного ритма;
- Проводится первый разряд мощностью в 50 Дж;
- Наблюдаются изменения на экране аппарата;
- При отсутствии эффекта – импульсы повторяются с повышенной силой тока – 100 и 200 Дж;
- Если эффекта нет, вводится препарат от аритмии;
- В случае, когда фибрилляция не устранена, делается разряд в 360 Дж, снова вводится лекарство, затем – повторный разряд.
Если мерцательная аритмия сохранилась, лечение оказалось неэффективным – дополнительные манипуляции не проводятся. Сама процедура никак не ощущается пациентом, манипуляции занимают от нескольких минут до часа – в силу отклика организма не лечение.
Нарушение сердечного ритма может быть опасно для жизни пациента. В одних случаях больной не подозревает о наличии аритмии, в других – это состояние приводит к серьезному приступу, требующему немедленной медицинской помощи.
Если ритм сердца нарушается настолько, что повышается вероятность летального исхода, врачи прибегают к помощи дефибриллятора. Прежде, чем использовать эту меру, необходимо убедиться в ее необходимости.
Аритмия – патологическое состояние, при котором происходит нарушение ЧСС
Нарушение ритма является одним из наиболее распространенных сердечных патологий. Аритмия может быть как отдельным заболеванием, так и одним из проявлений. Чаще всего аритмия возникает на фоне уже имеющегося заболевания.
Восстановление ритма разрядом электротока проводится только в том случае, если другие методы борьбы с аритмией не помогают. Сердце сокращается таким образом, чтобы кровь наиболее продуктивно поступала в артерии и вены.
Поскольку нарушения ритма обычно являются следствием различных заболеваний, это состояние может возникать по следующим причинам:
- Ишемия и инфаркт миокарда. Ишемическая болезнь сердца нередко приводит к инфаркту, поскольку сопровождается кислородным голоданием миокарда, что может спровоцировать отмирание тканей. В этом случае нарушается кровоток в область миокарда, это провоцирует аритмию.
- Употребление больших доз алкоголя. Алкоголь негативно сказывается на состоянии сердца и сосудов. При употреблении большого количества алкогольных напитков развивается приступ аритмии. Если уже имеются серьезные заболевание сердечно-сосудистой системы, такое состояние может привести к летальному исходу.
- Гормональные нарушения. У людей, имеющих заболевания щитовидной железы, сахарный диабет и прочие гормональных проблемы, нарушения сердечного ритма встречаются довольно часто. Гормональный фон отвечает за работу многих внутренних органов, поэтому сбои приводят к серьезным осложнениям.
- Мерцательная аритмия может протекать бессимптомно и обнаруживаться только во время обследования (ЭКГ). Признаками аритмии являются неприятные ощущения в груди, тахикардия. Человек ощущает трепетание сердца, учащенное сердцебиение, замирание и т.д.
ПОДРОБНОСТИ: Синусовая брадикардия сердца у ребенка 8 лет
Разряд электротока показан при фибрилляции и тахиаритмии
Устранение нарушений сердечного ритма с помощью электрического импульса называют кардиоверсией. Она проводится по-разному в зависимости от состояния пациента и срочности проведения процедуры.
Как известно, сердце сокращается благодаря синусовому узлу, который подает электрические импульсы и вызывает сокращение миокарда. По тому же принципу работает кардиоверсия. С помощью тока сердце заставляют сокращаться в нужном ритме и с необходимой частотой.
У этой процедуры могут быть последствия и противопоказания, что в экстренных случаях (при остановке сердца) она проводится обязательно, так как является частью реанимационных процедур.
Кардиоверсия требуется в следующих случаях:
- Фибрилляций предсердий. В этом случае импульсы к миокарду поступают неравномерно, мышечные волокна сокращаются очень быстро и хаотично, при этом непродуктивно. Причиной могут служить сердечные патологии (сердечная недостаточность, кардиосклероз, порок сердца). Вероятность внезапной смерти при фибрилляции предсердий очень велика, поэтому нередко рекомендуется кардиоверсия.
- Фибрилляций желудочков. Это опасное состояние, при котором стенки желудочков сокращаются с высокой частотой (300 ударов в минуту), но насосная функция сердца останавливается. Кровь не поступает к органам и тканям, что приводит к смерти пациента в течение 10 минут, если не оказывается медицинская помощь.
- Тахикардия предсердий. Предсердная тахикардия встречается довольно часто, особенно у пожилых людей. Как правило, прогноз благоприятный. Это заболевание не принято считать опасным для жизни, но в некоторых случаях возникают осложнения и дальнейшие нарушения ритма, которые необходимо исправить электрическим током.
- Тахикардия желудочков. Это одно из наиболее неблагоприятных нарушений ритма, возникающих при инфаркте миокарда. Риск внезапной остановки сердца очень велик, поэтому больному требуется срочная медицинская помощь.
Кардиоверсия может назначаться и в плановом порядке. В этом случае проводится подготовка пациента к процедуре.
Электрическая кардиоверсия — это процедура, используемая при нерегулярном сердечном ритме. Предполагает применение электрического разряда для купирования приступа аритмии.
Процедура рекомендуется или возможна, если наблюдается:
- хроническая или пароксизмальная фибрилляция предсердий более 48 часов;
- острая сердечная недостаточность;
- непереносимость или неэффективность антиаритмических препаратов;
- фибрилляция предсердий без серьезных признаков нарушения движения крови по сосудам;
- учащение рецидивов (более трех в течение полугода), несмотря на применение антиаритмических препаратов.
Электроимпульсная терапия противопоказана в случаях:
- тахиаритмия в результате передозировки сердечными гликозидами;
- тяжелое алкогольное отравление;
- некомпенсированная сердечная недостаточность (исключая чрезвычайные ситуации);
- гипертиреоз до снижения уровня гормонов, вырабатываемых щитовидкой;
- тромб в левом предсердии;
- гипокалемия;
- невозможность применения общей анестезии;
- полная сердечно-желудочковая блокада.
Считается, что за риск развития эмболии отвечают два фактора:
- Уже существующий тромб в левом предсердии или в его ушке отрывается по причине предсердных сокращений.
- На фоне КВ происходит снижение функции левого предсердия и ухудшение кровотока, что приводит к образованию тромба.
ПОДРОБНОСТИ: Что дает высокое давление
Из-за повышенного риска образования тромбов назначается прием антитромболических препаратов в обязательном порядке. Требуется поддержание МНО 2,0–3,0 (необходимый уровень свертываемости крови) в течение 3–4 недель.
Восстановление сердечного ритма электрическим током под контролем чреспищеводной эхокардиографии используется как альтернатива при повышенной угрозе тромбообразования в левом предсердии или в его ушке, есть опасность развития кровотечений при антикоагуляции, или необходима ранняя КВ.
Если при осуществлении чреспищеводной эхокардиографии тромб не был обнаружен, то обязательную 21-дневную антикоагулянтную терапию позволяется сократить. Если был найден тромб, проводится лечение варфарином и другими антагонистами витамина К и повторяют ЧПЭхоКГ. После растворения тромба позволяется КВ.
Рекомендаций по предупреждению образования тромбов необходимо придерживаться независимо от вида кардиоверсии.
Пациент считается подготовленным к процедуре, если соблюдены условия:
- пациент ознакомлен с возможными осложнениями и дал письменное согласие на выполнение процедуры;
- содержание калия в крови 4,5–5,0 ммоль/л (при гипокалемии назначают глюкозо-калиевую смесь внутривенно капельно);
- МНО {amp}gt; 2,0;
- в месте наложения пластин волосы должны быть удалены;
- пациент не употреблял твердую пищу и воду в течение 6 часов до проведения КВ.
В особых случаях требуется безотлагательное проведение КВ, независимо от антикоагулянтного статуса. Внеплановая КВ осуществляется, если фибрилляция предсердий является основным фактором формирования сердечной недостаточности, гипотензии, усугубления течения стенокардии.
Чем опасна аритмия?
Аритмия может стать причиной инфаркта
Сама дефибрилляция может привести к некоторым осложнениям. Например, после проведенной процедуры аритмия возвращается, ритм сердца нарушается еще сильнее, также при сильном разряде можно повредить сердечную мышцу.
Но кардиоверсия назначается только в том случае, когда вероятность смерти пациента без ее проведения очень велика.
Аритмия может привести к целому ряду опасных последствий:
- Тромбоэмболия. При этом состоянии сосуд закупоривается образовавшимся тромбом. Тромбы могут образовываться в сосудах головного мозга, легких, нижних конечностей. Осложнения зависят от локализации и размера тромба. Заболевание может никак себя не проявлять, пока тромб не перекроет более 80% просвета сосуда. Если тромб образуется в сосудах легких, это приводит к дыхательной недостаточности. В большинстве клинических случаев при закупорке артерий и сосудов легких наступает смерть.
- Сердечная недостаточность. Это состояние, при котором сократительная способность сердца снижается по тем или иным причинам. Это одна из самых частых причин смертности в мире. Острая сердечная недостаточность может привести к кардиогенному шоку, хроническая – к гипоксии всех внутренних органов. Это заболевание носит прогрессирующий характер.
- Инсульт. Как правило, к инсульту приводит ишемия, закупорка сосуда мозга тромбом или бляшкой. Кровообращение к определенному участку мозга прекращается, что приводит к серьезным, часто непоправимым последствиям.
Также нужно помнить, что серьезное нарушение сердечного ритма может привести к внезапной смерти пациента. Даже легкая аритмия может в результате привести к угрожающим последствиям. Это связано с тем, что при этом состоянии кровь перекачивается слабо, застаивается в артериях, что провоцирует образование тромбов. Поскольку тромб прикрепляется к стенке сосуда или артерии только одной стороной, со временем он может оторваться и закупорить жизненно важную артерию, что и приведет к внезапной смерти.
Опасны все виды аритмий: брадиаритмия и тахиаритмия. Брадиаритмия в некоторых случаях требует установки кардиостимулятора.
Если сердце затрепетало
Бывает, пройдешь чуть быстрее, и сердце в груди бьется, как птица или дрожит, как осенний лист, а иногда наоборот – замрет, и его не слышно. Что же это? На языке медицины это называется сердечной аритмией. При аритмии сокращения сердца становятся неправильными, нерегулярными. О том, почему возникает аритмия и чем она опасна, рассказал «ГЧ» врач-терапевт Ганцевичской ЦРБ Андрей Пищ. Редактировать
Истории о том, как человек на улице вдруг упал и умер, невольно заставляют рассуждать о вмешательстве иных сил. Однако врачам известны вполне реальные причины внезапных смертей. Одна из них — нарушение ритма сердца — аритмия. Всегда ли её надо бояться и как лечить — об этом рассказывает заведующий амбулаторно-поликлиническим отделением Клиники факультетской терапии и интервенционной кардиологии им. В. Н. Виноградова Московской медицинской академии им. И. М. Сеченова к. м. н. Антон РОДИОНОВ.
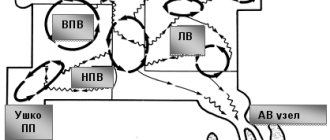
ЧТОБЫ сердце билось, а точнее — сокращалось, специальные сердечные клетки вырабатывают и проводят электрические импульсы. Запускающий сигнал возникает в правом предсердии (один из верхних отделов сердца), в так называемом синусовом узле — водителе ритма. Он ответственен за то, что сердце сокращается с частотой 60–90 ударов в минуту.
Затем сигнал распространяется на левое предсердие, а потом на желудочки (нижние отделы сердца). Сокращения следуют друг за другом через равные промежутки времени. Любые нарушения их частоты, последовательности и объединяются понятием «аритмия». Очень многие из них безопасны и даже естественны для здорового человека.
Например, синусовая или дыхательная аритмия: на вдохе пульс урежается, на выдохе учащается. Увеличение частоты сердечных сокращений при физических или эмоциональных нагрузках, повышении температуры тела — тоже нормальная реакция здорового сердца. В пределах нормы считаются единичные эстрасистолы — редкие внеочередные сокращения, которые могут ощущаться как перебои. У каждого человека за сутки их может быть до нескольких десятков.
НО ЕСТЬ и большая группа грозных и даже жизнеугрожающих аритмий. При слишком медленном ритме сердечных сокращений — брадикардии (пульс менее 50 ударов в минуту), сердце не способно перекачивать достаточно крови. Это может привести к усталости, головокружению, потере сознания. При тяжёлых «сердечных блокадах» сердце сокращается очень медленно, из-за чего органы и прежде всего головной мозг не получают достаточного количества кислорода. В этой ситуации пациенту необходима срочная установка кардиостимулятора.
При частых сокращениях — тахикардии (пульс превышает 100 ударов в минуту) работа сердца становится менее эффективна и доставка кислорода к органам и тканям также уменьшается. Иногда пульс может доходить до 150–200 ударов в минуту, что проявляется одышкой, болью в груди, нередко потерей сознания, а в тяжёлых ситуациях возможна гибель пациента.
При мерцательной ари сокращение предсердий — когда их мышечные волокна теряют способность работать синхронно, предсердия лишь хаотично подёргиваются — мерцают. От этого и желудочки начинают сокращаться неритмично. Это можно чувствовать как нерегулярное сердцебиение и «толчки» в груди. Несокращающаяся сердечная мышца ещё больше ослабевает и растягивается, что может привести к развитию сердечной недостаточности и инсульту.
Ищем виноватых
https://www.youtube.com/watch?v=Glrmaj7yq-s
ОБЫЧНО, если аритмия появилась после 50 лет, врачи особенно не ломают голову, откуда она взялась. Естественные возрастные процессы (например, разрастание соединительной ткани в сердечной мышце) приводят к изменению проводимости электрических импульсов. Аритмия у молодых людей может быть следствием редких врождённых или наследственных заболеваний, перенесённого инфекционного заболевания, к примеру миокардита. Иногда причиной аритмии становится повышенная функция щитовидной железы.
кофеин, табак, алкоголь, средства против простуды и кашля, лекарства, подавляющие аппетит, психотропные препараты, наркотики типа кокаина и марихуаны.
В тех случаях, когда причину нарушений ритма устранить невозможно (за исключением случаев типа: «Не пей!», «Не кури!»), приходится проводить противоаритмическое лечение.
ЕСЛИ вы хоть однажды почувствовали симптомы аритмии — ощущение лишних или пропущенных ударов сердца, замирания, переворачивания, слишком быстрого или медленного сердцебиения, «трепетания» в груди или шее, слабость, одышку и боли в сердце, — желательно пройти обследование у кардиолога. Даже если аритмия прошла сама собой.
Она может вернуться в любое время и привести к серьёзным осложнениям. Вызывать «скорую» стоит, когда аритмия не проходит несколько часов. Самый простой способ выяснить, насколько опасны перебои в работе сердца, — регистрация электрокардиограммы (ЭКГ). Редкие аритмии можно выявить с помощью суточного мониторирования, когда пациенту надевается маленький приборчик размером с современный плеер и клеится 5–7 электродов на грудную клетку.
ЕСЛИ вы впадаете в панику от 2–3 небольших перебоев в день, скорее всего, врач порекомендует вам принимать успокаивающие лекарства, чтобы просто уменьшить вашу реакцию на несчастную экстрасистолу. В более серьёзных ситуациях придётся принимать антиаритмические препараты. Главное — делать это точно, как предписано, и не прекращать лечение без консультации с лечащим врачом.
При некоторых видах аритмии помогает нелекарственный метод — радиочастотная аблация. Вводится катетер в сердце, находится место, ответственное за нарушение ритма, и эта зона разрушается с помощью радиочастоты. После такой процедуры человек уходит практически здоровым.
• Заведите специальный календарь, где делайте пометки каждый раз, когда принимаете очередную дозу (или когда нужно сходить в аптеку).
• Прикрепите отрывной листок с напоминанием на холодильник.
• Можно использовать специальные таймеры (например, в мобильных телефонах), которые будут напоминать о времени приёма лекарства.
Юлия БОРТА
Фото Эдуарда КУДРЯВИЦКОГО
Показания и противопоказания
Процедура рекомендуется или возможна, если наблюдается:
- хроническая или пароксизмальная фибрилляция предсердий более 48 часов;
- острая сердечная недостаточность;
- непереносимость или неэффективность антиаритмических препаратов;
- фибрилляция предсердий без серьезных признаков нарушения движения крови по сосудам;
- учащение рецидивов (более трех в течение полугода), несмотря на применение антиаритмических препаратов.
Электроимпульсная терапия противопоказана в случаях:
- тахиаритмия в результате передозировки сердечными гликозидами;
- тяжелое алкогольное отравление;
- некомпенсированная сердечная недостаточность (исключая чрезвычайные ситуации);
- гипертиреоз до снижения уровня гормонов, вырабатываемых щитовидкой;
- тромб в левом предсердии;
- гипокалемия;
- невозможность применения общей анестезии;
- полная сердечно-желудочковая блокада.
Мерцательная аритмия
Бывает, «сердце в груди бьется, как птица» или «как осенний лист дрожит». А иногда «то забьется, то замрет».
На языке медицины все это называется сердечной аритмией. Сокращения сердца становятся нерегулярными, неправильными. Аритмии бывают разными, но одна из самых распространенных – мерцательная.
Известно, что при каждом ударе сердца происходит последовательное сокращение его отделов – сначала предсердий, а затем желудочков. Только такое чередование обеспечивает эффективную работу сердца. При аритмии, которая получила красивое название «мерцательной», пропадает одна из фаз сердечного цикла, а именно – сокращение предсердий. Их мышечные волокна теряют способность работать синхронно. В результате предсердия лишь хаотически подергиваются – мерцают. От этого и желудочки начинают сокращаться неритмично.
Подготовка к плановому восстановлению ритма сердца
Считается, что за риск развития эмболии отвечают два фактора:
- Уже существующий тромб в левом предсердии или в его ушке отрывается по причине предсердных сокращений.
- На фоне КВ происходит снижение функции левого предсердия и ухудшение кровотока, что приводит к образованию тромба.
Из-за повышенного риска образования тромбов назначается прием антитромболических препаратов в обязательном порядке. Требуется поддержание МНО 2,0–3,0 (необходимый уровень свертываемости крови) в течение 3–4 недель.
Восстановление сердечного ритма электрическим током под контролем чреспищеводной эхокардиографии используется как альтернатива при повышенной угрозе тромбообразования в левом предсердии или в его ушке, есть опасность развития кровотечений при антикоагуляции, или необходима ранняя КВ.
Если при осуществлении чреспищеводной эхокардиографии тромб не был обнаружен, то обязательную 21-дневную антикоагулянтную терапию позволяется сократить. Если был найден тромб, проводится лечение варфарином и другими антагонистами витамина К и повторяют ЧПЭхоКГ. После растворения тромба позволяется КВ.
Рекомендаций по предупреждению образования тромбов необходимо придерживаться независимо от вида кардиоверсии.
Пациент считается подготовленным к процедуре, если соблюдены условия:
- пациент ознакомлен с возможными осложнениями и дал письменное согласие на выполнение процедуры;
- содержание калия в крови 4,5–5,0 ммоль/л (при гипокалемии назначают глюкозо-калиевую смесь внутривенно капельно);
- МНО > 2,0;
- в месте наложения пластин волосы должны быть удалены;
- пациент не употреблял твердую пищу и воду в течение 6 часов до проведения КВ.
Читать также: Валокордин при аритмии
Медикаментозное лечение
Необходимо лечить болезнь, которая вызвала нарушения в работе сердца.
Чтобы знать, как вылечить сердечную аритмию, нужно установить, в какой области нарушена работа. В зависимости от места нарушения выделяют следующие виды:
- предсердная;
- желудочковая;
- синусовая.
Болезнь классифицируют не только по месту нарушения. Есть еще несколько признаков. Система классификации сложная, и от неё зависит методика лечения.
Можно ли медикаментозно вылечить аритмию сердца? Успешное устранение болезни и симптомов зависит от своевременного обращения к специалисту.
В зависимости от вида заболевания назначают разные группы лекарств.
Чаще всего применяются такие средства от аритмии:
| Пропафенон | |
| Сотогексал | |
| . | Кордарон |
Но самое популярное – бета-блокаторы. Они также используются при тахикардии, потому что снижают ЧСС. Это препараты, воздействующие на нервную систему. За последние полвека они стали все активней применяться в кардиологии и при медикаментозном лечении аритмии.
Бета-блокаторы различаются по составу, поэтому имеют различный механизм действия. Применяются они во время или после еды. Это обязательное условие, т. к. оно снижает риск возникновения побочных эффектов.
Важно! Перед применением нужно не только проконсультироваться с врачом, но и наблюдаться у него во время всего курса лечения препаратом.
В период лечения необходимо следить за пульсом. Если пациент заметит, что частота сердечных сокращений ниже нужного показателя, он должен немедленно сообщить об этом врачу.
Принимать лекарственные препараты во время беременности опасно. Нужно согласовать это с врачом. Важную роль играет и планирование беременности.
Иногда аритмию вызывает применение лекарственных препаратов. В этом случае врач уменьшит дозировку или заменит препарат.
Неотложная электрическая КВ
В особых случаях требуется безотлагательное проведение КВ, независимо от антикоагулянтного статуса. Внеплановая КВ осуществляется, если фибрилляция предсердий является основным фактором формирования сердечной недостаточности, гипотензии, усугубления течения стенокардии.
Также неотложная КВ выполняется без антикоагулянтной трехнедельной терапии, если продолжительность обнаруженной фибрилляции предсердий не более 2 суток. Если указанные временные сроки превышены или неизвестны, необходим трехнедельный прием антикоагулянтов.
При срочном выполнении процедуры внутривенно вводится нефракционированный гепарин (НФГ) или низкомолекулярный гепарин (НМГ) подкожно, пока не достигается МНО > 2,0.
Как восстанавливается нормальный ритм сердца?
Наиболее распространенным является восстановление ритма сердца с помощью лекарственных препаратов. Эти лекарства называются антиаритмическими. Как правило, для восстановления ритма, их вводят внутривенно. Однако, в некоторых случаях, больной сам может принять таблетку подобранного ранее лекарства, которое у него прекращает приступ мерцательной аритмии. К сожалению, не существует специальных признаков, позволяющих определить, какое из лекарств окажется более эффективным. На практике приходится перебирать несколько лекарств, прежде чем удается подобрать препарат, более всего подходящий конкретному больному.
В некоторых случаях, когда приступ мерцательной аритмии не поддается лечению лекарствами или имеется непосредственная угроза для жизни больного, для восстановления ритма применяют так называемую электрическую кардиоверсию. Больной на короткое время (1-2 мин) погружается в сон, затем специальным синхронизированным (т.е. наносимым в определенную фазу сердечного цикла) разрядом электрического тока ритм сердца восстанавливается. Метод имеет несколько недостатков — необходимость погружать больного в сон, необходимость специального оборудования для проведения процедуры. Кроме того, эта процедура должна проводиться в больнице, в которой работает высококвалифицированный персонал. Но есть и значительные преимущества. Так, ритм восстанавливается почти во всех случаях (в отличие от лекарств, восстанавливающих ритм лишь в 60— 80%). Этот способ наиболее безопасен, так как любое лекарство имеет побочные эффекты. Если они появились, то нужно время, чтобы лекарство ушло из крови. Учитывая преимущества кардиоверсии, были созданы специальные вшиваемые под кожу аппараты — кардиовертеры, которые улавливают мерцательную аритмию и прекращают ее. Однако пока эти аппараты широко не применяются.
Как проводится процедура
Электрическая КВ требует использования шокотерапии. Кратковременная подача электрического тока приводит биение сердца в норму.
Наружная КВ
Во время осуществления процедуры требуется синхронизация дефибриллятора с ЭКГ, чтобы электрическая стимуляция не произошла во время уязвимой стадии сердечного цикла. Асинхронный разряд способен вызывать фибрилляцию желудочков.
При стандартной, внешней КВ два электрода прикрепляют к грудине: на уровне второго ребра справа и в пятом межреберье слева. Если пациент находится в сознательном состоянии, ему вводят барбитураты короткого действия или транквилизаторы. При проведении процедуры присутствует врач, который при необходимости выполняет интубацию трахеи.
Изначальный уровень энергии электроразряда зависит от вида аритмии. Например, при наджелудочковых тахикардиях и трепетании предсердий при первой попытке используют разряд в 50 Дж, а в случае фибрилляции желудочков — 200 Дж. При отсутствии успеха перед следующей попыткой энергию увеличивают.
Временной промежуток между воздействиями электротока сводят к минимуму. Он требуется только для оценки эффективности дефибрилляции и набора следующего разряда. Если при первых трех попытках нормальный ритм сердца не восстановился, то четвертое воздействие проводится после введения антиаритмического препарата.
В целом врачи не стремятся проводить процедуру разрядом низкой энергии, так как каждая электростимуляция «закаляет» сердечную мышцу и делает ее менее восприимчивой к следующим разрядам. Согласно медицинской статистике, более высокая начальная энергия эффективнее. Восстановление ритма сердца низким разрядом электротока (100 Дж) успешно только в 14% случаев. Процедура имеет максимальный успех при использовании разряда мощностью в 360 Дж. Более того, совершение одного высокочастотного разряда приводит к более редким случаям повреждения миокарда, чем проведение нескольких низкоэнергетических разрядов.
Традиционная внешняя кардиоверсия в целом имеет положительные отзывы. Эффективность процедуры составляет от 70 до 90 процентов. Несмотря на антиаритмическую терапию, наиболее часто рецидивы происходят в течение трех месяцев после KB. Это является показателем неправильности терапии или неадекватности доз препаратов.
Внутренняя КВ
Энергия, требующаяся для прекращения фибрилляции предсердий, высока, а результаты не всегда удовлетворительны. Альтернативой является внутренняя дефибрилляция. Ее проводят с помощью низкочастотной электростимуляции через электроды, которые прикладываются непосредственно к сердцу.
Внутренняя КВ предполагает использование электрического разряда мощностью менее 15 кДж. Не требует применения общей анестезии. Достаточно седативного эффекта.
Данный метод можно считать безопасным, если не учитывать необходимость инвазивного вмешательства и катетеризации у пациентов, принимающих антикоагулянтные препараты.
В результате исследований выявлено, что внутренняя КВ более эффективна, чем классическая. Больные, которые не добились успеха при использовании наружной КВ, смогли вылечиться с помощью внутренней кардиоверсии. Уровень рецидивов ниже, чем после проведения стандартной процедуры.
Хирургические методы лечения аритмии
Довольно часто бывает так, что симптомы аритмии, которая диагностирована на фоне серьезных заболеваний, снять при помощи медикаментозных средств не удается. В этом случае показано хирургическое лечение, которое проводится в специализированных кардиологических центрах специально подготовленными хирургами.
Перед любой операцией, направленной на снятие симптомов аритмии, проводятся различные обследования с целью уточнения диагноза. Обязательными являются:
- Электрокардиограмма с нагрузкой и в состоянии покоя;
- Суточная электрокардиограмма по Холтеру;
- Рентгеноскопическое исследование грудной клетки;
- Эхокардиография;
- Общий анализ крови.
Операции на открытом сердце проводятся крайне редко. Как правило, оперативное устранение симптомов аритмии таким способом выполняется только в случае, если сбои ритмов происходят на фоне конкретных сердечных патологий.
К примеру, хирургическое вмешательство для снятия симптомов аритмии проводится в случае наличия пороков сердца, провоцирующих нарушение сердечных сокращений. Сегодня на смену операциям на открытом сердце приходят эндоскопические методики, которые не травматичны и имеют меньшее количество осложнений.
Кардиостимулятор
При устойчивых и опасных нарушениях сердечных сокращений в сторону замедления используются кардиостимуляторы. Их часто называют еще искусственными водителями ритма. С помощью данных специальных электронных устройств имеется возможность управлять синхронизацией сердечных импульсов.
Благодаря тому, что устройство запрограммировано на определенный ритм, оно отключается при восстановлении естественной активности сердечной мышцы и самостоятельно включается снова, в случае замедления ритмов сердца.
Оперативное вмешательство по внедрению кардиостимулятора предполагает использование специального рентген оборудования для обеспечения контроля за всеми действиями на миокарде.
Стимуляция сердечной мышцы с целью нормализации ее деятельности проводится специальными электродами, которые вводятся через вену в сердце. При этом блок кардиостимулятора, к которому подключаются свободные концы электродов, устанавливается либо в подкожную жировую клетчатку, либо в брюшную полость.
Дефибллятор
Для поддержания сердечных ритмов на нужном уровне и снятия симптомов аритмии используется также дефибллятор, который закрепляется в верхней части грудной клетки. Его отличие от кардиостимулятора состоит в том, что он позволяет устранять как замедление ритмов сердца, так и слишком быстрые сердечные сокращения.
Радиочастотная абляция
Другой распространенной операцией на сердце, которая проводится с целью нормализации сердечных ритмов, является радиочастотная абляция. Суть этого оперативного вмешательства заключается в том, что во время процедуры находится и обезвреживается источник, который провоцируют ритмическую нестабильность сердечной мышцы.
Радиочастотная абляция по своему действию сравнима с «прижиганием» аномального участка миокарда, который отвечает за передачу электрического импульса. В процессе оперативного вмешательства образуется микрошрам, при этом проводимость аномального участка нарушается, а, следовательно, устраняется причина возникновения аритмии.
Радиочастотная абляция показана в следующих случаях:
- Если пациент длительное время страдает мерцательной аритмией в тяжелой форме, которая очень сложно поддается медикаментозному лечению.
- Для лечения любых видов аритмий, симптомы которых не удается снять длительное время никакими способами.
- После операции на сердечных клапанах, что могло привести к развитию аритмии.
- При развитии пароксизмальной наджелудочковой тахикардии, которая представляет угрозу для жизни.
Этот вид хирургического вмешательства предполагает проведение следующих действий:
- В артерию или вену устанавливается специальный катетер;
- В него вводится электрод, который подводится к аномальному участку сердечной мышцы;
- Производится прижигание;
- Результат уточняется непосредственно во время процедуры раздражения мышечного волокна медикаментозным способом или электрическим импульсом.
Преимущества радиочастотной абляции заключаются в том, что реабилитация пациента происходит очень быстро. После операции не остается никаких шрамов или рубцов, а также не возникает болевых ощущений.
Мерцательная аритмия
Мерцательная аритмия – нарушение сокращений сердца, они становятся нерегулярными, при этом сокращение отдельных групп мышечных волокон становится хаотичным, желудочки работают неритмично с частотой до 100 до 150 ударов в минуту. Самая распространенная среди аритмий – мерцательная.
При сокращении сердца в первую очередь сокращаются предсердия, а затем желудочки, что позволяет сердцу эффективно выполнять свою работу. При мерцательной аритмии пропадает одна из фаз сердечного цикла – сокращение предсердий. Предсердия начинают работать хаотично, но не синхронно, в результате желудочки также начинают неритмичные сокращения.
Дополнительные народные методы
Методы народной медицины могут облегчить симптомы аритмии, улучшить ее переносимость.
- Отвар высушенных ягод калины. Сухие плоды калины умеренно снижают АД и способствуют нормализации ритма. Нужно залить стакан плодов таким же объемом кипятка и подержать его на слабом огне несколько минут. Принимать рекомендуется остывшим, дважды в день, примерно по 100–150 мл.
- Настойка тысячелистника. Свежесобранную траву или готовый аптечный сбор измельчить и засыпать в емкость. Залить сбор спиртом или водкой в пропорции 1:1. Плотно закупоренную бутыль поставить в темное и сухое место на 10–12 дней. Готовую настойку пить в первой половине дня, дважды, перед едой, по 1 чайной ложке.
- Семена укропа. Из них готовят отвар или настой. Смесь в соотношении 1:3 (треть стакана семян укропа плюс стакан кипятка) нужно довести до кипения и оставить медленно остывать (можно обернуть емкость в махровое полотенце или накрыть подушкой). Готовый настой отфильтровать от семечек и принимать по трети стакана трижды в день натощак.
Читать также: Аритмия пируэт
Граждане с любым нарушением ритма сердца,заходите.
Хотелось бы узнать, как Вы живете с этим? Я имею в виду более серьезные нарушения ритма т,к мерцаловка,групповые,частые,парные экстрасистолы. Сколько лет эта напасть длится,чем лечим,какой прогноз дают врачи. У меня кардиофобия на фоне нарушения ритма. Вся уже извелась. Психотерапевт, антидепресанты не очень помогают. Кардиологи ничего определенного не говорят,типа, не ты одна такая. А я,дурында,ну никак не могу себя взять в руки,очень страшно. Только в жизни все устаканилось,внук растет,а у меня никакой радости нет. Только забудусь,опять аритмия дает о себе знать. Устала. Может меня успокоют доводы бывалых аритмиков?
Я совсем не бывалый аритмик, но мне тоже страшно. Постою, послушаю. Мне 25 и у меня пролапс митрального клапана. Беда в том, что этого никто не видел до прошлого года, а спортом я занималась ого-го как серьезно. В итоге когда видят экг делают круглые глаза. На эхо ничего не сказали, ну пролапс и пролапс, после холтера тоже ничего внятного не сказали. Лекарств не прописали. А я хожу с пульсометром и офигеваю. Пульс в покое 110. Когда встаю, иду, да хоть посуду мою – 152. На спорте вообще 180, потому бросила спорт. Это все очень страшно?
Администрация сайта Woman.ru не дает оценку рекомендациям и отзывам о лечении, препаратах и специалистах, о которых идет речь в этой ветке. Помните, что дискуссия ведется не только врачами, но и обычными читателями, поэтому некоторые советы могут быть не безопасны для вашего здоровья. Перед любым лечением или приемом лекарственных средств рекомендуем обратиться к специалистам!
Я мучаюсь аритмией сердца. прошла курс, невропатолог сказал из за нервов, действительно пережила нервый срыв.а так ношу таблеточки корволол. может у вас защемление нервное в области сердца??
У меня тоже с пульсом фигня, так 100, на беговой дорожке 170-200. А когда становую с большими весами делаю, так вообще в глазах иногда темнеет, правда к врачу не ходил ни разу.
Для версии Форума Woman.ru на компьютерах появились новые возможности и оформление. Расскажите, какие впечатления от изменений?
Я совсем не бывалый аритмик, но мне тоже страшно. Постою, послушаю. Мне 25 и у меня пролапс митрального клапана. Беда в том, что этого никто не видел до прошлого года, а спортом я занималась ого-го как серьезно. В итоге когда видят экг делают круглые глаза. На эхо ничего не сказали, ну пролапс и пролапс, после холтера тоже ничего внятного не сказали. Лекарств не прописали. А я хожу с пульсометром и офигеваю. Пульс в покое 110. Когда встаю, иду, да хоть посуду мою – 152. На спорте вообще 180, потому бросила спорт. Это все очень страшно?
Вопросы и ответы по: может ли аритмия пройти сама
Добрый день! Продолжение вопроса. Предыдущая переписка:
2011-04-27 18:55:03 Игорь вопрос: Добрый день! 47 лет, курил с 16 лет, месяц назад прекратил. Военный пенсионер, до 30 лет – активно занимался спортом, бегал, ходил в атлетический зал. После 30 – сидячая работа, аналогичный образ жизни. В 2004 году обращался к кардиологу по поводу аритмии, делали суточное ЭКГ, выявили что-то более 900 экстрасистол, (по памяти), пил по назначению конкор 3 месяца. Обнаружили тогда же ПМК 4 мм. После этого я все равно начал периодически, раза 2-3 в неделю бегать на электрической беговой дорожке минут по 40-50. Со средней скоростью до хорошего пота. Последние 2 года в связи с переездом в другой город и рождением сына занятия спортом прекратил совсем. Сейчас, в связи с прекращением курения, вновь начал ходить на стадион и бегать, заниматься на брусьях и турнике, без фанатизма, конечно, в меру. Но 1 раз во время бега появилась колющая боль в области солнечного сплетения, а буквально сразу после этого – и за левой лопаткой где-то со спины. Перешел на шаг, пошел потихоньку домой, пока дошел – все прошло само собой. Это был разовый случай, но после него не бегаю. Еще иногда случаются приступы аритмии, я их хорошо слышу, сердце начинает биться хаотично, это не экстрасистолы, приступы аритмии начинаются и проходят спонтанно, сами собой. Сильно пугают. Периодичность примерно 1-2 раза в неделю, длятся буквально минуты, т.е. недолго. Сходил на прием к кардиологу (через 2 недели после болевого приступа при беге, по записи