Механизм развития
Чтобы лучше понять, что такое парасистолия, необходимо подробнее рассмотреть особенности развития данного заболевания. В норме частота сердечного ритма задается синусовым узлом, расположенным в миокарде. Эта величина не является постоянной и зависит от ряда процессов, происходящих в организме. При повышенных нагрузках частота сердечных сокращений возрастает, и напротив, когда человек отдыхает – сердцебиение замедляется.
При парасистолии в сердечной мышце присутствует еще один источник, генерирующий электрические импульсы. Он имеет собственный ритм, который не зависит от сигналов, получаемых от организма. Это приводит к явлению двойного ритмообразования, когда на сокращение сердечной мышцы влияют импульсы то синусового, то конкурентного ему узла, в зависимости от скорости подачи сигнала.
У пациента такие сбои могут проявляться учащением сердцебиения (тахикардией) или другим видом аритмии. При поочередном поступлении импульсов в сердечную мышцу, человек может ощущать перевороты сердца, резкие толчки, остановки. По данным ЭКГ, сердце пациента с парасистолией в среднем совершает около 30 тысяч неверных сокращений в сутки.
Причины появления
Все причины развития заболевания подразделяются на две группы:
- кардиальные;
- внесердечные.
Если при обследовании не получается обнаружить никаких причин для развития такой аритмии, тогда идет речь об идиопатической парасистолии.
К сердечным причинам относятся:
- недостаточность сердечной деятельности;
- воспаления миокарда;
- пороки сердца;
- инфаркт и др.
Внесердечные:
- гормональные расстройства (гипо- и гипертиреоз, патологии надпочечников);
- передозировки определенных медикаментов;
- дисбаланс электролитов в крови;
- расстройства работы вегетативной нервной системы;
- гипергликемия;
- анемия.
Таким образом, этот вид аритмии может быть вызван разными причинами, в том числе и не имеющими прямого отношения к сердцу. Хочу посоветовать человеку, ощутившему характерные для парасистолии симптомы, не откладывая, обратиться к терапевту либо кардиологу.
Причины заболевания
Данная болезнь способна развиваться в организме по нескольким причинам, которые можно разделить на группы:
- сердечные, когда недуг возникает ввиду кардиологических заболеваний;
- внесердечные, не имеющие отношения к заболеваниям сердца;
- идиопатические, когда выявить источник заболевания не представляется возможным.
Среди сердечных причин наиболее распространены следующие:
- Ишемическая болезнь сердца, при которой возникают сбои в кровоснабжении сердечной мышцы из-за поражения артерий органа.
- Миокардит, при котором наблюдается воспалительный процесс.
- Инфаркт миокарда, при котором часть клеток, отвечающих за сокращение сердечной мышцы, гибнет.
- Пролапс митрального клапана. При этом заболевании прогибаются клапанные створки, препятствующего обратному забросу крови в камеры сердца.
- Сердечная недостаточность, при которой возникают проблемы с сократительной способностью органа.
- Кардиомиопатия, когда отмечается целый ряд функциональных и структурных изменений сердечной мышцы.
К внесердечным причинам относятся:
- Гормональные сбои, возникшие на почве болезней щитовидной железы или надпочечников.
- Повышение сахара в крови.
- Малокровие (анемия).
- Проблемы с вегетативной нервной системой.
- Передозировка лекарственных препаратов.
- Дисбаланс электролитного состава крови.
У здоровых людей и спортсменов заболевание возникает ввиду гипертонуса блуждающего нерва. Это состояние организма, при котором не наблюдается полного расслабления миокарда, что приводит к постепенному ослаблению синусового узла и активизации парасистолического очага, который начинает активно конкурировать, провоцируя сбои в сердечном ритме.
Что это такое
Желудочковая парасистолия является разновидностью аритмии, при которой, помимо нормально работающей системы регуляции ритма, электрические импульсы вырабатывает еще и дополнительный патологический очаг. Это является причиной двойного ритмообразования, проявляющегося двумя формами аритмии:
- экстрасистолией (внеочередными сердечными сокращениями, руководимыми из патологического очага);
- эпизодами тахикардии (учащением сердцебиения).
Дополнительный очаг формирования ритма называется парацентром. Из него постоянно исходят электрические импульсы, частота которых может варьировать в пределах 20 – 60 за минуту. Парасистолия встречается не только у больных кардиальной патологией, но, изредка, у практически здоровых людей, и даже у действующих профессиональных спортсменов.
В одном из исследований участвовали 200 пациентов с желудочковой парасистолией, в возрастном интервале 17 – 77 лет. Из них ишемическая болезнь сердца была выявлена у 54% больных; гипертония — у 32%; пролапс митрального клапана, — у 8%; без органических кардиальных патологий — 6%.
Формы
В зависимости от места, в котором образуется дополнительный узел, болезнь разделяется на следующие формы:
- Желудочковая парасистолия (вентрикулярная), когда появление конкурентного источника импульсов происходит в желудочке.
- Предсердная, при наличии лишнего узла в одном из предсердий.
- Множественная, если в одной из сердечных камер расположено несколько лишних источников.
- Сочетанная. В этом случае дополнительные импульсы могут возникать в разных частях сердца.
Куда отнести парасистолию в классификации аритмий?
Классификации аритмий основаны на разных признаках, каждая имеет свои недостатки:
- по анатомическому расположению эктопического очага – не учитывается механизм развития нарушений;
- по механизму нарушения автоматизма, проводимости или возбудимости — в большинстве случаев имеет место нарушение сразу всех функций;
- по частоте ритма — с диагностики нормо-, тахи- и брадиаритмии начинается алгоритм определения вида, но он требует дальнейшего уточнения по электрокардиографическим (ЭКГ) исследованиям;
- в зависимости от механизма возникновения импульса (в нормальном и эктопическом очаге) – отдельное выделение нарушений проводимости и сочетанных расстройств.
К последнему варианту парасистолия ближе всего. Уточним, что мы понимаем термин как дополнительные сокращения сердечной мышцы в ответ на импульсы, поступающие из «парацентра», расположенного в любом отделе сердца.
Симптоматика
У большинства пациентов наблюдаются следующие признаки парасистолии:
- частое сердцебиение, возникающее без каких-либо причин;
- повышенная утомляемость, отсутствие сил, головокружения, предобморочные состояния, понижение продуктивности в работе;
- сердечные боли, на фоне которых возникает ощущение страха;
- кашель;
- брадикардический, характериующийся снижением частоты сердечных сокращений.
Помимо вышеперечисленных признаков, больные парасистолией жалуются на сильные толчки и удары в области груди, а также замирание сердца, внезапные провалы ритма и различные перебои сердечного ритма. Желудочковая разновидность недуга может иметь бессимптомное течение, обнаруживаясь на ЭКГ совершенно случайно.
Причины
Парасистолию вызывают сердечные и внесердечные причины. Существует также идиопатическая форма болезни, при которой какие-либо причины не обнаруживаются.
К кардиологическим причинам относятся:
- Ишемия миокарда,
- Острая коронарная недостаточность,
- Миокардит различной этиологии,
- Кардиомиопатия,
- Кардиосклероз,
- Хроническая сердечная недостаточность,
- Пороки сердца.
Прочие причины: гормональный дисбаланс, гипотиреоз или гипертиреоз, анемия, водно-электролитные расстройства в организме, гипергликемия, патология вегетативной нервной системы, неврозы, злоупотребление лекарствами.
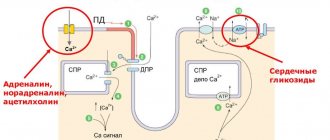
Кардиомиоциты в отличии от остальных клеток живого организма автоматически вырабатывают импульсы, которые возникают в синусовом узле. Под воздействием патологических факторов в любом отделе сердца может сформироваться парасистолический центр, вызывающий преждевременные сокращения, экстрасистолы и даже мерцательную аритмию.
У спортсменов и здоровых людей причиной возникновения парасистолии является гипертонус блуждающего нерва. Миокард не может полностью расслабиться в диастолу, синусовый узел ослабевает, активным становится парасистолический очаг.
Парасистолия и экстрасистолия: в чем отличия?
При наличии двойного ритмообразования пациенту может быть поставлен ошибочный диагноз: экстрасистолия. Выбранное в итоге лечение окажется безрезультатным, хотя в некоторых случаях таким образом могут быть облегчены симптомы аритмии. Несмотря на то, что эти два заболевания являются видами одной и той же патологии, они требуют разных подходов в терапии.
Разница между экстрасистолией и парасистолией заключается в том, что в первом случае возникновение дополнительных импульсов происходит в одной зоне, а потому возникает стабильный интервал между экстрасистолой и нормальным сердечным ритмом. При парасистолии может быть два и больше источника незапланированных импульсов, что приводит к нестабильности промежутков между ними.
Разновидности парасистолий
В зависимости от расположения источника второго ритма различают следующие виды:
Можете также прочитать:ЭКГ-признаки экстрасистолии
- желудочковая парасистолия;
- предсердная;
- из атриовентрикулярного узла;
- политопная (из разных мест).
Кроме того, по отношению к нормальному сокращению экстрасистолия может быть:
- ранней и поздней;
- единичной, групповой и аллоритмией (постоянное ритмичное чередование).
По частоте эктопического ритма:
- редкие (до 10 в минуту);
- средние (10–30);
- частые (более 30).
Различают преходящую и постоянную формы. Уточнить вид парасистолии можно по картине ЭКГ.
Серьезным видом парасистолии является мерцательная аритмия в виде трепетания или мерцания предсердий. При этой патологии очагов возбуждения либо много, либо процесс образует порочный круг.
Методы современной диагностики
Выявление заболевания основывается на жалобах пациента, данных физикального осмотра и анамнеза недуга. Нередко парасистолия выявляется врачом при исследовании пульса больного, когда отмечается неритмичное и учащенное сердцебиение. Для постановки окончательного диагноза в этом случае необходим ряд инструментальных и лабораторных исследований:
- Электрокардиография. Это основная методика, применяемая для выявления данного отклонения. Признаки парасистолии на ЭКГ проявляются наиболее точно. В ходе процедуры специалисту удается выявить наличие двух ритмов, независимых друг от друга, появление сливных сокращений, нарушения синусового ритма.
- УЗИ сердца, позволяющее увидеть процесс сокращения сердечной мышцы на мониторе.
- Лабораторная диагностика, предполагающая проведение клинических исследований мочи и крови, изучение гормонального профиля организма.
- МРТ, способное показать объемное изображение сердца в нескольких плоскостях, позволяя оценить степень патологии.
- Велоэргометрия – нагрузка посредством велотренажера, которая осуществляется при использовании аппарата ЭКГ. Позволяет выявить ишемическую болезнь и недостаточное кровообращение, на фоне которых может протекать парасистолия.
- Холтеровское мониторирование позволяет с высокой точностью определить место нахождения очага парасистолии и ее разновидность.
- Электрофизическое исследование. Предполагает проведение тонкого зонда в сердце посредством бедренной вены. Эта методика диагностики признана одной из наиболее информативных, позволяя не только выявить наличие парацентра, но и определить его точное местоположение. Чаще всего процедура выполняется при желудочковой парасистолии.
Методы диагностики
Как и для любого вида нарушения ритма сокращений, ЭКГ-диагностика является наиболее достоверной. Признаки парасистолии выглядят таким образом:
- между аномальными комплексами расстояния кратные;
- интервал от желудочкового комплекса до внеочередного разный;
- за минуту парасистол может быть до 60;
- при совпадении двух комплексов формируются сливные.
Не всегда парасистолы видны при обычном исследовании, в таких случаях показано мониторирование по Холтеру. Дополнительно назначается биохимическое обследование для определения уровня холестерина, сахара в крови, содержания калия, магния, тиреоидных гормонов.
Уточнить происхождение аритмии помогает УЗИ сердца, МРТ или электрофизиологическое исследование. Для выявления скрытой формы парасистолии используют нагрузочные тесты – тредмил, велоэрогометр, фармакологические пробы.
Смотрите на видео о методе мониторирования по Холтеру и результатах:
Особенности лечения
В зависимости от сложности течения, парасистолия может лечиться немедикаментозными, медикаментозными или хирургическими методами. Первый вариант предполагает:
- полный отказ от спиртного и табака;
- диету, предполагающую употребление продуктов, в большом количестве содержащих клетчатку, отказ от горячей и острой пищи;
- правильный режим сна.
Медикаментозное лечение предполагает следующие методики:
- прием антиаритмических средств, которые способствуют стабилизации ритма сердца;
- метаболическая терапия, направленная на улучшение обменных процессов в тканях;
- пациентам с нервными расстройствами прописываются бета-адреноблокаторы, которые препятствуют выработке в организме гормона стресса.
Если вышеописанные методики оказываются неэффективными, осуществляется хирургическое лечение. Его суть заключается в том, что через сосуды бедра к сердцу подводится тонкая трубка, по которой осуществляется подача радиочастотного импульса, способствующего удалению парасистолического очага.
При своевременном и правильном лечении заболевания, прогноз выздоровления обычно благоприятный. В большинстве случаев удается обойтись без хирургического вмешательства.
Лечение
Так как в большинстве случаев интермиттируящая парасистолия себя никак не проявляет, то многие люди не получают лечение.
Если же парасистолия выявлена в ходе обследования, стоит обратиться к кардиологу. Тем более это необходимо, если парасистолия проявляется симптомами (ощущение собственного сердцебиения и аритмичного сокращения сердца). Стоит помнить, что неправильный ритм работы сердца не позволяет ему адекватно расслабляться между сокращениями. Особенно страдает сердце при развитии выраженной тахикардии. В таком случае существенно сокращается время диастолы, в которую происходит наполнение кровью коронарных сосудов, питающих само сердце.
На первом этапе под наблюдением специалиста могут быть порекомендованы антиаритмические препараты (какие именно, устанавливает врач кардиолог в каждом конкретном случае).
Но если сохраняется постоянная парасистолия, то стоит вспомнить, что причина этой аритмии — в первую очередь структурная перестройка миокарда. Медикаментозное лечение не сможет изменить структуру ткани. Поэтому методом выбора при парасистолии часто служит абляция эктопического очага. Эта малоинвазивная процедура выполняется в высокотехнологичных центрах. С помощью специального устройства ангиохирург проникает в сердце и деактивирует предварительно вычисленный источник эктопического возбуждения.
В экстренных случаях развития выраженной тахикардии у пациента с подтверждённым диагнозом парасистолии стоит помнить, что вагусные манёвры (стимуляция блуждающего нерва для урежения ЧСС) могут не работать, т.к. иннервация сердца не предполагает парасимпатическую иннервацию эктопического очага возбуждения. Таким образом, можно будет подавить только те импульсы, которые исходят из СА-узла (см. выше исследование подтверждения парасистолии с помощью «вагальной остановки сердца»). Если же тахикардия обеспечивается импульсами из эктопического центра возбуждения, то она сохранится.
Возможные осложнения парасистолии
Последствия данного заболевания способны негативным образом отражаться на работе сердца:
- Фибрилляция желудочков, характеризующаяся их частой и нерегулярной деятельностью. Такое нарушение ритма способно привести к летальному исходу.
- Сердечная недостаточность. Подобные нарушения сократительной способности мышцы сердца развиваются в случае длительного течения недуга.
Парасистолия: лечение
Парасистолия – это нарушение, способное вызвать серьезные нарушения, поэтому его необходимо лечить. Для устранения проблемы необходима комплексная терапия. Чтобы восстановить работу сердца, необходимо устранить основную причину аритмии.
Пациенту, в первую очередь, рекомендуют отказаться от употребления спиртных напитков и табачных изделий. Важно составить сбалансированный рацион.
Следует употреблять больше продуктов, содержащих клетчатку, отказаться от вредной пищи. Чай и кофе нужно ограничить, а лучше полностью отказаться от подобных напитков.
Питаться больной должен регулярно и часто, не менее пяти раз в день, употребляя пищу небольшими порциями.
Следует избегать переутомления и чрезмерных нагрузок, спать не менее восьми часов в сутки.
Также назначают препараты. Для нормализации ритма сердца рекомендуют применение:
- Лекарств для улучшения обменных процессов в организме.
- Препаратов, содержащих омега 3 полиненасыщенные жирные кислоты.
- Бета-адреноблокаторов, которые снижают влияние адреналина и норадреналина на работу сердца.
- Антиаритмических средств. Они позволяют избежать любых видов ритма, отличающихся от нормального.
В некоторых случаях прибегают к хирургическим процедурам. Такая терапия необходима, если больной плохо переносит приступы и при отсутствии эффекта от медикаментов. Устраняют процедуру методом радиочастотной абляции.
Профилактические меры
Чтобы не допустить развитие парасистолии, необходимо следовать таким врачебным рекомендациям:
- Соблюдать режим сна.
- Исключить стрессы из повседневной жизни. Пациенту могут быть прописаны успокоительные отвары и прочие народные средства.
- Полностью отказаться от курения.
- Соблюдать диету и контролировать массу тела.
- Заниматься спортом на регулярной основе.
- Пациентам, развитие парасистолии у которых было спровоцировано другим заболеванием, необходимо заниматься активным лечением этой болезни.
Парасистолия – это отклонение в работе сердца, связанное с изменением ритма. Кажущееся безвредным, со временем оно может вызывать сопутствующие патологии, ввиду чего возникает риск летального исхода. Поэтому при обнаружении любых симптомов заболевания, пациенту следует незамедлительно обратиться к врачу.
Признаки развития
Многие больные, страдающие парасистолией, замечают наличие:
- Чувства, что сердце переворачивается или замирает, делает резкие толчки. Периодически учащаются сокращения.
- Низкой работоспособности, быстрой утомляемости, головокружений.
- Болезненных ощущений в области сердца, потери сознания на фоне учащенного сердцебиения.
В некоторых случаях парасистолия не имеет никаких проявлений. В таких случаях диагноз ставят случайно во время прохождения процедуры электрокардиографии.
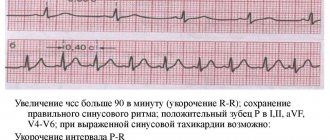
Также читают: Синусовая тахиаритмия: что это такое, норма или патология
Экстрасистолия на ЭКГ
Экстрасистолия – нарушение ритма сердца, вызываемое преждевременными сокращениями (экстрасистолами) всей сердечной мышцы или ее отделов. При внеочередном сокращении сердце ощутимо отдает в грудь, вызывая тревожность и нехватку воздуха. Уменьшение объема крови при сердечном выбросе способно привести к нарушениям церебрального и коронарного кровоснабжения, спровоцировать развитие преходящих патологий кровообращения мозга (потеря сознания, парез) и стенокардии. Велика вероятность возникновения тяжелых форм аритмии, ведущих к внезапной смерти. Диагностируется экстрасистолия при проведении ЭКГ.
Ключи к расшифровке
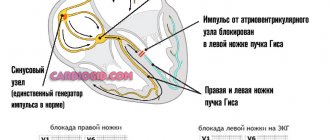
Для верной расшифровки кардиограммы необходимо знать основные принципы работы сердечной мышцы. Электрические импульсы исходят из синоатриального узла, расположенного на стенке правого предсердия. Пройдя мышцы этого отдела сердца, сигнал движется к антриовентрикулярному узлу и пучку Гиса. Через ножки пучка возбуждение проходит по желудочкам, вызывая сокращение всех отделов сердца. Это синусовый ритм – стандартная, нормальная схема возбуждения сердечной мышцы.
Полученные при электрокардиографии электрические сигналы сердца переводятся в графические данные и отражаются на специальной ленте. Процесс работы сердечной мышцы выглядит как кривая с разнородными зубцами, отражающими возбуждение:
- P – предсердий;
- Q, R, S – желудочков (рассматриваются в комплексе).
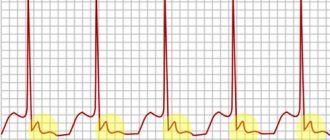
Парасистолия (сливные сокращения)
10 июня 2009
При парасистолии есть сливные сокращения – это комбинированные комплексы, образующиеся при одновременном возникновении импульсов основного и эктопического водителей ритма. При этом одна часть миокарда возбуждается от одного источника, другая– от второго, а на ЭКГ регистрируется комплекс, имеющий промежуточную форму. Эти сливные сокращения являются одним из диагностических признаков парасистолии.
М. С. Кушаковский (1981) выделяет брадикардическую и тахикардические формы парасистолии. Кроме того, выделяют предсердную, атриовентрикулярную и желудочковую парасистолию. Брадикардическая форма по клиническим и электрокардиографическим признакам имеет много общего с экстрасистолией, а тахикардические формы – с непароксизмальной или пароксизмальной тахикардией.
В связи с этим представляется целесообразной следующая классификация парасистолии:
- по клиническим проявлениям – парасистолическая экстрасистолия, парасистолическая пароксизмальная тахикардия, парасистолическая непароксизмальная тахикардия, парасистолический ускоренный эктопический ритм;
- по локализации эктопического очага – предсердная, атриовентрикулярная, желудочковая, сочетанная.
Наиболее часто встречается желудочковая парасистолия.
Типичным примером парасистолической желудочковой экстрасистолии может служить представленная на рисунке ЭКГ больного 72 лет с диагнозом: ишемическая болезнь сердца, постинфарктный кардиосклероз. На рисунке можно видеть правожелудочковые экстрасистолы с меняющимся экстрасистолическим интервалом. Некоторые экстрасистолы появляются после очередного зубца Р. Расстояние между экстрасистолами в миллисекундах обозначены под ЭКГ. Межэктопические промежутки равны и кратны, 4-й желудочковый комплекс сливной, на что указывает его форма, имеющая признаки как синусовых, так и эктопических комплексов.
Реже парасистолия проявляется в виде ускоренных эктопических ритмов, непароксизмальной или пароксизмальной тахикардии. Иногда наблюдается двойная, или сочетанная, парасистолия с двумя эктопическими очагами.
Примером такой аритмии является ЭКГ больного 67 лет с диагнозом: ишемическая болезнь сердца, острый заднедиафрагмальный инфаркт миокарда. Аритмия развилась после электрической дефибрилляции, произведенной по поводу фибрилляции желудочков. Оба парасистолических центра локализовались в желудочках. На верхнем отрезке кривой – синусовый ритм 76 в минуту, политопные желудочковые экстрасистолы.
Форма экстрасистолических комплексов изменчива, по-видимому, вследствие того, что некоторые из них являются сливными сокращениями (например, 3-й комплекс справа). На средней кривой можно видеть желудочковые комплексы трех типов: два типа соответствуют различным видам эктопических желудочковых сокращений, третий соответствует по форме синусовым. В межэктопических интервалах однотипных комплексов можно установить общие делители, обозначенные над и под кривой, что указывает на парасистолическое происхождение этих комплексов. На этом отрезке кривой можно видеть только один синусовый комплекс (6-й), за ним следуют предсердная экстрасистола и сливное сокращение. На нижнем отрезке ЭКГ зарегистрирована непароксизмальная желудочковая тахикардия с частотой 115 в минуту. Форма желудочковых комплексов соответствует форме комплексов одного из парасистолических ритмов, и межэктопические интервалы имеют общий делитель. Таким образом, у больного имелись двойная желудочковая парасистолия, непароксизмальная тахикардия. Аритмия продолжалась несколько часов, а затем самостоятельно прошла.
Нередко парасистолические аритмии имеют весьма длительное и упорное течение, сохраняются многие годы и плохо поддаются лечению антиаритмическими средствами.
«Практическая электрокардиография», В.Л.Дощицин
Читайте далее:
Синдром слабости синусового узла
Под комбинированными аритмиями понимают сочетанные расстройства образования и проведения импульса. Среди них выделяют несколько основных клинико-электрокардиографических синдромов, в частности синдром слабости синусового узла, ускользающие сокращения и ритмы, атриовентрикулярную диссоциацию, реципрокные сокращения и ритмы, синдромы преждевременного возбуждения желудочков и парасистолические аритмии. Под этим термином понимают ослабление функции синусового узла как водителя ритма. Основными признаками данного синдрома…
Синдром слабости синусового узла (приступы асистолии)
Наиболее опасным проявлением синдрома слабости синусового узла служат приступы асистолии сердца вследствие остановки синусового узла и других источников ритма. Такие приступы называют синоатриальным синкопе. На рисунке представлена ЭКГ больной Р., 72 лет, с диагнозом: ишемическая болезнь сердца, атеросклеротический кардиосклероз, гипертоническая болезнь II стадии, синдром слабости синусового узла. У больной наблюдались периоды резкого урежения ритма вследствие…
Ускользающие сокращения и ритмы
Ускользающими, или выскакивающими, называются ритмы, возникающие при нарушении образования или проведения импульсов основного источника ритма, при появлении более или менее длительных пауз. Ускользающие сокращения в отличие от экстрасистол появляются не преждевременно, а запаздывают по отношению к комплексам основного ритма. Так называемый интервал выскальзывания (расстояние между очередным и эктопическим сокращениями) равен или превышает расстояние между комплексами…
Атриовентрикулярная диссоциация
Атриовентрикулярной диссоциацией называют несогласованную деятельность предсердий и желудочков, не связанную с полной поперечной блокадой, но появляющуюся в результате того, что желудочки возбуждаются эктопическими импульсами, более частыми, чем синусовые, а предсердия активируются другим источником ритма (обычно синусовым узлом). Так же как ускользающие сокращения, предсердно-желудочковая диссоциация не является самостоятельным видом аритмии, а связана с другими нарушениями ритма…
Реципрокные сокращения и ритмы
Реципрокные, возвратные, или эхо-сокращения объясняются тем, что предсердия или желудочки возбуждаются повторно и тем же импульсом. Это частное проявление феномена повторного входа возбуждения. Необходимое условие для возникновения реципрокных аритмий – функционирование в атриовентрикулярном соединении двух каналов, проводящих импульсы с различной скоростью и в противоположных направлениях. Реципрокные аритмии возникают также при функционировании дополнительных проводящих путей у…