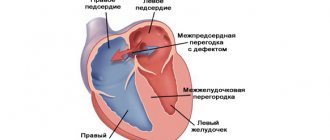
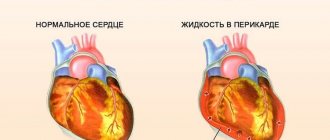
ДЕФЕКТ МЕЖПРЕДСЕРДНОЙ ПЕРЕГОРОДКИ
Клиническая картина
зависит от степени нарушения гемодинамики и изменяется с возрастом больного. • Жалобы — одышка, сердцебиение, утомляемость при физической нагрузке, отставание в физическом развитии и частые инфекции дыхательных путей. • Осмотр • Бледность кожных покровов • Усиленный сердечный толчок • Аускультация • Систолический шум во II и III межреберьях слева от грудины • Расщепление и акцент II тона над лёгочной артерией • Мезодиастолический шум справа от грудины.
Диагностика
• ЭКГ. Гипертрофия правых отделов сердца, отклонение ЭОС вправо и частичная блокада правой ножки пучка Хиса; иногда нарушения ритма (экстрасистолия, пароксизмальная тахикардия, мерцательная аритмия). Характерный признак первичного ДМПП — значительное отклонение ЭОС влево. • Рентгенологическое исследование органов грудной клетки. Тень сердца и ствол лёгочной артерии расширены, лёгочный рисунок усилен. • Эхокардиография. Правый желудочек увеличен, часто наблюдается парадоксальное движение межжелудочковой перегородки. ДМПП обычно удаётся визуализировать с помощью двухмерной эхокардиографии. При цветной допплерографии устанавливают направление шунтирования крови и оценивают состоятельность предсердно-желудочковых клапанов. У взрослых проводят также чреспищеводную эхокардиографию. • Радионуклидное исследование. Количественная оценка радиоактивности после первого прохода радионуклида позволяет выявить рециркуляцию крови в лёгких. • Катетеризация сердца помогает выявить повышение оксигенации крови при переходе зонда из полых вен в правое предсердие. Абсолютно точное доказательство наличия ДМПП — прохождение зонда из правого предсердия в левое. При введении контрастного вещества в левое предсердие происходит его заброс в правое.
Дифференциальный диагноз
• Изолированный стеноз лёгочной артерии • Триада Фамо • Открытый артериальный проток • Дефект межжелудочковой перегородки • Болезнь Эбштейна • Аномальный дренаж лёгочных вен • Функциональный шум.
Тактика ведения. В зависимости от размера ДМПП, недостаточности кровообращения показано либо амбулаторное наблюдение, либо стационарные обследование и лечение. Физическая активность после коррекции дефекта не ограничивается. Медикаментозное лечение. При дефекте первичной перегородки в сочетании с митральной регургитацией показана профилактика инфекционного эндокардита. При необходимости — коррекция сердечной недостаточности.
Хирургическое лечение
• Показания: • Увеличение лёгочного кровотока по сравнению с общим в 2 раза и более (превышение артериовенозного сброса на 40% от минутного объёма лёгочного кровотока) • дефекты первичной перегородки • обширные дефекты вторичной перегородки • сопутствующий аномальный дренаж лёгочных вен • Оптимальный возраст ребёнка для проведения операции — 4-5 лет • Операция заключается в ушивании ДМПП либо его пластике; проводят в условиях искусственного кровообращения или гипотермии. Осложнения • Сердечная недостаточность • Аритмии • Инфекционный эндокардит • Лёгочная гипертёнзия. Течение и прогноз • В раннем детском возрасте течение доброкачественное, в редких случаях тяжёлые нарушения кровообращения могут приводить к смерти в первые месяцы жизни • Возможно спонтанное закрытие дефекта до 5-летнего возраста • Средняя продолжительность жизни без лечения — не более 37-40 лет • После хирургического лечения прогноз благоприятный, риск летального исхода в послеоперационном периоде не превышает 1%. Сопутствующая патология • Митральный стеноз • Аномальный дренаж лёгочных вен • Множественная врождённая патология сердца. См. также Дефект межжелудочковой перегородки, Проток артериальный открытый, Тетрада Фалло, Канал атриовентрикулярный, Эндокардит инфекционный.
Сокращения
• ДМПП — дефект межпредсердной перегородки
Q21.1 Дефект предсердной перегородки Примечание. Открытое овальное окно не рассматривают как ВПС (в открытом овальном окне существует клапан, закрывающийся от разницы давления в предсердиях и препятствующий патологическому сбросу крови).
Выбор тактики лечения
Терапия делится на консервативную и хирургическую. При удовлетворительном самочувствии и отсутствии клиники лечение не требуется.
Показания к консервативной терапии:
- Размер дефекта менее 3 мм;
- Аритмия;
- Тахикардия;
- Снижение общего тонуса организма.
Используемые препараты:
- Бета-блокаторы;
- Гипотоники;
- Антиаритмические средства;
- Витамины группы В;
- Сосудистые средства и ноотропы.
Хирургическое лечение сердца
Операция проводится при наличии или угрозе осложнений. Показания:
- Легочная гипертензия;
- Отставание в физическом развитии;
- Правожелудочковая недостаточность;
- Склонность к респираторным инфекциям.
Виды оперативного вмешательства:
- Иссечение пролабирующего участка перегородки;
- Установка синтетической заплаты.
Техника проведения
Операция проводится при подключении искусственного кровообращения (ИК).
- Пациента вводят в наркоз.
- Выполняется срединно-боковая стернотомия – вскрытие грудной полости с удалением части ребер.
- Продольным разрезом обеспечивают доступ к перикарду.
- Вскрывается правое предсердие.
- Его полость очищают от крови и осматривают аневризму.
- Выпячивание удаляют по краю здоровой ткани.
- На получившееся отверстие накладывают синтетическую заплату.
- Операцию завершают послойным ушиванием предсердия, перикарда и слоев грудной полости.
Аорто-подвздошное протезирование
Операция показана взрослым больным при сопутствующем атеросклерозе. Вмешательство представляет собой замену аорто-подвздошного разветвления на синтетический протез из инертного материала. Операция выполняется в условиях искусственного кровообращения. Пораженный участок удаляют и заменяют его на протезную синтетическую копию.
Если болен новорожденный или ребенок постарше
При обнаружении заболевания у младенца лечение не проводится, если аневризма занимает не более трети объема вовлеченного предсердия. Применяют выжидательную тактику, поскольку риск операционных осложнений не всегда оправдывает хирургическое вмешательство.
Операция откладывается до достижения ребенком подросткового возраста. В этот период новорожденному назначают симптоматические средства, рассчитывая дозировки с учетом веса.
У детей и подростков необходимость терапии определена наличием жалоб и общим состоянием. При легочной гипертензии выше 1 степени и выраженном лево-правом сбросе показано удаление аневризмы с наложением заплаты.
При постановке диагноза «аневризма» очень важно придерживаться правил, которые были рекомендованы вашим врачом, и быть внимательными к состоянию своего здоровья. А для того, чтобы знать об этом заболевании больше, мы предлагаем прочитать важную информацию о том, что это такое, где могут располагаться такие поражения сосудов и артерий, бывают ли у детей, как происходят процедуры клипирования или удаления и чем грозит данное поражение в таких органах и частях тела, как головной мозг, легкие, селезеночная артерия, нижние конечности, а также аорта (восходящий, грудной, нисходящий отдел и дуга).
Врожденные аномалии [пороки развития] сердечной перегородки (Q21)
Исключен: приобретенный дефект сердечной перегородки (I51.0)
Дефект коронарного синуса
Незаращенное или сохранившееся:
- овальное отверстие
- вторичное отверстие (тип II)
Дефект венозного синуса
Общий атриовентрикулярный канал
Дефект эндокарда в области основания сердца
Дефект первичного отверстия предсердной перегородки (тип II)
Дефект межжелудочковой перегородки со стенозом или артезией легочной артерии, декстропозицией аорты и гипертрофией правого желудочка.
Дефект аортальной перегородки
Дефект Эйзенменгера (Eisenmenger’s defect)
Исключены: Эйзенменгера
- комплекс (I27.8)
- синдром (I27.8)
Дефект перегородки (сердца) БДУ
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней
10-го пересмотра (
МКБ-10
) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10
внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ
— без других указаний.
НКДР
— не классифицированный(ая)(ое) в других рубриках.
†
— код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
*
— факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Краткое описание
Дефект межпредсердной перегородки (ДМПП) — ВПС с наличием сообщения между предсердиями. Статистические данные: 7,8% всех ВПС, выявляемых в грудном возрасте, и 30% — у взрослых; ДМЖП типа ostium secundum — 70%, ostium primum — 15%, sinus venosus — 15%; синдром Лютембаше составляет 0,4% всех случаев ДМПП, сочетание ДМПП с пролапсом митрального клапана — 10–20%; преобладающий пол — женский (2:1–3:1).
Код по международной классификации болезней МКБ-10:
- Q21.1 Дефект предсердной перегородки
Этиология: факторы, формирующие ВПС (см. Тетрада Фалло).
Патогенез • Величина и направление сброса зависят от размера дефекта и относительной податливости желудочков • У взрослых правый желудочек более податлив, чем левый, вследствие этого сброс происходит из левого предсердия в правое • Небольшой сброс ведёт к умеренной объёмной перегрузке правых отделов сердца, и давление в лёгочной артерии остаётся нормальным • Выраженность лёгочной гипертензии может быть незначительной даже при большом сбросе • Только в редких случаях развивается тяжёлая лёгочная гипертензия, приводящая к правожелудочковой недостаточности и сбросу справа налево • В отличие от ДМЖП, при ДМПП сброс меньше и влияет только на правые отделы сердца.
Врожденный порок сердца дмжп код мкб
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Течение и стадии
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Q21,0 Дефект межжелудочковой перегородки.
Наличие дефекта между правым и левым желудочками сердца.
Описание
Дефект межжелудочковой перегородки.
Врожденная внутрисердечная аномалия, характеризующаяся наличием сообщения между правым и левым желудочками. Дефект межжелудочковой перегородки проявляется одышкой, отставанием в физическом развитии, быстрой утомляемостью, учащенным сердцебиением, наличием «сердечного горба».
Инструментальная диагностика дефекта межжелудочковой перегородки включает проведение ЭКГ, ЭхоКГ, рентгенографии органов грудной клетки, вентрикулографии, аортографии, катетеризации камер сердца, МРТ.
При дефектах межжелудочковой перегородки проводят радикальные (закрытие дефекта) и паллиативные (сужение легочной артерии) вмешательства.
Дополнительные факты
Дефект межжелудочковой перегородки (ДМЖП) – отверстие в перегородке, разделяющей полости левого и правого желудочка, наличие которого приводит к патологическому шунтированию крови.
В кардиологии дефект межжелудочковой перегородки – наиболее часто встречающийся врожденный порок сердца (9–25% от всех ВПС). Частота критических состояний при дефекте межжелудочковой перегородки составляет около 21%. С одинаковой частотой порок обнаруживается у новорожденных мальчиков и девочек.
Дефект межжелудочковой перегородки может быть единственной внутрисердечной аномалией (изолированный ДМЖП) или входить в структуру сложных пороков (тетрады Фалло, общего артериального ствола, транспозиции магистральных сосудов, атрезии трехстворчатого клапана и тд ).
В ряде случаев межжелудочковая перегородка может отсутствовать полностью — такое состояние характеризуется как единственный желудочек сердца.
Особенности гемодинамики при дефекте межжелудочковой перегородки
Межжелудочковая перегородка образует внутренние стенки обоих желудочков и составляет примерно 1/3 площади каждого из них. Межжелудочковая перегородка представлена мембранозным и мышечным компонентами. В свою очередь, мышечный отдел состоит из 3-х частей — приточной, трабекулярной и отточной (инфундибулярной).
Межжелудочковая перегородка, наряду с другими стенками желудочков, принимает участие в сокращении и расслаблении сердца. У плода она полностью формируется к 4-5-ой неделе эмбрионального развития. Если этого по каким-либо причинам не происходит, в межжелудочковой перегородке остается дефект.
Нарушения гемодинамики при дефекте межжелудочковой перегородки обусловлены сообщением левого желудочка с высоким давлением и правого желудочка с низким давлением (в норме в период систолы давление в левом желудочке в 4 — 5 раз выше, чем в правом).
После рождения и установления кровотока в большом и малом кругах кровообращения из-за дефекта межжелудочковой перегородки возникает лево-правый сброс крови, объем которого зависит от размеров отверстия.
При небольшом объеме шунтируемой крови давление в правом желудочке и легочных артериях остается нормальным либо незначительно повышается. Однако при большом поступлении крови через дефект в малый круг кровообращения и ее возврате в левые отделы сердца, развивается объемная и систолическая перегрузка желудочков.
Значительное повышение давления в малом круге кровообращения при больших дефектах межжелудочковой перегородки способствует возникновению легочной гипертензии.
Повышение легочно-сосудистого сопротивления взывает развитие сброса крови из правого желудочка в левый (обратного или перекрестного шунтирования), что приводит к артериальной гипоксемии (синдром Эйзенменгера).
Многолетняя практика кардиохиругов показывает, что наилучших результатов закрытия дефекта межжелудочковой перегородки можно добиться при сбросе крови слева направо. Поэтому при планировании операции тщательно учитываются гемодинамические параметры (давление, сопротивление и объем сброса).
Причины
Чаще всего дефект межжелудочковой перегородки является следствием нарушения эмбрионального развития и формируется у плода при нарушениях закладки органов.
Поэтому дефекту межжелудочковой перегородки часто сопутствуют другие сердечные пороки: открытый артериальный проток (20%), дефект межпредсердной перегородки (20%), коарктация аорты (12%), стеноз устья аорты (5%), аортальная недостаточность (2,5—4,5%), недостаточность митрального клапана (2%), реже — аномальный дренаж легочных вен, стеноз легочной артерии и тд. В 25-50% случаев дефект межжелудочковой перегородки сочетается с пороками развития внесердечной локализации — болезнью Дауна, аномалиями развития почек, расщелиной твердого неба и заячьей губой.
Непосредственными факторами, вызывающими нарушение эмбриогенеза, выступают вредные воздействия на плод в I триместре гестации: заболевания беременной (вирусные инфекции, эндокринные нарушения), алкогольная и лекарственная интоксикации, ионизирующая радиация, патологическое течение беременности (выраженные токсикозы, угроза самопроизвольного прерывания беременности и пр. ). Имеются данные о наследственной этиологии дефекта межжелудочковой перегородки. Приобретенные дефекты межжелудочковой перегородки могут являться осложнением инфаркта миокарда.
Классификация
Размер дефекта межжелудочковой перегородки оценивается, исходя из его абсолютной величины и сопоставления с диаметром аортального отверстия: маленький дефект составляет 1-3 мм (болезнь Толочинова–Роже), средний – равен примерно 1/2 диаметра аортального отверстия, большой – равен или превышает его диаметр.
С учетом анатомического расположения дефекта выделяют: • перимембранозные дефекты межжелудочковой перегородки — 75% (приточные, трабекулярные, инфундибулярные) расположены в верхней части перегородки под аортальным клапаном, могут закрываться самопроизвольно; • мышечные дефекты межжелудочковой перегородки – 10% (приточные, трабекулярные) — расположены в мышечном отделе перегородки, на значительном удалении от клапанной и проводящей систем;
• надгребневые дефекты межжелудочковой перегородки — 5% — расположены выше наджелудочкового гребня (мышечного пучка, отделяющего полость правого желудочка от его выносящего тракта), самопроизвольно не закрываются.
Источник: https://eltransteh.ru/vrozhdennyj-porok-serdca-dmzhp-kod-mkb/
Симптомы (признаки)
Клиническая картина
Жалобы: одышка, сердцебиение, быстрая утомляемость при физической нагрузке, отставание в физическом развитии, частые инфекции, парадоксальные эмболии.
Объективно • Бледность кожных покровов • Борозды Харрисона — смещение участков грудной клетки в результате хронической одышки • Расщепление I тона с выраженным компонентом трёхстворчатого клапана • Выраженное фиксированное расщепление II тона (выраженное — из — за удлинения времени выброса крови из правого желудочка; фиксированное — из — за того, что зависимость венозного возврата от фаз дыхания нивелируется сбросом из левого предсердия) • Щелчок изгнания и мягкий систолический шум относительного стеноза лёгочной артерии во втором межрёберном промежутке слева от грудины • Из — за увеличения кровотока через трёхстворчатый клапан иногда возникает низкочастотный диастолический шум над мечевидным отростком грудины.
Диагностика
Инструментальная диагностика
• ЭКГ. Признаки гипертрофии и перегрузки левых отделов, а при лёгочной гипертензии — и правых. При ostium primum — резкое отклонение ЭОС влево вследствие смещения гипоплазированной ветви левой ножки пучка Хиса вперёд. Различные варианты синдрома слабости синусового узла, АВ — блокады. При дефекте типа sinus venosus — нижнепредсердный ритм или ритм АВ — соединения.
• Яремная флебография: одинаковая амплитуда волн A и V.
• Рентгенологическое исследование органов грудной клетки. Усиление лёгочного рисунка. Расширение и неструктурность корней лёгких, выбухание дуги правого предсердия и смещение вверх правого кардиовазального угла. При рентгеноскопии — усиленная пульсация корней лёгких (довольно специфичный признак). Симптом «турецкой сабли» при сопутствующем аномальном дренаже правых лёгочных вен в верхнюю полую вену.
• ЭхоКГ. Гипертрофия и дилатация левых отделов, а при лёгочной гипертензии — и правых. Визуализация ДМПП в допплеровском и В — режиме. Дифференцировка от открытого овального окна (анатомическое закрытие последнего происходит не позднее 2 лет жизни) — непостоянство визуализации сброса в режиме цветового допплеровского картирования и наличие створки в полости левого предсердия. Диагностика сопутствующих аномалий (аномального дренажа лёгочных вен, клапанных пороков и др.). Определяют степень сброса и отношение лёгочного минутного кровотока к системному (Qp/Qs). Взрослым проводят чреспищеводную ЭхоКГ. При внутривенном контрастировании правых отделов сердца — эффект отрицательного контрастирования (вытеснение контрастного вещества струёй крови из левого предсердия).
• Радионуклидная ангиокардиография (по методу первого прохождения или равновесная): регистрация патологического сброса и его количественная оценка, диагностика сопутствующего аномального дренажа лёгочных вен и нарушений функций желудочков.
• Зондирование полостей сердца •• Показано при подозрении на лёгочную гипертензию, перед операцией на открытом сердце и при противоречивых клинических данных •• Если катетер удаётся провести из правого предсердия в левое, то само по себе это не может служить признаком дефекта межпредсердной перегородки: иногда катетер удаётся провести и через открытое овальное окно •• Проводят пробы с аминофиллином и ингаляцией кислорода для определения прогноза в отношении обратимости лёгочной гипертензии •• Вычисляют отношение лёгочного минутного кровотока к системному (Qp/Qs) — эталонный показатель величины сброса.
• Правая атриография, ангиопульмонография: поступление контраста из правого предсердия в левое; выявление сопутствующего аномального дренажа лёгочных вен.
Медикаментозная терапия. При неосложнённых ДМПП типа ostium secundum профилактику инфекционного эндокардита обычно не проводят. При ДМПП типа ostium primum, больших дефектах типа sinus venosus и сочетании ДМПП с пороками митрального клапана назначают антибиотики до и в течение 6 мес после неосложнённой хирургической коррекции. При правожелудочковой недостаточности назначают диуретики.
Хирургическое лечение
Показания: отношение Qp/Qs составляет 1,5 и более, дефекты типа ostium primum, крупные дефекты типа ostium secundum, сопутствующие гемодинамически значимые аномалии (аномальный дренаж лёгочных вен, митральный стеноз и пр.).
Противопоказания: тяжёлая сопутствующая патология, угрожающая жизни больного; терминальная стадия недостаточности кровообращения, необратимая лёгочная гипертензия, отношение общего лёгочного сосудистого сопротивления к ОПСС составляет 0,9 и более.
Методы оперативного лечения. Эндоваскулярная коррекция пуговичным или двухзаплатным устройством Сидериса либо устройством Амплатц выполнимо при центральных дефектах размером не более 2 см. При отсутствии опыта эндоваскулярного лечения небольшие дефекты ушивают в условиях искусственного кровообращения. В остальных случаях рекомендуют пластику ДМПП синтетической или аутоперикардиальной заплатой в условиях искусственного кровообращения.
Специфические послеоперационные осложнения • Синдром слабости синусового узла (после коррекции дефектов типа sinus venosus) • АВ — блокада (после коррекции дефектов типа ostium primum) • При митральной недостаточности, существовавшей до операции, возможно усугубление симптомов после коррекции ДМПП • Фибрилляция предсердий, возникшая до операции, как правило, сохраняется и после неё.
Прогноз. В раннем детском возрасте течение доброкачественное. В редких случаях тяжёлые нарушения кровообращения могут приводить к смерти в первые месяцы жизни. Возможно спонтанное закрытие дефекта до 5 — летнего возраста. Средняя продолжительность жизни без лечения — 40 лет. 5–15% больных умирают до 30 лет. 10 — летняя выживаемость — 90%, 20 — летняя — 88%, 30 — летняя — 67%; 40 — летняя — 44%, 50 — летняя — 25%, 60 — летняя — 13%, 70 — летняя — 7%. Более 75% пациентов с большими дефектами умирают от других причин. При неосложнённых дефектах типа ostium secundum периоперационная летальность — менее 1%, несколько выше она при дефектах типа ostium primum, при последних необходимо также протезирование или пластика митрального клапана.
Аневризма межпредсердной перегородки (МПП): причины, симптомы, диагностика, лечение, прогноз
Многие годы безуспешно боретесь с ХОЛЕСТЕРИНОМ?
Глава Института: «Вы будете поражены, насколько просто можно снизить холестерин просто принимая каждый день.
У новорожденных малышей могут быть диагностированы самые разные врожденные пороки и аномалии развития сердца. Часть из них не совместимы с жизнью, другие требуют хирургической коррекции, иначе тяжелого нарушения гемодинамики не избежать, третьи — относительно безопасны и протекают бессимптомно.
Аневризму МПП (межпредсердной перегородки) относят к так называемым малым аномалиям сердца, не вызывающим существенных расстройств кровообращения и изменения работы сердца. Это редкий порок новорожденных детей, встречающийся не более чем в 1% случаев и протекающий обычно бессимптомно.
Для снижения холестерина наши читатели успешно используют Aterol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Молодые мамы, столкнувшиеся с такой аномалией у своего ребенка, не должны впадать в панику — аневризма МПП не представляет угрозы для жизни, дети развиваются правильно, а по мере роста аневризма самопроизвольно может исчезнуть. Беспокойство должны вызывать случаи, когда аневризма сочетается с более серьезным пороком, который и определит симптоматику и тактику ведения малыша.
Аневризма МПП бывает изолированной, но значительно чаще она сочетается с другими пороками сердца и открытым овальным окном, поэтому симптоматика может быть разнообразной, но не всегда связана именно с аневризмой. Заподозрить патологию у новорожденного позволяет ультразвуковое исследование, которое может быть проведено в первые дни и недели жизни.
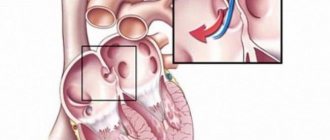
Аневризма межпредсердной перегородки с точки зрения анатомии — это выпячивание стенки миокарда между предсердиями в ту или иную сторону. Обычно пролабирует стенка в области так называемой овальной ямки, которая осталась после зарастания овального окна, так как там сердечная мышца недостаточно прочна и при неблагоприятных условиях способна выпячиваться.
У плода легочный круг кровообращения не функционирует, ведь освоение процесса дыхания возможно только после рождения малыша. Газообмен внутриутробно поддерживается за счет функционирующей плаценты, а овальное окно, расположенное в перегородке между предсердиями, необходимо для перенаправления крови из правого предсердия в левое и далее большой круг. После рождения отверстие практически сразу закрывается, новорожденный дышит собственными легкими, а кровь из одного предсердия в другое уже не попадает.
Нередко специалисты-неонатологи наблюдают несвоевременное закрытие овального окна, которое может функционировать довольно долго — до года и более. В таких случаях недостаточно прочный миокард имеет больше шансов выпятиться в ту или иную сторону под действием давления кровяных потоков. Сочетание аневризмы с дефектом перегородки более типично, нежели изолированная аневризма МПП, хотя и последний вариант возможен.
Причины аневризмы МПП точно не установлены, а масштабные исследования в этой области не проводились. Предполагается роль и внешних, и внутренних факторов. Это могут быть перенесенная в течение беременности инфекция, неблагоприятные экологические условия. Не исключается роль стрессов, недостатка витаминов у будущей мамы, внутриутробной гипоксии.
Несмотря на отсутствие достоверных данных об этиологии аневризмы МПП, большинство ученых все же склоняются к единому мнению, что в основе появления аномалии ключевое значение имеет развитие соединительной ткани во внутриутробном периоде.
Соединительнотканная основа сердца может быть незрелой, недостаточно прочной, коллагеновых волокон может быть недостаточно либо изменено их соотношение. Если эти явления не носят наследственного характера, а спровоцированы индивидуальными особенностями развития, то, скорее всего, по мере роста ребенка сердце придет в норму. При наследственных дисплазиях соединительной ткани дело обстоит значительно хуже: в сердце обнаруживается три и более аномалии или более тяжелые пороки, в других органах также есть признаки соединительнотканной дисплазии.
У детей дошкольного возраста с функционирующим овальным окном можно обнаружить внезапно появившуюся аневризму. После рождения у таких пациентов диагностируют наличие дефекта, но аневризмы у них нет. При быстром зарастании отверстия фиброзно-мышечной тканью происходит провисание тонкой стенки в ту или иную сторону — возникает аневризма МПП.
У взрослых аневризма МПП может быть следствием обширного инфаркта, но такое состояние встречается крайне редко. Инфаркты больше свойственны миокарду желудочков, предсердия же страдают исключительно редко.
Условно аневризмой считается такое выпячивание стенки межпредсердной перегородки в одно из предсердий, когда по данным УЗИ оно более 1 см, но и меньшие по величине выбухания тоже будут условно считаться аневризмами.
В зависимости от направления прогиба межпредсердной перегородки, выделяют три типа аневризм МПП:
- С прогибанием в правое предсердие (встречается наиболее часто);
- Прогиб в левое предсердие;
- S-образная аневризма, когда одна часть перегородки пролабирует в одну сторону, а другая — в противоположную.
Общая информация
Краткое описание
Одобрен Объединенной комиссией по качеству медицинских услуг Министерства здравоохранения Республики Казахстан от «18» апреля 2019 года Протокол №62
Дефект межпредсердной перегородки – сообщение (отверстие в межпредсердной перегородке) между левым и правым предсердиями, допускающее патологическое шунтирование крови между этими двумя камерами сердца.
Название протокола: Дефект межпредсердной перегородки
Код (-ы) МКБ-10:
Дата разработки/пересмотра протокола: 2013 год (пересмотр 2020 г.)
Сокращения, используемые в протоколе:
Пользователи протокола: кардиохирурги, кардиологи, детские кардиологи, интервенционные кардиологи, неонатологи, педиатры.
Категория пациентов: дети.
Шкала уровня доказательности:
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы и анамнез: может протекать бессимптомно, утомляемость, симптомы сердечной недостаточности, одышка при физической нагрузке, частые респираторные заболевания.
Физикальное обследование: Внешний осмотр: Усиленный правожелудочковый сердечный толчок. Аускультация: Постоянное расщепление II тона во II м.р. слева от грудины независимо от фаз дыхания. Слабый или средней интенсивности систолический шум относительного стеноза клапана ЛА во II м.р. слева от грудины. Нежный мезодиастолический шум относительного стеноза трехстворчатого клапана вдоль левого края грудины в нижней трети (при значительном по объему лево-правом сбросе).
Лабораторные исследования:
- NT-proBNP: повышенный уровень натрийуретического пропептида при наличии симптомов сердечной недостаточности.
Инструментальные исследования:
- ЭКГ: отклонение электрической оси сердца вправо, гипертрофия ПЖ, полная или неполная блокада правой ножки пучка Гиса — rsR’ в отведении V1.
- Обзорная рентгенография органов грудной клетки: дилатация правого предсердия и желудочка, дилатация легочной артерии, усиление легочного рисунка.
- Эхокардиография (трансторакальная и чрезпищеводная): Позволяет определить место, размер, края дефекта, величину лево-правого шунта: перерыв изображения межпредсердной перегородки, лево-правый (иногда право-левый) сброс крови при цветном допплеровском исследовании, дилатация ПЖ, иногда ПП, различной степени, дилатация ЛА при нормальных или незначительно увеличенных правых камерах сердца, систолическое давление в ПЖ нормальное или незначительно повышено.
- Мультислайсная КТ-ангиография/МРТ: по показаниям при подозрении на аномальный дренаж легочных вен или катетеризация полостей сердца по показаниям: при подозрении на аномальный дренаж легочных вен или другие сопутствующие аномалии сердца.
Показания для консультации специалистов: Показанием для консультации специалистов является наличия у пациента сопутствующих патологий других органов и систем за исключением ССС для определения противопоказаний к оперативной коррекции. Консультации могут осуществляться как в до-, так и в послеоперационном периоде.
Диагностический алгоритм
Перечень основных диагностических мероприятий при госпитализации (пациент):
Лабораторные исследования:
- исследование на возбудителя сальмонеллеза, дизентерии, брюшного тифа;
- исследование кала на яйца гельминтов;
- мазок из зева на пат.флору;
- микрореакция или реакция Вассермана (RW);
- HBsAg, антител к гепатиту В, С (ИФА);
- исследование крови на ВИЧ;
- общий анализ мочи;
- общий анализ крови (6 параметров);
- определение общего белка, глюкозы, креатинина, мочевины, АлТ, АсТ, билирубина – по показаниям;
- ТТГ, Т3, Т4;
- При синдроме Дауна (трисомия по 21 хромосоме).
Инструментальные исследования:
- рентгенография органов грудной клетки в одной проекции;
- эхокардиография;
- ЭКГ.
Показания для консультации специалистов:
- консультация детского оториноларинголога – для исключения очагов хронической инфекции;
- консультация детского стоматолога – для исключения очагов хронической инфекции;
- консультация детского кардиолога – для уточнения диагноза и назначения консервативной терапии.
Перечень основных диагностических мероприятий при госпитализации (сопровождающее лицо): Лабораторные исследования:
- исследование на возбудителя сальмонеллеза, дизентерии, брюшного тифа;
- исследование кала на яйца гельминтов;
- микрореакция или реакция Вассермана (RW).
Инструментальные исследования:
- флюорография.
Основные диагностические мероприятия в стационаре: Лабораторные исследования:
- Общий анализ мочи;
- Общий анализ крови;
- Биохимический анализ крови (определение общего белка, глюкозы, электролитов, АлТ, АсТ, С-реактивного белка, мочевины, креатинина, билирубина);
- Коагулограмма (протромбиновое время, фибриноген, фибриноген, МНО, АЧТВ, агрегация тромбоцитов);
- Определение группы крови и резус – фактора;
- Микробиологическое исследование (мазок из зева), чувствительность к антибиотикам .
Инструментальные исследования:
- ЭКГ;
- Эхокардиография (трансторакальная);
- Обзорная рентгенография органов грудной клетки.
Дополнительные диагностические мероприятия:
Лабораторные исследования:
Впс дмжп мкб 10
Дефект межжелудочковой перегородки (ДМЖП) — ВПС с наличием сообщения между правым и левым желудочками.
Патогенез
Варианты ДМЖП • Мембранозные ДМЖП (75%) располагаются в верхней части межжелудочковой перегородки, под клапаном аорты и септальной створкой трёхстворчатого клапана, часто закрываются самопроизвольно • Мышечные ДМЖП (10%) располагаются в мышечной части межжелудочковой перегородки, на значительном расстоянии от клапанов и проводящей системы, бывают множественными, фенестрированными и часто закрываются самопроизвольно • Надгребневые (ДМЖП выносящего тракта правого желудочка, 5%) располагаются выше наджелудочкового гребня, часто сопровождаются аортальной недостаточностью аортального клапана, самопроизвольно не закрываются • Открытый АВ — канал (10%) обнаруживают в задней части межжелудочковой перегородки, около места прикрепления колец митрального и трёхстворчатого клапанов, часто встречается при синдроме Дауна, сочетается с ДМПП типа ostium primum и пороками развития створок и хорд митрального и трёхстворчатого клапанов, самопроизвольно не закрывается • В зависимости от размера ДМЖП выделяют малые (болезнь Толочинова– Роже) и большие (более 1 см или половина диаметра устья аорты) дефекты.
Клиническая картина
• Объективно • Бледность кожных покровов • Борозды Харрисона • Усиление верхушечного толчка, дрожание в области левого нижнего края грудины • Патологическое расщепление II тона в результате удлинения периода изгнания правого желудочка • Грубый пансистолический шум у левого нижнего края грудины • При надгребневых ДМЖП — диастолический шум аортальной недостаточности.
Инструментальная диагностика
• ЭКГ: признаки гипертрофии и перегрузки левых отделов, а при лёгочной гипертензии — и правых.
• Яремная флебография: высокоамплитудные волны A (сокращение предсердия при ригидном правом желудочке) и, иногда, волна V (трикуспидальная регургитация).
• ЭхоКГ • Гипертрофия и дилатация левых отделов, а при лёгочной гипертензии — и правых • Визуализация ДМЖП в допплеровском и В — режиме • Диагностика сопутствующих аномалий (клапанных пороков, коарктация аорты и др. ) • Определяют систолическое давление в правом желудочке, степень сброса крови и Qp/Qs • Взрослым проводят чреспищеводную ЭхоКГ.
• Рентгенография органов грудной клетки • При небольших ДМЖП — нормальная рентгенологическая картина • Выбухание дуги левого желудочка, усиление лёгочного сосудистого рисунка • При лёгочной гипертензии — выбухание дуги лёгочной артерии, расширение и неструктурность корней лёгких с резким сужением дистальных ветвей и обеднением лёгочного сосудистого рисунка.
• Радионуклидная вентрикулография: см. Дефект межпредсердной перегородки.
• Катетеризация камер сердца • Показана при подозрении на лёгочную гипертензию, перед операцией на открытом сердце и при противоречивых клинических данных • Вычисляют Qp/Qs • Проводят пробы с аминофиллином и ингаляцией кислорода для определения прогноза в отношении обратимости лёгочной гипертензии.
• Левая вентрикулография, коронарная ангиография: визуализация и количественная оценка сброса, диагностика ИБС при наличии симптомов или перед операцией.
Медикаментозное лечение. При бессимптомном течении и нормальном давлении в лёгочной артерии (даже при больших дефектах) возможно консервативное лечение до 3– 5 лет жизни.
При застое в малом круге кровообращения — периферические вазодилататоры (гидралазин или нитропруссид натрия), уменьшающие сброс слева направо. При правожелудочковой недостаточности — диуретики.
До и в течение 6 мес после неосложнённой хирургической коррекции ДМЖП — профилактика инфекционного эндокардита.
Противопоказания:
Методы оперативного лечения. Паллиативное вмешательство — сужение лёгочного ствола манжетой, проводят при необходимости экстренной операции детям с массой тела менее 3 кг, при сопутствующих пороках сердца и малом опыте клиники по радикальной коррекции порока в раннем возрасте.
При травматическом дефекте в области мембранозной части межпредсердной перегородки возможно ушивание дефекта. В остальных случаях проводят пластику дефекта заплатой из аутоперикарда или синтетических материалов.
При постинфарктном ДМЖП проводят пластику дефекта с одномоментным коронарным шунтированием.
Сокращения
Эта статья Вам помогла? Да — 0 Нет — 1 Если статья содержит ошибку Нажмите сюда 1383 Рэйтинг:
Источник: https://kafros.ru/vps-dmzhp-mkb-10/
Что это за дефект?
Дефектом межпредсердной перегородки у детей (код по МКБ-10 — Q21.1) называют врожденную патологию сердца, при которой в перегородке, разделяющей камеры предсердий, образуется отверстие. Возникает заболевание еще при внутриутробном формировании органов младенца. Параметры отверстия могут быть разными, от чего зависит выраженность клинических проявлений.
ДМПП имеет следующую классификацию:
- Первичная. Чаще всего отличается крупным размером отверстия, который может достигать 5 см. Находится оно в нижней зоне перегородки, нижний край полностью отсутствует. К этой форме относят недоразвитость первичной межпредсердной перегородки.
- Вторичная. При этом типе патологии поражается вторичная перегородка. Как правило, выявляется отверстие малого размера, не превышающего 2 см. Формируется в зоне устьев полых вен или в середине перегородки.
- Отсутствие самой перегородки. При наличии такого нарушения говорят о формировании трехкамерного сердца, так как предсердия соединяются и становятся единым целым.
Существует один из патологических способов сообщения между предсердиями, который называется открытое овальное окно. Это нарушение не относится к ДМПП, оно свидетельствует о недостаточном развитии клапана отверстия. При этом не наблюдается сбоев гемодинамики, так что хирургическая терапия не проводится.
Причины развития патологии
Дефект межпредсердной перегородки у грудничков относится к заболеваниям, которые передаются наследственным путем. Возникает он при внутриутробном развитии плода еще в первые месяцы беременности. Именно в этот период вынашивания у ребенка закладываются основные органы. Поэтому матерей призывают быть особенно внимательными к своему здоровью в первом триместре.
При воздействии неблагоприятных факторов формирование сердца младенца может нарушиться. Предсердная перегородка нередко подвергается патологическому изменению. Повлиять на развитие дефекта способны следующие явления:
- Плохая экологическая обстановка.
- Генетическая предрасположенность.
- Вирусные заболевания, перенесенные в период вынашивания малыша.
- Сахарный диабет у будущей мамы.
- Неконтролируемый прием медикаментов беременной женщиной.
- Употребление спиртных напитков и курение матери.
- Облучение организма беременной, влияние на него различных вредных веществ.
- Выраженный токсикоз.
- Возраст матери в период беременности свыше 35 лет, а отца — более 45 лет.
Формы заболевания
Аневризма бывает двух типов: врожденная и приобретенная. Первый вариант развивается в детстве, чаще всего его диагностируют у грудных детей. Врожденная появляется после провоцирующих событий и может развиваться по-разному.
Врожденный вариант
Возникает у младенцев, врачи до сих пор не знают, по каким причинам возникает проблема. Есть несколько вариантов возникновения болезни. Помнить следующее:
- До рождения младенца в перегородке есть окно, по нему кровь идет из правого круга кровообращения в левый. Это нужно, чтобы обеспечивать нормальный кровоток, когда легкие еще не работают.
- После рождения, когда младенец сделал первый вдох, начинает работать правый круг. Овальное окно начинает зарастать, на это уходит от нескольких дней до нескольких недель, а на его месте остается небольшой след в виде углубления.
- При различных нарушениях и неблагоприятных факторах процесс зарастания нарушается. Ткань имеет недостаточную прочность, из-за чего со временем появляется деформация.
- Иногда аневризма межпредсердной перегородки у детей не связана с овальным окном и образуется по-другому. Чаще всего это случается при нарушении движения крови, а деформация появляется в месте, где давление крови на ткани увеличено.
Заболевание провоцирует один из четырех факторов:
- Наследственность. При проявлении проблемы у родителей вероятность возникновения ее у ребенка повышается в несколько раз.
- Вредные привычки у отца и матери. Если не соблюдать здоровый образ жизни, риск заболевания будет намного выше.
- Инфекционные заболевания у матери в период беременности. Особенно опасен в этом плане токсоплазмоз.
- Неблагоприятные внешние условия: плохая экология, большое количество токсинов в воздухе или еде, ионизирующее излучение и т.д.
Изменения в предсердной перегородке происходят на фоне системных проблем в организме ребенка. Страдают и другие органы, поэтому медики проверяют организм полностью. Случаи изолированной аневризмы достаточно редки.
Приобретенный вариант
В этом случае механизм возникновения болезни всегда одинаков: ослабляются соединительные ткани, из-за чего образуется выпячивание. Это случается из-за сердечно-сосудистых болезней: миокардита, кардиомиопатии и инфаркта миокарда. Последний вариант – самая частая причина появления аневризмы межпредсердной перегородки у взрослых. Есть несколько видов заболевания:
- Острый вариант проявляется в течение 2 недель после инфаркта миокарда. Проявляется так: ухудшается состояние человека, нарушается ритм сердечной деятельности, при взятии анализов уровень лейкоцитов повышен. Кроме того, людей может лихорадить, самочувствие часто ухудшается.
- Подострый вариант развивается за 3-6 недель. Развивается при нарушении формирования рубца на месте погибших миокардитов, на этом месте образуется выпячивание. Недомогание проявляется постепенно: часто у людей появляется одышка, отекают нижние конечности, утомляемость высокая.
- Хронический вариант проявляется через срок от полутора месяцев и больше. Признаки нарушения возникают постепенно, характер и особенности заболевания зависят от типа и размера аневризмы.
Совет! После перенесенных проблем с сердцем, указанных выше, лучше пройти обследование, даже если врач не назначил его.
Врачу важно определить тип заболевания. Это помогает прогнозировать дальнейшее развитие болезни, определить характерные симптомы и лечение, которое будет наиболее эффективным.
Симптоматика
Клинические признаки при дефекте перегородки начинают беспокоить больного чаще всего к 30 годам. Несмотря на то, что развивается заболевание еще на стадии внутриутробного формирования органов младенца, после рождения у детей никаких симптомов не наблюдается.
Но есть ряд проявлений, которые могут косвенно указывать на проблемы с сердцем, в том числе и на ДМПП. К ним относятся:
- Быстрое возникновение усталости.
- Слабость.
- Неактивность, отказ от игр.
- Частое развитие вирусных заболеваний.
- Одышка при физической активности.
Эти признаки не обязательно говорят о развитии сердечной болезни. Но, заметив у ребенка подобные проявления, стоит обратиться к врачу и пройти обследование.
С возрастом клиническая картина становится все ярче, потому что нагрузка на сердце увеличивается. Заподозрить развитие дефекта межпредсердной перегородки можно по следующим симптомам у взрослых:
- Трудности с дыханием и одышка, возникающие даже в состоянии покоя.
- Приступы головокружения.
- Потеря сознания.
- Быстрая утомляемость, слабость.
- Частое возникновение респираторных патологий.
- Сбой ритма сердца.
- Отечность нижних конечностей.
- Синюшность кожи.
Эти признаки больше указывают на сердечную недостаточность, которая чаще всего появляется на фоне ДМПП, если его не лечить своевременно.
Возможные осложнения
Дефект межпредсердной перегородки может вызвать серьезные осложнения, если не заниматься его лечением вовремя. Ведь на сердце постоянно оказывается нагрузка. В результате этого оно истощается, в нем возникают различные нарушения.
Одним из частых последствий является синдром Эйзенменгера. При нем наблюдается гипертензия легких, протекающая длительный период и характеризующаяся неправильным сбросом крови. Другим осложнением может быть эндокардит инфекционного типа, представляющий собой воспалительный процесс во внутренней оболочке и клапанах сердца. Провоцируется развитие данной патологии проникновением инфекции.
Нередко больных поражает инсульт. Он возникает из-за того, что через дефектное отверстие проходит тромб или любой другой микроэмбол и блокирует сосуды, питающие головной мозг.
Кроме указанных болезней ДМПП может привести к следующим нарушениям:
- Сбой ритмичности сердца.
- Легочная гипертензия.
- Ишемическая болезнь сердечной мышцы.
- Ревматизм.
- Воспаление легких.
- Острая сердечная недостаточность.
- Расстройства пищеварительных органов.
Риск летального исхода при дефекте межпредсердной перегородки довольно высок, если совсем не заниматься лечением патологии. При терапии только половина пациентов доживают до 50 лет, многим признают инвалидность.
Возможные последствия и осложнения
Предсердия – это камеры с маленьким объемом и небольшой ударной силой, поэтому наличие выпячивания в стенке между ними редко приводит к нарушениям гемодинамики. В отсутствие сброса крови главным последствием становится повреждение проводящих волокон. Осложнения:
- Фибрилляция предсердий (мерцательная аритмия);
- Трепетание предсердий;
- Экстрасистолы;
- Приступ тахикардии.
Осложнения при наличии сброса крови:
- Хроническая сердечно-легочная недостаточность;
- Застой в большом круге кровообращения (отеки, увеличение печени);
- Кислородное голодание мозга, почек.
Осложнения наблюдаются у 3-5% больных.
Диагностические мероприятия
При обнаружении признаков дефекта межпредсердной перегородки следует обратиться к терапевту. Он назначит необходимое обследование и в случае подтверждения проблем с сердцем направит к кардиологу, который уже займется лечением. На обычном осмотре доктора выявить патологию невозможно. Даже при прослушивании никаких шумов не наблюдается.
Поэтому пациенту требуется пройти комплексное обследование сердца. Применяются такие методы:
- Рентген грудной клетки. Благодаря ему обнаруживают признаки сердечной недостаточности, возникающей при ДМПП. На снимках хорошо видно, что правая сторона сердца существенно увеличена в размерах. В легких наблюдается застойное явление крови, поэтому артерия несколько расширена.
- Ультразвуковое исследование сердца. С его помощью определяется стадия развития патологии, направление движения и объем крови, который проходит через дефект. Также удается проверить деятельность сердца на предмет сбоев.
- Электрокардиограмма. ЭКГ позволяет диагностировать нарушения в работе сердца, которые характерны именно для межпредсердного дефекта.
- Магнитно-резонансная томография. Используется данный метод не всегда, а только в случае, если необходимо уточнение диагноза или он вовсе не был поставлен с помощью УЗИ.
Вторичный дефект межпредсердной перегородки у новорожденного необходимо отличать от других патологий. Эти же признаки могут иметь такие болезни, как стеноз артерии легкого, дефект межжелудочковой перегородки, триада Фалло.
Если дефект межпредсердной перегородки у новорожденного имеет незначительный размер, лечение может не проводиться. За больным устанавливается наблюдение. Нередко происходит так, что отверстие зарастает само по себе примерно к 1,5–2 годам. При выборе наблюдательной тактики требуется систематическое посещение доктора и прохождение обследования.
Консервативная терапия
Не существует в медицине таких медицинских препаратов, которые могли бы способствовать заращиванию дефектного отверстия. Но прием лекарств назначается обязательно для стабилизации ритмичности сердца, устранения симптомов, улучшения общего состояния пациента.
Выполнить данные задачи способны следующие медикаменты:
- Гликозиды сердца, помогающие нормализовать артериальное давление, сердцебиение, ритм.
- Антикоагулянты, которые понижают свертываемость крови, предотвращают тромбообразование.
- Диуретики, позволяющие удалить лишнюю жидкость из организма, стабилизировать давление в сосудах, предотвратить появление отечности и застоев крови.
- Ингибиторы, помогающие уменьшить патологический размер камер сердца, улучшить сердечный выброс.
- Полностью устранить дефект помогает только хирургическое вмешательство.
Эндоваскулярный метод
Эндоваскулярная терапия в современной медицине пользуется большой популярностью. Данный метод отличается повышенной безопасностью, практически не имеет противопоказаний, быстро выполняется, не приносит пациенту дискомфорта. Операция предназначена для того, чтобы устранить дефект перегородки.
Для этого проводят пункцию крупных сосудов, через них устанавливают специальное приспособление к области дефекта. С течением времени оно покрывается тканью, полностью закрывая отверстие при ДМПП. Оперативное вмешательство осуществляется под контролем рентгена.
После эндоваскулярного лечения пациент становится совершенно здоровым человеком. Реабилитация проходит в короткий срок, осложнений не возникает. Такая методика гарантирует высокую эффективность и безопасность.
Открытая операция
Этой операции отдается наименьшее предпочтение, но все же ее делают в необходимых случаях. Проводится вмешательство под общим наркозом. Больного подключают к аппарату искусственного дыхания. Затем разрезают грудную клетку, вскрывают сердце и устраняют дефект.
Патологическое отверстие просто зашивают, если оно имеет размер менее 3 см. Если дефект больше, то пришивают специальный лоскут. После вмешательства больной сутки лежит в реанимации, а затем уже переходит в общую палату, где требуется наблюдаться на протяжении 10 дней. Прогноз после терапии благоприятный.
Профилактические меры
Для предотвращения развития у малыша дефекта межпредсердной перегородки беременной женщине необходимо как можно раньше встать на учет у гинеколога. В течение вынашивания, особенно в первом триместре, требуется внимательно относиться к своему здоровью.
Будущей маме нельзя курить, употреблять алкогольные напитки, чрезмерно напрягаться, бесконтрольно и самопроизвольно принимать медицинские препараты. Если в истории болезни у родственников или у самой матери имеется сердечная патология, об этом стоит сообщить гинекологу, который ведет беременность.
Дефект межпредсердной перегородки — ВПС (врожденный порок сердца), который долгое время развивается незаметно. Поэтому следует регулярно проходить обследование у кардиолога для своевременного выявления сердечных болезней.
Как жить с аневризмой межпредсердной перегородки?
Образ жизни больных изменяется незначительно. Рекомендовано исключить физическое перенапряжение, переедание и вредные привычки. Противопоказаний к физическому труду и обучению по стандартной программе нет.
Рекомендовано сократить потребление соли до 3 г в сутки и исключить из ежедневного рациона:
- Трансгенные жиры;
- Продукты с красителями;
- Маринады;
- Сдобную выпечку;
- Продукты, влияющие на работу сердца (острый перец, излишне горячую еду, имбирь, специи).
Поддержание веса в пределах возрастных норм – залог профилактики осложнений.
Берут ли в армию? Дают ли инвалидность?
Патология не является противопоказанием к прохождению воинской службы. Инвалидность не оформляется.
Можно ли заниматься спортом?
Противопоказаний к занятиям спортом нет. Предпочтительные виды — плавание, спортивная ходьба и гимнастика.
Отразится ли при беременности?
Наличие аневризмы МПП не отражается на состоянии беременной или плода и не является противопоказанием к беременности, если нет сопутствующих пороков.
Рекомендации родителям пациента в детском возрасте
Рекомендации носят профилактический характер:
- Поставить ребенка на кардиологический учет;
- Регулярно проходить медосмотры, включающие рентгенографию, ЭКГ, консультации кардиолога, терапевта, хирурга;
- Исключить стресс;
- Дважды в год проводить прием поливитаминов, препаратов магния и кальция;
- Внимательно следить за общим состоянием ребенка.
Аневризма межпредсердной перегородки – это редко встречающаяся аномалия сердца. В большинстве случаев состояние остается бессимптомным в течение всей жизни и не требует специфического лечения. При постановке диагноза пациентам рекомендовано придерживаться общих профилактических мероприятий и быть внимательными к состоянию своего здоровья.