Возможные причины и факторы риска
Патогенез тромбофлебита — болезни, проявляющейся при сбоях в процессе кроветворения и приводящей к появлению тромботических масс — сегодня изучен полностью, но факторы, провоцирующие формирование аномалий, исследованы не до конца.
К основным причинам, вызывающим образование тромбов, врачи относят:
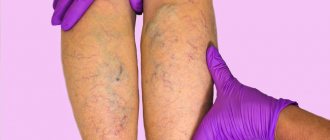
- Патологии сосудов (преимущественно варикоз), сопровождающиеся замедлением оттока биологической жидкости.
- Хирургические вмешательства.
- Длительную иммобилизацию (при переломах, тяжелых травмах ОДА, параличах); постельный режим, назначаемый больным на продолжительное время (при поражениях ЦНС, нарушениях работы сердечно-сосудистой системы).
- Онкологические заболевания. Болезни изменяют состав крови; формирующиеся новообразования деформируют и сдавливают вены.
- Аллергические реакции, инфекционные процессы, повреждающие внутреннюю поверхность сосудистых стенок.
- Генетическую либо приобретенную предрасположенность к повышенному венозному тромбообразованию.
В группе риска — люди старше 40 лет, страдающие гиподинамией, ожирением и вредными привычками.
К появлению тромботической массы под коленкой у женщин приводят особые состояния организма, сопровождающиеся изменением гормонального фона — беременность, менопауза, климакс. Недуг диагностируется и у дам, принимавших оральные контрацептивы.
Сильный пол подвержен заболеванию на рубеже пятидесятилетнего возраста: в это время у большинства мужчин наблюдается снижение уровня тестостерона.
В особую категорию врачи относят пациентов, совершающих длительные переезды, перелеты. По мнению экспертов, регулярное нахождение в сидячей, неудобной позе также приводит к появлению тромбоза.
Среди косвенных факторов, способствующих возникновению недуга — ношение тесной одежды, переедание, переохлаждение, обезвоживание.
По статистике, вероятность формирования тромба под коленом достигает 20%. Такая частота появления кровяных образований в рассматриваемой области связана с условиями гемодинамики венозного русла — низким давлением и медленным кровотоком.
Тромбоз подвздошно-бедренного сегмента
Изолированный тромбоз общей бедренной, наружной и общей подвздошных вен наблюдается редко, так как они представляют собой единую магистраль, основной путь венозного оттока из нижней конечности. Поэтому клинику тромбоза этих вен целесообразно рассматривать как подвздошно-бедренный (илиофеморальный) тромбоз.
Тромбоз этих сегментов вен имеет общие патогенетические факторы, сходную клиническую картину и единую лечебную тактику.
Тромбоз этой локализации может носить восходящий характер (с глубоких вен голени) и центральный путь развития (с тазовых вен). Наиболее часто наблюдается центральный путь развития (в 74% случаев, по данным B.C. Савельева и др., 1972 г.). У 22,6% больных те же авторы отмечали восходящий тромбоз с глубоких вен голени, и у 3,4% пациентов причиной илиофеморального тромбоза послужил восходящий тромбоз большой подкожной вены.
По данным большинства авторов, острый подвздошно-бедренный тромбоз в 2-3 раза чаще наблюдается у женщин, причем эта статистика относится в основном к центральным путям развития тромбоза. При периферических путях заболеваемость мужчин и женщин примерно одинаковая. Возрастной состав больных самый различный, однако общепризнанным является тот факт, что у детей венозный тромбоз возникают крайне редко. При периферических путях развития частота левостороннего и правостороннего тромбоза примерно одинаковая, при центральном происхождении левостороннее поражение наблюдается в 4,5 раза чаще, чем правостороннее.
Так как при восходящем тромбозе блоку подвздошных вен предшествует тромбоз общей бедренной вены, то следует остановиться сначала на клинической картине тромбоза общей бедренной вены, который всегда имеет яркую клиническую симптоматику. Он характеризуется прежде всего внезапным отеком всей конечности, так как блокируется устье глубокой вены бедра и выключается большинство основных коллатералей. Момент появления отека всей конечности в ряде случаев расценивается врачом и больным как начало заболевания.
При осмотре конечности имеется цианоз кожных покровов, интенсивность которого увеличивается к периферии.
Через несколько дней венозный стаз может уменьшиться в связи с тем, что включаются коллатеральные пути оттока.
В верхней трети бедра, в паховой области и в области лобка наблюдается усиление рисунка подкожных вен. Этот симптом имеет важное значение для определения верхней границы тромбоза. Болевой синдром более выражен при первичном тромбозе общей бедренной вены, когда заболевание начинается с острых болей в паховой области, затем появляются отек и цианоз конечности. При пальпации определяется резкая болезненность в верхней трети бедра, увеличение паховых лимфоузлов.
Если тромбоз общей бедренной вены обусловлен распространением тромботического процесса с устья большой подкожной вены, то клиническая картина складывается из симптомов тромбоза большой подкожной вены и окклюзии общей бедренной вены, если таковая наступила. Если тромб не обтурирует полностью бедренную вену, он может свободно плавать в просвете вены и быть опасным в плане тромбоэмболических осложнений.
При центральных путях развития подвздошно-бедренного венозного тромбоза тромбоз магистральных вен таза вначале может иметь скрытое течение. Это обусловлено степенью нарушения гемодинамики. Если тромб небольшого диаметра при распространении его с внутренней подвздошной вены имеет пристеночный характер, то выраженных изменений гемодинамики не наблюдается.
Единственным проявлением такого тромбоза может быть внезапная эмболия легочной артерии. Распространенный тромбоз подвздошно-бедренного сегмента приводит к резкому нарушению венозного оттока с соответствующей клинической картиной. B.C. Савельев и соавт. (1972 и 2001 гг.) в течении тромботического процесса этой локализации выделяют две стадии: стадию компенсации, или продромальную стадию, и стадию декомпенсации, или стадию выраженных клинических проявлений.
Основные симптомы продромальной стадии острого подвздошно-бедренного сегмента: повышение температуры и боли различной локализации. В ряде случаев повышение температуры бывает единственным симптомом скрыто протекающего тромбоза, причем антибиотики в большинстве случаев не снижают температуру. Следует подчеркнуть, что необъяснимое повышение температуры у определенной категории больных должно настораживать врача именно в этом плане. Большинство авторов считают, что повышение температуры обусловлено не микробным фактором, а гиперергической реакцией на повреждение эндотелия и всасывание продуктов распада белковых субстанций.
Болевой синдром имеет свои особенности. Обычно появляются боли в пояснично-крестцовой области, в нижних отделах живота и в конечности на стороне поражения, начинаются чаще исподволь и носят тупой, ноющий характер. Боли такой локализации при отсутствии других признаков тромбоза вен нередко служат причиной диагностических ошибок. Боли в пояснично-крестцовой области и в нижних отделах живота обусловлены несколькими факторами: растяжением стенок тромбированных вен таза, гипертензией в магистральных венах таза и их притоках, перифлебитом с вовлечением в воспалительный процесс множества нервных окончаний. Боли в нижней конечности вызваны венозной гипертензией ниже места окклюзии. Продромальная стадия длится от 1 до 28 дней, в среднем 5-7 дней.
Стадия выраженных клинических проявлений характеризуется выраженным болевым синдромом, отеком и изменением окраски конечности.
Боли в нижней конечности обусловлены как собственно тромбозом, так и венозной гипертензией дистальнее места окклюзии и могут носить локализованный и диффузный характер. Наиболее патогномоничным симптомом острого илиофеморального тромбоза является отек всей конечности, который развивается очень быстро.
При периферических путях развития тромбоза отек носит «восходящий» характер, при центральных — отек всей конечности наступает сразу или носит «нисходящий» характер, т.е. вначале увеличивается в объеме бедро, затем голень. Как показали исследования, происхождение отека конечности при остром илиофеморальном тромбозе обусловлено венозным стазом и нарушением лимфооттока вследствие поражения лимфатических коллекторов. Роль поражения лимфатической системы в патогенезе острого тромбоза магистральных вен безусловна и была рассмотрена выше.
В зависимости от локализации и протяженности блока лимфатических коллекторов возникает или регионарный лимфостаз, или распространенный отек конечности, наружных половых органов, ягодиц и передней брюшной стенки на стороне поражения. Этими особенностями поражения лимфатической системы можно объяснить изолированный отек бедра, который держится порой длительное время, и «нисходящий» характер отека конечности.
Отек конечности может наблюдаться и при других заболеваниях, с которыми приходится дифференцировать подвздошно-бедренный венозный тромбоз.
Острый лимфостаз, который может послужить причиной ошибочной диагностики, как правило, бывает вторичным и развивается вследствие предшествующего рожистого воспаления, пахового лимфаденита или поражения паховых узлов опухолевым процессом. Острый лимфостаз или лимфедема конечности, обусловленные нарушением лимфообращения по тем или иным причинам, имеют свои отличительные особенности. Они не сопровождаются болевым синдромом, изменением окраски кожных покровов и усилением венозного рисунка, а отек носит плотный характер.
Отеки нижних конечностей при сердечной недостаточности, как правило, развиваются постепенно, имеют двусторонний характер, начинаются с дистальных отделов конечности, не сопровождаются болевым синдромом и усилением венозного рисунка.
Травматический отек иногда укладывается в клинику острого венозного тромбоза. Поможет поставить под сомнение этот диагноз тщательно собранный анамнез. Провести дифференциальный диагноз между илиофеморальным тромбозом и переломом шейки бедра позволят такие симптомы, как укорочение конечности, наружная ротация стопы, болезненность при осевой нагрузке и нагрузке на большой вертел, симптом «прилипшей пятки». Рентгеновское исследование является решающим в постановке диагноза. Заподозрить спонтанную межмышечную гематому помогают, кроме анамнеза, напряженный характер локального отека голени, резкая болезненность при пальпации, гематома в области лодыжек, которая появляется через 2-4 дня.
Дополнительную информацию в дифференциальной диагностике дают данные ультразвукового и флебографического исследований.
Изменение окраски кожных покровов конечности является одним из основных симптомов острого илиофеморального тромбоза. Окраска кожи может изменяться от бледной до выраженного цианоза. Диффузный цианоз объясняется расширением венул и капилляров, а также повышенной утилизацией кислорода в связи с замедлением кровотока в конечности. Бледная окраска кожи обусловлена нарушением лимфооттока. При артериоспазме, который может сопровождать острый тромбоз, наблюдается «мраморная» окраска в основном дистальных отделов конечности.
Усиление рисунка подкожных вен на бедре и особенно в паховой области служит важным симптомом венозного илиофеморального тромбоза, но появляется он после уменьшения отека конечности. Следует помнить, что и у здоровых людей венозный рисунок может быть выраженным. Поэтому нужно рассматривать его сравнительно со здоровой конечностью.
Из других симптомов следует отметить наблюдающийся в ряде случаев псоит, повышение кожной температуры на пораженной конечности и общую температурную реакцию. Общее состояние больного, как правило, страдает мало, и ухудшение состояния обусловливается или тем заболеванием, на фоне которого развился тромбоз, или осложнениями тромбоза.
Стадия выраженных клинических проявлений длится от одного до нескольких месяцев. Л.И. Клионер (1969 г.) и B.C. Савельев с соавт. (1972 г.) выделяют три клинические формы в зависимости от выраженности клинических симптомов и степени гемодинамических нарушений: легкая, среднетяжелая и тяжелая формы. Мы согласны с такой классификацией и придерживаемся в этом отношении того же мнения.
Легкая форма характеризуется нерезкой выраженностью клинических проявлений вследствие хорошо компенсированного коллатерального кровообращения. Явления декомпенсации венозного кровообращения развиваются постепенно, отек достигает максимума на вторые-третьи сутки от начала стадии выраженных клинических проявлений. Венозное давление, измеряемое в дистальных отделах конечности, поднимается не выше 250-300 мм вод. ст.
При среднетяжелой форме компенсаторные возможности коллатерального кровообращения выражены гораздо слабее, так как тромбоз развивается очень быстро, не оставляя времени для образования венозных коллатералей. Клиническая симптоматика проявляется, соответственно, более сильно. Значительный отек развивается быстро и достигает максимума в течение первых суток от начала стадии выраженных клинических проявлений. Венозное давление при этой форме достигает 600-700 мм вод. ст.
Тяжелая форма обусловлена тотальным тромбозом магистральных вен нижней конечности и таза на стороне поражения.
Наряду с резким нарушением венозного кровообращения наблюдаются расстройства артериального кровотока. Больные жалуются на постоянную пульсирующую боль в конечности и ягодице, резкое чувство распирания. Движения в конечности невозможны. На бедре и голени отмечается гиперестезия кожи, чувствительность на стопе снижена. Стопа холодная на ощупь. Отек резко увеличивается в течение нескольких часов и не уменьшается при возвышенном положении конечности. Выражен цианоз кожи. Появление багрово-цианотичных пятен с образованием пузырей свидетельствует о начинающейся венозной гангрене. Венозное давление при тяжелой форме превышает 1000 мм вод. ст.
Тяжелая форма острого венозного тромбоза получила название «синей флегмазии» (phlegmasia coerulea dolens). Термин предложен в 1938 г. Р. Брегори (R. Gregoire). Частота «синей флегмазии» по отношению к венозным тромбозам нижних конечностей и таза, по данным разных авторов, различная: от 1,7 (Y. Cranley, 1962 г.) и 8,2% (И.И. Сухарев, 1977 г.) до 22% (С. Hafner et al., 1965 г.). По литературным данным (Т. Дюла и др. 1969 г.; Т. Ghitescu, 1976 г.), смертность при «синей флегмазии» составляет 20-26%, а в случае гангрены конечности — 40-45%. Причем у 6,8% больных причиной смерти является эмболия легочной артерии, на втором месте по частоте смертей стоит острая почечная недостаточность.
Необходимо также помнить о так называемой псевдоэмболической форме венозного тромбоза.
Особенностью этой формы является выраженный артериальный спазм, в связи с чем заболевание протекает по типу эмболии или тромбоза подвздошной или бедренной артерии. Ошибочная диагностика при этом возможна в 17,5% случаев (B.C. Савельев и др., 1972 г.). В отличие от венозного тромбоза для тромбоэмболии артерий характерно внезапное начало. Боль локализуется преимущественно в дистальных отделах конечности, где отмечаются также анестезия кожи и отсутствие движений в пальцах стопы и в голеностопном суставе.
Отек развивается поздно и ограничивается областью голени. Подкожные вены заполнены слабо и спадаются при поднятии конечности. Окраска кожи бледная или отмечается пятнистый цианоз.
Симптоматика
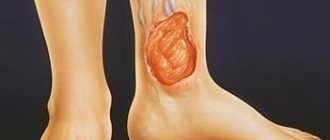
Основная опасность тромбоза — протекание в отсутствие выраженных признаков. Пораженная патологией подколенная вена может не доставлять больному никакого дискомфорта на протяжении нескольких лет; основные симптомы недуга появляются преимущественно в период критического сужения просвета сосуда либо его полной закупорки.
Прогрессирование аномалии сопровождается:
- острой болью, локализующейся в подколенной ямке (углублении, находящемся сзади коленного сустава) при сгибании;
- значительным дискомфортом в икроножных мышцах после физической нагрузки;
- локальным повышением температуры кожных покровов.
Описывая свое состояние, пациенты жалуются на быстрое наступление усталости и возникающее чувство тяжести в нижних конечностях. При принятии горизонтального положения и помещении ног на возвышение неприятные ощущения стихают. В ряде случаев больные отмечают общее ухудшение состояния, признаки интоксикации.
Осложнения и прогноз
В отсутствие адекватного лечения не исключен отрыв тромба. Эмбол может попасть в полость легочной артерии и вызывать ее закупорку. Это состояние является угрожающим жизни. Небольшой эмбол может не вызвать появления яркой симптоматики, в то время как крупные сгустки ухудшают перфузию легочной ткани, приводят к развитию гипоксии, отмиранию участка легкого и последующему воспалению.
При полной блокировке оттока крови от нижней конечности развивается белая или синяя флегмазия – состояния, которые могут привести к развитию гангрены и сердечной недостаточности.
Методы диагностики
Выявить наличие заболевания может только специалист — флеболог, сосудистый хирург. Диагностирование тромбоза вен под коленом осуществляется в 3 этапа.
Первичный включает в себя опрос и осмотр пациента.
На втором доктор задействует функциональные пробы. Их перечень и схема проведения — в таблице ниже.
| Тест | Ход процедур |
| Мозеса | Сдавливание мышц нижних конечностей вначале с боков, затем в направлении вперед-назад. О наличии недуга сигнализирует резкий дискомфорт при проведении последней из перечисленных манипуляций. |
| Хоманса | Последовательное сгибание колен, стоп пациента, лежащего на спине. Возникновение боли в икрах ног свидетельствует о развитии острой стадии болезни. |
| Рамиреза | Тест проводится при помощи тонометра, манжета которого накладывается на голень в срединной части. Неприятные ощущения, появляющиеся при нагнетании давления до 150 мм рт.ст. — признак тромбоза. |
| Ловенберга | Схема проведения аналогична, область фиксации изделия — бедро. Положительной является проба, при которой боль отмечается пациентом в ходе повышения давления воздуха от 50 mm Hg. |
Третий этап диагностики — инструментальные исследования. Уточнить диагноз помогают:
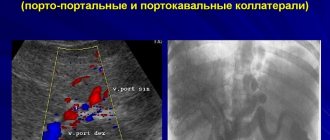
- УЗДС вен. Метод позволяет обнаружить место локализации тромба, размеры сгустка и степень его подвижности.
- Флебография. Дает возможность оценить общее состояние вен.
- Классическое УЗИ, задействуемое в целях определения плотности образования.
Может ли быть назначено экстренное проведение инструментального исследования, является положительным: подозрение на 50% либо полную закупорку сосуда — показание к безотлагательному использованию методики.
Лечение тромбоза глубоких вен н/к
Врач УЗИ часто должен решать вопрос: «В каких случаях показана экстренная госпитализация?»
При тромбофлебите эмболоопасным считается свежий сгусток (от 0 до 7 дней) до 3-х см от СФС.
При ТГВ эмболоопасный свежий тромб в илеофеморальном и бедренно-подколенном сегменте.
Антикоагулянтная терапия — основа лечения больных с ТГВ от подколенно-бедренного сегмента.
Дебютируют с в/м введения гепаринов, следом прибавляют антагонисты витамина К (Варфарин).
За 5 дней до отмены гепарина начинают подбор дозы Варфарина до целевого значения МНО 2-3.
Длительность приема антикоагулянтов устанавливают с оглядкой на отягощающие обстоятельства.
| Тромбоз глубоких вен | Антикоагулянты | Длительность приема |
| Послеоперационный | АВК | 3 месяца |
| Идиопатический | АВК | 6-12 месяцев |
| Онкология | гепарины | 3-6 месяца |
| Тромбофилия | АВК | не менее 12-ти месяцев |
| Рецедивирующий ТГВ | АВК | пожизненно |
Удаление тромба из глубоких вен более эффективно, чем лечение одними лишь антикоагулянтами.
Флотирующий тромб в подвздошно-бедренном сегменте — абсолютное показание к тромбэктомии.
При окклюзии вены вопрос тромбэктомии решают персонально, эффективна лишь в первые 5 суток.
При тромбэктомии желательно сохранять ПБВ, т.к. в 40% случаев ГБВ не имеет прямой связи с ПкВ.
От сбережения клапаного аппарата бедренно-подколенного сегмента зависит тяжесть течения ПТБ.
Когда состояние пациента не допускает тромбэктомию, в нижнюю полую вену ставят кава-фильтр.
У четверти пациентов с кава-фильтром в ближайшие 3 года случается тромбоз нижней полой вены.
Молодым пациентам ставят съемные модели, удаляют спустя 30 суток при устранении угрозы ТЭЛА.
Способы лечения
Схемы терапии варьируются в зависимости от вида тромба.
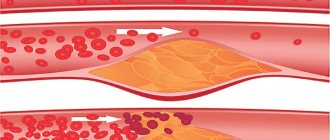
Эксперты выделяют 3 типа сгустков. В их числе:
- пристеночный (не перекрывающий просвет), располагающийся вплотную к тканям эластичных трубчатых образований;
- окклюзивный — более опасный, способный вызвать прекращение тока крови;
- флотирующий, один конец которого прикреплен к стенке вены, второй — свободно перемещается.
При выявлении в сосуде тромботической массы, относящейся к 1 либо 2 категории, назначается консервативная терапия; к третьей — хирургическая операция.
Медикаментозная терапия
Лечение тромбоза проводится в стационаре, при соблюдении пациентом постельного режима от 3 до 10 дней. Для купирования болезни применяется несколько групп медикаментов. В перечне назначаемых лекарственных средств:
- Антиагреганты, антикоагулянты — Курантил, Варфарин, Гепарин. Препараты препятствуют появлению тромбов, прогрессированию патологических процессов.
- НПВС — медицинские товары, снижающие дискомфорт, уменьшающие отечность (Ибупрофен, Диклофенак).
- Ангиопротекторы, используемые для улучшения микроциркуляции вен — Троксевазин, Рутин.
- Антибиотики пенициллиновой, фторхиноловой и цефалоспориновой групп. Назначаются при выявлении гнойных осложнений.
Запрещается применять вышеперечисленные средства без рекомендации врача.
Местная терапия
Методы лечения заболевания, выявленного на ранней стадии, заключаются в нанесении на кожные покровы пораженной области линиментов, гелей. Среди наиболее эффективных препаратов — Индовазин, Лиотон, Гепариновая мазь. Медикаменты снимают отеки, уменьшают дискомфорт.
Народные методы лечения варикоза ног
Лечить варикозное расширение сосудов ног на начальных стадиях можно и с помощью народных способов. Максимальный эффект будет достигнут, если сочетать народные методы с приемом препаратов-венотоников. Самыми действенными в лечении варикоза являются такие компоненты и ингредиенты:
- Картофель. Клубни можно в сыром виде тереть на терке и наносить массу на больные ноги под колено. Смесь фиксируется повязкой на ночь. Курс лечения — до явного улучшения самочувствия. Вместо картофельной массы можно использовать просто картофельный сок. Его отжимают из натертого картофеля, смачивают в соке бинты и наматывают на больные ноги. Сверху компресс накрывают пищевой пленкой.
- Сирень (листья). Растение можно срывать и накладывать на зону больных сосудов, фиксируя повязкой. Делать такие компрессы можно каждый день, пока куст находится в стадии весенне-летнего роста.
- Бодяга. Здесь 2 столовые ложки растения заливают 0,5 л крутого кипятка. Настаивают смесь 2 часа, после чего в жидкости можно смачивать бинты и делать лечебные компрессы.
- Чеснок. Из него готовят целебную мазь. Зубки чеснока измельчают в кашицу и смешивают со сливочным маслом в пропорциях 1:2. Готовую мазь наносят на воспаленные места ног и фиксируют повязкой. Сверху накрывают пищевой пленкой. Компресс в идеале нужно укутать шарфом и оставить на ночь, но можно и применять такую повязку на 3–4 часа. Смывают мазь теплой водой.
- Каштан. Для приготовления средства берут 10 гр измельченного плода каштана и заливают 100 гр водки. Настой хранят в темном месте 7 дней, периодически взбалтывая. Готовое средство процеживают и пьют трижды в день до еды по 15–25 капель, запивая водой.
- Помидор зеленый. На больные вены делают аппликацию из кружочков нарезанной ягоды. Фиксируют кружки помидора бинтом на весь день. Лечиться таким способом можно до полугода и более.
- Уксус яблочный. Его можно втирать в кожу в зоне воспаленных вен на ногах как в чистом виде, так и в разведенном. Для разведения смешивают 0,5 стакана воды и 2 столовые ложки уксуса. Можно также и пить яблочный уксус, смешав 1 стакан воды, 2 ст. л. уксуса и 1 ч. л. мёда. Пьют снадобье утром натощак. Курс лечения неограничен.
Важно:
использовать желательно уксус домашнего приготовления. Пациентам с повышенной кислотностью желудочного сока принимать уксус внутрь запрещено.
- Сушеница болотная. Используется для приготовления ножных ванночек. 150 гр сухого растения заливают 10 литрами кипятка и настаивают час. В готовом отваре держат ноги до 20 минут.
Методы профилактики
Для предотвращения появления недуга рекомендуется вести здоровый образ жизни, регулярно совершать пешие прогулки, чередовать работу с кратковременными перерывами на отдых, посещать массажиста, соблюдать режим дня.
Особое внимание следует уделять правильному питанию — диета должна содержать большое количество ягод, имбиря, овощей, фруктов. Употребление жирных и сладких блюд, крепкого кофе нужно минимизировать.
Избежать инвалидизации и самого худшего развития событий можно путем своевременного прохождения профилактических медосмотров и посещения врача при малейшей проблеме с венами. Вовремя выявленное заболевание и адекватная терапия — залог сохранения здоровья.
Лечебные процедуры
Заболевание лечат в стационаре. В зависимости о того, настолько серьезно повредились ткани ног, проводят консервативную терапию или хирургическую операцию.
Консервативное лечение
Важную роль в успешном лечении тромбоза артерий нижних конечностей консервативными методами играет раннее применение лекарственных средств, обладающих тромболитическим действием. Кроме тромболитиков, используют антикоагулянты и антиспастические средства. При возникновении необходимости проводят тромболизисную терапию.
Тромболизис представляет собой процедуру, с помощью которой достигается растворение тромбов внутри артерий. Для её проведения используют специальные медицинские препараты, которые вводятся пациенту внутривенно капельным путем.
Причины появления
Тромбоз подколенной артерии возникает в силу широкого спектра социальных и иных факторов.
- Достижение 40-летнего возраста. Основная группа риска возникновения недуга дамы 40-50 лет, причем с течением времени угроза тромбообразования возрастает. Оперативное вмешательство. При хирургических манипуляциях происходит защитная реакция организма в виде повышения свертываемости крови, повышенной расслабленности мышечной ткани. Результатом этих явлений становится кровяной застой и закупорка вены.
- Травматические повреждения конечностей, переломы. Организм при таких обстоятельствах реагирует также, как при операции – скорость свертывания крови повышается, мышцы расслабляются, образуется гемостаз и эмболия подколенной вены. Статистические данные подтверждают, что более чем у половины пациентов, перенесших переломы, наблюдается тромбоз.
- Варикоз нижних конечностей.
- Аневризма (выпячивание) стенки артерии.
- Долгая адинамия, вынужденное нахождение пациента в лежачем состоянии.
- Раковые опухоли, особенно при проведенном оперативном вмешательстве.
- Гормонотерапия, прием контрацептивов.
- Период беременности, роды.
- Воспаления мягких тканей.
- Частые и долгие авиаперелеты.
- Злоупотребление алкоголем, табаком и продуктами, повышающими вязкость крови.
Местная терапия
Тромбоз подколенной вены подразумевает лечение местного характера. Состоит из следующих положений:
- Соблюдение строгого постельного режима.
- Применение компрессов на основе 50% спиртовых растворов.
- Фиксации поражённой ноги эластичными бинтами.
- Обработка пораженного участка специальными мазями, гелями – Лиотон, Гепатромбит, Индовазин, гель с содержанием Диклофенака, обработка мазями Рутозидон, Троксевазин.
- Приём противовоспалительных, тромболитических препаратов, антикоагулянтов.
- Прием антибиотиков при наличии инфекции.
Симптомы и лечение тромба в ноге под коленом сзади
Тромбоз подколенной вены при варикозе встречается очень редко. Обуславливается это анатомическим положением сосуда, он размещается в подколенной ямке. Тромбоз представляет собой процесс, когда наблюдается закупоривание просвета вены, инициации этого процесса способствуют очень много факторов рисков.
Тромбоз подколенной вены является диагнозом достаточно сложным в диагностике. Это связано с большой редкостью встречаемости этой разновидности осложнения варикоза. Поэтому для многих врачей установить такой диагноз достаточно проблематично. Симптомы патологии являются сходными с большим количеством заболеваний опорно-двигательной системы. К примеру, схожие симптомы имеет остеохондроз и анкилозирующий сподилоартрит. Оба эти заболевания могут ущемлять седалищный нерв, который спускается к стопе. Болеть при таких нарушениях нижняя конечность начинает в тех же местах что и при тромбозе, что приводит к постановке ошибочного диагноза. Из-за этого тромбоз вены часто диагностируется достаточно поздно, что может оказаться фатальным для пациента.
Причин, которые вызывают тромбофлебит подколенной вены очень много. Наиболее часто возникает при варикозной болезни нижних конечностей. Наиболее точно описывает принцип возникновения тромбов триада Вирхова. Заключается она в совокупности следующих признаков:
- Нарушение целостности структур венозной стенки.
- Турбулентное кровообращение.
- Нарушение качественного и количественного состава элементов крови.
Варикоз провоцирует возникновение всех трех нарушений. Расширенные вены приводят к возникновению турбулентного тока крови и поражению сосудистой стенки.
Риск развития патологии значительно возрастает у людей преклонного возраста, при этом значительно чаще страдают от нарушения женщины. Это обусловливается нарушением гормонального фона во время беременности и в менопаузальном периоде. Считается, что чем старше человек, тем выше риск развития тромбообразования.
Причиной развития тромбоза могут являться хирургические вмешательства, нарушающие целостность тканей. В результате хирургических разрезов нарушается нормальная циркуляция крови. Наркоз способствует расслаблению мышц и высвобождению тромбопластина, что ускоряет процесс образования тромбов. Дополняется это длительным постельным режимом, который сопровождается возникновением хронических венозных застоев крови.
Свежая информация: Флеболиты в малом тазу что это такое
Переломы костей ведут к длительному гипсованию нижней конечности или установки системы скелетного вытяжения. В результате указанных манипуляций наблюдается возникновение длительных застоев венозной крови, что увеличивает шанс формирования сгустка.
Частые травмы, передавливания сосудов ведут к развитию таких признаков триады Вирхова, как нарушение целостности сосудистой стенки и появление турбулентного кровообращения. Усиливает эффект от получения травм ношение одежды, имеющей слишком тугие элементы, такие как резинки, пояса и прочие сходные элементы.
О чем в этой статье: