Реваскуляризация коронарных артерий
На сегодняшний день реваскуляризация коронарных артерий стала привычной процедурой для кардиохирургов специализированных центров, всё больше информации получают о данных методах лечения пациенты. Методы реваскуляризации миокарда значительно понижают смертность от сердечно-сосудистых заболеваний, позволяют пациентам вернуться к прежней, полноценной жизни без боли в сердце и ограничений.
Терапевты, кардиологи, ангиохирурги владеют полной информацией о данных методах лечения сердечно-сосудистой патологии, но не все пациенты понимают, что же таит в себе термин «коронарная реваскуляризация». Многие пациенты, которым показано применение того или иного метода данного хирургического вмешательства, отказываются от него, страшась необоснованных осложнений. Чаще всего такие страхи возникают из-за неполного понимания сути манипуляции, которую ввиду отсутствия времени или по другим причинам, не всегда доходчиво объясняют врачи.
Действительно, объяснить ход проведения хирургического вмешательства человеку не подкованному в медицинском плане достаточно сложно, но мы попробуем «разжевать» и «разложить по полочкам» всю информацию касаемо реваскуляризации миокарда. А именно, затронем расшифровку терминологии, показания и методы проведения манипуляции, а также рассмотрим перспективные, развивающиеся методы реваскуляризации коронарных артерий.
Шифруем термины
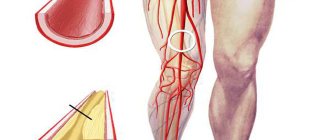
Коронарные артерии сердца
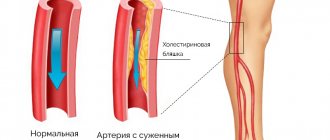
Человеческое сердце кровоснабжают артерии, именуемые коронарными. Именно благодаря им миокард получает достаточное количество нутриентов и кислорода. Но по различным причинам коронарные артерии могут сужаться, закупориваться или спадаться. Чаще всего причиной сужений является атеросклеротическая бляшка. Миокард в таком случае испытывает нехватку такого нужного ему кислорода, развивается кислородный сердечный «Голод» — ишемия.
Все медицинские способы врачевания данного состояния направлены на устранения кислородного «голода» сердца или ишемии, на восстановление просвета артерии и, как следствие, нормализацию кровообращения, метаболизма и кислородного насыщения. Делается это медикаментозными способами, а при отсутствии эффекта от них, или по определённым показаниям вмешательством хирургическим. Реваскуляризация миокарда — это восстановление кровоснабжения сердечной мышцы, которая страдает от кислородного недостатка, хирургическим путём.
Нарушение кровотока в коронарных артериях
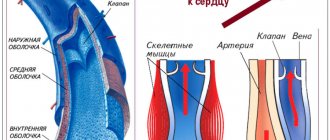
Если разобрать латинский термин «реваскуляризация» по составу, становится понятен его смысл, заложенный в самом слове. Приставка «re-» означает повтор, возобновление ранее производимого действия, «vas» — сосуд по латыни. При реваскуляризации происходит восстановление кровотока в коронарных артериях, это делает врач хирургическим путём, воздействуя либо на сам просвет артерии, либо действует «обходными» путями (как бы выключая поражённый участок сосуда из кровотока, накладывая обходные анастомозы из других сосудов).
Выбор метода хирургического вмешательства зависит от конкретной патологии для индивидуального пациента. Кому-то показано коронарное стентирование, а кому-то трансмиокардиальная лазерная реваскуляризация миокарда. Это лишь несколько методов, относящихся к нашей теме. А наиболее известным среди пациентов, находящимся на слуху, одним из наиболее часто проводимых методов реваскуляризации миокарда с прекрасными отдалёнными результатами и отличным послеоперационным прогнозом, является коронарное шунтирование.
Ударно-волновая терапия
Этот метод хирургического вмешательства является также экспериментальным. Так называемая «акустическая волна», направленная на сердце, стимулирует в миокарде рост новых артерий и капилляров в плохо кровоснабженной зоне миокарда.
Ударно-волновая терапия является абсолютно безболезненной и бескровной. В настоящее время данная методика практически не применяется. Это связано с отсутствием конкретной информации о результатах лечения и отзывов пациентов.
Коронарная реваскуляризация миокарда устраняет лишь последствия болезни, но не ее причину. Если пренебречь правильным питанием и продолжать употреблять в пищу жирные и сладкие блюда, разовьются новые осложнения атеросклероза, еще более тяжелые и опасные для жизни.
Аортокоронарное шунтирование
Прямая реваскуляризация (Аортокоронарное шунтирование)
Данный метод относится к разновидности прямой реваскуляризации, поскольку при коронарном шунтировании накладывается анастомоз или соединение между аортой и коронарной артерией ниже места её сужения. Трансплантатом служит подкожная бедренная вена. АКШ врач порекомендует тем пациентам, у которых имеет место стенокардия класса не менее III, IV, не поддающаяся консервативному лечению, ограничивающая двигательную активность пациента и существенно нарушающая качество его жизни.
Операции подлежат также коронарные сосуды, со стенозом более 50%, а также сужение более 1 мм. Но окончательное решение быть коронарному шунтированию или нет у конкретного пациента, сосудистый хирург принимает лишь после проведения «золотого стандарта» ИБС — коронарографии. Если при проведении данного диагностического исследования выявлено резко выраженное сужение основного ствола венечной артерии, окклюзионное поражение или значительное сужение 2-3 крупных артерий, кровоснабжающих сердечную мышцу — операции быть.
Сердечная недостаточность
Противопоказания: застойная недостаточность сердечная, резко выраженное снижение работы левого желудочка, когда его фракция выброса 25% и менее. Существуют и относительные причины, которые могут быть противопоказаниям к операции: онкология, почечная недостаточность, заболевания лёгких. В этих случаях врач соотносит риск и пользу вмешательства на сосудах сердца, и выносит свой вердикт в каждом случае индивидуально.
А польза АКШ весьма существенна: после проведения операции существенно возрастает продолжительность жизни пациентов, качество жизни существенно возрастает, риск развития инфаркта снижается. Если врач рекомендовал Вам данный метод лечения, тщательно проанализировав историю Вашего заболевания и оценив все «за» и «против», если Вы уверены в компетентности врача, то не стоит бояться операции или переносить её без существенных на то оснований. Возможно, данный метод лечения поможет Вам снова почувствовать вкус жизни, забыть о сердечной боли и почувствовать себя здоровым человеком.
Показания
Восстанавливающие вмешательства на сосудах сердца – сложные хирургические процедуры, которые проводят по определенным показаниям:
- стенокардия напряжения I-IV функционального класса при дефекте одной стволовой или двух и больше коронарных артерий, доказанной области ишемии более 10% массы миокарда;
- нестабильная стенокардия – острое состояние с нарушением кровообращения в одном из участков миокарда без развития некроза (инфаркта);
- ранняя фаза инфаркта миокарда (с элевацией сегмента ST – неотложное показание, без элевации – после оценки по шкале GRACE);
- выраженный стеноз единственно оставшейся коронарной артерии (более 50%);
- низкая толерантность к физической нагрузке с развитием одышки на фоне снижения просвета одной из артерий на более чем 50%.
В зависимости от клинической картины и особенностей течения заболевания у каждого конкретного больного необходимость проведения реваскуляризации определяет лечащий врач.
Транслюминальная баллонная ангиопластика
Баллонная ангиопластика
Неподготовленному человеку данный метод лечения выговорить с первого раза вряд ли удастся, достаточно запомнить, что данный метод — один из разновидностей методов реваскуляризации венечных сосудов. Суть его в следующем: в просвет поражённого сосуда вводят катетер через артерию бедра или плеча, катетер с баллоном продвигают к месту сужения и производят 2-3-ох кратное расширение суженного участка путём дозированного раздувания баллона.
Показания к методу баллонной ангиопластики такие же, как и для предыдущего хирургического вмешательства. Но эффект от метода наилучший, если ангиопластика проводится, когда у пациента поражены 1-2 сосуда и нет вовлечения главного ствола левого коронара. Стоит отметить, что пациентам с проведённой ангиопластикой, по наблюдениям медиков, чаще приходится проводить повторное оперативное вмешательство, чем пациентам с проведённым шунтированием. У 20-25% пациентов возможны повторные стенозы тех же артерий.
Виды хирургической реваскуляризации
Артериотомия
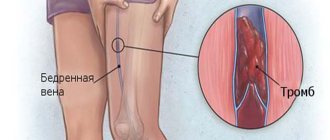
Артериотомия – это классический вид хирургической реваскуляризации. Она подразумевает внешнее открытие сосуда и удаление тромба, закупорившего просвет. Операции артериотомии проводятся с 1912 года, когда впервые был применен материал для сшивания сосудов.
Эндартеректомия
С 40-х годов прошлого века проводятся операции, которые называютсяэндартеректомии. Здесь речь идет о хирургическом «высвобождении» закупоренной артерии, чтобы была возможность подобраться к месту закупорки, произвести иссечение артерии и удалить тромб без серьезных хирургических повреждений внешних тканей пациента.
Удаление тромба с помощью баллонного катетера
С 60-х годов появилась еще одна усовершенствованная методика: удаление тромба с помощью баллонного катетера. Такой катетер подводится к тромбу «изнутри», по просвету артерии. В месте закупорки баллон раздувается и «высвобождает» тромб. Его подтягивают к месту, где удобней всего провести иссечение артерии, не причиняя особых повреждений наружным тканям пациента. В этом месте и извлекают тромб.
Сложности при проведении таких операций были обусловлены отсутствием «внутреннего обзора». Хирурги были вынуждены действовать наощупь. Возникал риск неполного и некорректного удаления тромба, с повреждением сосуда и т.п.
В настоящее время операции выполняются отнюдь не вслепую, а под детальным радиологическим контролем. К тому же применяется дополнительный инструмент – центрально подводимый по просвету шнур. Он служит для направления движения катетера по сосуду и более точного выведения тромба к месту, в котором он будет вырезан.
Нередко дополнительно к удалению тромба приходится выполнять прочие действия по очистке сосуда: убирать элементы известкования и т.п. Обнаружение мест известкований позволяет уточнить вопрос о происхождении заболевания. Становится понятно, что именно тромбоз составляет его первопричину.
Стентирование
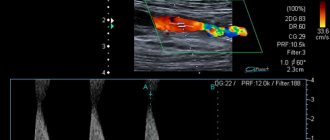
Этапы операции стентирования артерий
Это малоинвазивное вмешательство, заключающееся в установке стента — сетки, которая вводится в поражённый сосуд и распрямляется, создавая металлический каркас и придавая форму нужного диаметра для сосуда. Метод менее травматичный, процесс установки стента происходит под рентген-контролем. Данное вмешательство может производится уже на стадии проведения коронарографии, оно относительно безопасно, малотравматично, проводится под местным обезболиванием.
Коронарная атерэктомия
Катетер режущая атерэктомия
Метод, основанный на удалении атеросклеротической «бляшки» из просвета сосуда с помощью специального катетера. Атерэктомический катетер — это устройство, который устраняет стеноз путём срезания бляшки острым ножом и последующего удаления срезанной массы. Особенностью проведения манипуляции является то, что её можно проводить лишь в артериях, имеющих просвет 3 мм и более (это связано с размером катетера), а это только крупные, главные сосуды. Метод актуален лишь при сужениях из-за атеросклероза.
Альтернативные методики хирургической реваскуляризации
Современная медицина располагает различными средствами минимально-инвазивной реваскуляризации. Они альтернативны по отношению к классическим хирургическим способам иссечения артерий (артериэктомия) – но отнюдь не являются методиками альтернативной медицины. Эти средства взяты на вооружение официальной медициной, которая сегодня уже практически не отдает предпочтений классическим средствам сосудистой хирургии.
Современные минимально-инвазивные средства принято называть эндоваскулярной хирургией. Ей и отданы предпочтения. Эндоваскулярная хирургия отвечает интересам пациентов: лечение менее болезненное, менее травматизирующее, послеоперационная реабилитация проходит быстрей. Вопрос лишь в том, располагает ли та или иная хирургическая клиника оборудованием для минимально-инвазивных эндоваскулярных операций и терапевтических действий, имеет ли ее персонал необходимый опыт.
Эндоваскулярные процедуры подразумевают применение сосудистых катетеров, подводимых по внутреннему просвету артерии не через внешний разрез, а через небольшие «проколы», выполняемые в местах наиболее мелкого залегания артерии (например, в паху). Насадки на катетерах позволяют не только цеплять тромб для его выведения наружу, но и расширять сосуд изнутри (баллонная дилятация), вживлять стент (сосудистый каркас, препятствующий его сужению).
Современная методика интервенционного тромболиза (химического разложения тромба) основана на катетерном введении разлагающих веществ, которыми обрабатывают тело тромба. При достаточно «удобном» положении места закупорки можно подавать вещества для тромболиза (стрептокиназа, урокиназа, препарат rt-PA) напрямую, в месте пунктирования артерии.
Тромбэктомия сразу же освобождает внутренний просвет артерии. Значит, сразу же восстанавливается и кровоток. Для химического разложения тромба требуется время. Поэтому тромболиз можно выполнять при неполной закупорке артерии. Или с одновременным шунтированием закупоренного участка (установлением временного обводного кровотока).
Лазерные методы
Лазерная реваскуляризация
Лазерная реваскуляризация относится к новым методам, она применяется совсем недавно и относится на данном этапе больше к экспериментальным методам. Смысл лазерной реваскуляризации миокарда в том, что в коронарный сосуд вводится световод и с помощью энергии лазера производится удаление атеросклеротической «бляшки» без повреждения стенки сосуда. Таким образом улучшается коронарное кровообращение.
Трансмиокардиальная лазерная реваскуляризация показана пациентам с множественным поражением коронаров, когда нет возможности выполнить АКШ или стентирование. Помимо возникновения новых сосудистых сообщений, под воздействием лазера происходит разрушение миокардиальных аксонов, что обуславливает ослабление у пациента болевой импульсации. Методы лазерной терапии требуют дальнейшего изучения и развития, возможно, за ними будущее кардиохирургии, и они не будут уступать прямым методам реваскуляризации, а в чём-то и превзойдут их.
ответы на некоторые вопросы / 2. болезни органов кровообращения / 16. реваскуляризация миокарда
Реваскуляризация миокарда
Общая информация
Реваскуляризация миокарда
– широкое понятие, включающее как операцию КШ, так и различные виды ЧКВ на коронарных артериях. Наиболее известна и распространена баллонная ангиопластика, которую можно сочетать с другими воздействиями на атеросклеротически измененную коронарную артерию: установкой металлического каркаса – эндопротеза (стента), выжиганием бляшки лазером, разрушением бляшки быстро вращающимся буром и срезанием бляшки специальным атеротомическим катетером. Реваскуляризация, как и фармакотерапия, преследует 2 цели: улучшение прогноза (профилактика ИМ и ВС, уменьшение или полную ликвидацию симптомов. Основными факторами, которые определяют выбор метода лечения, являются индивидуальный сердечно-сосудистый риск и выраженность симптомов.
Коронарное шунтирование
Выделяют
два показания к проведению КШ
: улучшение прогноза (снижение смертности; снижение риска развития ИМ убедительно не доказана) и уменьшение симптомов. По влиянию на прогноз, операция КШ не выявила преимуществ перед фармакотерапией у пациентов группы низкого риска (ежегодная смертность – менее 1%). По данным мета-анализа, КШ улучшало прогноз только в группах среднего и высокого риска, однако в группе среднего риска 5-летняя смертность на фоне медикаментозной терапии составляла 13,9%, а ежегодная смертность – 2,8%, что по современным стандартам является высоким.
При анализе исследований были установлены анатомические изменения коронарных артерий, при которых КШ способно улучшить прогноз
: — значительный стеноз главного ствола левой коронарной артерии; — значительный проксимальный стеноз 3 основных коронарных артерий; — значительный стеноз 2 основных коронарных артерий, включая выраженный стеноз проксимальной части левой передней нисходящей коронарной артерии. Критерием значимого стеноза в этих исследованиях было сужение основных коронарных артерий ≥ 70% и главного ствола левой коронарной артерии ≥ 50%. При дисфункции левого желудочка хирургическое лечение имеет преимущества перед фармакотерапией (European Coronary Artery, North American CASS). Доказано, что хирургическое вмешательство уменьшает симптомы и ишемию миокарда и улучшает качество жизни больных СтСт. Эти эффекты наблюдаются чаще, чем улучшение прогноза. Следует тщательно взвешивать риск и пользу оперативного вмешательства у пациентов группы низкого риска, у которых его целью является только уменьшение симптомов. Периоперационная летальность при КШ составляет, в среднем, 1-4%. В последние 20 лет стандартом стало шунтирование левой передней нисходящей артерии с помощью левой внутренней грудной артерии и использование подкожной вены для шунтирования других артерий. Вместе с тем, остается проблемой стенозирование венозных шунтов. В крупных исследованиях показано, что использование левой внутренней грудной артерии для КШ улучшает выживаемость и снижает частоту позднего ИМ, рецидивирующей стенокардии и необходимость в повторных вмешательствах на коронарных артериях. Накоплен опыт использования лучевой артерии. В этом случае, частота сохранения проходимости артерии превышает 90% в течение 3 лет. У больных, страдающих серьезными сопутствующими заболеваниями, целесообразно выполнять малоинвазивные вмешательства без искусственного кровообращения, которые могут привести к снижению периоперационной летальности и риска осложнений. Однако в настоящее время завершены рандомизированные исследования, которые показали отсутствие разницы исходов малоинвазивных вмешательств и стандартных операций в течение первых 3-х лет. В другом рандомизированном исследовании с ангиографическим контролем через 3-6 месяцев было выявлено снижение частоты сохранения проходимости шунта после малоинвазивных операций (90 против 98%).
Чрескожные вмешательства на коронарных артериях
Коронарная ангиопластика со стентированием у больных СтСт и подходящей анатомией коронарных артерий позволяет провести дилатацию одного или нескольких сосудов с высокой вероятностью восстановления их проходимости и приемлемым риском. Риск смерти после обычной ангиопластики составляет около 0,3-1%. Согласно данным исследования AVERT, у больных СтСт, относящихся к группе низкого риска, гиполипидемическая терапия не уступает ЧКВ на коронарных артериях в профилактике ишемических исходов. Однако ЧКВ дают более выраженный клинический антиангинальный эффект. Согласно результатам исследования COURAGE, вероятность смерти и нефатального инфаркта миокарда при наблюдении в течение 4,6 лет ничем не отличалась в группах больных, которым изначально выполнили коронарную ангиопластику со стентированием, и затем получавшим агрессивную медикаментозную терапию.
Стентирование сосудов и использование стентов с лекарственным покрытием
При мета-анализе 29 исследований у 9918 больных не было выявлено различий в смертности или частоте ИМ после стентирования коронарных артерий и стандартной баллонной ангиопластики. Однако стентирование приводит к снижению частоты рестеноза и необходимости в повторных вмешательствах на коронарных артериях. Согласно рандомизированным исследованиям (RAVEL), стенты с лекарственным покрытием (паклитаксель, сиролимус, эверолимус) значительно улучшают результаты лечения и снижают риск рестеноза и неблагоприятных исходов, включая необходимость в повторной реваскуляризации целевой артерии.
Показания к реваскуляризации
Кандидатами на реваскуляризацию миокарда являются больные, у которых имеются показания к коронарной ангиографии. Дополнительными показаниями являются следующие: — медикаментозная терапия не обеспечивает удовлетворительный контроль симптомов; — неинвазивные методы демонстрируют наличие распространенной зоны ишемии; — высокая вероятность успеха при допустимом риске послеоперационных осложнений; — больной предпочитает инвазивное лечение и имеет полную информацию о риске, связанном с вмешательством. Нецелесообразно рекомендовать инвазивное лечение больным, у которых риск периоперационной смерти превышает расчетную ежегодную смертность. Выбор метода реваскуляризации основывается на следующих факторах: — риск развития осложнений и смерти после вмешательства; — вероятность успеха, включая техническую возможность выполнения ангиопластики или КШ; — риск рестеноза или окклюзии шунта; — полнота реваскуляризации; — наличие сахарного диабета; — опыт лечебного учреждения; — желание больного.
Противопоказания к реваскуляризации миокарда
— Больные со стенозированием одной или 2 коронарных артерий без выраженного проксимального сужения передней нисходящей артерии, у которых имеются легкие симптомы стенокардии или отсутствуют симптомы и не проводилась адекватная медикаментозная терапия. В таких случаях инвазивное вмешательство нецелесообразно так же, как и при отсутствии признаков ишемии миокарда во время неинвазивных тестов или при наличии ограниченных участков ишемии жизнеспособного миокарда. — Пограничный стеноз (50-70%) коронарных артерий (помимо главного ствола ЛКА) и отсутствие признаков ишемии миокарда при неинвазивном исследовании. — Незначимый стеноз коронарных артерий (менее 50%). — Высокий риск осложнений или смерти (возможная летальность – более 10-15%), за исключением тех случаев, когда он нивелируется ожидаемым значительным улучшением выживаемости или качества жизни.
Рекомендации по реваскуляризации миокарда с целью улучшения прогноза у больных стабильной стенокардией (ЕОК, 2006)
Класс I:
— КШ при выраженном стенозе главного ствола ЛКА или значительном сужении проксимального сегмента левой нисходящей и огибающей коронарных артерий (А); — КШ при выраженном проксимальном стенозе 3-х основных коронарных артерий, особенно у больных со сниженной функцией левого желудочка или быстровозникающей или распространенной обратимой ишемией миокарда при функциональных пробах (А); — КШ при стенозе одной или 2-х коронарных артерий, в сочетании с выраженным сужением проксимальной части левой передней нисходящей артерии и обратимой ишемии миокарда при неинвазивных исследованиях (А); — КШ при выраженном стенозе коронарных артерий, в сочетании с нарушением функции левого желудочка и наличием жизнеспособного миокарда по данным неинвазивных тестов (В).
Класс II а:
— КШ при стенозе одной или 2-х коронарных артерий без выраженного сужения левой передней нисходящей артерии у больных, перенесших внезапную смерть или стойкую желудочковую тахикардию (В); — КШ при выраженном стенозе 3-х коронарных артерий у больных сахарным диабетом, у которых определяются признаки обратимой ишемии миокарда при функциональных пробах (С); — чрескожное вмешательство или КШ у больных с признаками обратимой ишемии миокарда, выявленной с помощью функциональных проб или частыми эпизодами ишемии при повседневной активности (С).
Рекомендации по реваскуляризации миокарда с целью уменьшения симптомов у больных стабильной стенокардией (ЕОК, 2006)
Класс I:
— КШ при многососудистом поражении (если технически возможно) у больных с умеренно выраженными или выраженными симптомами, которые не удается контролировать с помощью медикаментзной терапии, если риск операции не превышает его возможную пользу (А); — чрескожное вмешательство при стенозе одной коронарной артерии (если технически возможно) у больных с умеренно выраженными или выраженными симптомами, которые не удается контролировать с помощью медикаментзной терапии, если риск вмешательства не превышает его возможную пользу (А); — чрескожное вмешательство при многососудистом поражении (если оно технически возможно и отсутствуют анатомические факторы риска) у больных с умеренно выраженными или выраженными симптомами, которые не удается контролировать с помощью медикаментозной терапии, если риск вмешательства не превышает его возможную пользу (А).
Класс II а:
— чрескожное вмешательство при стенозе одной коронарной артерии (если оно технически возможно) у больных с легкими или умеренно выраженными симптомами, которые для них неприемлемы, если риск вмешательства не превышает его возможную пользу (А); — КШ при стенозе одной коронарной артерии (если технически возможно) у больных с умеренно выраженными или выраженными симптомами, которые не удается контролировать с помощью медикаментозной терапии, если риск операции не превышает его возможную пользу (А); — КШ при стенозе нескольких коронарных артерий (если технически возможно) у больных с легкими или умеренно выраженными симптомами, которые для них неприемлемы, если риск операции не превышает его возможную пользу (А); — чрескожное вмешательство при стенозе нескольких коронарных артерий (если технически возможно) у больных с легкими или умеренно выраженными симптомами, которые для них неприемлемы, если риск вмешательства не превышает его возможную пользу (А).
Класс II b:
— КШ при стенозе одной коронарной артерии (если технически возможно) у больных с легкими или умеренно выраженными симптомами, которые для них неприемлемы, если риск операции не превышает расчетную ежегодную смертность (В).
Сексуальная активность
Половой акт может спровоцировать развитие стенокардии, поэтому перед ним можно принять нитроглицерин. Ингибиторы фосфодиэстеразы (силденафил, тадафил и варденафил), применяемые для лечения сексуальной дисфункции, не следует использовать в сочетании с пролонгированными нитратами.
Современные немедикаментозные методы лечения стабильной стенокардии
Усиленная наружная контрапульсация
Усиленная наружная контрапульсация (УНКП) – вспомогательный метод лечения рефрактерной стенокардии, который заключается в последовательном нагнетании воздуха в манжеты, наложенные на нижние конечности. Весь процесс синхронизирован с ЭКГ. Во время диастолы манжеты последовательно и быстро раздуваются от голеней к бедрам и ягодицам. Это приводит к увеличению диастолического и коронарного перфузионного давления, усилению кровоснабжения миокарда. Мгновенное откачивание воздуха из манжет в начале сокращения желудочков (систолы) снижает сосудистое сопротивление и разгружает работу сердца (снижает постнагрузку). Отсроченными эффектами процедур является увеличение доставки кислорода и снижение потребности миокарда в кислороде, а конечным результатом – увеличение перфузионного коронарного давления и коллатерального кровотока, повышение выработки оксида азота, увеличение ангиогенеза и, в целом, – уменьшение стенокардии. К противопоказаниям метода относятся: декомпенсированная хроническая сердечная недостаточность, тяжелая патология клапанного аппарата сердца, тяжелая неконтролируемая артериальная гипертония (АД выше 180/110 мм рт.ст.), злокачественные аритмии, тяжелая патология периферических сосудов, тяжелая варикозная болезнь с наличием трофических язв, высокая легочная гипертония, аневризма и тромбозы различных отделов аорты. В рандомизированном плацебоконтролируемом мультицентровом исследовании внешняя (наружная) контрапульсация снижала частоту приступов стенокардии, увеличивала время нагрузки до появления стенокардии. В исследовании принимали участие 142 больных с рефрактерной стенокардией и положительным нагрузочным тестом. Курс лечения – 35 сеансов, каждый продолжительностью по 1 часу. Группа активного лечения – 75 человек, давление в манжете – 300 мм рт.ст., 4-7 сеансов в неделю. Группа плацебо – 67 человек, давление в манжете – 75 мм рт.ст. В международном исследовании у 978 больных с рефрактерной стенокардией III-IV ФК при использовании этой методики наблюдалось улучшение состояния на один ФК у 81% больных, качество жизни больных существенно улучшалось. Клинические эффекты курса процедур EECP включали: сокращение частоты приступов стенокардии, повышение толерантности к физической нагрузке, улучшение крово-снабжения ишемизированного участка миокарда по данным радионуклидной сцинтиграфии миокарда с таллием. В последнее время накапливаются данные о положительном влиянии УНКП на улучшение эндотелиальной функции сосудов и снижение агрессии атеросклероза.
Ударно-волновая терапия сердца (УВТ)
УВТ является новой технологией, позволяющей неинвазивным образом улучшать кровоснабжение миокарда в зоне ишемии за счет образования новых капилляров. Принцип УВТ основан на механическом воздействии на ишемизированный миокард энергией акустической волны. При этом в зоне воздействия высвобождается ряд вазоактивных субстанций, включая оксид азота и эндотелиальный фактор роста сосудов, способствующих вазодилатации и неоангиогенезу. Однако эффективность УВТ продемонстрирована лишь в пилотных исследованиях, поэтому выраженная положительная динамика клинических проявлений стенокардии и объективных показателей перфузии миокарда требует подтверждения в крупных рандомизированных исследованиях.
Трансмиокардиальная лазерная реваскуляризация (ТМЛР)
Одним из новых методов хирургического лечения тяжелой стенокардии является трансмиокардиальная лазеротерапия. Этот метод официально применяется в США с 1998 года. В России ряд ведущих кардиологических клиник за последние 3-4 года также стали активно использовать трансмиокардиальную лазеротерапию. Эффективность метода связана с улучшением кровоснабжения миокарда за счет поступления крови из полости ЛЖ через вновь образованные 20-40 каналов диаметром 1 мм. Ряд исследований (BELTEF, PACIFIC) свидетельствует о значительных положительных эффектах данной методики (рост толерантности к нагрузкам, уменьшение класса стенокардии). ТМЛР проводится при торакотомии как одновременно с КШ, так и в качестве самостоятельной процедуры. Метод ТМЛР достаточно эффективен, он снижает ФК стенокардии, улучшает перфузию, функцию и метаболизм миокарда ЛЖ. Улучшение перфузии отмечается только в зонах лазерного воздействия при наличии жизнеспособного миокарда. Результаты 5-летнего наблюдения 80 больных с тяжелой рефрактерной стенокардией показали, что у 20% после ТМЛР с использованием высокоэнергетического СО2-лазера стенокардия полностью исчезает, а приблизительно у 90% больных ИБС функциональное состояние уменьшается на один класс, согласно Канадской классификации. Однако связанная с операцией смертность составляет 5-10%, а дополнительная смертность в течение 1 года – еще 10%
Реваскуляризация миокарда – широкое понятие, включающее как операцию КШ, так и различные виды ТКА. Наиболее известна и распространена БАП, которую можно сочетать с другими воздействиями на атеросклеротически измененную коронарную артерию: установкой металлического каркаса – эндопротеза (стента), выжиганием бляшки лазером, разрушением бляшки быстро вращающимся буром и срезанием бляшки специальным атеротомическим катетером. Непосредственная клиническая эффективность ТКА достаточно высока – прекращаются приступы стенокардии, улучшается сократительная функция ЛЖ. Однако, при всей простоте и очевидной целесообразности восстановления коронарного кровотока с помощью ТКА, остается нерешенным вопрос о предотвращении рецидива болезни в результате развития рестеноза, который возникает у 32-40% пациентов в течение 6 месяцев после вмешательства. Показанием для ТКА является, как правило, выраженная стенокардия при поражении одной или более коронарных артерий, плохо поддающаяся антиангинальной терапии, а неинвазивные тесты указывают на неблагоприятный прогноз естественного течения болезни. При определении сроков вмешательства следует учитывать профессию и пожелания больного. Стенозы должны быть доступны для катетерной технологии, а окклюзии иметь давность менее 3-х месяцев. При выраженном поражении основного ствола левой коронарной артерии предпочтительно хирургическое лечение, хотя в ряде случаев возможны ТКА и стентирование пораженной артерии. При сравнении результатов медикаментозного лечения и ТКА, последняя имеет преимущество по эффективности в ближайшие сроки после процедуры; при длительных сроках наблюдения различия исчезают. Коронарное шунтирование КШ с использованием венозных и артериальных трансплантатов получило достаточно широкое распространение. Низкие показатели смертности, высокая клиническая эффективность и увеличение продолжительности жизни больных свидетельствуют о преимуществе КШ перед медикаментозным лечением, особенно при многососудистых поражениях. При сравнении ТКА и КШ отмечаются идентичные клинические результаты, однако хирургический метод имеет преимущество у больных СД и у лиц с серьезными нарушениями сердечного ритма. ТКА не может быть выполнена в ряде случаев из-за ограничения технических возможностей и анатомических особенностей – протяженные окклюзии артерии, выраженный кальциноз. Дифференцированный подход к назначению того или иного метода лечения позволяет добиться лучших конечных результатов. Несмотря на расширение возможностей медикаментозного лечения больных ИБС, внедрение в клиническую практику ТКА со стентированием коронарных артерий, хирургические методы реваскуляризации миокарда остаются наиболее радикальным методом лечения ИБС. Показания к хирургической реваскуляризации миокарда – КШ, определяются выраженностью клиники стенокардии (III-IV ФК) и сегментарным сужением просвета коронарных артерий >70%. Показания к операции могут быть определены только на основании результатов КАГ и вентрикулографии с учетом данных клинического обследования. Шунтированию подлежат магистральные коронарные артерии и их крупные ветви первого порядка. Перенесенный ИМ не является противопоказанием к операции, и при сохраняющейся постинфарктной стенокардии рекомендуется выполнять вмешательство, не дожидаясь 4-6 месяцев, как это принято при благоприятном течении постинфарктного периода. Объем реваскуляризации миокарда определяется количеством пораженных артерий, снабжающих кровью жизнеспособный миокард. Каждая ишемизированная зона миокарда должна быть реваскуляризирована. Восстанавливать кровоснабжение в зоне постинфарктного кардиосклероза нецелесообразно. В настоящее время наметилась определенная тенденция к шунтированию максимально возможного числа коронарных артерий с помощью аутоартерий. С этой целью используют внутренние грудные артерии, лучевые артерии, правую желудочно-сальниковую и нижнюю надчревную артерии. Несмотря на вполне удовлетворительные результаты КШ, у 20-25% больных в течение 8-10 лет стенокардия возвращается. Такие пациенты рассматриваются как кандидаты для повторной операции. Чаще возврат стенокардии обусловлен прогрессированием коронаросклероза и поражением аутовенозных шунтов, что ведет к стенозу и облитерации их просвета. Этому процессу особенно подвержены шунты у больных с наличием ФР: АГ, СД, ГХС, курение, ожирение. Показаниями к КШ служат: ✓ тяжелая инвалидизирующая или изменяющая КЖ стенокардия (III-IV ФК), не поддающаяся максимальной лекарственной терапии; ✓ результаты неинвазивных исследований, при которых присутствуют низкая толерантность к ФН и выраженная ишемическая реакция на ЭКГ, при наличии функционально значимых (≥70%) стенозов одной и более коронарных артерий; ✓ стеноз основного ствола левой коронарной артерии ≥50%. Для принятия решения об операции важное значение имеют такие факторы, как наличие и тяжесть сопутствующих заболеваний, возраст, социальная активность пациента и его настроенность на хирургическое лечение. Сообщения последних лет об успешном оперативном лечении ИБС у пациентов с почечной недостаточностью, онкологическими заболеваниями, тяжелым СД показали, что в подобных ситуациях в каждом случае необходимо тщательно сопоставлять возможный риск и ожидаемую эффективность операции. Преклонный возраст сам по себе не является противопоказанием к операциям, однако пожилые пациенты с комплексом сопутствующих заболеваний подвержены существенно большему риску. Многие социальные и психологические факторы могут стать причиной категорического отказа больных от операции. Наличие гемодинамически значимых поражений основного ствола левой коронарной артерии, проксимальных сужений во всех трех основных коронарных сосудах или других изменений с вовлечением проксимального отдела передней нисходящей коронарной артерии предполагает положительное решение вопроса об операции. При указанных выше условиях больные даже с маловыраженной клинической картиной ИБС могут иметь несравнимо лучшие перспективы при хирургическом, нежели медикаментозном, лечении. Значительное нарушение функции ЛЖ – ФВ 25 мм рт.ст., при наличии клинически манифестированной СН существенно ухудшают прогноз как хирургического, так и медикаментозного лечения, однако в настоящее время не рассматриваются абсолютными противопоказаниями к хирургическому вмешательству
Источник: https://venus-med.ru/cardial/103-revaskulyarizaciya-miokarda.html