Венозная система человека представляет собой совокупность различных вен, обеспечивающих полноценное кровообращение в организме. Благодаря данной системе, происходит питание всех органов и тканей, а также регулировка водного баланса в клетках и вывод токсических веществ из организма. По анатомическому строению она схожа с артериальной системой, однако существуют некоторые различия, отвечающие за определенные функции. Каково функциональное предназначение вен и какие заболевания могут возникнуть при нарушении проходимости кровеносных сосудов?
Общая характеристика
Вены являются сосудами кровеносной системы, которые несут кровь к сердцу. Они формируются из разветвленных венул небольшого диаметра, которые образуются из капиллярной сети. Совокупность венул трансформируется в более крупные сосуды, из которых формируются магистральные вены. Стенки у них несколько тоньше и менее эластичные, чем у артерий, поскольку они подвергаются меньшим нагрузкам и давлению.
Чем дальше отдаленность сосудов от сердца, тем ниже в них давление
Ток крови по сосудам обеспечивается работой сердца и грудной клеткой, когда при вдохе происходит сокращение диафрагмы, образуя отрицательное давление. В сосудистых стенках расположены клапаны, препятствующие обратному движению крови. Фактором, способствующим работе венозной системы, выступает ритмическое сокращение мышечных волокон сосуда, проталкивающего кровь вверх, создавая при этом венозную пульсацию.
Кровяные сосуды, обеспечивающие отток крови от тканей шеи и головы, содержат меньшее количество клапанов, поскольку под действием силы тяжести кровообращение выше сердца осуществляется проще.
ВЕНЫ
Вены — это кровеносные сосуды, переносящие кровь от капилляров обратно к сердцу. Кровь, отдав через капилляры кислород и питательные вещества тканям и наполнившись углекислым газом и продуктами распада, по венам возвращается к сердцу. Стоит отметить, что в сердце действует собственная система кровоснабжения — коронарный круг, который состоит из коронарных вен, артерий и капилляров. Коронарные сосуды идентичны другим аналогичным сосудами организма.
Стенки вен состоят из трех слоев, в состав которых, в свою очередь, входят различные ткани:
- Внутренний слой очень тонкий, состоит из простых клеток, расположенных на эластичной мембране соединительной ткани.
- Средний слой более прочный, состоит из эластичной и мышечной ткани.
- Наружный слой состоит из тонкого слоя рыхлой и подвижной соединительной ткани, через которую питаются нижние слои венозной оболочки и благодаря которой вены крепятся к окружающим тканям.
Через вены осуществляется так называемая обратная циркуляция — кровь из тканей организма поступает обратно к сердцу. Для вен, расположенных в верхней части организма, это возможно потому, что стенки вен растяжимы и давление в них меньше, чем в правом предсердии, которое выполняет задачу «всасывания». Иначе обстоит дело с венами, расположенными в нижней части тела, особенно в ногах, поскольку для того, чтобы кровь из них поступила обратно к сердцу, ей нужно преодолеть силу тяжести. Для выполнения этой функции вены, расположенные в нижней часта тела, снабжены системой внутренних клапанов, которые заставляют кровь двигаться только в одном направлении — вверх — и препятствуют обратному току крови. Кроме того, в нижних конечностях присутствует механизм «мышечного насоса», сокращающего мышцы, между которыми вены расположены таким образом, чтобы кровь по ним поступала вверх.
В периферической системе выделяют два типа вен: поверхностные вены, находящиеся очень близко к поверхности тела, которые видны через кожный покров, особенно на конечностях, и глубокие вены, находящиеся между мышцами, обычно следующие по траектории основных артерий. Кроме того, особенно в нижних конечностях, присутствуют перфорантные и коммуникантные вены, которые соединяют обе части венозной системы и способствуют поступлению крови из поверхностных вен к более толстым глубоким венам, а затем в сердце.
Клапаны, которые позволяют кровотоку двигаться лишь в одном направлении: от поверхностных вен к глубоким и от глубоких к сердцу, состоят из двух складок на внутренних стенках вен, или клапанов полусферической формы: когда кровь проталкивается вверх, стенки клапанов поднимаются и позволяют определенному количеству крови пройти вверх; когда импульс иссякает, клапаны закрываются под тяжестью крови. Таким образом, кровь не может спуститься вниз и при следующем импульсе поднимается еще на один пролет, всегда в направлении сердца.
Как осуществляется кровообращение?
Венозную систему человека условно разделяют на малый и большой круг кровообращения. Малый круг предназначен для терморегуляции и газообмена в легочной системе. Он берет начало из полости правого желудочка, далее кровь поступает к легочному стволу, который состоит из мелких сосудов и завершается в альвеолах. Насыщенная кислородом кровь из альвеол образует венозную систему, которая впадает в левое предсердие, тем самым завершая малый круг кровообращения. Полная циркуляция крови составляет меньше пяти секунд.
Схема малого и большого круга кровообращения
Задача большого круга кровообращения заключается в обеспечении всех тканей организма кровью, обогащенной кислородом. Свое начало круг берет в полости левого желудочка, где происходит высокое насыщение кислородом, после чего кровь поступает в аорту. Биологическая жидкость насыщает кислородом периферические ткани, затем по системе сосудов возвращается к сердцу. Из большинства органов пищеварительного тракта кровь первоначально подвергается фильтрации в печени, а не движется напрямую к сердцу.
Вены верхней конечности (анатомия человека)
Вены верхней конечности разделяются на поверхностные
и
глубокие
. Все они имеют клапаны и впадают в крупный венозный ствол — подкрыльцовую вену, v. axillaris, продолжающуюся в подключичную вену, v. subclavia.
Поверхностные вены
начинаются венозными сетями, находящимися в подкожной клетчатке кисти и предплечья. Различают две крупные вены (рис. 172).
Рис. 172. Поверхностные вены верхней конечности, передняя (ладонная) поверхность. 1 — rete venosum palmare; 2 — v. cephalica; 3 — v. basilica; 4 — v. mediana antebrachii; 5 — v. mediana cubiti; 6 — v. basilica; 7 — v. cephalica
1. Головная вена
, v. cephalica начинается из rete dorsalis manus лучевой стороны кисти. На предплечье и в локтевой яме она располагается спереди, а на плече идет по sulcus bicipitalis lateralis. В дельтовидно-грудной борозде вена погружается под ключицу и впадает в v. axillaris.
2. Царская вена
, v. basilica, формируется из венозной сети кисти локтевой стороны. На предплечье и кисти она анастомозирует с ветвями v. cephalica, впадает в подкрыльцовой ямке в подкрыльцовую вену. Ее крупным анастомозом является v. mediana cubiti, находящаяся под кожей локтевой ямки и пересекающая ее в косом направлении. Эта вена не только соединяет поверхностные вены, но и устанавливает анастомоз между поверхностными и глубокими венами верхней конечности. Положение и диаметр средней вены локтевой ямки не всегда постоянны.
Глубокие вены
, как правило, сопровождают все артериальные сосуды верхней конечности, чаще всего парными стволами.
Подкрыльцовая вена
, v. axillaris, образуется из слияния плечевой вены, v. brachialis, а также впадающих в нее следующих вен: 1) боковой грудной, v. thoracica lateralis; 2) грудо-надчревных, vv. thoracoepigas tricae. Ствол подкрыльцовой вены в одноименной ямке проходит впереди a. axillaris до I ребра, продолжаясь далее в v. subclavia.
Подключичная вена (анатомия человека)
В образовании подключичной вены
, v. subclavia, принимают участие вены верхней конечности (v. axillaris), грудной клетки и плечевого пояса (uv. perforates, uu. thoracoacromiales) и шеи (и. jugularis externa, v. jugularis anterior). Последние две вены формируются на шее и представляют крупные стволы.
1. Наружная яремная вена
, v. jugularis externa, парная, сливается из затылочной и задней ушной вен ниже наружного слухового прохода. Спускается по m. sternocleidomastoideus, пересекая ее в средней части спереди назад, и достигает надключичной ямки в области бокового треугольника шеи, где и вливается в подключичную вену. Анастомозирует с ветвями внутренней яремной вены.
2. Передняя яремная вена
, v. jugularis anterior, парная, формируется из вен кожи подбородка и мышц выше подъязычной кости. Затем проходит под кожей по бокам шеи и вливается в подключичную вену или в наружную яремную вену. Правая и левая передние яремные вены соединяются друг с другом посредством arcus venosus juguli, находящегося выше яремной вырезки грудины в надгрудинном межфасциальном пространстве шеи.
Обогнув I ребро впереди m. scalenus anterior около грудино-ключичного сочленения, подключичная вена соединяется с внутренней яремной веной, образуя плече-головную вену, v. brachiocephalica, парный крупный сосуд.
Плече-головные вены (анатомия человека)
Плече-головные вены
, vv. brachiocephalicae dextra et sinistra, участвуют в формировании верхней полой вены (см. рис. 169). Плече-головные вены — парные крупные стволы диаметром 15-17 мм, образуются путем слияния v. jugularis interna и v. subclavia позади грудино-ключичного сочленения соответствующей стороны. Правая плече-головная вена длиной 2-3 см, проходит почти вертикально позади грудино-ключичного сустава, левая — в 2 раза длиннее правой, перекрещивает спереди крупные ветви дуги аорты, левый блуждающий и диафрагмальный нервы. Позади прикрепления I ребра к грудине левая вена соединяется с аналогичной правой веной, образуя верхнюю полую вену. В плече-головные вены впадают более мелкие вены:
1. Нижняя щитовидная вена
, v. thyreoidea inferior, начинается из щитовидного сплетения и принимает кровь из щитовидной железы, гортани, трахеи, нижней части глотки и пищевода.
2. Самая нижняя щитовидная вена
, v. thyreoidea ima, единственная, находится в средней части шеи, чаще впадает в v. brachiocephalica sinistra или в место слияния правой и левой плече-головных вен.
3. Вены органов средостения
: вилочковой железы, клетчатки и лимфатических узлов средостения, бронхов, трахеи и пищевода — все впадают самостоятельными стволами в нижнюю часть правой и левой плече-головных вен.
4. Позвоночная вена
, v. vertebralis, парная, начинается из подзатылоч-ного сплетения и сплетения вен позвоночного столба. Располагается вместе с позвоночной артерией. Выйдя из отверстия поперечного отростка VI шейного позвонка, впадает в начальный отдел плече-головной вены.
5. Глубокая шейная вена
, v. cervicalis profunda, парная, сопровождает одноименную артерию, вливается в начальную часть плече-головной вены, иногда в позвоночную вену.
6. Внутренние грудные вены
, vv. thoracicae internae, парные, начинаются от соединения верхних надчревных вен живота и мышечно-диафрагмальных вен. Двойными стволами сопровождают внутреннюю грудную артерию, анастомозируя с межреберными венами. Правая вена иногда вливается в верхнюю полую вену.
7. Наивысшая межреберная вена
, v. intercostalis suprema, парная, собирает кровь от 2-3 верхних межреберных мышц.
Непарная и полунепарная вены (анатомия человека)
Непарная вена
, v. azygos, начинается в брюшной полости из vv. lumbales dextrae и их анастомозов, которые на уровне I поясничного позвонка образуют восходящую поясничную вену. Непарная вена проникает в грудную полость чс-рез отверстие между правыми медиальной и промежуточной ножками диафрагмы. В грудной полости непарная вена лежит на правой стороне тел грудных позвонков. Слева от нее располагаются грудной лимфатический проток и грудная аорта. Спереди вена прикрыта пищеводом. Непарная вена, поднимаясь в заднем средостении, на уровне IV-V грудных позвонков лежит позади корня правого легкого, затем огибает правый бронх сзади и сверху, вливаясь в верхнюю полую вену у места прободения ею перикарда.
В формировании вены принимают участие полунепарная вена, v. hemiazygos, которая является наиболее крупным притоком непарной вены. Полунепарная вена формируется из левой восходящей поясничной, вены, v. lumbalis ascendens sinistra, в брюшной полости эта вена анастомозирует с поясничными венами. В грудную полость полунепарная вена проходит через отверстие в диафрагме между левыми медиальной и промежуточной ножками. В полунепарную вену вливаются XI-VII левые задние межреберные вены, vv. intercostales posteriores sinistrae; добавочная непарная вена, v. hemiazygos accessoria, образующаяся из VI-III межреберных вен; пищеводные вены, vv. esophageae, средостенные вены, vv. mediastinales; задние межреберные вены соединяются анастомозами с позвоночными венозными сплетениями. Кроме того, в непарную вену впадают: 1) IV-XI правые задние межреберные вены, vv. intercostales posteriores dextrae; 2) подреберная вена, v. subcostalis; 3) бронхиальные вены, vv. bronchioles; 4) верхние диафрагмалъные вены, vv. phrenicae superiores; 5) правая верхняя межреберная вена, v. intercostalis superior dextra; а также анастомозы, которые соединяют передние и задние межреберные вены с венозными сплетениями позвоночного столба; 6) пищеводные вены, vv. esophagea; 7) средостенные вены, vv. mediastinales;  перикардиалъные вены, vv. pericardiacae.
перикардиалъные вены, vv. pericardiacae.
Верхняя полая вена (анатомия человека)
Верхняя полая вена
, v. cava superior, одиночная, длиной 5-6 см, диаметром 20-23 мм, располагается вертикально. С правой стороны прилежит к правой средостенной плевре, а слева — к восходящей аорте, спереди прикрыта вилочковой железой. На уровне II ребра она прободает перикард и на уровне III ребра вливается в правое предсердие. Внутриперикардиальная часть прилежит к передней части корня правого легкого. В верхнюю полую вену перед прохождением ее через перикард впадают v. azygos и мелкие вены перикарда и переднего средостения.
Система нижней полой вены (анатомия человека)
Нижняя — полая вена, v. cava inferior, собирает кровь от нижних конечностей, туловища, парных органов брюшной полости и печени.
Вены нижней конечности (анатомия человека)
Вены нижней конечности подразделяются на поверхностные и глубокие.
Поверхностные вены
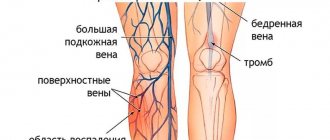
залегают в подкожной клетчатке и сливаются из мелких вен стопы и голени, которые образуют тыльные и подошвенные сети. Наиболее крупными являются большая и малая скрытые вены.
1. Малая скрытая вена
, v. saphena parva, берет начало на латеральной поверхности стопы. На голени располагается латеральнее сухожилия трехглавой мышцы, а затем ложится по средней линии на заднюю поверхность голени. В подколенной ямке, прободая фасцию, разделяется на две ветви, соединяющиеся с подколенной веной и с ветвью глубокой вены бедра.
2. Большая скрытая вена
, v. saphena magna, формируется в области медиальной лодыжки и тыла стопы, проходит по медиальной поверхности голени и коленного сустава. Пересекает бедро по передне-медиальной поверхности, впадая в бедренную вену в области fossa ovalis. В устье большой скрытой вены впадают подкожные вены передней брюшной стенки, паховой и подвздошной областей. На голени между малой и большой скрытыми венами имеются анастомозы.
Глубокие вены бедра
повторяют разветвления артерий. На голени имеются двойные вены. Все вены нижней конечности сливаются в бедренную вену, v. femoralis, которая проходит позади паховой связки в lacuna vasorum медиальнее бедренной артерии. Выше паховой связки уже в брюшной полости переходит в вены т а з a, v. iliaca externa.
Наружная подвздошная вена
, v. iliaca externa, располагается вначале медиальнее наружной подвздошной артерии, а затем позади нее. В наружную подвздошную вену впадает нижняя надчревная вена, v. epigastrica inferior, и глубокая вена, окружающая подвздошную кость, v. circumflexa ilium profunda. Эти вены собирают кровь от передней брюшной стенки и внутренней поверхности таза.
Внутренняя подвздошная вена
, v. iliaca interna, образуется из одноименных вен, сопровождающих пристеночные и внутренностные артерии таза. Особенностью является то, что в малом тазу вокруг матки, влагалища, прямой кишки, мочевого пузыря и предстательной железы имеются вне-органные венозные сплетения. Нижние и средние прямокишечные вены, vv. rectales inferiores et mediates, берут начало от этих сплетений и впадают во внутреннюю подвздошную вену, а верхняя прямокишечная вена, v. rectalis superior, — в нижнюю брыжеечную вену (система воротной вены). В прямой кишке также хорошо развито подслизистое венозное сплетение, где вены легко могут расширяться, образуя геморроидальные узлы.
Нижняя полая вена
, v. cava inferior, формируется из слияния общих подвздошных вен на уровне IV-V поясничных позвонков справа от аорты. Принимает также пристеночные и внутренностные ветви.
Пристеночные
притоки нижней полой вены следующие.
1. Срединная крестцовая вена
, v. sacralis media, берет начало от венозного крестцового сплетения.
2. Поясничные вены
, vv. lumbales, парные, начинаются в мышцах боковой стенки живота. В них впадает задняя мышечная и спинная ветви. Около диафрагмы они образуют v. lumbales ascendens, а внизу анастомозируют с v. iliommbalis, впадающей в общую подвздошную вену. Поясничные вены соединяются с позвоночным венозным сплетением.
3. Вены позвоночного столба
условно разделяются на наружное и внутреннее позвоночные венозные сплетения. Вверху (шейная часть позвоночного столба) они анастомозируют с венозными пазухами и ветвями системы верхней полой вены, внизу — с пристеночными ветвями нижней полой и внутренней подвздошной вен. Отток крови из сплетений происходит в vv. lumbales, intercostales posteriores et vertebrales.
Внутренностные
ветви нижней полой вены состоят из двух групп. Первая группа включает вены, впадающие непосредственно в нижнюю полую вену. Вены второй группы сливаются в единый ствол — воротную вену, которая вновь разделяется на капилляры долек печени, являющихся притоками печеночных вен; эти вены впадают в нижнюю полую вену.
Первая группа ветвей. 1. Яичковая вена (яичниковая)
, v. testiculars (v. ovarica), парная, собирает кровь от половой железы, образуя в семенном канатике (у женщин в lig. suspensorium ovarii) лозовидное сплетение, plexus pampiniformis. Правая вена яичка (яичника) вливается непосредственно в нижнюю полую, левая — в левую почечную вену.
2. Почечная вена
, v. renalis, парная, выходит из ворот почки впереди почечной артерии. Левая почечная вена пересекает брюшную аорту, длиннее на 15-20 мм, чем правая. В почечную вену впадают вены капсулы почки. Последние анастомозируют с поясничными и мочеточниковыми венами.
3. Надпочечниковая вена
, v. suprarenalis, парная, широкая (3-4 мм); правая вливается в нижнюю полую вену, левая — в левую почечную.
4. Печеночные вены
, vv. hepaticae, 3-4 ствола впадают в нижнюю полую вену в месте прохождения через вырезку в заднем крае печени.
Система воротной вены (анатомия человека)
Воротная вена
, v. porta, собирает кровь от непарных органов брюшной полости (желудок, тонкая и толстая кишки, поджелудочная железа и селезенка) и идет в печень, где разветвляете я на правую и левую ветви, затем долевые, сегментарные, междольковые вены. От них берут начало синусоиды (капилляры), которые в центре дольки сливаются в центральные вены. Центральные вены долек являются рхстоками печеночных вен. Воротную вену формируют следующие вены (рис. 173).
Рис. 173. Схема формирования воротной вены. 1 — v. mesenterica superior; 2 — желудок, откинутый вверх; 3 — место отхождения большого сальника; 4 — v. gastrica sinistra; 5 — селезенка; 6 — хвост поджелудочной железы; 7 — v. lienalis; 8 — v. mesenterica inferior; 9 — нисходящая ободочная кишка; 10 — прямая кишка; 11, 12, 13 — vv. rectales inferior, media et superior; 14 — подвздошная кишка; 15 — восходящая ободочная кишка; 16 — головка поджелудочной железы; 17 — v. colica media; 18 — v. portae; 19 — вена желчного пузыря; 20 — желчный пузырь; 21 — начало двенадцатиперстной кишки; 22 — печень (откинута вверх); 23 — v. gastroepiploica dextra; 24 — v. gastrica dextra
1. Верхняя брыжеечная вена
, v. mesenterica superior, одиночная, собирает кровь из тонкой кишки (vv. jejunales et ilei), червеобразного отростка и слепой кишки (vv. iliocolicae), восходящей ободочной кишки (v. соlica dextra), поперечной ободочной кишки (v. colica media), поджелудочной железы и двенадцатиперстной кишки (vv. pancreaticoduodenales). В корне брыжейки тонкой кишки верхняя брыжеечная вена находится справа от одноименной артерии.
2. Селезеночная вена
, v. lienalis, одиночная, отводит кровь от селезенки, дна, тела и большой кривизны желудка (v. gastroepiploica dextra, vv. gastricae breves), и поджелудочной железы (vv. pancreaticae). Селезеночная вена соединяется позади головки поджелудочной железы и верхней горизонтальной части двенадцатиперстной кишки с верхней брыжеечной веной.
3. Нижняя брыжеечная
, вена, v. mesenterica inferior, собирает кровь из нисходящей ободочной кишки (v. colica sinistra), сигмовидной (vv. sigmoideae) и верхней части прямой кишки (v. rectalis superior). Нижняя брыжеечная вена соединяется с селезеночной веной на середине поджелудочной железы или впадает в место соединения верхней брыжеечной и селезеночной вен.
4. Непосредственно с воротной веной
соединяются: пузырная вена, v. cystica, околопупочные вены, vv. paraumbilicales, расположенные в lig. teres hepatis, левая и правая желудочные вены, vv. gastricae sinistra et dextra, предпривратниковая вена, v. prepylorica.
Воротная вена от места формирования (позади головки поджелудочной железы) до ворот печени имеет длину 6-8 см, диаметр 15-20 мм, залегает в lig. hepato duo denote, где справа от нее проходит ductus choledochus, а спереди и слева — a. hepatica propria. В воротах печени воротная вена разделяется на две крупные ветви, которые в свою очередь ветвятся на 8 сегментарных вен. Сегментарные вены делятся на междольковые, которые образуют синусоиды долек. В конечном счете вся кровь проходит через капилляры долек, из которых вновь формируются крупные ветви — печеночные вены, vv. hepaticae, впадающие в нижнюю полую вену. Таким образом, венозная кровь от внутренних органов брюшной полости, прежде чем попасть в нижнюю, вену, проходит через печень.
Анастомозы между ветвями воротной, верхней и нижней полых вен (анатомия человека)
Анастомозы ветвей воротной вены с ветвями верхней и нижней полых вен — порто-кавалъные анастомозы, anastomoses portacavales, обеспечивают переход крови из воротной вены в верхнюю и нижнюю полые вены при нарушении кровотока через печень. Имеются четыре главных портокавальных анастомоза (рис. 174).
Рис. 174. Анастомозы между верхней- и нижней полой венами и с воротной веной. 1 — v. subclavia; 2 — v. brachiocephalica dextra; 3 — грудная стенка; 4 — v. thoracoepigastrica; 5 — v. thoracica interna; 6 — v. azygos; 7 — v. esophagea; 8 — vv. intercostales posteriores; 9 — v. portae; 10 — запустевшая v. umbilicalis; 11, 14 — vv. paraumbilicales; 12 — пупок; 13 — остаточный канал; v. umbilicalis; 15 — v. lumbalis; 16 — v. lum-balis ascendens; 17 — брюшная стенка; 18 — v. epigastrica interior; 19 — v. iliaca communis; 20 — v. epigastrica superficialis; 21 — vv. restates media et inferior; 22 — v. iliaca externa; 23 — v. iliaca interna; 24 — plexus rectalis; 25 — v. rectalis superior; 26 — v. cava inferior; 27 — v. mesenterica inferior; 28 — v. mesenterica superior; 29 — v. porta; 30, 31 — вены пищевода; 32, 33 — v. hemiazygos accessoria; 34 — v. cava superior; 35 — v. brachiocephalica sinistra; 36 — v. hemiazygos; 37 — v. gastrica sinistra
1. Кровь из воротной вены ретроградно направляется в вены желудка, которые анастомозируют с венами пищевода. Вены пищевода впадают в v. azygos и v. hemiazygos (притоки верхней полой вены).
2. Кровь из ворот но й вены течет обратно в v. mesenterica inferior, а затем в v. rectalis superior, которая анастомозирует в стенке прямой кишки с vv. rectales media et inferior, являющимися ветвями внутренней подвздошной вены. Из нее кровь переходит в общую подвздошную и нижнюю полую вены.
3. Кровь из воротной вены поступает в vv. paraumbilicales, которые соединяются через v. thoracica interna и v. thoracoepigastrica — с верхней полой веной и через анастомозы с vv. paraumbilicales, vv. epigastricae inferiores и vv. epigastricae superficiales — с нижней полой веной.
4. Вены капсулы почки анастомозируют с селезеночной и нижней брыжеечной венами, с одной стороны, и почечными венами — с другой, образуя таким образом порто-кавальные анастомозы на задней брюшной стенке.
Анастомозы между ветвями верхней и нижней полых вен — кава-кавальные анастомозы, anastomoses саvacavales, развиты у каждого человека. Особенно хорошо они функционируют при затруднении кровотока по нижней или верхней полой вене. Различают следующие анастомозы.
1. Вены передней брюшной стенки (vv. thoracoepigastriсае, vv. epigastricae superiores) из системы верхней полой вены в области пупочного кольца анастомозируюте vv. epigastricae inferieres, vv. epigastricae superficiales из системы нижней полой вены.
2. На задней стенке туловища имеются анастомозы между верхней и нижней полыми венами за счет позвоночных венозных сплетений. Эти сплетения в шейной части позвоночного столба соединяются с венами головы и шеи, которые являются ветвями системы верхней полой вены. В нижней части позвоночного столба позвоночные сплетения анастомозируют с поясничными венами, которые являются ветвями, нижней полой вены.
3. На задней стенке туловища имеются анастомозы между поясничными венами (система нижней полой вены), непарной и полу непарной венами (система верхней полой вены) за счет восходящих поясничных вен и венозных сплетений позвоночного столба.
Кровообращение плода (анатомия человека)
Питание плода в утробе матери осуществляется за счет плаценты (детского места), которая врастает своими ворсинками в слизистую оболочку матки (рис. 175). От плаценты отходит пупочная вена, содержащая артериальную кровь. Вена проходит по пупочному канатику и через пупочное отверстие в передней брюшной стенке в брюшную полость. В брюшной полости пупочная вена разделяется на две ветви: одна направляется к нижней полой вене, а вторая — к воротной вене. В воротной и нижней полой венах артериальная кровь впервые смешивается с венозной, которая течет по этим сосудам. Смешанная кровь по нижней полой вене поступает в правое предсердие сердца плода, а затем значительная порция крови оттекает через foramen ovale в левое предсердие. Этому способствует разность давления крови, так как в левое предсердие поступает через легочные вены очень мало крови и давление будет ниже, чем в правом предсердии. Кровь нижней и верхней полых вен в правом предсердии почти не смешивается. Из-за особенностей строения сердца кровь нижней полой вены как более артериализованная, направляется через овальное отверстие в левое предсердие, а меньшая часть крови правого предсердия (преимущественно кровь из верхней полой вены) через правое предсердно-желудочковое отверстие поступает в правый желудочек.
Из правого желудочка кровь выбрасывается в truncus pulmonalis, где на месте его ветвления на правую и левую аа. pulmonales под дугой аорты имеется артериальный проток, ductus arteriosus, через который часть венозной крови из truncus pulmonalis поступает в аорту. Артериальный проток впадает в нисходящую часть аорты ниже места отхождения крупных сосудов к голове от дуги аорты. Это создает условия для более богатого обеспечения кислородом нервной системы, так как кровь левого желудочка, поступающая в дугу аорты, более артериализована, чем кровь аорты ниже впадения артериального протока.
Смешанная кровь по аорте распределяется по сосудам, снабжающим кровью органы. Среди ветвей, идущих к органам таза от внутренней подвздошной артерии, берет начало пупочная артерия (парная), a. umbilicalis.
На передней брюшной стенке пупочные артерии располагаются по бокам мочевого пузыря и сближаются у его верхушки. Через пупочное отверстие они проникают в пупочный канатик и достигают плаценты. В плаценте артерии образуют капилляры ворсин.
В плаценте смешивания крови матери и плода не происходит. Ворсинки плаценты погружены в лакуны слизистой оболочки матки, по которым циркулирует кровь матери. Газы, питательные и ядовитые вещества, гормоны и вода проникают путем диффузии из крови матери в кровь плода и наоборот.
После рождения, когда прерывается плацентарное кровообращение, включается более интенсивно малый (легочный) круг. К этому моменту легочная ткань и сосуды малого круга кровообращения хорошо подготовлены для интенсивного газообмена. Просвет артериального протока за счет разрастания интимы постепенно закрывается. Этому способствует сокращение мускулатуры стенки протока. Через 6-8 месяцев артериальный проток превращается в связку.
С момента полного включения малого круга кровообращения наступает равновесие в поступлении количества крови в правое и левое предсердия. Клапан овального отверстия остается в бездействии и между 6-8 месяцами наступает заращение этого отверстия. Установлено, что у 20-25% взрослых людей клапан перегородки зарастает не полностью. Если отверстия небольшие, это не вызывает заметных функциональных нарушений.
При перевязке пупочного канатика у новорожденного через 3-5 недель отмечается инволюция пупочной вены и артерий. Пупочная вена, идущая от пупочного кольца к воротам печени, превращается в круглую связку печени и венозную связку, протягивающуюся от печени к нижней полой вене. В этих связках наблюдается частичная проходимость редуцированной вены. Пупочные артерии частично также облитерируются. У взрослого сохраняется проходимость только в их начальной части, а проксимальный отдел превращается в связку lig. umbilicale medium.
содержание .. 150 151 152 153 154 155 156 157 158 159 ..
Функциональное назначение
Полноценное функционирование кровообращения зависит от множества факторов, таких как:
- индивидуальные особенности строения и расположения вен;
- пола;
- возрастной категории;
- образа жизни;
- генетической предрасположенности к хроническим заболеваниям;
- наличия воспалительных процессов в организме;
- нарушения обменных процессов;
- действия инфекционных агентов.
В случае если у человека определяют факторы риска, влияющие на функционирование системы, ему следует соблюдать профилактические меры, поскольку с возрастом существует риск развития венозных патологий.
Сосуды способствуют насыщению тканей углекислым газом
Основные функции венозных сосудов:
- Циркуляция крови. Непрерывное движение крови от сердца к органам и тканям.
- Транспортировка питательных веществ. Обеспечивают передачу питательных компонентов из пищеварительного тракта в кровяное русло.
- Распределение гормонов. Регуляция активных веществ, осуществляющих гуморальную регуляцию организма.
- Экскреция токсинов. Вывод вредных веществ и конечных продуктов метаболизма от всех тканей к органам выделительной системы.
- Защитная. В крови присутствуют иммуноглобулины, антитела, лейкоциты и тромбоциты, обеспечивающие защиту организма от патогенных факторов.
Вены осуществляют общую и местную регуляцию кровообращения
Венозная система берет активное участие в распространении патологического процесса, так как она служит основным путем распространения гнойных и воспалительных явлений, опухолевых клеток, жировой и воздушной эмболии.
Особенности строения
Анатомические особенности сосудистой системы заключаются в ее важном функциональном значении в организме и в условиях циркуляции крови. Артериальная система, в отличие от венозной, функционирует под влиянием сократительной деятельности миокарда и не зависит от воздействия внешних факторов.
Анатомия венозной системы подразумевает наличие поверхностных и глубоких вен. Поверхностные вены расположены под кожным покровом, они начинаются из поверхностных сосудистых сплетений или венозной дуги головы, туловища, нижних и верхних конечностей. Глубоко расположенные вены, как правило, парные, свое начало берут в отдельных участках тела, параллельно сопровождают артерии, от чего и получили название «спутников».
Строение венозной сети заключается в наличии большого количества сосудистых сплетений и сообщений, что обеспечивают циркуляцию крови из одной системы в другую. Вены мелкого и среднего калибра, а также некоторые крупные сосуды на внутренней оболочке содержат клапаны. Кровеносные сосуды нижних конечностей имеют незначительное количество клапанов, поэтому при их ослаблении начинают формироваться патологические процессы. Вены шейного отдела, головы и полые вены не содержат клапанов.
Венозная стенка состоит из нескольких слоев:
Похожая статья:Чем отличается вена от артерии
- Коллагеновый (оказывают сопротивление внутреннему движению крови).
- Гладкомышечный (сокращение и растяжение венозных стенок облегчает процесс кровообращения).
- Соединительнотканный (обеспечивает эластичность в процессе движения тела).
Венозные стенки обладают недостаточной эластичностью, поскольку давление в сосудах низкое, а скорость кровотока незначительная. При растяжении вены затрудняется отток, однако мышечные сокращения помогают движению жидкости. Увеличение скорости кровотока происходит при воздействии дополнительных температур.
Вены верхней конечности
Рис. 318. Поверхностные вены предплечья и кисти, правой. Тыльная поверхность. I-тыльная венозная сеть кисти; 2-межголовковые вены; 3-дор-сальные пястные вены; 4-медиаль-ная подкожная вена руки; 5-под-кожная венозная сеть предплечья; 6- и 7-латеральная подкожная вена руки. Fig. 318. Поверхностные вены предплечья и кисти, правой. Тыльная поверхность. 1-retc venosum dorsale manus; 2-vv. intercapitales; 3-vv. metacarpeae dorsales; 4-v. basilica; 5-rete venosum subcutancLim antebrachii; 6,7-v. cephalica. Fig. 318. Superficial veins of right forearm and hand. Dorsal surface. I -dorsal venous network of hand; 2-intercapitular veins; 3-dorsal metacarpal veins; 4-basilic vein; 5-subcutaneous venosous network of forearm; 6 and 7-cephalic vein. Рис. 319. Поверхностные вены предплечья и кисти, правой. Ладонная поверхность. 1-медиальная подкожная вена руки; 2-срединная вена предплечья; 3-ладонная венозная сеть кисти; 4-ла-донные пальцевые вены; 5-поверхностная ладонная венозная дуга; 6-латераль-ная подкожная вена руки. Fig. 319. Поверхностные вены предплечья и кисти, правой. Ладонная поверхность. 1-v. basilica; 2-v. intermedia antebrchii; 3-rete venosum’ palmarc; 4-vv. digitales pal-mares; 5-arcus venosus pal-maris superficialis; 6-v. cephal-ica. Fig.319. Superficial veins of right forearm and hand. Palmar surface. I -basilic vein; 2-median vein of forearm; 3-palmar venosons network of hand; 4-palmardig-ital veins; 5-superficial venous palmar arch; 6-cephalic vein. Рис. 320. Глубокая ладонная венозная дуга и ее притоки, l-i лубокая ладонная венозная дуга; 2-ладонные пястные вены; 3-глубокая ладонная артериальная дуга; 4-венозная сеть запястья; 5-локтевые вены; 6-лучевые вены; 7-лучевая артерия; 8-локтсная артерия. Fig. 320. Глубокая ладонная венозная дуга и ее притоки. 1-arcus venosus palmaris profundus; 2-vv. meiacarpales palmares; 3-arcus arteriosus palmaris protundus; 4-rete venosum carpi; 5-vv. ulnares; 6-vv. radials; 7-a. radialis; 8-a. ulnaris. Fig. 320. Deep palmar venosous arch and its inflows. 1-deep venosus palmar arch; 2-palmar сафа! veins; 3-deep palmar arterial arc; 4-venosous network of wrist;5-ulnar veins; 6-radial veins; 7-radial artery; 8-ulnar artery. Рис. 321. Латеральная и медиальная подкожные вены руки, правой. Вид спереди. I-латеральная подкожная вена руки; 2-срединная веналоктя; 3-медиальная подкожная вена руки; 4-промежуточная вена предплечья. Fig. 321. Латеральная и медиальная подкожные вены руки, правой. Вид спереди. 1-v. cephalica; 2-v. mediana cubiti; 3-v. basilica; 4-v. intermedia antebrachii. Fig. 321. Cephalic and basilic veins of right arm. Frontal view. 1-cephalic vein; 2-median cubital vein; 3-basilic vein of arm; 4-intermedian antebrachial vein.
Рис. 322. Глубокие пены руки, правой. Вид спереди. 1-подмышечная артерия; 2-под-мышечная иена; 3-подлопаточ-ная вена; 4-стволы плечевого сплетения; 5-медиальная подкожная вена руки; 6-плечевая артерия; 7-плечевые вены; 8-срединный нерв (отрезан); 9-срединная вена локтя; 10-ла-теральная подкожная вена руки; 11-апоневроз двуглавой мыищы плеча; 12-двуглавая мышца плеча: 13-большая фудная мышца; 14-дельтовидная мышца; 15-ма-лая грудная мышца (отрезана). Fig. 322. Глубокие вены руки, правой. Вид спереди. 1-а. axillaris; 2-v. axillaris; 3-v. sub-scapularis; 4-trunci plexus brachiales; 5-v. basilica; 6-a. brachialis; 7-vv. brachiales; X-n. meduanus (отрезан); 9-v. mediana cubiti; 10-v. cephalica; ll-aponeu- 10 rosus m. bicipitis brahii; 12-m. biceps brachii; 13-m. pectoralis major; 14-m. deltoideus; 15-m. pectoralis minor (отрезана). Fig. 322. Deep vein of right arm. Anterior aspect. I-axillary artery; 2-axillary vein; 3-subscapular vein; 4-trunks of brachial plexus; 5-basilic vein; 6-brachial artery; 7-brachial veins; 8-median nerve (removed); 9-median cubital vein; Ю-cephalic vein: I l-bicipital aponeurosis; 12-biceps biceps brachii; 13-pectoralis major; 14-deltoid; 15-pectoral minor (removed).
Факторы риска в развитии сосудистых патологий
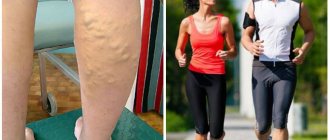
Сосудистая система нижних конечностей подвергается высокой нагрузке во время ходьбы, бега и при длительном стоячем положении. Существует множество причин, провоцирующих развитие венозных патологий. Так, несоблюдение принципов рационального питания, когда в рационе пациента преобладает жареная, соленая и сладкая пища, приводит к образованию тромбов.
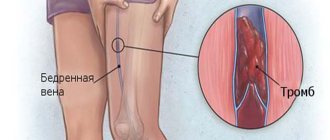
Первостепенно тромбообразование наблюдается в венах мелкого диаметра, однако при разрастании сгустка его части попадают в магистральные сосуды, которые направлены к сердцу. При тяжелом течении патологии тромбы в сердце приводят к его остановке.
Гиподинамия способствует застойным процессам в сосудах
Причины венозных нарушений:
- Наследственная предрасположенность (передача по наследству мутированного гена, ответственного за структуру кровеносных сосудов).
- Изменение гормонального фона (в период беременности и менопаузы происходит дисбаланс гормонов, влияющий на состояние вен).
- Сахарный диабет (постоянно повышенный уровень глюкозы в кровотоке приводит к повреждению венозных стенок).
- Злоупотребление алкогольными напитками (спирт обезвоживает организм, в результате чего происходит сгущение кровотока с дальнейшим образованием сгустков).
- Хронический запор (повышение внутрибрюшного давления, затрудняет отток жидкости от ног).
Варикозное расширение вен нижних конечностей является довольно распространенной патологией среди женского населения. Данное заболевание развивается вследствие снижения эластичности сосудистой стенки, когда организм подвержен интенсивным нагрузкам. Дополнительным провоцирующим фактором выступает избыточная масса тела, что приводит к растяжению венозной сети. Увеличение объема циркулирующей жидкости способствует дополнительной нагрузке на сердце, так как его параметры остаются неизменными.
Вены нижних конечностей
Вены выполнены в форме трубок с тонкими стенками, которые обладают свойством растягивания. Такая особенность в плане физиологических условий достаточно ограничена плотным каркасом. Она обладает коллагеновыми и ретикулиновыми волокнами. Нижние конечности человека насыщаются тремя венными системами. Это поверхностная, глубокая и система перфорантных вен. Больший отток крови, а именно 85-90% осуществляется за счет глубокой венозной системы. Объем крови, разместившийся в поверхностных венах, равняется 10-15%.
Те вены нижних конечностей, что находятся на поверхности, лежат в слое подкожной клетчатки, формируют связи друг с другом и еще с глубокими венами. Венозная система, лежащая на поверхности, включает в себя две подкожные вены.
Большая подкожная вена являет собой одну из самых продолжительных вен, что присутствует в организме у человека. Она оснащена несколькими парами клапанов. Диаметр данной вены находится в пределах от 3 до 5 мм. Клапаны у большой подкожной вены двустворчатые. В зависимости от уровня функциональной нагрузки происходит распределение клапанов в том или ином сосудистом сегменте. Створки венозных клапанов формируются за счет соединительнотканной основы, каркас у которой выражен отрогом внутренней эластической мембраны.
Створка клапана обладает двумя поверхностями. Каждая из них плотно укутана эндотелием. Они берут начало спереди серединной лодыжки, относящейся к стопе, а дальше продолжают свое движение к подкожной клетчатке и паховой складке. В этой точке происходит объединение с бедренной веной. Бывают случаи, когда большие подкожные вены, размещенные на бедре и соответственно голени, выражены несколькими стволами. В эту вену входит огромное количество притоков, которые забирают кровеносную жидкость от нижних конечностей, наружных органов половых, ну и фронтальной стенки брюшины, еще кожи, клетчатки области ягодиц.
Малая подкожная вена считается частью боковой краевой вены, относящейся к стопе. В районе голени она пролегает по задней зоне и внутри подколенной ямки попадает к подколенной вене. Бывают случаи, когда рассматриваемая вена идет выше, чем находится подколенная ямка, а затем попадает в бедренную, крупную подкожную вены, или еще в глубокую вену, являющуюся частью бедра. В малую подкожную вену попадает большое количество как кожных, так и подкожных вен, немалая их доля попадает сюда именно в нижней области голени. По малой подкожной вене происходит выход крови из боковой и в то же время задней зоне голени.
Вены нижних конечностей включают в себя три пары глубоких вен, а именно большеберцовые, то есть передние и задние, а также малоберцовую. Основная нагрузка во время оттока крови с периферии ложится на задние большие берцовые вены, в которые входят малые берцовые вены. Глубокие вены тыльной стороны стопы берут свое начало в районе плюсневых вен этой части нашего тела, далее кровь проходит к фронтальным большим берцовым венам. В районе практически самой высокой точки голени обе большие берцовые вены соединяются, создавая подколенную вену. Она являет собой небольшой ствол крови, который формируется за счет объединения глубоких вен. На всем своем пути, помимо малой подкожной вены, она впускает вены коленного сустава, обладающие парами. Данная вена идет выше, а затем входит в бедренно-подколенный канал. Именно тут ее название сменяется на бедренную вену. Она чуть выше паховой складки трансформируется во внешнюю подвздошную вену, а потом бежит к сердцу.
Венозная система поверхности нижних конечностей соприкасается с глубокими венами перфорантами. Они являют собой венозные сосуды с тонкими стенами и разнообразным диаметром. Он может составлять, как доли миллиметра, так и два миллиметра, а вот ее длина всегда остается одинаковой – 15 см. Клапаны в перфорантах размещены таким образом, что позволяют двигаться крови из поверхностных вен в глубокие. Практически половина этих вен стопы не оснащены клапанами, поэтому кровь с легкостью от стопы может продвигаться из глубоких вен к поверхностным и также делать все наоборот. Подобная особенность подчиняется функциональной нагрузке и физиологическим условиям. Перфорантные вены разделяют на прямые и непрямые.
Прямые вены нижних конечностей являют собой сосуды, которые объединяют глубокую и поверхностную вены. Таких вен немного, но они достаточно большие и находятся в дистальных районах конечностей. Непрямые перфоранты считаются объединяющей частью любой из подкожных вен и мышечных, она же в свою очередь контактирует с глубокой веной. Непрямые вены в нижних отделах нашего тела большое количество. Они, правда, совсем мелкие и размещаются в зоне мышечных массивов. Каждый из перфорантов контактирует в большинстве своем не с главным стволом подкожной вены, а с любым из его притоков.
Сосудистые патологии
Нарушение в функционировании венозно-сосудистой системы приводит к тромбозу и варикозному расширению. Наиболее часто у людей наблюдаются следующие заболевания:
- Варикозное расширение. Проявляется увеличением диаметра сосудистого просвета, однако его толщина снижается, образуя узлы. В большинстве случаев патологический процесс локализуется на нижних конечностях, но возможны случаи поражения вен пищевода.
- Атеросклероз. Расстройство жирового обмена характеризуется отложением холестериновых образований в сосудистом просвете. Существует высокий риск осложнений, при поражении коронарных сосудов возникает инфаркт миокарда, а поражение синусов головного мозга приводит к развитию инсульта.
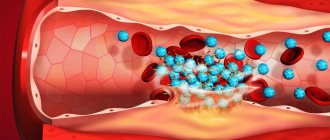
- Тромбофлебит. Воспалительное поражение кровеносных сосудов, вследствие чего происходит полная закупорка его просвета тромбом. Наибольшая опасность заключается в миграции тромба по организму, так как он может спровоцировать тяжелые осложнения в любом органе.
Патологическое расширение вен мелкого диаметра получило название телеангиэктазия, которое проявляется длительным патологическим процессом с образованием звездочек на кожном покрове.
Первые признаки поражения венозной системы
Выраженность симптоматики зависит от стадии патологического процесса. При прогрессировании поражения венозной системы выраженность проявлений усиливается, сопровождаясь появлением кожных дефектов. В большинстве случаев нарушение венозного оттока происходит в нижних конечностях, поскольку на них приходится самая большая нагрузка.
Ранние признаки нарушенного кровообращения нижних конечностей:
- усиление венозного рисунка;
- повышенная усталость при ходьбе;
- болезненные ощущения, сопровождающиеся чувством сдавливания;
- выраженная отечность;
- воспалительные явления на коже;
- деформация сосудов;
- судорожные боли.
На более поздних стадиях наблюдается повышенная сухость и бледность кожных покровов, что в дальнейшем может осложниться появлением трофических язв.
Как диагностировать патологию?
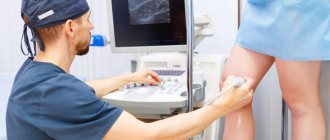
Диагностика заболеваний, связанных с расстройством венозного кровообращения, заключается в проведении следующих исследований:
- Функциональные пробы (позволяют оценить степень проходимости сосудов и состояние их клапанов).
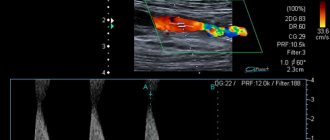
- Дуплексное ангиосканирование (оценка кровотока в режиме реального времени).
- Допплерография (локальное определение кровотока).
- Флебография (осуществляется путем введения контрастного вещества).
- Флебосцинтиография (введение специального радионуклидного вещества позволяет выявить все возможные сосудистые отклонения).
Методика дуплексного сканирования венозного кровообращения в нижних конечностях
Исследования состояния поверхностных вен осуществляется путем визуального осмотра и пальпации, а также первыми тремя методами из списка. Для диагностики глубоких сосудов применяют последние два метода.
Венозная система обладает довольно высокой прочностью и эластичностью, однако воздействие негативных факторов приводит к нарушению ее деятельности и развитию заболеваний. Чтобы снизить риск возникновения патологий, человеку необходимо соблюдать рекомендации по здоровому образу жизни, нормировать нагрузки и проходить своевременное обследование у специалиста.