Гранулематоз Вегенера — тяжелое быстропрогрессирующее заболевание сосудов с переходом на внутренние органы. Избирательно поражает верхние дыхательные пути больного, легкие, почки. Дополнительные названия отражают суть патологии: злокачественная гранулема, некротический неинфекционный васкулит.
Болезнь относится к довольно редким, ежегодно выявляется 3–4 случая на 1 млн населения. По статистическим данным, чаще поражает лиц в возрасте 40–55 лет, но 15% заболевших — молодые люди до 19 лет. У детей и пожилых людей выявляется крайне редко. Мужчины болеют в 1,3 раза чаще женщин.
Проведенное целевое исследование в Англии выявило распространенность 8,5 на млн жителей. В США установили, что до 90% больных относятся к «белой» расе, на долю выходцев из Мексики, Азии и Африки приходится 4%. Точной информации по распространению в мире не имеется.
Согласно Международной классификации (МКБ-10), входит в группу «Системных заболеваний соединительных тканей», включен в подгруппу «Некротизирующих васкулопатий» с кодом М31.3.
Механизм развития и характерные патологические изменения
Основной морфологический признак гранулематоза Вегенера определяется только при гистологическом исследовании после биопсии пораженной ткани.
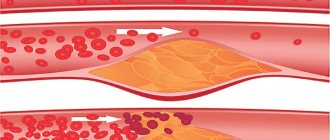
Начальные изменения обнаруживаются в мелких артериях и венах. В результате последовательного чередования стадий отека, фибриноидного некроза в стенке сосуда и в окружающих тканях скапливаются гигантские многоядерные клетки. Они образуют особую структуру — гранулему.
Многоядерные клетки (сиреневого цвета) скапливаются около сосуда и образуют гранулему
Исследователи выявили случаи, когда гранулематоз Вегенера протекал без сосудистых изменений, а сразу поражал внутренние органы. Поэтому остается двойственное мнение по поводу развития патологии:
- одни считают обязательным сосудистый компонент;
- другие — допускают его пропуск и относятся к поражению сосудов, как к первому этапу заболевания.
В тканях внутренних органов имеются одновременно:
- некроз артерий и вен;
- гранулемы, не связанные с сосудами, как одиночные, так и множественные;
- гранулемы, по клеточному составу представленные «недозрелыми» формами, расположенными палисадообразно клетками;
- признаки активного неспецифического воспаления.
Наиболее типичные поражения находят в органах и тканях:
Также вы можете почитать:Причины крови из носа по утрам
- в полости носа и придаточных пазухах — воспаление с некрозом и разрушением костных структур;
- в бронхах — воспаление, рубцевание в местах некроза, сужение диаметра, создание затруднений для поступления воздуха при дыхании;
- в легких — с обеих сторон множественные воспалительные очаги вокруг сосудов, гланулематозные разрастания с заменой ткани легкого на фиброз, имеется склонность к образованию полостей;
- в почках — картина очагового гломерулонефрита (сами гранулемы выявляются редко), быстрое распространение с поражением всего органа.
Реже встречаются:
- поражение глаз — воспаление оболочек (склерит, язвенный кератит, эписклерит), псевдоопухолевые образования глазницы;
- характерные васкулиты в других органах.
Наглядно механизм развития гранулематоза Вегенера рассмотрен в этом видео:
Причины
В настоящее время точная причина гранулематоза Вегенера остается неизвестной.
Однако, учитывая особенности заболевания, считается, что оно может иметь аутоиммунное происхождение. Аутоиммунные заболевания — это все те заболевания, которые характеризуются преувеличенной и неправильной реакцией иммунной системы; в то время как иммунная система у здорового человека представляет собой защитный барьер организма от внешних агрессий (бактерии, вирусы и т. д.), у людей с аутоиммунными заболеваниями иммунитет по ошибке атакует здоровые ткани организма.
Генетика и окружающая среда
По некоторым теориям (но пока без каких либо доказательств), кажется, что, чтобы спровоцировать преувеличенный аутоиммунный ответ, необходимо одновременное наличие двух факторов, первое генетического и другого экологического.
Под генетическим фактором подразумевается предрасположенность больного человека к развитию гранулематоза Вегенера.
Под экологическим фактором подразумевается инфекция, вызванная вирусным или бактериальным агентом (в частности, этиологический агент по-прежнему остается неизвестным).
При отсутствии любого из этих факторов заболевание не возникает.
Причины заболевания
Причины злокачественного некротического васкулита до настоящего времени неизвестны. Наиболее распространено мнение об аллергической природе и роли аутоантител на какой-либо антиген.
Антитела появляются в крови у многих пациентов к ферменту протеазе, находящейся в цитоплазме нейтрофилов. Установлено наличие большого количества нейтрофилов в жидкости, полученной после промывания бронхов (при других воспалительных процессах в ней находят преимущественно лимфоциты).
Выявлена генетическая предрасположенность пациентов, но наследственная передача не доказана.
Некоторые ученые придают значение:
- развитию острой носоглоточной инфекции;
- длительному лечению антибиотиками;
- наличию очагов хронической инфекции.
Роль инфекции бесспорна в качестве стимула рецидивов заболевания. Чаще всего они возникают при заражении пациента стафилококками, вирусами.
Проводимые исследования и накопление информации создает базу для изучения причин патологии.
Рентгенологические изменения очень похожи на инфильтративный туберкулез с кавернами, пневмонию
Причины и факторы риска
Точные причины возникновения гранулематоза Вегенера неизвестны. Учитывая, что в крови при рассматриваемом заболевании обнаруживаются иммунные комплексы, его относят к аутоиммунным патологиям. Предположительно, болезнь развивается в результате ошибки иммунной системы, вследствие которой ткани сосудистых стенок воспринимаются иммунной системой как чужеродные и подлежат разрушению. К этому могут привести различные воспалительные процессы, в том числе инфекционные.
При гранулематозе Вегенера иммунные клетки атакуют стенки сосудов и окружающую ткань
Иммунная система, определяя собственную ткань как чужеродную, вырабатывает к ней антитела. Антитела повреждают стенки кровеносных сосудов, что влечет образование участков воспаления, то есть гранулем. Постепенно увеличиваясь в размере, гранулемы закрывают просвет сосуда. В итоге нарушаются кровоснабжение тканей, процессы тканевого дыхания и метаболизма.
Клинические проявления
Симптомы гранулематоза Вегенера зависят от поражения конкретного органа, его распространенности. По наличию наиболее типичного поражения ставится вероятный диагноз. Наиболее частые симптомы представлены в таблице.
| Пораженный орган | Частота выявления у больных | Признаки | Жалобы пациента |
| Нос и придаточные пазухи | 90% вместе с органом слуха. | Язвы и эрозии на носовой перегородке, «седловидная» форма носа из-за разрушения костной структуры. | Кровянистые выделения из носа с корками, боли в носовых ходах, в области гайморовых пазух, в надбровье, заложенность носа. |
| Уши | 90% вместе с носом и его придаточными пазухами. | 2 вида тугоухости: при нарушении целостности и воспалении в евстахиевой трубе (кондуктивная); при воспалении внутреннего уха (нейросенсорная). | Боли в ухе стреляющего характера, потеря слуха; кроме болевого синдрома, нарушение вестибулярных функций (потеря равновесия, шаткая походка, головокружение). |
| Трахея и бронхи | Отек и эрозии подсвязочного пространства, стенозирование дыхательных путей рубцовыми изменениями. | Хриплый голос, удушье, свистящее дыхание. | |
| Легкие | 60% | Непостоянные инфильтраты (летучие) в альвеолах, множественные, с двух сторон. Диагностируются при рентгеновском исследовании, внутри возможны полости (каверны). | Бессимптомно или кашель, кровохарканье, одышка, легочное кровотечение. |
| Глаза | 10% | Псевдоопухоль глазницы. Язвенные поражения склеры, конъюнктивы, увеит, расплавление роговицы, заращение слезного канала. | Выдавливание глаза из орбитальной полости, опущение века, боли, потеря зрения. |
| Почки | 75% | Воспаление, фиброз канальцев с рубцовыми изменениями ткани. | Боли в пояснице, уменьшение выделения мочи, отеки на лице, тошнота и рвота при почечной недостаточности. |
| Суставы | 60% | Сочетаются с кожными узелками, выраженных признаков воспаления нет, редко артрит с покраснением припухлостью сустава. | Суставные боли, миалгии. |
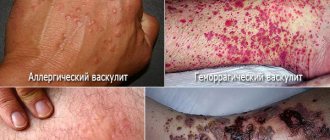
| Кожа | 40% | Плотные узелки чаще в области локтей, пурпура, высыпание пузырьков, язвы, кровоизлияния у основания ногтя. | Болезненность в месте высыпаний. |
| Нервная система | 8% признаки менингита, у 15% поражение периферических нервов. | Менингит, опухолевидные образования, невропатии. | Боли в голове, судорожный синдром, тошнота, рвота. |
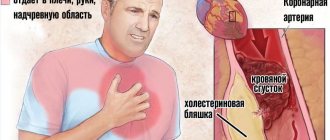
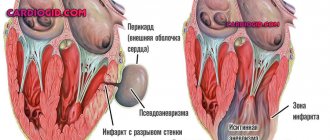
| Сердце | У 5% перикардит. | Очаговые склеротические изменения в клапанах, коронариит, миокардиосклероз, перикардит. | Симптомы нарастающей сердечной недостаточности: одышка, тахикардия, отеки, загрудинные боли при перикардите. |
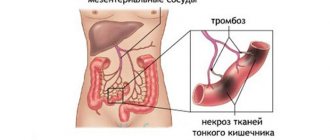
| Желудок и кишечник | Признаки гастроэнтерита, ишемии кишечника. | Боли в животе, не связанные с приемом пищи. |
Классификация и формы заболевания
Болезнь делят на несколько основных форм:
- Локальная. Сопровождается воспалением слизистой оболочки органов дыхания, глотательных, слуховых и зрительных органов. Этой форме присущаринорея и кровоподтеки из носа. Чувствуется боль в области уха. Нарушаются дыхательные процессы, на слизистой носа образуются наросты в виде корок, перерастающие в язвенные воспаления. Голос становится низким и осунувшимся. Повреждается кровеносная артерия. Данный локальный вид болезни считается врачами как самостоятельное, отдельное заболевание.
- Генерализованная. Происходят воспалительные процессы органов человека, образуется лёгочный васкулит. Ткани почек и лёгкие начинают кровоточить, почечная вена образует тромбоз. Поражается кожный покров и нервная система. Сопровождается ознобом, кашлем, аритмией, одышкой и почечной недостаточностью.
Между двумя перечисленными формами заболевания выделяется разделяющее состояние и дистанция. При гранулематозе насчитывают четыре стадии развития:
- Риногенное воспаление – отличается воспалением органов дыхания, хрящевой перегородки носа, а также глаз. Первая стадия имеет симптомы гриппа и вирусного простудного заболевания.
- На второй стадии нарушается функционирование лёгочных процессов, воспаление органов, системный васкулит сосудов. Повреждается дыхательный процесс организма.
- Генерализованная форма – нарушаются пищеварительные процессы, работа желудочно-кишечного тракта, происходят сбои в сердечной мышце.
- Завершающая стадия – сопровождается полиорганной недостаточностью. На четвёртой стадии развития болезни пациент не живет дольше одного года, наступает летальный исход.
Гранулематоз Вегенера – редко встречающееся заболевание, которое не имеет половой принадлежности, но чаще всего поражает мужское население возрастом до 50 лет. Диагноз устанавливают в специализированных клиниках, делается рентген, биопсия и проводятся лабораторные исследования. Своевременное выявление болезни способствует выздоровлению пациента. При отсутствии необходимого лечения исход один – наступает преждевременная смерть.
Особенности клиники и течения
Первые симптомы гранулематоза Вегенера неспецифичны и подходят ко многим болезням: пациента беспокоит слабость, отсутствие аппетита, похудение. Затем присоединяется повышенная температура, боли в суставах и мышцах, поражение носа, пазух, трахеи и глаз. Изменения в других органах возникают позже.
Некоторые авторы считают закономерным выделение стадий (форм) гранулематоза Вегенера:
- локальных поражений — включает проявления некротического ринита, синуситов, подсвязочного ларингита, гранулем в глазнице;
- ограниченных изменений — прибавляется патология легочной ткани;
- генерализованная форма — кроме двух первых обязательно имеются изменения в почках и других органах.
Воспалительная реакция оболочек глаза способствует прободению роговицы, вызывает необратимую слепоту
При разрастании гранулем по краю орбитального кольца у пациента определяется экзофтальм (выпуклые глазные яблоки).
Насморк носит упорный характер. Отделяемое из носа — гнойно-кровянистое. На слизистой имеются очень болезненные язвы и корки. Деформация носа вызывается разрушением перегородки. Одновременно во рту возможны проявления язвенного стоматита. Поражение среднего уха распространяется на сосцевидный отросток и вызывает мастоидит.
Гранулематозные разрастания возможны по ходу периферических нервов. Они вызывают клинику полинейропатии с болями в конечностях, по ходу нервных стволов.
Распад гранулем в легких способствует переходу в плевральную полость с накоплением жидкости. Плеврит определяется по типичным болям на высоте вдоха, при аускультации.
Со стороны сердца наиболее характерен перикардит. Миокард и эндокард редко вовлекаются в патологический процесс.
В случае развития гломерулонефрита почечная недостаточность развивается довольно быстрыми темпами. С мочой постоянно выводится белок и эритроциты. ¼ часть больных не имеет признаков поражения почек и легких.
Симптомы
Ранняя стадия заболевания характеризуется типичными признаками гриппа или ОРВИ:
- высокая температура;
- боли в мышцах и суставах;
- слабость и потеря аппетита;
- трудности с носовым дыханием, ринит, синусит;
- средний отит и закупорка слуховой трубы.
Острый период длится около трех недель, после чего переходит во вторую стадию – вовлечение в процесс кровеносной системы с присоединением следующих симптомов:
- Поражение дыхательных путей. У пациента воспаляется носоглотка, на слизистой оболочке появляются многочисленные язвы с гнойным содержимым, деформируется носовой хрящ.
- Поражение легких. Сначала в легких начинается воспалительный процесс, после чего формируются гранулемы и полости, в которых накапливается гной. Со временем они образуют абсцессы, больной начинает страдать от одышки, болей в груди и кровохаркания.
- Поражение почек. С развитием заболевания дисфункция почек прогрессирует, развивается нефрогенная артериальная гипертония и симптомы, характерные для почечной недостаточности, включая отсутствие аппетита, тошноту, рвоту, сухость во рту, проблемы с мочевыделением, наличие крови в моче. Поражение почек является самым опасным осложнением гранулематоза Вегенера, которое встречается примерно у 75% пациентов.
- Поражение органов зрения. Острота зрения у пациента постепенно снижается, глазное яблоко выдвигается вперед, после чего наступает полная слепота.
- Воспаление сосудов. На поверхности кожи появляются язвы и высыпания, характерные для большей части васкулитов: пурпуры (темно-фиолетовые образования, которые появляются вследствие выхода эритроцитов крови из сосудов), папулы, везикуло-буллезные высыпания.
- Нарушение функции ЖКТ. Пациента мучают боли в пупочной области, нарушения стула и другие проявления дисфункции ЖКТ.
- Поражение суставов. Жалобы на воспаление и боли в суставах отмечаются у 60% больных, что на ранних стадиях становится причиной постановки диагноза «ревматоидный артрит».
Также в медицинской литературе описаны случаи, когда у пациентов с данным диагнозом отмечались поражения нервной и сердечно-сосудистой системы. Поражения ЦНС и головного мозга при васкулите Вегенера представляют собой тяжелый множественный мононеврит или чувствительную полиневропатию, а осложнения со стороны сердца – клапанную недостаточность, перикардит и коронарный артериит.
Стандартные критерии, подтверждающие диагноз
Согласованных критериев диагностики не существует. В 1990 году ревматологами США предложено учитывать, как основные:
- наличие признаков гранулематозного воспаления в тканях, взятых на биопсию;
- имеющееся типичное воспаление в стенке артерии или в окружающих тканях (периваскулярных);
- эозинофилию в крови;
- содержание в анализе клеточного состава крови более 10% клеток лейкоцитарного типа;
- моно- и полиневропатию, вызванную васкулитом;
- «летучие» инфильтраты в легочной ткани.
Как видите, здесь нет ссылок на какие-либо иммунные тесты, почечную недостаточность. Поэтому не все врачи согласны с этими критериями.
Методы диагностики по критериям
При исследовании крови изменения не отличаются специфичностью: легкая анемия, повышенное содержание нейтрофилов, тромбоцитов, С-реактивного белка, ускоренная СОЭ. Помогает поставить диагноз только обнаружение антител к цитоплазме нейтрофилов при иммунологическом исследовании. В сомнительных случаях назначается биопсия ткани слизистой носа, глотки, гортани, легких, глазничной области. Редко используют взятие почечной ткани для анализа.
Критериями, подтверждающими болезнь Вегенера, считают:
- язвы в носовой или ротовой полости, гнойное или кровянистое выделяемое;
- узелки (гранулемы) в легких, полости, очаги инфильтрации;
- более 4 — 6 эритроцитов в поле зрения при анализе мочи;
- гранулемы в артериальной стенке, рядом с сосудами при биопсии.
Если выявлено более 2 признаков, то достоверность диагноза приближается к 90%.
Особенности диагностики
Диагностика гранулематоза Вегенера очень затруднена на ранних стадиях болезни. Первые симптомы отличаются малой специфичностью.
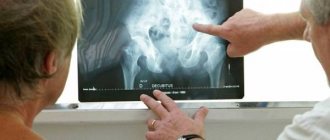
Костные разрастания с западением области перегородки
При наличии насморка и болей в носовых ходах необходим осмотр отоларинголога. Он выявляет язвы в носоглотке, гнойный характер выделений, признаки перфорации перегородки, одновременное поражение среднего уха со снижением слуха.
Для анализа крови наиболее типичны:
- резкое повышение СОЭ;
- умеренно сниженные эритроциты (анемия);
- лейкоцитоз;
- эозинофилия;
- небольшая гипергаммаглобулинемия (за счет фракции IgA);
- наличие ревматоидного фактора;
- тромбоцитоз.
В моче начальные проявления выявляются по гематурии, протеинурии (эритроциты при микроскопии осадка более 5 в поле зрения), белок, которого быть в норме не должно.
В легочной ткани на рентгенограмме определяют инфильтраты, картину узелков, полости в центре.
Эти признаки должны подтверждаться результатами биопсии.
Ревматологи считают, что приведенные признаки, если обнаружено 2 и более, специфичны для диагностики гранулематоза Вегенера в 90% случаев.
Диагностика
Определенный диагноз гранулематоза Вегенера устанавливается только после длительной серии точных исследований.
Доктора начинают, как это часто бывает, с объективного обследования, в ходе которого анализируются симптомы и признаки, проявляемые пациентом, и исследуется его история болезней.
Затем врачи переходят к более тщательным и конкретным проверкам, таким как анализы мочи и крови, рентгенологические исследования грудной клетки.
Если в конце этого диагностического процесса все еще есть сомнения, врач может провести биопсию вовлеченных органов или тканей; наличие гранулем и признаков васкулита говорят только об одном: гранулематоз Вегенера.
Анализ крови
Образец крови, взятый у пациента, может быть подвергнут следующим исследованиям:
- Анализ антинейтрофильных цитоплазматических антител (АНЦА). АНЦА присутствуют в крови многих пациентов с гранулематозом Вегенера, но не у всех. Это делает данный анализ не на 100% надежным.
- Анализ скорости оседания эритроцитов (СОЭ). Данное исследование помогает оценить скорость, с которой эритроциты оседают на дне пробирки. Чем быстрее они оседают, тем легче протекает воспаление. Он не на 100% надежен, так как многие другие воспалительные заболевания вызывают те же самые реакции.
- Тест на анемию. Также не на 100% надежный тест, потому что не все пациенты с гранулематозом Вегенера страдают анемией.
- Анализ уровня креатинина в крови. Используется для оценки функции почек. Это действенный способ исследования, если заболевание поразило почки; в противном случае можно сделать ошибочные выводы.
Анализ мочи
В уриноанализах содержится информация, касающаяся здоровья почек. Наличие крови и белков может указывать на почечное расстройство.
Рентгенография
Рентген грудной клетки дает увидеть состояние легких. Некоторые их аномалии можно распознать, но точно установить, является ли это гранулематозом Вегенера или другим легочным заболеванием, не представляется возможным.
Биопсия
Биопсия является самым безопасным и информативным клиническим исследованием.
Выполняется под местной анестезией и подразумевает удаление из пораженного органа части ткани для наблюдения под микроскопом. При этом наличие гранулемы или признаков васкулита в исследуемой ткани не вызывает сомнений.
Что такое АНЦА в диагностике гранулематоза?
Подтвердить иммунный механизм воспалительных реакций можно с помощью обнаружения антител. В качестве диагностического теста при болезни Вегенера используют количественную реакцию на антинейтрофильные цитоплазматические антитела (АНЦА).
Считается, что именно АНЦА:
- активизируют нейтрофилы;
- связывают нейтрофилы с эндотелием сосудов;
- напрямую разрушают ткани.
Родоначальниками АНЦА являются иммунные В-клетки. Взаимодействуя с Т-клетками, они «подтверждают» наличие чужеродного антигена и поддерживают состояние гипериммунитета. Поэтому один из изучаемых современных вариантов лечения гранулематоза Вегенера направлен на снижение В-клеток.
Для исследования используют метод иммунофлюоресценции или иммуноферментный анализ. Доказано, что вероятность подтверждения диагноза в первом случае всего 15%, но во втором — 71%.
На основании показателя предложено определять активность воспалительного аллергического процесса, подбирать дозировку препаратов для лечения. Но пользоваться только информацией по АНЦА недостаточно. Практикующие врачи требуют учитывать клинические проявления и степень распространенности поражения внутренних органов.
Прогнозы и профилактика
Прогноз в любом случае неблагоприятный. Очень редко диагностируется гранулематоз Вегенера, затрагивающий только органы зрения. При генерализованной форме дети погибают за 6-12 месяцев. 80% взрослых пациентов живут более 5 лет. Стойкая ремиссия достигается лишь в единичных случаях. В любом случае пациент должен пожизненно наблюдаться в диспансере и принимать гормональные препараты. Это не просто клинические рекомендации, а обязательные условия. Нарушение любого из них приводит к рецидиву болезни и летальному исходу. Эффективных мер профилактики, как и методов лечения, не существует.
От каких заболеваний следует отличать гранулематоз Вегенера?
В дифференциальной диагностике следует помнить о других васкулитах, возникающих как отдельные заболевания или сопровождающих не менее тяжелую патологию с почечно-легочным поражением.
Клинические признаки необходимо сравнить с:
- полиангиитом,
- узелковым периартериитом,
- геморрагическим васкулитом,
- системной красной волчанкой,
- синдромами Гудпасчера, Чарга-Стросса,
- стрептококковой пневмонией на фоне гломерулонефрита,
- лимфоидным гранулематозом,
- злокачественными опухолями,
- срединной гранулемой носа,
- саркоидозом,
- туберкулезом,
- системными грибковыми заболеваниями,
- сифилисом,
- проказой,
- СПИДом.
На томограмме видны разрушения в области носовой перегородки и пазух
Гранулематоз Вегенера (синдром Вегенера)
Гранулематоз Вегенера (синдром Вегенера) представляет собой системный некротический гранулематозный артериит с преимущественным первичным поражением дыхательных путей (чаще верхних) и почек. Эти особенности предполагают определенное своеобразие патогенеза, но его конкретные особенности при данном варианте системного васкулита не выяснены.
Лишь у немногих больных обнаруживали иммунные комплексы в крови, легких и почках. Закономерное развитие гранулем предполагает участие клеточных иммунных механизмов, которые, однако, до последнего времени не расшифрованы.
Мужчины болеют в 1,5—2 раза чаще, чем женщины. Заболевание может начаться в возрасте 10—75 лет, чаще — около 40 лет.
Клиническая картина. Начальные проявления могут иметь различную локализацию, но обычно они относятся к верхним дыхательным путям. Больной обращается к врачу с симптомами ринита, синусита, выраженного затруднения носового дыхания, среднего отита и закупорки слуховой трубы. Возможны боли в ухе и значительное снижение слуха.
При обследовании устанавливают гранулематозные изъязвляющиеся разрастания в области носоглотки, носовой перегородки, слизистой оболочки синусов, мягкого и твердого неба. Нередки лихорадка, слабость, потеря аппетита. У ряда больных с самого начала заболевания имеются признаки вовлечения в процесс легких — кашель, боль в груди, одышка, кровохарканье.
Угрожающие жизни профузные кровотечения встречаются редко. В ряде случаев поражения легких возникают на более поздних этапах болезни. Рентгенологические признаки легочной патологии весьма многообразны: одиночные или множественные узлы, инфильтраты, образование полостей, очаговые ателектазы, экссудативный плеврит, пневмоторакс. Увеличение лимфатических узлов средостения нехарактерно.
Дыхательные пути (верхние или нижние отделы либо сочетанные изменения) поражаются у всех больных с синдромом Вегенера, а синусы вовлекаются в процесс у 90%. Собственно гранулематозные синуситы часто осложняются вторичной гнойной инфекцией, что требует дополнительной активной антибиотической терапии и часто неправильно оценивается как обострение основного заболевания.
Нередко первые признаки поражения носоглотки весьма скромны, и лишь через несколько месяцев развиваются симптомы системного заболевания. Описаны отдельные больные, у которых генерализация болезни наступает через несколько лет после возникновения ее первых нетяжелых проявлений.
Прогрессирование поражений носоглотки с распространением гранулематозной ткани может приводить к разрушению носовой перегородки и западению спинки носа («седловидный нос»), сдавлению орбиты и выбуханию глазного яблока вперед и вниз (проптоз) вследствие ретробульбарного гранулематозного воспаления, деструкции тканей глазного яблока и орбиты (рис. 7.2). В то же время перфорация твердого или мягкого неба нехарактерна для гранулематоза Вегенера и дает основание заподозрить наличие так называемой гранулемы средней линии (см. ниже).
Рис. 7.2. Разрушение тканей глаза и глазницы у больного с гранулёматозом Вегенера
Поражение почек встречается у 80—90% больных, причем появление соответствующих симптомов часто оказывается первым признаком генерализации болезни. Изменения в анализах мочи соответствуют таковым при остром гломерулонефрите (гематурия, протеинурия), при биопсии в большинстве случаев обнаруживают очаговый гломерулонефрит.
Приблизительно у 10% больных имеется картина быстро прогрессирующего гломерулонефрита с развитием азотемии и обнаружением при биопсии некротических изменений клубочков и образованием множества пролиферативных «полулуний». У ряда больных возникает нефротический синдром как следствие именно клубочковых поражений (в отличие от классического узелкового периартериита, при котором этот синдром обычно бывает результатом тромбоза почечной вены).
Типичные гистологические изменения биопсированной почечной ткани иногда обнаруживают у больных без каких-либо клинико-лабораторных признаков ппризнаков поражения почек.
Поражение глаз (ирит, конъюнктивит, дакриоцистит, гранулёматозный эписклерит, склероувеит, перфорирующая склеромаляция, тромбоз кавернозного синуса, проптоз) встречается почти у 50% больных, т. е. гораздо чаще, чем при полиартериите. В редких случаях ретробульбарная гранулёматозная пролиферация и тромбоз артерий сетчатки приводили к слепоте.
Почти так же часто отмечаются кожные изменения — в основном петехиальные кровоизлияния, локализующиеся преимущественно на конечностях. Узелковые высыпания, пузырьки или некротические изъязвления наблюдаются редко.
Артралгии и кратковременные полностью обратимые (даже без лечения) артриты преимущественно крупных суставов отмечаются у 50—60% больных, причем чаще на ранних стадиях болезни. Изредка наблюдаются более длительные артриты мелких суставов, имитирующие РА.
Патология сердца (аритмии, клинические и электрокардиографические симптомы коронарной недостаточности, редко перикардит) регистрируются не более чем у 1/3 больных.
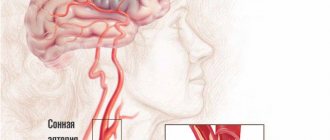
У 20% больных обнаруживают изменения нервной системы. Периферические нейропатии не отличаются от таковых при узелковом полиартериите. Внутричерепное распространение гранулематозной ткани из носоглотки и синусов может приводить к патологическим симптомам со стороны некоторых структур основания мозга, в частности гипофиза (синдром несахарного диабета) и черепных нервов.
Значительно реже васкулит и гранулематоз локализуются в других органах (кишечник, печень) с соответствующими клиническими симптомами. Правильная трактовка этих изменений облегчается сопутствующими типичными признаками болезни.
Лабораторные данные включают анемию, нейтрофильный лейкоцитоз, гиперглобулинемию, увеличение СОЭ (иногда до 60— 70 мм/ч и более). РФ может обнаруживаться в невысоких титрах, наличие ядерных антител является скорее исключением. Показатели инфицирования гепатитом В отрицательные. Для суждения о поражении почек важно наблюдать за анализами мочи и уровнем креатининемии.
Диагноз гранулематоза Вегенера на ранних стадиях болезни ставят преимущественно на основании описанных выше симптомов тяжелого поражения носоглотки, сочетающихся с общими признаками тяжелого лихорадочного заболевания. Распознавание болезни еще более облегчается при развитии проптоза, инфильтратов и полостей в легких, почечной патологии, артритов.
Большое значение имеет биопсия пораженной слизистой оболочки носа или синусов, при необходимости также и других патологически измененных тканей. Основой гистологического диагноза при этом оказывается сочетание признаков некротического васкулита и гранулематозного воспаления. Значение этого факта определяется тем, что «чистым» васкулитам (узелковый полиартериит, васкулит при СКВ) гранулематозное воспаление несвойственно. Вместе с тем при ряде заболеваний с четко выраженным гранулематозом (туберкулез, саркоидоз, некоторые микозы) не обнаруживается некротический васкулит.
Определенное клиническое сходство с синдромом Вегенера могут иметь злокачественные опухоли (при соответствующей локализации), особенно лимфомы, протекающие иногда с симптомами гранулематозного воспаления и иммунного васкулита. В подобных случаях решающее значение имеет биопсия, с помощью которой обнаруживают злокачественные клетки.
То же относится и к такому редкому заболеванию, как лимфоматоидный гранулематоз, рассматриваемый некоторыми авторами как предстадия истинной лимфомы. При этой болезни в сосудистых стенках обнаруживают скопления атипичных лимфоидных, плазмоцитоидных и ретикулоэндотелиальных клеток, в том числе в стадии митоза. Гранулемы менее отчетливые, чем при синдроме Вегенера, а васкулит как таковой отсутствует. Основная локализация поражений — легкие, реже кожа и нервная система.
Наиболее труден дифференциальный диагноз с так называемой срединной гранулемой, называемой также злокачественной, или гангренозной, гранулемой. Эта редкая болезнь характеризуется прогрессирующим гранулематозным воспалением и деструкцией тканей верхних дыхательных путей и лица. Ее причины и патогенез неизвестны.
Первыми симптомами обычно бывают стойкая заложенность носа, гнойные выделения из него, изъязвления слизистой оболочки носа и рта, реже также конъюнктивы. Эти признаки прогрессируют с разной степенью быстроты, присоединяются поражения синусов, выпадение зубов, вторичная гнойная инфекция с высокой лихорадкой и значительным похуданием. Характерны тяжелые деструктивные изменения тканей — перфорация носовой перегородки с седловидной деформацией носа и перфорация мягкого и твердого неба, не свойственная синдрому Вегенера.
При отсутствии лечения может наступить массивный распад пораженных тканей, в том числе кожи лица и тканей глаза и глотки, сопровождающийся зловонным запахом. Ниже шеи патологический процесс никогда не распространяется. Без адекватной терапии заболевание всегда смертельно, течение ухудшается после хирургических вмешательств. Смерть обычно наступает от вторичной инфекции, разрушения крупного сосуда или прорастания в ЦНС.
Основной метод лечения — радиотерапия на пораженные области в суммарной дозе 5000 рад, что позволяет достичь многолетних ремиссий и практического излечения. Ведущими отличиями срединной гранулемы от синдрома Вегенера служит ее локализованный характер, отсутствие висцеральных поражений и гистологических признаков васкулита (основной признак при биопсии — гранулематоз без признаков казеоза, иногда с наличием гигантских клеток). Кроме того, гранулематозу Вегенера несвойственно разрушение кожи лица и тканей неба.
Лечение и прогноз.
Прогноз гранулематоза Вегенера без адекватного лечения всегда плохой. Через 2 года умирают более 90% больных; после появления первых признаков поражения почек средняя продолжительность жизни составляет 5 мес. Кортикостероиды, назначенные изолированно, дают при этом заболевании весьма скромный эффект, хотя могут вызвать заметное улучшение при поражении глаз и артритах.
Препаратом выбора является циклофосфамид, назначаемый внутрь в суточной дозе 2 мг/кг, т. е. в большинстве случаев по 150 мг в день. Только при быстром прогрессировании болезни этот препарат в первые дни болезни иногда вводят внутривенно. Как правило, циклофосфамид сочетается с преднизолоном, особенно при наличии системных проявлений, поражения глаз, суставов, почек и кожи. Начальная доза преднизолона составляет 40—60 мг/сут, но после развития явного улучшения может постепенно уменьшаться с переводом больного,’ если это возможно, на прием препарата через день и попыткой последующей отмены.
Основной препарат терапевтической программы — циклофосфамид — следует принимать длительно. Медленное и постепенное снижение его дозы (до полной отмены) рекомендуется на^чнать только через год после развития полной ремиссии. При правильном лечении можно добиться ремиссии более чем у 95% больных. У ряда больных ремиссии после прекращения лечения длятся до 15 лет, что позволяет ставить вопрос о возможности полного выздоровления. Рецидивы после отмены терапии редки, но поддаются вновь назначенному лечению.
Существует ряд работ, указывающих на высокий лечебный эффект не только циклофосфамида, но также азатиоприна, метотрексата, хлорбутина. Однако опыт работы с этими препаратами невелик, и пока они могут рассматриваться лишь как возможная альтернатива циклофосфамиду в тех случаях, когда его применение почему-либо невозможно.
Сигидин Я.А.
Опубликовал Константин Моканов
Проблемы лечения
Лечение гранулематоза Вегенера зависит от формы заболевания.
При локальных и ограниченных формах удается добиться длительной ремиссии в ¾ случаев сочетанием Метотрексата и глюкокортикоидов. При этом пациенты постоянно сдают анализы для исключения присоединения поражения почек.
Генерализованные формы протекают тяжело, ставят под угрозу функционирование органов и жизнь пациента. В терапии применяются:
- Циклофосфамид внутривенно или внутрь;
- затем длительно Азатиоприн или Метотрексат.
Лечение проводится длительными курсами (более года). Дозировки препаратов меняют от ударных до минимальных поддерживающих. Применение Циклофосфамида требует контроля за числом лейкоцитов.
Во время ремиссии некоторые авторы рекомендуют Ко-тримоксазол, но единого мнения о его механизме действия нет. Используют также бездоказательно Иммуноглобулин, Лефлуномид.
Исследуется воздействие Ритуксимаба для подавления В-клеток.
К показанным методам гемокоррекции относятся:
- плазмаферез — менее показан при гранулематозе, поскольку удаляет зашлакованность, но оставляет иммунные комплексы;
- способ введения криомодифицированной собственной плазмы (аутоплазмы) — основан на способности при холодной температуре образовывать соединения типа полимеров с активными центрами, избирательно собирающими антитела и метаболиты.
Местные процедуры
При таком локальном явлении, как сужение дыхательных путей в области подсвязочного пространства за счет рубцевания, используется местное введение в фиброзные ткани глюкокортикоидов в инъекциях. Процедура проводится под наркозом несколько раз с применением ларингоскопа.
Если стеноз дыхательного горла продолжается, то устанавливают трахеостому (через разрез вводится трубка в трахею и закрепляется на коже).
Воспаление и корки в носовых ходах, гайморовых пазухах промывают ежедневно изотоническим раствором. Присоединение инфекции требует назначения антибиотиков как в дренаж, так и внутримышечно.
Инструменты, имеющиеся у отоларинголога, позволяют осмотреть без наркоза верхние отделы гортани
Лечение аутоиммунного заболевания
Схему необходимого лечения назначает лечащий врач и дает клинические рекомендации, исходя из диагноза. Гранулематоз – опасное заболевание, требующее наблюдения профессионала. Самолечение может стать причиной преждевременной смерти. Чем раньше выявлена патология, тем больше вероятность выздоровления. Когда уже поражены внутренние органы, человек живёт в среднем полгода.
При правильном назначении лечения достигается полная ремиссия, которая приравнивается к полному выздоровлению. Правильно подобранные медикаментозные средства позволят снять болевые симптомы, замедлить прогрессирование болезни, укрепить сердечно-сосудистый канал, продлив жизнь пациента. Для достижения стойкой ремиссии необходима длительная терапия. Разовый приём препарата не принесет заметных результатов. Лечение должно соблюдаться регулярно, с должной тщательностью.
Сегодня среди ревматологов и гематологов широко применяются аутоплазмы. Они замедляют прогресс заболевания, улучшают физическое состояние, устраняют болевые симптомы. С их помощью легче достигается полная ремиссия пациента. В комплексе с традиционным лечением эффективность процедур возрастает. Начинать приём лекарств следует как можно раньше. Курс лечения в среднем длится около одного года при условии строгого соблюдения схемы и графика приёма лекарств.
Прогноз
Лечение у 90% пациентов заканчивается с определением отсутствия активности болезни. Но серьезность проблемы состоит в том, что даже после достаточно интенсивного курса лечения:
- от 25 до 40% случаев дают рецидивы;
- 12% заканчиваются летально;
- у 86% формируется хроническая почечная недостаточность, из них каждому десятому показан гемодиализ;
- деформация носа проявляется у 28% пациентов;
- теряют слух 35%, зрение — 8%;
- выраженный стеноз трахеи остается у 13% больных.
Без лечения летальный исход неминуем в течение года. Описаны случаи длительной ремиссии от четырех до 10 лет. Это значительный успех терапии.
Болезнь Вегенера, к счастью, очень редко встречаемая патология. Ее изучение и применение опыта разных научных клиник вселяет надежды на успех.
Стадии заболевания
В клинической картине гранулематоза Вегенера выделяют несколько стадий:
- Риногенный гранулематоз (гранулематозно-некротический васкулит). Развиваются язвенно-некротический или гнойно-некротический риносинусит, назофарингит, ларингит, деструктивные изменения глазницы и носовой перегородки.
- Легочный гранулематоз. Патологический процесс захватывает легочную ткань.
- Генерализованный гранулематоз. Поражаются нижние отделы дыхательной системы, сердечно-сосудистая система, органы пищеварительного тракта и почки.
- Терминальный гранулематоз. Развивается почечная и (или) легочная недостаточность. Летальный исход наступает в течение года от момента перехода заболевания в терминальную стадию.
Описание заболевания
Гранулематоз Вегенера относится к группе аутоиммунных васкулитов и считается воспалительным заболеванием сосудов. Изначально в стенках вен, артерий и мелких сосудов образуются гранулемы (своеобразные узелки), которые постепенно отмирают и перерождаются в соединительную ткань. Из-за происходящих изменений все сосуды утрачивают свою основную функцию, а зависящие от них органы не получают должного питания.
Данный вид гранулематоза очень долгое время не был выделен из общей группы васкулитов. Впервые заболевание было обособлено в 1936 году немецким доктором Фридрихом Вагнером, в честь которого и был назван недуг.
Васкулит (гранулематоз) Вегенера — это достаточно редкое отклонение, которое встречается всего лишь у 3-6 человек из миллиона. Статистические исследования выявили, что мужчины заболевают в 1,3 раза чаще женщин. Также отмечено, что гранулематоз чаще всего поражает людей в возрасте 35-45 лет, но может встретиться и у молодежи. У пожилых людей и детей заболевание выявлено не было.
Симптомы болезни Вегенера
Ранняя стадия заболевания характеризуется типичными признаками гриппа или ОРВИ:
- высокая температура;
- боли в мышцах и суставах;
- слабость и потеря аппетита;
- трудности с носовым дыханием, ринит, синусит;
- средний отит и закупорка слуховой трубы.
Такая болезнь, как некротический васкулит, имеет острое или подострое начало, которое характеризуется общими и местными признаками:
- Общие симптомы: лихорадка, миалгия, артралгия, сосудистая попура, язвенно-некротический васкулит кожного покрова.
Местные симптомы. К таковым можно отнести.
- Поражение кожи – кожный язвенно-геморрагический васкулит. Воспаление сосудов кожи приводит к формированию пурпуры, представляющей собой плотные высыпания темно-фиолетового цвета, расположенные на нижних конечностях. Со временем на их месте появляются трофические язвы. На коже центральной части лица также возможно образование изъязвлений и некротических очагов, что связано с распространением патологического процесса из носа. К основным выдам высыпаний на коже при гранулематозе Вегенера относят: петехии, экхимозы, эритемы, папулы, язвенно-некротические очаги, пиодермия.
- Воспаление различных отделов слухового анализатора проявляется болью в ушах, снижением слуха, нарушением звукопроведения и звуковосприятия.
- Поражение нервной системы протекает по типу асимметричной полинейропатии, множественной мононейропатии, церебрального васкулита.
- Поражение легких — гранулематозное воспаление, не имеющие вначале специфической симптоматики и выявляющееся только рентгенологически. В дальнейшем на пораженных участках образуются гранулемы и деструктивные полости, появляется надсадный кашель, кровохаркание, одышка, боль в груди. Часто заканчивается развитием выпотного плеврита, а затем респираторной недостаточности.