Пороки или анатомические дефекты кардиальных структур развиваются у каждого десятитысячного пациента в определенный момент жизни.
Многие состояния не несут большой угрозы здоровью, обнаруживаются случайно в ходе диагностики по поводу других заболеваний. То же касается и врожденных пороков, на долю которых приходится до 60% всех отклонений от нормы.
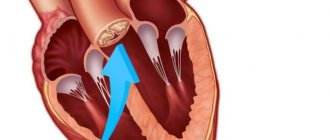
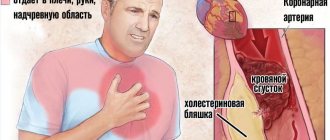
Аневризма сердца — это выпячивание стенки одной из камер или анатомических структур. В 80% зафиксированных ситуаций страдает левый желудочек или межжелудочковая перегородка.
Симптоматика неспецифична на первый взгляд. Самостоятельно отличить одно состояние от другого не получится. Нужна эхокардиография и ЭКГ, как минимум.
Порой нарушение так хорошо маскируется, что не обойтись без МРТ. Своими силами можно только предположить характер проблемы. Это важно, поскольку дает основания для обращения к врачу или вызова скорой помощи.
Лечение всегда оперативное. Но на ранних стадиях или при наличии показаний можно ограничиться медикаментозной терапией (когда — см. ниже).
Все же врачи сознательно рекомендуют не отказываться от операции, если на то есть основания.
Механизм развития состояния
В основе лежит сочетание двух факторов.
- Первый — перегрузка сердца, рост артериального давления, а значит и воздействия на стенку миокарда.
- Второй — дистрофические изменения в самих тканях в результате уже текущих кардиальных патологий. В основное это перенесенный инфаркт, ИБС и хроническая сердечная недостаточность.
При параллельном влиянии обоих моментов, тонкая стенка не выдерживает, прогибается вовне и остается в таком положении.
Часть крови застаивается в аневризме, мешкообразной структуре и не попадает в большой или малый круг. Это чревато существенным нарушением гемодинамики.
Патология циклична, постоянно прогрессирует и не остановится, пока не приведет к разрыву сердца, смерти пациента от массивного кровотечения — это основная ее опасность.
Виды и симптомы ложной аневризмы
Ложная аневризма может возникнуть в результате ранения, например, после колотой раны, задевшей сосуд. Также патология может появиться после хирургических операций.
Специалисты выделяют три вида ложных (травматических аневризм);
- Аневризма на артерии («мешочков» может быть несколько в случае сквозной раны).
- Артериовенозные аневризмы, возникающие в случае сквозного поражения, задевшего артерию и вену. В этом случае между ними возникает соединительный канал в виде сосуда.
- Комбинированные аневризмы. Могут сочетать признаки первых двух видов.
Артериовенозное сообщение нужно как можно быстрее ликвидировать, так как повышенное направление кровотока из артерии в вену ведет к сбоям в работе сердца, может привести к гипертрофии миокарда и декомпенсации сердечной деятельности.
Для появления на месте ранения артерии ложной аневризмы место поражения должно быть небольшим, а область раны «окутываться» мягкими тканями на месте входного и выходного отверстия.
Для травматических аневризм характерны следующие симптомы:
- Припухлость в зоне аневризмы;
- Усиленная пульсация;
- Покраснение кожи;
- Болезненные ощущения разной степени в месте расположения аневризмы.
Классификация
Проводится по ряду оснований.
| По этиологии | По локализации | По форме |
|
|
|
Классификации используются врачами для определения тяжести состояния, разработки тактики терапии.
Методы диагностики
К признакам, которые можно обнаружить при обследовании больного, относятся:
- осмотр и пальпация – асинхронная пульсация в 3 — 4 межреберном промежутке вне зоны верхушечного толчка (симптом коромысла);
- аускультация – шум на протяжении систолы при относительной митральной недостаточности;
- рентгенография – патологическое выпячивание дуги левого желудочка, расширение границ сердца, легочной застой;
- ЭКГ – «застывшие» симптомы инфаркта, нет улучшения (восстановления ST);
- ЭхоКГ – определяется аневризма, можно исследовать ее размеры, наличие сгустков крови, а также гемодинамические показатели – фракцию выброса, конечные объемы желудочка в систолу и диастолу;
- коронарография – закупорка венечной артерии и изменения кровотока за ней;
- вентрикулография и МРТ – помогают установить размер, форму, расположение, изменение сердечной мышцы вне аневризмы, тромбоз полости желудочка;
- ПЭТ сердца (позитронная эмиссионная томография) – нужна для определения «спящего» миокарда в смежных участках;
- ЭФИ (электрофизиологическое исследование) показано при наличии аритмии.
Причины и как предотвратить развитие болезни?
Факторы:
- Инфаркт миокарда. На его долю приходится 95% всех аневризм. По статистике каждый десятый пациент с подобным диагнозом в анамнезе «получает» анатомический дефект. Превенция — отказ от спиртного, курения, диета, своевременное лечение ишемических процессов, атеросклероза.
- Травмы грудной клетки. Ушибы, переломы и прочие. Способ предотвращения — соблюдение техники безопасности.
- Воздействие ионизирующего излучения. Превенция — постоянное наблюдение, прием кардиопротекторов (Милдронат).
- Инфекции. От миокардита до сторонних состояний, вплоть до сифилиса, туберкулеза. Превенция: избегание заражения, при начале процесса — срочное лечение антибиотиками и прием защитных медикаментов.
Чуть реже — операции на сердце, врожденные пороки, которые предотвратить уже невозможно.
Как поставить диагноз
Диагностика основана на знании врачом симптомов и течения острого инфаркта, его осложнений. Кроме характерных проявлений, врач при аускультации сердца выслушивает типичный ри, шумы.
Выбухает правый контур сердечной тени
ЭКГ-признаки настораживают, когда отсутствует какая-либо динамика инфарктной кривой. Это имеет значение уже на этапе стационарного лечения пациента.
Рентгенологическое обследование показывает расширение тени сердца, изменение контуров при выбухании аневризмы.
Рентгенокимограмма позволяет отследить движения отделов сердца по контурным линиям и выявляет неподвижный участок.
УЗИ-сердца отмечает изменение полостей, формирование выпячивания при сокращении желудочков, образование пристеночного тромба.
МРТ позволяет более точно вывести все характеристики участка аневризмы.
Симптомы
Клиническая картина крайне вариативна. Конкретные проявления зависят от размеров образования, исходной причины патологического процесса, давности существования, функциональных нарушений.
Боли в грудной клетке средней степени интенсивности
Давящие или жгучие, что прямо указывает на ишемический, связанный с недостаточным кровообращением характер состояния. Локализуются где-то по центру или чуть левее.
Проявляют себя в момент физической активности, стресса. То есть после интенсификации кардиальной деятельности и роста частоты сокращений сердца.
Дискомфорт развивается в результате недостаточного кровообращения тканей вокруг стеночного выпячивания.
По мере прогрессирования, как ни странно, симптом сходит на нет. Развивается дополнительная кровеносная сеть. Она компенсирует ишемию.
Компрессия тканей аневризмой также дает болевой синдром, как и избыточная нагрузка на весь мышечный орган.
Ускорение сердцебиения
ЧСС достигает 120-180 ударов в минуту. Это так называемая тахикардия. Аневризма приводит к спонтанному падению гемодинамики (кровообращения).
Причина в том, что часть крови остается в образовании и не достигает большого круга. Значит ткани недополучают кислорода и полезных веществ.
Организм интенсифицирует кардиальную активность, чтобы восстановить собственную трофику (питание). На начальном этапе пациент ощущает биение, затем привыкает и перестает замечать неладное.
Кашель непродуктивного характера
Без мокроты. Развивается в результате компрессии легкого, но чаще как итог недостаточного газообмена из-за скудного выброса крови в малый круг, а значит и слабого насыщения жидкой соединительной ткани кислородом.
Слабость
Сонливость, астенические проявления, снижение трудоспособности и возможности выполнять бытовые обязанности.
Это типичные симптомы аневризмы левого желудочка, при которой снижается интенсивность сердечного выброса в большой круг. Именно через него мозг, почки, печень, органы и ткани вообще получают питание.
Аневризма задерживает часть крови, значит и церебральные структуры снабжаются хуже. Отсюда астенические признаки.
Одышка
Логическое продолжение кашля. Итог компрессии легкого или падения скорости кровотока в малом круге. Возникает в период физической активности.
Если аневризма достигает значительных размеров, симптом дает знать о себе и в покое.
Аритмия
Нарушение частоты сердечных сокращений. А с другой стороны, интервалов между каждым последующим ударом. Чаще всего признак представлен тахикардией, ростом ЧСС до 120-180 уд. (как уже было сказано).
По мере прогрессирования обнаруживается обратное явление. Брадикардия. Указывает она на слабость сердечной деятельности, малое питание миокарда и неспособность компенсировать нарушение.
Фибрилляция желудочков, либо предсердий то есть хаотичные сокращения отдельных камер, и экстрасистолия (внеочередные сокращения) также возможны.
Своими силами обнаружить их трудно, однако присутствуют специфические нарушения самочувствия: ощущение замирания в груди, пропускания ударов, переворачивания и пр.
Гипергидроз
Чрезмерная потливость. В любое время суток, после незначительной физической активности особенно. Обусловлена повышенной нагрузкой на сердце и слабым питанием мышц.
Отеки нижних конечностей
Сначала процесс затрагивает только стопы и лодыжки. Затем икры и поднимается выше. С одной стороны это результат кардиальной дисфункции, с другой — почечных проблем.
Запущенные формы аневризмы с развитием сердечной недостаточности вызывают отеки лица, рук.
Головокружение, болевой синдром в затылке, глазах
Указание на слабое кровообращение в церебральных структурах. Нервные ткани требовательны к объемам питания. Даже незначительное падение трофики дает неврологическую симптоматику.
Обмороки и потеря сознания
Выступают продолжением, эволюцией проявлений со стороны ЦНС. Синкопальный эпизод чаще возникает после чрезмерной физической активности.
Сердце не способно обеспечить необходимый объем питания. Острая гипоксия головного мозга заканчивается потерей сознания. Затем же связи с механическими нагрузками нет.
Тем самым, симптомы сердечной аневризмы имеют три плоскости:
- Собственно кардиальную. Аритмия, жжение, нарушение сократимости.
- Неврогенную. Обмороки, головная боль, вертиго.
- Дыхательную. Одышка, асфиксия в положении лежа, кашель.
Первая группа развивается сразу по достижении процессом некоей критической массы. До тех пор проявлений нет вообще либо они настолько скудные, что не имеют для пациента значения и не обращают внимания на собственное существование.
Третья разновидность также возникает параллельно кардиальным признакам.
А вот неврогенные проявления говорят об изначально опасном расположении аневризмы или же быстром росте. Нарушения со стороны ЦНС требуют срочной операции.
Отеки свидетельствуют в пользу почечной, и хронической сердечной недостаточности. Это также негативные прогностические моменты. Обычно речь о запущенном варианте патологического процесса.
Причины появления сердечной патологии
Аневризма сердца может диагностироваться даже у новорождённых. Часто малышам приходится сталкиваться с врождённой разновидностью заболевания, возникающего из-за передающейся по наследству слабости соединительной ткани. Также патология может возникать в процессе взросления малыша.
Спровоцировать заболевание могут другие патологии, в качестве которых выступают:
- атеросклероз;
- гипертония;
- васкулит.
Подростки, которые игнорируют здоровый образ жизни, предпочитают курить открыто или втайне от родителей, собственными руками увеличивают риск возникновения гипертонии, атеросклероза, а вслед за ними и аневризмы.
Также у подростков часто возникает такая опасная патология, если ребёнок попадал ранее в дорожно-транспортное происшествие, получал какие-либо травмы. Среди пациентов подросткового возраста много таких, которые увлекались ранее экстремальными видами спорта.
У взрослых чаще всего такую патологию диагностируют после перенесённого инфаркта. Приходится сталкиваться с таким заболеванием и тем пациентам, сердце которых подвергалось травмированию. В этом случае участок мышц отмирает, и уже сердце неспособно нормально функционировать. Травмироваться сердце может и во время проведения оперативного вмешательства. В любом случае, если определяются проблемы с сердцем, пациенты должны находиться под строгим контролем врачей. Только профилактические осмотры способны предупредить дальнейшее развитие патологии, не позволить состоянию здоровья ухудшаться.
Спровоцировать аневризму могут и такие заболевания:
- ангина;
- туберкулёз;
- сифилис.
Злоупотребление спиртными напитками, курением является не только пагубным пристрастием, но и провокатором, спусковым механизмом, вследствие которого возникает столь опасное заболевание, как аневризма.
Диагностика, как своими силами отличить аневризму от прочих состояний?
Без профильных исследований сказать точно, что является причиной указанной выше симптоматики невозможно. Но есть шанс предположить. Это необходимо для своевременного реагирования.
С чем проводится разграничение:
- Инфаркт миокарда. Собственно острая коронарная недостаточность, некроз тканей. В отличие от него, симптомы аневризмы нарастают постепенно, не в один момент.
Боли не столь сильные, нет потерь сознания, активности центральной нервной системы. Острого начала также не наблюдается. Потому как нарушение имеет хронический, длящийся характер.
О симптомах предынфаркта читайте в этой статье.
- Пороки митрального, трикуспидального, аортального клапанов. Отличие — в последовательности развития симптомов.
На фоне аневризмы сначала появляются боли, затем нарушения ритма. В данном же случае, дискомфорта может и вовсе не быть либо он развивается на поздних стадиях патологического процесса.
- Стенокардия. Как и в случае с инфарктом, для аневризмы не типично приступообразное течение. Признаки примерно одинаковы на протяжении всего периода существования порока.
Прогрессирование следует понятной логике. Чем дольше присутствует нарушение, тем более выражена клиника.
- Кардиомиопатия. Болей также практически не дает. Зато присутствуют опасные аритмии и одышка.
Таким путем врачи оценивают состояние пациента и строят примерные гипотезы. Профильный специалист — кардиолог.
Перечень исследований таков:
- Устный опрос и сбор анамнеза. Для построения модели патологического процесса.
- Измерение артериального давления. На фоне аневризмы стабильно высокое на ранней стадии. Соответствует симптоматической гипертензии. Пониженное после прогрессирования и развития стойкой сердечной недостаточности. На 20-30 мм ртутного столба менее индивидуальной нормы.
- Оценка частоты сокращений органа. То же самое. Основной период дает тахикардию. Затем — урежение ЧСС. Что говорит о нарушении сократительной способности и нарастании явлений ишемии тканей.
- Эхокардиография (допплерография). Основная методика на любой стадии. Дает много информации об анатомическом состоянии сердца и окружающих структур. Представляет собой ультразвуковой способ визуализации тканей и измерения давления в камерах во время систолы (выброса) и диастолы (расслабления).
- В рамках необходимости назначают МРТ. Исследование дает детальные изображения мышечного органа.
- ЭКГ. Для оценки функциональной активности сердца. Все аритмии видны сразу. Обычно исследование проводят после выявления причины, для фиксации степени тяжести процесса.
Перед операцией назначается сцинтиграфия. Она позволяет определить сохранность функциональной активности миокарда, также объем крови, которая застаивается в мешкообразной структуре, допустимую нагрузку при предстоящем наркозе.
Для выявления самой аневризмы достаточно эхокардиографии. Остальные способы направлены на оценку степени нарушений, которые спровоцированы болезнью. Обследование проводится амбулаторных условиях.
Интересно:
Стандартный диагноз «хроническая аневризма сердца» не имеет смысла, поскольку процесс острым не бывает. Это сложившаяся в российской медицинской практике терминологическая ошибка.
Сколько живут с постинфарктной аневризмой без лечения
Формирование выпячивания стенки сердца относится к неблагоприятному варианту течения инфаркта миокарда. Если вовремя не провести операцию, то в течение 2 — 3 лет от момента образования аневризмы больные погибают от острой коронарной или сердечной декомпенсации, тромбоза. К факторам, которые повышают вероятность летального исхода, относятся:
- прогрессирование недостаточности кровообращения;
- возобновление приступов стенокардии на фоне лечения;
- относительная недостаточность митрального клапана из-за расширения полости левого желудочка;
- тяжелые виды нарушения ритма;
- большой размер аневризмы, мешковидная или грибовидная форма.
Более доброкачественное течение у бессимптомных и небольших образований, сформированных после 2 месяцев от начала инфаркта.
Смотрите на видео об аневризме и опасности, которую она несет:
Лечение
Двойственно. На начальном этапе или если аневризма не растет, сохраняет стабильные размеры, не вызывает функциональных нарушений (аритмий) показано консервативное лечение и динамическое наблюдение.
В случае выжидательной тактики, назначается регулярный скрининг на протяжении хотя бы 3-5 лет. Каждые 3-6 месяцев проводится консультация кардиолога и полный диагностический цикл (ЭКГ, ЭХО, суточное мониторирование, МРТ по показаниям).
Незначительная скорость роста (менее 0.5 см за полгода) дает основания для продления наблюдения. Полсантиметра и более — абсолютное показание для операции. Здесь усмотрение врача уже не играет роли.
При подготовке же продолжительность курса медикаментозной терапии составляет около 2-3 месяцев. За неделю до вмешательства проходит последний комплекс диагностики.
В обоих случаях препараты одни и те же:
- Органические нитраты. Способствуют искусственному расширению коронарных артерий. Лучшему питанию миокарда за счет нормализации гемодинамики. Классическое средство, это Нитроглицерин. По показаниям — прочие.
- Мочегонные медикаменты мягкого действия. Которые сберегают калий и маний. Например, Верошпирон или Спиронолактон. Не постоянно, 2-3 раза в неделю. Для снятия отеков, снижения нагрузки на сердце.
- Антиагреганты и тромболитики. Разжижают кровь, улучшают ее текучесть, предотвращают развитие сгустков. Аспирин-Кардио, Варфарин.
- Бета-блокаторы. Анаприлин, Карведилол. Нормализуют кислородное обеспечение миокарда, попутно снижают уровень артериального давления.
Возможно применение кардиопротекторов, Милдроната и прочих. Для улучшения метаболизма в сердце.
Самостоятельный прием категорически недопустим. Это прямой путь к разрыву аневризмы, кровотечению и смерти в считанные секунды.
Лечение аневризмы сердца преимущественно хирургическое, операция требуется в 65-80% случаев.
Абсолютные показания к срочному проведению:
- Разрыв аневризмы или стенки желудочка/ткани миокарда.
- Тромбоз. Угроза инсульта, инфаркта или перенесенные состояния подобного рода.
- Выявление патологии у ребенка до 3-х лет.
- Риск тромбообразования.
- Сердечная недостаточность на фоне аневризмы.
- Стремительный рост образования. Более, чем на 0.3-0.5 см за полгода.
- Аритмии, резистентные (невосприимчивые) к медикаментозному лечению.
В остальных случаях вопрос остается на усмотрение специалиста-кардиолога. При сомнениях в компетентности рекомендуется получить консультацию второго доктора. Лишним это точно не будет.
Суть вмешательства заключается в удалении образования и ушивании стенок.
Операция не обязательно проводится открытым доступом с рассечением грудной клетке. При сравнительно малых размерах аневризмы возможно эндоскопическое лечение.
После — назначаются препараты:
- Антибиотики. Для предотвращения инфекционных осложнений.
- Антиаритмические. Чтобы привести в порядок ЧСС.
- Диуретики. Снижают нагрузку на сердце.
- Бета-блокаторы и нитраты по показаниям.
Внимание:
Категорически воспрещается лечиться народными средствами. В лучшем случаи они бесполезны и чреваты утеканием драгоценного времени, в худшем — опасны, потому грозят гибелью.
На протяжении реабилитационного периода дают рекомендации по образу дальнейшей жизни.
- Отказ от курения, спиртного (навсегда).
- Половой покой (3-6 мес.).
- Коррекция рациона. Минимум жирного, жареного, копченого, соль не более 7 граммов в сутки, никаких полуфабрикатов, фаст-фуда, консервов (постоянно).
- Отграничение физической активности (от 6 месяцев до пожизненного изменения).
- Полноценный отдых около 7-10 часов за ночь (всегда).
- Избегание стрессов, освоение методик релаксации.
Восстановление длится около полугода.
Клинические проявления острой аневризмы
Диагностика острой постинфарктной формы затруднена, поскольку все симптомы сливаются с признаками тяжелого инфаркта, а хроническая — стирается нарастанием сердечной недостаточности.
Аневризма развивается в первые дни инфаркта. Больной находится в тяжелом состоянии. Беспокоят непостоянные боли в области сердца, слабость, возможны перебои ритма, головокружение.
Если положить ладонь на область сердца, то, кроме нормального верхушечного толчка в пятом межреберье, чувствуется другая дополнительная пульсация. Она может ощущаться в тех местах, где не пальпируется верхушечный толчок: в третьем-четвертом межреберье у грудины.
Симптомы аневризмы сердца проявляются в первые часы инфаркта. Внимательный врач заметит дополнительную (прекардиальную) пульсацию при боковом освещении. Если положить два пальца на кожу в участке обнаруженной пульсации, то при ударе происходит их расхождение. Симптом так и называется — «раздвигающиеся пальцы». Его наблюдают у 74% больных.
Прогноз и осложнения
Благоприятный на ранних этапах, в отсутствии необходимости операции или при возможности проведения таковой. Выживаемость близится к 95%.
Летальность выше при присоединении стойких аритмий или сердечной недостаточности. Но и тогда шансы хорошие.
Аневризмы сердца опасна последствиями: формированием пристеночных тромбов, эмболией, дыхательной, почечной, сердечной недостаточностью. Итогом всегда оказывается разрыв образования, массивное кровотечение и смерть пациента.
Что такое аневризма сердца?
Аневризма сердца представляет собой выбухающий ограниченный дефект, расположенный в сердечной стенке. Впервые подобное заболевание было описано в далёком 1757 году выдающимся английским учёным Д. Гюнтером. В более чем 90% случаев аневризма выявляется после перенесённого инфаркта миокарда, но это далеко не единственная причина её появления. В 65% случаев образование диагностируется у представителей мужского пола. Чаще всего формируется в области левого желудочка сердца, что сопровождается резким нарушением функционирования поражённого участка. В редких случаях образуется в правом желудочке и межпредсердной перегородке.
Размеры аневризмы сердечной мышцы могут достигать в диаметре 20 сантиметров.
В кардиологической практике является довольно распространённым явлением и очень актуальной проблемой, так как всегда существует большой риск разрыва данного образования, что всегда сопровождается массивным кровотечением и высоким шансом летального исхода.
Какие бывают виды? Чем истинная аневризма отличается от ложной?
Аневризмы могут классифицироваться по различным параметрам, что позволяет избирать необходимую тактику лечения и составлять прогноз для жизни пациента.
Постинфарктные аневризмы подразделяют на:
- острые — формируются в течение первых двух недель после инфаркта, склонны к разрыву и имеют достаточно плохой прогноз. Некоторые незначительные выпячивания склонны к самостоятельному рассасыванию по мере роста соединительной ткани;
- подострые — образуются на третьей-восьмой неделе, риск разрыва меньше, но в полости образования могут находиться тромбы. Изначальная форма аневризмы может претерпевать изменения;
- хронические, обладающие плотной оболочкой, значительно редко разрывающиеся, но такие осложнения как нарушения ритма и образование тромбов беспокоят пациентов значительно чаще. Развиваются спустя восемь недель после перенесённого инфаркта миокарда.
С каждым последующим инфарктом риск развития аневризмы сердца сильно возрастает.
Разделение аневризм по размерам довольно условно. Различают:
- малые — практически неотличимы от рубца, образующегося после инфаркта, наиболее заметны во время сокращения сердца — систолы;
- средние — диаметр может достигать пары сантиметров, образования не выходят за перикард — наружную оболочку сердечной мышцы;
- гигантские — способны изменять форму сердца, диаметр может приближаться к размерам левого желудочка, значительно влияют на общее самочувствие пациента.
Чем больше размер аневризмы сердца, тем выше риск её разрыва.
По форме выделяют следующие виды выпячиваний (определяется при помощи ультразвукового исследования):
- мешковидная. Тонкостенное образование с широким основанием, с наибольшим выпячиванием в области дна. В полости зачастую застаивается кровь, в результате чего формируются тромбы;
- диффузная. Имеет незначительный диаметр, массивное основание, образуется после обширных видов инфаркта, разрываются они редко;
- грибовидная. Форма схожа с перевёрнутым кувшином с узким устьем, имеет тонкие стенки и небольшой размер;
- «аневризма в аневризме». Самый опасный и жизнеугрожающий вид, свидетельствующий о серьёзной деформации структур сердечной мышцы. Представляет собой мешковидное и диффузное образование одновременно.
Наиболее часто встречается диффузный тип аневризм, второе место занимают мешковидные образования.
По структуре стенки аневризмы делят на:
- мышечные, состоящие в основном из мышечных компонентов;
- фиброзные — из соединительнотканных волокон;
- мышечно-фиброзные.
Вероятность разрыва зависит от толщины стенки аневризмы, а не от состава.
Существует также истинный тип аневризмы, который содержит в своей структуре стенки сердца и большое количество соединительнотканных волокон. Отличается он от ложного тем, что последний представляет собой, по сути, небольшой разрыв миокарда (мышечной оболочки), ограниченный перикардом и фиброзными спайками, через который кровь способна поступать в образовавшуюся патологическую полость. Кроме того, выделяют физиологический тип аневризмы сердца, стенки которого сформированы благодаря практически неизменённой ткани мышечной оболочки, переставшей сокращаться по какой-либо причине.
Клиника
В клинической картине аневризмы сердца не доминирует один какой-то признак. Она состоит из разнообразных проявлений, наблюдающихся у больного в период после перенесенного инфаркта.
У пациента отмечают:
- боль;
- одышку;
- усиленное сердцебиение;
- измененный сердечный ритм;
- побледнение кожных покровов;
- кашель;
- повышенную утомляемость.
Болезненность локализуется за грудиной (немного левее), проходит в виде приступов, не острая, усиливается после нагрузки или курения. Боль не обязательно сопровождает заболевание, поскольку ткань аневризмы состоит из соединительных клеток, не имеющих нервных окончаний. Дискомфорт вызывает нарушение кровообращения коронарных сосудов любой этиологии.
По мере прогрессирования заболевания у больного нарастает симптоматика сердечной недостаточности. В дальнейшем у пациента появляются отеки, увеличивается печень, присутствуют признаки нарушения дыхательной функции (одышка, удушье). Происходят изменения сердечного ритма (тахикардия, брадикардия, аритмия). Наблюдается стенокардия напряжения, а также в состоянии покоя.
Причиной слабости и недомогания при аневризме сердца является недостаточность сокращения миокарда. Эта дисфункция сердечной мышцы приводит к снижению объема циркулирующей крови, уменьшению транспорта кислорода к тканям, вследствие чего происходит их гипоксия. По этой же причине наблюдается бледность кожи, снижение ее чувствительности. Кроме этого у пациента отмечают набухание шейных вен, повышенное выделение пота.
Что может спровоцировать разрыв аневризмы
Факторами, которые повышают риск такого тяжелого осложнения, как разрыв сердца, бывают:
- пожилой и старческий возраст;
- обширный проникающий инфаркт;
- тяжелое течение артериальной гипертензии, особенно при кризах;
- инфаркт на фоне впервые возникшей стенокардии;
- начало лечения спустя сутки от приступа;
- высокая активность пациента, избыточная физическая или эмоциональная нагрузка;
- рецидив стенокардии после инфаркта;
- истощение, сопутствующие болезни (диабет, тиреотоксикоз, анемия);
- длительное лечение гормонами или нестероидными противовоспалительными средствами;
- введение препаратов для растворения тромба позже 10 часов от развития инфаркта.
Чаще всего разрыв случается на 3 — 8 день от начала некроза сердечной мышцы и бывает смертельным.
К признакам развития такого состояния относятся:
- бледность, затем цианоз кожи;
- холодный пот;
- расширение и выбухание вен на шее;
- потеря сознания;
- шумное дыхание, хрипы, сменяющиеся редкими дыхательными движениями.
У большинства больных разрыв сердца происходит мгновенно.