Внезапный приступ панической атаки с рядом неприятных следствий принято называть вегетососудистый криз. Заболевание носит распространенный характер и имеет неприятные последствия из-за отсутствия грамотной диагностики и лечения. Поэтому правильным решением будет своевременное посещение лечащего врача и соблюдение предписанных рекомендаций.
Что это такое?
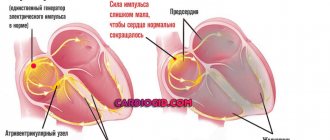
Приступ вегето сосудистой дистонии, или вегето-сосудистый криз — острое течение синдрома, при котором развивается психовегетативное расстройство, которое возникло из-за нарушения функционирования всего ретикулярного комплекса. Приводит к снижению активности и работоспособности, замедлению скорости мышления. Еще одно название вегетативного криза — паническая атака. Криз диагностируется у людей после 20-ти, однако, факторы его проявления могут фиксироваться и в раннем детстве. Женщины сильнее подвержены приступам на фоне своей эмоциональной природы.
Криз протекает в большинстве случаев бессимптомно, однако ощущения первого приступа запоминаются человеку надолго. Усугубляет ситуацию паническая атака, при этом длительность приступа достигает нескольких часов. Пострадавшие от криза запоминают ощущения на всю жизнь, и боятся повторения. Регистрировались случаи ежедневного вегетососудистого криза.
Причины, провоцирующие сосудистый криз, делятся на первичные и вторичные. К первопричинам принято относить расположенность на генном уровне, связанную с патологиями нервной системы. К вторичным причинам относят:
- продолжительные стрессовые напряжения;
- физические перенапряжения;
- чрезмерные умственные нагрузки;
- истощение сердечной мышцы и стенок сосудов, что приводит к дисфункции органов;
- гормональный сбой;
- расшатанная психика;
- наследственность;
- проблемы с работой внутренних органов;
- травма головы;
- аллергия;
- пассивный образ жизни.
Отечность конечностей, учащенное сердцебиение и панические атаки — характерные симптомы ВСД.
ВСД характеризуется непостоянством признаков проявления, они зависят от тяжести заболевания, проявляются периодически или постоянно (ежедневно). Факторы имеют свою периодичность, которая зависит от вида и характера проблемы. Зачастую явления ВСД ассоциируют с признаками других заболеваний. Специалисту, как правило, проблематично поставить правильный диагноз. Симптомы вегетативного криза:
- панические атаки;
- то нарастающая, то стихающая боль головы;
- учащенное сердцебиение;
- затекание конечностей;
- повышенное потоотделение;
- затрудненное дыхание;
- вялое состояние;
- нарушенный режим сна;
- тревожное состояние.
Зачастую вегето-сосудистый криз ознаменуется болью в области сердца, отдающей в левую верхнюю часть организма (руку, лопатку, предплечье). Признаки проявляются и пропадают в течение дня, это характеризуется индивидуальными различиями организма. Сигналы вегетососудистой дистонии сильнее проявляются во время сильной жары. Однако течение болезни может проходить без наличия симптомов, что затрудняет оказание своевременной помощи человеку.
Вагоинсулярный криз: симптомы болезни
Из-за резкого выброса инсулина в кровь возникает снижение уровня сахара – гипогликемическое состояние. К признакам этой патологии относят резкую слабость, потливость, чувство жара и падение артериального давления. Вследствие пароксизма человек может потерять сознание в течение нескольких минут с момента возникновения перечисленных симптомов. Так как блуждающий нерв регулирует работу внутренних органов, отмечаются следующие изменения:
- Брадикардия и гипотония.
- Одышка.
- Нарушение стула.
- Возникновение красного дермографизма.
- Нарушение сердечного ритма.
Вагоинсулярный вегетативный криз может развиться внезапно или постепенно. В первом случае пациент мгновенно теряет сознание. Отмечаются расстройства гемодинамики. Иногда криз имеет волнообразное течение. Постепенно нарастают такие симптомы, как: слабость, ухудшение состояния, озноб, потливость, чувство голода и тошнота. Эти проявления сменяются временным улучшением самочувствия. Затем они возникают снова.
Виды и симптомы
Существует несколько видов криза в зависимости от их длительности и влияния на внутренние органы. Частота и длительность криза заключается в индивидуальных особенностях организма пациента. Частота приступа определяет его тяжесть. Соответственно, различаются приступы:
- Легкие — длительность не более 15 минут, характеризуются проявлениями, вызванными со стороны одной системы.
- Средние — продолжительностью до часа. Возможна послекризовая астения, продолжительность в несколько суток.
- Тяжелые приступы наблюдаются более часа и обладают полисимптоматичностью.
Многие неоднократно слышали термин «пароксизмы». Что это такое, попробуем разобраться. С греческого данный термин переводится как «озлобление» или «раздражение».
Пароксизмы – что это такое?
Данный термин в основном используется в медицине. Резкие и значительные усиления каких-нибудь болезненных симптомов носят название «пароксизмы». Что это значит? Данные проявления часто говорят о наличии каких-либо серьезных заболеваний. Иногда пароксизмами называют возвращающиеся периодически приступы какого-либо недуга: подагры, болотной лихорадки. Они могут говорить о нарушениях в работе нервной и вегетативной систем. Наиболее часто встречающаяся причина пароксизмов — неврозы. Второе место занимают органические поражения головного мозга: дисфункции вестибулярных систем, гипоталамические расстройства. Часто кризы сопровождаются припадками височной эпилепсии и мигренями. Нередко они возникают на фоне аллергических заболеваний. Церебральный вегетативный пароксизм нужно отличать от проявлений первичных нарушений работы эндокринных желез. Например, для феохромоцитом свойственны симпатико-адреналовые типы пароксизмов. А для инсуломы характерны вагоинсулярные проявления. Чтобы правильно дифференцировать, нужны исследования гликемического профиля и экскреции катехоламинов.
MedGlav.com
Различают:
- симпатико-адреналовые,
- вагоинсулярные и
- смешанные кризы.
Симпатико-адреналовые пароксизмы проявляются подъемом артериального давления, тахикардией, гипертермией, гипергликемией, болью в области головы и сердца, ознобоподобным гиперкинезом, страхом смерти и обычно завершаются выделением большого количества светлой мочи («панические атаки»).
Вагоинсулярные пароксизмы характеризуются снижением артериального давления, брадикардией или тахикардией, затруднением дыхания, гипергидрозом, головокружением. Одной из разновидностей вагоинсулярного криза являются обмороки.
В смешанных пароксизмах сочетаются указанные проявления, иногда закономерно сменяя друг друга. Кризы могут возникать в различные периоды суток; у некоторых больных они закономерно проявляются либо в дневное, либо в ночное время.
Пароксизмы отражают наличие дисфункция вегетативной нервной системы и могут быть проявлением ряда заболеваний. В подавляющем большинстве случаев причина их — неврозы, значительно реже — органические (обычно негрубые) поражения мозга: гипоталамические расстройства, стволовые (особенно дисфункция вестибулярных систем). Иногда кризы сопровождают приступы височной эпилепсии, мигрень. Они могут возникать на фоне выраженной аллергии.
Дифференциальная диагностика.
Церебральные вегетативные пароксизмы следует дифференцировать от первичного поражения эндокринных желез. Так, для феохромоцитомы характерны симпатико-адреналовые пароксизмы, а для инсуломы — вагоинсулярные. Необходимы также исследования экскреции катехоламинов, гликемического профиля. Контрастное исследование забрюшинной области (аортография) позволяет дифференцировать эти состояния.
ЛЕЧЕНИЕ.
- Наиболее эффективно лечение психотропными средствами, особенно антидепрессантами. Назначают (ориентируясь на характер эмоциональных аномалий) один из следующих препаратов: амитриптилин, мелипрамин, пиразидол, азафен, инказан; дозы, постепенно повышая, доводят до 75—100 мг/сут. Эффект иногда начинает проявляться только на 2—3-й неделе лечения. Связанная с приемом амитриптилина сонливость, как правило, проходит по мере адаптации к препарату и в условиях постепенного наращивания адекватной дозы. Другим компонентом служат транквилизаторы. В наиболее резистентных случаях может быть проведено стационарное лечение инфузиями мелипрамина либо седуксена.
- Показан одновременно прием бета-адреноблокаторов (анаприлин 40—80 мг/сут), обладающих, наряду со способностью блокировать тахикардию, выраженным психотропным действием преимущественно седативного характера; с указанным лечебным комплексом при «панических атаках» успешно конкурирует антелепсин (по 1 таблетке 3 раза в день).
Общая информация о лечении пароксизмов
Как правило, назначают причинное лечение, когда наблюдаются пароксизмы. Что это за мероприятия? Лечение в первую очередь направлено на нормализацию эмоциональных состояний и борьбу с нервными расстройствами, десенсибилизацию, уменьшение вестибулярной возбудимости. При использовании вегетотропных средств нужно обращать внимание на вегетативный тонус во временном интервале между кризисами. При напряжённости симпатической системы для лечения пароксизмов используют симпатолитические средства (ганглиоблокаторы, «Аминазин», производные эрготамина). При усилении парасимпатической симптоматики дают холинолитические средства (медпрепараты атропиновой группы, «Амизил»). В случаях амфотропных сдвигов применяют комбинированные средства, такие как «Белласпон» и «Беллоид». В периоды приступов пациентам дают седативные и транквилизирующие и симптоматические медпрепараты («Кордиамин», «Кофеин», «Папаверин», «Дибазол», «Аминазин»), а также вещества, обеспечивающие мышечную релаксацию.
Вегетативно-сосудистые пароксизмы
Пароксизмы данного типа могут начинаться с головных или сердечных болей, покраснения кожных покровов лица, сердцебиения. Поднимается АД, пульс учащается, начинаются лихорадка и озноб. Нередко имеют место приступы беспричинного страха. В некоторых случаях наблюдается общая слабость, снижение АД, тошнота, потливость, уменьшение частоты пульса; у пациентов кружится голова и темнеет в глазах. Как правило, приступы длятся от 5-10 минут до 3-х часов. У большинства больных они проходят сами собой — без лечения. Во время обострения вегетососудистой дистонии стопы и кисти становятся влажными, синюшными и холодными. Зоны бледности на данном фоне придают кожным покровам неестественный мраморный вид. Пальцы немеют, появляются ощущения покалывания (ползания мурашек), а иногда и боли. Увеличивается чувствительность организма к холоду. Конечности сильно бледнеют. Нередко пальцы приобретают некую одутловатость, особенно при долгом переохлаждении. На фоне переутомления и волнений приступы учащаются. После припадка на несколько суток могут сохраниться ощущения общей слабости, недомогания, разбитости. Одна из форм, которую имеют вегетативные пароксизмы – это обморок. У человека резко темнеет в глазах, наступает слабость. Лицо бледнеет. Пациент утрачивает сознание и в беспамятстве падает. Однако судорог при этом почти никогда не бывает. Выводят из данного состояния при помощи вдыхания через нос нашатыря.
Симптомы и признаки
Приступ возникает на фоне резкого выделения инсулина в кровь. В результате быстро, сразу, снижается уровень сахара, человек плохо себя чувствует. Это опасный криз, который требует срочной медицинской помощи.
Иначе возможен летальный исход.
Чаще заболевание появляется у людей с ваготонией, когда наблюдается преобладание тонуса парасимпатического отдела вегетативной нервной системы над симпатическим.
Симптомы такого криза:
- Общая слабость.
- В глазах темнеет.
- Повышенная потливость.
- Тошнота.
- Кружится голова.
- Снижается Ад.
- Ощущается жар во всем теле, высокая температура.
- Пульс замедляется.
- Красные пятна на коже.
Приступ может наступить внезапно или нарастает волнообразно. В первом случае он сопровождается тошнотой или резким обмороком. Во втором – чувствуется сильная усталость, регулярно возникают позывы на рвоту, появляется расстройство при дефекации – обильное.
Как эти симптомы проходят, самочувствие долго не улучшается.
На фоне приступа сильно страдают такие важные системы:
- Сердечно-сосудистая;
- Дыхательная;
- Желудочно-кишечный тракт.
На фоне переутомления и волнений, стрессов приступы учащаются. В течение нескольких дней после криза больной ощущает себя разбитым, наблюдается общее недомогание, слабость во всем теле.
В детском возрасте вагоинсулярный криз тоже возможен. Из симптомов выделяют сильные головные боли и мигрени. Приступ в детском возрасте от 10 до 12 лет возможен на фоне сильного испуга или в результате эмоционального потрясения.
Иногда криз проявляется острой аллергической реакцией по непонятным причинам, резко формируется отек Квинке.
При таком приступе повышается уровень серотонина, гистамина, ацетилхолина. Это вещества являются активными участниками формирования аллергических реакций.
Пароксизм тахикардии
Пароксизмальной тахикардией называют резко начинающееся и так же внезапно заканчивающееся учащение сердцебиения. Причиной приступа считаются экстрасистолы, которые идут длительными сериями, а также активные гетеротопные ритмы с большой частотой, возникающие из-за высокой возбудимости низших центров. Длительность отдельных припадков — от 5-10 минут до нескольких месяцев. Как правило, приступы повторяются через какие-то промежутки времени.
Последствия
Последствия сбоя вегетативной нервной системы не проходят бесследно.
После приступа возникают:
- Через какой-то промежуток времени криз способен снова возникнуть.
- Быстрая и своевременная помощь со стороны врачей, контроль за организмом больного не могут дать стопроцентный результат лечения.
- Если человек уже пережил такой криз, то у него возникает синдром “тревоги ожидания”. Со временем это приводит к новым приступам.
- После пережитого приступа человек, даже уже выздоровев, провоцирует повторные симптомы, постоянно боясь снова испытать их.
- После пережитого криза человек меняет свой образ жизни, он старается себя обезопасить от потенциальных мест опасности. Они боятся попадать в незнакомые места или находиться там, где слишком много людей. Возможно развитие агорафобии.
Вагоинсулярный криз – это не приговор, такая болезнь не смертельна, если конечно, вовремя, без промедлений, будет оказана медицинская помощь. Но полностью остановить развитие и прогрессирования такой дистонии невозможно – так считают врачи.
Чтобы предотвратить развитие расстройства, следует сократить стрессы, не паниковать.
Стараться быть спокойными в любой ситуации, вести размеренный образ жизни. Откажитесь от вредных привычек.
Важно научиться контролировать нервную систему. Так можно избежать вагоинсулярных и других кризов.
Аффективно-респираторные пароксизмы
Аффективно-респираторными пароксизмами называют приступы с задержкой дыхания. Они считаются ранними проявлениями истерических припадков и обмороков. Как правило, случаются у детей младшего возраста. Данные пароксизмы начинают наблюдаться к концу первого года жизни и обычно продолжаются до трехлетнего возраста. Это своего рода рефлексы. Когда ребенок плачет и резко с силой выдыхает из себя весь воздух, а потом замолкает. Рот в этот момент остается открытым. Такие приступы, как правило, длятся не больше минуты.
Вегетососудистые пароксизмы – клинические проявления дисфункции вегетативной нервной системы (ВНС). Они выражаются резким ухудшением состояния больного с прогрессированием ведущих симптомов. Многие несведущие в медицине люди считают, что виды пароксизмов невозможно различить без использования специализированных и высокоточных методов диагностики. Но это не так, и в большинстве случаев опытный врач сразу видит, с чем он имеет дело.
Отличие от симпатоадреналового криза
К острым нарушениям работы вегетативной нервной системы относят симпато адреналовый и вагоинсулярный криз. Данные патологические состояния различаются между собой по механизму развития и клиническим признакам. В обоих случаях требуется срочная помощь врача, так как каждое из этих состояний способно привести к летальному исходу. Симпатоадреналовый криз характеризуется резким увеличением уровня гормонов коркового слоя надпочечников. Они вызывают возбуждение центральной и вегетативной нервной системы. Выброс адреналина сопровождается тахикардией, повышением кровяного давления и ощущением тревоги и страха. Другое название этой патологии – паническая атака.
В отличие от симпатоадреналового криза, при повышении уровня инсулина в крови наблюдаются противоположные симптомы. Парасимпатическая нервная система начинает преобладать над симпатическим отделом. Отмечается замедление работы сердца, расслабление сосудов, сужение бронхов и т. д.
Определение пароксизмов
Вегетососудистые пароксизмы – сборное понятие, включающее в себя все резкие изменения функционирования ВНС. Проявляются они комплексом симптомов.
Главные особенности подобных приступов:
- Внезапность. Патология возникает без предвестников, быстро нарастает после влияния провоцирующего фактора.
- Эмоциональная зависимость. Большинство пароксизмов прогрессирует после сильных переживаний (как положительных, так и отрицательных).
- Функциональный характер. Приступы – проявления расстройства работы ВНС и ее структур. При нормализации их функций проблема отступает.
Синонимом вегетососудистого пароксизма является криз. Существует несколько вариантов развития клинической картины на фоне разных проявлений конкретных патологических реакций. В каждом случае отмечают особенности симптоматики, на основе которой их дифференцируют.
- Пароксизмы характерны преимущественно для молодых пациентов. У пожилых людей они происходят намного реже из-за склеротических изменений в организме и снижения общей способности к быстрой мобилизации. Сосуды теряют упругость и не могут настолько быстро расширяться или сужаться, чтобы вызвать криз.
- Женщины болеют чаще мужчин. Это ощутимо в период менструаций и вынашивания ребенка — происходит гормональный дисбаланс, который еще больше усугубляет неправильную работу ВНС.
Механизм возникновения
Функциональные отклонения в работе гипоталамуса и периферических отделов носят вторичный характер и пропадают после устранения провоцирующего фактора.
Иногда причиной кризов становится органическое поражение структур ВНС (опухоль, инфекция, травма), что усугубляет протекание заболевания. В данном случае диагноз ВСД не ставится, поскольку кризы вызваны не дисбалансом, а органической патологией, и являются уже не основным состоянием, а вторичным проявлением.
В зависимости от того, какой отдел ВНС (симпатический или парасимпатический) преобладает, усиливается или ослабляется функционирование конкретных органов. Традиционно влиянию пароксизмов подвержены:
- сердце;
- сосуды;
- нервная система;
- железы внутренней секреции.
Во время резкой активации ВНС возникает внезапная манифестация основных проявлений заболевания. У кого-то это выльется в гипертонический криз, а кто-то впадает в депрессию.
Виды пароксизмов
В зависимости от симптоматики, они делятся на такие типы:
- симпатоадреналовые;
- вагоинсулярные;
- смешанные.
Первая группа включает в себя резкие ухудшения состояния, которые вызваны активацией симпатического отдела вегетативной нервной системы.
- Люди с таким пароксизмом тревожны, раздражительны, иногда даже агрессивны.
- У них повышается артериальное давление, появляется головная боль, бледнеет кожа, расширяются зрачки.
В лечении хорошо себя зарекомендовали седативные средства.
Вагоинсулярный вегетососудистый криз прогрессирует на фоне гиперактивации парасимпатической части нервной системы. Из-за этого наблюдается торможение большинства внутренних реакций:
- человек угрюм;
- у него падает артериальное давление;
- возникает потливость, позывы к опорожнению кишечника, тошнота и рвота;
- сужаются зрачки;
- сердцебиение становится редким.
Смешанный тип объединяет особенности двух указанных выше вариантов. Он свидетельствует о выраженном дисбалансе в работе ВНС с постоянной активацией то одного, то другого ее отдела.
По степени тяжести их классифицируют следующим образом:
- Легкие. Длятся 10–20 минут и проходят самостоятельно без применения лекарств.
- Средние. Длятся до одного часа. Проявляются сильной симптоматикой с ощутимым снижением работоспособности.
- Тяжелые. Тревожат больного больше 60 минут. Сопровождаются выраженными признаками вегетативной дисфункции с сильным ухудшением самочувствия. Для ликвидации требуют применения специализированных медикаментов.
Вегетативные пароксизмы
Вегетативные пароксизмы (кризы) – особые неврологические состояния, для которых характерно приступообразное возникновение эмоциональных, когнитивных, поведенческих нарушений.
Как правило, заболевание развивается на фоне обострения хронических патологий внутренних органов.
Пароксизмальные состояния чаще наблюдаются у пациентов 20-40 лет, они резко появляются и так же быстро исчезают, однако имеют тенденцию к рецидиву и требуют обязательной консультации невролога.
Вегетативные пароксизмы: вопросы патогенеза, диагностики и лечения
Одинак М.М., Михайленко А.А., Шустов Е.Б., Иванов Ю.С., Семин Г.Ф., Котельников С.А., Коваленко А.П.
В статье изложены положения об этиологии и патогенезе вегетативных пароксизмов основанные на тщательном анализе публикаций исследований как российских, так и зарубежных авторов, а также собственных экспериментальных и клинических наблюдениях.
В ходе экспериментального и клинического исследования были использованы современные методы, позволяющие оценить с позиций системного анализа разные звенья патогенеза вегетативных пароксизмов, а также предложить пути дифференциальной диагностики различных форм заболевания.
Обоснованно применение некоторых новых препаратов и направления терапии вегетативных пароксизмов, а также различные схемы лечения больных с различающимися формами данной патологии. В структуре соматической и неврологической патологии вегетативные расстройства достигают 25-80 % [14].
К числу наиболее частых форм относятся вегетативные пароксизмы (ВП), которые обычно диагностируются у лиц в возрасте 20-40 лет [11,14], составляющих большую часть численности личного состава Вооруженных Сил.
Вероятность развития заболевания увеличивается в условиях локальных конфликтов, чрезвычайных ситуаций или после выхода из них, когда военнослужащие постоянно или длительное время находятся в условиях стресса. Вегетативные пароксизмы являются также частым проявлением последствий закрытой травмы мозга [33,34]. Согласно данным И.М.
Чижа (1996) в Чеченском вооруженном конфликте отмечался высокий удельный вес числа повреждений головы, шеи и позвоночника (22,7 %), что в 1,9 раза выше, чем в годы Великой Отечественной войны [32]. Несомненно, у части этой категории военнослужащих через какое-то время разовьются вегетативные нарушения. Все это предопределяет необходимость как глубокого изучения механизмов развития вегетативных пароксизмов, так и систематизации критериев их диагностики, определения основных направлений дифференцированной терапии и профилактики вегетативных пароксизмов.
В соответствии с Руководством по заболеваниям вегетативной нервной системы (1991) вегетативные пароксизмы определяются как приступообразное проявление эмоциональных, вегетативных, когнитивных и поведенческих расстройств в относительно короткий промежуток времени [14].
Основную роль в патогенезе вегетативных пароксизмов играет нарушение вегетативной регуляции и развитие вегетативного дисбаланса. В соответствии с наиболее распространенной концепцией H.
Selbach отношения между симпатической и парасимпатической нервными системами соответствуют принципу “качающегося равновесия”: повышение тонуса одной системы влечет за собой возрастание тонуса другой [14]. Такая форма вегетативного обеспечения позволяет поддерживать гомеостаз и создавать условия для повышенной лабильности физиологических функций.
Клиникоэкспериментальные исследования обнаружили эту лабильность практически во всех системах – вариации ритма сердца, артериального давления (АД), температуры тела и других показателей. Выход этих колебаний за пределы гомеостатического диапазона повышает уязвимость системы вегетативной регуляции для повреждающих факторов.
В таких условиях экзогенные либо эндогенные стимулы могут приводить к предельному напряжению регуляторных систем, а затем к их поломке или (по А.М. Вейну) “дезинтеграции” [6] с клинической манифестацией, в том числе в варианте вегетативных пароксизмов. Ключевым звеном “дезинтеграции” регуляторных систем является дисбаланс вегетативной регуляции.
Он может возникнуть, например, при вовлечении каких-либо надсегментарных структур вегетативной нервной системы (ВНС) в “застойную циркуляцию” возбуждения.
Хронические заболевания внутренних органов и нервной системы, очаги инфекции, осложненный остеохондроз позвоночника могут вызывать существенное возрастание афферентного потока и формирование ансамблей вегетативных нейронов с повышенной возбудимостью [4,21,28].
Закрытые травмы мозга, нейроинфекции и нейроинтоксикации, хронические нарушения мозгового кровообращения и ликвородинамики могут приводить к изменению химизма мозга и биоэлектрической активности нейронов по типу “посттетанической потенциации”, что влечет образование очагов застойной циркуляции возбуждения в лимбико-ретикулярных структурах.
Другим механизмом “дезинтеграции” может стать изменение чувствительности нейронов гипоталамуса и ретикулярной формации среднего мозга к медиаторам (норадреналину, серотонину, нейропептидам) [31]. Такая динамика выявлялась после эмоционального стресса, при хроническом болевом воздействии, гипокинезии [19,31,45]. Действие различных предрасполагающих факторов наследственно-конституциональной природы, родовых травм, гормональных дисфункций может проявляться в нарушении синтеза, высвобождения и инактивации медиаторов, “поломке” механизмов ауто-и гетерорегуляции синапсов. В результате действия этих факторов в структурах мозга создается мозаичная картина чувствительности и реактивности нейронов [3,31], развивается вегетативный дисбаланс, нарушается адекватное вегетативное обеспечение жизнедеятельности.
Установлено, что на психоэмоциональный и физический стресс, под воздействием импульсации, поступающей из лимбической системы, в гипоталамусе выделяются норадреналин и другие нейротрансмиттеры [30,31,40,44,45].
Это сопровождается активацией симпатоадреналовой системы и изменением функционирования внутренних органов (сердца, легких, желудочно-кишечного тракта) [39,41,42,46].
Выше описанные патологические факторы создают в лимбической системе, гипоталамусе, ретикулярной формации предраспоженность к высокой чувствительности и реактивности нейронов на действие нейротрансмиттеров.
Поэтому, даже подпороговые стрессовые стимулы могут вызвать у таких людей чрезмерную активацию вегетативных нейронов гипоталамуса и эмоциогенных структур лимбической системы, что может манифестироваться вегетативными пароксизмами.
Кроме того, у таких лиц выявлено снижение в крови концентрации серотонина, который является функциональным антагонистом норадреналина и препятствует развитию этих реакций, и -эндорфинов, которые обладают стресс протективным действием [10,31]. В результате постоянно поддерживается очаг возбуждения и застойная циркуляция импульсов в этих структурах мозга и любой стрессовый стимул, даже незначительной силы, вызывает их активацию и развитие вегетативного пароксизма симпатической, парасимпатической или смешанной природы (в зависимости от того, какие именно ядра гипоталамуса и среднего мозга вовлекаются в возбуждение).
При хроническом стрессе, вследствие иррадиации возбуждения, могут вовлекаться новые нервные центры и истощаться содержание нейромедиаторов [31,45], что влечет изменение клинической картины и вида вегетативных пароксизмов. Пролонгированный вегетативный дисбаланс может не только усугублять течение имеющихся висцеральных дисфункций, но и способствовать формированию новых соматоневрологических синдромов.
Среди 97 обследованных нами лиц с различными вариантами вегетативной патологии у 37 больных диагностированы вегетативные пароксизмы: у 12 – парасимпатического, у 10 – симпатического и у 15 – смешанного характера. Средний возраст больных составил 35 лет, средняя длительность болезни – 5,8 года.
Всем больным выполнялись исследования вегетативного тонуса по методике Всероссийского центра вегетативной патологии [14], а также вариационная пульсометрия [2,9], реоэнцефалография (РЭГ) [15], активная ортостатическая проба (ОП), регистрировались вызванные кожные вегетативные потенциалы (ВКВП) [5,26], измерение температуры конечностей и ядра тела.
Контрольную группу составили 30 практически здоровых мужчин в возрасте 18 –25 лет.
Почти все больные перед развитием вегетативных пароксизмов имели преморбидную патологию: у 17 человек (46 %) выявлены хронические заболевания внутренних органов, у 14 (38 %) – закрытые травмы головного мозга легкой степени, у 15 (41 %) – остеохондроз шейного отдела позвоночника (в 73 % случаев – с клиническими проявлениями).
Вегетативно-сосудистая неустойчивость в детстве была у 12 (32 %), тяжелые инфекционные заболевания (пневмония, менингит, гепатит, туберкулез и другие) в анамнезе – у 7 человек (19 %). Сочетание двух факторов было у 12 (32 %). трех – у 3 человек (12 %), На момент осмотра хронические болезни имели 23 больных с ВП (62 %).
Воздействие острого или хронического стресса прослеживалось у 62 % больных.
У больных с вегетативными пароксизмами, манифестировавшими кризами преимущественно симпатоадреналового характера, клиническая картина болезни характеризовалась тахикардией, повышением артериального давления и температуры тела, ознобом, неприятными ощущениями в области сердца. У большинства больных в конце приступа отмечалась полиурия.
Вагоинсулярные пароксизмы клинически протекали с ощущением удушья, головокружения, тошноты, иногда сопровождавшейся рвотой, брадикардией, усилением перистальтики кишечника, чувством жара, гипергидрозом.
При смешанных вегетативных пароксизмах отмечались отдельные признаки обоих типов (головокружение, тошнота, повышение артериального давления, сердцебиение).
У них же выявлялась большая встречаемость хронических заболеваний внутренних органов (87 %) по сравнению с другими группами, причем из них болезнями желудочно-кишечного тракта страдали 77 % больных (главным образом хроническим холециститом и гастродуоденитом); два и больше хронических заболевания имели 53 % (8 человек из 15).
Исходя из патогенеза, клинической картины и данных нейрофункциональной диагностики, основные принципы терапии вегетативных пароксизмов должны включать:
- Коррекцию психоэмоционального состояния больного, в том числе с использованием стресс-протекторов;
- Устранение очагов патологической афферентной импульсации;
- Лечение и профилактику хронических заболеваний внутренних органов;
- Лечение неврологических проявлений остеохондроза позвоночника;
- Устранение очагов застойного возбуждения и циркуляции импульсов в лимбической системе;
- Восстановление нарушенного вегетативного баланса;
- Дифференцированный подход в назначении лекарственных средств, в зависимости от типа и тяжести вегетативных пароксизмов;
- Устранение избыточного напряжения в функционировании внутренних органов;
- Создание благоприятных метаболических условий для мозга в процессе терапии;
Профилактика вегетативных пароксизмов
Эффективным средством профилактики вегетативных пароксизмов являются стресспротекторы.
С этой целью могут широко использоваться транквилизаторы дневного действия для коррекции психоэмоционального состояния больного применяются препараты разных групп – бензодиазепиновые транквилизаторы, антидепрессанты, некоторые нейролептики и антиконвульсанты. Они также оказывают благоприятное воздействие на очаги повышенной возбудимости и “застойную” циркуляцию нервных импульсов.
Антидепрессанты в той или иной степени блокируют обратный захват норадреналина (НА) и серотонина и оказывают анксиолитическое, тимоаналептическое и седативное действие [1,23,25,35].
Для коррекции психоэмоционального состояния необходимо также использовать психотерапию, в том числе направленную на изменение личностных отношений к психотравмирующим факторам.
Клиниконейрофизиологическая диагностика вегетативных пароксизмов помогает установить избыточность или недостаточность функционирования эрготропных (симпатических) центров. Влияние на эрготропную систему оказывает ПИРРОКСАН. ПИРРОКСАН – обладает центральным и периферическим – адреноблокирующим действием [8,23,24].
Проникает через гематоэнцефалический барьер в диэнцефальной зоне и подавляет эффекты, связанные с чрезмерным возбуждением заднего гипоталамуса [18].
Он снижает общий симпатический тонус, обладает легким седативным и антитревожным действием, нормализует терморегуляцию и обмен катехоламинов [8,24]. Назначается при вегетативном пароксизме симпатоадреналового характера в начальной стадии заболевания (до 5 лет).
По нашим наблюдениям при его применении у таких больных отмечается улучшение самочувствия, нормализация показателей ВКВП и гемодинамики, снижается частота обострений.
Таким образом, возникновение вегетативных пароксизмов связанно с многофакторными воздействиями, каждое из которых предопределяет необходимость дифференциального использования определенных фармакологических средств.
Клиническая диагностика и дифференциация вегетативных пароксизмов должна подтверждаться в достаточной мере типичными изменениями ВКВП, РЭГ, показателей ортостатической пробы.
Лечебный курс должен составлять не менее 1-2 мес и соответствовать степени тяжести и форме вегетативного пароксизма.
Ночные пароксизмы
Ночная пароксизмальная дистония – отдельный вид вегетативных приступов, который не вписывается в традиционную классификацию. В отличие от других форм патологии, причины ее происхождения пока неизвестны.
Проблема проявляется эпизодами двигательной хаотичной активности с втягиванием в процесс конечностей и всего тела после пробуждения.
Клинически ночной пароксизм дистонии напоминает эпилептический припадок, но при нормальных показателях электроэнцефалографии (ЭЭГ). Считается, что причина появления таких движений — потеря механизмов торможения в стволе головного мозга.
В норме они препятствуют мышечной активности человека во время сна. Патология проявляется характерными припадками. Средняя продолжительность эпизода – 10–60 минут. Лечение пока не разработано.
Клиническая картина при пароксизмах, вызванных дисфункцией ВНС, варьируется в зависимости от преобладания конкретного ее отдела.
Типичные симптомы симпатоадреналового криза:
Больные с симпатоадреналовым пароксизмом резко багровеют, могут даже возникать судороги. Они склонны к слишком сильному выражению эмоций (крик, рыдание).
Вагоинсулярный вариант отличается преобладанием в регуляции периферических органов парасимпатического отдела ВНС. Классические симптомы такого пароксизма:
- Ухудшение настроения. Человек апатичен, плаксив, не желает общаться с другими людьми.
- Брадикардия. Прогрессируют функциональные аритмии.
- Нарушение дыхания. Появляются одышка, нехватка воздуха, сдавливание легких. Некоторые люди отмечают наличие несуществующей преграды в бронхах, которая мешает им нормально дышать.
- Падение АД. При тяжелых формах пароксизма человек может даже упасть в обморок. Главной опасностью остается риск получения травмы при падении или прогрессировании симптома в момент выполнения работы, управления автомобилем.
- Дискомфорт во всем теле. Человек часто не способен определить, где у него болит. Неприятное ощущение носит ноющий характер, возникает часто, выражено слабо.
Смешанная форма пароксизма проявляется комбинированием указанных выше симптомов с разной степенью выраженности.
Вегетососудистые пароксизмы
Вегетососудистые пароксизмы – клинические проявления дисфункции вегетативной нервной системы (ВНС). Они выражаются резким ухудшением состояния больного с прогрессированием ведущих симптомов.
Многие несведущие в медицине люди считают, что виды пароксизмов невозможно различить без использования специализированных и высокоточных методов диагностики.
Но это не так, и в большинстве случаев опытный врач сразу видит, с чем он имеет дело.
Вегетососудистые пароксизмы – сборное понятие, включающее в себя все резкие изменения функционирования ВНС. Проявляются они комплексом симптомов.
Главные особенности подобных приступов:
- Внезапность. Патология возникает без предвестников, быстро нарастает после влияния провоцирующего фактора.
- Эмоциональная зависимость. Большинство пароксизмов прогрессирует после сильных переживаний (как положительных, так и отрицательных).
- Функциональный характер. Приступы – проявления расстройства работы ВНС и ее структур. При нормализации их функций проблема отступает.
Синонимом вегетососудистого пароксизма является криз. Существует несколько вариантов развития клинической картины на фоне разных проявлений конкретных патологических реакций. В каждом случае отмечают особенности симптоматики, на основе которой их дифференцируют.
- Пароксизмы характерны преимущественно для молодых пациентов. У пожилых людей они происходят намного реже из-за склеротических изменений в организме и снижения общей способности к быстрой мобилизации. Сосуды теряют упругость и не могут настолько быстро расширяться или сужаться, чтобы вызвать криз.
- Женщины болеют чаще мужчин. Это ощутимо в период менструаций и вынашивания ребенка – происходит гормональный дисбаланс, который еще больше усугубляет неправильную работу ВНС.
Механизм возникновения
Функциональные отклонения в работе гипоталамуса и периферических отделов носят вторичный характер и пропадают после устранения провоцирующего фактора.
Иногда причиной кризов становится органическое поражение структур ВНС (опухоль, инфекция, травма), что усугубляет протекание заболевания. В данном случае диагноз ВСД не ставится, поскольку кризы вызваны не дисбалансом, а органической патологией, и являются уже не основным состоянием, а вторичным проявлением.
В зависимости от того, какой отдел ВНС (симпатический или парасимпатический) преобладает, усиливается или ослабляется функционирование конкретных органов. Традиционно влиянию пароксизмов подвержены:
- сердце;
- сосуды;
- нервная система;
- железы внутренней секреции.
Во время резкой активации ВНС возникает внезапная манифестация основных проявлений заболевания. У кого-то это выльется в гипертонический криз, а кто-то впадает в депрессию.
Виды пароксизмов
В зависимости от симптоматики, они делятся на такие типы:
- симпатоадреналовые;
- вагоинсулярные;
- смешанные.
Первая группа включает в себя резкие ухудшения состояния, которые вызваны активацией симпатического отдела вегетативной нервной системы.
- Люди с таким пароксизмом тревожны, раздражительны, иногда даже агрессивны.
- У них повышается артериальное давление, появляется головная боль, бледнеет кожа, расширяются зрачки.
В лечении хорошо себя зарекомендовали седативные средства.
Вагоинсулярный вегетососудистый криз прогрессирует на фоне гиперактивации парасимпатической части нервной системы. Из-за этого наблюдается торможение большинства внутренних реакций:
- человек угрюм;
- у него падает артериальное давление;
- возникает потливость, позывы к опорожнению кишечника, тошнота и рвота;
- сужаются зрачки;
- сердцебиение становится редким.
Смешанный тип объединяет особенности двух указанных выше вариантов. Он свидетельствует о выраженном дисбалансе в работе ВНС с постоянной активацией то одного, то другого ее отдела.
По степени тяжести их классифицируют следующим образом:
- Легкие. Длятся 10–20 минут и проходят самостоятельно без применения лекарств.
- Средние. Длятся до одного часа. Проявляются сильной симптоматикой с ощутимым снижением работоспособности.
- Тяжелые. Тревожат больного больше 60 минут. Сопровождаются выраженными признаками вегетативной дисфункции с сильным ухудшением самочувствия. Для ликвидации требуют применения специализированных медикаментов.
Ночные пароксизмы
Ночная пароксизмальная дистония – отдельный вид вегетативных приступов, который не вписывается в традиционную классификацию. В отличие от других форм патологии, причины ее происхождения пока неизвестны.
Проблема проявляется эпизодами двигательной хаотичной активности с втягиванием в процесс конечностей и всего тела после пробуждения.
Клинически ночной пароксизм дистонии напоминает эпилептический припадок, но при нормальных показателях электроэнцефалографии (ЭЭГ). Считается, что причина появления таких движений – потеря механизмов торможения в стволе головного мозга.
В норме они препятствуют мышечной активности человека во время сна. Патология проявляется характерными припадками. Средняя продолжительность эпизода – 10–60 минут. Лечение пока не разработано.
Симптомы
Клиническая картина при пароксизмах, вызванных дисфункцией ВНС, варьируется в зависимости от преобладания конкретного ее отдела.
Типичные симптомы симпатоадреналового криза:
- Выраженная эмоциональная лабильность. Люди преимущественно встревожены, слишком раздражительны, а иногда агрессивны.
- Ускорение ЧСС. Больной ощущает биение в груди, которое постоянно усиливается.
- Подъем АД. Сужение периферических сосудов в комплексе с усиленными сокращениями миокарда ведут к повышению показателей на тонометре.
- Боль в области сердца. Отмечаются колющие, давящие, жгучие ощущения.
- Головная боль. Преимущественно внезапная, но кратковременная. Носит пульсирующий и давящий характер. Локализуется в лобной, височной, затылочной области черепа.
Больные с симпатоадреналовым пароксизмом резко багровеют, могут даже возникать судороги. Они склонны к слишком сильному выражению эмоций (крик, рыдание).
Вагоинсулярный вариант отличается преобладанием в регуляции периферических органов парасимпатического отдела ВНС. Классические симптомы такого пароксизма:
- Ухудшение настроения. Человек апатичен, плаксив, не желает общаться с другими людьми.
- Брадикардия. Прогрессируют функциональные аритмии.
- Нарушение дыхания. Появляются одышка, нехватка воздуха, сдавливание легких. Некоторые люди отмечают наличие несуществующей преграды в бронхах, которая мешает им нормально дышать.
- Падение АД. При тяжелых формах пароксизма человек может даже упасть в обморок. Главной опасностью остается риск получения травмы при падении или прогрессировании симптома в момент выполнения работы, управления автомобилем.
- Дискомфорт во всем теле. Человек часто не способен определить, где у него болит. Неприятное ощущение носит ноющий характер, возникает часто, выражено слабо.
Смешанная форма пароксизма проявляется комбинированием указанных выше симптомов с разной степенью выраженности.
Особенности течения
Лечение вегетативных пароксизмов комплексное. Проводится с применением как специализированных препаратов (преимущественно влияющих на функционирование ВНС), так и нелекарственных методик:
- акупунктура;
- ароматерапия;
- физиотерапия;
- медитация.
При фиксации фактора, который провоцирует появление очередного пароксизма, с его дальнейшим устранением удается нормализовать состояние человека.
В полной мере ликвидировать появление приступов возможно при нормализации баланса между ветвями вегетативной системы и повышении порога возбудимости нервной системы.
Источник: //distonija.ru/simptomy/vegetososudistye-paroksizmy
Особенности течения
Лечение вегетативных пароксизмов комплексное. Проводится с применением как специализированных препаратов (преимущественно влияющих на функционирование ВНС), так и нелекарственных методик:
- акупунктура;
- ароматерапия;
- физиотерапия;
- медитация.
При фиксации фактора, который провоцирует появление очередного пароксизма, с его дальнейшим устранением удается нормализовать состояние человека.
В полной мере ликвидировать появление приступов возможно при нормализации баланса между ветвями вегетативной системы и повышении порога возбудимости нервной системы.
Вегето-сосудистая дистония (ВСД), или нейроциркуляторная дисфункция – это патологическое состояние вегетативной нервной системы, в результате которого происходит недостаточное снабжение органов и тканей кислородом. Часто больные предъявляют множество различных жалоб. Но при комплексном обследовании больного никаких изменений в органах не обнаруживают, поскольку симптомы возникают при отклонениях в структуре и функциях вегетативной нервной системы.
Далее, мы простыми словами расскажем что такое ВСД, какие причины его возникновения, с какими симптомами люди чаще всего сталкиваются и как лечить это заболевание.
Понятие о вагоинсулярном кризе
Как известно, вегетативная нервная система контролирует работу практически всех внутренних органов. Под воздействием сильных раздражителей ее функционирование нарушается. В результате происходят сбои в организме. Главным образом они связаны со стрессовыми воздействиями. Вагоинсулярные кризы характеризуются резким выбросом в кровь гормона поджелудочной железы. Это приводит к изменениям функционирования блуждающего нерва, который отвечает за работу жизненно важных систем. Основными симптомами вагоинсулярного криза являются: общая слабость, снижение кровяного давления, красный дермографизм. Зачастую данное состояние отмечаются у людей, страдающих вегетососудистой дистонией.
Криз характеризуется резким возникновением признаков сердечной и дыхательной недостаточности. Могут отмечаться патологические изменения со стороны работы желудочно-кишечного тракта. Острый приступ (пароксизм) диагностируют как у взрослого населения, так и у детей. Чаще вегето-сосудистая дистония выявляется в подростковом и молодом возрасте.
Что такое вегето-сосудистая дистония (ВСД)?
Вегето-сосудистая дистония (ВСД
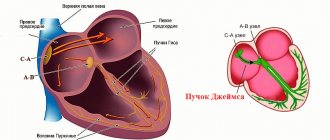
) — это заболевание вегетативной нервной системы. Вегетативная нервная система (ВНС) регулирует работу сосудов и внутренних органов. Она делится на симпатическую и парасимпатическую системы. Действие систем ВНС противоположно направлено: например, симпатическая система ускоряет сердечные сокращения, а парасимпатическая замедляет.
А функции эти весьма разнообразны и жизненно важны. Это:
- Поддержка нормальной температуры тела и артериального давления
- Процессы сердечно-сосудистой деятельности
- Пищеварение и мочеобразование
- Деятельность эндокринной и иммунной систем
При ВСД баланс между парасимпатической и симпатической системой нарушается, что вызывает появление симптомов, ухудшающих общее самочувствие. Симптомы ВСД не несут в себе угрозу жизни человека, однако иногда они могут сигнализировать о наличии серьезных проблем в сосудистой, нервной, сердечной или других системах жизнедеятельности.
Патология обычно выявляется в детском или молодом возрасте, пик симптомов приходится на 20-40 лет – самый трудоспособный и активный период, при этом нарушается привычный ритм жизни, затрудняется профессиональная деятельность, страдают внутрисемейных отношения.
В современной медицине вегето сосудистая дистония не рассматривается как самостоятельная болезнь, поскольку является совокупностью симптомов, развивающихся на фоне течения какой-либо органической патологии. Вегето-сосудистая дистония нередко обозначается как вегетативная дисфункция, ангионевроз, психовегетативный невроз, вазомоторная дистония, синдром вегетативной дистонии и т. п.
Основными признаками при ВСД считают:
- Боли в сердце (кардиалгии);
- Аритмии;
- Дыхательные расстройства;
- Вегетативные нарушения;
- Колебания сосудистого тонуса;
- Неврозоподобные состояния.
Таким образом, вегетососудистая дистония – это не самостоятельное заболевание, а комплексный синдром, являющийся частью совокупной клинической картины различных психоэмоциональных, соматических, неврологических или психических заболеваний.
Проявляться патология может с раннего детства или подростковых лет, но, как правило, она не доставляет большого беспокойства. Пик приходиться по статистике на возрастной период от 20 до 40 лет. Доказано, что женское население более подвержено болезни, чем мужское.
Его диагностируют в 60 – 70 процентах случаев у взрослого населения и в 10 – 15 процентах у детей и подростков.
Причины вегето-сосудистой дистонии самые разные и, подчас, кроются в раннем детстве или даже периоде внутриутробного развития. Среди них наибольшее значение имеют:
- Внутриутробная гипоксия, аномальные роды, перенесенные в детстве инфекции;
- Стрессы, неврозы, сильные физические перегрузки;
- Черепно-мозговые травмы и нейроинфекции;
- Гормональные сдвиги при беременности, в подростковом возрасте;
- Наследственность и особенности конституции;
- Наличие хронической патологии внутренних органов.
Способствовать вегетативной дистонии могут поведенческие факторы и образ жизни:
- Чрезмерное увлечение алкоголем и кофе
- Большая умственная или физическая нагрузка
- Играет также роль тип темперамента и черты характера: Менее всего подвержены ВСД самые уравновешенные по своему типу сангвиники
- Напротив, холерики и меланхолики находятся в группе риска
Душевно уравновешенные, жизнерадостные люди болеют вегетативными нарушениями гораздо реже, чем тревожные, раздражительные и мнительные
Люди, страдающие ВСД, чувствительны к жизненным переменам . Для них испытанием становится смена климата, перемещение на большое расстояние, в другой часовой пояс – начинают проявляться неприятные симптомы.
Причины вагоинсулярного криза
Непосредственным фактором, провоцирующим криз, является повышение тонуса блуждающего нерва – ваготония. Причинами активизации парасимпатической нервной системы могут быть:
- черепно-мозговые травмы, в том числе и родовые;
- недостаток кислорода при внутриутробном развитии;
- стрессовые состояния, переживания;
- инфекционные болезни;
- низкая физическая активность;
- сахарный диабет, чаще 2 типа;
- ожирение;
- возрастные гормональные изменения – пубертатный период, климакс;
- умственное перенапряжение;
- заболевания органов пищеварительной системы;
- смена климата.
Рекомендуем прочитать статью о нейроциркуляторной дистонии. Из нее вы узнаете о причинах появления патологии, ее типах и симптомах, проведении диагностики и методах терапии, мерах профилактики.
А здесь подробнее об артериальной гипотензии.
Симптомы вегето-сосудистой дистонии у взрослых
Проявления вегето-сосудистой дистонии многообразны, что обусловлено многогранным влиянием на организм ВНС, регулирующей основные вегетативные функции — дыхание, кровоснабжение, потоотделение, мочеиспускание, пищеварение и др. Симптомы вегетативной дисфункции могут быть выражены постоянно или проявляться приступами, кризами (паническими атаками, обмороками, другими приступообразными состояниями).
Все симптомы, характерные для ВСД, можно объединить в следующие большие группы:
- Слабость, утомляемость, вялость, особенно сильная в утренние часы;
- Неприятные ощущения или боли в области сердца;
- Ощущение нехватки воздуха и связанные с этим глубокие вдохи;
- Тревожность, нарушения сна, беспокойство, раздражительность, концентрация внимания на своем заболевании;
- Головные боли и головокружения;
- Чрезмерная потливость;
- Неустойчивость давления и тонуса сосудов.
Все вышеперечисленные симптомы во многом обусловлены тонусом сосудов. Поэтому в зависимости от того, какой именно тонус сосудов преобладает у данного конкретного человека, выделяют следующие типы ВСД:
- Гипертензивный;
- Гипотензивный;
- Смешанный;
- Кардиалгический.
- Головная боль,
- приступы мигрени невыясненной этиологии,
- тахикардия
- Потливость (в области локтевых сгибов, стоп и ладоней),
- холодные конечности,
- головокружения,
- мышечная слабость,
- изменение цвета кожного покрова (бледный оттенок и синюшность на отдельных участках)
- Нехватка воздуха,
- одышка,
- головная боль
- гипертонического
- гипотонического типа
Человек, у которого вегетососудистая дистония, часто страдает:
- расстройствами сна
- головной болью
- метеозависимостью
- повышенной утомляемостью
- депрессивным настроением
- навязчивыми состояниями и всевозможными неврозами
- У него могут быть частые обмороки, тремор рук, сбои сердечного ритма, панические атаки, фобии различных болезней и т. д.
Симптомы приступа ВСД
Как и другие патологии, вегето-сосудистая дистония может обостряться после эмоциональных волнений или острого кислородного голодания. Острый приступ не опасен для жизни больного, но он может стать причиной нарушений в работе кровеносных сосудов, а также психических расстройств и внутренних патологий.
Чтобы этого не произошло, необходимо знать симптомы, которыми проявляется обострение нейроциркуляторной дисфункции. К ним относятся:
- резкое ухудшение самочувствия;
- мышечная слабость, ощущение «ватных» ног;
- изменение давления;
- боль в области грудной клетки;
- нарушение сердечного ритма;
- боль в эпигастральной зоне;
- жар;
- тошнота.
Симптомы
Клиническая картина при пароксизмах, вызванных дисфункцией ВНС, варьируется в зависимости от преобладания конкретного ее отдела.
Типичные симптомы симпатоадреналового криза:
Больные с симпатоадреналовым пароксизмом резко багровеют, могут даже возникать судороги. Они склонны к слишком сильному выражению эмоций (крик, рыдание).
Вагоинсулярный вариант отличается преобладанием в регуляции периферических органов парасимпатического отдела ВНС. Классические симптомы такого пароксизма:
- Ухудшение настроения. Человек апатичен, плаксив, не желает общаться с другими людьми.
- Брадикардия. Прогрессируют функциональные аритмии.
- Нарушение дыхания. Появляются одышка, нехватка воздуха, сдавливание легких. Некоторые люди отмечают наличие несуществующей преграды в бронхах, которая мешает им нормально дышать.
- Падение АД. При тяжелых формах пароксизма человек может даже упасть в обморок. Главной опасностью остается риск получения травмы при падении или прогрессировании симптома в момент выполнения работы, управления автомобилем.
- Дискомфорт во всем теле. Человек часто не способен определить, где у него болит. Неприятное ощущение носит ноющий характер, возникает часто, выражено слабо.
Смешанная форма пароксизма проявляется комбинированием указанных выше симптомов с разной степенью выраженности.
Осложнения
Течение вегето-сосудистой дистонии может осложняться вегетативными кризами, встречающимися более чем у половины пациентов. В зависимости от преобладания нарушений в том или ином отделе вегетативной системы различаются симпатоадреналовые, вагоинсулярные и смешанные кризы.
Если говорить о неврологических и кардиологических нарушениях, которые способна спровоцировать болезнь, то они проявляются в следующем:
- снижение эффективности работы сердечной мышцы, перебои в ее деятельности;
- развитие гипертонии или гипотонии — повышенного и пониженного артериального давления;
- нарушения в работе мочеиспускательной системы, учащение позывов в туалет;
- изменение вегетативной регуляции глаз, которое приводит к ухудшению зрения;
- сбой в процессе обмена веществ, потеря массы тела;
- развитие метеозависимости — острой реакции организма на перемены погодных условий;
- неправильная работа сосудистой системы, приводящая к плохому питанию мозговых тканей;
- расстройство функций ЖКТ — запоры, диарея, вздутие и т. д.
Последствия ВСД по сути являются ее усугубленными симптомами, которые имеют место уже на ранних стадиях развития синдрома, но не доставляют особого беспокойства больных.
Факторы риска развития криза
Несмотря на то, что нервным и физическим перенапряжениям подвергаются практически все люди, вагоинсулярные кризы развиваются лишь у определенной части населения. Это связано с наследственной предрасположенностью к данному состоянию, которая имеет большое значение. Чаще, вегето-сосудистая дистония диагностируется у женщин молодого возраста.
К факторам риска относятся особенности психики человека, питания, наличие вредных привычек, сопутствующих патологических состояний, образ жизни и т. д. Кризы могут возникать в следующих случаях:
- При наличии постоянного нервного перенапряжения. Например, вследствие тяжелого умственного труда.
- Если человек долгое время держит эмоции в себе, то есть является интровертом.
- У людей, склонных к ожирению. Гиперхолистеринемия относится к факторам риска ваготонии.
- При злоупотреблении кофеином.
- В случаях, когда формируется тревожный или ипохондрический тип личности.
Вагоинсулярный криз относится к острым состояниям, при которых необходимо оказать пациенту неотложную помощь. Какие лечебные мероприятия провести, чтобы остановить приступ, должен знать каждый врач.
Диагностика
Больных вегетососудистой дистонией обычно лечит врач-невролог. Дополнительно назначаются консультации кардиолога, гастроэнтеролога, эндокринолога. В лечении участвуют врач-физиотерапевт, специалист по лечебной физкультуре и массажу, рефлексотерапевт.
Обострение ВСД происходит весной и осенью. Опасным периодом дистоники считают раннюю весну. Ухудшение состояния иногда настолько серьезно, что приходится обращаться к доктору, брать больничный лист.
Жалобы людей, страдающих вегето-сосудистой дистонией, таковы:
- со стороны сосудистой системы – скачки давления, головные, сердечные боли, тахикардия, повышенная потливость, слабость;
- снижение иммунитета , обусловленное сезонным гиповитаминозом после зимы, истощение защитных сил, частые простуды, вызывающие криз ВСД
.
Чтобы правильно поставить диагноз ВСД, необходимо исключить соматические (органические) заболевания, дающие похожие симптомы.
- Например, для исключения заболевания щитовидной железы (гипотиреоз и гипертиреоз) проводят УЗИ щитовидки и сдают кровь на ее гормональную активность.
- Иногда требуется сделать ЭКГ (электрокардиограмму), МРТ (магнитно – резонансную томографию), доплерографию сосудов (УЗИ сосудов головного мозга), посетить окулиста и эндокринолога.
- И лишь после исключения соматических заболеваний и полного подтверждения диагноза ВСД, врач может назначить индивидуальное лечение.
Причины развития патологического состояния
Существует множество причин, вследствие которых возможно развитие вагоинсулярного криза. Среди них, как эндо-, так и экзогенные воздействия. Чаще всего патологическое состояние развивается на фоне нервного перенапряжения. Вагоинсулярные кризы наблюдаются и при изменениях со стороны эндокринной и сердечно-сосудистой систем. Ведь все органы связаны между собой посредством иннервации. К причинам возникновения криза относятся:
- Травмы головного мозга.
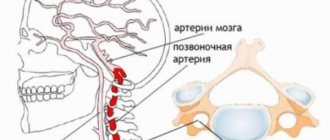
- Сосудистые нарушения. Чаще всего они возникают на фоне шейного остеохондроза, повышения артериального давления.
- Невротические состояния.
- Чрезмерные эмоциональные и физические нагрузки.
- Вегето-сосудистая дистония, обусловленная отягощенной наследственностью.
- Патологии щитовидной железы.
- Сахарный диабет.
- Кардиологические заболевания.
- Психические расстройства.
- Тяжелая интоксикация организма.
Вагоинсулярный криз в детском возрасте развивается из-за осложнений родов и беременности. К вегето-сосудистой дистонии склонны люди, подвергающиеся травмам головы в период младенчества. Пароксизмы, вызванные повышением уровня инсулина в крови, часто возникают у детей, родители которых страдают от ваготонии.
Лечение ВСД у взрослых
Лечение ВСД
проводится комплексно и включает в себя следующие пункты:
- Нормализация режима дня, сна, отдыха;
- Устранение гиподинамии, с использованием дозированной физической нагрузки (ЛФК);
- Лечебный массаж и водные процедуры;
- Бальнеотерапия (лечение минеральными водами);
- Фототерапия;
- Ограничение источников эмоциональных переживаний – компьютерных игр, телепередач;
- Консультирование и семейная психологическая коррекция;
- Нормализация питания (регулярное употребление обогащенной витаминами пищи);
- Электрофорез;
- Медикаментозная терапия.
Самый сложный этап в терапевтическом воздействии – устранение причин, повлекших за собой вегетативное расстройство. Отзывы больных вегето-сосудистой дистонией говорят о том, что человек зачастую самостоятельно способен определить факторы, способствующие проявлению синдрома. Они указывают на стресс, переутомление, ссоры и конфликты в семье, приводящие к приступу ВСД.
Препараты при вегето-сосудистой дистонии
При неэффективности немедикаментозных методов назначают фармацевтические препараты. Эти препараты подбираются индивидуально для каждого пациента, начинают с минимальных доз и постепенно доводят до нужной концентрации. Особое внимание уделяют избавлению от хронических очагов инфекции в организме, лечению эндокринной и других патологий.
Медикаментозное лечение определяется преимущественной симптоматикой у конкретного больного. Основную группу препаратов при ВСД составляют средства с успокоительным действием:
- Фитопрепараты – валериана, пустырник, ново-пассит и др.;
- Антидепрессанты – ципралекс, пароксетин, амитриптилин;
- Транквилизаторы – седуксен, элениум, тазепам, грандаксин.
В зависимости от беспокоящих жалоб доктор может прописать таблетки от вегетососудистой дистонии следующих лекарственных групп:
- калиевые и магниевые препараты (Магне В-6, Панангин, Аспаркам) – для улучшения сосудистого тонуса и взаимосвязи между нервными клетками;
- бета-адреноблокаторы (Метапролол, Анаприлин) – при стойкой артериальной гипертензии;
- ноотропы (Пирацетам) – для нормализации обменных процессов и улучшения кровообращения;
- антидепрессанты (Амитриптилин, Ципралекс) – при выраженных симптомах депрессии для регуляции работы ЦНС;
- транквилизаторы (Диазепам) – для оказания седативного эффекта при тревожных состояниях и приступах панических атак.
Физиотерапия при ВСД
Физиотерапия при лечении вегето-сосудистой дистонии направлена на регуляцию сосудистого тонуса, нормализацию обмена веществ и устранение болевых ощущений. Характер, систематичность и интенсивность процедур подбираются врачом в соответствии с особенностями заболевания.
Эффектами, которые производят физиопроцедуры на пациента с вегетоневрозом, являются:
- успокаивающий – электросон, электрофорез препаратов седативного действия, аэроионотерапия;
- тонизирующий – магнитная и лазерная терапия, индуктотермия;
- сосудорасширяющий – гальванизация, местная дарсонвализация;
- сосудосуживающий – электрофорез адреналина и других адреномиметических средств (лекарства, стимулирующие адренорецепторы);
- антиаритмический – электрофорез хлорида калия, лидокаина.
Лечебный массаж и водные процедуры
Физическое воздействие на организм, в частности лечебный массаж и водные процедуры улучшают кровообращение, улучшают работу лимфатической системы, при необходимости, восстанавливают строение позвоночника (в случае остеохондроза), а вместе с позвоночником выравниваются и нервные каналы с сосудами, которые через него проходят. Кроме этого, массаж позволяет расслабиться, снять стресс, улучшить мышечный тонус.
Физические упражнения
Большинство специалистов в области профилактики и лечения вегето-сосудистой дистонии сходятся во мнении, что на первое место стоит поставить физреабилитацию.
Именно различные физические упражнения способны существенно помочь в деле борьбы с недугом. Но тут важно правильное соотношение сложности физических упражнения и способностей конкретного пациента. Только так можно добиться наилучших результатов.
Чего нужно избегать?
Некоторые действия больного могут усугубить состояние при ВСД. Так, при уже имеющихся нарушениях в работе вегетативной нервной системы не следует:
- чрезмерно увлекаться медитацией;
- создавать для организма дополнительный стресс или изнурять себя повышенными физическими нагрузками;
- продолжительное время сидеть на диетах или вовсе голодать;
- быть заядлым пессимистом;
- употреблять алкогольные напитки, курить;
- слушать рекомендации людей, не имеющих соответствующего медицинского образования (особенно в вопросах медикаментозного лечения заболевания).
Условия
Приступы возникают на фоне следующих состояний:
- Врожденные особенности вегетативной нервной системы, наследственная предрасположенность по материнской линии.
- Психотип – экстраверт или интроверт.
- Перегрузки эмоционально-психологического и физического направления.
- Неправильное питание. В результате развивается ожирение, холестеринемия.
- Болезни сердца и сосудов.
- Болезни ЖКТ.
- Нарушения гормонального фона.
- Нейроинфекция.
- Черепно-мозговые травмы.
- Вредные привычки.
Питание и диета
Правильное питание при вегето-сосудистой дистонии у детей и у взрослых требует исключения из рациона некоторых блюд и продуктов. В основном это еда, содержащая большое количество вредного холестерина, повышающая возбудимость и негативно сказывающаяся на тонусе и структуре сосудов.
Никаких жестких правил не существует. ВСД имеет психоэмоциональную этиологию, поэтому крайне важно, чтобы пациент не испытывал ненужного стресса. Диета должна оставлять чувство легкости , а не постоянных ограничений, что само по себе может привести к подавленности даже здорового человека.
Правильное питание при вегето-сосудистой дистонии основано на принципах:
- в рационе много продуктов, содержащих магний и калий;
- обязательны продукты, стабилизирующие давление;
- нормализовать водно-солевой баланс поможет потребление нормы жидкости.
Основными правилами при составлении меню и диеты для людей с вегето-сосудистой дистонией является следующее:
- Пища должна приносить организму пользу.
- Еда должна быть здоровой.
- Необходимо, чтобы с приемом пищи, в организм попадали все необходимые полезные элементы для его работы.
Диета при вегето-сосудистой дистонии гипертонического типа включает продукты и блюда со сниженным содержанием соли. Разрешены:
- овощные супы с крупой и супы не на крепком мясном/рыбном бульоне с минимальным количеством экстрактивных веществ без добавления специй и приправ.
- Хлеб предпочтительней употреблять цельнозерновой или с отрубями, в небольших количествах — ржаной или пшеничный.
- Мясо и птица должно быть нежирных сортов и употреблять их лучше в отварном и запеченном виде.
При гипотонической форме ВСД овощи и фрукты должны содержать витамин С и бета-каротин, рекомендуется налегать на:
- цитрусовые, бананы, ананасы. Можно употреблять картофель, манку, хлеб из белой муки.
- Чтобы повысить давление нужно употреблять орехи, гречку, мозги, печень, гранат.
- Селедку и сыры можно ввести в рацион пару раз в неделю, это повысит давление.
- Хороший эффект дают конфеты, шоколад, кофе и какао.
При кардиальной форме ВСД
рекомендованы продукты с магнием и калием. В рацион ввести:
- овсянку и гречку, фасоль и лук, горох и баклажаны, виноград, персики, абрикосы, изюм и курагу.
- Из напитков выбирать соки, компоты и кисель.
- Большую пользу дают кисломолочные продукты, блюда из куриных яиц, нежирная рыба и мясо.
Народные средства
Существует много народных средств при вегето-сосудистой дистонии, ниже мы собрали несколько эффективных рецептов при разном типе ВСД.
Гипертонический тип (при повышенном давлении):
- Лучше всего помогает боярышник.Тут можно воспользоваться следующим рецептом: чайную ложку средства выдержать на водяной бане (250 мл воды) в течение 4 часов; этот настой можно пить по 25 граммов три раза в день.
- В равных пропорциях смешивают мелиссу, брусничные листья, цветки боярышника. Отмеряют 8 г смеси, заливают 0,3 л кипятка и настаивают. Принимать отвар нужно по 50 мл 5 раз в день;
Гипотонический тип (когда давление пониженное):
- берут по 1 части корней заманихи, ягод шиповника и боярышника, по 2 порции ромашки аптечной и зверобоя. Набирают 10 г сырья, заливают стаканом холодной воды и оставляют на 4 часа, далее греют на водяной бане 15 минут, настаивают час, процеживают. Объем пьют в 3 приема в течение дня;
При скачках артериального давления можно использовать специальный настой:
- в него включаются такие ингредиенты, как цветки боярышника (20 грамм), цветки ландыша (10 г), корень валерианы (20 г), шишки хмеля (10 г), листья перечной мяты (15 г), плоды фенхеля (15 г);
- одна столовая ложка такой смеси (хорошо истолченной) заливается стаканом кипятка;
- для настаивания нужно на три часа поставить раствор в прохладное место, затем довести до кипения и дать остыть.
При ВСД для общетонизирующего действия на организм употребляют настой используя эхинацею, хмель и родиолу (золотой корень). Чтобы изготовить данное средство потребуется:
- Соцветия эхинацеи;
- Корень родиолы розовой;
- Шишки хмеля.
Смешивают в пропорции 2:2:1 и добавляют горячую воду с расчета стакан воды на одну ст.л. сбора. Когда настой остынет, нужно добавить одну ст. л. меда. Настоявшееся травяное средство выпивают в течении дня в три приема. Употребляют это средство каждый день в течении месяца. Такое лечение желательно проводить раз в год.
Прогноз вегето сосудистой дистонии благоприятен, нередко ее проявления навсегда остаются в детстве. Однако, без профилактики и лечения, вегето-сосудистой дистонии может приводить к стойкому повышению артериального давления, из-за чего изменяются структура и функции различных внутренних органов; к нарушениям процессов пищеварения и т.д..
При ВСД необходимо проводить регулярные (обычно сезонные) курсы профилактики обострений, для чего назначают:
- фитотерапию,
- витаминотерапию,
- массаж,
- лечебную физкультуру,
- физиотерапевтические процедуры,
- санаторно-курортное лечение.
Мы простыми словами объяснили, что это такое за заболевание и почему важно вовремя начать лечить вегето сосудистую дистонию. Берегите свое здоровье и при первых признаках и симптомах ВСД, обращайтесь к врачу.
Диагностика вагоинсулярного и симпатоадреналового криза
Если начинается вагоинсулярный или симпатоадреналовый криз, необходимо срочно вызвать скорую помощь. Диагностируют эти состояния по изменениям гемодинамических показателей и клинической картине. Врач скорой помощи может определить уровень глюкозы в крови благодаря специальным тест-полоскам. Для исключения инфаркта миокарда проводят электрокардиографию. Чтобы выявить вагоинсулярный криз при остеохондрозе шейного отдела позвоночника, выполняют специальный неврологический осмотр. Возникновению пароксизма могут предшествовать обморочные состояния, боль при наклонах головы, нарушение чувствительности.
Внезапное повышение артериального давления свидетельствует о развитии симпатоадреналового или гипертонического криза. Эти состояния дифференцируют с острой сердечной недостаточностью и нарушениями мозгового кровообращения.