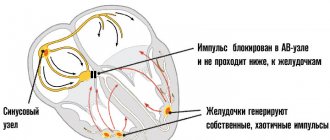
Синдромом Дресслера (СД) называют одно из осложнений инфаркта миокарда, проявляющееся воспалением перикарда, легочной плевры, легких, суставов, повышением температуры тела, содержания маркеров воспалительного процесса, другое название – постинфарктный синдром.
Распространенность заболевания по разным данным составляет от 4 до 30 % (1,2). В последние годы этот показатель значительно уменьшился. Тенденцию к снижению распространенности синдрома объясняют более эффективным, комплексным лечением.
Рассмотрим механизм развития постинфарктного синдрома, его причины, симптомы, методы диагностики, лечения, профилактики, возможные осложнения, прогноз.
Причины
Первоначальной причиной синдрома Дресслера в кардиологии выступает ишемическое поражение структурных волокон мышцы сердца, которое влечет гибель кардиомиоцитов. В большинстве случаев оно развивается при осложненном крупноочаговом инфаркте. Во время разрушения некротизированной ткани в кровоток начинают поступать денатурированные белки. Иммунная система, в свою очередь, реагирует на них, как на чужеродные. Вследствие этого возникает аутоиммунная реакция, которая является причиной развития постинфарктного синдрома.
Определенное значение в формировании симптомокомплекса этого осложнения инфаркта имеют антигены крови, которая проникает в околосердечную оболочку в процессе нарушения целостности миокарда. Поэтому, кроме острой стадии, пусковым механизмом формирования заболевания может выступать гемоперикард, характеризующийся кровоизлиянием в перикардиальную полость. Кроме того, данное состояние может быть обусловлено травмами грудной клетки, ранениями сердца или неадекватными хирургическими вмешательствами на сердце. Также в группе риска находятся постинфарктные пациенты, имеющие аутоиммунные патологии. Некоторые медики считают, что причиной развития воспалительного процесса вступает вирусная инфекция. Однако по данному вопросу у кардиологов однозначного ответа пока нет.
Лечение
Синдром Дресслера в кардиологии относится к опасным состояниям. Его лечение проводится в условиях стационара, если это первый случай. Рецидивы лечат амбулаторно, когда болезнь протекает в легкой форме.
В большинстве случаев терапия проводится нестероидными противовоспалительными средствами. Если они не помогли, то назначают гормональные препараты.
Антикоагулянты при синдроме не используют, но когда в них есть необходимость, могут назначить небольшие дозы.
Эффективны в борьбе с проблемой глюкокортикостероидные гормоны в виде:
- Дексаметазона. Его используют для инъекций. Главным активным компонентом является дексаметазона натрия фосфат. Препарат имеет множество противопоказаний, среди которых беременность, патологии системы пищеварения, вирусные заболевания и инфекции.
- Преднизолона. Лекарство обеспечивает противоаллергическое, противовоспалительное и иммунодепрессивное действие. Дозировку определяют отдельно для каждого случая.
Что касается НПВС, то терапия обычно осуществляется с помощью:
- Диклофенака. препарат устраняет воспаление, избавляет от болезненных симптомов, снижает температуру тела. Для достижения этого эффекта нужно употреблять одну или две таблетки в сутки.
- Индометацина. Обладает анальгезирующими, жаропонижающими и противовоспалительными свойствами.
Иногда необходимо применение ацетилсалициловой кислоты.
Для устранения осложнений могут использовать инвазивные методики:
- Если возникла тампонада сердца, то откачивают жидкость из перикарда. Это осуществляют с помощью тонкой трубки, оснащенной иглой, которую вставляют в эту часть сердца и откачивают скопившийся экссудат. Для выполнения процедуры нужен местный наркоз.
- Удаляют перикард. Это необходимо, если сильное воспаление привело к развитию сдавливающего перикардита. Такая процедура называется перикардэктомией.
Современные терапевтические методики и качественное лечение инфаркта миокарда позволили уменьшить количество случаев развития синдрома Дресслера.
Патогенез
Синдром Дресслера в кардиологии представляет собой аутоиммунный процесс, развивающийся в результате интенсификации продуцирования антител к кардиальным антигенам. При этом острое нарушение процессов поступления крови в миокард и гибель его клеток влечет резорбцию зон некроза и высвобождение денатурированных компонентов в кровоток. Это способствует развитию иммунного ответа с формированием аутоантител, действие которых направлено против белков, присутствующих в составе серозных покровов органов-мишеней.
Иммунные антитела к кардиомиоцитам, в больших количествах присутствующие в плазме постинфарктных пациентов, образуют иммунные комплексы с содержанием клеток собственных тканей. Они свободно циркулируют в кровяном русле, накапливаются в висцеральной, перикардиальной плевре и во внутренних структурах суставных сумок, провоцируя воспалительный процесс асептического характера. В дополнение к этому начинает повышаться уровень цитотоксических лимфоцитов, которые разрушают поврежденные клетки организма. Таким образом, существенно нарушается состояние и гуморального, и клеточного иммунитета, что подтверждает аутоиммунную природу симптомокомплекса.
Разновидности
Синдром Дресслера после инфаркта миокарда — что это? Данный недуг разделяется на 3 формы. В рамках каждой из них также имеется несколько подвидов, классификация которых основывается на локализации воспаления. Итак, синдром Дресслера бывает:
1. Типичный. Клинические проявления этой формы связаны с воспалением висцеральной плевры, перикарда и легочных тканей. Она включает комбинированные и одиночные варианты аутоиммунного повреждения соединительных тканей:
- перикардиальный — воспаляются париетальный и висцеральный листки околосердечной сумки;
- пневмонический — образуются инфильтративные нарушения в легких, приводящие к возникновению пневмонита;
- плевральный — мишенью антител становится плевра, развиваются признаки гидроторакса;
- перикардиально-плевральный – наблюдаются симптомы сенсибилизации плевры и серозной оболочки перикарда;
- перикардиально-пневмоничекий – поражается околосердечная оболочка и легочные ткани;
- плеврально-перикардиально-пневмонический — с сердечной сумки воспаление переходит на легочные и плевральные структуры.
2. Атипичный. Для данной формы свойственны варианты, обусловленные поражением антителами суставов и тканей сосудов. Она сопровождается воспалительным процессом в крупных суставных сочленениях либо кожными реакциями: пекталгией, «синдромом плеча», узловой эритемой, дерматитом.
3. Малосимптомный (стертый). При данной форме со слабо выраженными симптомами отмечается лихорадочное состояние, упорная артралгия и изменение состава белой крови.
При диагностике атипичных и стертых форм синдрома нередко возникают некоторые трудности, обуславливающие актуальность наиболее углубленного изучения этого заболевания.
Синдром Дресслера в кардиологии: причины, симптомы, лечение, прогноз
Синдром Дресслера является одним из осложнений инфаркта миокарда. Его еще называют постинфарктным синдромом. Это аутоиммунное заболевание, которое развивается на протяжении месяца после острого приступа.
Механизм развития
В основе синдрома лежат аутоиммунные процессы. Проблема возникает в 30% случаев, а в последние годы встречается чаще под влиянием нестероидных противовоспалительных средств и реперфузных методик.
Болезнь развивается в результате обширного, просторного или осложненного инфаркта миокарда. В основе патологии лежит аутоиммунная агрессия, которая вызывает гиперергическую реакцию в сенсибилизированном организме.
Синдром протекает на протяжении длительного времени, периоды обострений сменяются ремиссиями. Это вызывает нарушения состояния здоровья и качества жизни больного.
Какие различают формы
С учетом сочетаний поражения выделяют такие формы синдрома:
- Типичную. При ней повреждению подвергается внешняя оболочка сердца, ткани легких, оболочки грудной клетки. Могут возникать разные сочетания, например, повреждается перикард и оболочка грудной клетки, возможны и другие вариации.
- Атипичную. Когда развиваются аутоиммунные нарушения в синовиальных оболочках суставов и повреждения кожи, проявляющиеся сыпью и покраснениями.
- Малосимптомную. В этом случае патология сопровождается субфебрильной лихорадкой на протяжении длительного времени, увеличением скорости оседания эритроцитов, повышением уровня эозинофилов, болезненными ощущениями в области суставов.
Особенности диагностики
Чтобы определить синдром Дресслера после инфаркта необходимо:
- Собрать анамнез пациента. Врач опрашивает на предмет жалоб, определяет, когда появились первые признаки, выясняет, были ли в семье случаи развития подобных патологий.
- Провести физикальный осмотр. Он состоит из определения цвета и внешнего вида кожи, анализа дыхательных движений, измерения давления в артериях, выслушивания тонов сердца и проверки температуры тела.
- Сдать кровь и мочу на общий анализ. При этом определяют состав крови, уровень клеток, скорость оседания эритроцитов и другие показатели.
- Пройти биохимическое исследование крови. Оно позволит получить информацию об уровне холестерина и глюкозы.
- Пройти электрокардиографию и ЭхоКГ.
- Сделать рентген грудной полости.
- Пройти магниторезонансную томографию и КТ
Также может понадобиться консультация терапевта.
Возможные осложнения и прогноз
Возникновение осложнений в постинфарктном периоде происходит очень редко. В единичных случаях больные страдали от патологий почек в виде гломерулонефрита и болезней сосудов, таких как геморрагический васкулит.
В редких случаях, если не была проведена гормональная терапия, выпотный перикардит переходит в слипчивую форму. Она затрудняет процесс расслабления сердечной мышцы и вызывает застойные явления в большом круге кровообращения. Это приводит к развитию диастолической сердечной недостаточности.
При постинфарктном синдроме рецидивы чередуются ремиссиями. Ослабление проявлений патологического процесса наблюдается во время лечения, как только его прекращают, состояние обостряется. Каждый рецидив может длиться от недели до нескольких месяцев.
Синдром Дресслера – это осложнение, которое отличается благоприятным прогнозом. При таком диагнозе пациенту выдается больничный лист. В нем указывают, что человек потерял работоспособность на период в 3–3,5 месяца. Если состояние не улучшится, то этот срок продлевают.
О стойкой потере трудоспособности и назначении пациенту группы инвалидности говорят, когда наблюдаются частые рецидивы, возникли серьезные нарушения в работе сердечно-сосудистой системы, которые связаны не только с патологией, но и с инфарктом миокарда.
Сам синдром не может сделать человека инвалидом. Но это не значит, что нужно игнорировать его проявления. Без лечения не обойтись.
Корректировка образа жизни
После инфаркта миокарда значительно ограничивается привычная активность и образ жизни человека. Поэтому необходимо внести изменения в питание и режим дня, чтобы предотвратить развитие рецидива. Больной должен:
- Избегать чрезмерных физических нагрузок. Они усиливают работу сердца, а в связи с послеинфарктными изменениями это вызывает приступ кислородного голодания и тяжелые осложнения. Но нельзя и полностью отказываться от спорта. Умеренные нагрузки помогут быстрее восстановить сердечную мышцу. Полезно гулять на свежем воздухе, делать аэробику.
- Отказаться от вредных продуктов, повышающих уровень холестерина и вызывающих атеросклероз. Больным нужно избегать жирных и жареных блюд, есть больше овощей, фруктов.
- Следить за своим весом. При наличии лишних килограммов эту проблему необходимо решить, но изнуряющие диеты под запретом.
- Исключить спиртные напитки и курение.
- Избегать эмоциональных потрясений, стрессов, резких перемен климатических условий.
Соблюдение этих рекомендаций позволит избежать повторного приступа и снизит риск развития осложнений.
Источник: https://KardioPuls.ru/bolezni/sindrom-dresslera/
Симптомы
Классический синдром Дресслера формируется примерно через 2-4 недели после инфаркта. К наиболее распространенным симптомам относят тяжесть и болевые ощущения в груди, лихорадочное состояние, кашель, одышку. Патологический процесс в большинстве случаев начинается остро, повышением температуры до фебрильных или субфебрильных отметок. Появляется головокружение, слабость, тошнота, учащается дыхание и пульс.
Обязательным элементом симптомокомплекса выступает перикардит. Для него типичны разные по интенсивности болезненные ощущения в зоне сердца, отдающие в область живота, в шею, плечи, лопатки и обе руки. Боль может быть острой, приступообразной, или тупой, сжимающей. При глотании и кашле отмечается сдавленность в груди, боль усиливается. В положении лежа на животе или стоя она ослабевает. Нередко наблюдаются сердцебиение, одышка, частое поверхностное дыхание. У 85 % пациентов появляется шум трения листков перикарда. Через несколько дней боль стихает. Характерное проявление плеврита — односторонняя колющая боль в верхней области туловища, которая усиливается при глубоком вдохе и наклоне в здоровую сторону.
Для пневмонита типично жесткое ослабленное дыхание, хрипы, одышка, кашель. Реже развивается нижнедолевая пневмония. Болезнь сопровождается слабостью, избыточным потоотделением и лихорадочным синдромом. В мокроте могут появляться кровяные примеси. При атипичных формах болезни нарушаются функции суставов.
Перикардит и синдром Дресслера
Перикардитом является воспаление околосердечной сумки ревматического, инфекционного или постинфарктного характера. Патология проявляется слабостью, болями за грудиной, которые усиливаются при вдохе и кашле. Для лечения перикардита необходим постельный режим. В случае хронической формы болезни режим определяется состоянием пациента. При острых фибринозных перикардитах назначается симптоматическое лечение: противовоспалительные нестероидные препараты, анальгетики для устранения болевого синдрома, медикаменты, нормализующие процессы обмена веществ в сердечной мышце, и другое. При синдроме Дресслера лечение перикардита осуществляют препаратами, устраняющими основное заболевание.
Симптоматика
Синдром Дресслера проявляется интоксикацией, кардиалгией, полисерозитом. У больных появляется боль в груди, слабость, разбитость, недомогание, лихорадка, затем присоединяются симптомы гидроперикарда и гидроторакса.
Боль за грудиной имеет сжимающий или давящий характер, иррадиирует в левую руку, лопатку, плечо. Прием препаратов из группы нитратов обычно не приносит облегчения. При осмотре больных отмечают бледность кожи, гипергидроз, гипотонию, тахикардию. Аускультативно обнаруживаются глухие тоны и «ритм галопа». В таком состоянии больных следует немедленно госпитализировать.
Перикардит
Основным проявлением патологии является боль, интенсивность которой варьируется от умеренной до мучительной и приступообразной. Она ослабевают в положении стоя, а усиливается, когда пациент лежит на спине, глубоко дышит или кашляет. Боль бывает постоянной или возникающей периодически.
Кроме болевого синдрома для перикардита характерны следующие признаки:
- Шум трения перикарда, выслушиваемый у левого края грудины, особенно при наклоне туловища вперед. Он уменьшается после выделения жидкости в перикард и состоит из предсердного и желудочкового компонентов, возникающих в систолу и диастолу соответственно.
- Лихорадка — подъем температуры тела до субфебрильных значений. Интоксикационный синдром проявляется слабостью, недомоганием, ломотой в мышцах и суставах. Причиной лихорадки является активация пирогенов, выделяющихся в кровь при воспалении.
- Лейкоцитоз, эозинофилия и высокая СОЭ.
- Одышка, набухание яремных вен, гепатомегалия — признаки тяжелого течения патологии.
- Сердцебиение, сухой кашель, озноб, поверхностное и частое дыхание.
- Асцит.
- Отеки ног.
Перикардит – обязательный элемент синдрома Дресслера, имеющий нетяжелое течение. Спустя несколько дней интенсивность боли уменьшается, температура тела нормализуется, общее состояние больных улучшается.
Плеврит
Плеврит — воспалительное заболевание плевры, основные симптомы которого: боль в груди, затрудненное дыхание, кашель, шум трения плевры, лихорадка. Больные часто жалуются на ощущение царапанья внутри.
Брюшная локализация синдрома
Определяется патология перитонитом, воспалительным процессом во внутренней выстилке полости. Отличается яркой клинической картиной:
- интенсивные, мучительные боли в животе. Сила болезненных ощущений снижается при нахождении удобного положения тела – чаще всего лежа на боку с согнутыми ногами;
- нарушения стула;
- выраженное повышение температуры.
При развитии этой формы синдрома необходимо срочно дифференцировать аутоиммунную форму от инфекционной, которая зачастую выступает следствием патологий пищеварительного тракта. От итогов своевременной диагностики зависит тактика лечения, которая чаще всего подразумевает применение различных групп медикаментов.
Диагностика патологии
Продолжаем описывать синдром Дресслера после инфаркта миокарда. Что это, теперь понятно. Однако описана ситуация лишь в общем случае, каждому конкретному человеку лучше проконсультироваться с лечащим врачом. При диагностике данного осложнения инфаркта учитываются жалобы пациента, характерные клинические симптомы и результаты комплексного инструментального и лабораторного обследования. К ценным диагностическим параметрам, дающим полное представление о состоянии больного, относят:
- Клинические критерии. Признаками, которые подтверждают высокую вероятность развития полисерозита Дресслера, является фебрильная лихорадка и перикардит.
- Лабораторные исследования. В ОАК возможны: эозинофилия, лейкоцитоз, повышение СОЭ. Кроме того, проводится исследование крови на маркеры повреждения сердечной мышцы. Увеличение уровня глобулярных белков — тропонина Т и тропонина I — и подтверждает факт гибели клеток.
- В диагностике синдрома Дресслера часто используется ЭКГ, на которой отмечается отрицательная динамика. Наиболее типичный признак – однонаправленное перемещение сегмента ST в нескольких отведениях.
- УЗИ перикарда и плевральных полостей.
- Рентген грудной клетки. При развитии плеврита утолщается междолевая плевра, при перикардите сердечная тень расширяется, при пневмоните определяются затемнения в легких. В отдельных случаях четко видна кардиомегалия при синдроме Дресслера после инфаркта.
- В неясных диагностических ситуациях назначается МРТ легких и сердца.
Диагностика
Диагноз «синдром Дресслера» устанавливают по совокупности симптомов, результатов клинического, инструментального, лабораторного обследования. Выслушав жалобы пациента, врач обязательно проведет аускультацию грудной клетки. Типичные шумы указывают на наличие воспалительных процессов. Их отсутствие не дает оснований исключать заболевание, поскольку экссудативные формы чаще всего протекают скрытно. В этом случае выявить воспаление можно только при помощи методов визуальной диагностики.
Особенности аускультации при постинфарктном синдроме.
| Заболевания | Характеристики шумов |
| Перикардит | Вначале заболевания прослушивается шум трения перикарда, напоминающий хруст снега. Он усиливается, если сильно прижать стетоскоп, задержать дыхание или занять коленно-локтевую позицию. |
| Плеврит | Дыхание поверхностное, учащенное. При сухом плеврите прослушивается шум трения плевры. Он очень деликатный, напоминающий шорох листьев или грубый, похожий на хруст снега. Накопление экссудата сопровождается исчезновением посторонних звуков. |
| Пневмония | Мелкопузырчатые хрипы, дыхание жесткое. |
СД является показанием к проведению следующих тестов:
- Анализ крови. Часто обнаруживается повышение СОЭ, уровня С-реактивного белка, увеличения количества лейкоцитов, эозинофилов.
- Электрокардиография. Изменения ЭКГ регистрируются только при наличии перикардита.
- УЗИ сердца. Может выявить утолщение листков перикарда, увеличение пространства между ними. Полость сердечной сумки иногда содержит небольшое количество жидкости.
- Рентгенография грудной клетки, МРТ или КТ. Методы визуальной диагностики позволяют увидеть скопление жидкости, наличие характерных изменений структуры легких, плевры.
- Плевральная, перикардиальная пункция. Специальной иглой врач отсасывает содержимое плевральной, перикардиальной полости. Характерные признаки воспаление – наличие большого количества эозинофилов, лейкоцитов, высокий уровень С-реактивного белка.
Лечение данного недуга
Лечение проходит в стационарных условиях. Неотложная помощь при синдроме Дресслера, как правило, не требуется, поскольку явной угрозы жизни при этом нет. Тем не менее, если скорее приступить к лечению, шансы на выздоровление существенно повышаются.
Главную роль в спектре лечебных мероприятий при постинфарктном синдроме Дресслера играет медикаментозная терапия, которая преследует несколько целей и подразумевает использование препаратов разнонаправленного действия:
- Кардиотропные, которые способствуют устранению сердечных нарушений. Это медикаменты, использующиеся при терапии ИБС: бета-блокаторы, антиангинальные средства, нитраты, блокаторы кальциевых каналов, сердечные гликозиды.
- Противовоспалительные. В случае устойчивости к НВПС проводятся короткие курсы введения глюкокортикоидов. При тяжелых формах болезни применяются медикаменты других групп («Метотрексат», «Колхицин»).
Антикоагулянты в связи с повышенной вероятностью развития гемоперикарда при лечении после инфаркта не применяются. В случае необходимости их использования назначают субтерапевтические дозировки. В каждом отдельном случае лечение данной патологии подбирается индивидуально. При выраженном болевом синдроме показано внутримышечное введение анальгетиков. При значительном скоплении выпота проводится пункция перикардиальной полости или плевроцентез. При сердечной тампонаде осуществляется хирургическое вмешательство — перикардэктомия.
Этиология и патогенез
Основная причина СД – ИМ. Считается, что СД чаще развивается после крупноочаговых и осложненных инфарктов, а также после кровотечений в полость перикарда. СД, точнее синдром постповреждения сердца, может развиваться после кардиохирургических вмешательств (постперикардиотомический синдром, посткомиссуротомический синдром). Помимо этого, типичные признаки СД могут появляться после других повреждений сердца (ранение, контузия, непроникающий удар в область грудной клетки, катетерная абляция).
В настоящее время СД рассматривается как аутоиммунный процесс, обусловленный аутосенсибилизацией к миокардиальным и перикардиальным антигенам. Определенное значение придается также антигенным свойствам крови, попавшей в полость перикарда . При постинфарктном синдроме антитела к тканям сердца обнаруживаются постоянно, хотя их нередко находят и у больных с ИМ без каких-либо признаков этого синдрома, правда в меньшем количестве
Этиологическим фактором СД может быть инфекция, в частности вирусная, поскольку у больных, у которых этот синдром развился после кардиохирургических вмешательств, часто регистрируют повышение титра противовирусных антител
Патологическая анатомия
Даже при тяжелом течении постинфарктный синдром не ведет к летальному исходу. Если же такие больные умирают от других осложнений острого ИМ, патологоанатомы обычно обнаруживают фибринозный, серозный или серозно-геморрагический перикардит. В отличие от эпистенокардического перикардита, воспаление перикарда при СД имеет диффузный характер
Как предотвратить развитие синдрома Дресслера?
Такой синдром не считается состоянием, опасным для жизни, даже при наиболее тяжелом течении прогноз для пациента относительно благоприятный. Способы первичной профилактики, которая направлена на устранение причин развития синдрома Дресслера, на сегодняшний день еще не разработаны. Однако для снижения вероятности возникновения суставных проявлений больным, перенесшим острый инфаркт, рекомендуется ранняя активизация. При патологиях с рецидивирующим течением назначают противорецидивную терапию, призванную предотвратить повторное обострение патологического процесса.
Формы
В кардиологии выделяют следующие формы патологии:
- Типичная или развернутая форма постинфарктного синдрома проявляется симптомами воспаления перикарда, плевры, легких, суставов. Выделяют смешанные варианты.
- Атипичная форма реализуется воспалением крупных суставов, аллергическим поражением кожи, развитием перитонита или бронхиальной астмы. Более редкие формы — пульмонит, периостит, перихондрит, синовит, васкулит, гломерулонефрит.
- Малосимптомная форма — стойкий субфебрилитет, артралгия, характерные изменения в составе крови.
По течению и времени развития синдром Дресслера подразделяется на:
- «Ранний СД» – возникающий сразу после инфаркта,
- «Поздний СД» – развивающийся спустя несколько месяцев после инфаркта.
Клинические рекомендации при синдроме Дресслера
Для того чтобы снизить риск развития данного заболевания, необходимо внимательно отнестись ко всем возникающим симптомам, связанным с болезнями сердца. Поскольку изначальной причиной развития синдрома Дресслера является инфаркт миокарда, профилактические мероприятия прежде всего должны быть направлены на то, чтобы не допускать развития этого острого состояния. Основная клиническая рекомендация при этом своевременное наблюдение у кардиолога, прием противоишемических, противотромботических препаратов, а также средств для снижения повышенного уровня холестерина.
Осложнения при данной патологии
При отсутствии качественной и своевременной диагностики и врачебной помощи синдром Дресслера может привести к развитию конструктивного или геморрагического перикардита (появление кровянистого экссудата или сдавливание сердечных тканей), а в более запущенных случаях он становится причиной серьезной тампонады сердца. Для этой патологии характерно рецидивирующее течение с ремиссиями и обострениями, возникающими с интервалами от 1-2 недель до 2 месяцев. Под влиянием терапии наблюдается ослабление симптоматики, а при отсутствии коррекции заболевание, как правило, атакует с новой силой.