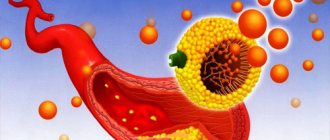
Основной причиной столь опасного заболевания, как атеросклероз сердца, является поражение вен и артерий, ведущих к сердцу, холестерином. Данная патология характеризуется сложностью терапии и серьезной опасностью при отсутствии лечения или несоблюдении правил здорового образа жизни.
Основная сложность терапии основана на том, что заболевание для успешного его устранения, должно быть диагностировано максимально своевременно, а на начальном этапе патология проявляется незначительно. Только при своевременно проведенном лечении можно предотвратить и устранить пагубные изменения сосудов и значительно снизить вероятность опасных для жизни осложнений.
Механизм развития атеросклеротической бляшки в сердечных сосудах
Атеросклероз сосудов сердца (симптомы и лечение взаимосвязаны между собой) – это заболевание, которое имеет стадии развития.
Этапы развития атеросклероза сосудов сердца
Существуют следующие фазы патологии:
- Первая. Дополнительное название – начальная стадия. Постепенно снижается скорость кровотока, на стенках сосудов образуются маленькие трещины. Далее происходит разрастание микротрещин и увеличение их размера. То есть формируются более заметные и клинически значимые дефекты. В сосуды проникают липидные отложения, постепенно образуются жировые пятна.
- Вторая. Другое название – липосклероз. В очаге поражения накапливается и усиливается инфильтрация (проникновение) жировых клеток. Но атеросклеротическая бляшка нестабильна. То есть она может оторваться, поэтому данную стадию характеризуют повышенным риском тромбообразования.
- Третья. Другое название – атерокальциноз. Бляшки уплотняются, в нарост присоединяются соли кальция, сверху формируется фиброзный слой. Просвет сосудов уменьшается, а тромб растёт и деформирует артерию. На данной стадии есть высокая вероятность окклюзии – это перекрытие просвета сосуда элементами разорвавшейся бляшки с последующим некрозом (отмиранием).
Причины, факторы риска
Атеросклероз сосудов сердца может появиться по разным причинам.
Самые распространённые из них:
- инфекционные поражения – проникновение вирусов, бактерий в организм;
- аутоиммунные патологии – рассеянный склероз, сахарный диабет и другие;
- врождённые дефекты в стенках сосудов;
- хронические патологии сердца и сосудов;
- артериальная гипертензия – стойкое увеличение давления (более 140/90 мм рт. ст.).
Дополнительно к причинам, способствующим атеросклерозу сосудов сердца, можно отнести нарушенный баланс липопротеинов и накопление разновидностей, имеющих низкую плотность (ЛПНП), очень низкую плотность (ЛПОНП), промежуточную плотность (ЛППП) в стенках сосудов.
Общая классификация:
- липопротеины высокой плотности (ЛПВП) – самые маленькие частицы, содержат фосфолипиды, которые не дают холестерину покинуть кровяное русло;
- липопротеины промежуточной плотности (ЛППП) – у них короткое время жизни в крови, потому что в норме они должны быстро поглощаться печенью и превращаться в ЛПНП, но при нарушенном обмене липидов возможно накопление ЛППП;
- липопротеины низкой плотности (ЛПНП) – содержат много холестерина и белков (до 30%), меньшее количество триглицеридов (до 10%), транспортируют холестерин по всему организму;
- липопротеины очень низкой плотности (ЛПОНП) – это самые крупные частицы, содержат большое количество триглицеридов (до 70%), 10% холестерина и белков, ЛПОНП транспортируют триглицериды из печени в жировую ткань;
- хиломикроны (ХМ) – доставляют жиры (поступающие с пищей) к печени для дальнейшего расщепления триглицеридов.
ЛПНП, ЛПОНП, ЛППП – это атерогенные липопротеины. Если в крови содержится большое количество этих фракций, формируются холестериновые бляшки, развивается атеросклероз и другие сопутствующие заболевания сердца.
Холестерин подразделяется на следующие виды:
- хороший – содержит ЛПВП;
- плохой – содержит ЛПНП, ЛПОНП, ЛППП.
Название холестерина появилось не случайно.
Связано со следующими заключениями:
- если в крови повышено содержание ЛПНП, ЛПОНП, ЛППП, то это негативно влияет на сердечно-сосудистую систему;
- хороший холестерин изымает плохой из бляшек и переносит его в печень для дальнейшего распада и удаления из организма.
Помимо причин, способных повлиять на атеросклероз сосудов сердца, выделяют факторы, которые увеличивают вероятность возникновения заболевания.
Пункты:
- сидячий образ жизни;
- излишняя масса тела;
- вредные привычки – курение, употребление алкогольных напитков и наркотических веществ;
- частый стресс;
- приём лекарственных препаратов из группы противозачаточных (Клайра, Джес, Ярина);
- приём медикаментов, которые могут увеличить уровень плохого холестерина – к примеру, анаболические стероиды способны повысить ЛПНП на 20% и снизить ЛПВП на 20 – 70%;
- повышенная свёртываемость крови и высокая вероятность тромбообразования;
- хронический недостаток сна и отсутствие отдыха;
- нарушения в гормональном фоне – к примеру, климакс, беременность;
- возрастная категория – вероятность атеросклероза увеличивается с возрастом;
- неправильное питание – преобладание жирной пищи;
- половая принадлежность – у мужчин риск развития сердечно-сосудистых заболеваний больше, чем у женщин;
- проживание в местах с неблагоприятной экологией.
Клиническая картина заболевания
На ранних стадиях атеросклероз коронарных артерий сердца протекает в скрытой форме. Обычно первые признаки заболевания отмечают люди среднего возраста.
Поэтому врачи рекомендуют проходить ежегодные обследования всем людям, перешагнувшим 35-летний рубеж. Однако курение, гипертония, гиперхолестеринемия могут привести к более раннему развитию симптомов атеросклероза коронарных артерий.
К первым признакам заболевания относят следующую симптоматику:
- Болезненность в области груди, иррадиирующую в спину или левое плечо;
- Появление одышки в начале болевого синдрома. Иногда пациенты не способны находиться в горизонтальном положении вследствие нарушения дыхания;
- Головокружение;
- Тошнота и рвота.
Перечисленные симптомы атеросклероза коронарных артерий не являются специфическими, поэтому их нередко путают с прочими патологиями сердечно-сосудистой системы. Это значительно осложняет диагностику и лечение заболевания.
При дальнейшем прогрессировании атеросклероз коронарных сосудов симптомы вызывает следующие:
- Стенокардия. Состояние характеризуется редкой болью за грудиной, которая развивается после интенсивных физических нагрузок или эмоционального перенапряжения;
- Кардиосклероз. Острая ишемия миокарда приводит к образованию участков фиброза по всей сердечной мышце. Состояние вызывает нарушение сократительной функции сердца;
- Аритмия. Патология развивается вследствие повреждения миокарда, нарушения проводимости импульсов;
- Сердечный приступ. Если происходит разрыв холестериновой бляшки, то на ее поверхности возникает тромб. Этот сгусток препятствует нормальному кровотоку, провоцирует развитие некроза кардиомиоцитов. Обычно сердечные приступы развиваются с 4 до 10 часов утра, когда в кровяном русле повышается уровень адреналина. Около 50% отмечают появление симптомов-предвестников перед приступом.
Признаки атеросклероза сердца
Атеросклероз сосудов сердца (симптомы и лечение являются взаимосвязанными факторами) – это патология, которая имеет определённые признаки. На начальной стадии заболевания они могут не проявиться или присутствовать в малой степени.
Симптомы атеросклероза сосудов сердца:
- болевые ощущения в грудине;
- частая боль в голове;
- головокружение;
- одышка, которая усиливается во время активности (ходьба, поднятие по лестнице), затем проявляется в состоянии покоя;
- быстрая утомляемость при минимальной нагрузке;
- сниженная работоспособность;
- недомогание;
- ухудшение памяти;
- онемение ног;
- отёк нижних конечностей;
- болевые ощущения в спине и конечностях;
- нарушенная речь;
- частые обмороки;
- снижение массы тела;
- тошнота и нарушенное проглатывание пищи;
- бледность кожного покрова;
- нарушенная координация движений;
- сухость кожного покрова;
- боль в челюсти с правой стороны (редко).
При атеросклерозе сосудов сердца возможна полная блокировка артерии, это приводит к инфаркту миокарда. Симптомы состояния – сильная и продолжительная боль в середине груди, одышка и повышенное потоотделение. Инфаркт требует незамедлительной медицинской помощи.
Скоропостижная смерть от атеросклероза
Атеросклероз является одной из самых распространенных болезней человека, в основе которой лежит липоидная инфильтрация стенок артерий с последующим реактивным развитием в этих местах соединительнотканных утолщений — бляшек, что приводит к уплотнению стенок и сужению просвета артерий.
Этиология и патогенез атеросклероза окончательно не выяснены. В настоящее время выделяют большое количество так называемых «факторов риска», определяющих темп развития атеросклероза, среди которых наибольшее значение имеют гиперхолестеринемия, артериальная гипертония, длительные психоэмоциональные перегрузки, малоподвижный образ жизни, избыточное и нерациональное питание, отягощенная наследственность. Кроме того, выделяют еще несколько десятков факторов, способствующих возникновению и усиливающих развитие атеросклероза. Проведенные в последние годы эпидемиологические исследования показали, что заболеваемость атеросклерозом во многих странах мира растет, что атеросклероз «помолодел». В наши дни инфаркт миокарда — наиболее грозное осложнение атеросклероза — в возрасте 20—30 лет не является редкостью, а в 40—50 лет он стал частым явлением. Считают, что причиной этого являются ускоренная урбанизация и постоянно возрастающая интенсивность жизни, т. е. атеросклероз является болезнью современной цивилизации.
Наиболее опасен, с точки зрения скоропостижной смерти, атеросклероз с преимущественным поражением венечных артерий сердца. При этом атеросклеротические бляшки чаще всего выявляются в области устьев венечных артерий и в местах отхождения от магистральных стволов крупных ветвей. Излюбленная локализация единичных бляшек — верхняя треть передней нисходящей ветви левой венечной артерии.
Различают три стадии этого заболевания: ишемическую, которая характеризуется приступами стенокардии; тромбонекротическую, с ее наиболее тяжелым и грозным осложнением — инфарктом миокарда, и фиброзную, которая обычно обозначается как атеросклеротический кардиосклероз.
Скоропостижная смерть может наступить в любой из этих трех стадий заболевания. Важно отметить, что в большинстве случаев к моменту вскрытия трупа эксперт не имеет никаких сведений о клиническом течении заболевания или эти сведения скудны, отрывочны, недостаточны. Нередко последующий опрос родственников умершего также не дает никаких данных — покойный не жаловался на боли в области сердца, работал до последнего дня или часа. Тот факт, что смерть часто наступает в обычной рабочей обстановке, а также на улице, в транспорте и т. п., говорит о том, что и незадолго до смерти скоропостижно умершие чувствовали себя практически здоровыми. Это дает основание считать, что среди умерших скоропостижно многие страдали безболевой формой атеросклероза венечных артерий сердца.
Когда во время вскрытия эксперт обнаруживает тяжелый стенозирующий коронаросклероз, он легко устанавливает причину скоропостижной смерти и может объяснить ее генез, который в таких случаях связан с острым нарушением коронарного кровообращения. Однако опыт экспертной работы показывает, что далеко не во всех случаях имеется соответствие между тяжестью морфологической картины атеросклероза и наступлением скоропостижной смерти. Так, многие лица с тяжелыми поражениями (стенозирующий атеросклероз с тромбозом и обширными рубцами в миокарде) доживают до глубокой старости и погибают от других болезней или насильственной смертью (например, от транспортной травмы). В то же время лица сравнительно молодого возраста иногда умирают скоропостижно, причем на вскрытии могут быть обнаружены лишь начальные признаки атеросклероза венечных артерий сердца в виде единичных бляшек. В таких случаях генез смерти может быть объяснен спазмом пораженных склеротическим процессом венечных артерий.
Кратковременный спазм дает клиническую картину стенокардии; продолжительный спазм может привести к инфаркту миокарда или к быстрой смерти, если наступившее расстройство коронарного кровообращения не может компенсироваться за счет активного включения в действие анастомозов и коллатералей. А именно в молодом возрасте, при относительно слабо выраженных атеросклеротических поражениях и небольшой длительности ишемической болезни, коллатеральное кровообращение является недостаточным и не может компенсировать наступившее острое расстройство коронарного кровообращения.
Выраженность морфологических изменений при острой коронарной недостаточности зависит не только от наличия коронаросклероза, но и от быстроты умирания. При очень быстрой смерти в миокарде не’успевают образоваться видимые очаги некроза, выявляются лишь признаки очагового расстройства кровообращения. Исследования последних лет (особенно А. В. Смольянникова с сотр., А. В. Капустина с сотр. и др.) показали, что при смерти от острой коронарной недостаточности нередко могут быть выявлены характерные микроскопические изменения: очаги острого плазматического пропитывания интимы венечных артерий, особенно над бляшками, мелкие кровоизлияния в бляшки, а на их поверхности — свежие пристеночные тромбы. В миокарде, на фоне резкого полнокровия капилляров, часто обнаруживаются периваскулярные кровоизлияния, отек стромы, фрагментация и очаговые некрозы мышечных волокон.
Если ишемия мышцы сердца длилась более 3—4 ч, то на вскрытии можно обнаружить признаки инфаркта миокарда. Наиболее частой причиной инфаркта является стенозирующий коронаросклероз с тромбозом венечных артерий. Следовательно, на вскрытии нужно искать тромбы в венечных артериях.
Макроскопически некротический очаг в мышце сердца хорошо заметен, если от момента нарушения венечного кровообращения до смерти прошло не менее суток. При этом область некроза представляется в виде участка грязновато-серого или желтовато-серого цвета, иногда западающего, часто с причудливыми границами темно-красного цвета (зона кровоизлияний). Микроскопическое исследование в этот период позволяет обнаружить некроз мышечных волокон и стромы миокарда, а также демаркационный вал, состоящий в основном из лейкоцитов. В последующем некротизированные мышечные волокна рассасываются и замещаются грануляционной тканью, которая превращается в плотный рубец. Весь этот процесс организации длится от 4 до 8 нед.
Инфаркты обычно локализуются в передней (50—60 %), задней (30—40 %) стенках левого желудочка вблизи от верхушки сердца и в межжелудочковой перегородке (10—12 %). При омертвении всей толщи миокарда (тотальный инфаркт) может произойти разрыв сердца с последующей тампонадой перикарда и быстрой смертью.
На вскрытии в таких случаях выявляется резко растянутый перикард, в котором содержатся жидкая кровь и крупный сверток крови. По удалении этого свертка становится видным разрыв сердца, который чаще локализуется в зоне миомаляции сердечной мышцы, но может возникнуть и на границе инфарцированного и здорового участка,
В конце 50-х годов в практике врачей-клиницистов появилась новая нозологическая форма — ишемическая или коронарная болезнь сердца, которая была включена в Международную классификацию болезней восьмого пересмотра 1965 г. Указанная классификация была введена в действие в нашей стране с 1 января 1970 г., и с этого времени диагноз «ишемическая болезнь сердца» широко вошел в медицинскую практику.
По определению группы экспертов ВОЗ, ишемическая болезнь сердца (ИБС) представляет собой острую или хроническую дисфункцию, возникающую вследствие относительного или абсолютного уменьшения снабжения миокарда артериальной кровью.
Такая дисфункция, по мнению экспертов, чаще всего, хотя и не всегда, связана с патологическим процессом в системе коронарных артерий.
В соответствии с этим определением ИБС следует считать в первую очередь понятием клиническим и, во-вторых, понятием сборным, так как причиной ишемии миокарда могут быть самые разнообразные патологические процессы: атеросклеротические, микроциркуляторные, токсические, инфекционно-аллергические и др. Однако опыт прозекторской и экспертной работы свидетельствует о том, что в подавляющем большинстве случаев (до 97—98 %) морфологической основой ИБС является атеросклероз коронарных артерий различной степени выраженности.
Казалось бы, в таких случаях эксперту нет нужды начинать судебно-медицинский диагноз с определяющего понятия «ишемическая болезнь сердца». Но в связи с тем, что этот диагноз широко вошел в клиническую практику, нередко возникает необходимость в сличении клинического и судебно-медицинского диагнозов, а также для унификации статистических данных, судебные медики в соответствующих случаях должны употреблять в судебно-медицинском диагнозе общепринятую в настоящее время формулировку — «ишемическая болезнь сердца».
Президиум Всесоюзного кардиологического общества в 1973— 1974 гг. провел специальное совещание для выработки рекомендаций по формулированию диагноза в случаях ИБС. Совещание признало целесообразным, чтобы сразу после обобщающей формулировки «ишемическая болезнь сердца» ставить в диагноз в порядке приоритета одну из трех основных форм заболевания: острый инфаркт миокарда, острую коронарную недостаточность, или грудную жабу, кардиосклероз. И только после них в диагнозе должны получать отражение морфологические проявления ишемической болезни (атеросклероз коронарных артерий, их тромбозы, аневризма сердца, разрыв сердца и др.). Пример. Ишемическая болезнь сердца: острый инфаркт задней стенки левого желудочка, выраженный атеросклероз венечных артерий сердца, тромбоз огибающей ветви левой венечной артерии.
Такое построение диагноза не отвечает требованиям этиопатогенетического принципа, применяемого во всех других случаях, и является исключением из правил формулирования медицинского диагноза.
Другие локализации атеросклероза реже являются причиной скоропостижной смерти. При атеросклерозе артерий головного мозга, осложненном тромбозом, может развиться очаг ишемического размягчения мозгового вещества или кровоизлияние в мозг. Обычно такое кровоизлияние является осложнением гипертонической болезни.
Современные методы диагностики
При подозрении на атеросклероз сосудов сердца необходимо посетить врача. Заболевание находится в компетенции кардиолога. Если данного врача посетить невозможно, допускается обращение к терапевту.
До назначения диагностики специалист проводит следующие действия:
- опрос – врач задаёт различные вопросы, которые касаются симптоматики и сопутствующих заболеваний;
- измерение показателей здоровья человека (артериальное давление, температура тела, пульс);
- осмотр – специалист осматривает кожный покров и слизистые оболочки.
Далее назначают обследование, которое позволяет определить атеросклероз.
Методы диагностики указаны в таблице:
| Название | Описание |
| Общий анализ крови | При помощи исследования можно определить значение различных показателей (гемоглобин, эритроциты и другое). Для анализа берут кровь из вены или пальца. Чаще всего применяют первый способ, так как результат будет точнее. |
| Общий анализ мочи | Исследование позволяет выявить отклонения в работе сердечно-сосудистой, мочеполовой и эндокринной системы. В листе результата указывают следующие данные:
|
| Определение глюкозы | Показатель может определяться в крови или моче. При помощи анализа выявляют сахарный диабет. |
| Липидный профиль | В скрининг входит определение ЛПВП и ЛПНП, общего холестерина. А также включают триглицериды (ТГ). Если профиль расширенный, то дополнительно в анализ входит ЛПОНП, аполипопротеин. По результатам выявляют риск атеросклероза. |
| Ангиография | Обследование предусматривает изучение сосудов любого участка (сердце, голова и другое). Ангиография – это воздействие рентгеновского излучения. Процедура позволяет определить:
Проведение обследования:
Процедура даёт возможность определить распространённость, степень развития атеросклероза и других заболеваний сердечно-сосудистой системы (инфаркт, ишемическая болезнь). |
| Электрокардиограмма (ЭКГ) | Другое название – электрокардиография. Процедура предусматривает определение электрической активности сердца. Для регистрации биологических потенциалов используют электроды. Результат отображается в виде графика на мониторе аппарата или распечатывается на бумаге. При помощи ЭКГ есть возможность определить:
Существуют разные виды ЭКГ. А именно:
|
| Ультразвуковое исследование (УЗИ) сердца | Среди разновидностей УЗИ используют эхокардиографию (ЭхоКГ). Процедура позволяет изучить строение и функциональность сердца, а также сосудов. Среди всех методов ЭхоКГ, чаще всего применяют доплер-эхокардиографию. При проведении процедуры есть возможность выявить нарушенный кровоток в сердце и сосудах. Этапы ЭхоКГ не отличаются от обычного УЗИ. Если необходимо, перед выполнением процедуры могут ввести контрастное вещество для улучшения визуализации. Схема проведения ЭхоКГ:
|
| Плетизмография | Обследование, которое позволяет регистрировать изменения объёма отдельного органа или части тела. Чаще всего процедуру применяют, чтобы определить тонус мелких сосудов и кровоток в них. Исследование используется при постоянном сужении сосудов в разных частях тела. |
| Сфигмография | Процедура, которая предусматривает измерение артериального пульса и других показателей сердечно-сосудистой системы. Сфигмограф – это аппарат, который производит мониторинг. В результате процедуры получается сфигмограмма (кривая линия с частями, каждая из них отвечает за разное давление внутри сосудов). При помощи данного обследования есть возможность оценки состояния сосудов. На проведение процедуры уходит 10 – 15 мин. На кожный покров устанавливают датчик, который считывает всю информацию и передаёт данные на регистрирующее устройство. |
| Магнитно-резонансная томография (МРТ) сердца и сосудов | Метод предусматривает воздействие электромагнитного излучения. При помощи процедуры есть возможность выявить следующие заболевания:
Дополнительно МРТ выполняют для оценки эффективности проведённой операции. К примеру, при шунтировании. Чтобы улучшить визуализацию, перед МРТ в организм человека могут ввести контрастное вещество. Проведение процедуры зависит от разновидности аппарата:
По результатам процедуры получаются трёхмерные снимки. МРТ проводится 40 – 60 мин. |
Перед проведением диагностики врач должен рассказать о мерах подготовки к каждому исследованию. Стоимость обследования может различаться. Всё зависит от списка процедур, города, организации. Поэтому цену лучше узнавать в конкретной клинике.
Можно пройти диагностику бесплатно. Для этого необходимо обратиться в поликлинику с полисом обязательного медицинского страхования (ОМС).
Атеросклероз сосудов сердца (в качестве симптомов выделяют боль в грудине) – заболевание, которое требует обращения к дополнительным специалистам.
До назначения лечения кардиолог или терапевт могут направить пациента на консультацию к другим врачам.
Чаще всего дополнительно рекомендуют обратиться к следующим специалистам:
- диетолог – составляет план питания;
- эндокринолог – определяет и лечит нарушения обмена веществ (сахарный диабет и другое);
- нарколог – лечит наркотическую, алкогольную и табачную зависимость;
- психолог – помогает человеку нормализовать эмоции;
- гематолог – определяет и лечит заболевания крови;
- хирург – проводит оперативное вмешательство.
Симптомы и диагностика
Заболевание кардиосклерозом можно протекать без ярко выраженной симптоматики, особенно в случаях медленного развития болезни.
При умеренной степени разрастания соединительной ткани не происходит потери эластичности сердечной мышцы, ослабления силы ее сокращений, существенного повреждения функции.
Кардиосклероз, являющийся следствием инфаркта, может не иметь выраженных проявлений, особенно в тех случаях, когда имеет место поверхностное расположение рубцов соединительной ткани и протяженность таких участков невелика.
Сбои в работе сердца в подобных ситуациях зависят скорее от заболеваний, следствием которых явилось развитие кардиосклероза.
Характерными симптомами кардиосклероза являются проявления:
- Одышки, которая нарастает с прогрессом заболевания; может иметь место при физической нагрузке, в положении лежа, в стрессовых ситуациях, а затем и в покое
- Кашля, особенно в ночное время
- Усиленного сердцебиения
- Аритмии сердечных сокращений, проявляющейся в виде тахикардии, брадикардии, экстрасистолии, «рваного» ритма
- Болевых ощущений со стороны сердца
- Головокружений
- Отечности, которая является одним из поздних проявлений болезни
- Быстрой утомляемости, разбитости, усталости как результата недостаточности функционирования сердца
- Понижения работоспособности
Диагностировать заболевание на ранних этапах развития затруднительно.
В качестве методов диагностики находят применение:
- Методы сбора и анализа истории болезни и образа повседневной жизни и трудовой деятельности пациента
- Методы сбора и анализа жалоб больного
- Методы физикального осмотра, включая выслушивание сердца (аускультацию), пульса, проверку давления
- Методы лабораторных анализов образцов крови (общих, биохимических), в том числе на уровень содержания холестерина
- Методы электрокардиографии, эхокардиографии, холтеровского мониторинга электрокардиограммы, магнитно-резонансной томографии, сцинтиграфии миокарда, рентгенографии
К сожалению, диагностика заболевания имеет место, как правило, на этапах болезни, когда пациента беспокоят серьезные осложнения и проявления острой сердечной недостаточности.
Лекарственные препараты. Названия и схемы лечения
Медикаменты направлены на улучшение состояния человека, нормализацию липидного обмена и кровотока. Дополнительно стабилизируются атеросклеротические бляшки.
При заболевании возможно назначение медикаментов следующих групп:
- гиполипидемические;
- антикоагулянты;
- антигипертензивные.
Гиполипидемические средства
Препараты данной группы нормализуют липидный профиль.
Гиполипидемические средства назначаются в следующих случаях:
- стенокардия;
- атеросклероз;
- профилактика сердечно-сосудистых заболеваний при наличии факторов риска (курение, артериальная гипертензия и другое);
- повышенное содержание атерогенных липопротеинов;
- вторичная профилактика сердечно-сосудистых заболеваний после ишемической болезни.
Препараты данной группы подразделяются на следующие разновидности:
- Статины (Аторис, Аторвастатин, Крестор). Препараты снижают концентрацию холестерина в крови.
- Фибраты (Ципрофибрат, Фенофибрат, Клофибрат). Угнетают синтез ЛПОНП и ЛПНП, могут увеличивать разрушение ЛПНП. При системном применении снижается содержание атерогенных фракций липопротеинов, повышается количество ЛПВП.
- Витамин РР (Никотиновая кислота, витамин В3). Нормализует концентрацию липопротеинов, снижает уровень ЛПНП, увеличивает содержание ЛПВП.
- Секвестранты желчных кислот (Гуарем, Квестран). Препараты связывают желчные кислоты, которые поступают в кишечник, комплексы выводятся с калом. То есть организм синтезирует новые желчные кислоты и использует при этом холестерин в качестве сырья. Дополнительно снижается количество ЛПНП и общего холестерина.
- Ингибиторы всасывания холестерина (Эзетрол). Группа замедляет всасывание холестерина, организм расщепляет ЛПНП. В итоге жировой обмен нормализуется.
- Полиненасыщенные жирные кислоты (Омакор, ОмегаТрин, Линетол). Медикаменты положительно влияют на липидный профиль, обладают мягким действием.
Антикоагулянты
Препараты снижают свёртываемость крови, она становится жидкой и легче проходит по сосудам.
Антикоагулянты предотвращают образование тромбов. Дополнительно препараты снижают вероятность сердечного приступа, инсульта, закупорки сосудов. Но тромбы, которые ранее образовались, не рассасываются под действием медикаментов данной группы.
Антикоагулянты подразделяются на следующие виды:
- прямого действия (Гепарин, Натрия цитрат, Фраксипарин)– влияют на факторы свёртывания непосредственно в крови;
- непрямого действия (Варфарин, Синкумар, Фенилин) – угнетают синтез факторов свёртывания крови в печени.
Антигипертензивные медикаменты
Препараты данной группы назначают людям с повышенным артериальным давлением.
Антигипертензивные средства подразделяются на следующие виды:
- ингибиторы ангиотензинпревращающего фермента или АПФ (Каптоприл, Эналаприл, Энап) – расширяют просвет сосудов, уменьшают давление без изменения ЧСС и сердечного выброса;
- диуретики (Фуросемид, Верошпирон, Спиронолактон) – выводят лишнюю воду из организма, разгружают сердце и сосуды;
- блокаторы рецепторов ангиотензина (Валсартан, Ирбесартан, Вальсакор) – нарушают контакт ангиотензина с рецепторами клеток внутренних органов, сосудистая стенка расслабляется, артериальное давление снижается;
- адреноблокаторы (Бисопролол, Беталок, Конкор) – блокируют адренорецепторы, снижают давление и урежают сердечный ритм;
- антагонисты кальция (Верапамил, Дилтиазем, Нифедипин) – уменьшают проникновение ионов кальция в мышечные клетки сосудов, устраняют спазм артерий.
Возможные причины атеросклероза аорты
Непосредственные причины развития атеросклеротического поражения аорты и других сосудов до сегодняшнего дня не выявлены.
К факторам риска развития аортосклероза относят наличие повышенного артериального давления, возраст старше 40 лет, мужской пол. Атеросклероз аорты и других сосудов чаще встречается у курящих людей, при лишнем весе и низком уровне физических нагрузок.
Дополнительными факторами, повышающими вероятность развития атеросклероза, считаются постоянное нервное напряжение, наличие сахарного диабета, отягощенная наследственность, некоторые психологические особенности.
Основным механизмом развития аортосклероза и других локализаций атеросклероза является нарушение жирового обмена в организме.
Хирургическое лечение
Если применение консервативных методов лечения не будет эффективно, врач может порекомендовать хирургическую операцию.
При атеросклерозе используют следующие разновидности вмешательства:
- коронарная ангиопластика;
- шунтирование коронарной артерии;
- трансплантация сердца.
Коронарная ангиопластика
При проведении операции в крупную артерию вводят катетер, на конце которого находится спущенный баллон. Врач продвигает катетер по сосудам, пока не достигнет участка сужения. Всё проводится под контролем аппаратуры. Затем баллон надувают и сдувают несколько раз, просвет сосуда расширяется.
Далее необходимо закрепить результат. Для этого устанавливают стент, который представляет собой маленький металлический каркас. Его вставляют в сосуд для устранения его сужения.
Во время операции атеросклеротическую бляшку не извлекают.
Шунтирование коронарной артерии
При помощи ангиопластики не всегда возможно восстановить кровоток. Поэтому допускается применение шунтирования. Операция является сложной. Её цель – создание запасного пути в обход суженого сосуда. У пациента вырезается участок грудной, лучевой артерии или подкожной вены на ноге. Затем выше места, где произошло сужение, делают надрез и пришивают сосудистый протез.
Шунтирование занимает 3 – 4 часа, а также сопровождается длительной реабилитацией. Поэтому такая операция проводится только тяжелобольным. Чаще всего вмешательство сопровождается подключением аппарата искусственного кровообращения.
Трансплантация сердца
Если сердце в плохом состоянии, шунтирование и ангиопластика не принесёт результата, возможна трансплантация органа.
Операция требует высокой квалификации врача, современного оборудования, финансовых вложений. Поэтому не всегда удаётся провести вмешательство.
Можно ли полностью вылечить патологию, сколько длится терапия?
Вылечить атеросклероз можно только на ранних стадиях. Длится терапия может от 5-6 месяцев, до 1-2 лет. В тяжелых случаях единственное, что может сделать врач – это облегчить симптомы болезни и стабилизировать уровень холестерина в крови.
После начала приема медикаментов эффект наступает в течение 1-2 месяцев, далее он поддерживается на одном уровне. Если снижение холестерина не достаточно эффективно, врач может повысить дозу препарата или назначить дополнительно еще одно средство.
Рецепты народных средств
Атеросклероз сосудов сердца (симптомы и лечение являются связанными факторами) – это заболевание, при котором возможно использование растительных рецептов.
Народные методы применяются в составе комплексной терапии. Так можно добиться максимального эффекта от использования.
Народные методы, разрешённые при атеросклерозе:
- Настойка чеснока. Для приготовления рецепта необходимо взять 250 г очищенных долек чеснока, размолоть до состояния кашицы. Затем залить 1 л очищенного пищевого спирта (40 градусов) или водки. Поместить в тёмное, прохладное место на 21 день. Отжать смесь, профильтровать через марлю. В первые сутки принять 1 каплю средства, затем увеличивать количество ежедневно. Когда показатель будет равен 25, нужно начать обратный отсчёт. В чистом виде капли лучше не пить, необходимо смешивать их с водой. Рецепт применяется для очищения сосудов, так как чеснок расслабляет стенки артерии и расширяет её просвет.
- Чабрец. Чтобы приготовить рецепт, необходимо взять 1 ст.л. сушёной травы и 500 мл горячей воды. Оставить на 60 мин. в плотно закрытой ёмкости. Профильтровать через марлю, принимать перед едой по 1/3 стакана 3 раза в день. Рецепт расслабляет мышечный слой сосудистых стенок, обладает расширяющим свойством. Дополнительно смесь улучшает кровоток.
- Шиповник. Чтобы приготовить рецепт, необходимо измельчить 100 г свежих плодов растения, залить сырьё очищенным этиловым спиртом или водкой (400 мл). Ёмкость закрыть крышкой, убрать в тёмное и прохладное место на 15 суток. Ежедневно нужно встряхивать тару. Принимать по 25 капель в сутки.
Атеросклеротический кардиосклероз: причины, лечение, прогноз
Кардиосклероз – это осложнение ишемической болезни сердца (ИБС), которое проявляется замещением клеток сердечной мышцы соединительной тканью. Уменьшение количества кардиомиоцитов снижает работоспособность сердца. Так развивается сердечная недостаточность. Ее тяжелые формы неизлечимы, поэтому болезнь довольно часто становится причиной смерти людей.
Сужение венечных артерий приводит к ишемической болезни сердца – хроническому заболеванию, при котором клетки сердечной мышцы недополучают кислорода. Дефицит кислорода, питательных веществ нарушает внутриклеточный обмен веществ. Для некоторых кардиомиоцитов нарушение кровообращения заканчивается летально. Мышечные клетки сердца не умеют размножаться, поэтому место умерших занимает соединительная ткань. Так появляются рубцы, не способные включаться в работу сердца.
Диета
Правильное питание необходимо применять в составе комплексной терапии, то есть совместно с другими методами.
Принципы диеты:
- питаться 5 – 6 раз в день;
- не превышать размер порции (150 – 300 г);
- кушать через каждые 3 – 4 часа;
- исключить жареное, солёное, копчёное;
- исключить сладкое, мучное, острое;
- добавить в рацион овощи, фрукты;
- готовить пищу паровым, отварным методом или запекать блюда в духовке;
- в рационе должны быть овощные супы, каши на воде или молоке;
- жирные продукты заменять низкокалорийными – к примеру, вместо свинины покупать курицу или индейку;
- исключить крепкий кофе, чёрный чай, алкоголь – лучше пить компот, зелёный чай, сок;
- не забывать о питьевом режиме – не менее 1,5 л чистой негазированной воды в сутки.
Меры профилактики
Предотвратить атеросклероз аорты легких можно, если вести здоровый образ жизни, избавится от вредных привычек и избегать стрессов. Важно правильно питаться и исключить из рациона жирную, жареную и острую пищу. Предпочтение отдают еде, приготовленной на пару, свежим овощам и фруктам. Рекомендуется активный образ жизни и занятие плаванием или бегом.
Аортосклероз лёгких – это хроническая патология, которая характеризуется увеличением массы тканей на стеночках аорты и образованием холестериновых бляшек. За счёт этого наблюдается сужение артерии дыхательного органа, что приводит к уменьшению поступления кислорода в организм. Это приводит к серьёзным осложнениям и может даже стать причиной смерти. Недуг обычно протекает в очень тяжёлой форме и почти всегда сопровождается гипертензией лёгких. Примерно половина населения планеты возрастом около 50 лет страдает от этой патологии.
Возможные осложнения
Атеросклероз сосудов сердца – это заболевание, при котором возможно развитие осложнений. Чаще всего последствия появляются при отсутствии терапии патологии.
Возможные осложнения:
- инфаркт миокарда – форма ишемии, протекающая с развитием некроза;
- стенокардия – патология, при которой доставка кислорода до миокарда не соответствует потребности;
- мерцательная аритмия – нарушенный сердечный ритм, то есть быстрое и нерегулярное сокращение органа;
- летальный исход.
Заболевание под названием атеросклероз – это хроническая патология, при которой в стенках сосудов откладывается холестерин и фракции липопротеинов. В результате просвет сужается, возможна полная закупорка. Если заболевание поражает сосуды сердца, среди симптомов выделяют боль в области органа, одышку, быструю утомляемость.
При появлении признаков патологии следует посетить врача, который направит человека на обследование. После получения результатов диагностики назначают лечение. Терапия зависит от стадии развития заболевания – на 1 и 2 фазе рекомендуют лекарственные препараты, правильное питание и народную терапию, а в тяжёлых случаях необходима операция.
Заболевание невозможно полностью вылечить. Поэтому необходимо своевременно обратиться к специалисту и соблюдать все его рекомендации, чтобы уменьшить вероятность дальнейшего развития патологии, облегчить состояние человека.
Прогноз
Диффузная форма кардиосклероза считается неблагоприятной по своему прогнозу. Например, при образовании соединительной ткани на месте трансмурального инфаркта растет риск развития аневризмы, разрыв которой чаще всего приводит к немедленной смерти. В случаях, когда кардиосклероз возник в результате естественных возрастных изменений, такое течение болезни является обычно благоприятным.
Кардиосклероз – это часто встречающаяся патология сердца, степень тяжести которой зависит от объема пораженных тканей и общего состояния организма. Если человек заметил у себя симптомы данного заболевания, то ему следует как можно быстрее обратиться к врачу, который его обследует и назначит терапию.