Этиология
Основная причина ГВС – нарушение вегетативной регуляции функционирования дыхательной системы, к которому приводят различные факторы и состояния:
- психогенные факторы — неврозоподобные состояния, неврастенические расстройства, истерические припадки, фобии, сильные стрессовые воздействия, тревожные расстройства, депрессия, истерический невроз;
- органическое поражение нервной системы — арахноидит, менингит, энцефалит, новообразования и травматические поражения ЦНС, острое нарушение мозгового кровообращения;
- врожденные аномалии;
- лихорадка различного генеза;
- инфекционно-токсический шок;
- беременность;
- нейроинфекции;
- хронические соматические патологии – сахарный диабет, ревматоидный артрит, гипертоническая болезнь, заболевания сердца и дыхательной системы;
- прием некоторых лекарств;
- тяжелые интоксикации различными ядохимикатами, медицинскими препаратами, газами, алкоголем;
- нарушения метаболизма;
- интенсивная физическая нагрузка для нетренированного человека.
Перечисленные выше причины синдрома ослабляют организм, который становится еще больше подвержен недугу. Пусковые факторы развития патологии: стресс, страх, шок, паника, истерия. У детей причиной гипервентиляции является слабое сердце или родовые травмы. В результате сильного психоэмоционального потрясения у них возникает чувство нехватки воздуха: вдох будто блокирует область гортани и не проходит дальше. Детский страх и паника только усугубляют приступ.
О вторичных гипертензиях
Следует сказать, что синдром артериальной гипертензии не обязательно может быть первичным. Лишь только в том случае, когда пациент тщательно обследован, и врачи не нашли никакой причины развития этого синдрома, выставляется диагноз «эссенциальная артериальная гипертензия», или «гипертоническая болезнь».
Если причина повышения давления найдена, и ее можно вылечить, то гипертензия считается синдромной и не главенствует в диагнозе. Например, при стенозе почечных артерий давление в замкнутой системе сосудов кровообращения повысится. После операции давление вновь придет в норму. Здесь имеет место ренальная артериальная гипертензия.
При гормонально активной опухоли коры надпочечников феохромоцитоме в кровь поступает очень много адреналина, так как она его продуцирует. Вследствие этого артериальное давление повышается до значительных цифр, а при двустороннем поражении надпочечников течение гипертензии приобретает злокачественный, кризовый характер. В этом случае также имеет место случай симптоматической гипертензии.
Поскольку гипертоническая болезнь никогда не развивается моментально (ей предшествует длительный период скрытых изменений), нужно тщательно следить за здоровьем, не допускать набора излишнего веса, соблюдать двигательную активность, правильно питаться, отказаться от вредных привычек и регулярно контролировать артериальное давление.
Патогенез
Взаимосвязь дыхательной системы и психоэмоционального состояния легко объяснить способностью людей регулировать глубину вдоха и выдоха, задерживать или усиливать дыхание.
Патогенетические звенья синдрома:
- стресс,
- гипервозбудимость дыхательного центра,
- спазм мышц,
- нарушение чередования вдоха и выдоха,
- дыхательная «аритмия»,
- чувство нехватки воздуха,
- глубокая паника,
- легочная гипервентиляция,
- гипокапния,
- алкалоз,
- изменение активности ферментов и витаминов,
- минеральный дисбаланс,
- нарушение обменных процессов,
- гибель клеток.
Компенсаторно включаются защитные механизмы в легких – бронхи и сосуды спазмируются, снижается артериальное давление, ускоряется синтез холестерина в печени, который уплотняет клеточные мембраны. Эти процессы уменьшают выведение углекислого газа из организма. При условии высокой степени компенсации патологических изменений органов больной человек клинически может некоторое время казаться практически здоровым. Но постепенно спазмы бронхов и сосудов приводят к дефициту кислорода в мозговой ткани, миокарде, почках. Гипоксия проявляется потерей сознания и заканчивается смертью ткани головного мозга.
При гипервентиляции в организме больного возникают одновременно два явления — гипоксия и гипокапния. Недостаточное поступление кислорода в ткани мозга и низкое содержание в крови углекислого газа обуславливают клинические проявления недуга и нарушают работу внутренних органов и систем. У больных нарушается сознание, возникают вегетативные, сенсорные и алгические расстройства. Усиление тревожности поддерживает гипервентиляцию. Так формируется порочный круг, который организм не в состоянии самостоятельно разорвать, даже после прекращения воздействия причинного фактора.
Что такое «гипервентиляционный синдром» ?
Термин был придуман еще в XIX веке для обозначения нарушений в дыхательной системе, вызванных психоэмоциональным состоянием человека, во время которого нормальный ритм вдох-выдох нарушался и возникало ощущение нехватки кислорода для полноценного дыхания. «Гипервентиляция», значит, чрезмерная вентиляция в органах дыхания, превышение нормы поступления кислорода и углекислого газа, возникающая из-за неправильного поведения человека при дыхании.
Сопровождается гипервентиляционный синдром симптомами разного происхождения, указывающими на одновременную патологию сразу в нескольких участках тела, но патологических изменений при этом не наблюдается. В медицине гипервентиляция считается ярким проявлением вегетососудистой дистонии, которая, по сути, не болезнь, а лишь симптом нарушений в области вегетативной нервной системы.
В результате временного сбоя в работе центральной нервной системы, возникают изменения в процессе дыхания, — повышается вентиляция легких за счет попытки человека делать чаще и глубже вдохи/выдохи, которая приводит к определенным нарушениям в организме. Неудовлетворенность вдохом приводит человека в состояние панической паники, раздражения, боязни за свою жизнь. Это доставляет дискомфорт как физический, так и психологический, и требует специфической терапии.
Диагнозу «гипервентиляционный синдром» больше подвержены женщины из-за своей впечатлительности и эмоциональной неустойчивости, неспособности справиться со стрессовой ситуацией. Но диагностируется гипервентиляционный синдром у людей разного возраста, от детей до пожилых пациентов.
Неблагоприятная психологическая обстановка в современном обществе способствует увеличению числа пациентов, обращающихся в поликлинику с симптомами, которые можно квалифицировать как гипервентиляционный синдром.
Симптоматика
Особенностью постоянного гипервентиляционного синдрома является его кризовое течение, характеризующееся внезапным появлением клинических признаков, их определенной продолжительностью и быстрым исчезновением. Приступы заболевания повторяются через определенные промежутки времени.
Больные во время приступа жалуются на беспричинную тревожность и беспокойство, одышку, удушье. Они жадно открывают рот и судорожно глотают воздух. Пациенты не в состоянии глубоко вдохнуть, им мешает «ком» в горле. Дыхание становится частым и аритмичным. Постепенно страх усиливается, возникает паника. Больным кажется, что они умирают. Этому способствуют вегетативные проявления – боль в груди, тахикардия, гипертензия. ГВС всегда сопровождается признаками астенизации организма, утратой работоспособности, субфебрильной или фебрильной температурой.
Симптоматика ГВС многообразна и полиморфна. Для синдрома характерна типичная триада клинических признаков: усиленное дыхание, парестезии и тетания. Клиническая картина ГВС состоит из проявлений, которые подразделяют на следующие группы: вегетативные, психоневрологические, моторные, болевые.
- Дыхательные расстройства проявляются чувством нехватки воздуха, сухим кашлем с приступами удушья; неэффективностью вдоха – невозможностью глубоко вдохнуть. Дыхание больных становится более тяжелым и частым по сравнению со здоровыми людьми. В акте дыхания принимает участие вспомогательная мускулатура. Приступы ГВС напоминают таковые при бронхиальной астме. При этом отсутствуют астматические аускультативные признаки. Нарушенное дыхание сопровождается частыми вздохами, кашлем, зевотой, сопением. Эти действия повторяются систематически и беспричинно. Подобные процессы изменяют нормальный газовый состав крови и нарушают рН.
- Сердечные расстройства при ГВС проявляются колюще-давящей болью в сердце; ощущением сердцебиения; скачками давления; тахикардией; мигренью; головокружением; шаткостью походки; шумом в ушах; акроцианозом; гипергидрозом; экстрасистолами. Эти симптомы обусловлены изменением функционального состояния миокарда.
- Нарушения работы ЖКТ проявляются усилением перистальтики, поносом, реже запором, отрыжкой воздухом, сухостью во рту, трудностями при глотании, метеоризмом, рвотой, тянущей болью в эпигастрии.
- Изменение сознания — обмороки, «мушки» и «пелена» перед глазами, расплывчатость зрения, дереализация, нарушение самовосприятия.
- Моторные расстройства — нарушения непроизвольных двигательных актов. Они обусловлены патологическими изменениями в мышечной или нервной системах и проявляются повышением нервно-мышечного напряжения, появлением тремора рук и ног, внутреннего дрожания, судорог.
- Болевые ощущения и нарушение чувствительности — парестезии, онемение лица и кистей, чувство «ползания мурашек» по коже, болезненные ощущения за грудиной и в эпигастральной области, головная боль, миалгия, артралгия, обострение тактильных ощущений.
- Психические расстройства — тревога, страх, бессонница, быстрая смена настроения, беспокойство, печаль и тоска, гиперэмоциональность. Пациенты испытывают постоянное нервное напряжение и не могут полностью расслабиться.
Причины сбоев в дыхании
Причины гипервентиляционного синдрома разнообразны, но в большинстве случаев, — это психологический стресс, который привел к спазмам в центральной нервной или вегетативной области. В системе нарушается управление дыхательной функции, что воспринимается человеком как нехватка кислорода в определенный момент и страх полной остановки дыхания.
Основные причины формирования гипервентиляционного синдрома можно классифицировать на следующие группы:
- Психологические — это стресс, тревога, невроз, страх, паника, неврастения, которые мешают нормальному контролю за процессом дыхания. Учащенное или редкое дыхание является реакцией на эмоциональное и психологическое потрясение.
- Органические изменения в работе центральной нервной системы — это воспалительные процессы в оболочках мозга или в позвоночных отделах, опухоли, новообразования, нарушающие проводимость сигналов между нейронами. При гипервентиляционном синдроме страдает область, регулирующая дыхательный центр.
- Патологические изменения во внутренних органах, которые могут вызывать гипервентиляцию, — это сахарный диабет, гипертония, гипотония, заболевания ЖКТ, эндокринные нарушения.
- Изменение минерального состава в организме, интоксикация из-за превышения норм содержания какого-либо вещества в крови (недостаток или избыточность кальция, калия, магния).
Первая группа лидирует среди перечисленных факторов, приводящих к возникновению гипервентиляционного синдрома у лиц разного пола и возраста. Преобладают случаи детского психологического травмирования, при которых возникает первичный приступ гипервентиляции.
На глазах ребенка мог тонуть человек, который хаотично дышал от спазмов органов дыхания, попадания в них воды. От испуга у малыша возник аналогичный спазм удушья, при котором казалось, что не хватает воздуха для вдоха полной грудью.
Астматический приступ у родственника, знакомого или чужого человека также мог остаться в памяти ребенка и проявиться во взрослом возрасте в виде гипервентиляционного синдрома при возникновении стрессовой ситуации, например, выявление у себя симптомов патологии в дыхательных путях.
Диагностика
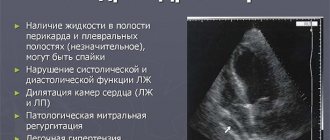
Диагностикой и лечение ГВС занимаются специалисты в области пульмонологии, кардиологии, неврологии и психиатрии. Диагностические мероприятия синдрома начинаются со сбора жалоб и анамнестических данных, визуального осмотра. Поскольку симптоматика недуга неспецифична, специалисты должны исключить у больных органические заболевания внутренних органов, имеющих схожую клиническую картину. Если ГВС развивается у детей, врачи подробно изучают историю беременности матери и наличие осложнений в родах. Чтобы поставить правильный диагноз, необходимы результаты инструментальных и лабораторных методик — УЗИ, кардиографии, спирографии и томографии.
- Существует простой диагностический тест: больного просят глубоко подышать в течение пяти минут, чтобы воспроизвести все симптомы ГВС. После подтверждения или опровержения предполагаемого диагноза симптомы устраняют путем вдыхания воздуха, обогащенным углекислотой, через бумажный или полиэтиленовый пакет.
- Электромиография позволяет определить спастические сокращения мышц, нервно-мышечную гипервозбудимость, тетанию.
- В крови — алкалоз, дефицит кальция и магния.
- Капнография – оценка содержания углекислоты в выдыхаемом в воздухе.
- Исследование газового состава крови при ГВС — пониженное содержание углекислоты и повышенное содержание кислорода.
- На ЭКГ — признаки тахикардии, экстрасистолии, флюктуация ST-сегмента.
- МРТ проводится для исключения заболеваний внутренних органов с аналогичной клинической симптоматикой.
Первая помощь
Вам помогут, в первую очередь, мочегонные препараты. Затем необходимо принять препарат, содержащий калий. Зачем? Диуретики (научное название мочегонных лекарств) обеспечивают выход воды из организма, таким образом понижая общее давление в сосудах. Но, вместе с тем, вымывают калий. А нехватка калия в организме может привести к судорогам. Поэтому, для своей же безопасности, рекомендуем принять калийсодержащий препарат, который также нормализует питание мозга.
Резко проявившийся гипертонический синдром можно купировать раствором маннита и мочевины. Эти препараты дадут быстрый эффект, который продлится до восьми часов.
Важная информация: Стенокардия при гипертонии: симптомы и лечение
Однако, не стоит забывать о том, что купировать приступ – лишь часть дела. Нельзя пускать заболевание на самотек. Необходимо обратиться к врачу, который подберет медикаментозную терапию и откорректирует течение заболевания и дальнейшее выздоровление.
Лечебные мероприятия
Лечение ГВС комплексное, сочетающее фармакотерапию и немедикаментозные методики. Этиотропная терапия направлена на устранение патологических процессов, ставших причиной синдрома. Целью симптоматического лечения является облегчение состояния пациента и уменьшение выраженности клинических симптомов.
Основное лечение недуга направлено на нормализацию нервно-вегетативной сферы и психической деятельности, которая нарушается у больных с ГВС. Для этого проводят лекарственную терапию, психотерапию, физиотерапию, успокоительный массаж, дыхательную гимнастику.
Лекарственное лечение
Медикаментозная терапия ГВС заключается в применении следующих групп препаратов:
- антидепрессантов – «Пароксетин», «Амизол», «Циталон»;
- транквилизаторов – «Феназепам», «Атаракс», «Грандаксин»;
- успокоительных средств – «Новопассит», «Валосердин»;
- антипсихотиков – «Сонапакс», «Нулептил»;
- противосудорожных лекарств – «Карбамазепин», «Финлепсин»;
- препаратов, восстанавливающих ри, «Эгилок»;
- спазмолитиков и вазодилататоров – «Папаверин», «Трентал», «Пирацетам»;
- β – адреноблокаторов – «Атенолол», «Пропранолол»;
- препаратов кальция и магния – «Панангин», «Магне В6»;
- витаминов группы В – «Мильгамма», «Комбипилен»;
- метаболиков – «Мельфор», «Кавинтон», «Кортексин».
Немедикаментозная терапия
- Сеансы психотерапии помогают пациентам контролировать свое состояние в критических ситуациях и учат их справляться с психоэмоциональным перенапряжением, тревожными мыслями. Методы психического воздействия: психоанализ, самовнушение, поведенческая терапия, релаксационная техника.
- Дыхательная гимнастика предназначена для обучения больных «правильному» дыханию. Она заключается в соблюдении брюшного типа дыхания, определенной длительности вдоха и выдоха, замедлении дыхательного акта. Ежедневные занятия начинают с 5-10 минут и постепенно доводят их до получаса. С помощью специальных упражнений врачи учат пациентов правильно дышать и спокойно себя вести во время гипервентиляционных кризов. Согласно правилам дыхательной гимнастики, больные во время приступа должны дышать через одну ноздрю, прикрывая другую. Это позволит уменьшить поток вдыхаемого кислорода. При начавшемся головокружении следует делать обычный вдох, а выдох сквозь зубы.
- Физиотерапия дает хороший результат. Успешно применяют ванны, бассейн, соляные ингаляции, ароматерапию, магнитотерапию, общеукрепляющий массаж.
- Оптимизация труда и отдыха — запрет на ненормированный рабочий день и ночные дежурства, достаточное количество сна, умеренная физическая нагрузка, исключение компьютерных игр и ограничение просмотра телевизора перед сном, нормализация эмоционального фона в семье и на работе, пешие прогулки, активный отдых на рыбалке или охоте, загородные поездки на дачу. Все эти мероприятия нормализуют психологическую сферу у больных с ГВС.
- Средства народной медицины помогают вылечить ГВС. Для этого применяют успокоительный чай из мелиссы с медом. Его пьют медленно небольшими глотками. Настой или отвар корня валерианы, пустырника и пиона принимают для нормализации работы нервной системы.
- С гипервентиляционным кризом поможет справиться дыхание в ограниченном пространстве — в обыкновенный бумажный или целлофановый пакет. Больные дышат в него, плотно прижавшись губами. Накапливаемая в пакете углекислота восстанавливает газовый состав крови.
После тщательной диагностики и всестороннего обследования больного специалист подберет схему лечения синдрома индивидуально каждому пациенту. Он выберет правильный способ борьбы с недугом и донесет до больного полезную информацию о патологии. Когда пациенты осознают все причинные факторы и механизмы развития недуга, у них пропадет страх и тревога. Чем раньше синдром будет обнаружен, тем быстрее будет получен ожидаемый лечебный эффект.
Адекватное и своевременное лечение обеспечивает полное выздоровление всего за пару месяцев. Чем сильнее больные будут бояться приступов, тем дольше и интенсивнее они будут проявляться.
Прогноз и профилактика
ГВС имеет благоприятный прогноз. Правильно подобранная комплексная терапия позволяет добиться полного выздоровления. Провоцирующие этиопатогенетические факторы при повторном воздействии приводят к рецидиву синдрома. При отсутствии лечения симптоматика недуга усугубляется, качество жизни больных ухудшается.
Профилактические мероприятия при ГВС:
- позитивные мысли и оптимистический настой,
- адекватная реакция на стресс,
- психологическая коррекция имеющихся нарушений,
- лечение заболеваний органов дыхания, сердца, ЖКТ,
- занятия дыхательной гимнастикой, поддерживающие дыхание в норме.
Выполнение этих рекомендаций помогает справиться с затрудненным дыханием, избавляет от тяжелых симптомов ГВС и позволяет полноценно жить.
Классификация
Клиническая картина зависит от патогенеза. Повышенное АД может сигнализировать о развитии самостоятельного гипертонического синдрома или быть симптомом других заболеваний, поэтому различают гипертензию:
- Эссенциальную артериальную (первичную). Проявляется у людей, чьи родственники болели гипертонией, или вследствие воздействия неблагоприятных факторов.
- Симптоматическую (вторичную). При такой форме гипертензии причиной повышенного давления являются другие болезни.
О вторичном проявлении болезни может свидетельствовать острое развитие заболевания, что характерно даже для молодого возраста. Симптоматическая артериальная гипертензия бывает:
- паренхиматозная, реноваскулярная артериальная гипертония, возникающая при поражениях почек;
- эндокринная – при заболеваниях эндокринной системы, нарушении работы надпочечников (при синдроме Кушинга, синдроме Кона, феохромоцитоме);
- нейрогенная – при опухоли, травме мозга;
- гемодинамическая – при атеросклерозе аорты, недостаточности аортального клапана;
- лекарственная – при применении фармакологических средств.
По характеру течения заболевания различают:
- злокачественную гипертензию с высокими показателями АД и стремительным течением;
- стабильную (характеризуется постоянным повышенным давлением);
- кризовую (характерны частые гипертонические кризы);
- лабильную, при которой повышение АД связано с влиянием провоцирующего фактора;
- транзиторную, при которой АД нормализуется самостоятельно.
Степени
В основу классификации заболевания положены показатели АД. Различают следующие степени артериальной гипертензии:
- первая степень – САД от 140 до 160, ДАД от 90 до 100;
- вторая степень – 160-179/100-109;
- третья степень – выше 180 / выше 110.
Тяжесть болезни определяют наличием или отсутствием изменений в органах. Различают стадии заболевания:
- первая – отсутствие изменений;
- вторая – наличие изменений;
- третья – значительное поражение органов.
При устойчивом повышенном артериальном давлении мишенями для поражения становятся следующие органы:
- сердце (происходит гипертрофия левого желудочка);
- сосуды головного мозга (в результате поражения сосудов может наступить геморрагический инсульт);
- артерия сетчатки и сосок зрительного нерва;
- периферические сосуды и коронарные артерии;
- почки.